Аритмия и беременность: правильный подход
Аритмия – это состояние, при котором нарушается координированное сокращение всего сердца или его отдельных частей, меняется регулярность и частота сердцебиений. Некоторые разновидности аритмии неопасны и встречаются у здоровых людей, другие требуют обязательного врачебного контроля. Определить характер нарушений сердечного ритма можно после прицельного обследования.
Аритмия – одно из частых состояний во время беременности. Нарушение ритма объясняется физиологическими перестройками гестационного периода. Давайте разберемся, как проявляется аритмия при беременности и какими последствиями для плода грозит это состояние.
Причины возникновения
Беременность – это фактор риска сбоя сердечного ритма. Этому есть объяснения:
- Гормональные изменения. Естественный рост прогестерона и эстрогена оказывает проаритмическое действие на ткани миокарда.
- Увеличение объема циркулирующей крови на 20-30%. Это ведет к растяжению предсердий, и ритм нарушается.
- Физиологическое увеличение частоты сердечных сокращений. В среднем ЧСС растет на 15-20 ударов в минуту по сравнению с исходными данными. На фоне естественной тахикардии увеличивается объем сердечного выброса, и развивается аритмия.
Нарушения сердечного ритма выявляются у 10-12% всех беременных (по данным некоторых авторов – до 20%). Распространенность патологии среди будущих мам выше, чем у женщин вне периода гестации. Аритмия может быть впервые выявленной или сформировавшейся до зачатия. Нередко точную причину выяснить не удается.
Важно понимать: далеко не все нарушения сердечного ритма у беременных связаны с органическим поражением миокарда. На практике мы нередко видим, что сбой в работе сердца обусловлен различными состояниями, в том числе эндокринной патологией, болезнями нервной системы и др. В медицинской литературе указывается, что до 45% гестационных аритмий имеют функциональное происхождение и встречаются даже у здоровых женщин.
Выделяют такие причины аритмии:
- функциональные состояния: употребление некоторых продуктов (чай, кофе), курение, стресс, физические нагрузки;
- органическое поражение сердечной мышцы: ИБС, пороки сердца, миокардит, перикардит, новообразования;
- аутоиммунные заболевания;
- бронхиальная астма, бронхит;
- нарушение мозгового кровообращения;
- патология щитовидной железы, надпочечников;
- интоксикация алкоголем, наркотиками.
Аритмия у беременных женщин чаще развивается при вынашивании крупного плода, многоплодии и многоводии.
Симптомы
- изменение частоты сердечных сокращений;
- перебои в работе сердца;
- немотивированная усталость;
- одышка;
- шум в ушах;
- тремор (дрожь) конечностей;
- тошнота, рвота;
- головокружение;
- нарушение зрения;
- потеря сознания.
Обычно симптомы впервые наблюдаются после 20 недель, когда возрастает нагрузка на сердце. Осложнения чаще выявляются в III триместре. При предшествующих заболеваниях сердца состояние будущей мамы ухудшается с ранних сроков гестации.
Какие виды аритмии встречаются при беременности
Аритмия – это серьезная медицинская проблема. Нарушения сердечного ритма создают угрозу формированию плода и течению гестации. Возможно развитие осложнений:
- самопроизвольный выкидыш;
- гестоз;
- преждевременные роды;
- хроническая гипоксия и гипотрофия плода.
Практика показывает, что риск развития осложнений выше при предшествующей сердечно-сосудистой патологии.
Рассмотрим подробнее, какие формы аритмии выявляются при гестации. и как распознать их по характерным признакам.
Экстрасистолия
Экстрасистолическая аритмия – самый частый вид нарушений работы сердца у беременных. Возникает преимущественно в III триместре, нередко протекает бессимптомно. Сопровождается перебоями сердечной деятельности и иными неспецифическими признаками.
Кратковременная экстрасистолия неопасна для здоровья матери и плода. Возникающие гемодинамические нарушения не препятствуют течению беременности. При прогрессировании патологии развивается гипоксия плода. Риск осложнений выше при сопутствующих болезнях сердца.
Синусовая аритмия
При этом варианте нарушается нормальный ритм сердцебиений, становится хаотичным. Сначала он может учащаться, далее – замедляться с последующей нормализацией. Интервалы между отдельными сокращениями приобретают разную по времени протяженность.
Причина патологии – сбой в работе синусового узла. Именно через него проходит импульс с определенной периодичностью. Но если ритм нарушается, узел посылает сигналы через различные промежутки времени. Все отделы сердца сокращаются последовательно, но без четкого ритма. Так развивается синусовая аритмия.
В клинической кардиологии отдельно принято выделять дыхательную аритмию. Здесь нарушения связаны с движениями грудной клетки при вдохе и выдохе.

Синусовая аритмия во время беременности обычно неопасна для матери и плода. Такие приступы не влияют на общее состояние организма и имеют незначительную продолжительность. Но, если самочувствие женщины ухудшается, страдает плод, показана консультация кардиолога и подбор терапии. Прогрессирующая синусовая аритмия грозит при беременности развитием гипоксии плода, преждевременными родами.
Синдром Вольфа-Паркинсона-Уайта
Синдром WPW – это одна из форм наджелудочковой тахикардии. Наблюдения показывают, что такая форма аритмии у беременных встречается редко и обычно связана с предшествующей патологией сердца. Анатомический субстрат болезни – это формирование дополнительных предсердно-желудочковых проводящих путей («мостиков»). Биоэлектрический импульс из синусового узла распространяется аномально быстро и может двигаться по кругу.
Симптомы WPW неспецифичны. Патология выявляется на ЭКГ. Во время приступа ЧСС достигает 200 уд./мин. Возможна фибрилляция предсердий и остановка сердца.
Пароксизмальная тахикардия
Пароксизмальные состояния редко возникают во время беременности без предшествующего фона. Обычно они осложняют ишемию миокарда. По локализации могут быть предсердными и желудочковыми.
Приступ пароксизмальной тахикардии возникает внезапно. Учащается сердцебиение до 200 уд./мин. Могут быть жалобы на шум в ушах, головокружение. У беременных приступ часто протекает на фоне тошноты. Возможно обратимое нарушение речи.
Длительный приступ пароксизмальной тахикардии опасен для матери и плода. Не исключено прерывание беременности.
Случай из практики
Пациентка E., 29 лет, поступила в кардиологическое отделение с жалобами на учащенное сердцебиение, одышку, потемнение в глазах. Из анамнеза известно, что беременность первая, протекала без особенностей. Ранее на учете у кардиолога не состояла, на работу сердца не жаловалась. По данным предыдущей ЭКГ – признаки синусовой аритмии.
За три дня до госпитализации женщина почувствовала резкое сердцебиение. Обратилась к участковому гинекологу. Врач направил пациентку на ЭКГ, где была зафиксирована наджелудочковая тахикардия. Женщина была госпитализирована, осмотрена кардиологом и дежурным гинекологом. На момент осмотра осложнений беременности не было выявлено.
При поступлении в стационар на ЭКГ у пациентки регистрировались признаки наджелудочковой тахикардии с ЧСС 200 уд./мин. Проводилась консервативная терапия: Верапамил, калиево-магниевая смесь. Проведено дообследование, на эхоКГ патологии сердца не выявлено. В течение суток состояние пациентки улучшилось, приступ удалось снять. При контрольном КТГ отмечались признаки гипоксии плода (7 баллов по Фишеру). Далее женщина оставалась под наблюдением кардиолога и гинеколога.
На сроке 37-38 недель пациентка была переведена в отделение патологии беременности для подготовки к родоразрешению. Роды прошли путем операции кесарева сечения, без особенностей. На третьи сутки после рождения ребенка сердечный ритм восстановился. Рецидива в послеродовом периоде не было.

Мерцательная аритмия
Мерцательная аритмия – это нарушение работы предсердий. При этом мышечные волокна сокращаются очень часто – до 600 уд./мин. Принято выделять две формы такого состояния:
- трепетание – последовательное сокращение мышц, ЧСС до 400 уд./мин.;
- фибрилляция – хаотичное сокращение кардиомиоцитов, ЧСС до 600 уд./мин.
Мерцательная аритмия во время беременности не остается незамеченной. Женщины жалуются на учащенное сердцебиение, чувство нехватки воздуха. При прогрессировании болезни растет риск развития инфаркта миокарда, инсульта. Такое состояние может привести к прерыванию беременности на любом сроке.
Схема диагностики
При подозрении на патологию сердца мы направляем пациентку к профильному специалисту – кардиологу. Схема обследования включает:
- Сбор анамнеза. Важно выяснить, есть ли у пациентки заболевания сердца и сосудов, эндокринные нарушения и иные состояния – возможная причина аритмии.
- Физикальное обследование. Акцентируем внимание на состоянии кожных покровов, оцениваем ЧСС, измеряем артериальное давление. Проводим аускультацию сердца и магистральных сосудов.
- Инструментальные методы: ЭКГ и эхоКГ. По показаниям проводится суточное мониторирование ЭКГ. Эти методы признаны безопасными для плода и назначаются на любом сроке гестации. При выявлении сопутствующей патологии показана консультация профильных специалистов.
Принципы лечения
Умеренные нарушения ритма сердца у беременных мы лечим амбулаторно. Госпитализация показана при прогрессировании патологии, развитии неотложных состояний, появлении признаков сердечной недостаточности. Наблюдают за женщиной кардиолог и гинеколог. При развитии осложнений беременности проводится соответствующая терапия.
Аритмия, возникшая при гестации, может стать основанием для искусственного аборта. Поводом для прерывания беременности становится прогрессирующая патология, неподдающаяся коррекции и угрожающая жизни женщины. По медицинским показаниям аборт проводится до 22 недель.
Лечение аритмии у беременных – непростая задача. Выбор тактики определяется сроком гестации и сопутствующими заболеваниями. При разработке схемы ведения пациентки стоит учитывать следующие факторы:
- лечение аритмии должно быть комплексным. Важно не только нормализовать ритм, но и устранить причину развития патологии;
- при подборе медикаментозных средств следует учитывать срок беременности. Многие привычные препараты запрещены в I триместре как опасные для эмбриона. Некоторые средства не применяются на всем протяжении гестации. При выборе препарата также стоит учитывать его влияние на миометрий – некоторые медикаменты провоцируют гипертонус матки и ведут к прерыванию беременности;
- плановые операции при нарушениях сердечного ритма проводятся на сроке 16-22 недели. Экстренное вмешательство – в любое время.
Важно понимать: не существует абсолютно безопасных антиаритмических средств. Все они могут воздействовать на плод. Поэтому медикаменты назначаются только в том случае, если без них справиться нельзя. Возможно применение некоторых средств в уменьшенных дозировках. Так мы, с одной стороны, помогаем организму женщины справиться с нарушениями ритма, а с другой – уменьшаем негативное воздействие лекарственного препарата на течение гестации.
В лечении аритмии у беременных особое внимание уделяется немедикаментозным методам. Рекомендуется:
- правильно питаться. В рационе будущей матери должно быть красное мясо и молочные продукты, овощи и фрукты. Готовить пищу следует на пару, отваривать. Жареные блюда – под запретом;
- больше двигаться. Фитнес для беременных, йога, аквааэробика – все пойдет на пользу;
- избегать стрессов. Любые эмоциональные переживания – это путь к болезням сердца;
- не перенапрягаться. Серьезные физические нагрузки, тяжелая работа во время беременности запрещены.
Беременность на фоне предшествующей аритмии должна быть запланированной. Если у женщины есть заболевания сердца, ей следует получить консультацию кардиолога до зачатия. По показаниям проводится лечение до беременности, подбираются препараты, корригирующие ритм сердца в дальнейшем. Такое планирование снижает риск развития осложнений и повышает шансы на благополучное вынашивание плода.
Совет эксперта: как проводится скрининг беременных с аритмией
Беременные женщины с жалобами на работу сердца, а также с бессимптомным течением аритмии при выявленных изменениях на ЭКГ должны наблюдаться у кардиолога. Для уточнения диагноза проводится суточное мониторирование ЭКГ в динамике:
- при первичном выявлении проблемы;
- в 30 недель;
- в 37-39 недель;
- через 6 недель после родов.
Беременные с аритмией находятся в группе высокого риска по развитию акушерских осложнений. Для своевременного выявления отклонений нужно проходить ультразвуковые скрининги (12-14, 18-21 и 32-34 недели). Состояние плода оценивается объективно на каждом приеме, с 32 недель – на КТГ. При выявлении отклонений показана госпитализация в отделение патологии беременных или терапевтический стационар.
Для подготовки материала использовались следующие источники информации.
Аритмия при беременности: причины, разновидности, симптомы, методы диагностики и лечения


Аритмия при беременности может быть опасной. Обращаться к врачу нужно при появлении любых симптомов нарушений ритма
Причины
Нарушения ритмичности сокращений миокарда во время беременности провоцируются не только патологиями сердца. Их возникновению могут способствовать:
- тиреотоксикоз и другие патологии щитовидной железы;
- заболевания нервной, дыхательной, пищеварительной систем;
- железодефицитная анемия;
- частые стрессовые ситуации;
- нарушения обменных процессов;
- интенсивные физические нагрузки;
- генетическая предрасположенность;
- зависимости: алкогольная, наркотическая, никотиновая;
- неправильно организованное питание.
По наблюдениям специалистов, почти у 50% пациенток аритмии при беременности вызываются функциональными отклонениями, и их появление никак не связано с присутствием органической патологии сердца. Нередко, примерно у 21,2% больных, аритмия возникает повторно и является уже следствием присутствующих патологий сосудов и сердца. У 3,7% женщин она протекает в тяжелой форме.
Развитие аритмии во время беременности всегда должно становиться поводом для обращения за консультацией к специалисту. В ряде случаев она вызывается нефизиологическими причинами и может представлять опасность для здоровья будущей матери и малыша. Актуальность рекомендаций доктора в этих случаях трудно переоценить, ведь аритмичность пульса может быть опасна и в ранние сроки, и на последних месяцах гестации.
Разновидности и проявления аритмий при беременности
В период гестации у женщины могут выявляться следующие виды аритмий:
- синусовая аритмия – возникает из-за нарушения проводимости синусового узла и сопровождается выраженной тахикардией;
- экстрасистолия – характеризуется внеочередными сокращениями всего сердца или его отдельных частей;
- мерцательная аритмия – сопровождается мерцанием, то есть чрезвычайно частым сокращением предсердий;
- пароксизмальная аритмия – сопровождается замещением синусового ритма и возникновением приступов, характеризующихся учащением пульса до 140–220 ударов в минуту;
- аритмии при синдроме Вольфа – Паркинсона – Уайта – вызываются перевозбуждением желудочков и протекают в виде предсердной и желудочковой экстрасистолии, трепетаний или фибрилляций предсердий, наджелудочковой тахикардии.
Распознать форму аритмии можно только после всесторонней диагностики.
Общие симптомы

Симптомы аритмий не всегда специфичны, и для их устранения необходимо выяснить причину, вызвавшую приступ
Сама женщина не сможет определить вид развившейся аритмии. Диагностика должна проводиться при участии кардиолога и только после проведения ряда исследований.
Аритмия при беременности может сопровождаться следующими неспецифичными и выраженными в разной мере симптомами:
- учащенный и аритмичный пульс;
- перебои в работе сердца;
- толчкообразные удары в области грудины;
- дискомфортные ощущения в грудной клетке;
- ноющие, давящие или сжимающие боли в области сердца;
- ощущение нехватки воздуха;
- выраженная слабость;
- головокружение;
- тошнота и рвота;
- одышка.
Выраженность и вариабельность симптомов зависит от степени нарушений и формы аритмии. Кроме вышеописанных комбинаций симптомов у женщины могут присутствовать и проявления того заболевания, которое стало первопричиной нарушений ритма сердца.
Аритмия на ранних сроках
В этот период гестации обычно возникает синусовая аритмия, которая развивается вследствие колоссальных изменений в организме будущей мамы. Чаще она проходит самостоятельно, для ее устранения достаточно избавиться от вызывающей ее причины (например, проветрить душную комнату или снизить физическую нагрузку). Кроме этого, следует выполнять рекомендации доктора по профилактике синусовой аритмии: они просты и обычно оказываются эффективными.
У некоторых женщин на раннем сроке беременности возникают опасные и угрожающие жизни матери и плода мерцательные аритмии, которые надо обязательно устранять. В первом триместре беременности лекарства должны назначаться только опытным специалистом, который учитывает все риски приема тех или иных препаратов. На этом этапе плацента еще не сформирована и организм будущего ребенка находится под угрозой воздействия лекарственных средств, поступающих в кровь женщины.
При появлении любого симптома аритмии беременной нужно сделать ЭКГ для определения того или иного изменения сердечного ритма.
Аритмия на поздних сроках
Уже со второго триместра могут появляться эпизоды пароксизмов, а после третьего – экстрасистол. На поздних сроках гестации наблюдаются и другие типы изменений сердечного ритма, так как женщина нередко страдает от повышенного аппетита, одышки, ощущения нехватки воздуха или отеков.
К этому сроку плацента уже есть и при назначении антиаритмических средств у врача появляется больший выбор, хотя он все еще учитывает возможность негативного воздействия компонентов лекарств на организм будущего малыша. Например, препараты с атропином или белладонной никогда не назначаются беременным.
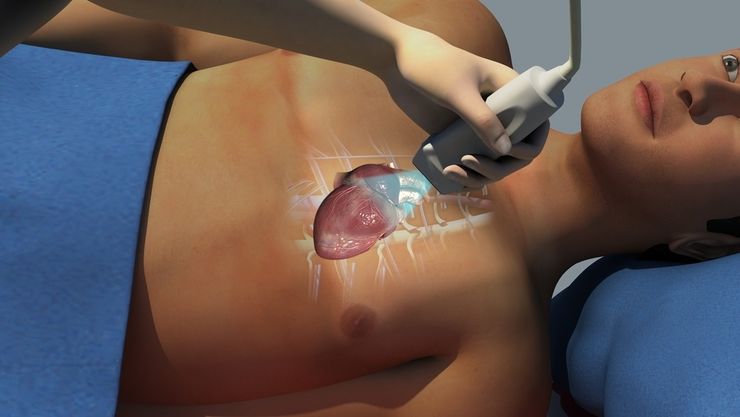
Во время выполнения ЭхоКГ обнаруживаются синусовая аритмия, экстрасистолы и другие формы нарушений ритма
Диагностика
При жалобах на проявления аритмичности пульса или выявлении отклонений в результатах ЭКГ, проведенной в целях профилактики, женщине могут быть назначены следующие виды исследований:
- биохимический анализ крови;
- общий анализ мочи;
- ЭКГ;
- ЭКГ по Холтеру;
- ЭхоКГ (эхокардиография);
- МРТ сердца.
Объем обследования назначается в зависимости от клинического случая.
Последствия аритмий могут быть не только опасными, но и порой непредсказуемыми. Их всесторонняя диагностика всегда обязательна.
Лечение

Мерцательная и другие формы аритмий всегда опасны во время беременности, поэтому необходим постоянный врачебный контроль пульса
Тактика устранения аритмий зависит от их разновидности, степени выраженности и того момента, когда развилась аритмия (в ранние или поздние сроки). Эти же параметры определяют и возникающий при родах фактор риска.
Если у женщины возникает не нарушающая ее общее самочувствие синусовая аритмия, то прием лекарств ей не назначается, но проводится профилактика этого состояния. В остальных случаях для стабилизации пульса рекомендуется лечение седативными средствами.
При единичных и редких приступах экстрасистол лечение не назначается. Однако частые или групповые экстрасистолы у беременных должны лечиться препаратами калия, стабилизирующими ритм, успокоительными и другими средствами для нормализации работы сердца.
Приступы пароксизмальной тахикардии во время гестации могут устраняться при помощи ряда простых приемов:
- энергичный массаж сонных артерий на протяжении 10 секунд;
- надувание воздушного шарика;
- давление тыльной стороной пальцев рук на закрытые глаза на протяжении 5 секунд. Этот способ следует применять осторожно, так как при черзмерном давлении есть риск повреждения сетчатки.
При необходимости терапия пароксизмов дополняется приемом седативных средств или транквилизаторов. Если необходимый эффект не достигается, то актуален прием антиаритмических средств. Лечение пациенток с патологиями сердца может проводиться при помощи сердечных гликозидов и симптоматических средств.
Проявления мерцательной аритмии, возникающей на любом сроке, всегда значительный фактор риска. Во время беременности она не может полностью устраняться медикаментозно, и целью терапии является максимальное облегчение работы сердца, минимизирующее симптомы. Женщине назначается прием сердечных гликозидов с постепенным снижением дозы, препаратов калия, прием антиагрегантов и антикоагулянтов и других стабилизирующих работу сердца средств.
При синдроме Вольфа – Паркинсона – Уайта назначаются антиаритмические препараты, а при необходимости восстановления ведущей роли синусового узла выполняется его стимуляция электрическим разрядом. При необходимости и во избежание последствий назначается устраняющая наджелудочковую тахикардию электроимпульсная терапия или препараты для стимуляции деятельности сердца.
Профилактика аритмии всегда актуальна
Для предупреждения аритмий во время беременности рекомендуется:
- правильно питаться;
- проветривать помещение как можно чаще;
- гулять на свежем воздухе;
- обеспечивать адекватные физические нагрузки;
- заниматься физкультурой;
- избегать стрессов;
- исключить вредные привычки;
- посещать кардиолога при наличии провоцирующих аритмии заболеваний.
Сведение факторов риска развития аритмий к минимуму помогает будущим мамам избежать возможных осложнений этого нарушения. Особенно актуальна профилактика аритмий среди тех женщин, у которых в анамнезе уже есть заболевания, способствующие нарушениям ритмичности пульса.
Аритмия при беременности может проявляться в разных формах, а тяжесть ее течения определяется первопричинами нарушений ритма. Она может возникать и на ранних, и на поздних сроках. В случае физиологических вариантов изменений ритма пульса необходимости в лечении обычно нет и оно не назначается. Консервативная терапия проводится только при осложненном течении аритмий. Все лекарства для устранения аритмии и сопровождающих ее симптомов должны назначаться только кардиологом и с учетом срока беременности. С особенной осторожностью они назначаются на ранних сроках гестации.
Аритмия во время беременности: симптомы и лечение
При беременности в организме женщины наблюдаются физиологические изменения. Все системы начинают усиленно выполнять свои функции, направленные на сохранение плода. На определенном этапе такая работа нарушается. Нередко это происходит с сердечно-сосудистой системой. Если у женщины выявляется аритмия при беременности, то она должна находиться под наблюдением. Совместно с акушером-гинекологом составляется план ведения пациентки и ее родоразрешения.
Причины возникновения аритмии при беременности
 К нарушению ритма сердечной деятельности приводят различные состояния. Некоторые из них имеют органическое происхождение. Аритмия у беременных, не связанная с заболеваниями, протекает доброкачественно. Лечение чаще всего назначается симптоматическое. Нарушенный сердечный ритм имеет следующие причины:
К нарушению ритма сердечной деятельности приводят различные состояния. Некоторые из них имеют органическое происхождение. Аритмия у беременных, не связанная с заболеваниями, протекает доброкачественно. Лечение чаще всего назначается симптоматическое. Нарушенный сердечный ритм имеет следующие причины:
- пороки;
- ишемическая болезнь;
- кардиомиопатия;
- миокардит;
- сердечная недостаточность;
- артериальная гипертензия;
- патология щитовидной железы;
- дисфункция нервной системы (вегетососудистая дистония);
- сахарный диабет;
- заболевания надпочечников;
- нарушенный обмен веществ;
- патология дыхательной системы;
- недостаток солей калия, магния и натрия;
- прием некоторых групп лекарственных препаратов;
- наследственная предрасположенность;
- интоксикация алкоголем и другими токсинами.
Эмоциональные и чрезмерные физические нагрузки относят к предрасполагающим факторам такого состояния. При несоблюдении режима может появиться аритмия у беременных женщин. В легкой степени тяжести многие из них чувствуют себя удовлетворительно. Отклонения обнаруживают впервые при плановом обследовании, на приеме у гинеколога.
Пороки
Сердечный порок нередко впервые обнаруживается у беременных при прохождении планового обследования. Патология сопровождается анатомическими изменениями в строении органа. При врожденном происхождении заболевания чаще отмечаются нарушения в перегородках, соединяющих предсердия и желудочки. Встречаются сосудистые пороки, при которых сужается просвет и нарушается кровоток.
Аритмия во время беременности часто спровоцирована врожденной патологией – это тетрада Фалло. Она сочетает в себе стеноз легочной артерии, аномальное положение аорты, дефект в перегородке между желудочками и гипертрофию (увеличение кардиомиоцитов в размере) миокарда в левой полости.

Порок, приобретенный в течение жизни, чаще связан с поражением клапанного аппарата или сосудов. Девушка может заболеть после перенесенного ревматизма. Для беременных постарше, основная причина аритмии – атеросклеротическое поражение.
Большая часть женщин, еще до зачатия плода, уже знает о своем заболевании. Диагноз устанавливается в детстве, если патология имеет врожденное происхождение. Девочка с раннего возраста состоит на диспансерном наблюдении. При планировании беременности она проходит ряд исследований. Это дает возможность выбрать тактику ведения для каждой пациентки индивидуально.
Артериальная гипертензия
Практически у 8% женщин отмечается аритмия сердца при беременности, в сочетании с артериальной гипертензией. Диагноз может стать основной причиной для нарушения мозгового кровообращения, гибели плода или отслойки сетчатки. Заболевание опасно и для матери, и для ребенка. В ранние сроки физиологические процессы в плаценте нарушаются. Дефицит кислорода, питательных веществ и накопление токсинов приводит к гипоксии и замедлению развития плода.
Симптомы и опасные признаки
Беременная женщина в этом периоде наиболее восприимчива к негативным воздействиям. Сердце и другие органы работают, испытывая большую нагрузку. Синусовый ритм длительное время сохраняется, и орган самостоятельно выполняет свои функции. Через определенный период появляются первые изменения различной степени выраженности.
При отсутствии помощи, женщины отмечают у себя следующие симптомы:
- учащенное сердцебиение, которое ощущается в покое;
- головокружение;
- ускоренный пульс;
- одышка.
В норме сердечные сокращения не ощущаются. Под воздействием различных факторов появляются перебои. Пациенты описывают их в виде чувства замирания.  После кратковременной паузы первый удар может быть сильным. Более наблюдательные будущие мамы между ними отмечают внеочередные сокращения.
После кратковременной паузы первый удар может быть сильным. Более наблюдательные будущие мамы между ними отмечают внеочередные сокращения.
Такой ритм называется экстрасистолическим, и это является нормой. Патологическим считается состояние, когда нарушается самочувствие женщины. Отсутствие помощи может привести к последствиям, опасным для развития плода.
Влияние аритмии на плод
Нарушение в работе миокарда легкой степени тяжести не представляет опасности для ребенка. За состоянием малыша и будущей мамы ведется контроль. При прогрессировании женщину необходимо лечить в стационаре.
Аритмия при беременности приводит к нарушению кровообращения плода. В процессе поступления питательных веществ, кислорода и выведения токсических соединений, возникают сбои. Это создает угрозу для развития ребенка и его жизни.
В ранний или более поздний срок беременности такое состояние опасно. Нарушение сердечного ритма при отсутствии лечения приводит к следующим исходам:
- Угроза выкидыша.
- Гипоксия плода.
- Поздний токсикоз.
- Осложненные роды (кровотечение, нарушение сократимости матки).
Ранняя терапия позволяет своевременно избежать осложнений и выявить риски для развития малыша.
Диагностика аритмии
 Некоторые женщины еще до беременности знают о наличии сбоев в работе своего сердца. Совместно с кардиологом составляется индивидуальный план ведения пациенты и определенный перечень диагностических процедур.
Некоторые женщины еще до беременности знают о наличии сбоев в работе своего сердца. Совместно с кардиологом составляется индивидуальный план ведения пациенты и определенный перечень диагностических процедур.
Сложности появляются с теми женщинами, которые редко наблюдаются у врача в течение всего периода вынашивания ребенка, или не придерживаются назначений. Важно уже в ранний срок пройти необходимые исследования. Диагноз «аритмия» устанавливается после получения результатов следующих процедур:
- Осмотр и опрос. Оцениваются жалобы, их динамика, состояние женщины при объективном обследовании.
- Информация, полученная из анамнеза жизни. Важно проследить наследственную предрасположенность, перенесенные заболевания, уровень труда и отдыха.
- Показатели биохимического анализа. Сделать исследование женщина должна натощак. Для получения развернутого результата сдается кровь и моча.
- ЭКГ (электрокардиография).
- Суточное мониторирование ЭКГ. При необходимости женщине устанавливается портативный аппарат. В течение всего дня и ночи он регистрирует данные, которые затем оценивает врач.
- ЭхоКГ (эхокардиография). Облегчает кардиологу задачу в поиске причины появления аритмии. Исследование дает полную картину о состоянии миокарда, кровотока. Выраженные или незначительные нарушения удается обнаружить при возникновении сложностей в постановке диагноза.
- МРТ (магнитнорезонансная томография). К такому методу диагностики обращаются при невозможности выполнения перечисленных выше. Последний вариант считается наиболее современным и простым в применении.
После проведения исследования врач назначает лечение. По возможности используется немедикаментозная терапия. Наличие фибрилляции или мерцательной аритмии является показанием для комплексного подхода на весь период беременности. По необходимости она продолжается и после родов.
Лечение
Нельзя заниматься самолечением, когда женщине поставлен диагноз «аритмия у беременных». Что делать дальше – решит врач. Тактика ведения имеет определенные отличия, по сравнению с пациентками вне периода вынашивания плода. При любой степени тяжести назначается диетотерапия. Будущей матери необходимо соблюдать следующие рекомендации:
- Употреблять в пищу ежедневно свежие фрукты и овощи.
- Ограничить сладкую, жирную пищу. Полностью исключают из рациона острые, копченые блюда.
- Соблюдать режим труда и отдыха. Физические нагрузки должны быть дозированными.
- Употреблять витамины только после разрешения врача.
Положительный эффект дают физиотерапевтические процедуры, иглоукалывание. При необходимости назначается медикаментозное лечение (антиаритмические и седативные средства на растительной основе). До 8 недели беременности риск развития осложнений выше, чем в поздние сроки. Важно учитывать причины появления аритмии.
Каждая пациентка должна делать весь комплекс исследований. У большинства из них обнаруживается анемия, и на ее фоне высок риск  возникновения нарушений сердечного ритма. Назначение терапии оказывает благоприятное воздействие и на миокард.
возникновения нарушений сердечного ритма. Назначение терапии оказывает благоприятное воздействие и на миокард.
При тяжелой степени требуется хирургическая коррекция (абляция). Оптимальный срок для проведения терапии – 25-30 недель беременности. По жизненным показаниям пациентка может быть направлена на любом сроке в операционную.
Прогноз
При раннем обращении женщины к врачу и проведения всего комплекса исследований удается состояние стабилизировать. Неэффективность терапии считается показанием для хирургического лечения. Такой способ коррекции позволяет сохранить здоровье пациентки и избежать негативного влияния на развивающийся плод.
Аритмия при беременности требует внимательного отношения. Девушка должна находиться на постоянном контроле. Лечение начинают с немедикаментозного подхода. По показаниям назначаются лекарства. Сначала вводят минимально допустимые дозировки, чтобы избежать риска присоединения осложнений.
Причины аритмии при беременности и способы ее лечения
Аритмия при беременности – часто встречающееся явление, которое способно привести к неблагоприятным последствиям, как для матери, так и для плода. Почему возникает нарушение сердечного ритма и как с ним бороться?
Причины возникновения аритмии при беременности
Аритмия при беременности может возникать по разным причинам. Это могут быть какие-либо патологии или же просто воздействие внешних факторов. В последнем случае сбои в ритме сердца отличаются наиболее благоприятным течением и быстрым устранением.
Спровоцировать возникновение аритмии у женщин в период вынашивания малыша способны следующие явления:
- Сердечные патологии, к примеру, ишемия, недостаточность сердца, пороки и прочее.
- Повышенное артериальное давление.
- Болезни щитовидной железы.
- Заболевания надпочечников.
- Сахарный диабет.
- Курение и употребление спиртных напитков.
- Прием лекарственных препаратов, запрещенных при беременности.
- Стрессовые ситуации, частые переживания будущей матери.
- Повышенные физические нагрузки.
- Несоблюдение правил питания.
- Нарушения работы пищеварительных органов.
- Генетическая предрасположенность к аритмии.
Период беременности сам по себе считается фактором риска сбоев в работе органов, в том числе и сердца. Ведь во время вынашивания плода существенно повышается нагрузка на сердечно-сосудистую систему, что неблагоприятно отражается на ее функционировании.

Во избежании негативных последствий важно выявить причину аритмии при беременности как можно скорее
Симптомы
Клиническая картина аритмии при беременности может беспокоить женщину такими неприятными симптомами как:
- Учащенное или, наоборот, более редкое биение сердца.
- Перебои в работе данного органа.
- Одышка.
- Приступы головокружения.
- Общая слабость.
- Быстрая утомляемость.
- Потеря сознания.
На ранних стадиях обычно выраженных проявлений пациенты не ощущают. Они могут заметить только изменения частоты сердечных сокращений. Если заболевание длительное время сопровождает человека, то он привыкает к нему и перестает чувствовать дискомфорт. Поэтому к врачу спешат далеко не все люди.
Но отсутствие лечения приводит к тому, что болезнь начинает вызывать развитие сердечной недостаточности, в результате которой и проявляется одышка, головокружение, отечность нижних конечностей. Как правило, выраженные признаки наблюдаются во втором триместре беременности, потому что увеличивается нагрузка на сердце.

Примерно с 16 недели беременности усиливается нагрузка на сердце и симптомы проявляются более заметнее
Какие виды аритмии встречаются при беременности?
При вынашивании ребенка у женщины могут возникать разные типы аритмии. К ним относят следующее.
Экстрасистолия
Экстрасистолия представляет собой несвоевременное сокращение сердца или его отделов, которое происходит из-за воздействия внеочередного импульса, появляющегося в проводящей системе органа. В зависимости от локализации такого импульса выделяют желудочковые и наджелудочковые экстрасистолы.
Когда у женщины проявляется экстрасистолия, возникает ощущение перебоев в работе сердца. Многие пациенты описывают это состояние как «кувыркание», «переворачивание» органа. После такого приступа нередко образуется болезненность в груди ноющего характера. Также возможно кратковременное сжимающее чувство за грудиной.
Если экстрасистолия тревожит часто, то могут возникать такие проявления как:
В период вынашивания ребенка такая патология встречается довольно часто. В большинстве случаев она наблюдается в третьем триместре, когда матка вырастает до крупного размера и поднимает диафрагму вверх.

Во время беременности смещаются внутренние органы женщины, что может повлиять на работу сердца
Спровоцировать возникновение экстрасистолии могут, как заболевания, так и внешние факторы. Нередко развитию приступа способствует стресс, волнение, нарушения в работе нервной системы, эндокринных органов, сердца. Также провоцирующими явлениями являются схватки и потуги.
Синусовая аритмия
Синусовая аритмия при беременности представляет собой учащенное и неравномерное биение сердца. Других проявлений данная патология не дает, поэтому остальные симптомы могут возникать только из-за той болезни, которая спровоцировала сбой сердечного ритма.
У беременных женщин синусовая аритмия обычно не вызвана никакими патологиями. Она возникает из-за воздействия внешних факторов, к примеру, вследствие повышенной физической нагрузки, стрессовой ситуации, переедания, духоты в помещении.
Подобная аритмия часто возникает, когда у женщины начинаются схватки.
Синдром Вольфа-Паркинсона-Уайта
Это врожденная патология сердца, которая способна вовсе не вызывать никаких клинических проявлений. По этой причине ее обнаруживают чаще всего совершенно случайно, когда обследуют сердечно-сосудистую систему. Помогает выявить болезнь электрокардиография.
Данный синдром в большинстве случаев сопровождается пароксизмальной аритмией. Но он не несет опасности для малыша и его матери. Но все же дает повод для постоянных наблюдений со стороны кардиолога, потому что при некоторых обстоятельствах заболевание способно вызывать непредсказуемые последствия.
Если синдром Вольфа-Паркинсона-Уайта сопровождает приступ тахикардии, то проявляются следующее симптомы:
- Учащенное биение сердца.
- Общая слабость.
- Одышка.
- Головокружение.
- Болевой синдром в области груди давящего характера.
При наличии иных сопутствующих сердечных патологий возможны дополнительные признаки.

Проявление синдром Вольфа-Паркинсона-Уайта на ЭКГ
Пароксизмальная тахикардия
Такой тип патологии встречается у будущих мам намного реже, чем экстрасистолия. Обычно он проявляется во втором триместре и не зависит от того, есть ли у женщины проблемы с сердцем.
Заподозрить развитие тахикардии можно по следующим симптомам:
- Внезапное биение сердца.
- Учащенное сокращение органа.
- Болезненность или дискомфорт в области груди.
- Тошнота, рвота.
Во время длительного приступа у пациентов могут проявляться болевые ощущения в сердце, которые схожи со стенокардическими болями. Также возможно возникновение головокружения, общей слабости организма. Если пароксизмальная тахикардия возникает на фоне сердечных болезней, то симптоматика может усугубляться.
Приступы патологии способны беспокоить будущую маму несколько раз в день. Продолжительность их может занимать разное время – от нескольких секунд до нескольких дней. Если приступы длятся несколько минут, то они не оказывают неблагоприятного влияния на малыша и саму пациентку. Затяжная же тахикардия способна нанести серьезный вред плоду, привести к увеличению возбудимости матки, естественному прерыванию беременности.
Влияние аритмии на плод
Аритмия при беременности может вызывать негативные последствия. Ведь при такой патологии наблюдается нарушение нормального кровотока в организме беременной женщины, вследствие чего ткани и органы плохо питаются кислородом. В том числе от гипоксии страдает и сам плод, повышается риск возникновения плацентарной недостаточности.
При тяжелом течении заболевания возможно естественное прерывание беременности на любом сроке. Непосредственно в процессе родовой деятельности могут возникнуть осложнения. Поэтому нередко доктора принимают решение о проведении кесарева сечения.
Не все виды аритмии плохо отражаются на течении беременности, но риски есть всегда. Чтобы негативных последствий для малыша не возникало, важно своевременно принять меры по нормализации состояния сердца.
Диагностика аритмии
Для выявления синусовой или иной аритмии сердца при беременности доктор сначала прослушивает биение органа, определяет частоту пульса, измеряет кровяное давление. Для подтверждения или опровержения диагноза женщину отправляют на электрокардиографию, ультразвуковое исследование сердца, анализы крови и мочи.

Проведение ЭКГ беременным является обязательным
Лечение
Лечение аритмии при беременности проводится обычно без применения лекарственных препаратов. Могут назначаться только растительные средства для того, чтобы нормализовать работу нервной системы, успокоить ее. К примеру, применяют настой валерианы или пустырника.
Если аритмия возникла на фоне иных заболеваний или она проявляется слишком выражено, то возможна медикаментозная терапия. Обычно используют сердечные гликозиды. Препараты назначаются только специалистом.
Также женщинам важно соблюдать такие рекомендации для улучшения работы сердца и течения беременности:
- Больше времени проводить на свежем воздухе.
- Избегать волнений, стрессовых ситуаций.
- Соблюдать правила питания.
- Не допускать повышенных физических нагрузок.
Оперативное вмешательство применяется только в крайних случаях, когда состояние угрожает жизни пациентов.
Прогноз
Прогноз при аритмии в большинстве случаев благоприятный. При своевременных мерах женщины без проблем вынашивают малыша, а у ребенка не наблюдается никаких отклонений в развитии. Негативный прогноз возможен только в том случае, если игнорировать аритмию или, если она вызвана серьезными заболеваниями сердца.

При аритмии во время беременности прогноз чаще всего благоприятный при условии медицинского контроля
Профилактика
Для предотвращения сбоев в работе сердца будущим мамам рекомендуется следующее:
- Соблюдать правила здорового питания. В меню следует включить больше фруктов, овощей, зелени. Также важно кушать мясо, но только не жирное, и молочные продукты. Нельзя употреблять жареную пищу, копчености, колбасы, слишком соленые блюда, фастфуд. Ни в коем случае нельзя переедать, так как это создает дополнительную нагрузку на организм.
- Каждый день гулять на свежем воздухе и проветривать комнату, чтобы организм был достаточно насыщен кислородом.
- Не перенапрягаться. Физические нагрузки должны быть умеренными. Беременным можно заниматься плаванием, гимнастикой, пешими прогулками. Но важно соблюдать меру.
- Следить за своим эмоциональным состоянием. При беременности женщины нередко становятся раздражительными, плаксивыми. Но данные эмоции требуется контролировать, потому что это негативно отражается на состоянии малыша. Следует заниматься делами, которые приносят много позитива и не нарушают душевный баланс.
- Ни в коем случае не курить и не употреблять спиртные напитки. Доктора советуют бросать вредные привычки не только во время беременности, но и за несколько месяцев до планируемого зачатия. Особенно это важно, если у родителей имеются сердечные патологии.
Врачи рекомендуют парам планировать беременность. Это позволит устранить все нарушения в работе организма, которые могут впоследствии помешать нормальному вынашиванию ребенка и его развитию. Если у матери уже наблюдалась аритмия до зачатия, следует в первую очередь заняться лечением, потом уже задумываться о рождении малыша.
Причины и влияние аритмии, тахикардии при беременности на здоровье матери и ребенка

Во время беременности женский организм испытывает повышенную нагрузку, связанную с обеспечением жизнедеятельности матери и плода. В материнском организме происходят физиологические изменения, а нагрузка на все системы увеличивается пропорционально сроку беременности. Любые заболевания, которые до этого протекали в латентной форме, не проявлялись, благодаря резервным возможностям организма. Но изменения гормонального фона, интенсивности обменных процессов, увеличение количества жидкости, нервное напряжение приводит к тому, что в работе любой нездоровой системы, в том числе и сердца, появляются серьезные сбои.
 На приеме у врача
На приеме у врача
Если нарушение сердечного ритма у женщины отмечалось до беременности, то весь период вынашивания ребенка будущая мама ведется кардиологом. Если зафиксирована пароксизмальная тахикардия, синусовая аритмия вследствие слабости синусового узла, нарушение проводимости сердца органического происхождения (инфаркт, кардиомиопатия, порок сердца), то врачи могут рекомендовать избавиться от беременности на ранних стадиях.
Нарушения ритма сердца при беременности возникают не только у мамы. Аритмия у плода может быть вызвана внешними факторами и по форме течения часто бывает доброкачественной, функциональной, поэтому не требует серьезной лекарственной коррекции.
Те виды аритмий, которые представляют потенциальную угрозу для жизни, требуют наблюдения и лечения в условиях стационара, и способ родоразрешения в таких ситуациях – кесарево сечение. Решение о начале лекарственной терапии аритмии выносится врачом в условиях выбора между угрозой преждевременного родоразрешения, риска для жизни пациентки и плода. Лекарственные препараты воздействуют не только на организм мамы, но и на плод, что может повлиять на вариабельность сердечного ритма плода.
Экстрасистолии у беременных
Работа сердца характеризуется слаженностью, при которой выдерживается постоянная периодичность и последовательность сокращений разных камер. Проводящая система сердца состоит из разных узлов, которые отличаются разной скоростью проведения импульсов. За счет этого очаг возбуждения, появляющийся с определенной периодичностью в синусовом узле, вначале достигает предсердий, а затем – желудочков.
 Экстрасистола на ЭКГ
Экстрасистола на ЭКГ
Электрическая активность клеток и их потенциал не постоянны. При беременности они могут изменяться под воздействием разных факторов (изменение ионного баланса, гормонального фона, тонуса блуждающего нерва). В результате появляются мощные эктопические (находящиеся вне синусового узла) очаги возбуждения, которые становятся причиной экстрасистол – незапланированных сокращений сердца.
Такие очаги патологического ритма сердца могут возникать в предсердиях, атриовентрикулярном соединении (перегородке) или в желудочках. Экстрасистолы, возникшие из очагов в предсердиях и AV-соединения, называют наджелудочковыми, или суправентрикулярными. Наибольшую опасность представляют политопные экстрасистолии, вызванные из разных участков.
Экстрасистолы, возникшие из наджелудочковых эктопических очагов, обычно имеют функциональную этиологию и появляются при повышенном тонусе симпатической нервной системы.
Желудочковые экстрасистолы часто связаны с органическими болезнями сердца (ИБС), дистрофическими процессами или с врожденной патологией в сердце в виде дополнительных проводящих путей (пучки Джеймса, Кента) между волокнами Пуркинье и предсердиями. В таких случаях экстрасистолия переходит в пароксизмальную тахикардию.
Экстрасистолами считаются единичные и парные внеочередные сокращения. При появлении трех и более экстрасистол подряд говорят уже о пароксизмальной тахикардии, при которой происходит зацикливание патологического импульса.
Одиночные перебои встречаются и у здоровых людей. Они имеют функциональное происхождение (повышенный тонус симпатической системы, интоксикация, физическая нагрузка) и никакой опасности при беременности не представляют. На ранних сроках у беременных они появляются с нормальной периодичностью, а в последнем триместре, когда диафрагма поднимается, экстрасистолия возникает в ответ на раздражение нервных окончаний на диафрагме. Специфической причиной экстрасистолической аритмии при беременности может быть токсикоз, сопровождающийся рвотой и потерей ионов калия.
Если нарушение ритма имеет вагусное происхождение, мероприятия должны быть направлены на создание психологически комфортной обстановки, снятие напряжения, соблюдение рациональной диеты и умеренную физическую активность (прогулки). В особенности это касается молодых и неопытных будущих мам, у которых фактор тревожности играет ведущую роль в возникновении экстрасистолии.
Важно! Аритмия провоцируется во время беременности негативными привычками (курение, алкоголь, кофе), которые не вызывали последствий до беременности.
Если учащающиеся экстрасистолы сопровождаются болями в области сердца, начинают беспокоить будущую маму, то ей в стационаре проводят суточное исследование кардиограммы по Холтеру. При этом подсчитывают количество экстрасистол за сутки, определяют источник возбуждения. В норме допускается до 200 экстрасистол. Если их количество от 200 до 300, то уже говорят об экстрасистолии легкой степени. При таких показателях обязательно исследуют при помощи УЗИ фракцию выброса, чтобы оценить, насколько страдает гемодинамика. Если она снижена до 40% и меньше, требуется незамедлительная терапия. При этом проводят и кардиотокограмму, чтобы выяснить, не развилась ли на фоне гипоксии аритмия у плода.
В этом случае, особенно если есть связь аритмии с проявлением латентных заболеваний миокарда, целесообразно рассмотреть варианты приема поддерживающих доз антиаритмических препаратов для предотвращения развития пароксизмальной тахикардии.
При лечении аритмии применяют бета-адреноблокаторы. Обычно назначают минимальные дозы. Препараты, содержащие атропин, при беременности назначать не рекомендуется. Политопные экстрасистолии купируют лидокаином, новокаинамидом. Препараты назначают с осторожностью, чтобы не возникла аритмия плода (удлинение PQ и брадикардия).
Пароксизмальная тахикардия
Этиология пароксизмальной тахикардии такая же, как и при экстрасистолии. Пароксизмальная тахикардия начинается с экстрасистолы. При этом патологическое возбуждение не исчезает, а зацикливается. Характеризуется внезапным началом и окончанием приступов. Их продолжительность может длиться от нескольких минут до нескольких дней, недель и даже месяцев.
Затянувшийся приступ может вызывать нарушение гемодинамики, что проявляется обмороками, потливостью, различной неврологической симптоматикой. Уменьшенная фракция выброса приводит к серьезным последствиям, ишемии миокарда, развитию сердечной недостаточности. Частота тахикардии выше 180 ударов грозит развитием мерцания предсердий или желудочков (в зависимости от типа тахикардии).
Внимание! Желудочковая пароксизмальная тахикардия имеет негативный прогноз.
Длительные и частые приступы пароксизмальной тахикардии представляют серьезную угрозу жизни матери и плода, поэтому в таких ситуациях кардиолог всегда рассматривает варианты медикаментозного лечения.
У здоровых мам пароксизмальные тахикардии встречаются редко. Чаще всего – наджелудочковые, в последнем триместре беременности, при этом обычно без сопутствующей патологии миокарда.
 Массаж блуждающего нерва
Массаж блуждающего нерва
Если приступы тахикардии не являются следствием патологии миокарда, можно самостоятельно обрывать зацикленный очаг возбуждения при помощи изменения частоты импульсов в синусном узле. Будущая мама в таких случаях может самостоятельно выполнить действия по физической стимуляции блуждающего нерва:
- Массаж нерва в районе шейного разветвления артерии;
- Дыхательная гимнастика с редкими интервалами вдоха-выдоха, надувание воздушного шарика;
- Легкое вдавливание в глазницу глазных яблок.
- Проба Вилсона. По простому – натуживание или обычная задержка дыхания.
Медикаментозное лечение назначают после дифференциации желудочковой и предсердной тахикардии. Желудочковую тахикардию купируют лидокаином, при этом гликозиды назначать (изоптин) нельзя. Универсальным антиаритмическим средством для купирования любых пароксизмов считается новокаинамид.
Если лекарственная терапия в сочетании с другими методами оказалась неэффективной, применяют электроимпульсную терапию.
Постоянный прием поддерживающих препаратов показан в тех случаях, когда приступы повторяются чаще 2-х раз в месяц.
Мерцательная аритмия у беременных
Мерцание и трепетание предсердий возникает при появлении множества хаотических или одного постоянного эктопического очага. При трепетании предсердий интервалы сокращений постоянные. При мерцании – хаотичные. При трепетании к желудочкам проводится каждый второй, третий импульс, поэтому они сокращаются в правильном ритме. При фибрилляции импульсы проводятся к желудочкам по-разному: одни блокируются, одни проходят с задержкой, другие проводятся нормально. В результате сокращения желудочков могут происходить по трем сценариям:
- Нормосистолическому;
- Тахисистолическому (ускоренному);
- Брадисистолическому (замедленному).
Разницу между трепетанием и мерцанием легко определить по ЭКГ.
 ЭКГ трепетания предсердий
ЭКГ трепетания предсердий
Это тяжелая форма аритмии опасна при беременности, она сопровождается острым нарушением гемодинамики, вплоть до симптомов Морганьи-Адамса-Стокса. Неэффективная работа предсердий уменьшает количество крови, попадающей в желудочки. Предсердия при этом постоянно находятся в систолическом состоянии, что может привести к развитию тромбоэмболии, острой сердечной недостаточности.
Поскольку этот тип аритмии сопутствует тяжелым поражениям миокарда, приступы не возникают при беременности спонтанно, а нарастают со временем. Как правило, они известны женщинам, и с такими заболеваниями (например, стеноз митрального клапана) беременность противопоказана. При обнаружении беременности рекомендуется прерывание на ранней стадии.
Синусовая аритмия
Синусовая аритмия при беременности – наиболее распространенное явление. Относится к номотопным (без посторонних патологических очагов возбуждения) нарушениям образованиям ритма. К номотопным аритмиям относят и миграцию (смещение) водителя ритма из синусового узла к AV-соединению.
В 99% случаев, если синусовая аритмия при беременности не связана с синдромом слабости синусного узла, имеет вагусную природу и считается функциональной. Так же, как и у мамы, бывает аритмия у плода. Частота ритмических сокращений миокарда плода в норме может колебаться от 120 до 180. Все мероприятия по лечению синусовой функциональной аритмии у беременных направлены на стабилизацию психоэмоционального состояния, прием легких успокаивающих препаратов (валериана, бромиды).
Все об аритмиях во время беременности:
Основной симптом – сердцебиение, на ЭКГ сохраняется нормальный синусовый ритм. Синусовая аритмия сердца нуждается в антиаритмической лекарственной терапии (изоланид, пропранолол) только при сопутствующей сердечной недостаточности.
Все об аритмии в период беременности
Во время беременности на организм женщины припадает двойная нагрузка, и нарушение сердечного ритма – нередкое явление у многих будущих мам. По статистике, лишь у 20% рожениц аритмия связана с заболеваниями сердечно-сосудистой системы, и в 4% случаев фиксируется тяжелая патология. В остальных ситуациях речь идет о физиологической перестройке, которая регулируется надлежащим лечением.
Влияние аритмии на беременность и здоровье матери
Сбой сердечного ритма при беременности свидетельствует о сбоях в работе нервно-мышечного аппарата сердца. Медики связывают это с гормональными изменениями и нарушением электролитного состава в крови. Если до беременности у женщины диагностировалась аритмия, то для нее составляется индивидуальный график лечения.
Виды аритмии у рожениц отличаются по частоте сердечных ударов, локализации очагов возбуждения в миокарде, способностям проводящих путей сердца. Наиболее опасными последствиями тяжелой формы аритмии могут стать фибрилляция желудочков и предсердий, плацентарная недостаточность, для малыша – гипоксия.

Виды аритмии и симптомы
Ритм сердца образуется в синусовом узле, потом импульсы идут от правого предсердия к левому и к желудочкам. Для правильного развития ребенку в утробе постоянно нужны питательные вещества, их малыш получает от мамы через кровь. Поэтому сердце работает с удвоенной нагрузкой, чтобы эти вещества поступали в нужных объемах. Наиболее сильные изменения в работе сердца врачи фиксируют во втором триместре беременности, когда закладываются внутренние органы плода.
Общие симптомы аритмии у беременных:
- активная работа сердца;
- ощущение сердечных ударов в грудине;
- головокружение;
- приступы одышки даже в состоянии покоя;
- хроническая усталость из-за нехватки кислорода;
- частые полуобморочные состояния;
- учащенный пульс ровного ритма, без перепадов.
Курс лечения назначается, в зависимости от вида аритмии, по классификации их выделяют:
Мерцательная
При этой форме заболевания в желудочки поступают не все импульсы предсердий, поэтому сердце сокращается с неодинаковой частотой. Аритмия может и проявляться в приступах, и держаться постоянно.
Различают 2 формы:
- Трепетание. Предсердия сокращаются до 350 ударов в минуту.
- Мерцание. Сокращение волокон достигает 700 ударов в минуту.
Характерные симптомы мерцательной аритмии:
- сильные перебои ритма;
- одышка;
- тремор;
- страх смерти.
Редко протекает без ярко выраженных признаков, в таких случаях патология обнаруживается только при прослушивании. При такой форме сохраняется риск гипоксии плода на поздних сроках беременности, осложнения при родах. При назначении лечения стараются устранить тахисистолию и недостаточность кровотока с помощью препаратов и поддерживающей терапии.
Пароксизмальная
Эта форма аритмии часто проявляется во второй половине беременности, это может случиться и при патологиях сердца у будущей мамы, и при отсутствии таковых. Приступы иногда возникают по несколько раз в день, с длительностью от секунд до часов.
Характерные симптомы пароксизмальной аритмии:
- боли за грудиной;
- головокружения;
- резкая слабость;
- внезапное сердцебиение, с сокращениями до 200 ударов в минуту;
- тошнота, рвота.
Если сердечных патологий у беременной нет, то проявления пароксизмальной аритмии отрицательно на организме мамы и ребенка не скажутся. Но при длительном приступе возникает риск нарушений сердечной деятельности плода. Состояние роженицы регулируется с помощью дыхательной гимнастики, успокоительных средств, медикаментозные препараты подбираются индивидуально.

Экстрасистолия
Экстрасистолы образовываются в неожиданно возникших свободных местах, за счет электрической активности некоторых клеток. Они поступают из предсердий и желудочков, как по одиночке, так и группами. Некоторые женщины ощущают сбой сердцебиения после секундного замирания плода, боли в сердце и головокружения проявляются редко. Ощущается, как сильный удар сердца, но без боли. Спровоцировать такое явление могут курение, неправильное питание, чрезмерное употребление кофе. После отказа от вредных привычек проблему с сердцебиением удается решить.
Экстрасистолическую аритмию провоцируют также:
- сильный токсикоз;
- пищевые отравления;
- инфекционные болезни;
- заболевания почек;
- увеличение щитовидной железы;
- аллергия.
Лекарства назначаются только при угрозе срыва нормального ритма сердца, показателем является определение на УЗИ фракции выброса крови, которая поступает из желудочка в аорту.
Синусовая аритмия
Эту форму аритмии с сердечными болезнями не связывают, она может проявляться из-за внешних причин:
- долгое пребывание в душной комнате;
- волнение;
- обильная еда;
- ощутимая физическая нагрузка.
Иногда выступает проявлением анемии или тиреотоксикоза, нарушений кровообращения. Характерный симптом – сильное сердцебиение. При затяжном приступе применяют разряд дефибриллятора.
Аритмии при блокадах
Прерывание импульса от синусового узла могут спровоцировать также воспалительные заболевания или очаги инфаркта.
- головокружения;
- приступы потери сознания.
Чтобы восстановить частоту сердечных сокращений, беременным предлагают установить кардиостимулятор. Это обеспечивает защиту и мамы, и ребенка. Роды проводят кесаревым сечением.
Причины появления
Будущие мамы, у которых уже был диагностирован порок сердца, гарантировано сталкиваются с такой проблемой, как аритмия. Ведь при беременности вегетативная нервная система сильно перегружается, а тонус симпатического отдела резко повышается.

Для женщин, которые раньше проблем с сердцем не испытывали, приступы аритмии могут быть вызваны такими причинами:
- проблемы с желудком и кишечником;
- токсикоз;
- нарушения эндокринной системы;
- стрессы, эмоциональное напряжение;
- анемия;
- большие физические нагрузки;
- заболевания органов дыхания;
- чрезмерное употребление кофе;
- нарушения нервной системы;
- сбой обмена веществ;
- неправильное питание.
Есть ли опасность?
Если у женщины физиологическая тахикардия беременных, то никакой опасности для жизни плода и матери нет, и лечения такое состояние не требует. Но если тахикардия патологическая, то несвоевременное лечение может привести к сердечной недостаточности, тромбоэмболии, что угрожает жизни матери и ребенка. Особенно опасно такое состояние для больных с митральным стенозом, при родах погибает каждая пятая роженица и каждый второй ребенок.
Для матери
Для роженицы самыми опасными последствиями аритмии становятся фибрилляция желудочков и предсердий, что чревато летальным исходом. У каждой формы есть свои осложнения, которые необходимо учитывать.
- При синусовой аритмии. Может спровоцировать образование тромбов, которые в любой момент способны закупорить стенки сосудов. Таким образом, растет риск тромбоза мозга и коронарных артерий. Без своевременного лечения может перерасти в хроническую, с развитием сердечной недостаточности. Если такая форма протекает тяжело для роженицы, врачи рекомендуют прервать беременность, чтобы не рисковать жизнью матери.
- При экстрасистолической аритмии. Нарушение сердечного ритма сильно ухудшает кровообращение и провоцирует развитие стенокардии и сердечной недостаточности. Может привести к мерцательной аритмии.
- При мерцательной аритмии. Ее называют самой опасной для беременных, поскольку дает толчок к образованию тромбов и развитию недостаточности мышцы сердца. При диагностировании постоянной мерцательной аритмии предлагается прервать беременность на ранних сроках. Если же женщина настаивает на родах, то проводится только кесарево сечение. Возможность естественных родов определяет кардиолог.
- При пароксизмальной аритмии. Опасна, если в анамнезе у беременной есть сердечные заболевания, возникают нарушения в сердечной деятельности плода, повышается возбудимость матки, что может спровоцировать выкидыш. Сильный приступ на поздних сроках и во время родов может привести к смерти.
Для плода
Стабилизировать состояние роженицы необходимо и для сохранения здоровья ребенка. Аритмия может вызвать плацентарную недостаточность, когда плацента не выполняет свою функцию, что может спровоцировать гипоксию младенца еще в утробе.
- При пароксизмальной тахикардии. У плода нарушается деятельность миокарда, которая зависит от маминой. Поскольку матка сильно возбуждается, есть риск выкидыша.
- При мерцательной аритмии. Опасность внутриутробной смерти плода из-за кислородного голодания.
- При синусовой аритмии. Характерное для такой формы сильное сердцебиение может стать причиной плохого кровообращения, что скажется на развитии ребенка.
Безопасная диагностика
Чтобы определиться с формой аритмии и правильно назначить лечение, применяются такие методы диагностики:
- ЭКГ – электрокардиограмма. Выявляет частоту ритма сердца.
- Эндокардиальная кардиограмма. С помощью специальных электродов определяются отклонения в разных областях сердца.
- Холтеровское мониторирование. Назначается, если сбой в работе сердца проявляется время от времени. Исследуется скорость сердечных сокращений на протяжении суток.
- Эхокардиограмма. Искусственно создаются условия, заставляющие сердце сменить темп, после чего фиксируются причины возникновения патологий.
- Чреспищеводное электрофизиологическое исследование. Стимуляция проводится через пищеварительный тракт, такая диагностика дает возможность оценить ритмические особенности сердца.
- Анализ крови. Выявляет хронические заболевания, которые влияют на сердечную деятельность.

Варианты лечения
В первую очередь, определяется причина аритмии, очень часто отказ от вредных привычек и ликвидация стрессовых ситуаций решают проблему. Назначение медикаментов зависит от формы аритмии и степени тяжести болезни.
- При мерцательной аритмии. Применяют электроимпульсную терапию, радиочастотную абляцию, с гарантией защиты плода.
- раствор новокаинамида;
- верапамил;
- пропранолол;
- дигоксин;
- панангин;
- антикоагулянты – для предотвращения тромбов.
- При пароксизмальной аритмии. Если сердечных патологий не наблюдается, медики стараются обойтись такими профилактическими методами, как:
- прием валерьянки, седуксена;
- дыхательная гимнастика;
- массаж глаз;
- надувание воздушных шариков;
- массаж в районе сонных артерий от 5 до 10 секунд.
Если же методы эффекта не дают, прописывают сердечные гликозиды: пропранолол, изоптин, натрия аденозинтрифосфат.
- При экстрасистолической аритмии. Назначения противоаритмических препаратов не требуется, но если нарушения сердечного ритма проявляются часто, назначается медикаментозная терапия:
- хлорид калия;
- панангин;
- анаприлин;
- верапамил.
Беременным не желательно принимать лекарства, содержащие белладонну или атропин. Иногда экстрасистолия возникает из-за передозировки сердечных гликозидов, тогда их заменяют дифенином.
- При синусовой аритмии. Обычно синусовая форма проходит самостоятельно после устранения причины или лечения основной болезни. Хорошо помогают настойки валерьяны и пустырника. Но при признаках сердечной недостаточности могут назначаться:
- дигоксин;
- изоланид;
- дигитоксин;
- хлорид калия;
- панангин;
- верапамил;
- пропранолол.
В период между приступами, для удержания ритма, вводят также амиодарон с β-адреноблокаторами. Эти лекарства назначают на любом этапе беременности.
При значительных отклонениях в сердечном ритме будущую маму стараются оформить на лечение в стационар. Поскольку применение лекарств, в средней дозировке, в этом случае не годится.
Причиной тому такие важные изменения в организме женщины, как:
- Усиленная циркуляция крови. Стандартная дозировка теряет активность, нужно подбирать ее индивидуально.
- Сниженное содержание белков. Лекарства хуже усваиваются.
- Повышенный почечный кровоток. Препараты выводятся из организма намного быстрее, чем обычно.
Профилактические методы
Чтобы предотвратить возникновение и развитие аритмии, беременным советуют придерживаться таких рекомендаций:
- Правильное питание. Исключить жирную и соленую пищу, большое количество жиров плохо действует на нервную систему. Отдавать предпочтение овощам и фруктам.
- Избегать переедания. Возрастает нагрузка на синусовый узел.
- Отказаться от кофе и чая, спиртного, такие напитки провоцируют сердцебиение.
- Ежедневные прогулки.
- Полноценный сон.
Беременные очень тяжело переносят приступы аритмии, поскольку организм испытывает двойную нагрузку. Ситуация усугубляется и страхом за ребенка. Питание и профилактические меры помогут решить проблему, но, если приступы становятся частыми, необходимо срочно обратиться к врачу. Дозировка и лекарства подбираются с учетом формы болезни и возможных сердечных патологий роженицы.
Аритмии при беременности

Беременность всегда оказывает дополнительную нагрузку на сердце женщины, и именно поэтому вынашивание плода часто сопровождается возникновением аритмий. Они не всегда указывают на заболевания сердца, т. к. причиной их появления могут стать как физиологические изменения в гормональном фоне и функционировании вегетативной нервной системы, так и заболевания других систем и органов.
Почти в половине случаев выявленные нарушения сердечного ритма во время вынашивания плода связаны с функциональными нарушениями, которые не указывают на наличие органической патологии сердца. У беременных с заболеваниями сердечно-сосудистой системы аритмии наблюдаются в 21,2% случаев и только у 3,7% женщин они являются тяжелой патологией.
Есть данные о том, что нарушения сердечного ритма могут оказывать негативное влияние на плод и беременность. Невынашивания, угрозы прерывания беременности, поздние токсикозы, гипоксия плода, нарушения сократительной способности матки во время родов и послеродовые кровотечения, – все эти последствия аритмий способны представлять угрозу для будущей матери и малыша.
При появлении нарушений сердечного ритма во время беременности необходимо учитывать их тяжесть, возможную угрозу для здоровья будущей матери и малыша и целесообразность применения антиаритмических лекарственных препаратов. При некоторых формах аритмий лечение не требуется. Медикаментозная терапия не назначается при:
- редкой экстрасистолии при отсутствии патологий сердца;
- брадиаритмии 40-60 ударов в минуту, не сопровождающейся нарушениями гемодинамики;
- синоаурикулярной блокаде;
- атриовентрикулярной блокаде I степени;
- ускоренном идиовентрикулярном ритме;
- ритме атриовентрикулярного соединения при нормальном количестве сердечных сокращений.
В нашей статье мы опишем причины, основные формы нарушений сердечного ритма и методики лечения аритмий, возникающих в этот ответственный период жизни женщины.
Причины
Для эффективного устранения аритмий и оценки возможных ее последствий необходимо установить причину ее появления. Во время беременности она может вызываться такими факторами:
- патологии сердечно-сосудистой системы;
- наследственная предрасположенность;
- эндокринные нарушения;
- нарушения пищеварения;
- патологии нервной системы;
- анемия;
- заболевания органов дыхательной системы;
- нарушения обмена веществ;
- вредные привычки (курение, употребление алкоголя и наркотических средств);
- эмоциональное перенапряжение;
- нерациональное питание;
- чрезмерные физические нагрузки.
Синусовая тахикардия
При появлении синусовой тахикардии у беременных появляются жалобы на сердцебиения. Обычно они не связаны с патологиями сердца и появляются после длительного пребывания в душном помещении, еды, лежания, волнения или физической нагрузки. Такие аритмии являются естественными во время схваток и потуг. Также синусовая тахикардия может быть следствием анемии или тиреотоксикоза. При наличии в анамнезе патологий сердца синусовая тахикардия может появляться вследствие вышеописанных причин или же указывать на появления нарушений кровообращения.
Основной симптом такого нарушения ритма – сердцебиение. В остальном клиническая картина может дополняться признаками тех причин или заболеваний, которыми была вызвана синусовая тахикардия.
Лечение
В большинстве случае синусовые тахикардии, которые не были вызванным патологиями сердца, не требуют лечения и проходят самостоятельно при устранении причины (опорожнении желудка, обеспечении доступа свежего воздуха и т. п.) или лечении основного заболевания. Хороший результат может достигаться и после приема успокоительных средств:
- настой или таблетки валерьяны;
- настой травы пустырника.
Назначение противоаритмических средств проводится индивидуально и показано только при наличии признаков сердечной недостаточности. Для этого могут назначаться:
 Дигоксин;
Дигоксин;- Изоланид;
- Дигитоксин;
- Хлорид калия;
- Панангин;
- Верапамил;
- Пропранолол.
Экстрасистолия
Именно экстрасистолии чаще наблюдаются при беременности. В большинстве случаев они не групповые, а единичные, и возникают в III триместре, когда диафрагма поднимается выше из-за растущей матки. Экстрасистолы могут быть узловыми, предсердными или желудочковыми, иногда они исходят из разных очагов.
Способствовать их появлению на любом сроке беременности может эмоциональное перенапряжение, заболевания нервной или эндокринной системы. Во время родов экстрасистолия физиологична и ее появление провоцируется схватками и потугами, болью, чувством страха и рефлекторными воздействиями притоков крови из сокращающейся матки. Сразу после родов такие нарушения ритма исчезают.
В большинстве случаев экстрасистолия во время беременности вызывается органическими заболеваниями сердца (миокардит, порок сердца, кардиомиопатия и др.). Частые нарушения ритма такого характера могут приводить к развитию приступа стенокардии, сердечной недостаточности и мерцательной аритмии. В дальнейшем течение беременности и ее исход будет зависеть от тяжести основной патологии сердца.
Лечение
Появляющиеся редко и единичные экстрасистолы не требуют назначения противоаритмических препаратов. Если же нарушения ритма такого характера становятся частыми, групповыми или политопными и вызывают неприятные ощущения, то женщине назначается медикаментозная терапия. Она может включать такие препараты:
 настой пустырника или валерьяны;
настой пустырника или валерьяны;- Хлорид калия;
- Панангин;
- Анаприлин;
- Верапамил.
Беременным не рекомендуется назначение антиаритмических средств, которые содержат белладонну или Атропин.
В некоторых случаях экстрасистолия может развиваться вследствие передозировки сердечных гликозидов. Для прекращения таких аритмий требуется отмена этих препаратов и назначение Дифенина.
При политопной и групповой желудочковой экстрасистолии рекомендуется назначение таких препаратов:
Пароксизмальная тахикардия
Пароксизмальная тахикардия во время беременности наблюдается реже, чем экстрасистолия. Появление ее приступов характерно для второй половины беременности и может фиксироваться и при патологиях сердца, и при их отсутствии.
Во время эпизодов пароксизмальной тахикардии у беременной появляются следующие симптомы и жалобы:
- внезапное сердцебиение;
- учащение сердечных сокращений до 130(160)-200 ударов в минуту;
- ощущения дискомфорта в области сердца.
При длительном приступе у женщины могут появляться боли за грудиной стенокардического характера, головокружение и резкая слабость. Если пароксизмальная тахикардия протекает на фоне заболеваний сердца, то у беременной появляется тошнота и рвота.
Приступы могут повторяться по несколько раз в день, и их длительность может составлять от нескольких секунд до нескольких дней.
Если у женщины нет заболеваний сердца, то недлительные приступы пароксизмальной тахикардии не оказывают негативного воздействие на беременность и плод. Но при длительном приступе могут возникать нарушения в сердечной деятельности плода и повышаться возбудимость матки, что может способствовать прерыванию беременности. Такие приступы должны устраняться медикаментозно в самые ближайшие сроки.
Лечение
При отсутствии патологий сердца беременной с пароксизмальной тахикардией рекомендуется:
- прием успокоительных средств: настой валерьяны, Седуксен, Элениум;
- задержка дыхания с натуживанием на вдохе;
- надавливание на глазные яблоки в течение 5 секунд;
- надувание воздушного шарика;
- энергичный массаж в области сонных артерий в течение 5-10 секунд.
При отсутствии эффекта рекомендуется применение таких медикаментозных средств:
- Пропранолол;
- Изоптин;
- Натрия аденозинтрифосфат.
При возникновении приступа у беременной с заболеваниями сердца 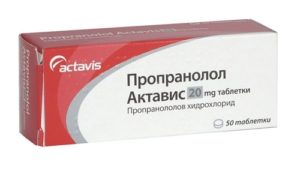 для купирования приступа пароксизмальной тахикардии применяются сердечные гликозиды:
для купирования приступа пароксизмальной тахикардии применяются сердечные гликозиды:
Если у больной появляется гипотензия, то ей назначается внутривенное или внутримышечное введение Новокаинамида.
При желудочковых формах пароксизмальной тахикардии прием сердечных гликозидов, Изоптина или Натрия аденозинтрифосфата противопоказан. В таких случаях рекомендуется введение Лидокаина и Новокаинамида.
Мерцательная аритмия
Мерцательная аритмия возникает только при врожденных или ревматических пороках сердца и, иногда, при тиреотоксикозе. Ее эпизоды наблюдаются у женщины и до наступления беременности, но могут возникать впервые и на фоне гестации. В некоторых случаях мерцательная аритмия развивается после выполнения митральной комиссуротомии, которая выполняется во время беременности, или при обострении ревматизма, сопровождающегося нарушением гемодинамики.
Кардиологами выделяется три формы такой аритмии:
- тахисистолическая (90-200 ударов в минуту);
- нормосистолическая (60-90 ударов в минуту);
- брадисистолическая (менее 60 ударов в минуту).
Во время мерцательной аритмии наблюдается трепетание предсердий и, в более редких случаях, мерцание желудочков. В дальнейшем эти нарушения могут приводить к сердечной недостаточности II-III стадии.
Беременная может никак не ощущать эпизоды мерцательной аритмии, и симптомы этого нарушения ритма могут регистрироваться только во время прослушивания тонов сердца или других диагностических процедур. Этот тип аритмии провоцирует постепенное усугубление сердечной недостаточности и повышает риск развития тромбоэмболий, грозящих летальным исходом. Особенно опасно такое нарушение сердечного ритма у беременных с митральным стенозом. По данным статистики, каждая пятая беременная или роженица и каждый второй ребенок с такой патологией погибают вследствие осложнений мерцательных аритмий.
Продление беременности при мерцательной аритмии, развивающейся до 12 недели гестации, не рекомендуется. После этого срока решение о ее прерывании принимается индивидуально в зависимости от общего состояния здоровья женщины и плода.
Для родоразрешения таких беременных предпочтительней проводить кесарево сечение. В некоторых случаях могут рекомендоваться естественные роды с включением потуг и тщательным обезболиванием родовой деятельности. Подготовка к рождению ребенка и родоразрешение должны проводиться только в условиях специализированных стационаров с отделениями реанимации и при участии кардиологов.
Лечение
Стойкую мерцательную аритмию сложно полностью устранить путем назначения медикаментозной терапии. Для сглаживания ее последствий назначаются сердечные гликозиды, которые способствуют устранению тахисистолии и недостаточности кровообращения. Вначале эти препараты вводятся в более высоких дозах, а затем больной назначаются поддерживающие дозировки. Терапия сердечными гликозидами может дополняться Калия хлоридом и Резерпином.
 Для урежения сердечного ритма применяется Верапамил, а при отсутствии эффекта от его применения назначается Пропранолол или Дигоксин. Во время пароксизма мерцательной аритмии применяют Новокаинамид. Если применения этого препарата недостаточно, то под постоянным контролем артериального давления вводят Панангин и Изоптин.
Для урежения сердечного ритма применяется Верапамил, а при отсутствии эффекта от его применения назначается Пропранолол или Дигоксин. Во время пароксизма мерцательной аритмии применяют Новокаинамид. Если применения этого препарата недостаточно, то под постоянным контролем артериального давления вводят Панангин и Изоптин.
Во время мерцательной аритмии присутствует риск развития тромбоэмболий. В связи с этим больной обязательно назначаются антикоагулянты и антиагреганты (Гепарин, Аспирин, Курантил, Трентал).
В целях профилактики повторяющихся приступов мерцательной аритмии, больной может рекомендоваться еженедельный прием Новокаинамида. Хинидин и Кордарон во время беременности не назначаются, т. к. они оказывают негативное воздействие на плод.
При развитии пароксизма трепетания предсердий предпочтительней проводить электрическую дефибрилляцию. Если эта методика недоступна, то назначается медикаментозная терапия, которая показана при пароксизме мерцательной аритмии.
Синдром Вольфа-Паркинсона-Уайта
Этот синдром наблюдается у беременных с патологиями сердца или пороками, а при их отсутствии встречается крайне редко. Он сопровождается пароксизмальной тахикардией или другими видами аритмий. При сочетании синдрома Вольфа-Паркинсона-Уайта с трепетанием предсердий может развиваться фибрилляция желудочков, приводящая к смерти беременной.
Частые приступы тахикардии приводят к прогрессирующей декомпенсации кровообращения. При сочетании синдрома с гипертрофической кардиомиопатией у беременной может наступать летальный исход.
Типичных симптомов у этого синдрома нет, и он может выявляться только при проведении ЭКГ. В большинстве случаев синдром Вольфа-Паркинсона-Уайта не несет угрозы для женщины, но беременная должна постоянно находиться под наблюдением врача, т. к. гормональные изменения, происходящие в ее организме, могут повышать риск развития аритмий.
Лечение
Медикаментозная терапия при синдроме Вольфа-Паркинсона-Уайта назначается только при появлении эпизодов аритмий. При появлении пароксизм наджелудочковой тахикардии больной вводится Новокаинамид или Пропранолол. При возможности, введение этих препаратов предпочтительней заменять электроимпульсной терапией.
Для медикаментозной профилактики аритмий беременной рекомендуется прием Новокаинамида и Дигоксина. Если медикаментозная терапия не оказывает ожидаемого эффекта, то больной рекомендуется имплантация искусственного водителя ритма.
Развитие аритмий во время беременности достаточно распространено, но при надлежащем наблюдении они в большинстве случаев могут успешно лечиться консервативно. Для этого женщине назначаются антиаритмические препараты, дозировка и подбор которых должны выполняться с учетом их влияния на плод. Ведение таких беременностей должно проводиться в тесном сотрудничестве акушеров-гинекологов, кардиологов и педиатров.
Источники:
http://www.baby.ru/wiki/aritmia-pri-beremennosti-priciny-raznovidnosti-simptomy-metody-diagnostiki-i-lecenia/
http://mirkardio.ru/bolezni/sboi-ritma/aritmiya-pri-beremennosti.html
http://gipertonia.guru/arterialnoe-davlenie/obshhaya-informatsiya/aritmiya-pri-beremennosti/
http://lechiserdce.ru/aritmiya/952-aritmii-pri-beremennosti.html
http://serdce.biz/zabolevaniya/aritmii/aritmiya-pri-beremennosti.html
http://doctor-cardiologist.ru/aritmii-pri-beremennosti
http://kardiopuls.ru/bolezni/nepolnaya-blokada-nozhki-puchka-gisa/

 Дигоксин;
Дигоксин;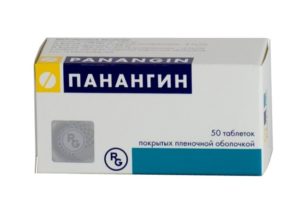 настой пустырника или валерьяны;
настой пустырника или валерьяны;
