Плоскостопие: малоинвазивная хирургия как альтернатива пожизненным супинаторам
Для цитирования: Банецкий М.В. Плоскостопие: малоинвазивная хирургия как альтернатива пожизненным супинаторам. РМЖ. 2014;17:1259.
Плоскостопие в той или иной степени проявления можно встретить, по данным разных источников, у 50–65% населения Росcии [1]. Безусловно, это достаточно большое количество пациентов, которым необходима профилактика или уже непосредственное лечение. Плоскостопие – это сложная комплексная деформация стоп, которая обычно обнаруживается в детском или подростковом возрасте и достаточно часто не сопровождается болями или дискомфортом. Чаще всего родители, обеспокоенные наличием плоскостопия у ребенка, обращаются к детскому ортопеду, который рекомендует носить стельки или специальную ортопедическую обувь, делать упражнения, массаж. Обычно среднестатистический российский ребенок носит стельки 1–2 сезона, делает несколько попыток каждый день заниматься упражнениями, особо исполнительным родителям удается провести несколько сеансов массажа, и, как правило, борьба с плоскостопием на этом заканчивается. Если речь идет о подростках, эти меры особенно теряют актуальность, когда нет клинических проявлений в виде усталости или жжения в стопах.
Плоскостопие – это та деформация, которая не фиксируется без надлежащего постоянного лечения и медленно, но верно прогрессирует. И к определенному возрасту, чаще от 18 до 35 лет, оно начинает давать о себе знать. Тогда пациент вновь обращается к ортопеду, который дает ему те же самые рекомендации. Более сознательные пациенты прислушиваются к этим рекомендациям и добиваются уменьшения болей и дискомфорта. Но чаще в результате банальной лени пациенты через некоторое время снова возвращаются к своим проблемам.
Надо сказать, что плоскостопие с появлением дискомфорта, болей, ощущения жжения после долгой ходьбы может оказаться сильным ограничивающим фактором. Люди, страдающие этим недугом, перестают много ходить, предпочитая пешим прогулкам автотранспорт, отказываясь от походов и экскурсий. В целом это можно рассматривать как небольшое, но все же ухудшение качества жизни. Негативную роль в развитии плоскостопия играет ношение модельной неудобной обуви. А если к этому добавляется эпидемия цивилизации – ожирение, которое также с годами медленно, но верно прогрессирует у многих жителей города, то избыточный вес с плоскостопием начинают опосредованно усиливать друг друга, ограничивая человека в его физических возможностях [2].
Анализируя анамнезы жизни пациентов, часто приходится сталкиваться с тем, что плоскостопие встречается у большинства или у всех членов семьи пациента. Но надо сказать, что оно не передается по наследству. Генотипически может передаваться особенность строения соединительной ткани, а формирование плоскостопия определяется фенотипически, например ношением модельной обуви. В доказательство генотипических свойств соединительной ткани можно привести тот факт, что у пациентов с плоскостопием часто можно обнаружить триаду в виде той или иной степени плоскостопия или деформации стопы, пупочную или паховую грыжу и варикозную болезнь в виде варикозного расширения вен нижних конечностей, варикоцеле (у мужчин) или сосудистых «звездочек». В доказательство фенотипического развития плоскостопия при ношении городскими жителями повседневной обуви можно представить исследование ученых, изучавших походку масаев, которые не пользуются обувью. Данные исследования были потрясающими – плоскостопия не выявлено ни у одного члена племени масаев [3].
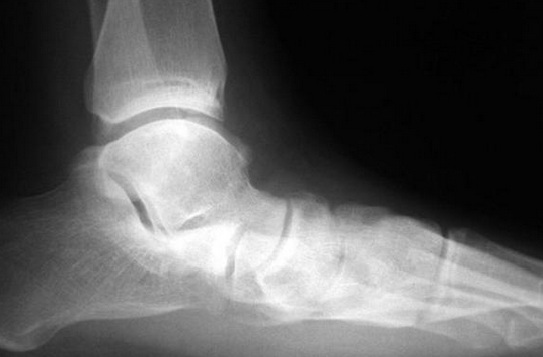
Особенностью развития плоскостопия и причиной опущения продольного свода стопы является супинация пяточной кости, т. е. ее поворот наружу относительно таранной кости. Таким образом, стопа начинает заваливаться к срединной линии тела [4]. В запущенных стадиях заболевания отросток ладьевидной кости «касается» пола. На рисунке 1 видно, что отросток ладьевидной кости, который располагается ниже и немного кпереди от лодыжки, находится на расстоянии 1 см от поверхности пола.
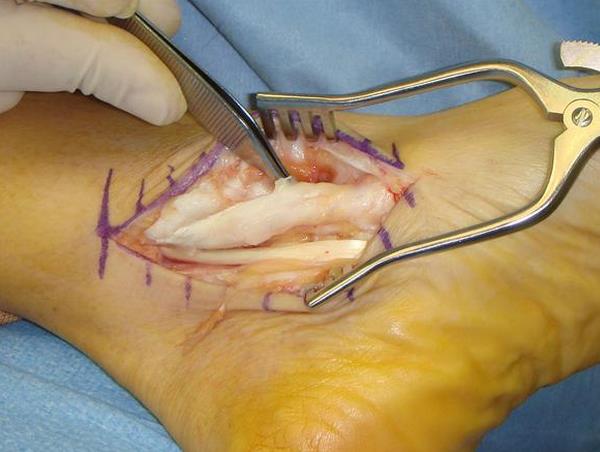
Одним из наиболее удачных решений проблемы плоскостопия является малоинвазивное вмешательство – внесуставной подтаранный артроэрез. Эта методика хирургической коррекции деформации стопы позволяет быстро поднять «просевший» свод стопы и не так травматична, как остеотомия пяточной кости, требующая длительной реабилитации.
Суть операции очень проста: установка конусовидной конструкции в sinus tarsi (пазуха предплюсны), чаще встречающийся в специальной литературе как пяточно-таранный или подтаранный синус. Установка такого имплантата предотвращает пронационную ротацию пяточной кости вокруг таранной. При этом достигается достаточная супинация, позволяющая значительно поднять свод стопы.
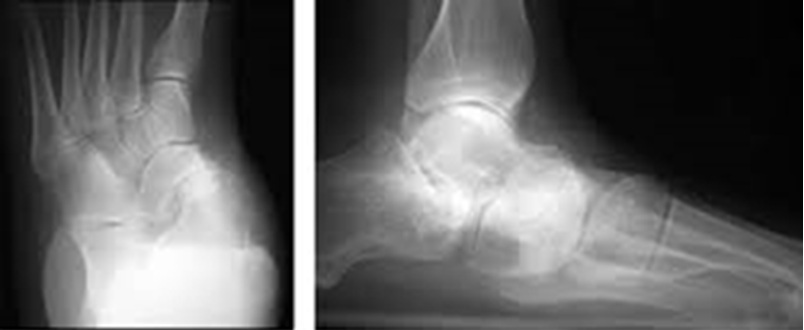
История применения этого метода началась с Chambers [5], который в 1946 г. предложил подобную операцию, используя для этого костный трансплантат. Также Grice [6] для артродеза пяточно-таранного сустава с коррекцией вальгусной деформации при плоскостопии паралитического происхождения использовал костный аутотрансплантат из костей голени пациента. Чаще использовался аутотрансплантат малоберцовой кости. Хирургической хитростью такой техники являлось то, что забор аутотрансплантата осуществлялся поднадкостнично. Сохранившуюся надкостницу сшивали, и в зоне дефекта через некоторое время появлялась полноценная кость. Неудобство техники заключалось в том, что приходилось подбирать размер аутокости к диаметру таранного синуса, при этом нужно было стремиться к одинаковому размеру трансплантатов на обеих стопах. Одним из осложнений методики была миграция трансплантата, поэтому его приходилось дополнительно фиксировать спицей. Подтаранный артроэрез приобрел большую популярность в США, когда Subotnick [7] описал внедрение конусовидного силиконового имплантата в sinus tarsi. В 1976 г. Smith [8] описал метод импакции полиэтиленового блока в подтаранный синус. Позднее Lundeen [9] видоизменил внешнюю часть блока для достижения лучшей коррекции. Современные ортопеды чаще используют имплантаты конусовидной или пирамидальной формы, изготовленные из сплавов титана (рис. 2). Некоторые производители покрывают имплантат полиэтиленовой прослойкой для смягчения нагрузки на кость.
Хирургическая техника проста в исполнении. Пациента укладывают в положение на спине. На нижнюю треть голени накладывается сдавливающий жгут. По наружной поверхности стопы производится продольный разрез чуть кпереди от латеральной лодыжки в проекции sinus tarsi. Специальными примерочными расширителями подбирается необходимый размер эндортеза. Затем проводится сама установка имплантата на глубину примерно 1,5 см от края пяточной кости [10]. Это оптимальное расстояние, позволяющее достичь необходимой коррекции и не провалиться в синус.
Данную методику мы применяли у 57 пациентов, оперированных в период с 2011 по 2014 гг., из них 49 женщин в возрасте от 18 до 43 лет и 8 мужчин в возрасте от 27 до 38 лет. Из 49 пациенток 5 были оперированы (двусторонняя операция – артроэрез) по поводу исключительно продольного плоскостопия, остальные 44 были оперированы по поводу и продольного плоскостопия, и деформации переднего отдела стопы – hallux valgus. Среди 8 мужчин все были оперированы исключительно по поводу продольного плоскостопия. Операции проводились под спинномозговой анестезией. В случае комбинированной операции на переднем и заднем отделах пациент находился в стационаре 2 сут, в случае двустороннего артроэреза – 0,5–1 сут. В раннем послеоперационном периоде применялась стандартная схема медикаментозного сопровождения: антибактериальная, противовоспалительная и анальгетическая терапия, предпочтение мы отдавали препарату лорноксикам (Ксефокам®).
Послеоперационное наблюдение показало, что большинство пациентов оценили результат как отличный: 54 пациента отметили, что болевой синдром в стопах не беспокоит, ограничений в физической активности не имеется. 3 оставшихся пациента также отметили отсутствие болевого синдрома и дискомфорта, который присутствовал до операции, но имелся дискомфорт в виде ноющей боли в конце дня при длительных нагрузках в области подтаранного синуса. Интересно было отметить, что все 3 пациента были женщины до 22 лет, которым через 1–1,5 года имплантаты были удалены, болевой синдром не отмечался, возврат деформации составил 20% по рентгенологическим данным. Пациентки взяты на контрольное наблюдение.
Через 1–1,5 года после установки имплантатов большинство пациентов отмечало, что произошли изменения в походке и уменьшение или исчезновение дискомфорта, связанного с болями в поясничной области. Это очередной раз подтверждает зависимость статических и динамических дисфункций позвоночника от степени выраженности плоскостопия.
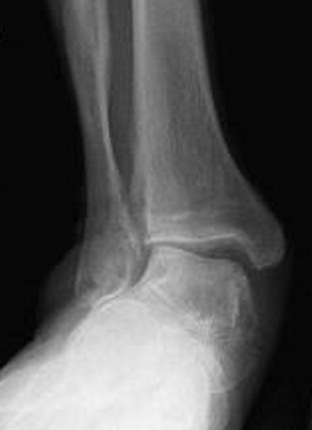
Клинические результаты после проведения подтаранного артроэреза представлены на рисунках 3–6.
Малоинвазивность метода, при котором хирург не проводит агрессивных вмешательств, является значимым преимуществом, которое позволяет сильно сократить число койко-дней, а также реабилитационный период. Для уменьшения болевого синдрома в раннем послеоперационном периоде мы использовали лорноксикам в 2-х формах выпуска: Ксефокам® лиофилизат 8 мг во флаконе для приготовления раствора для в/в и в/м введения и быстровысвобождаемую таблетированную форму Ксефокам® рапид 8 мг по рекомендуемой схеме, которая позволяет достичь наиболее адекватного анальгетического эффекта при малоинвазивных операциях [11]. Схема применения препарата была следующей. В случае комбинированной операции на переднем и заднем отделах стоп в период 2-дневного пребывания в стационаре проводилось в/в введение препарата Ксефокам®, суточная доза зависела от выраженности болевого синдрома [12]. Нужно отметить, что в 1-е сут после операции дополнительное введение наркотических анальгетиков ни одному пациенту не потребовалось. Далее пациент выписывался с рекомендациями приема быстровысвобождаемой таблетированной формы Ксефокам® рапид по 8 мг при болях. Фармакокинетика препарата Ксефокам® рапид сопоставима с лекарственной формой для в/м введения. Время начала его обезболивающего действия сокращается до 10–15 мин. Этот успех достигнут благодаря уникальному строению таблетки – препарат находится в микрогранулах, покрытых буферным веществом, которое, вступая в реакцию с желудочным соком, создает слабощелочную среду, где действующее вещество – лорноксикам – быстро растворяется и всасывается в кровь. Время достижения максимальной концентрации Ксефокам® рапид выше, чем у таблетированной формы и эквивалентно времени достижения максимальной концентрации для инъекционной. За счет этого и достигается такая же скорость действия, как у инъекционных препаратов.
В случае изолированной операции на заднем отделе стопы, где болевой синдром был выражен значительно слабее, мы обходились однократным в/в введением препарата Ксефокам® до 16 мг, затем при выписке также рекомендовался Ксефокам® рапид по 8 мг при болях. Все пациенты отмечали достаточное обезболивание в первые дни после операции. По мере регресса болевого синдрома Ксефокам® отменялся в течение 4–10 сут.
Основной причиной выбора лорноксикама среди других нестероидных противовоспалительных препаратов для нас стали результаты сравнительных исследований облегчения боли у пациентов после ортопедических операций между лорноксикамом (Ксефокам®) и наркотическими анальгетиками.
В рандомизированном двойном слепом исследовании на 76 пациентах, перенесших оперативную аутопластику передней крестообразной связки трансплантатом из собственной связки надколенника, Ксефокам® для инъекций (в/м) в дозе 16 мг продемонстрировал превосходные обезболивающие свойства в сравнении с в/м инъекциями трамадола в дозе 100 мг [14].
Купирование боли оценивалось исследователями по 5-балльной вербальной оценочной шкале через 8 ч после введения препарата Ксефокам® для инъекций (в/м) 16 мг и трамадола (в/м) 100 мг.
Большая сумма баллов по показателю купирования боли в течение первых 8 ч после операции была получена у пациентов, получавших в/м инъекции препарата Ксефокам® в дозе 16 мг, по сравнению с теми, кого лечили трамадолом в дозе 100 мг (17,1 против 11,8 соответственно, p<0,05).
Другим немаловажным фактором выбора препарата Ксефокам® явился уровень безопасности, который также подтвержден клиническими исследованиями.
Полная реабилитация пациентов с изолированной операцией на заднем отделе стоп проходила в разные сроки – от 3 до 8 нед. Такой разброс в сроках мы связываем с индивидуальными особенностями пациентов и уровнем болевого порога. Полная реабилитация пациентов, у которых проводилась комбинированная операция, требовала больше времени и достигала 2,5–3 мес. В основном это было обусловлено тяжестью вмешательства на переднем отделе стопы.
Анализ собственных результатов и опыта зарубежных коллег позволяет утверждать, что данная малоинвазивная методика действительно имеет высокую эффективность при лечении продольного плоскостопия и позволяет достичь стойкого положительного результата в короткие сроки. Отдаленные результаты до 3-х лет показывают, что до 95% пациентов довольны результатом лечения и оценивают его как отличный. Малые операционные риски, малая хирургическая инвазия, быстрый реабилитационный период являются значимыми преимуществами, и, соответственно, этот метод может рассматриваться как качественная альтернатива консервативному лечению.
- Корнилов Н.В. Травматология и ортопедия. 2001. С. 342.
- Myerson M.S. Instructional course lectures. The American Academy of Orthopaedic Surgeons. Adult acquired flat foot deformity. Treatment of dysfunction of the posterior tibial tendon // J. Bone Joint Surg. 1996. Vol. 78-A, Р. 780–792.
- Kadaba, M.P., Ramakrishnan H.K., Wooten M.E. Measurement of lower extremity kinematics during level walking // J. Orthop. Res. 1990. Vol. 8. Р. 383–392.
- Mann R.A., Thompson F.M. Rupture of the posterior tibial tendon causing flatfoot. Surgical treatment // J. Bone Joint Surg. 1985. Vol. 67-A. Р. 556–561.
- Chambers E.F. An operation for the correction of flexible flat feet of adolescents // West J Surg Obstet Gynecol. 1946. Р. 54.
- Grice D.S. An extra-articular arthrodesis of subastragalar joint for correction of paralytic feet in children // JBJS. 1952. Vol. 34A. Р. 927.
- Subotnick S.I. The subtalar joint lateral extra-articular arthroereisis: a preliminary report // J Am Podiatry Assoc. 1974. Vol. 64. Р. 701–709.
- Smith P.A., Millar E.A. STA-peg arthroereisis for treatment of the planovalgus foot in cerebral palsy // Clin Pod Med Surg. 2000. Vol. 17 (3). Р. 459–469.
- Lundeen R. The Smith Sta-peg Operation for Hypermoble Pes Planovalgus in Children // JAPMA. 1985. Vol. 75. Р. 4.
- Vogler H. Subtalar joint blocking operations for pathological pronation syndromes. In McGlamry Ed, ed. Comprehensive textbook of foot surgery. Baltimore: Williams & Wilkins, 1987. Vol. 4. Р. 153–155.
- White P.F. The role of non-opioid analgesic techniques in managment of pain after ambulatory surgery // Anesth Analg. 2002. Vol. 94 (3). Р. 577–585.
- Power I. Recent advances in postoperative pain therapy // Br J Anaesth. 2005. Vol. 95 (1). Р. 43–51.
- Pleiner J., Nell G., Branebjerg P.E., Simin Geertsen M., Ilias W. Safety of lornoxicam: an interim meta-analysis of comparative clinical trials // Eur J Pain. 2009. Vol. 13 (Suppl 1). Р. 191.
- Staunstrup H., et al. Efficacy and Tolerability of Lornoxicam versus Tramadol in Postoperative Pain. J Clin Pharmacol. 1999. Vol. 39. P. 834–841.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Плоскостопие у взрослых
Недостаточность (или дисфункция) сухожилия задней большеберцовой мышцы – самая частая причина приобретённого плоскостопия у взрослой популяции. Наиболее распространена у женщин, часто возникает на шестой декаде жизни. Факторами риска являются быстрый набор веса, ожирение, занятия спортом, серопозитивные артропатии, серонегативная спондилоартропатия. В редких случаях причиной дисфункции сухожилия задней большеберцовой мышцы может стать острая травма.
Патофизиология недостаточности сухожилия задней большеберцовой мышцы.
Выделить какой то один фактор, приводящий к дисфункции сухожилия задней большеберцовой мышцы не представляется возможным, в 20% случаев пациенты указывают на острую травму в анамнезе. Дегенерация сухожилия происходит в плохо кровоснабжаемой области дистальнее внутренней лодыжки. Начинается как теносиновит, но в итоге приводит к тендинозу сухожилия с болезненным, удлинённым и утолщённым сухожилием.
Далее происходит последовательная дегенерация структур поддерживающих продольный свод стопы – переднемедиальной пяточно-ладьевидной связки, подошвенной фасции, подошвенных связок. Происходит подошвенно-внутренняя миграция головки таранной кости, с уплощением продольного свода стопы. В более поздних стадиях возникает ригидная костная деформация.
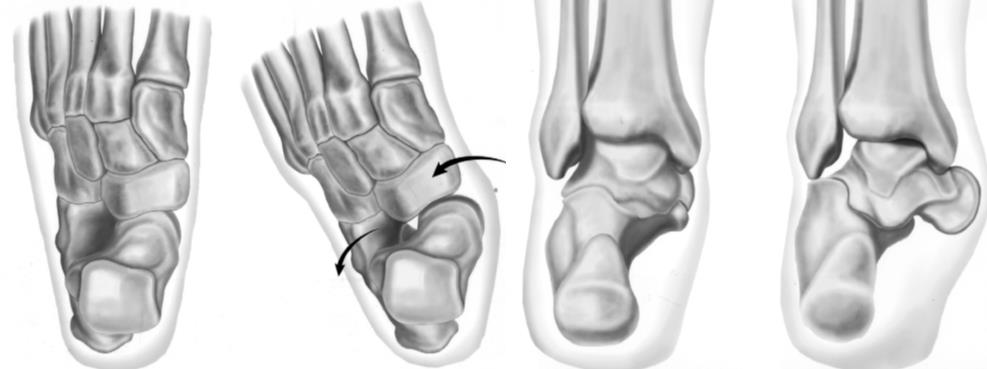
Патоанатомия недостаточности сухожилия задней большеберцовой мышцы.
Задняя большеберцовая мышца берёт начало от задней поверхности малоберцовой кости, большеберцовой кости, и межкостной мембраны. Иннервируется задним большеберцовым нервом. Её сухожилие проходит кзади от внутренней лодыжки, и делится на три пучка:
Передний пучок прикрепляется к бугристости ладьевидной кости и к первой клиновидной кости.
Средний пучок прикрепляется ко второй и третьей клиновидным костям.
Задний пучок прикрепляется к передней поверхности Sustentaculum tali.
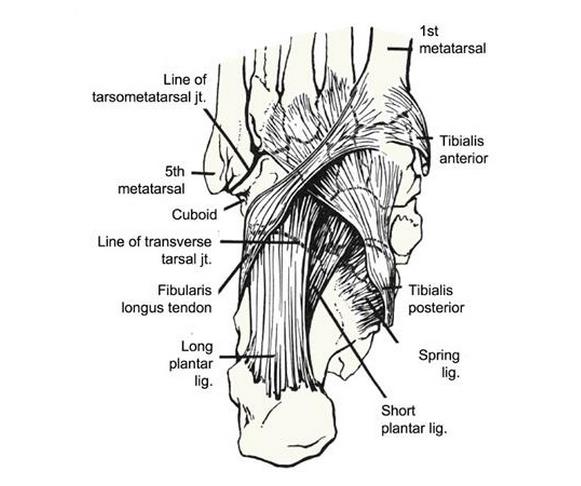
Кровоснабжение сухожилия происходит из бассейна задней большеберцовой артерии. Наиболее бедно кровоснабжается участок между внутренней лодыжкой и ладьевидной костью.
Основная функция заднего большеберцового сухожилия – инверсия заднего отдела стопы, аддукция и супинация переднего отдела стопы. Основным антагонистом задней большеберцовой мышцы выступает короткая малоберцовая мышца.
Когда задняя большеберцовая мышца напряжена она блокирует поперечные суставы предплюсны, обеспечивая жёсткий рычаг для толчковой фазы ходьбы.
Классификация недостаточности сухожилия задней большеберцовой мышцы.
Деформация отсутствует. Теносиновит.
Может встать на мыске одной ноги
Динамическое плоскостопие заднего отдела стопы, нормальный передний отдел стопы.
При вставании на мыске одной ноги появляется лёгкая подтаранная боль
Коллапс продольного свода стопы
Динамическое плоскостопие заднего отдела стопы, отведение переднего отдела стопа ( симптом «слишком много пальцев», >40% дефекта покрытия ладьевидной костью суставной поверхности таранной кости)
При вставании на мыске одной ноги появляется лёгкая подтаранная боль
Коллапс продольного свода стопы.
Ригидное плоскостопие. Ригидное отведение переднего отдела стопы.
Ригидная вальгусная деформация заднего отдела стопы.
При вставании на мыске одной ноги появляется выраженая подтаранная боль
Коллапс продольного свода стопы, подтаранный артрит.
Ригидное плоскостопие. Ригидное отведение переднего отдела стопы.
Ригидная вальгусная деформация заднего отдела стопы. Компрометация дельтовидной связки.
При вставании на мыске одной ноги появляется выраженая подтаранная боль, боль в голеностопном суставе.
Коллапс продольного свода стопы, подтаранный артрит.
Хронический подвывих в голеностопном суставе.
Симптомы недостаточности сухожилия задней большеберцовой мышцы.
Боль по внутренней поверхности голеностопного сустава.
Прогрессивная потеря свода стопы.
На поздних стадиях присоединяется боль по наружной поверхности голеностопного сустава из-за малоберцового импиджмента.
При клиническом осмотре определяется плоская стопа за счёт коллапса внутреннего продольного свода.
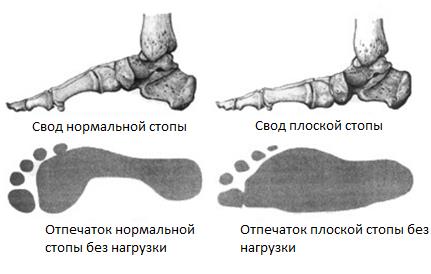
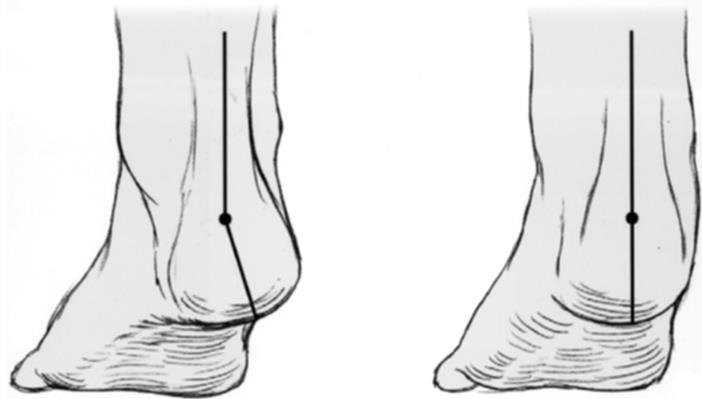
Определяется вальгусная деформация заднего отдела стопы – динамическое на 2 стадии, ригидное на 3-4.
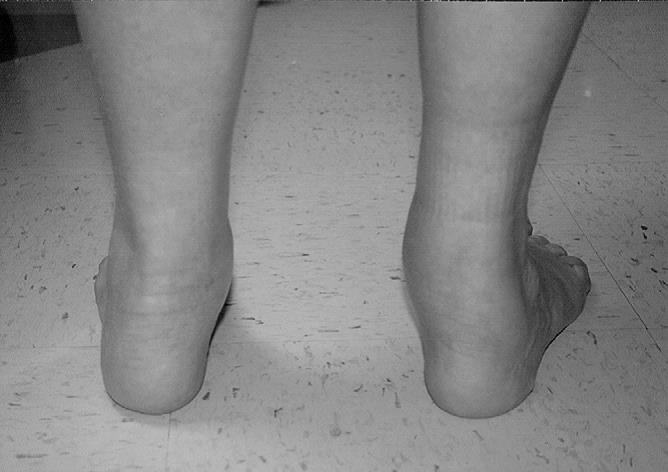
На ранних стадиях отмечается отсутствие нормальное инверсии пяточной кости при вставании на мыски.
На 2 Б стадии присоединяется деформация переднего отдела стопы, он смещается кнаружи, приводя к появлению симптома названного «слишком много пальцев».
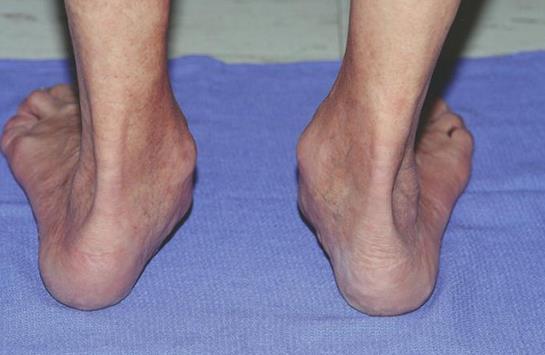
На этой стадии определяется недостаточное покрытие головки таранной кости ладьевидной костью, за счёт смещения первой кнутри. При этом определяется боль за верхушкой внутреней лодыжки. Начиная со второй стадии пациенты часто не могут выполнить тест подъёма на мысок одной ноги из-за боли в подтаранном синусе. Начиная с 3 стадии деформация стопы становится ригидной, то есть не исчезает и в отсутствие нагрузки.
Инструментальные методы исследования в диагностике недостаточности сухожилия задней большеберцовой мышцы.
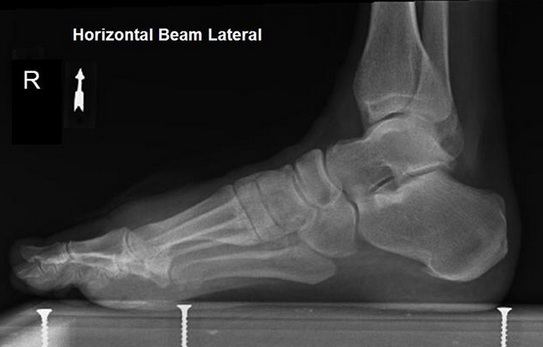
В первую очередь показано выполнение рентгенографии с нагрузкой в прямой и боковой проекции. При этом в прямой проекции выявляется неполное покрытие суставной поверхности головки таранной кости ладьевидной костью, увеличенный угол между таранной костью и первой плюсневой костью (угол Simmon), что встречается со 2 А стадии.
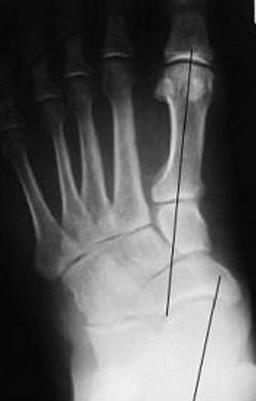
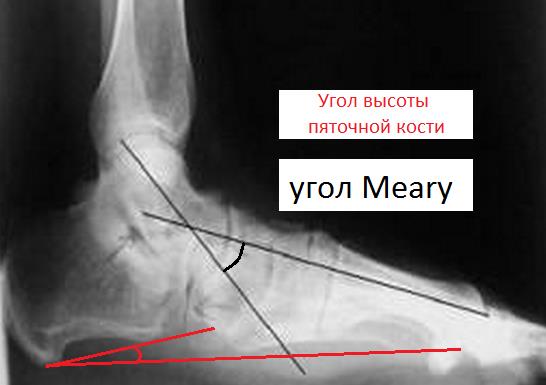
На боковых рентгенограммах определяется увеличенный таранно-плюсневый угол (угол Meary >4° свидетельствует о плоской стопе). Также снижается угол высоты пяточной кости (в норме 17-32°).
На 3-4 стадиях определяются признаки подтаранного артрита, на 4 стадии появляется картина подвывиха таранной кости в голеностопном суставе.
В случаях трудностей в дифференциальной диагностике показано выполнение МРТ голеностопного сустава, на котором можно выявить как изменения собственно сухожилия, так и степень остеохондральных повреждений.
Дифференциальная диагностика недостаточности сухожилия задней большеберцовой мышцы.
Следует учитывать, что дифференциальная диагностика данного заболевания довольно сложна и обширна и включает целый ряд как редких так и распространённых заболеваний стопы и голеностопнго сустава. К ним относятся: артрит внутренней лодыжки, нестабильность голеностопного сустава с повреждением дельтовидной связки, стресс преломы медиальной лодыжки или таранной кости, рассекающий остеохондрит медиальной части купола тараной кости, синдром тарсального туннеля, Тарсальные коалиции в группе молодых пациентов, подтаранный артрит, артит суставов медиальной колонны стопы, симптомная добавочная ладьевидная кость, стресс перелом или отрывной перелом медиального полюса ладьевидной кости, разрыв или тендиноз сухожилий длинного сгибателя большого пальца или длинного сгибателя пальцев стопы, разрыв сухожилия передней большеберцовой мышцы, кристаллический или аутоиммунный артрит суставов стопы, хроническое повреждение в суставе Лисфранка, недостаточность связки Spring.
Лечение недостаточности сухожилия задней большеберцовой мышцы.
Консервативное лечение.
На 1-2 стадии заболевания лечение в основном консервативное. Показано наложение короткой циркулярной гипсовой повязки на голеностоп в положении приведения переднего отдела и варуса заднего отдела стопы на срок 3-4 мес, с последующим постояным ношением индивидуальных стелек. Стельки должны быть с жёстким задником корректирующим вальгусную деформацию заднего отдела стопы за счёт подкладки по внутреней поверхности пятки и с жёсткой поддержкой внутреннего продольного свода стопы. Для этих целей отлично подойдут стельки системы UCBL.

В группе пациентов 2/3/4 стадии, которым оперативное лечение противопоказано, возможно использовать полужёсткие ортезы на голеностопный сустав одновременно с использованием вышеописанных стелек. Для данной цели хорошо подходит ортез типа AFO.

Хирургическое лечение.
Оперативное лечение складывается из восстановления связочных стабилизаторов и коррекции приобретённой плосковальгусной деформации за счёт тройного или четверного артродеза с удлинением латеральной колонны.
1 стадия заболевания – когда патологический процесс локализован в основном именно в области сухожилия задней большеберцовой мышцы, хирургическое лечение заключается в тенолизе сухожилия- удалении дегенеративно-изменённых тканей сухожилия, теносиновектомии – иссечении грануляциооных тканей из области синовиальной оболочки сухожилия. При этом желательно оставить проксимальную порцию сухожилия (не доходя 1 см до участка расположенного ниже уровня внутреней лодыжки) нетронутой, так как это может привести к последующим болезненным его вывихам. После операции показана иммобилизация в короткой циркулярной гипсовой повязке на 3 недели, с последующей иммобилизацией в ортезе типа AFO ещё на 3 недели. Ношение индивидуальных стелек рекомендовано пожизненно, но никак не менее 3 мес с окончания иммобилизации.
2 стадия, характеризующаяся удлинением сухожилия и появлением гибкой деформации требует более серьёзного подхода. На этой стадии интраоперационно часто обнаруживается отрыв от дистального места прикрепления, а само сухожилие сильно утолщается, причём это утолщение часто распространяется выше внутренней лодыжки. Помимо иссечения дегенеративно-изменённых тканей необходимо произвести укорачивающую пластику сухожилия, ушивание дефекта места прикрепления сухожилия с одновременным выполнением пластики суставной капсулы таранно-ладьевидного сустава. В ряде ситуаций, когда вовлечена значительная часть сухожилия может потребоваться пересадка сухожилия мышцы сгибающей пальцы, пересадка сухожилия мышцы сгибающей большой палец не показала улучшения результатов.
При значительно выраженной плоско-вальгусной деформации уже на этой стадии показано выполнение медиализирующей остеотомии пяточной кости (http://www.youtube.com/watch?v=btrx-XSzmnE) иили удлиняющая остеотомия латерального луча (http://www.youtube.com/watch?v=JEL-_tIBkeo). При сопутствующем укорочении ахиллова сухожилия или конкурирующей эквинусной деформации может также потребоваться его удлинение. При выраженной наружной деформации переднего отдела стопы может потребоваться артродез медиального луча стопы (предплюсне-плюсневого сустава, клиновидно-ладьевидного сустава). При внутренней деформации переднего отдела используется клиновидноя остеотомия по методу Cotton.
Результат лечения 2А стадии недостаточности сухожилия задней большеберцовой мышцы.
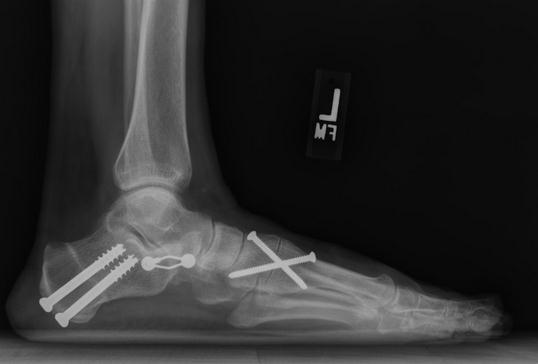
На 3 стадии в связи с выраженным поражением подтаранного и таранно-ладьевидного суставов показано выполнение тройного артродеза (пяточная кость, таранная кость, ладьевидная кость).
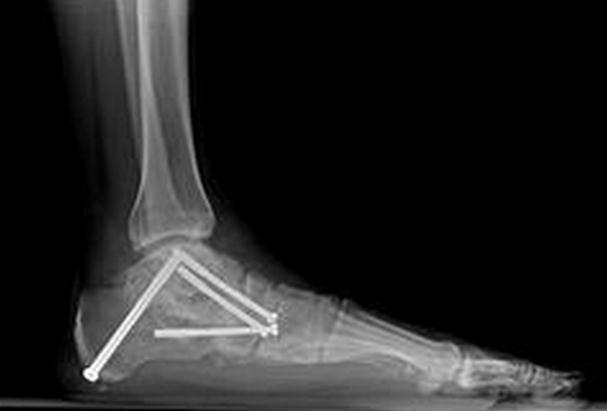
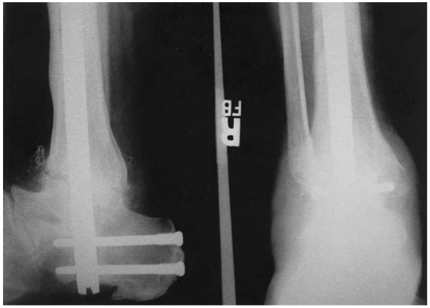
На последней стадии заболевания, когда в патологический процесс вовлекается голеностопный сустав, с ригидной плоско-вальгусной деформацией заднего отдела стопы – показан большеберцово-таранно-пяточный артродез, который может быть выполнен с использованием компрессирующей пластины, штифтов различного дизайна, винтов или аппарата Илизарова.

Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.
Хирургия стопы: эстетика или необходимость?
Интервью с Михаилом Ивановичем Алексеевым, оперирующим травматологом, ортопедом о мерах профилактики и борьбы с плоскостопием.


Плоскостопие относится к числу патологий, которые не представляют угрозы для жизни. Между тем, по мнению врачей, любое нарушение статики стопы приводит к массе проблем, серьезно осложняющих жизнь пациента – вальгусная деформация суставов большого пальца («косточки»), гиперкератозы, пяточная шпора, вросший ноготь, боли в ахилловом сухожилии… Справиться с этим комплексом проблем поможет современная хирургия стопы.
Михаил Иванович, почему возникает плоскостопие?
Плоскостопие может развиться как в результате наследственной слабости связочного аппарата стопы, так и вследствие неправильного образа жизни. Эта патология – постоянный спутник многих профессий: официант, учитель, спортсмен, танцор… Женщины-любительницы высоких каблуков также находятся в группе риска.
Гендерное соотношение пациентов с деформацией переднего отдела стоп: на одного пациента-мужчину приходится сотня женщин.
С какой проблемой к вам обращаются чаще всего?
Главная проблема, с которой чаще всего обращаются к хирургу-травматологу – это одно из основных проявлений поперечного плоскостопия, отклонение и деформация сустава большого пальца. Такое поражение первого плюснефалангового сустава, так называемой «косточки», возникает в результате сглаживания поперечного свода стопы с последующим сложным механизмом развития деформации.
Центр хирургии стопы
Эффективные методики лечения

Как избавиться от этой проблемы?
Если не скорректировать само плоскостопие, стойкого положительного результата мы не добьемся. Задача хирурга – создать правильный поперечный свод и убрать распластанность стопы. В случае деформации «косточки» мы не удаляем её, а проводим оперативное вмешательство на первой плюсневой кости: исправляем деформацию кости, выводим сустав в правильное положение и фиксируем его специальными титановыми винтами (с ними можно делать МРТ, физиотерапию), которые полностью погружаются в кость и удерживают ее до полного сращения.
В какой последовательности производится восстановительное лечение после операции?
На следующий день после операции или даже вечером того же дня пациент может вставать – гипсовая повязка не накладывается. В специальной ортопедической обуви на второй-третий день уже можно ходить по улице. В течение 2 недель будут необходимы перевязки, затем следует снятие швов. Потом на протяжении 5-6 недель необходимо будет носить ортопедические ботинки до полного сращения кости. Мы обычно предлагаем пациентам прооперировать сразу обе стопы, потому что односторонняя проблема встречается очень редко. Кроме того, это более целесообразно для пациента со всех точек зрения, в том числе и экономически: наркоз дается единожды, необходимо одно предоперационное обследование, пациент проводит в клинике один послеоперационный день.
А стоит ли вообще делать такую сложную операцию, когда нет прямой угрозы жизни?
Если проблему не решать, то очень скоро вы просто не сможете переносить обычную нагрузку при ходьбе из-за сильного болевого синдрома. Кроме того, вам будет очень сложно подобрать себе обувь – придется носить туфли и ботинки на 3-4 размера больше. С течением времени могут начаться атрофические изменения стопы. Проблема состоит еще и в том, что чем старше вы становитесь, тем сложнее вам будет решиться на эту операцию. С возрастом появляются ограничения, которые могут воспрепятствовать проведению оперативного вмешательства, например, хронические заболевания.

Существует ли риск рецидива?
Если правильно выполнить операцию и после нее соблюдать рекомендации ортопеда как минимум 3 месяца, риск рецидива минимален. Он возможен при сложных комбинированных плосковальгусных деформациях стоп. Здесь мы имеем дело и с продольным, и с поперечным плоскостопием, когда отклонение сустава первого пальца является следствием изменений в заднем отделе стопы. Если прооперировать передний отдел, оставив без внимания задний, мы получим рецидив. Поэтому при первичном обследовании мы обращаем внимание на изменения всех отделов стопы. Для заднего отдела стопы также существует целый набор операций – от исправления деформации пяточной кости, когда мы моделируем новую точку опоры, до пересадки сухожилий и артроэреза – установки имплантата в полость между таранной и пяточной костью стопы. Последняя операция выполняется даже подросткам с выраженным продольным плоскостопием.
Какие еще проявления плоскостопия Вы можете назвать, которые можно вылечить хирургическим методом?
Любительниц каблуков часто беспокоят натоптыши в переднем отделе подошвы, под головками плюсневых костей, от которых не избавит никакой педикюр. Это опять же следствие поперечного плоскостопия, когда вся нагрузка при ходьбе идет на головки вторых, третьих плюсневых костей, при этом часто происходит деформация малых пальцев стопы в виде «молоточков». Это состояние требует своего хирургического лечения. Еще одно проявление продольного плоскостопия – подошвенный фасциит, который называют еще пяточной шпорой и ошибочно принимают за результат «отложения солей». Распластанность стопы вызывает натяжение подошвенного апоневроза, в результате чего образуются микротрещины и надрывы в месте крепления его к пяточной кости. Постоянные перегрузки и надрывы приводят к образованию рубцов, а в дальнейшем костного нароста на пяточной кости. Эти рубцы уплотняются, появляется отек, сдавливающий нервные окончания, что вызывает острую боль при ходьбе в пяточной области. Сама пяточная шпора боли от давления на кожу не вызывает, и применение различных прокладок, мягких колечек, как правило, не эффективны.
И получается, что операция – единственный выход?
Конечно, нет. В нашем арсенале множество методов консервативного лечения. Проблема состоит в том, что когда у пациента возникают проблемы со стопой, он занимается самолечением, обращается к разным врачам, которые не занимаются этой проблемой углубленно, зачастую назначают только симптоматическое лечение – новокаиновые блокады, гормональные противовоспалительные препараты… К примеру, когда обращаются к хирургу с такой распространенной проблемой, как вросший ноготь, обычно проводят резекцию ногтевой пластины, не вдаваясь в причины появления этой патологии, не выполняя пластику ногтевого валика. Но не нужно забывать, что вросший ноготь является частым спутником плоской стопы. Поэтому нужно искать и устранять причину подобных состояний, а сделать это может только опытный специалист.
Как только возникают неприятные ощущения в стопе, обязательно нужно показываться подологу – специалисту в патологии стопы.
Увеличивается ли число обращений пациентов с проблемой плоскостопия?
Да, и в основном за счет того, что сегодня гораздо большее количество людей следят за состоянием своего здоровья. Ранее люди предпочитали жить с изуродованными пальцами, болями в стопах, и не обращаться к врачу. Сегодня пациенты хотят улучшить качество своей жизни, не дожидаясь усугубления проблем. Современная хирургия стопы решает практически все проблемы, связанные и с поперечным, и с продольным плоскостопием.
Как долго можно ждать после появления первых признаков дискомфорта?
Не нужно ждать, нужно принимать меры. Если в конце дня или после физических нагрузок у вас регулярно появляется дискомфорт в стопах, необходимо начинать действовать. Конечно, первый шаг – это консультация ортопеда, который оценит состояние ваших стоп и даст рекомендации по обследованию и лечению. Следующий шаг – уменьшить продолжительность ношения обуви с высоким (выше 4 см) каблуком и узким носком. Следует пользоваться индивидуальными ортопедическими стельками, соответствующими приспособлениями, фиксаторами, бандажами. Эффективность даже самых простых приспособлений может оказаться достаточной. Задача ортопеда-травматолога – определить, где можно обойтись консервативным лечением, а где потребуется хирургическое вмешательство. В каждом конкретном случае вопрос решается индивидуально.
Дата публикации: 05.02.16
Форма содержит следующий набор полей:
- «Как вас зовут (Имя Фамилия)» – Тип поля текст (обязательное)
- «Ваш телефон» – Тип поля несколько строк текста (обязательное)
- «Текст обращения» – Тип поля несколько строк текста (не обязательное)
- «Подтверждаю свое согласие на обработку персональных данных» – Тип поля флаговая кнопка (обязательное)
Частный медицинский центр Скандинавия
© Все права защищены 2004 — 2021. Информация и цены, представленные на сайте, являются справочными и не являются публичной офертой.
Все материалы, размещенные на данном сайте разрешается использовать/копировать/размещать в открытом доступе на иных ресурсах только с письменного согласия ООО “АВА-ПЕТЕР”
Операция при плоскостопии у взрослого: поперечное — продольное, показания, виды, результаты
Основная задача лечения плоскостопия – это нормализация свода стопы. При I степени заболевания это можно сделать без хирургического вмешательства. Зачастую исправить ситуацию удается с помощью коррекции образа жизни и ношения ортопедической обуви. Однако плоскостопие II-III степени можно вылечить лишь с помощью операции.
В ортопедии выделяют продольный и поперечный своды стопы. Первые располагаются вдоль ступни и поддерживаются мышечно-связочным аппаратом. Основную роль в укреплении этих сводов играет длинная подошвенная связка. Именно ее пластику чаще всего выполняют в случае развития продольного плоскостопия.
Поперечный свод стопы образован головками I-V плюсневых костей. В норме они образуют своеобразную арку. Поперечный свод поддерживается связками, сухожилиями и головкой мышцы, приводящей большой палец стопы. При нарушении мышечно-связочного баланса у человека возникает поперечное плоскостопие. Как правило, оно осложняется вальгусной деформацией I пальца стопы.
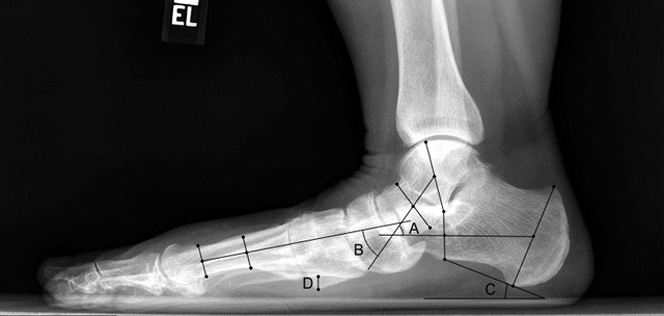
Рентген плоской стопы.
По статистике, Hallux Valgus разной степени выявляют у 100% пациентов с поперечным плоскостопием. Во время хирургического вмешательства врачам приходится одновременно устранять обе патологии.
Показания и цели хирургического лечения
Плоскостопие – это серьезное ортопедическое заболевание, ведущее к прогрессивному нарушению функций стопы. Оно вызывает сильные боли и трудности при ходьбе, доставляющие человеку немало страданий. Операция помогает устранить болезненные симптомы и вернуть ступням приятный внешний вид.
Основные принципы оперативного лечения плоскостопия:
- Дифференцированный подход, учет степени деформации и вариабельности анатомо-функционального строения стопы.
- Устранение всех компонентов плоскостопия и исключение их повторного появления в будущем.
- Прочное соединение костных структур с целью ранней активизации пациентов и восстановления подвижности пальцев.
- Обязательно сохранение всех точек опоры (пяточная кость, головки I и V плюсневой кости) при лечении разных видов плоскостопия.
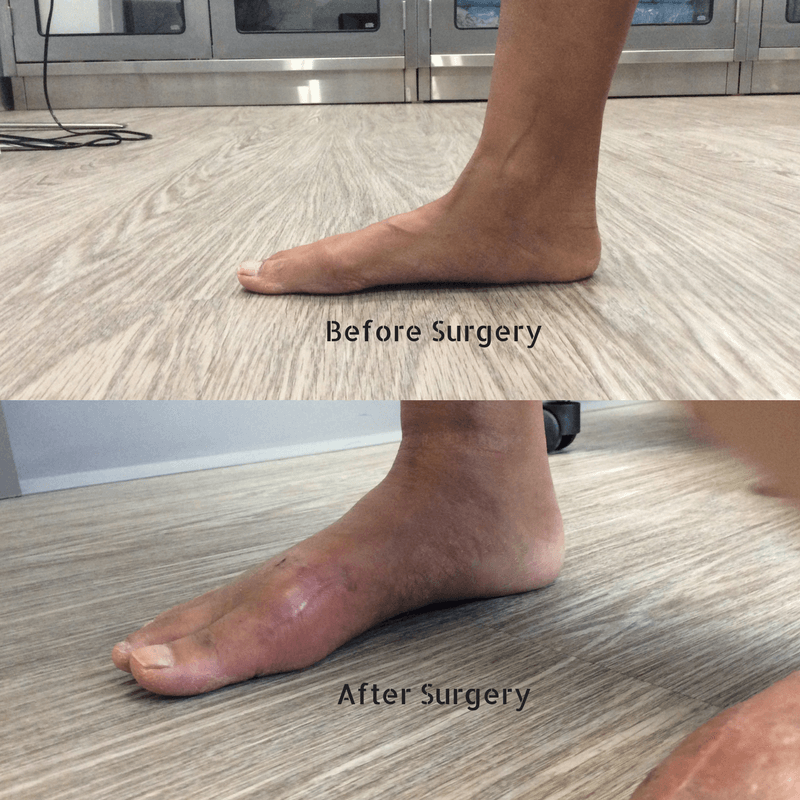
Фото до и после операции.
Отметим, что после операций на ступнях пациент не нуждается в ношении гипса и ходьбе с костылями. Уже на следующий день он может свободно вставать с постели, предварительно надев специальную обувь. В туфлях Барука больному необходимо ходить на протяжении нескольких недель после хирургического вмешательства.
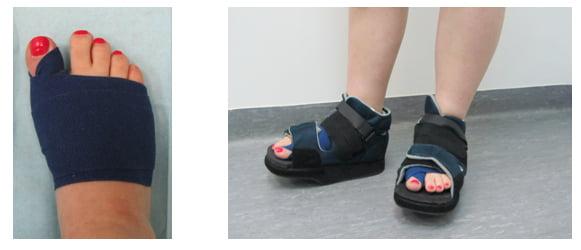
Операция при плоскостопии позволяет быстро восстановить функции стопы. В большинстве случаев пациенты возвращаются к привычному образу жизни уже спустя 3 месяца.
Операция при продольном плоскостопии
Когда возникает необходимость коррекции продольного плоскостопия, врачи делают операции на внутренней и/или задней части стопы. При слабовыраженной деформации они выполняют пластику связок и сухожилий. В более тяжелых случаях им приходится делать операции на костях предплюсны.
Таблица 1. Особенности разных видов хирургических вмешательств.
Подтаранный артродез наиболее эффективен в возрасте 10-20 лет, когда стопы продолжают расти. Операция позволяет исправить плоскостопие I-II степени. При более тяжелых деформациях ее дополняют пластикой сухожилий и связок.
Факт! Лицам старше 30 лет артродез делать не рекомендуется из-за риска развития стойкого болевого синдрома.
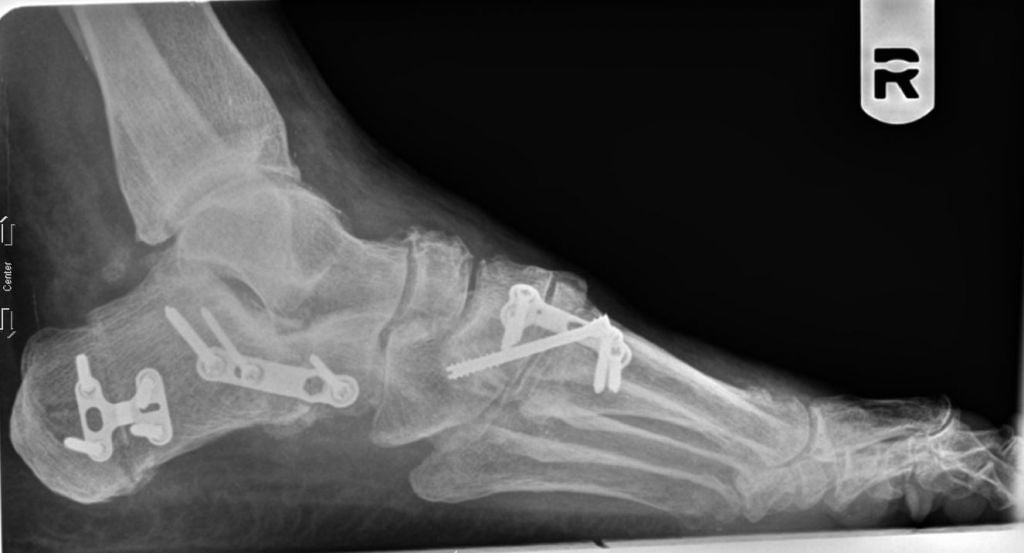
Медиализирующая остеотомия пяточной кости в сочетании с таранно-ладъевидным артродезом.
Не так давно ученые провели исследование и выяснили, какие методики наиболее эффективны в лечении продольного плоскостопия. Лучшим методом коррекции оказалась медиализирующая остеотомия пяточной кости в сочетании с таранно-ладъевидным артродезом. Она дает хороший клинический результат и редко приводит к осложнениям. В отличие от подтаранного артродеза, после такого лечения больному не требуется повторное хирургическое вмешательство.
О слабости связочного аппарата говорит появление так называемого «эластичного плоскостопия». Для патологии характерно уплощение свода стопы при ходьбе. В состоянии покоя ступни приобретают нормальный вид.
Операции при поперечном плоскостопии
При данной патологии врачи выполняют хирургические вмешательства на переднем отделе стопы. Чаще всего они выполняют остеотомию (Chevron или Scarf) I плюсневой кости. При необходимости они дополняют ее пластикой мышц, связок, сухожилий. Подобная операция позволяет исправить не только поперечную, но и вальгусную деформацию стопы.
Довольно часто врачи обнаруживают у пациентов экзостозы (костные наросты) и молоткообразную деформацию II-V пальцев. Первые они удаляют методом Шеде, вторые исправляют с помощью резекции или остеотомии. Таким образом больным с поперечным плоскостопием одновременно могут выполнять сразу несколько хирургических вмешательств. Подобный подход позволяет качественно исправить имеющиеся дефекты.
Лечение комбинированного типа
Поперечно-продольное плоскостопие – это наиболее тяжелая форма заболевания. У человека деформируются сразу оба свода, а стопа становится абсолютно плоской. Лечить патологию довольно тяжело.
Цели операций при комбинированном плоскостопии:
- восстановление сводов стопы;
- надежная неподвижная фиксация костей;
- исправление деформаций I пальца;
- удаление экзостозов;
- коррекция молоткообразной деформации.
Операция продольно-поперечной деформации.
При поперечно-продольном плоскостопии человеку делают сразу несколько вмешательств. Например, больному одновременно выполняют операцию Шеде, остеотомию Scarf и артродезирование некоторых суставов плюсны. Как правило, врачи стараются сделать все за одно хирургическое вмешательство.
Восстановительный период после таких операций длится дольше, чем в остальных случаях. К счастью, пациентам не требуется гипс или костыли. В худшем случае им придется походить с фиксирующими спицами, которые снимут вместе со швами уже через 2 недели.
При тяжелом продольном плоскостопии человеку требуется пластика сухожилий задних большеберцовых мышц и краевая подкожная тенотомия ахиллова сухожилия. После такого хирургического вмешательства больному накладывают гипс, а ходить разрешают только с костылями.
Сколько стоит операция
В России цены на хирургическое лечение плоскостопия начинаются с 30 000 рублей. Отметим, что в сумму не включена стоимость предоперационного обследования, анестезии, расходных материалов и имплантов. Если же в ходе операции врачи делают сразу несколько манипуляций – лечение обойдется еще дороже. К примеру, минимальная стоимость SCARF-остеотомии в комбинации с подтаранным артродезом – 35 000 рублей.
Если посчитать, в сумме лечение за границей стоит ненамного дороже, чем в России. В Чехии за операцию и реабилитацию вы заплатите евро. В Германии – от 7 тысяч евро, в Израиле от 7 тысяч долларов (без реабилитации). Так что если вы хотите оперироваться в Европе – поезжайте в Чехию.
Лечение плоскостопия у взрослых

Человеческая стопа имеет особенное строение, которым обусловлена амортизация нагрузки во время движения. Если стопы становится плоской, это говорит о деформации, которая в дальнейшем окажет негативное воздействие на весь опорно-двигательный аппарат. Такая деформация именуется плоскостопием. В зависимости от возраста, плоскостопие можно вылечить, выполняя комплекс физических упражнений либо путем оперативного вмешательства. Но прежде чем начинать какое-то лечение плоскостопия у взрослых, необходимо определить его вид и стадию.
Виды и стадии плоскостопия у взрослых
На сегодняшний момент известно 2 типа плоскостопия – продольное и поперечное. Поперечное характеризуется уплощением стопы по расположению пальцев, а продольное – по длине ноги. Кроме того, известен еще и третий тип – комбинированное плоскостопие. Оно характеризуется практически полным уплощением стопы, вследствие чего весь опорно-двигательный аппарат фактически перестраивается и деформируется. Если не начать вовремя лечение продольно-поперечного плоскостопия у взрослых, может начаться необратимый процесс и тогда без операции не обойтись.
Помимо видов, плоскостопие различается еще и в зависимости от степени. На сегодняшний день существует 3 степени этого заболевания (для поперечного плоскостопия в медицине выделяют еще и 4 стадию, но по сути ее признаки схожи с третьей). Данное деление с точки зрения медицины можно было бы назвать условным, поскольку по мере перехода из одной стадии в другой стопа становится более плоской. Однако пределы отклонения официально не определены. Вообще, степени тяжести плоскостопия зависит, скорее, не от степени уплощения стопы, а от болевых ощущений (чем они сильнее – тем выше степень заболевания). Впрочем, данные параметры между собой тесно связаны и редко какой человек будет ощущать боль при плоскостопии первой степени.

Что касается лечения плоскостопия 1 и 2 степени у взрослых, то некоторые представители медицины считают, что оно не всегда является обязательным. Мы считаем данное утверждение неверным. Действительно, при данных стадиях болезни далеко не всегда чувствуется боль. Может казаться, что ничего страшного в этом нет, но последствия дадут о себе знать спустя некоторое время. Более того, нагрузка на остальную часть опорно-двигательного аппарата будет увеличиваться, что повлечет за собой деформации. Но дело еще и в том, что по мере прогрессирования плоскостопия его лечение без операции становится невозможным. А вот на начальной стадии развития плоскостопия от него вполне возможно избавиться при помощи комплекса физических упражнений.
Когда следует начинать лечение плоскостопия у взрослых
Как известно, существует 2 типа плоскостопия, исходя из возраста, в котором оно появилось – врожденное и приобретенное. И если лечение приобретенного плоскостопия у взрослых может дать положительный эффект на начальных стадиях развития болезни без применения оперативного вмешательства, то с врожденным плоскостопием все гораздо сложнее. Впервые его обнаруживают еще в детском возрасте (каждый ребенок проходит рано или поздно обследование у врача). Несмотря на то, что детский организм имеет свои особенности и по сути, постоянно находится в стадии изменения, лечение врожденного плоскостопия не будет иметь полноценного положительного эффекта. Конечно, в какой-то степени облегчить состояние больного ребенка удастся. Вполне возможно, что он даже не будет чувствовать никакой боли. Но вот избавиться от болезни без операции невозможно. В свою очередь, оперативное вмешательство при врожденном плоскостопии желательно применять как раз уже ближе к 16-летнему возрасту. В это время стопа уже приобретает окончательную форму. А это значит, что после операции она уже не будет меняться в своих параметрах. Если же операцию сделать раньше, то при значительных нагрузках форма стопы вновь может измениться и тогда ни о каком лечении говорить уже не придется.

Возвращаясь к лечению продольного и поперечного приобретенного плоскостопия у взрослых, нужно отметить что начинать такое лечение желательно как можно раньше. Даже если плоскостопие достигло третьей стадии, в любом случае вначале оно имело только первую стадию. Как раз в это время лечение с помощью массажа и физиотерапии является наиболее эффективным. А вот при появлении боли лечение плоскостопия у взрослых возможно только хирургическим путем, то есть посредством операции.
Виды лечения плоскостопия у взрослых
В медицине существует 2 основных вида лечения плоскостопия:
- консервативное;
- оперативное.
Первый вид включает в себя лечение без проведения операции. Его суть заключается в подборе наиболее подходящей для больного обуви, назначении ему курса приема медицинских препаратов (как правило, это витамины), лечебно-физических упражнений и массажа. Прибегать к этому варианту необходимо, как уже было отмечено, при начальных стадиях развития болезни. На время лечения больной должен как можно больше уменьшить нагрузку на стопы. В связи с этим ни о каких активных видах спорта не может идти речи в этот период. Но без физкультуры, тем не менее, не обойтись. Суть физических упражнений, являющихся частью консервативного лечения плоскостопия у взрослых, сводится к изменению формы стопы путем ее сгибания, ходьбы с использованием специальной ортопедической стельки и т.д. Кроме того, больному назначают еще и массаж стоп, который проводится с использованием специализированных массажеров (их приобретение не является проблемой).
Особенности хирургического лечения плоскостопия у взрослых
Оперативное лечение плоскостопия у взрослых применяется только на поздних стадиях развития заболевания. В такой ситуации больной уже может перестать ходить, поэтому ни о каких физических упражнениях речи не идет. Хирургическое лечение плоскостопия у взрослых потребует достаточно длительного курса реабилитации, поскольку больного понадобится вернуть к нормальной жизни. Перед проведением операции врач определяет, нет ли у больного каких-либо противопоказаний (чаще всего это отдельные сопутствующие заболевания). После ее окончания больной несколько дней должен находиться в стационаре, а затем в домашних условиях должен “разрабатывать” ногу.

Нередко при комбинированном плоскостопии на большом пальце ноги начинает появляться косточка. Иногда она выступает и при продольном плоскостопии, но здесь все зависит от его стадии. Данную косточку невозможно удалить, поскольку это, по сути, часть сустава. Врач может ее только вправить хирургическим путем. Чаще всего такая операция осуществляется одновременно с лечением плоскостопия, поскольку является ее неотвратимой частью. Если косточку не сместить, это может повлечь за собой в дальнейшем определенные неудобства при ходьбе. Но основная проблема будет заключаться в том, что больному крайне сложно будет подобрать подходящую обувь. Ведь любой размер обуви построен с учетом ее длины и ширины. И если с длиной никаких проблем нет, то ширины при стандартном размере будет недостаточно и в районе косточки появятся болевые ощущения. Соответственно, необходимо будет подбирать такую обувь, которая постепенно будет разнашиваться.
Профилактические меры для предотвращения плоскостопия у взрослых
Чтобы не приходить к лечению, следует предпринимать определенные действия для профилактики плоскостопия у взрослых. Если при врожденном плоскостопии сделать ничего нельзя, то от приобретенного вполне возможно предостеречь себя. Основным моментом здесь является правильный выбор обуви. Самое главное – ее стелька должна в идеале повторять форму стопы. Поэтому лучше делать стельки индивидуально для себя, поскольку заводские варианты нередко не соответствуют стандартам. Что касается женщин, то им следует избегать слишком высоких каблуков (оптимальная высота составляет не более 4 сантиметров). Впрочем, подбирать стельки нужно и при лечении плоскостопия – в этом случае наибольший положительный эффект приносят специальные ортопедические стельки.
Начав лечить плоскостопие на ранних стадиях, можно как минимум остановить процесс развития болезни, а нередко и полностью от нее избавиться. Промедление грозить не очень хорошими последствиями, поэтому нужно следить за своим организмом и при первых появлениях болезни тут же обратиться к ортопеду.
Как лечить плоскостопие

Глазков Юрий Константинович Главный врач
- травматолог-ортопед
- травматолог-хирург
- спортивный травматолог
- ортопед
- Причины и симптомы
- Нужно ли лечить плоскостопие?
- Как лечить плоскостопие?
- Лечится ли плоскостопие с помощью стелек?
- Изготовление стелек
- Стоит ли использовать готовые стельки?
- Можно ли избавиться от плоскостопия с помощью операции?
Плоскостопие – чрезвычайно распространенная патология среди взрослых. На неё приходится 25% всех обращений к врачу-ортопеду. Среди всех деформаций стопы, на плоскостопие приходится 80% случаев. Заболевание медленно, но постоянно прогрессирует без лечения. Со временем оно приводит к появлению сильной боли, ограничивает физическую активность человека и приводит к осложнениям со стороны стопы, позвоночника и крупных суставов нижней конечности. Поговорим о том, можно ли вылечить плоскостопие у взрослых без операции и когда возникает необходимость в хирургическом лечении.
Причины и симптомы
У всех детей при рождении стопа плоская. Обычно к 5 годам формируются своды: продольный и поперечный. В детском возрасте плоскостопие считается нормой. Оно не требует коррекции при помощи стелек или ортопедической обуви.
Но во взрослом возрасте стопа не должна быть плоской. Тем не менее, плоскостопие развивается не менее чем у 15% взрослого населения. Оно бывает врожденным и приобретенным. Врожденное встречается крайне редко. Приобретенное по происхождению может быть:
стопа плоская

стопа плоская
- статическое – обусловлено длительным стоянием;
- рахитическое – следствие перенесенного рахита (развивается из-за нарушения кальциевого обмена, в основном обусловленного нехваткой витамина D);
- паралитическое – результат повреждения периферических нервов или заболеваний центральной нервной системы;
- травматическое – результат перенесенной травмы стопы (повреждение костей, суставов, мышц, сухожилий).
Чаще всего встречается статическое плоскостопие. Его симптоматика зависит от стадии патологии:
- 1 стадия – больные жалуются на боли и утомление икроножных мышц ног, которые появляются только после длительной ходьбы;
- 2 степень – боли при минимальных нагрузках, первые признаки деформации стопы;
- 3 степень – выраженная деформация стопы и её расширение.
Статическое плоскостопие – результат постоянной перегрузки стоп. Оно ведет к ослаблению мышц и растяжению связок. Обычно развивается у людей, которые долго стоят, поднимают и переносят тяжести.
Нужно ли лечить плоскостопие?
Нет сомнений в том, что лечение необходимо. Дело не только в том, что патология доставляет человеку боль и дискомфорт, ограничивает его физическую активность. Она также повышает риск других заболеваний опорно-двигательного аппарата.
плоскостопие

плоскостопие
Плоскостопие уменьшает рессорную (амортизирующую) функцию стопы. В результате увеличивается вибрационная нагрузка на позвоночник, страдают суставы. У больных плоскостопием выше риск сколиоза, остеохондроза, деформирующего остеоартроза крупных суставов нижней конечности.
Таким образом, при появлении признаков деформации стопы стоит обращаться к врачу сразу, так как вылечить плоскостопие нужно как можно быстрее. Заболевание склонно к прогрессированию. К тому же, оно вызывает множество осложнений, которые с трудом поддаются лечению.
Частым осложнением поперечного плоскостопия становится Hallux valgus. Это деформация первого (большого) пальца стопы, которую в народе называют «косточкой на ноге». Болезнь в 20 раз чаще развивается у женщин, чем у мужчин. Предрасполагающим фактором считается врожденная слабость связочного аппарата стопы. Ситуацию усугубляет ношение тесной обуви на высоком каблуке. При тяжелой деформации может потребоваться хирургическое лечение.
Как лечить плоскостопие?
Существуют консервативные и хирургические методы лечения. В подавляющем большинстве случаев используют консервативные методы.
Как лечится плоскостопие, зависит от стадии патологии, наличия сопутствующих деформаций стопы. Обычно на 1 стадии используют массаж, гимнастику, супинаторы в обувь. На 2 стадии требуются индивидуальные стельки, лечебная физкультура, миостимуляция для укрепления мышц. На 3 стадии консервативное лечение может быть таким же, как на 2 стадии. Но иногда прибегают к хирургическому вмешательству, если без операции кардинального улучшения добиться нельзя.
Перед тем как лечить плоскостопие у взрослых, врач обязательно проводит обследование. Основные методы диагностики:
лечить плоскостопие

лечить плоскостопие
- плантография – получение отпечатков стопы с последующей расшифровкой;
- рентгенография – для визуализации костей стопы;
- подометрия – изменение характера ходьбы;
- компьютерная педобарометрия – самый точный метод, измеряющий давление во время стояния и ходьбы на разные участки стопы (позволяет идеально подобрать ортопедические стельки).
В консервативном лечении важнейшая роль принадлежит использованию ортопедических стелек или обуви. На 1 стадии плоскостопия пациенты могут покупать готовые стельки. Однако они не учитывают индивидуальной конфигурации стопы, поэтому оказывают только симптоматическое, а не корригирующее действие. Готовые стельки облегчают боль, но со временем могут ещё сильнее ослаблять мышцы. Поэтому болезнь может прогрессировать при их использовании.
Лучший вариант – это индивидуально подобранные и изготовленные на заказ стельки. Они не только уменьшают симптомы, но и способствует устранению деформации стопы.
Лечится ли плоскостопие с помощью стелек?
Плоскостопие начальных стадий, без сопутствующих деформаций стоп и без артроза суставов излечивается при помощи стелек или ортопедической обуви. Стельки должны быть изготовлены только на заказ под конкретного человека. Их носят не меньше 5-6 часов в сутки. Курс лечения длится от 2 до 4 лет и более. Желательный результат достигается у 60% пациентов. У остальных есть улучшение, но болезнь не излечивается полностью.
Важные условия эффективности стелек:
- идеальное соответствие рельефу подошвенной поверхности стопы;
- отсутствие участков повышенного давления на стопу, которое со временем может привести к структурным изменениям мягкотканных структур;
- создание условий для тренировки мышц свода при ходьбе.
Индивидуальные стельки влияют на степень напряжения мышц, положение суставов, напряжение сухожилий. Они также оказывают воздействие на проприоцептивную чувствительность и способствуют лучшему управлению динамики тела человека. Хорошие стельки не только снимают симптомы и корректируют деформации стоп, но и улучшают осанку, формируют правильную походку.
Изготовление стелек
Основные элементы создания стелек от плоскостопия:
Изготовление стелек

Изготовление стелек
- индивидуальный размер;
- реконструкция свода стопы;
- энергосберегающая амортизация;
- оптимальная терморегуляция.
Методы планирования изготовления стелек бывают механическими и компьютерными. Хотя механические были исторически первыми, сегодня всё чаще в современных клиниках используется компьютерный метод.
Механический способ предусматривает получение слепка стопы. В дальнейшем на его основе делают ортезы. Однако методика имеет один огромный недостаток: она не учитывает нагрузку на стопу при ходьбе. Слепок получают в статичном положении тела. Однако при ходьбе участки перегрузки смещаются, причем у разных людей по-разному. Отрез подгоняют субъективно, на основе ощущений пациента, не объективных измерений.
Компьютерный метод более точный. При помощи специального аппарата выполняется педобарография. Оценивается множество параметров: положение направления центра массы тела пациента, его перемещение при ходьбе. На подошвенной поверхности выделяется 5 зон наибольшей нагрузки:
- пальцевая;
- метатарзальная (плюснефаланговые суставы, ось переката стопы);
- медиальная серединная область;
- латеральная серединная область;
- пяточная зона, являющаяся осевой опорой.
По результатам оценивается структура графиков интегральной нагрузки. Формируется модель стельки для изготовления. После её производства, ортез подгоняется под пациента, исходя не из его ощущений, а из данных педобарографии и фотоплантометрии.
Использование индивидуальных стелек позволяет получить положительные результаты лечения через 1,5 года у 85% пациентов. У них уменьшаются или исчезают боли, утомляемость мышц при ходьбе. Измерения показывают увеличение высоты свода стопы. Дальнейшее лечение может проводиться с помощью других стелек. Заново проводится обследование, изготовление ортезов, так как меняется конфигурация стопы. За несколько лет таким способом человек может полностью вылечиться от плоскостопия, после чего потребность в дальнейшем использовании стелек исчезнет.
Стоит ли использовать готовые стельки?
лечить плоскостопие

лечить плоскостопие
В интернете, ортопедических салонах, аптеках и магазинах медицинской техники часто можно встретить ортопедические стельки и обувь. Они обходятся значительно дешевле тех, которые выполняются индивидуально, не требуют предварительной диагностики. К использованию таких стелек можно приступить сразу после покупки. Продавцы помогают их выбрать, с учетом степени и вида плоскостопия.
Проблема лишь в том, что такие стельки не лечат плоскостопие. В них человек может ощущать себя более комфортно, уменьшается боль и усталость в мышцах ног. Но такое лечение лишь симптоматическое. Приобретение готовых стелек всегда создает на стопе участки повышенного давления. К тому же, не тренируются мышцы свода. Напротив, они разгружаются и постепенно атрофируются.
Рельеф подавляющего большинства стелек массового производства абсолютно не соответствует рельефу стопы отдельно взятого человека. Она не учитывает особенностей ходьбы.
Таким образом, покупные стельки вряд ли будут хорошим лечением, так как вылечить плоскостопие у взрослых с их помощью нельзя. Даже незначительные положительные изменения маловероятны. Болезнь будет скорее прогрессировать при регулярном использовании этих медицинских изделий.
Можно ли избавиться от плоскостопия с помощью операции?
Хирургическое лечение может быть выполнено на 2-3 стадии заболевания. Обычно операцию проводят не ранее 3 стадии. Устойчивого результата удается добиться не всегда.
Если операция проводится только на костно-суставном аппарате, деформация стопы полностью устраняется. Но болезнь часто рецидивирует. Если стопа вернулась в прежнее положение, проводят операцию на мягких тканях. После неё требуется период иммобилизации гипсовой повязкой до 5 недель. Затем следует этап реабилитации: физиотерапия, лечебная физкультура. Пациенту нужно носить супинаторы, стельки или ортопедическую обувь, чтобы избежать рецидива.
Встречается костная форма статического плоскостопия. Эта деформация называется плоско-вальгусная стопа. Можно ли вылечить плоскостопие у взрослых при этой форме заболевания, зависит от квалификации хирурга, эффективности самой операции и последующего восстановления.
Хороших результатов позволяет добиться клиновидная резекция костей стопы в области вершины свода. Основа клина обращена вниз. Затем делают трансплантацию сухожилия длинной малоберцовой мышцы на медиальный (внутренний) край стопы. Дополнительно может быть выполнена Z-образная ахиллотомия (иссечение ахиллова сухожилия).
Хирургическое вмешательство требуется при Hallux valgus – деформации первого пальца стопы, которая развивается на фоне поперечного плоскостопия. Известно около 200 операций. Приблизительно 20 из них часто используются хирургами. Вмешательство может затрагивать только мягкие ткани или сочетается с корригирующими остеотомиями (искусственные переломы кости с корректировкой положения отломков).
Плоскостопие – медленно прогрессирующее заболевание, которое чревато осложнениями. Ощутив боль в стопах и икроножных мышцах при ходьбе, обратитесь к врачу. Ранние стадии плоскостопия успешно корректируются при помощи ортопедической обуви или стелек. Они обязательно должны быть изготовлены индивидуально, после тщательной диагностики. Готовые стельки лишь снимают симптомы, но в итоге приводят к прогрессированию заболевания. В запущенных случаях может возникнуть потребность в хирургическом лечении, поэтому обращаться к врачу-ортопеду стоит как можно раньше, не дожидаясь развития плоскостопия 3 степени с осложнениями.
Это медицинские изделия, которые изготавливают индивидуально под каждого пациента и помещают в обувь для коррекции и поддержки положения стопы. Стельки используют для профилактики и лечения плоскостопия, так же для лечения заболеваний суставов нижних конечностей и позвоночника


