Брадикардия. Реальная опасность?
Описаны причины развития различных форм брадикардий, особое внимание уделено синдрому слабости синусового узла (СССУ). Приведены клинические проявления cиндрома слабости синусового узла, подходы к терапии, включая имплантацию электрокардиостимулятора.
The article deals with description of development of different forms of bradycarias with special attention paid to sick sinus syndrome (SSS). Clinical manifestations of SSS are described, therapy methods including implanting of electric cardiostimulator.
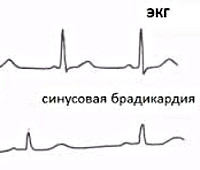
Брадикардия — это замедление частоты сердечных сокращений (ЧСС) вследствие снижения функции синусового узла. При брадикардиях страдают клетки водителя ритма первого порядка — синусового узла.
Причинами брадикардии могут являться дисбаланс при повышении активности парасимпатической вегетативной нервной системы и органические необратимые поражения сердца.
Пейсмекерные клетки синусового узла вырабатывают 60–80 импульсов в минуту. Нижней границей нормальной частоты синусового ритма принято считать 60 в минуту. Почти у 25% здоровых молодых мужчин ЧСС в покое колеблется от 50 до 60 в минуту. Снижение ЧСС до значений менее 15% служит еще одним критерием брадикардии.
Брадикардии разделяют по клинико-патогенетическому принципу.
- нейрогенная (вагусная);
- эндокринная;
- токсическая;
- лекарственная;
- миогенная (органическая);
- конституционально-семейная.
Нейрогенная (вагусная) форма представлена разнообразными вариантами и сопровождает: неврозы с ваготонией, вагоинсулярные кризы, повышение внутричерепного давления, субарахноидальное кровотечение, лабиринтит, язвенную болезнь, скользящую пищеводно-диафрагмальную грыжу, почечные, печеночные, кишечные колики, острый диффузный гломерулонефрит, острый период нижнего инфаркта миокарда (рефлекс Бецольда–Яриша), реконвалесценцию после тяжелых инфекционных заболеваний.
Вагусная брадикардия нередко сочетается с выраженной синусовой аритмией.
Эндокринная брадикардия чаще всего связана со снижением функции щитовидной железы и коры надпочечников.
Токсическая (эндогенная или экзогенная) брадикардия сопутствует выраженным состояниям интоксикации (уремия, печеночная недостаточность). К данной группе относится брадикардия на фоне выраженной гиперкалиемии или гиперкальциемии.
Лекарственная брадикардия встречается при применении бета-адреноблокаторов, недигидропиридиновых антагонистов кальция (верапамил, дилтиазем), антигипертензивных средств центрального действия (клонидин, моксонидин), антиаритмических (амиодарон), сердечных гликозидов, опиатов.
Особые сложности возникают при оценке брадикардии у спортсменов. У тренированных спортсменов (бегунов, пловцов, лыжников) пульс в покое может замедляться до 30–35 в минуту. Брадикардия спортсменов отражает оптимальный уровень нейровегетативной регуляции сердца вне периода нагрузки, относительное снижение симпатического тонуса при повышении тонуса блуждающего нерва. Выявление брадикардии у людей, занимающихся спортом, требует исключения органической патологии сердца.
Конституционально-семейная брадикардия наследуется по аутосомно-доминантному типу. Отличается устойчивостью вегетативного дисбаланса с преобладанием тонуса блуждающего нерва.
Миогенная (органическая) форма брадикардии связана с кардиологическими заболеваниями, такими как гипертрофическая кардиомиопатия, первичная легочная гипертензия [1]. Брадикардия может послужить первым проявлением такого жизнеугрожающего заболевания, как синдром слабости синусового узла (СССУ, дисфункция синусового узла).
В основе СССУ лежат дегенеративные изменения, развитие которых зависит от генетической предрасположенности, нейровегетативных изменений, чувствительности к различным повреждающим факторам.
В большинстве случаев синусовая брадикардия и СССУ отражают разную степень выраженности нарушений пейсмекерной активности и являются различными стадиями единого патологического процесса. Брадикардия при СССУ может выявиться случайно или при обследовании по поводу обмороков. При отсутствии лечения заболевание прогрессирует, нарушения функции синусового узла нарастают.
СССУ — это клинико-электрокардиографический синдром, отражающий структурные повреждения синоатриального узла как водителя ритма сердца первого порядка, обеспечивающего регулярное проведение автоматических импульсов к предсердиям. К СССУ относятся:
- выраженная синусовая брадикардия < 40 сокращений в мин;
- минимальная ЧСС в течение суток < 40 в мин, определяемая при мониторировании ЭКГ, и ее прирост во время физической нагрузки, не превышающий 90 мин;
- брадисистолический вариант фибрилляции предсердий;
- миграция предсердного водителя ритма;
- остановка синусового узла и замена его другими эктопическими ритмами;
- синоаурикулярная блокада;
- паузы > 2,5 с, возникающие вследствие остановки синусового узла, синоаурикулярной блокады либо редких замещающих ритмов;
- синдром тахи-бради (чередование периодов тахикардии и брадикардии);
- медленное и нестойкое восстановление функции синусового узла после экстрасистол, пароксизмов тахикардии и фибрилляции, а также в момент прекращения стимуляции при электрофизиологическом исследовании сердца > 1600 мс;
- неадекватное урежение ритма при использовании небольших доз β-блокаторов. Сохранение брадикардии при введении атропина и проведении пробы с физической нагрузкой.
СССУ подразделяют на первичный или вторичный.
К первичному СССУ относится дисфункция, вызванная органическими поражениями синоаурикулярной зоны при: ишемической болезни сердца, гипертонической болезни, гипертрофической кардиомиопатии, пороках сердца, миокардитах, гипотиреозе, дистрофии костно-мышечного аппарата, амилоидозе, саркоидозе и др.
Вторичный СССУ возникает при воздействии на синусный узел внешних факторов: гиперкалиемии, гиперкальциемии, лечении β-блокаторами, амиодароном, верапамилом, дигоксином и др.
Среди причин развития брадикардии выделяют вегетативную дисфункцию синусового узла (ВДСУ), наблюдающуюся при гиперактивации блуждающего нерва [2]. Критерии диагностики СССУ и ВДСУ представлены в табл.
Клиническая манифестация СССУ может быть различной. На ранних стадиях течение заболевания может быть бессимптомным даже при наличии пауз более 4 с.
Пациенты с маловыраженной симптоматикой могут жаловаться на чувство усталости, раздражительность, эмоциональную лабильность и забывчивость. По мере прогрессирования заболевания и дальнейшего нарушения кровообращения церебральная симптоматика становится более выраженной (появление или усиление головокружений, мгновенные провалы в памяти, парезы, «проглатывание» слов, бессонница, снижение памяти).
При прогрессировании заболевания отмечаются симптомы, связанные с брадикардией. К наиболее частым жалобам относят ощущение головокружения, резкой слабости, вплоть до обморочных состояний (синдром Морганьи–Адамса–Стокса). Обмороки кардиальной природы характеризуются отсутствием ауры, судорог.
По особенностям клинического проявления выделяют следующие формы СССУ:
1. Латентная форма — отсутствие клинических и ЭКГ-проявлений.
Дисфункция синусового узла определяется при электрофизиологическом исследовании. Ограничений трудоспособности нет. Имплантация электрокардиостимулятора (ЭКС) не показана.
2. Компенсированная форма: слабо выраженные клинические проявления, жалобы на головокружение и слабость, есть изменения на ЭКГ:
а) брадисистолический вариант, имплантация ЭКС не показана;
б) бради/тахисистолический вариант, имплантация ЭКС показана в случаях декомпенсации СССУ под влиянием противоаритмической терапии.
3. Декомпенсированная форма:
а) брадисистолический вариант — определяется стойко выраженная синусовая брадикардия, проявляющаяся нарушением церебрального кровотока (головокружением, обморочными состояниями, преходящими парезами), сердечной недостаточностью. Значительное ограничение трудоспособности. Показаниями к имплантации служат асистолия и ВВФСУ более 3000 мс;
б) бради/тахисистолический вариант — к симптомам брадисистолического варианта декомпенсированной формы добавляются пароксизмальные тахиаритмии (суправентрикулярная тахикардия, фибрилляция предсердий). Пациенты полностью нетрудоспособны. Показания к имплантации ЭКС те же [3, 4].
В начале терапии СССУ отменяют все препараты, которые могут действовать на функцию синусового узла. В дальнейшем возможно применение метаболической терапии с недоказанной эффективностью, назначаемой длительно в течение 3–6 мес непрерывными последовательными курсами:
- антиоксидантного и кардиопротекторного действия (Мексидол, коэнзим Q10 и др.);
- улучшающие энергетический обмен в миокарде (креатинфосфат, Актовегин, Милдронат, L-Карнитин, триметазидин и др.);
- ноотропного действия (пирацетам, гамма-аминомаслянная кислота, гопантеновая кислота, пиритинол и др.);
- витаминные комплексы.
При прогрессировании нарушений синусового узла может потребоваться установка ЭКС, улучшающего качество жизни, но не увеличивающего ее продолжительность, которая определяется характером и выраженностью сопутствующего органического заболевания сердца [5].
Абсолютные показания к имплантации электрокардиостимулятора:
- приступы Морганьи–Адамса–Стокса в анамнезе (хотя бы однократно);
- выраженная брадикардия (менее 40 в мин и/или паузы более 3 с;
- ВВФСУ более 3500 мс, корригированное ВВФСУ — более 2300 мс;
- наличие обусловленных брадикардией головокружений, пресинкопальных состояний, коронарной недостаточности, сердечной недостаточности, высокая систолическая артериальная гипертензия, независимо от ЧСС;
- СССУ с нарушениями ритма, требующими назначения антиаритмических препаратов.
Синусовый узел является сложно организованной многофункциональной системой. Синусовая брадикардия может служить первым симптомом прогрессирующего дегенеративного процесса в сердечной мышце. Своевременное обследование позволяет выявлять пациентов из группы риска по развитию прогрессирующих нарушений функции синусового узла для своевременной установки ЭКС.
Литература
- Струтынский А. В. Тахиаритмии и брадиаритмии: диагностика и лечение. М.: МЕДпресс-информ, 2013. 288 с.
- Ардашев А. В., Джанджгава А. О., Желяков Е. Г., Кузнецов Ю. В., Волошко С. В. Клиническая эффективность постоянной электрокардиостимуляции у пациентов с брадисистолическими формами нарушений ритма сердца и проводимости // Кардиология. 2008. № 1. С. 51–56.
- Сайфутдинов Р. Г, Пак Э. В., Гарипова А. Ф., Гилязова А. Р., Габитов С. З., Рубанова Э. Ф., Насыбуллина Р. С. Синдром слабости синусового узла в практике кардиолога // Вестник современной клинической медицины. 2010. Т. 3, вып. 2. С. 55–63.
- Джанашия П. Х., Шевченко Н. М., Джанашия Н. Д. Синдром слабости синусового узла // Сердце. 2009. Т. 1, № 2. С. 97–99.
- Бокерия Л. А., Ревишвили А. Ш., Голицын С. П., Егоров Д. Ф., Сулимов В. А. Клинические рекомендации по проведению электрофизиологических исследований, катетерной абляции и применению имплантируемых антиаритмических устройств. ГЭОТАР-Медиа, 2013. 596 с.
Г. И. Нечаева 1 , доктор медицинских наук, профессор
Т. В. Ткаченко, кандидат медицинских наук
С. Ф. Гюнтер
Брадикардия
Брадикардия – вид аритмии, с частотой сердечных сокращений менее 60 ударов в минуту. Встречается как вариант нормы у тренированных спортсменов, но чаще сопровождает различную сердечную патологию. Проявляется слабостью, полуобморочными состояниями и кратковременной потерей сознания, холодным потом, болями в области сердца, головокружением, нестабильностью АД. При выраженной брадикардии (чсс менее 40 ударов в минуту), ведущей к развитию сердечной недостаточности, может потребоваться операция по имплантации электрокардиостимулятора.
Общие сведения
Брадикардия – вид аритмии, с частотой сердечных сокращений менее 60 ударов в минуту. Встречается как вариант нормы у тренированных спортсменов, но чаще сопровождает различную сердечную патологию. Проявляется слабостью, полуобморочными состояниями и кратковременной потерей сознания, холодным потом, болями в области сердца, головокружением, нестабильностью АД. При выраженной брадикардии (чсс менее 40 ударов в минуту), ведущей к развитию сердечной недостаточности, может потребоваться операция по имплантации электрокардиостимулятора.
Независимо от причины, в основе брадикардии лежит нарушение способности синусового узла вырабатывать электрические импульсы с частотой выше 60 в минуту либо неадекватное их распространение по проводящим путям. Умеренная степень брадикардии может не вызывать расстройства гемодинамики. Редкий сердечный ритм при брадикардии приводит к недостатку кровоснабжения и кислородному голоданию органов и тканей, нарушая их полноценное функционирование.
У физически тренированных людей встречается физиологическая брадикардия, рассматриваемая как вариант нормы: у четверти молодых здоровых мужчин ЧСС составляет 50-60 в минуту; во время сна под влиянием физиологических колебаний вегетативной регуляции происходит урежение сердечного ритма на 30%. Однако, чаще брадикардия развивается на фоне уже имеющихся патологических процессов.

Классификация брадикардии
По локализации выявленных нарушений различают брадикардию синусовую, связанную с нарушениями автоматизма в синусовом узле, и брадикардию при блокадах сердца (синоатриальной или атриовентрикулярной), при которых нарушается проведение импульсов между синусовым узлом и предсердиями или предсердиями и желудочками. Частота сердечных сокращений может уменьшаться при физиологических условиях (у спортсменов, во сне, в покое) – это функциональная или физиологическая брадикардия; патологическая брадикардия сопровождает течение различных заболеваний.
Патологическая брадикардия может протекать в острой форме (при инфаркте миокарда, миокардитах, интоксикациях и т. д.) и исчезать после излечения вызвавшего ее заболевания, или хронической форме (при возрастных склеротических заболеваниях сердца). По причинам развития синусовой брадикардии выделяют следующие формы: экстракардиальную (нейрогенную), органическую (при поражениях сердца), лекарственную, токсическую и синусовую брадикардию спортсменов. Иногда по этиологии брадикардию подразделяют на токсическую, центральную, дегенеративную и идиопатическую.
Причины брадикардии
Экстракардиальная форма брадикардии может развиваться при нейроциркуляторной дистонии, неврозах с вегетативной дисфункцией, давлении на каротидный синус (при ношении тугого воротника или галстука), надавливании на глазные яблоки (рефлекс Ашнера), повышенном внутричерепном давлении (при менингите, ушибе мозга, субарахноидальном кровоизлиянии, отеке или опухоли мозга), язвенной болезни желудка и 12-перстной кишки. Брадикардия, развивающаяся при микседеме, пропорциональна выраженности гипотиреоза.
Причинами органической формы брадикардии могут являться инфаркт миокарда, миокардиодистрофии, миокардит, кардиосклероз. Эти заболевания приводят к дегенеративным и фиброзным изменениям в синусовом узле или нарушениям проводимости в миокарде, сопровождаясь развитием брадикардии.
При органическом поражении водителя ритма развивается синдром слабости синусового узла, и частота генерации импульсов в нем резко снижается. Это состояние сопровождается синусовой брадикардией – ритмичными, но очень редкими сокращениями сердца; сменой бради- и тахикардии или чередованием спонтанных водителей ритма. Крайняя степень поражения синусового узла проявляется отказом функции автоматизма, в результате чего им перестают вырабатываться электрические импульсы сердца.
При поражении проводящих путей миокарда развивается блокада проведения импульсов, в результате чего часть сигналов, генерируемых синусовым узлом, блокируется и не может достичь желудочков – развивается брадикардия. Развитию лекарственной формы брадикардии может способствовать прием сердечных гликозидов, хинидина, β-адреноблокаторов, симпатолитических препаратов (например, резерпина), блокаторов кальциевых каналов (например, верапамила, нифедипина), морфина.
Токсическая форма брадикардии развивается при выраженных интоксикациях, вызванных сепсисом, гепатитом, уремией, брюшным тифом, отравлением фосфорорганическими соединениями, и замедляющих процессы автоматизма и проведения в сердечной мышце. К этой группе иногда также относят брадикардию, вызванную гиперкальциемией или выраженной гиперкалиемией.
Так называемая, брадикардия спортсменов, характеризуется ЧСС до 35-40 в минуту даже в дневное время. Ее причиной служат особенности вегетативной регуляции сердечного ритма у людей, профессионально занимающихся спортом. Также к брадикардии могут приводить естественные процессы старения в организме; иногда причины брадикардии так и остаются невыясненными – в этих случаях говорят о ее идиопатической форме.
Симптомы брадикардии
Умеренно выраженная брадикардия обычно не сопровождается нарушениями кровообращения и не ведет к развитию клинической симптоматики. Возникновение головокружения, слабости, полуобморочных и обморочных состояний наблюдается при брадикардии с ЧСС менее 40 ударов в минуту, а также на фоне органических поражений сердца. Также при брадикардии появляются усталость, затрудненное дыхание, боли в груди, колебания АД, нарушение концентрации внимания и памяти, кратковременные расстройства зрения, эпизоды спутанного мышления.
В целом проявления брадикардии соответствуют тяжести нарушений гемодинамики, развивающихся на ее фоне.
На ослабление сократительной функции миокарда и замедление кровообращения первым реагирует головной мозг, испытывая гипоксию. Поэтому брадикардия нередко приводит к приступам потери сознания, судорог (приступы или продромы Морганьи-Адемса-Стокса), которые могут продолжаться от нескольких секунд до 1 минуты. Это самое опасное состояние при брадикардии, требующее оказания неотложных медицинских мероприятий, т. к. при затянувшемся приступе может наступить остановка дыхательной деятельности.
Диагностика брадикардии
Характерные для брадикардии признаки выявляются при сборе жалоб пациента и объективном обследовании. При осмотре определяется редкий пульс, который при синусовой брадикардии имеет правильный ритм, выслушиваются сердечные тоны обычной звучности, нередко обнаруживается дыхательная аритмия. Пациентам с выявленной брадикардией рекомендована консультация кардиолога.
Электрокардиографическое исследование при брадикардии позволяет зафиксировать редкую ЧСС, наличие синоатриальной или атриовентриуклярной блокады. Если в момент регистрации ЭКГ эпизоды брадикардии не выявляются, прибегают к проведению суточного мониторирования ЭКГ.
При органической форме брадикардии проводят УЗИ сердца. Методом ультразвуковой ЭхоКГ определяется снижение фракции выброса менее 45%, увеличение размеров сердца, склеротические и дегенератвные изменения миокарда. С помощью проведения нагрузочной велоэргометрии оценивается прирост ЧСС в связи с заданной физической нагрузкой.
При невозможности выявления преходящих блокад методами ЭКГ и холтеровского мониторирования, проводится чреспищеводное электрофизиологическое исследование проводящих путей сердца. С помощью проведения ЧПЭФИ можно определить органический или функциональный характер брадикардии.
Лечение брадикардии
Функциональная и умеренная брадикардия, не сопровождающаяся клиническими проявлениями, не требуют терапии. При органической, экстракардиальной, токсической формах брадикардии проводится лечение основного заболевания. При лекарственной брадикардии требуется коррекция дозировки или отмена препаратов, замедляющих сердечный ритм.
При проявлениях гемодинамических нарушений (слабости, головокружениях) проводится назначение препаратов красавки, корня женьшеня, экстракта элеутерококка, изопреналина, эфедрина, кофеина и других в индивидуально подобранных дозах. Показаниями к активному лечению брадикардии служат развитие стенокардии, артериальной гипотонии, обмороков, сердечной недостаточности, желудочковой аритмии.
Возникновение приступа Морганьи—Адамса—Стокса требует консультации кардиохирурга и решения вопроса об имплантации электрокардиостимулятора – искусственного водителя ритма, вырабатывающего электрические импульсы с физиологической частотой. Адекватный и постоянный заданный сердечный ритм способствует восстановлению нормальной гемодинамики.
Прогноз и профилактика брадикардии
Неблагоприятно влияет на прогноз течения брадикардии наличие органических поражений сердца. Значительно отягощает возможные последствия брадикардии возникновение приступов Морганьи—Адамса—Стокса без решения вопроса о проведении электростимуляции. Сочетание брадикардии с гетеротопными тахиаритмиями повышает вероятность тромбоэмболических осложнений. На фоне стойкого снижения ритма возможно развитие инвалидизации пациента. При физиологической форме брадикардии или ее умеренном характере прогноз удовлетворительный.
Своевременное устранение экстракардиальных причин, органических поражений сердца, токсических воздействий на миокард, правильный подбор дозировок лекарственных средств позволят предотвратить развитие брадикардии.
Брадикардия
Брадикардия — это урежение частоты сокращений сердца менее 60 ударов в минуту.
Нормальной брадикардия считается у спортсменов или людей, ежедневно выполняющих тяжелую физическую работу. Для физически крепких людей брадикардия — признак отличной тренированности. У спортсменов частота пульса в покое может снижаться до 30-35 ударов в минуту, и это никак не отражается на их самочувствии.
В патологических условиях брадикардия иногда развивается у гипертоников в ответ на критическое повышение артериального давления. Это компенсаторный механизм, который помогает понизить давление в сосудах.
Любое нарушение ритма, ощущаемое как перебои в работе сердца, требует врачебного обследования.
Самая опасная разновидность брадикардии возникает при тяжелых болезнях сердца (омертвении части сердечной мышцы, стойком спазме кровеносных сосудов сердца) и других угрожающих жизни состояниях. Опасной для выживания считается частота сердечных сокращений менее 40 ударов в минуту, поскольку развивается кислородное голодание мозга и прекращается почечная фильтрация. При такой частоте сокращений (ЧСС) возможна остановка сердца.
Содержание
Чем опасна брадикардия
Опасна внезапно развившаяся брадикардия, когда пульс резко падает. Достаточно часто так проявляется мерцательная аритмия, когда ритм становится нерегулярным, неправильным, иногда даже хаотичным.
Если у внешне здорового человека, не занимающегося спортом, уменьшилась частота сердечных сокращений, нужно немедленно обращаться к врачу.
Опасна брадикардия по двум причинам:
- расстраивается кровоток, органы не получают необходимого объема крови и страдают от кислородного голодания, в них накапливаются продукты обменных процессов, которые в норме должны удаляться;
- в камерах сердца часть крови застаивается, и это всегда приводит к образованию тромбов. Тромбы образуются рыхлые, легко распадаются на фрагменты, которые «вылетают» из сердца при очередном сокращении. С током крови такая оторвавшаяся часть тромба попадает в сосуды диаметром поменьше и закупоривает их, становясь причиной инфаркта миокарда, головного мозга или брыжейки кишечника, сосудов ног.
Классификация
Брадикардии классифицируют по месту возникновения и выделяют 2 основные формы:
- синусовая;
- предсердно-желудочковая или, иначе, атриовентрикулярная, возникающая вследствие различных заболеваний.
Синусовая брадикардия
Нарушение частоты сердечных сокращений происходит в синусовом узле, основном водителе ритма.
Эта форма имеет несколько вариантов, которые разграничивают по причине возникновения.
- нейрогенная (вагусная) — возникает при нарушениях работы вегетативной нервной системы при неврозах, травмах головы, воспалении лабиринта внутреннего уха, коликах, язве желудка, грыжах, переохлаждении, боли и в период выздоровления после тяжелых заболеваний;
- органическая — развивается вследствие кислородного голодания или, иначе, ишемии либо атеросклеротической бляшки;
- лекарственная — возникает при передозировке медицинских препаратов, влияющих на силу и частоту сокращений сердца, носит обратимый характер;
- токсическая — бывает при почечной либо печеночной недостаточности, когда в организме накапливается избыточное количество калия;
- центральная — сопровождает опухоли и кровоизлияния головного мозга;
- идиопатическая или, иначе, семейно-конституциональная — причины возникновения не установлены, передается по наследству.
Атриовентрикулярная брадикардия
Возникает при предсердно-желудочковых блокадах, когда нарушается проводимость электрического импульса. Из-за атеросклеротических бляшек, находящихся в проводящих путях, импульс либо замедляет свою скорость, либо не может пройти совсем.
Такая брадикардия имеет постоянную форму, приводит к нарушению общей гемодинамики (циркуляции крови), плохо лечится консервативными методами.
Профилактика и своевременное лечение атеросклероза — лучший способ избежать возрастной брадикардии.
Выделяют несколько степеней блокады, напрямую связанных с тяжестью брадикардии. Полная атриовентрикулярная блокада приводит к внезапной сердечной смерти.
Причины
Причины возникновения брадикардии многочисленны, и не всегда это состояние вызвано болезнью.
В нашем теле много мест, где имеются окончания блуждающего нерва, который получил свое название за то, что начинается в головном мозге, а доходит до кишечника. Когда эти окончания раздражаются, частота сердечных сокращений уменьшается рефлекторно. Поэтому сердце бьется реже, если надавить на глазные яблоки (рефлекс Ашнера), надеть тесный воротник или туго затянуть поясной ремень.
К патологическим причинам развития брадикардии относятся:
- нейроциркуляторная дистония (дисфункция вегетативной нервной системы);
- повышенное внутричерепное давление при травмах мозга или менингитах;
- отек и опухоли мозга;
- кровоизлияние в полости между оболочками головного мозга;
- язва желудка;
- снижение функции щитовидной железы; или воспаление сердечной мышцы, чаще всего аутоиммунное;
- омертвение части сердечной мышцы;
- отложение атеросклеротических бляшек в сосудах сердца;
- синдром слабости синусового узла (ослабление выработки электрического импульса в положенном месте);
- внешние интоксикации — сепсис, инфекции, отравления;
- конечные стадии недостаточности внутренних органов, когда продукты тканевого обмена не удаляются из организма.
В причинах и характере брадикардии может разобраться только врач после обследования.
Симптомы и признаки
Незначительное урежение частоты сердечных сокращений (ЧСС) может никак не проявляться внешне.
Первые признаки появляются при падении частоты ниже 50 ударов в минуту, это:
- общая слабость;
- головокружение;
- полуобморочное состояние;
- затруднение дыхания;
- колебания артериального давления;
- боль в груди;
- трудности концентрации внимания;
- преходящее расстройство зрения;
- эпизоды спутанного сознания.
Эти признаки могут появляться либо одновременно, либо последовательно, либо частично. Симптомы зависят от того, насколько сильно расстраивается циркуляция крови.
При частоте ниже 40 ударов в минуту бывают приступы Морганьи-Адамса-Стокса: пациент теряет сознание и падает, у него хаотично подергиваются конечности. Приступ длится пару минут, затем проходит.
Диагностика
Самый надежный метод диагностики — Холтер-ЭКГ, когда кардиограмма записывается непрерывно в течение суток при помощи закрепленных на теле датчиков. Разовая запись ЭКГ может не дать никаких сведений, если пришлась на спокойный период, когда аритмии нет.
- УЗИ сердца;
- велоэргометрия, когда ЭКГ записывается во время провокационной нагрузки; некоторые клиники используют ЧПЭФИ — чреспищеводное исследование, когда электроды вводятся в пищевод и максимально приближаются к сердцу. Этим методом отграничивают функциональную (обратимую) брадикардию от органической, вызванной болезнями.
- лабораторные анализы: уровень (с фракциями) холестерина и глюкозы.
Лечение
Лечебная тактика зависит от причины брадикардии. При функциональных расстройствах, возникающих вследствие отравлений, травм, болезней щитовидной железы, требуется лечение основного заболевания. С улучшением общего состояния прекращается и брадикардия.
Умеренную брадикардию, вызванную органическими причинами, лечат медикаментозно, используя лекарства на растительной основе.
Дозировку любого средства, даже растительного, подбирает врач в индивидуальном порядке. Самостоятельно использование приводит к ухудшению здоровья.
При ЧСС ниже 50, а особенно 40, единственный эффективный метод лечения — установка кардиостимулятора или, иначе, искусственного водителя ритма хирургическим путем.
У новорожденных
У доношенных новорожденных брадикардией считается ЧСС ниже 80, у недоношенных — ниже 90. У малышей брадикардия может возникать в ответ на голод или переохлаждение, но стойкие формы свидетельствуют о пороке сердца (добавочное отверстие, нарушающее кровоток), поражении мозга либо тяжелом отравлении.
Ребенка тщательно обследуют, периоды опасной брадикардии лечат атропином, а после установления причины либо лечат основное заболевание, либо оперируют порок сердца.
У детей
В детском возрасте часто является вариантом нормы, требует лечения только в случае расстройства кровотока — если появляются обмороки или формируется сердечная недостаточность.
Лечение начинают с назначения лекарственных средств, а при необходимости оперируют сердце.
У подростков
Чаще всего обусловлена сбоем в работе нервной системы из-за неравномерности роста камер сердца. Если нет органических причин, то проходит самостоятельно по мере взросления.
У взрослых
Бывает либо при физических и эмоциональных перегрузках, либо при остром инфаркте миокарда, вследствие отравлений, тяжелых инфекций. Лечится в зависимости от основной причины.
Последствия
Зависят от возраста пациента и конкретной частоты сокращений. У новорожденных, детей, подростков и в целом здоровых молодых людей кратковременная брадикардия проходит бесследно, иногда даже оставаясь незамеченной.
Брадикардия — это симптом, а не болезнь. Сама по себе брадикардия является только проявлением основного заболевания, на которое и делается упор в лечении.
Самое тяжелое последствие брадикардии — остановка сердца, когда нужны реабилитационные мероприятия.
Брадикардия при беременности
Короткие эпизоды брадикардии, особенно функциональной, для плода и беременной женщины опасности не представляют. При тяжелых болезнях сердца, проявлением которых становится стойкая брадикардия, возникает гипоксия (недостаток кислорода) плода, что ведет к задержкам развития и пагубно сказывается на головном мозге будущего ребенка.
Причины, симптомы и лечение брадикардии: в чем ее опасность
Многие пациенты легкомысленно относятся к снижению частоты сердечных сокращений (ЧСС), ошибочно считая, что данное состояние не таит угрозы для здоровья и не требует врачебного контроля. Давайте же подробно обсудим причины, виды, симптомы и лечение брадикардии. Уточним, когда урежение пульса – вариант нормы, а в каких случаях необходима скорая медицинская помощь.
Что это такое
Под термином «брадикардия» понимают уменьшение числа сердечных сокращений на 15 % по сравнению с возрастной нормой человека. У здорового мужчины сердце делает в среднем 70 ударов за одну минуту. У новорожденного оно работает в два раза быстрее.
Регулирует ритм синоаурикулярный узел скопления миоцитов, иннервируемых окончаниями нейронов вегетативной нервной системы. Ученые называют его пейсмейкером – водителем ритма. В нем зарождается волна возбуждения, которая, распространяясь по проводящим путям (атриовентрикулярный узел и пучок Гиса), запускает каждое сокращение и стимулирует возникновение последующего.

Частота сокращений сердца зависит от:
- состояния нервной системы: при возбуждении симпатических нервов ЧСС становится более интенсивной, блуждающих – замедляется;
- процессов возбуждения и торможения в коре головного мозга;
- функции эндокринной системы;
- концентрации в крови лекарственных препаратов, токсинов, кальция, калия и некоторых других веществ.
Клетки синусового узла страдают при артериальной гипертонии, повышении давления в малом круге кровообращения, кардиомиопатии, пороках, стенокардии и воспалительных процессах миокарда. Замедление ЧСС может вызываться дегенеративными изменениями в синусовом узле, а также повреждением проводящих путей, что нарушает ход импульса к желудочкам сердца.
Международная классификация болезней 10-го пересмотра кодирует замедленное биение сердца шифром R00.1, относя его к неуточненным симптомам и отклонениям от нормы. Если брадикардия является следствием синдрома слабости синусового узла, МКБ-10 рекомендует использовать шифр I 49.5, при нарушениях проводимости (блокады) – I 44 – I 45. Аритмии в периоде новорожденности кодируются P 29.1.
Причины брадикардии
Одна пациентка задала мне вопрос: «Как же так, врачи говорят, что сердце у меня абсолютно здорово, но я мучаюсь от брадикардии». Причины данного симптомокомплекса разделяются на те, которые вызваны болезнью сердечно-сосудистой системы, и экстракардиальные (другого происхождения).
Специалисты разделяют брадикардию по этиологии на:
- Нейрогенную, которую ещё называют функциональной либо вагусной. Она вызвана раздражением блуждающего нерва при неврозах, внутричерепной гипертензии, субарахноидальном кровоизлиянии, почечной или печеночной колике, язвенной болезни желудка, остром гломерулонефрите.
- Эндокринную. Изменение ЧСС обусловлено способностью гормонов щитовидной железы снижать влияние симпатической нервной системы на сердце и увеличивать важность парасимпатического отдела. Уменьшение выработки альдостерона (минералокортикоид) является причиной избыточного выведения с мочой воды, натрия, что влечет за собой обезвоживание, снижение артериального давления. Концентрация калия в крови возрастает, вызывая брадикардию.
- Токсическую. Такая этиология может быть как эндогенной (интоксикация при уремии, гиперкалиемии, голодании), так и экзогенной (инфекции, отравления свинцом, никотином).
- Медикаментозную. При приеме некоторых лекарств возникает побочное явление в виде уменьшения ЧСС.
- Миогенную – брадиаритмию органического характера, вызванную непосредственным поражением синусового узла при кардиологических заболеваниях.
- Конституционно-семейную, обусловленную генетическим наследованием преобладания тонуса блуждающего нерва, что приводит к устойчивой брадикардии.
Существует ещё одна причина брадикардии, которую кардиологи рассматривают как вариант нормы. Если Вы – спортсмен, то ваш пульс в состоянии покоя, скорее всего, не будет превышать 50-60 ударов за одну минуту. Это объясняется другим уровнем нейровегетативной регуляции сердечной деятельности у людей, испытывающих чрезмерные физические нагрузки. Подробнее о брадикардии у спортсменов читайте в статье по ссылке.
Особого внимания требует брадиаритмия, выявленная у женщин в период беременности. У некоторых будущих мам сердце таким образом адаптируется к новому положению. Но иногда урежение пульса является признаком патологии, поэтому если Вы ожидаете малыша, даже незначительная склонность к снижению ЧСС – повод для немедленного обращения к врачу.
Кардиологи различают острую форму брадикардии – она может наблюдаться при остром коронарном синдроме, отравлениях, некоторых инфекционных заболеваниях, а также хроническую, вызванную ишемической либо гипертонической болезнью сердца, патологией эндокринной системы, длительной интоксикацией.
С клинической точки зрения брадикардия может быть:
- абсолютной – постоянной;
- относительной – наблюдается лишь в определенных состояниях, например во время переохлаждения или в покое у тренированных людей.
В зависимости от степени выраженности:
- легкой – снижение количества ударов от возрастной нормы на 10 за одну минуту;
- умеренной – на 20.
- сильно выраженной – на 30 и более.
Не следует думать, что малый процент снижения ЧСС равносилен понятию «физиологическая брадикардия». Иногда незначительное уменьшение частоты пульса может оказаться «первым звоночком» серьезной патологии, поэтому следует всегда определять причину своей аритмии.
Симптомы и признаки
Специфического признака брадикардии не существует. При острой форме наблюдаются внезапные головокружения, нарушение сознания, расстройство речи по типу «проглатывания» слов, обморок, синкопе. Такие состояния отличаются от приступов неврологической этиологии отсутствием ауры и судорог.
Хроническое уменьшение частоты ударов сердца может проявиться общей слабостью, чрезмерной утомляемостью, снижением памяти и внимания, раздражительностью, бессонницей, одышкой при умеренной физической нагрузке. Если Вы страдаете гипертонической болезнью или стенокардией, брадикардия способна значительно ухудшить течение заболевания.
Следует помнить, что хроническая брадикардия может привести к стойкой артериальной гипертензии и недостаточности кровообращения. Если ваше сердце работает медленно, не получают необходимого количества кислорода все внутренние органы, но больше всего гипоксия опасна для головного мозга.
Диагностика
Я часто встречаю латентную (скрытую) форму брадиаритмии, когда человек себя отлично чувствует, а на профилактическом осмотре выявляется замедленный пульс. Чаще предположить брадикардию можно на основании жалоб больного.
Согласно Клиническим рекомендациям ФГБУ ННПЦССХ им. А. Н. Бакулева МЗ РФ, пациенту желательно пройти следующие виды обследования:
- Электрокардиография – она позволит уточнить причину изменений (синдром слабости синусового узла, блокада, нарушение реполяризации желудочков), выявить сопутствующие виды аритмии.
- Холтеровское мониторирование – если у больного относительная форма, то однократная ЭКГ не всегда подтвердит наличие патологии, поэтому нужно проводить обследование на протяжении длительного времени – в течение суток, а иногда и более. Больной живет в обычном режиме, а специальный прибор фиксирует ЭКГ.

- Выполнение функциональных проб (с физической нагрузкой, массажем каротидного синуса, пассивной длительной ортостатической) помогает уточнить вид брадикардии.
- Эхокардиографическое исследование даст возможность судить об анатомических изменениях сердца, а также о функциональном состоянии миокарда.
Объем обследований выбирает лечащий врач в зависимости от возраста человека, наличия сопутствующих болезней. Возможно, дополнительно понадобится направить Вас на рентгенографию органов грудной клетки, чреспищеводное электрофизиологическое исследование проводящих путей сердца, консультацию врачей других специальностей.
Нам важно не просто диагностировать наличие данного состояния, но и уточнить локализацию нарушения автоматизма либо проводимости, а также определить причину – основное заболевание, вызвавшее замедление работы сердца.
Лечение
Универсальной таблетки для ускорения пульса современная наука не придумала. Терапию врач подбирает строго индивидуально. Если у Вас физиологическое снижение ЧСС, субъективные проявления отсутствуют, а частота ударов сердца уменьшена на 10 – 15 в минуту, вполне вероятно, что лекарств не потребуется.
- Устранение брадикардии и её клинических проявлений.
- Коррекция других вероятных сопутствующих аритмий.
- Профилактика осложнений и последующего возникновения брадикардии.
Иногда достаточно терапии основного заболевания – например, при гипотиреозе сердечный ритм нормализуется при адекватном поступлении в организм гормонов щитовидной железы. Если брадикардия вызвана приемом медикаментов, необходимо отменить препарат либо провести коррекцию его дозировки.
Острый приступ брадикардии может застигнуть больного внезапно. Своевременно оказанная доврачебная помощь спасет человеку жизнь.
Главное – не растеряться и помнить, что необходимо усилить приток крови к головному мозгу больного. Подробнее о неотложных мероприятиях при резком падении пульса можно почитать тут.
Медикаменты
Иногда медикаментозное лечение не приносит желаемого эффекта. В таких случаях решается вопрос об имплантации кардиостимулятора.
Американская ассоциация сердечно-сосудистых заболеваний в рекомендациях от 2015 года акцентирует внимание врачей на том, что лечение брадикардии начинается с оценки основных жизненных параметров (дыхания, артериального давления, оксигенации) и их коррекции.
Народные средства
Часто приходится предупреждать «любителей народной медицины» об опасности фитотерапии. Лекарственные растения имеют не только показания, но и нежелательные побочные воздействия. Более того, практически невозможно подобрать точную дозировку действующего вещества в отваре или чае. И самое главное: эффективность применения «бабушкиных» рецептов не доказана современной наукой.
Если Вы любите дополнять лечение, назначенное врачом, нетрадиционными рецептами, ознакомьтесь с перечнем самых популярных и признанных в народе здесь.
Для подготовки материала использовались следующие источники информации.
Брадикардия

Слабость и утомляемость, головокружение, головная боль, одышка, боль в груди на фоне редкого пульса — все это может свидетельствовать о синдроме брадикардии. Игнорирование ее признаков в некоторых случаях может закончиться обмороком или даже остановкой сердца. В то же время, не всякая брадикардия требует лечения. Лечить или не лечить аритмию — может решить только врач.
Что такое «брадикардия»?
Урежение частоты сердечных сокращений (ЧСС) ниже установленной нормы (60 ударов в минуту) называют «брадикардия». Она может встречаться как у здоровых людей, так и у пациентов с различными патологиями. В сравнении с тахикардией (учащением пульса более 90 ударов в минуту), брадикардия встречается реже. Она характерна для людей старше 60 лет, поскольку заболевания сердца чаще встречаются именно в этом возрасте.
ЧСС обычно соответствует пульсу, так как при каждом выбросе крови в аорту под давлением происходят ритмичные колебания стенок артерий.
Какой пульс нормальный?
У взрослых частота пульса должна составлять 60–90 ударов в минуту (уд/мин), для детей нормальные показатели ЧСС зависят от возраста. Так, у малышей до года ЧСС колеблется в пределах 100–170 уд/мин. По мере взросления ребенка показатели нормальных величин пульса постепенно уменьшаются. К 12–15 годам частота сердечного ритма в покое должна приближаться к 70–90 ударам в минуту.
Как измерить пульс?
Пульс можно измерить, прощупав артерии, которые расположены неглубоко к поверхности кожи, и когда возможно их прижатие к костям. Тогда кончиками пальцев можно почувствовать движение стенки сосуда (рис. 1). Оно возникает при каждом сердечном сокращении. Пульс измеряют на следующих артериях: височной, сонной, плечевой, лучевой (на запястье), бедренной, подколенной, тыльной артерии стопы, задней большеберцовой (в области лодыжки стопы).

Рисунок 1. Как измерить пульс Источник: МедПортал
Причины брадикардии
Урежение сердечного ритма может возникать не только при поражениях сердца, но и при внесердечных патологиях. Среди распространенных причин уменьшения ЧСС:
- ишемическая болезнь сердца, пороки сердца, атеросклеротический кардиосклероз, инфаркт, миокардиты, кардиомиопатии, перикардит;
- желтуха и почечная недостаточность, при которых токсины замедляют выработку импульсов сердечных сокращений;
- болезни соединительной ткани (ревматизм, ревматоидный артрит, склеродермия, красная волчанка);
- гипотиреоз — снижение функции щитовидной железы;
- инфекции (дифтерия, боррелиоз, сифилис, токсоплазмоз, вирусные гепатиты и прочее);
- нарушение электролитного состава крови — снижение уровня калия и повышение кальция;
- повышение внутричерепного давления при опухолях головного мозга, инсульте, травмах, пороках развития;
- лимфогранулематоз, миеломная болезнь, амилоидоз, саркоидоз, гемохроматоз — состояния, при которых возможно поражение миокарда.
Нередко возникают лекарственные брадикардии. Это происходит на фоне приема или при передозировке бета-блокаторов, сердечных гликозидов, блокаторов кальциевых каналов, антиаритмических средств.
На ЧСС влияет работа нервной системы: парасимпатическая уменьшает частоту сердечных сокращений, а симпатическая — увеличивает. Рефлекторные брадикардии возникают в результате влияния парасимпатической нервной системы на синусовый узел. Причинами таких брадикардий могут быть:
- болезни нервной системы;
- патология ЖКТ (язвенная болезнь желудка и двенадцатиперстной кишки, холецистит, желчнокаменная болезнь);
- заболевания пищевода и диафрагмы;
- пониженная температура тела, переохлаждение;
- удар в верхнюю часть живота (вплоть до остановки сердца);
- надавливание на глазные яблоки или шею в зоне сонной артерии;
- кашель, рвота.
При урежении сердечного ритма артериальное давление (АД) может быть нормальным, повышенным и пониженным.
Брадикардия при высоком давлении — нечастое явление. Оно опасно остановкой дыхания, потерей сознания, риском тромбообразования, недостаточностью кровоснабжения мозга и сердца с развитием инсульта и инфаркта. Сочетание гипертонии и брадикардии требует особых подходов в лечении, чтобы не усугубить урежение ритма.
Для новорожденных (особенно недоношенных) брадикардия может возникать на фоне апноэ — остановки дыхания более чем на 20 секунд (рис. 2). Это происходит из-за незрелости нервной и мышечной ткани новорожденного.
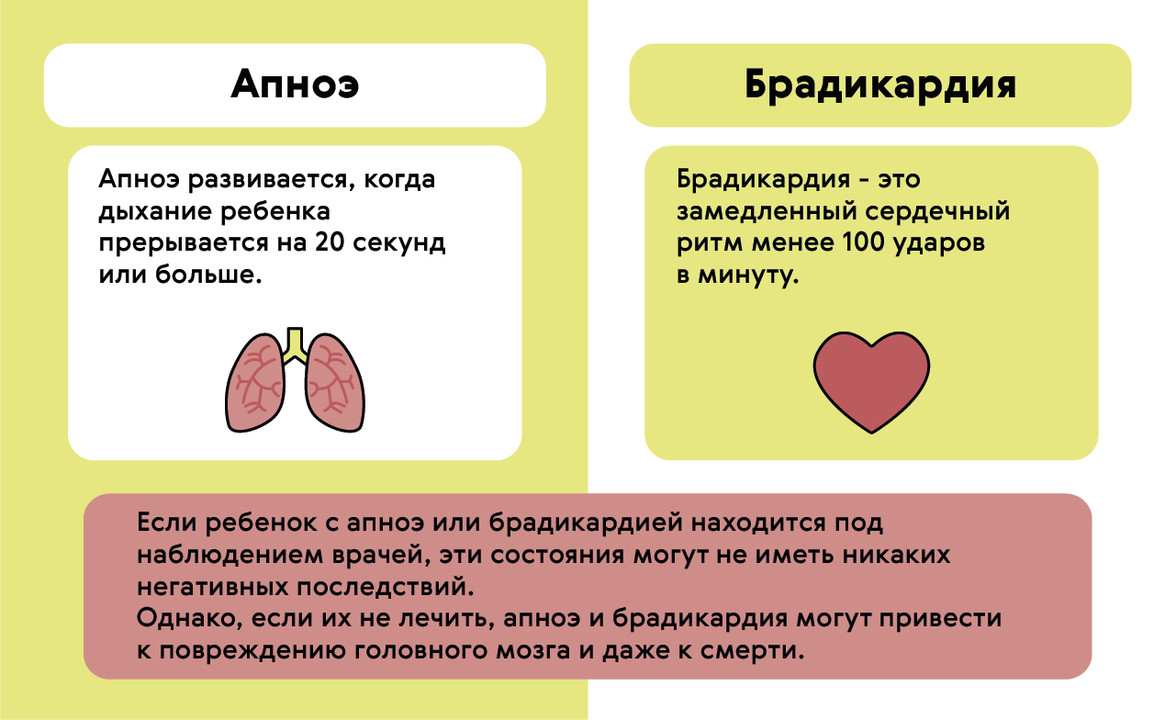
Рисунок 2. Брадикардия и апноэ у младенцев. Источник: МедПортал
Кто в группе риска?
Ведущий фактор риска брадикардии — пожилой возраст, при котором частота поражения ткани сердца выше, чем у молодых. В группу риска по брадикардии также попадают:
- гипертоники;
- люди с избыточной массой тела, которые ведут малоподвижный образ жизни;
- курящие и злоупотребляющие алкоголем;
- люди с частыми или длительными психоэмоциональными стрессами;
- пациенты с сахарным диабетом второго типа.
Классификация брадикардии
Работа сердца невозможна без нормального функционирования проводящей системы. Это особые мышечные волокна, которые формируют узлы и пучки и обеспечивают координированное сокращение предсердий и желудочков сердца. Генерируется ритм в норме с частотой 60–90 в минуту в синусовом узле (СУ), который расположен в правом предсердии. По межузловым пучкам электрический импульс проводится к предсердно-желудочковому узлу (атриовентрикулярному — АВ), расположенному в межпредсердной перегородке. От АВ узла импульс поступает непосредственно к мышцам, которые обеспечивают сокращение желудочков сердца.
В зависимости от механизма возникновения брадикардия бывает:
- Синусовая. Связана с замедлением выработки импульса в самом синусовом узле (рис. 3).
- Синоатриальная, при которой блокируется передача импульса от СУ к предсердиям.
- Атриовентрикулярная, когда происходит блокада передачи возбуждения в АВ узле.
Брадикардия может быть патологической и физиологической — урежение сердечного ритма характерно для молодых спортсменов и для периода сна. Патологическая брадикардия бывает:
- острой и хронической;
- с симптомами и без клинических проявлений;
- кардиальной и внекардиальной (в зависимости от причин).
Чем опасна брадикардия?
Уменьшение ЧСС может вызвать сердечную недостаточность, хронические приступы брадикардии, образование тромбов.
Сердечная недостаточность
Развивается редко, когда снижение ЧСС значительное (менее 40 в минуту). Брадикардия приводит к недостаточному сердечному выбросу, а это значит, что сердце больше не может снабжать кислородом все органы и системы организма на должном уровне. При этом в первую очередь страдает головной мозг и само сердце. Также возрастает риск развития ИБС и инфаркта миокарда, возможно возникновение обмороков и остановка сердца.
Образование тромбов
При длительной или часто возникающей брадикардии с нерегулярным ритмом в результате замедления движения кровотока в камерах сердца происходит сгущение крови и постепенное образование тромбов. При их попадании в сосуды головного мозга или сердца возникают инсульты и инфаркты.
Хронические приступы брадикардии
Когда причину брадикардии установить и устранить не удается, возникают приступы, которые снижают качество жизни и сложно поддаются коррекции. Во время приступа пациента беспокоит слабость, головокружение, снижение работоспособности. Иногда возможны обмороки.
Симптомы брадикардии
Проявления брадикардии вызваны недостатком кровоснабжения жизненно важных органов: головного мозга, сердца и легких. Брадикардия может проявляться (рис. 4):
- снижением АД;
- предобморочными состояниями и потерей сознания;
- головокружением, головной болью;
- быстрой утомляемостью;
- болью в груди;
- одышкой и плохой переносимостью любых физнагрузок;
- бледностью кожи.
Когда обратиться к врачу?
При наличии симптомов брадикардии и пульса менее 60 ударов в минуту нужно обратиться к терапевту или кардиологу. Врач определит причины такого состояния и назначит эффективное лечение.
Не всякая брадикардия проявляется симптомами. Тем не менее, низкие показатели пульса игнорировать нельзя. Неоднократное урежение ЧСС — «первый звоночек», который заставит своевременно диагностировать заболевания сердца и внесердечную патологию, предупредить развитие опасных осложнений.
Диагностика брадикардии
Дифференцировать физиологическую или патологическую брадикардию может только врач. Для этого он использует несколько методов диагностики.
Аускультация
Простой метод диагностики — выслушивание сердца с помощью фонендоскопа. Аускультация сердца позволяет не только определить редкий ритм, но и заподозрить определенные заболевания сердечно-сосудистой системы.
Электрокардиография
ЭКГ — метод инструментальной диагностики сердца, который регистрирует не только ЧСС, но и помогает диагностировать кардиальные причины брадикардии (ишемию и инфаркт миокарда, патологию синусового узла, АВ блокады). Это важно для эффективной терапии. В отдельных случаях необходимо суточное мониторирование ЭКГ — холтеровское исследование.
Фонокардиография
Фонокардиография (ФКГ) — метод аппаратной диагностики звуковых явлений, которые создаются при работе сердца. Исследование проводят совместно с ЭКГ. При этом оценивают тоны сердца, которые создаются при работе клапанов, а также дополнительные шумы.
Для диагностики причин брадикардии врач также может назначить:
- ЭхоКГ — ультразвуковое исследование сердца;
- анализ крови на маркеры поражения сердечной мышцы (тропонины, креатинкиназу);
- исследование показателей воспаления (С-реактивного белка, ревмопроб, маркеров коллагенозов);
- анализ крови на показатели работы щитовидной железы (ТТГ, Т4, Т3);
- исследование электролитов крови (калия, магния, кальция, натрия);
- биохимическое исследование крови (глюкоза, билирубин, холестерин, креатинин и др.).
Лечение брадикардии
Не всякая брадикардия требует назначения терапии. Только врач может определить необходимость лечения, исключив физиологические причины урежения сердечного ритма.
Консервативное лечение
Для консервативного лечения используют:
- холиноблокаторы — лекарственные средства, которые препятствуют влиянию на сердце парасимпатической нервной системы;
- аналоги адреналина — препараты, стимулирующие ЧСС;
- антиаритмические средства.
Лечение проводят таблетированными препаратами и инъекциями. Их врач может назначать эпизодически во время приступов и длительно.
Хирургическое лечение
В случаях, когда консервативное лечение неэффективно либо есть поражение проводящей системы сердца, показано хирургическое лечение — установка электрокардиостимулятора (ЭКС). Это электронное устройство, которое имплантируется подкожно в левую подключичную область и задает необходимый ритм сердцу через электроды (рис. 5). ЭКС не только стимулирует импульсы для сокращения сердца, но и контролирует его естественную электрическую активность.
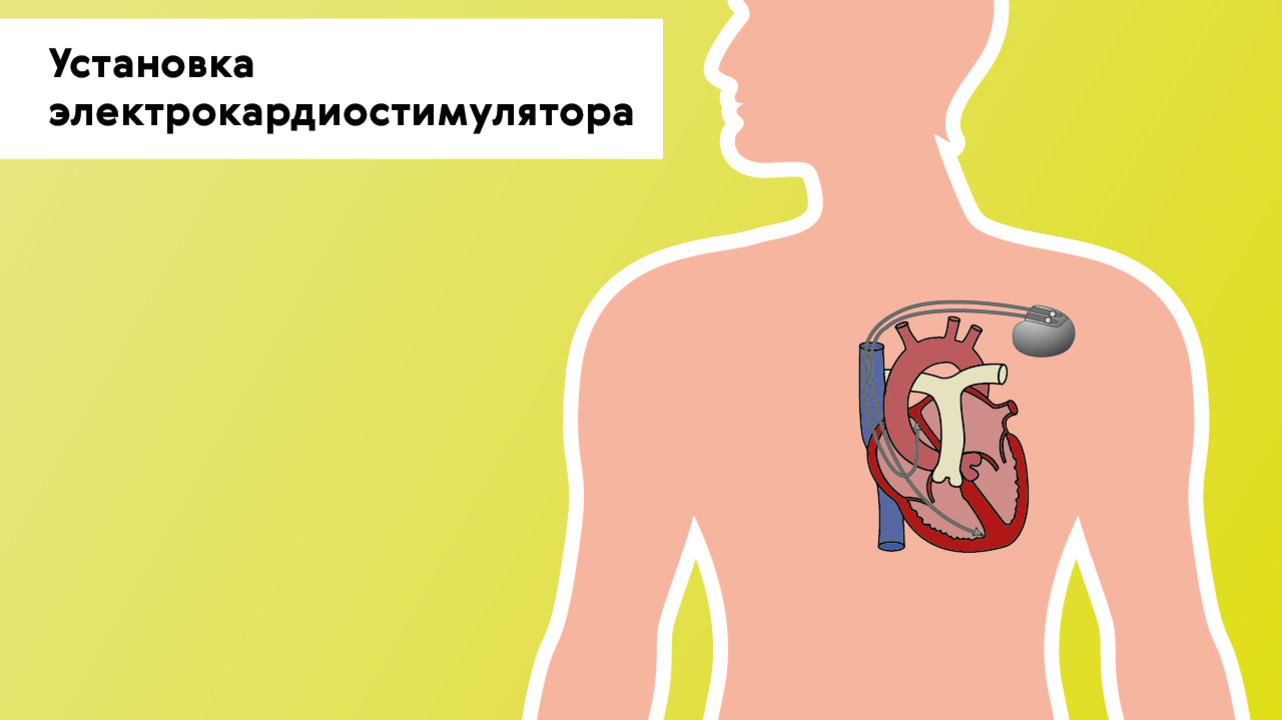
Рисунок 5. Установка электрокардиостимулятора при брадикардии. Источник: МедПортал
Лечение народными средствами
Для лечения брадикардии в домашних условиях в основном применяют настои трав, которые снижают тонус парасимпатической нервной системы, усиливают сокращения миокарда, поддерживают давление. Это китайский лимонник, татарник, бессмертник, тысячелистник, грецкие орехи, смесь лимона, меда и чеснока и другие.
Важно! Лечение народными средствами нужно проводить очень осторожно и только после консультации с врачом. Оно возможно при легких степенях брадикардии (ЧСС не менее 40), при отсутствии осложнений и таких проявлений, как обмороки, одышка, головокружения, боли в груди.
Профилактика
Для предупреждения осложнений брадикардии нужно как можно раньше обратиться к специалисту в случае уменьшения пульса и ЧСС менее 60, пройти полноценное обследование для выявления причин состояния. Не менее важно строго следовать рекомендациям врача по лечению эпизодической или длительной брадикардии.
Для профилактики брадикардии необходимо придерживаться образа жизни, снижающего риск болезней сердца:
- отказаться от курения, употребления алкоголя;
- полноценно питаться: ограничить животные жиры, соль, калорийность пищи должна соответствовать энергетическим затратам;
- снижать лишний вес при его избытке;
- избегать нервных стрессов;
- нормализовать давление.
Заключение
Какая бы ни была брадикардия: физиологическая или связанная с болезнями, с симптомами или без них, нужно своевременно проходить контрольные осмотры врача для качественной диагностики, лечения и предупреждения осложнений. Нельзя заниматься самолечением: это может значительно ухудшить состояние.
Брадикардия — что это такое, причины, симптомы, лечение брадикардии сердца
Брадикардия — вид аритмии, при котором частота сердцебиения меньше 60 ударов в минуту. Редко возникает в нормальных условиях у адаптированных к повышенным физическим нагрузкам людей. Чаще всего брадикардия представляет собой патологическое урежение сердечного ритма, вызывающее нарушение сознания, усталость, болезненность в области сердца, головокружение и изменение артериального давления. Может привести к сердечной недостаточности. Диагностируется с помощью инструментальных исследований. Лечение может быть консервативным и хирургическим.

Что это такое?
Сам по себе термин «брадикардия» обозначает снижение частоты биения сердца (ЧСС), когда возникает не более 60 сокращений в минуту. Физиологический (нормальный) вариант брадикардии характерен преимущественно для спортсменов, организм которых адаптирован к нагрузкам. Патологический вариант замедления сердцебиения охватывает все остальные случаи и указывает на нарушение работы сердца (аритмию). Особенно опасна выраженная брадикардия с ЧСС меньше 40 ударов в минуту из-за риска возникновения сердечной недостаточности.
В норме ритм сердечных сокращений задает синусовый узел, генерирующий импульсы с определенной частотой. Его работа обеспечивает средний показатель ЧСС у здорового взрослого человека в диапазоне от 60 до 90 ударов в минуту, когда отсутствуют повышенные физические и психоэмоциональные нагрузки. При наличии брадикардии синусовый узел не может генерировать импульсы с такой частотой, или нарушено проведение электрического сигнала в сердечной мышце. Из-за медленного сердцебиения нарушается кровообращение. Ткани и органы получают недостаточное количество кислорода.
Согласно статистике, физиологическая брадикардия может быть выявлена примерно у 25% тренированных мужчин. У них показатель ЧСС в покое может быть в пределах 50-60 ударов в минуту. Во время сна частота биения сердца также снижается примерно на 30%. В других случаях такое изменение имеет патологический характер.
Причины брадикардии
Нарушение регуляции сердечной деятельности — одна из причин замедления сердцебиения. Это может быть нейроциркуляторная дистония, вегетативная дисфункция, сдавливание каротидного синуса, увеличение внутричерепного давления, изъязвление желудка и тонкого кишечника. Брадикардию выявляют на фоне воспаления мозговых оболочек, повреждения головного мозга, кровоизлияния в субарахноидальном пространстве и росте новообразования в мозговых тканях. Нарушение работы щитовидной железы, сопровождающееся недостаточным выделением тиреоидных гормонов, также замедляет сердцебиение.
Повреждение сердечной мышцы часто осложняется нарушением проведения сигнала из синусового узла в разные участки миокарда. Такая форма брадикардии возникает на фоне инфаркта, дистрофии миокарда, воспаления сердечной мышцы и кардиосклероза. Перечисленные патологии сопровождаются фиброзом и дегенерацией мышечных тканей органа. Повреждение водителя сердечного ритма — причина формирования слабости синусового узла, при которой ЧСС уменьшается. При сохранении ритма сокращения количество ударов в минуту понижается. В тяжелых случаях водитель ритма перестает вырабатывать импульсы.
Повреждение проводящей системы сердечной мышцы приводит к нарушению прохождения сигнала через миокард. Импульсы не попадают в желудочек и ЧСС урежается. Нарушение работы органа может быть связано с приемом определенных медикаментов, вроде гликозидов, адреноблокаторов и блокаторов кальциевых каналов. Токсины, воздействующие на сердце при гепатите, септической инфекции, уремии и отравлении, нарушают автоматизм работы органа. Реже болезнь развивается на фоне значительного увеличения уровня кальция или калия в организме.
Симптомы
При незначительном замедлении сердцебиения показатели гемодинамики не меняются, и симптомы не появляются. Если частота сердцебиения меньше 40 ударов в минуту, пациенты жалуются на обмороки, повышенную утомляемость, выделение холодного пота и головокружение.
Другие симптомы брадикардии:
- нарушение дыхания;
- боли в области сердца;
- нестабильное артериальное давление;
- снижение концентрации внимания;
- забывчивость;
- обратимое снижение остроты зрения;
- нарушение мышления.
Симптоматика заболевания зависит от выраженности нарушения кровообращения. Поскольку головному мозгу требуется непрерывное кислородное питание, и даже кратковременное замедление кровотока сопровождается неврологическими нарушениями, первые симптомы возникают со стороны центральной нервной системы. Это слабость, головокружение, нарушение сознания, обморок, судорожные реакции и снижение концентрации внимания.
Диагностика
При появлении характерных жалоб следует записаться на прием к кардиологу. Врач во время приема собирает анамнез для обнаружения факторов риска. Проводится определение ЧСС и артериального давления. Аускультация обычно не выявляет шумы или другие нарушения.
Дополнительные исследования:
- Электрокардиография — регистрация электрической активности сердечной мышцы. Выявляет урежение ЧСС и показывает нарушение проведения сигнала в миокарде.
- Суточное мониторирование ЭКГ — регистрация электрической активности сердца в течение 24 или более часов с помощью портативного устройства. Позволяет обнаружить редкие приступы брадикардии. Пациента просят нажимать на кнопку устройства во время появления симптомов.
- Эхокардиография сердца. Ультразвуковая визуализация показывает уменьшение фракции выброса и увеличение размера органа. Также с помощью ЭхоКГ кардиолог обнаруживает фиброз и склероз сердечной мышцы.
- Нагрузочная велоэргометрия — регистрация ЭКГ в момент повышенной физической нагрузки.
Если непостоянная блокада не выявляется с помощью обычных методов, кардиолог назначает проведение чреспищеводного электрофизиологического исследования.
Лечение брадикардии у взрослых и детей
При функциональном характере замедления сердцебиения и отсутствии симптомов лечение не требуется. Если диагностика выявляет органическое поражение миокарда, экстракардиальную патологию или интоксикацию, кардиолог подбирает способ коррекции работы органа. Вызванная приемом медикаментов брадикардия устраняется изменением схемы медикаментозной терапии. Врач снижает дозы или говорит пациенту прекратить прием провоцирующих урежение ЧСС препаратов. При нарушении кровообращения выписывают препараты для нормализации частоты биения сердца.
При стенокардии, снижении кровяного давления, обморочных состояниях и сердечной недостаточности требуется более серьезное лечение. Особенно опасен синдром Морганьи-Адамса-Стокса. По показаниям проводится оперативное вмешательство, направленное на внедрение электрокардиостимулятора. Это устройство самостоятельно генерирует импульсы и доводит ЧСС до нормы.


