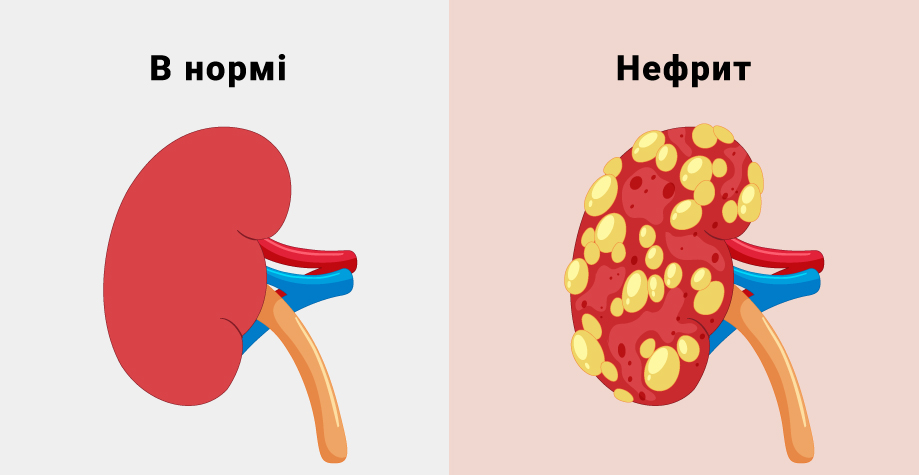
Диагноз: “Нефрит”
Заболевания мочеполовой системы относятся к числу распространенных и тяжелых патологий, которые вызывают развитие серьезных осложнений. Нефрит – это комплексное название группы воспалительных заболеваний почек, имеющих разные причины возникновения и развития патологического процесса, отличительную патоморфологическую и клиническую картину.
Классификация
К нефритам относятся местные или диффузные пролиферативные процессы или деструктивные процессы, при которых поражаются почечные клубочки, канальцы, интерстициальная почечная ткань.
По происхождению нефриты могут быть:
- первичными – проявляются в виде первичной патологии почек;
- вторичными – развиваются на фоне другого заболевания (сахарный диабет, системные заболевания соединительной ткани, амилоидоз, миеломная болезнь и др.).
В зависимости от локализации патологического процесса и причин его возникновения выделяют следующие виды нефрита:
-
– группа иммунных заболеваний почек, характеризующихся первичным поражением клубочков (гломерул) почки с последующим вовлечением в патологический процесс интерстициальных тканей с тенденцией к прогрессированию; – воспалительное поражение чашечно-лоханочной системы и паренхимы почек;
- тубулоинтерстициальный (интерстициальный) нефрит – наиболее частая форма тубулоинтерстициальных нефропатий, воспалительное поражение структур почечного тубулоинтерстиция (канальцев и окружающих тканей), характеризующееся клиническими нарушениями концентрационной и фильтрационной функции почек;
- волчаночный нефрит – иммунокомплексный нефрит с преимущественным поражением клубочков почек, развивается при системной красной волчанке (включает несколько форм – активный волчаночный нефрит с нефротическим (люпус-нефрит) или мочевым синдромом, быстропрогрессирующий и медленно прогрессирующий нефрит, неактивный нефрит, нефрит с минимальным мочевым синдромом).
По характеру течения выделяют острый и хронический нефрит.
По степени распространения процесса – очаговый и диффузный нефрит.
Этиология заболевания
Этиология волчаночного нефрита до конца не раскрыта. Заболевание рассматривают как мультигенную патологию, в основе которой лежат факторы, связанные с иммунными нарушениями в организме.
Причины нефрита могут быть обусловлены различными факторами:
- генетическая предрасположенность у лиц, имеющих определенные гаплотипы системы HLA, дефицит ранних компонентов системы комплемента, наследственный интерстициальный нефрит;
- гиперэстрогенемия (во время беременности, после родов, постменопаузальный период, лица, принимающие заместительную гормональную терапию препаратами, содержащими эстрогены);
- системные заболевания (системная красная волчанка, саркоидоз, васкулиты, HBV- и HCV-инфекции, синдром Шегрена, реакции отторжения трансплантата и др.);
- хронические воспалительные процессы;
- заболевания кровеносной системы (серповидно-клеточная анемия, лимфопролиферативные заболевания);
- онкологические заболевания (миелома, болезнь легких цепей, аденома предстательной железы);
- вирусные и бактериальные инфекции, паразитарные и глистные инвазии (стрептококк, диплококки, кишечная палочка, энтерококк, стафилококки, бледная трепонема, вирусы герпеса, гепатита В, протей и др.);
- обструкция мочевых путей (папиллярный некроз, пузырно-мочеточниковый рефлюкс, стриктуры, мочекаменная болезнь и др.);
- метаболические нарушения (гиперурикемия, эмболия внутрипочечных артерий кристаллами холестерина);
- иммунологические расстройства;
- прием некоторых лекарственных препаратов (нестероидные противовоспалительные препараты, антибиотики, иммунодепрессанты, изониазид, гидралазин, метилдопа и др.);
- токсическое воздействие (рентгеноконтрастные вещества, растворители, биологические токсины, гербициды, пестициды, яды животных, алкоголь и др.);
- переохлаждение;
- внешние факторы (ультрафиолетовое излучение, ионизирующее излучение).
Клинические проявления
Симптомы нефрита очень разнообразны и зависят от разновидности патологического процесса, стадии или степени протекания заболевания, локализации и некоторых других факторов.
Общие симптомы нефрита:
- общее недомогание;
- постоянная жажда;
- выраженные отеки на лице и отеки конечностей;
- артериальная гипертензия;
- тупая или острая боль в поясничной области;
- примесь крови в моче;
- мочевыделительные нарушения (полиурия, олигурия, никтурия, гипостенурия).
Иногда возможно повышение температуры тела, озноб, головные боли, приступы тошноты, рвота.
Острый тубулоинтерстициальный нефрит развивается на протяжении от 2 до 40 дней после воздействия этиологического фактора (инфекции, токсины, лекарственные препараты или иммунные нарушения). При остром течении заболевания возможны артралгии, высыпания, острая почечная недостаточность, артериальное давление, как правило, нормальное.
Клиническая картина волчаночного нефрита включает как незначительные проявления в виде минимальной протеинурии, которая практически никак не отражается на самочувствии, до более тяжелых форм, включающих отеки, отек кожи, высокое артериальное давление, артралгии, сильное покраснение кожи, кровотечения, признаки почечной недостаточности, поражения сердечной и центральной нервной систем.
Иногда признаки нефрита не проявляются.
Слабо клинически проявляется хронический пиелонефрит. Он протекает бессимптомно или по течению напоминает респираторные заболевания (температура, озноб, недомогания и др.). Отеки отсутствуют.
Осложнения
Последствия нефрита носят крайне тяжелый характер и могут привести к развитию гнойного очага в почке, к развитию сепсиса (инфицированию всего организма), потере органа и гибели больного.
Осложнения и последствия нефрита:
- Нефросклероз
- Острая почечная недостаточность
- Синдром хронической почечной недостаточности
- Энцефалопатия (эклампсия) и др.
Диагностика
Диагностика нефрита основана на сборе анамнеза, физикальном обследовании, анализе результатов лабораторных и инструментальных методов исследований.
Лабораторные методы исследования:
- общий анализ крови;
- биохимический анализ крови;
- анализ крови на скорость клубочковой фильтрации почек;
- общий анализ мочи;
- проба Зимницкого;
- проба Реберга; ;
- бактериологическое исследование;
- гистологическая диагностика.
Для определения морфологических изменений и выбора наиболее адекватной терапии уролог может назначить биопсию почки. Исследование также позволяет оценить прогноз течения заболевания.
Инструментальные исследования:
Дифференциальная диагностика нефрита проводится с сосудистыми нефропатиями, кистозными поражениями почек, амилоидозом, тромбозом почечных вен, инфекциями мочевыводящих путей, почечной недостаточностью, туберкулезом почек и др.

Лечение
Лечение нефрита зависит от активности патологического процесса, клинического и морфологического варианта заболевания. Терапевтические мероприятия носят комплексный характер и должны соответствовать активности болезни. При особо тяжелых случаях рекомендована госпитализация в стационар.
Общие принципы лечения нефрита:
- элиминация и/ или прекращение воздействия этиологического (патогенетического) фактора;
- коррекция водно-электролитных нарушений и кислотно-щелочного состояния;
- ощелачивающая молочно-растительная диета;
- антигипертензивная терапия;
- лечение нарушений коагуляции;
- иммуносупрессивная терапия;
- фитотерапия;
- поддерживающая терапия;
- общеукрепляющая терапия;
- соответствующее медикаментозное лечение (нефропротекторы, диуретики, статины, иммунодепрессанты, антикоагулянты, антиагреганты и др.);
- антибактериальная терапия при присоединении инфекций мочевыделительной системы.
При острой почечной или хронической почечной недостаточности показан гемодиализ, перитонеальный диализ, трансплантация почек.
Основная цель лечения тубулоинтерстициального нефрита состоит в уменьшении (исчезновении) выраженности концентрационной и фильтрационной функции почек, предупреждении развития почечной недостаточности.
При лечении гломерулонефрита и волчаночного нефрита применяют комплексные лечебные схемы, которые включают 2 группы лечебных средств: глюкокортикоиды и цитостатики.
Показания к госпитализации в урологический стационар:
- быстро прогрессирующее ухудшение функции почек;
- неконтролируемая артериальная гипертензия;
- проявление признаков другого хронического заболевания почек;
- формирование нефротического и остронефротического синдрома;
- нарушения уродинамики, требующее восстановление пассажа мочи.
Контроль излеченности
Клиническое излечение оценивается по исчезновению симптомов обострения, нормализации биохимического анализа крови и анализа мочи. Обязательным критерием показателя излеченности является эрадикация возбудителя после лечения. На фоне успешной антибактериальной терапии моча должна быть стерильной уже к 3-4 дню лечения.
Профилактика
Способы первичной профилактики большинства видов нефрита не разработаны. Тем не менее, соблюдение ряда простых правил может уберечь от развития тяжелого заболевания.
Профилактика нефрита:
- прием большинства лекарственных препаратов (анальгетики, антибактериальные препараты, нестероидные противовоспалительные препараты) должен осуществляться только под контролем врача;
- своевременная коррекция нарушений обмена мочевой кислоты (диета, медикаментозная профилактика);
- регулярное проведение скрининга у лиц из групп повышенного риска;
- предотвращение инфицирования мочевыводящих путей;
- профилактика простудных заболеваний;
- укрепление иммунитета.
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.
Источники
- Сайт Всемирной организации здравоохранения / Информационные бюллетени – https://www.who.int/ru/news-room/fact-sheets
- Сайт Министерства Здравоохранения Украины / Здоровье А-Я – https://moz.gov.ua/zdorovja-a-ja
- Справочник медицинских препаратов – https://compendium.com.ua/

Врач-уролог, андролог, сексопатолог высшей категории

Заведующий отделения урологии стационара, врач-уролог высшей категории
Врачи
Пройти полную диагностику и лечение нефрита в г. Киев вы можете в клиниках МЕДИКОМ (Оболонь, Печерск и близлежащие районы). Узнать больше информации вы можете у оператора нашего колл-центра. Достаточно просто позвонить по телефонам, указанным на сайте!
Диагностика и лечение нефрита (Сергиев Посад)
Острый и хронический нефрит – симптомы, причины, профилактика, диагностика и лечение в клинике “Парацельс”, Сергиев Посад
ВНИМАНИЕ: Доступны онлайн-консультации врачей (более 18 специальностей).
Нефриты ー группа воспалительных заболеваний почек инфекционной, аллергической или токсической природы. В патологический процесс могут втягиваться сосуды почки, тубуло-интерстициальная ткань (система канальцев) и чашечно-лоханочная система.

Нефриты распространены среди всех возрастов, однако более уязвимы женщины и дети. У них болезнь часто протекает в тяжелой форме.
Если игнорировать симптомы, не записаться к врачу для диагностики и лечения, развивается почечная недостаточность. При этом заболевание может потребоваться пересадка почки.
Что такое нефрит?
Воспаление сосудистых клубочков почки называется гломерулонефрит, канальцевой системы ー тубулоинтерстициальный нефрит, чашечно-лоханочной системы ー пиелонефрит. Все они могут протекать в острой или хронической формах.
Нефрит может быть первичным, с локализацией воспаления только в почке, или вторичным, ー тогда инфекция заносится в почки из другого органа.
Симптомы нефрита
Основные признаки острого нефрита:
- боли в поясничной области;
- отеки, которые появляются утром и исчезают в течение дня;
- изменение цвета и количества мочи (мутный или красный оттенок);
- повышение температуры тела;
- повышенное кровяное давление (более характерно увеличение диастолического ー нижнего);
- постоянная жажда;
- общая слабость и недомогание.
Хронический нефрит имеет те же симптомы, но менее выраженные. Температура тела остается нормальной. Часто у больного бывают только утренние отеки на лице и высокое давление. Хронический нефрит имеет циклический характер: периоды обострения чередуются с ремиссиями.
Провоцирующими обострение факторами может быть переохлаждение, болезнь или сильный стресс.
Причины нефрита
Нефрит может развиваться по причине воздействия инфекционного фактора, иммунного или токсического. Иногда становится осложнением мочекаменной болезни.
Бактерии чаще поражают чашечно-лоханочную систему почки. Основные возбудители пиелонефрита:
- стафилококки;
- кишечная палочка;
- энтерококки;
- стрептококки.
Инфекция попадает в ткани почки вместе с кровью или восходящим путем (с кожи промежности через уретру и мочевой пузырь).
Иммунное воспаление клубочков (гломерулонефрит) развивается при попадании в организм бактерий, которые вызывают реактивный ответ иммунной системы. В крови образовывается большое количество иммунных комплексов (антиген-антитело), которые повреждают тонкие мембраны сосудистых клубочков (аутоиммунное заболевание).
Такой гломерулонефрит может развиваться после перенесенной стрептококковой инфекции – ангины, скарлатины, гриппа, пневмонии.
Возможные осложнения нефрита
Нефрит нарушает функции почек ー нормальную фильтрацию крови и образование мочи. При неправильном лечении, или его отсутствии, развиваются такие осложнения как:
- почечная недостаточность;
- отек легких;
- отек головного мозга;
- сердечная недостаточность;
- гипертония;
- гидроперикард (жидкость в перикарде).
Все эти осложнения угрожают жизни, важно выявить нефрит на первой стадии и начать его лечение.
Рекомендации по профилактике нефрита
Для профилактики развития нефрита, придерживайтесь таких рекомендаций:
- избегать переохлаждения;
- обеспечить сбалансированное питание, богатое витаминами;
- нормализовать питьевой режим, 30 мл на кг веса чистой воды в сутки ー это минимум;
- правильно лечить простудные заболевания, если врач назначил прием антибиотиков, их нужно пропить полностью, до конца курса.
При появлении симптомов нефрита обратитесь к нефрологу, урологу или терапевту для обследования и лечения.
Преимущества диагностики и лечения нефрита в Медицинском центре “Парацельс”
Диагностикой и лечением нефритов занимается нефролог. Обследование и лечение детей, в медицинском центре «Парацельс», проводит врач детский нефролог.
Постановка диагноза начинается с беседы с пациентом, конкретизации его жалоб и симптомов. Потом доктор назначит анализы и инструментальные исследования.
План обследования при подозрении на нефрит:
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови и мочи; ;
- рентгенологическое исследование мочевыводящих путей с контрастированием.
На основании полученных результатов врач назначает лечение. Медикаментозная терапия включает антибиотики (при инфекционном воспалении), регидратацию (обильное питье или внутривенное введение жидкости) и диуретические средства.
После завершения курса лечения проводится повторная сдача анализов для контроля эффективности.
В Медицинском центре «Парацельс» применяются научно обоснованные методики и оборудование экспертного класса.
Наши пациенты получают сразу 5 преимуществ:
- возможность сдать более 2500 видов анализов;
- преемственность специалистов, сохранение всей истории болезни, для дальнейшего наблюдения у терапевта или педиатра; ;
- современные виды диагностики на оборудовании экспертного класса;
- возможность вызова врача на дом.
Врачи Медицинского центра «Парацельс» стоят на страже здоровья своих пациентов.
Записаться на приём к врачу можно каждый день, без выходных, выбрав удобный для Вас способ:
Интерстициальный нефрит ( Тубулоинтерстициальный нефрит )
Интерстициальный нефрит — это острое или хроническое негнойное воспаление стромы и канальцев почек, обусловленное гиперергической иммунной реакцией. Проявляется болями в пояснице, нарушением диуреза (олигоанурией, полиурией), интоксикационным синдромом. Диагностируется с помощью общего и биохимического анализов мочи, крови, УЗИ почек, определения β2-микроглобулина, гистологического исследования биоптата. Схема лечения сочетает детоксикацию при отравлениях, этиопатогенетическую терапию основного заболевания с назначением иммуносупрессоров, антигистаминных средств, антикоагулянтов, антиагрегантов. В тяжелых случаях требуется проведение ЗПТ, трансплантация почки.
МКБ-10
Общие сведения
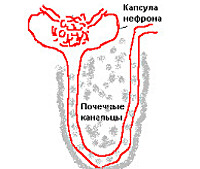
Особенностью интерстициального нефрита является вовлечение в патологический процесс межуточной ткани, тубулярных структур, кровеносных и лимфатических сосудов без распространения на чашечно-лоханочную систему и грубой гнойной деструкции органа. Поскольку ведущую роль в патогенезе расстройства играет тубулярная дисфункция, в настоящее время заболевание принято называть тубулоинтерстициальным нефритом (ТИН).
По данным масштабных популяционных исследований, острые варианты интерстициального воспаления составляют до 15-25% всех случаев острого повреждения почек. Распространенность хронических форм заболевания по результатам пункционной нефробиопсии колеблется от 1,8 до 12%. Патология может развиться в любом возрасте, однако чаще наблюдется у 20-50-летних пациентов.

Причины
Поражение ренального канальцевого аппарата и межуточной ткани имеет полиэтиологическую основу, при этом роль отдельных повреждающих факторов отличается в зависимости от характера течения процесса. Основными причинами острого негнойного интерстициального воспаления почек, по наблюдениям специалистов в сфере урологии и нефрологии, являются:
- Прием нефротоксичных препаратов. Более 75% случаев острого тубулоинтерстициального нефрита развивается у чувствительных пациентов после приема антибиотиков, сульфаниламидов, НПВС, реже — тиазидных диуретиков, противовирусных средств, анальгетиков, барбитуратов, иммунодепрессантов.
- Аналогичный эффект могут вызывать вакцины и сыворотки.
- Системные процессы. У 10-15% больных патологические изменения в интерстициальной ткани и канальцах ассоциированы с аутоиммунными болезнями (синдромом Шегрена, СКВ), саркоидозом, лимфопролиферативными заболеваниями. В эту группу причин также входят случаи метаболических нарушений (гиперурикемии, оксалатемии) и острых токсических нефропатий.
- Инфекционные агенты. Хотя воспаление носит негнойный характер, у 5-10% пациентов оно возникает на фоне или после перенесенного инфекционного процесса. Интерстициальные формы нефрита могут осложнить течение бруцеллеза, иерсиниоза, цитомегаловирусной инфекции, лептоспироза, риккетсиоза, шистоматоза, токсоплазмоза, других инфекций, сепсиса.
- Неустановленные факторы. До 10% случаев внезапно развившегося нефрита с поражением интерстиция, канальцев имеют неуточненную этиологию и считаются идиопатическими. У части пациентов острая почечная патология сочетается с клиникой воспаления сосудистой оболочки глаз (синдром тубулоинтерстициального нефрита с увеитом).
Как и острые формы заболевания, хронический тубулоинтерстициальный нефрит может сформироваться на фоне длительного приема нефротоксичных лекарственных средств (в первую очередь НПВС, цитостатиков, солей лития), отравления ядами (солями кадмия, свинца). Патология часто возникает у пациентов с метаболическими расстройствами (подагрой, цистинозом, повышенными уровнями оксалатов, кальция в крови), аллергическими и аутоиммунными болезнями.
Хронический ТИН осложняет течение туберкулеза, заболеваний крови (серповидно-клеточной анемии, синдрома отложения легких цепей). У больных с аутосомно-доминантной тубулоинтерстициальной болезнью негнойный нефрит имеет наследственную основу. При длительной постренальной обструкции мочевыводящих путей (везикоуретеральном рефлюксе, аденоме предстательной железы, мочеточниково-влагалищных свищах и т. п.), атеросклерозе ренальной артерии, гломерулопатиях хроническое интерстициальное воспаление является вторичным.
Патогенез
Механизм развития интерстициального нефрита зависит от характера, интенсивности действия повреждающего фактора. Зачастую воспаление имеет аутоиммунную основу и провоцируется осаждением циркулирующих в крови иммунных комплексов (при лимфопролиферативных процессах, системной красной волчанке, приеме нестероидных противовоспалительных средств) или антител к базальной мембране канальцев (при интоксикации антибиотиками, отторжении трансплантата).
При хронизации процесса важную роль играет патологическая активация макрофагов и T-лимфоцитов, вызывающих протеолиз тубулярных базальных мембран и усиливающих перекисное окисление с образованием свободных радикалов. Иногда канальцевый эпителий повреждается в результате селективной кумуляции и прямого разрушающего действия нефротоксичного вещества, реабсорбируемого из первичной мочи.
Локальное выделение медиаторов воспаления в ответ на действие повреждающего фактора вызывает отек интерстиция и спазм сосудов, который усугубляется их механическим сдавлением. Возникающая ишемия почечной ткани потенцирует дистрофические изменения в клетках, снижает их функциональность, в части случаев провоцирует развитие папиллярного некроза и массивную гематурию.
Из-за повышения давления в канальцах и снижения эффективного плазмотока вторично нарушается фильтрующая способность гломерулярного аппарата, что приводит к почечной недостаточности и увеличению уровня сывороточного креатинина. На фоне отека межуточной ткани и повреждения канальцевого эпителия снижается реабсорбция воды, усиливается мочевыделение.
При остром течении нефрита постепенное уменьшение отека интерстициального вещества сопровождается восстановлением ренального плазмотока, нормализацией скорости клубочковой фильтрации и эффективности канальцевой реабсорбции. Длительное присутствие повреждающих агентов в сочетании со стойкой ишемией стромы на фоне нарушений кровотока влечет за собой необратимые изменения эпителия и замещение функциональной ткани соединительнотканными волокнами.
Склеротические процессы усиливаются за счет стимуляции пролиферации фибробластов и коллагеногенеза активированными лимфоцитами. Существенную роль в возникновении гиперергической воспалительной реакции играет наследственная предрасположенность.
Классификация
При систематизации клинических форм интерстициального нефрита принимают в расчет такие факторы, как наличие предшествующей патологии, остроту возникновения симптоматики, развернутость клинической картины. Если острое межуточное воспаление развивается у ранее здоровых пациентов с интактными почками, процесс считается первичным. При вторичном тубулоинтерстициальном нефрите почечная патология осложняет течение подагры, сахарного диабета, лейкемии и других хронических болезней. Для прогнозирования исхода заболевания и выбора оптимальной терапевтической тактики важно учитывать характер течения воспалительного процесса. Урологи и нефрологи различают две формы интерстициального воспаления:
- Острый нефрит. Возникает внезапно. Сопровождается значительными морфологическими изменениями стромы, канальцев, зачастую – обратимыми. Гломерулы обычно не повреждаются. Протекает бурно с выраженной клинической симптоматикой тубулярного поражения и вторичного нарушения клубочковой фильтрации. Часто наблюдается быстрое двухстороннее снижение или полное прекращение функции почек. Острые формы межуточного нефрита служат причиной 10-25% острой почечной недостаточности. Несмотря на серьезный прогноз, своевременное назначение адекватной терапии позволяет восстановить функциональные возможности органа.
- Хронический нефрит. Морфологические изменения развиваются постепенно, преобладают процессы фиброзирования интерстициальной ткани, атрофии канальцевого аппарата с его замещением соединительной тканью и исходом в нефросклероз. Возможна вторичная гломерулопатия. Симптоматика нарастает медленно, при выраженных склеротических процессах является необратимой. У 20-40% пациентов с хронической почечной недостаточностью нарушение фильтрующей функции почек вызвано именно тубулоинтерстициальным нефритом. Прогноз заболевания серьезный, при возникновении ХПН необходимо проведение ЗПТ и пересадка почки.
При остром воспалении оправдано выделение нескольких вариантов заболевания с разной выраженностью симптомов. Для развернутой формы нефрита характерна классическая клиническая картина. Отличительной особенностью тяжелого воспаления является ОПН с анурией, требующая срочного проведения заместительной почечной терапии. При благоприятно протекающем абортивном воспалении отсутствует олигоанурия, преобладает полиурия, концентрационная функция восстанавливается за 1,5-2 месяца. При развитии интерстициального очагового нефрита симптоматика стертая, превалирует нарушение реабсорбции мочи.
Симптомы интерстициального нефрита
Признаки заболевания неспецифичны, сходны с проявлениями других видов нефрологической патологии. Клиника зависит от особенностей развития воспалительного процесса. При остром нефрите и обострении хронического воспаления наблюдаются нарушения общего состояния — головная боль, ознобы, лихорадка до 39-40° С, нарастающая слабость, утомляемость. Возможно повышение артериального давления. В моче появляется кровь.
Пациент жалуется на сильные боли в пояснице, количество мочи резко уменьшается вплоть до анурии, которая впоследствии сменяется полиурией. При прогредиентном заболевании больного беспокоят тупые боли в области поясницы, незначительное снижение объема суточной мочи, папулезная сыпь. Иногда наблюдается субфебрилитет. О возможном снижении фильтрационной способности органа при хроническом варианте нефрита свидетельствует появление симптомов уремической интоксикации — тошноты, рвоты, кожного зуда, сонливости.
Осложнения
При отсутствии адекватной терапии острый интерстициальный нефрит зачастую переходит в хроническую форму. Изменения в почечном интерстиции со временем приводят к снижению количества функционирующих нефронов. Следствием этого является развитие хронической почечной недостаточности, инвалидизирующей пациента и требующей проведения заместительной терапии. Воспалительный процесс может вызвать активацию ренин-ангиотензин-альдостероновой системы, стимулировать повышенный синтез вазоконстрикторных веществ, что проявляется стойкой артериальной гипертензией, рефрактерной к медикаментозной терапии. Нарушение синтеза эритропоэтинов при хронических нефритах интерстициального типа становится причиной тяжелых анемий.
Диагностика
В связи с неспецифичностью клинической симптоматики при постановке диагноза интерстициального нефрита важно исключить другие причины острой или хронической нефропатии. Как правило, окончательная диагностика заболевания проводится на основании результатов гистологического исследования с учетом вероятных повреждающих факторов. Рекомендованными методами лабораторно-инструментального обследования являются:
- Общий анализ мочи. Характерна протеинурия — от небольшой и умеренной (суточное выделение с мочой 0,5-2 г белка) до нефротической (более 3,5 г белка /сут). У большинства больных определяется эритроцитурия, лейкоцитурия с наличием эозинофилов и лимфоцитов в моче. Возможна цилиндрурия. В анализе отсутствуют бактерии. Плотность мочи зависит от формы и стадии нефрита.
- УЗИ почек. Для острого интерстициального процесса типичны нормальные или несколько увеличенные размеры почек, повышение кортикальной эхогенности. При хроническом нефрите органы уменьшены, эхогенность усилена, у некоторых пациентов отмечается деформация контура. Исследование дополняют УЗДГ почек, выявляющим нарушение ренальной гемодинамики.
- Биохимический анализ крови. Результаты показательны при возникновении почечной недостаточности. Характерными признаками нарушения гломерулярной фильтрации служат повышение сывороточных уровней креатинина, мочевой кислоты, азота. Соответствующие изменения выявляются при проведении нефрологического комплекса и подтверждаются пробой Реберга.
- Бета-2-микроглобулин. Специфическим маркером нарушения реабсорбции в тубулярном аппарате является повышение экскреции β2-микроглобулина с мочой и снижение его уровня в крови. При межуточном нефрите сывороточная концентрация белка, определенная иммунохемилюминесцентным методом, не превышает 670 нг/мл, а его содержание в моче составляет более 300 мг/л.
- Пункционная биопсия почек. При остром процессе исследование биоптата позволяет обнаружить отек интерстиция, его инфильтрацию эозинофилами, плазмоцитами, мононуклеарные инфильтраты в перитубулярном пространстве, вакуолизацию канальцевого эпителия. О хроническом нефрите свидетельствует лимфоцитарная инфильтрация, атрофия канальцев и склероз стромы.
При хроническом интерстициальном воспалении наблюдается значительное снижение уровня эритроцитов и гемоглобина в общем анализе крови, при остром варианте нефрита возможна эозинофилия. Соответственно тяжести нарушений могут изменяться показатели электролитного баланса крови: увеличиваться или уменьшаться содержание калия, снижаться концентрации кальция, магния, натрия. При подозрении на возможную связь нефрита с системными заболеваниями дополнительно назначают анализы на выявление волчаночного антикоагулянта, антител к ds-ДНК, рибосомам, гистонам и другим нуклеарным компонентам. Часто определяется повышение уровней иммуноглобулинов — IgG, IgM, IgE.
Дифференциальная диагностика проводится между различными патологическими состояниями, которые осложняются интерстициальным воспалением. Заболевание также дифференцируют с острым, хроническим и быстропрогрессирующим гломерулонефритом, пиелонефритом, мочекаменной болезнью, опухолями почек. Кроме уролога и нефролога больным с подозрением на интерстициальный иммуновоспалительный процесс могут быть показаны консультации ревматолога, аллерголога-иммунолога, токсиколога, инфекциониста, фтизиатра, онколога, онкогематолога.
Лечение интерстициального нефрита
План ведения пациента определяется клинической формой и этиологическим фактором нефрологической патологии. Больных с симптоматикой острого межуточного нефрита экстренно госпитализируют в палату интенсивной терапии урологического или реанимационного отделения. При хроническом течении воспаления рекомендована плановая госпитализация в нефрологический стационар.
Основными терапевтическими задачами являются прекращение поступления и вывод из организма химического вещества, спровоцировавшего токсическое повреждение или гиперергическую иммуновоспалительную реакцию, десенсибилизация, детоксикация, стабилизация основного заболевания при вторичных формах нефрита, коррекция метаболических расстройств. С учетом стадии и течения болезни назначаются:
- Этиопатогенетическая терапия основного заболевания. Устранение причины, вызвавшей тубулоинтерстициальное воспаление, при отсутствии необратимых изменений канальцев и стромы позволяет быстрее нормализовать реабсорбционную и фильтрующую функции. При острых процессах, спровоцированных токсическими воздействиями, эффективны антидоты, энтеросорбенты, методы экстракорпоральной детоксикации. Грамотное лечение системных процессов направлено на предупреждение раннего развития ХПН.
- Иммуносупрессоры. При неэффективности детоксикационной терапии интерстициального медикаментозного нефрита, идиопатических формах заболевания, аутоиммунных болезнях часто применяют кортикостероиды в комбинации с антигистаминными средствами. Глюкокортикостероиды уменьшают отек межуточного вещества, ослабляют активность иммунного воспаления, противогистаминные препараты снижают выраженность гиперергического ответ. При дальнейшем нарастании симптоматики назначают цитостатики.
- Симптоматическое лечение. Поскольку острая почечная дисфункция зачастую сопровождается метаболическими расстройствами, пациентам с тубулоинтерстициальным нефритом показана интенсивная инфузионная терапия. Обычно под контролем диуреза вводят коллоидные, кристаллоидные растворы, препараты кальция. При аутоиммунных заболеваниях рекомендован прием антикоагулянтов, антиагрегантов.
- Для купирования возможной артериальной гипертензии используют блокаторы рецепторов ангиотензина.
При нарастании почечной недостаточности для предотвращения тяжелых уремических расстройств проводится заместительная терапия (перитонеальный диализ, гемодиализ, гемофильтрация, гемодиафильтрация). Больным с исходом хронического воспаления в выраженные склеротические изменения интерстициального вещества, атрофию канальцев и гломерул требуется трансплантация почки.
Прогноз и профилактика
При ранней диагностике и назначении адекватной этиотропной терапии полное выздоровление наступает более чем у 50% больных. Прогноз при интерстициальном нефрите благоприятный, если у пациента сохраняются нормальные показатели скорости гломерулярной фильтрации. Для предупреждения развития заболевания необходимо своевременное лечение инфекционных болезней почек, системных поражений соединительной ткани, ограничение приема нефротоксических препаратов (НПВС, антибиотиков из группы тетрациклина, петлевых диуретиков).
Меры индивидуальной профилактики нефрита включают употребление достаточного количества жидкости, отказ от самостоятельного приема лекарственных препаратов, прохождение регулярных медицинских осмотров, особенно при работе с производственными ядами.
1. Острый интерстициальный нефрит: значение морфологического диагноза/ Чуб О.И., Павленко Н.В., Мордовец Е.М.// Почки. – 2015 – №4 (14).
2. Клинические рекомендации по диагностике и лечению хронического тубулоинтерстициального нефрита. – 2017.
4. Острый тубулоинтерстициальный нефрит: проблемы диагностики/ Елисеева Л.И., Баранникова Е.И., Куринная В.П., Щербинина И.Г.// Нефрология и диализ – 2002 – Т.4, №2.
Нефрит: причины, симптомы, диагностика и лечение
Нефрит (гломерулонефрит) — это состояние, при котором канальцы почек и близлежащие ткани воспаляются, что может привести к повреждению почек. Когда почки повреждены, они перестают работать должным образом. Отходы накапливаются и вызывают серьезные проблемы со здоровьем. Если данное состояние длится достаточно долго, это может привести к почечной недостаточности.
Чтобы понять проблемы с почками, такие как нефрит, полезно начать с функции почек. Почки — бобовидные, размером с кулак органы, которые располагаются под ребрами с левой и правой стороны позвоночника. Они удаляют отходы и лишнюю жидкость из крови и проводят фильтрацию 120-150 литров крови ежедневно. Каждая почка состоит из тысяч структур, называемых нефронами, где происходит фильтрация крови. В нефронах процесс очистки двухступенчатый.

Фильтр называется клубочками, который улавливает клетки крови и белок и отправляет жидкость и отходы во второй фильтр, называемый канальцами. Канальцы отделяют минералы, и все, что остается, выводится из организма в виде мочи.
Формы нефрита
Острый гломерулонефрит .
Эта форма нефрита может развиться внезапно после серьезной инфекции, такой как ангина, гепатит или ВИЧ. Его может вызвать волчанка и менее распространенные заболевания, такие как синдром Гудпасчера или Гранулематоз Вегенера. Гломерулонефрит требует своевременной медицинской помощи, чтобы предотвратить повреждение почек.
Синдром Алпорта .
Это заболевание может привести к почечной недостаточности, а также к проблемам со зрением и слухом. Заболевание, как правило, наследственное и чаще встречается у мужчин.
Хронический гломерулонефрит .
Развивается медленно и имеет небольшое количество симптомов на ранних стадиях. Это заболевание может привести к серьезным повреждениям почек и почечной недостаточности.
IgA нефропатия (Болезнь Берже) .
Одна из наиболее распространенных форм нефрита, помимо тех, которые связаны с заболеваниями, такими как диабет и волчанка. Заболевание развивается, когда отложения антител образуются в почках и вызывают воспаление. Чаще болеют мужчины, чем женщины, заболевание редко встречается у молодых людей, так как ранние симптомы легко пропустить. Часто лечат препаратами от артериального давления.
Интерстициальный нефрит.
Данная форма нефрита развивается быстро, и как правило, вызван лекарственными средствами или инфекцией. Заболевание влияет на часть почки, известную как интерстициальная ткань. Если пациенты быстро начинают лечить, полное восстановление возможно в течение нескольких недель.
Есть много причин нефрита, которые в некоторых случаях не ясны. Нефрит и заболевания почек имеют возможную генетическую связь. Инфекции, такие как ВИЧ и гепатит В или С, также могут вызвать нефрит.
У 60% больных с диагнозом волчанки (аутоиммунное заболевание) развивается нефрит. В результате, может быть связь с проблемами иммунной системы.
В некоторых случаях лекарственные средства, такие как антибиотики, могут повредить почки, что приводит к нефриту. Прием обезболивающих нестероидных противовоспалительных препаратов также может вызвать нефрит.
Факторы риска развития нефрита
Наиболее важными факторами риска для заболевания почек являются:
Наследственная болезнь почек;
Высокое артериальное давление;
Афроамериканцы, латиноамериканцы, коренные американцы, коренные жители Аляски, азиаты и жители тихоокеанских островов более склонны к развитию проблем с почками, чем кавказцы.
Симптомы нефрита
Чтобы защитить почки от повреждения, важно обратиться к врачу, если присутствуют такие симптомы:
Изменения частоты мочеиспускания;
Отек в любой части тела, особенно рук, ног, лодыжек и лица;
Изменение цвета мочи;
Диагностика нефрита
Нефрит может быть обнаружен с помощью обычных анализов крови и мочи. Обнаружение белка в моче может указывать, что почки не работают должным образом. Анализ крови также проливает свет на здоровье почек. Узнать о сдаче анализов на дому можно на сайте — http://www.tonus.nnov.ru/analizy-na-domu.html .
Лучший способ диагностировать нефрит — это сделать биопсию. Для этой процедуры врач использует иглу, чтобы взять часть почки и изучить ее.
Лечение нефрита
Лечение нефрита зависит от того, является ли заболевание острым, хроническим или связано с другими заболеваниями, такими как волчанка.
Острый нефрит иногда проходит самостоятельно. Лечение проводят с помощью лекарственных средств и специальных манипуляций для удаления избытка жидкости и опасных белков.
Лечение хронического нефрита включает в себя регулярные осмотры и мониторинг артериального давления. Доктор может прописать лекарственные средства для контроля артериального давления и уменьшения отеков. Врачи могут также рекомендовать диетические изменения, такие как сокращение употребления белка, соли и калия.
Острые эпизоды нефрита хорошо поддаются лечению. Иногда, спустя годы после острого эпизода, у людей развивается хронический гломерулонефрит. Хотя эти заболевания не всегда излечимы, правильное лечение может держать болезнь под контролем и защитить почки. Важно следовать указаниям врача, чтобы предотвратить и ограничить повреждение почек.
При возникновении почечной недостаточности лучшими вариантами являются диализ или трансплантация почек. Диализ выводит отходы и лишнюю жидкость и поддерживает безопасные уровни химических веществ в крови.
Для предотвращения нефрита следует поддерживать здоровый вес, бросить курить, следить за артериальным давлением и уровнем сахара в крови, выполнять физические упражнения. Здоровая диета может защитить здоровье почек.
Перед применением советов и рекомендаций, изложенных на сайте «Medical Insider», обязательно проконсультируйтесь с врачом!


В этом разделе мы публикуем статьи и материалы по медицинской тематике, присланные нашими читателями.
Если у вас есть что-то интересное, чем бы вы хотели поделиться с другими людьми, мы будем рады разместить вашу статью на нашем сайте.
Внимание!
В случае, если присланный вами материал не соответствует тематике сайта, он не будет опубликован без объяснения причины отказа в публикации. Если в вашей статье имеются ссылки, или статьи будут носить рекламный характер, то Вам сюда.
Защита авторских прав!
Присланный вами материал не должен нарушать авторских прав. Если это ваш материал, укажите ваше имя, и оно будет опубликовано в статье. В случае, если вы являетесь правообладателем и заметили, что размещенный на сайте материал нарушает ваши авторские права, напишите нам, этот материал будет немедленно удален с сайта. В письме приложите доказательства того, что вы являетесь автором материала или правообладателем.
По вопросам размещения пишите письма на email — info@medicalinsider.ru
Гломерулонефрит – симптомы и лечение

Гломерулонефрит – это распространенное заболевание почек. Как правило, поражаются почечные клубочки (в меньшей степени – межуточная ткань и канальцы). Если заболевание протекает хронически, то симптомы могут быть практически незаметными или вовсе отсутствовать. Но если заболевание острой формы, то такое состояние может привести к серьезным осложнениям, которые могут привести к инвалидизации человека в раннем возрасте.
Гломерулонефрит относится к воспалительным заболеваниям мочевыделительной системы. Те, в свою очередь, сказываются на функционировании не только почек, но и работе сердца. Объясняется это тем, что работа сердечной и почечной системы связаны, поэтому такие признаки, как повышение артериального давления или другие симптомы заболеваний сердечно-сосудистой системы часто являются сопутствующей симптоматикой и для болезней мочевыделительной системы. Поэтому нужно вовремя начать лечение гломерулонефрита, чтобы избежать многих негативных последствий.
При этом успех лечения во многом зависит от своевременности обращения к врачу. Нужно обращать внимание на такие признаки патологии, как появление отеков и крови в моче.
Общие сведения

При гломерулонефрите происходит поражение гломерул – почечных клубочков. Чаще всего это происходит из-за инфекционного или воспалительного процесса, но на появление патологии могут влиять и другие причины.
Согласно статистическим данным, гломерулонефрит входит в тройку наиболее распространенных заболеваний почек, встречающихся у взрослых пациентов. Опасность заключается в том, что эта болезнь часто приводит к инвалидности по причине развития хронической почечной недостаточности, если вовремя не приступить к лечению.
При этом есть одна очень интересная закономерность. Применение эффективного антибактериального лечения позволяет снизить долю острого гломерулонефрита, но количество пациентов, чье заболевание переходит в хроническую форму, неуклонно растет. Такая ситуация объясняется некачественным питанием, а также ухудшением экологии.
Чаще всего диагностируется появление гломерулонефрита у взрослых пациентов до 40-50 лет. Но заболевание также встречается в детском возрасте. При этом мужчины страдают им намного чаще, чем женщины.
Основные причины гломерулонефрита
Как правило, поражение гломерул происходит в ответ на вирусную или бактериальную инфекцию. К числу инфекций, которые приводят к появлению этой болезни, относятся:
- Стрептококковая инфекция (скарлатина, ангина и т.д.). Часто появляется в холодное время года.
- Стафилококки и другие виды бактерий.
- Вирусы, которые провоцируют появление ОРВИ.
Клинические синдромы
При гломерулонефрите есть ряд расстройств, имеющих свою симптоматику. Первое – это нефритический синдром, который характеризуется повышением кровяного давления, а также отечностью тканей.
Особенность нефротического синдрома заключается в значительном повышении содержания белка в моче, а также повышенным холестерином.
Основные симптомы гломерулонефрита
Для острого течения заболевания характерны 3 основные группы симптомов:
- мочевые – повышение эритроцитов и белка в моче;
- отечные – отеки рук, ног и лица;
- гипертонические – повышение АД, которое нельзя снизить обычными препаратами от давления.
Все начинается с повышения температуры тела, начинает болеть голова, при этом ухудшается общее состояние. Видна отечность век, снижается аппетит, кожный покров бледнеет.
Еще один яркий признак – это изменение цвета мочи, вызванное попаданием крови. В 85% случаев развивается микрогематурия, в 15% – макрогематурия (для этого состояния характерно изменение цвета урины до очень темного цвета).
Другим симптомом гломерулонефрита у взрослых является отек лица. Он очень выражен утром, постепенно проходя в течение дня.
К другим симптомам относятся:
- рвотные позывы;
- болевые ощущения в поясничном отделе;
- позывы к мочеиспусканию;
- отечность конечностей.
Симптомы по форме заболевания
Для каждой формы гломерулонефрита характерны свои признаки и симптоматика. Острая стадия протекает по-разному: у одних пациентов присутствует яркая симптоматика, у других она есть, но не такая интенсивная. К основным признакам относятся:
- отеки;
- общая слабость, лихорадочное состояние;
- сильная жажда;
- повышенное АД;
- кровь в моче.
Эта стадия формируется в течение трех недель с момента проникновения инфекции. Особенность острого гломерулонефрита у детей в том, что он часто приводит к выздоровлению, тогда как у взрослых, острая форма выражена ярче, переходя в хроническое течение (без должного лечения).
Хроническая форма гломерулонефрита характеризуется отмиранием почечных клубочков, которые замещаются соединительной тканью.
Если медикаментозной терапией не удается избавиться от воспалительного процесса, то ситуация может ухудшиться из-за различных осложнений. При этом если запустить течение хронического гломерулонефрита, то почки станут сморщенными на поздних стадиях этого процесса, т.е. возникает реальная опасность для жизни, если не начать терапию.
Диагностика гломерулонефрита
Первый этап диагностики заключается в сборе анамнеза. Проводится осмотр (отеки – это один из признаков болезни, поэтому уже на этом этапе можно сделать первоначальные выводы). Диагностика также включает:
- Проведение общего анализа крови, а также биохимии
- Анализ мочи.
- Специальные тесты для оценки плотности и объема мочи.
- УЗИ почек.
- Биопсия. Берется небольшой участок ткани почки для дальнейшего изучения.
- КТ или МРТ.
Особенности лечения
Вне зависимости от формы гломерулонефрита, все лечение проводится исключительно в стационарных условиях. Срок госпитализации зависит от тяжести конкретного случая.
Схема терапии определяется лечащим врачом. Вот лишь один из возможных вариантов:
- Диета №7.
- Постельный режим.
- Антибактериальная терапия (эритромицин, оксациллин + ампициллин).
- Прием преднизолона и негормональных препаратов для коррекции иммунитета.
В ходе лечения также применяются различные препараты, направленные на устранение сопутствующих симптомов. Это диуретики для устранения отечности, средства для снижения артериального давления, противовоспалительные препараты.
Врачебные рекомендации стандартны: исключить из рациона острую, соленую еду, воздержаться от курения и употребления спиртного. Нужно следить за своим весом, периодически нагружая себя физическими упражнениями.
Возможные осложнения
Как правило, осложнения вызывает хронический гломерулонефрит. Последствия могут быть достаточно серьезными:
- Почечная недостаточность.
- Серьезные проблемы с сердцем.
- Уремическая кома.
- Нефритическая энцефалопатия.
Гломерулонефрит является заболеванием, которое часто приводит к ранней инвалидизации человека. Важно начать консервативное лечение при обнаружении первых признаков болезни.
По окончании терапии рекомендуется санаторно-курортное лечение. Нужно регулярно наблюдаться у профильного специалиста.
Профилактика
Гломерулонефрит можно предотвратить, если соблюдать несколько эффективных профилактических мер. Вот основные из них:
- Заниматься активным хобби (особенно если ваша работа связана с длительным сидением).
- Отказаться или существенно ограничить употребление алкоголя и курение.
- Минимизировать употребление соленой пищи.
- Не допускать переохлаждение организма.
- Постоянный контроль сахара в крови (при сахарном диабете).
Гломерулонефрит – это прогрессирующее заболевание, течение которого можно остановить, если вовремя определить причину патологии. При этом общая картина весьма благоприятна: большинство случаев заканчивается полным выздоровлением (примерно у 30% случаев болезнь перетекает в хроническую стадию).
Нефрит – виды, причины, симптомы, лечение острого и хронического нефрита

Нефрит – это гетерогенная группа заболеваний, характерная особенностью которых — наличие воспаления одной или обеих почек. Из-за крайне важных функций, выполняемых в организме почками, заболевания, поражающие этот орган, крайне негативно сказываются на состоянии больного, приводя без лечения к очень серьезным последствиям для здоровья.
Воспаление почек имеет множество причин и затрагивает разные части этого органа. Симптомы нефрита варьируются и зависят от типа заболевания.
Расположение и функции почек — почему важно их беречь
Почки – это парный орган, лежащий в забрюшинном пространстве брюшной полости. Они входят в состав мочевыделительной системы, но их функции не ограничиваются выработкой мочи – почки также отвечают за поддержание гомеостаза в организме и участвуют в выработке и дезактивации определенных гормонов.
Почки у здоровых людей расположены по обеим сторонам позвоночника, обычно на высоте, ограниченной двумя последними грудными позвонками и первыми тремя поясничными позвонками. Левая почка обычно располагается выше правой почки.
Основные структурные единицы почек — нефроны, в строении которых выделяют почечный орган (почечный клубочек, капсула Боумена) и почечный каналец (проксимальный каналец, петля Генле и дистальный каналец).
В клубочке имеется артериовенозная сеть, окружающая капсулу Боумена. Разница давления в артериовенозной сети приводит к фильтрации жидкости, называемой первичной мочой, внутрь капсулы Боумена. Затем в проксимальном канальце происходит обязательное всасывание необходимых организму компонентов, которые были обнаружены в первичной моче.
На следующей стадии, протекающей в петле Генле, происходит уплотнение, а в ее дальнейшей части – разжижение мочи. Далее происходит дополнительное рассасывание в зависимости от текущих потребностей организма. Таким образом происходит образование конечной мочи, в которой, помимо воды, присутствуют ионы натрия, водорода и калия, мочевина, мочевая кислота, билирубин, а также ненужные продукты обмена веществ.
Другие функции почек:
- регуляция объема жидкостей организма,
- регуляция артериального давления,
- поддержание кислотно-щелочного баланса,
- участие в образовании эритроцитов за счет выработки эритропоэтина.
Воспаление почек – причины
Причины, приводящие к воспалительным заболеваниям почек, могут быть крайне разнообразными. Различные патомехнизмы, связанные с образованием этих заболеваний и различные структуры почек, на которые влияют аномалии, влияют на множество болезненных образований, касающихся этого органа.
Гломерулонефрит
Гломерулонефрит – это совокупность заболеваний, характеризующихся возникновением воспалительных процессов – накоплением внутри клубочков лимфоцитов, лейкоцитов и антител, что приводит к размножению их клеток.
Кратковременные воспалительные процессы могут не оставлять постоянных нарушений в функционировании почек – тогда говорят об остром и транзиторном гломерулонефрите. Если, с другой стороны, воспалительные процессы длятся долго, может возникнуть клубочковый фиброз и постепенная потеря функции почек – хронический гломерулонефрит.
При гломерулонефрите воспалительные процессы вызваны отклонениями в действии иммунной системы, атакующей клубочковые клетки почек. Наиболее распространенные заболевания, приводящие к гломерулонефриту, включают:
- системную красную волчанку и другие аутоиммунные заболевания;
- инфекции;
- лейкемию;
- лимфомы;
- аболевания печени.
Пиелонефрит
Воспалительный процесс, возникающий во время пиелонефрита поражает чашечково-тазовую систему и почечную паренхиму. Причина воспаления в этом случае — инфекция восходящих мочевыводящих путей.
Наиболее распространенный этиологический фактор, вызывающий этот тип почечной инфекции, — бактерии E. coli, реже виды рода Klebsiella, Proteus или Enterococcus. Более частые инфекции предопределены:
- дефектами мочеполовой системы;
- гипертрофией простаты;
- опухолями мочевого пузыря;
- беременностью;
- сахарным диабетом;
- некоторыми неврологическими заболеваниями;
- высокой сексуальной активностью.
Женщины более подвержены пиелонефриту из-за анатомического строения мочеполовых органов.
Интерстициальный нефрит
Интерстициальный нефрит (тубуло-интерстициальный нефрит) поражает интерстициальную ткань и почечные канальцы. В ходе канальцево-интерстициального нефрита эти структуры инфильтрируются воспалительными клетками, что вызывает нарушения в функционировании почек.
Большинство случаев этого типа нефрита вызваны приемом определенных лекарств — антибиотиков (например, ампициллина, ципрофлоксацина, цефалоспоринов) или нестероидных противовоспалительных препаратов.
Другие причины, которые могут привести к интерстициальному нефриту, включают: системные инфекции, хроническое воздействие тяжелых металлов, некоторые метаболические и аутоиммунные заболевания.
Нефрит – симптомы
Воспаление почки может вызывать различные симптомы, в зависимости от причины заболевания и структур, пораженных воспалением.
- аномалии, заметные в моче – пенообразование мочи, вызванное наличием белка, неправильный цвет, вызванный наличием эритроцитов,
- боль в поясничной области позвоночника,
- отек почечного происхождения, вокруг лодыжек или затрагивающий лицо,
- уменьшение количества выделяемой мочи,
- головные боли
- тошнота и рвота,
- повышение артериального давления.
- боль и жжение при мочеиспускании;
- мочеиспускание небольшими порциями,
- болезненное давление на мочевой пузырь,
- лихорадка и озноб,
- тошнота и рвота,
- боль в поясничной области позвоночника.
Симптомы интерстициального нефрита:
- боль в поясничной области,
- лихорадка или субфебрильные состояния,
- уменьшение объема выделяемой мочи,
- кожные высыпания
- артралгии.
Симптомы больной почки обычно не позволяют точно определить тип заболевания. У разных людей отдельные симптомы могут не возникать или характеризоваться разной степенью тяжести. Симптомы также зависят от того, является ли состояние острым или хроническим.
Нефрит – диагностика
Воспаление почек и причина, его вызывающая, диагностируется на основании опроса больного, физикального осмотра и результатов дополнительных анализов.
Диагностика заболеваний почек должна начинаться с анамнеза, направленного на определение тревожных симптомов, беспокоящих больного и в течение какого времени они продолжаются. При сборе анамнеза врач задает вопросы о сопутствующих заболеваниях, лекарствах, которые больной принимает, и образе жизни, который он ведет.
Физикальное обследование направлено на определение:
- наличия отеков,
- болезненности в поясничной области позвоночника,
- повышенного артериального давления,
- других отклонений, связанных с нарушениями в функционировании почек.
В процессе диагностики заболеваний почек крайне важно провести анализ мочи – он позволяет определить в моче: наличие белка, эритроцитов, цилиндров, лейкоцитов и других отклонений. Посев мочи позволяет определить наличие бактерий, когда причиной воспаления является инфекция почек.
Анализ крови используется для определения уровня глюкозы, креатинина и мочевины.
Обычно также проводится ультразвуковое исследование брюшной полости, позволяющее сфотографировать почки и мочевыводящие пути, что полезно при исключении препятствий для оттока мочи. В случае гломерулонефрита точный диагноз ставится только путем микроскопического исследования после биопсии почки.
Нефрит – лечение
Воспаление почек приводит к серьезным последствиям для здоровья, поэтому крайне важно правильно подобрать лечение.
Острый и хронический нефрит можно лечить у уролога. В зависимости от этиологии заболевания врач подбирает соответствующие антибиотики, анальгетики и рекомендует правильную гидратацию. В более сложных случаях, когда возникли осложнения или когда есть препятствие для оттока мочи, может потребоваться вмешательство нефролога. Гломерулонефрит связан с гораздо более высоким риском осложнений и поэтому должен лечиться у опытного специалиста.
Основная цель терапии — сохранение функции почек, поэтому во время лечения важно помнить об оптимальном контроле сопутствующих заболеваний и подавлении чрезмерных и аномальных иммунных реакций организма. В особенно серьезных случаях, когда функция почек не может быть сохранена, может потребоваться трансплантация почки или диализная терапия.
Воспаление почек у ребенка
Заболевания почек у детей часто протекают без характерных симптомов, поэтому в случае с педиатрическими пациентами следует обращать внимание на любые симптомы, которые могут свидетельствовать о нарушении функции этого органа. Нефрит у детей требует лечения опытным врачом.
Родителям следует обратить особое внимание на такие симптомы:
- изменение цвета мочи у ребенка,
- отеки,
- олигурию,
- плач малыша при мочеиспускании,
- повышение температуры тела,
- беспокойство.
Нефрит – домашнее лечение
Запоздалое лечение заболеваний почек или применение неправильных форм терапии приводит к очень серьезным последствиям для здоровья, поэтому не стоит пытаться лечить нефрит непроверенными методами.
Если наблюдаются тревожные симптомы, нужно срочно обратиться к урологу – опытный специалист знает, как лечить почки и какие виды терапии дадут наилучшие шансы на полное выздоровление.


