Атеросклероз сосудов
Атеросклероз — это самое частое заболевание артерий (сосудов, доставляющих кровь от сердца к органам и тканям), при котором в сосудистой стенке в больших количествах откладывается холестерин, образуя утолщения, называемые атеросклеротическими бляшками.
- Cосуды подверженные атеросклерозу ↓
- Чем опасен атеросклероз ↓
- Клиническая картина или симптомы атеросклероза ↓
- Причины возникновения атеросклероза ↓
- Профилактика атеросклероза сосудов ↓
- Какой врач лечит атеросклероз сосудов? ↓
- Как лечить атеросклероз сосудов: медикаментозное лечение атеросклероза ↓
- Обратим ли атеросклероз сосудов? ↓
Cосуды подверженные атеросклерозу
При атеросклерозе поражаются крупные магистральные артерии — аорта и её ветви. Среди отделов аорты больше всего подвержена атеросклерозу брюшная аорта. Клинически значимый атеросклероз дуги аорты и грудного отдела аорты встречается значительно реже.
Из периферических артерий и непосредственно ветвей аорты следует выделить:
- коронарные (венечные) сосуды,
- питающие сердце,
- брахиоцефальные артерии (БЦА),
- подключичные артерии,
- общие и внутренние сонные артерии (ВСА),
- позвоночные артерии,
- артерии конечностей,
- почечные артерии,
- чревный ствол,
- мезентериальные артерии.
При поражении нескольких артериальных бассейнов говорят о генерализованном (распространенном) атеросклерозе. Наиболее часто атеросклероз поражает коронарный, брахиоцефальный бассейны, а также сосуды, кровоснабжающие нижние конечности.
Чем опасен атеросклероз
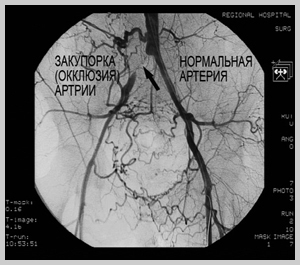
Атеросклеротические или, как их ещё называют, холестериновые бляшки, постепенно суживают просвет артерий и делают их менее эластичными. Это создаёт препятствие для нормального тока крови и приводит к недостаточности кровоснабжения питающего органа.
Сужение просвета сосуда атеросклеротической бляшкой называется стенозом, а полная закупорка просвета — окклюзией. Симптомы заболевания начинают проявляться при определенной степени стеноза артерии, в таком случае можно говорить о стенозирующем атеросклерозе сосудов. Так, например, если сужаются артерии сердца, то кровоток к сердечной мышце (миокарду) уменьшается. Это может вызвать появление болей за грудиной и одышки, что в итоге может привести к инфаркту. Частицы атеросклеротической бляшки могут отрываться от стенок артерий и переноситься с кровью до более узких сосудов, полностью блокируя их просвет.
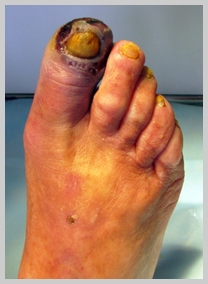
Кроме того, опасность атеросклероза заключается в том, что частицы атеросклеротической бляшки могут отрываться от стенок артерий и переноситься с кровью до более узких сосудов, блокируя их просвет. В области атеросклеротических бляшек могут образовываться тромбы, частично или полностью блокируя просвет артерии. В подобных случаях происходит острое нарушение кровоснабжения питающего органа, что может привести к опасным, нередко жизнеугрожающим осложнениям. Описанные механизмы нередко являются причиной инсульта, инфаркта миокарда, тромбоза и облитерирующего атеросклероза сосудов нижних конечностей.
Клиническая картина или симптомы атеросклероза
Симптомы атеросклероза зависят от органа, который питают пораженные атеросклеротическими бляшками сосуды. Так, при поражении коронарных артерий страдает сердечная мышца (миокард), развивается ишемическая болезнь сердца (ИБС). Появляются признаки стенокардии — боли за грудиной и одышка при физической нагрузке или в покое.
Из числа сосудов, питающих головной мозг, наиболее часто атеросклерозом поражается внутренние сонные и позвоночные артерии. При этом пациентов могут беспокоить головокружения, нарушение памяти и зрения, эпизоды потери чувствительности или движений в области лица и в конечностях, нарушения речи. При длительном существовании атеросклеротической бляшки в просвете сонной артерии возможно возникновение изъязвлений на её поверхности, а также тромбов, которые могут уноситься с током крови в сосуды головного мозга, вызывая такие клинические проявления как парез/паралич, внезапную потерю чувствительность в конечностях или в области лица, а также временную слепоту.
При поражении сосудов ног появляются симптомы перемежающей хромоты — боли в икроножных (реже — в ягодичных и бедренных) мышцах, возникающие при ходьбе. При прогрессировании облитерирующего атеросклероза сосудов нижних конечностей в конечном итоге возникают трофические язвы и гангрена конечности. При атеросклерозе подвздошных артерий также может иметь место нарушение потенции (эректильная дисфункция).
Причины возникновения атеросклероза
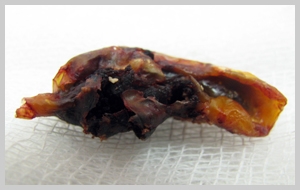
Причины атеросклероза остаются до конца не изученными. Считается, что начальные стадии атеросклероза возникают уже в молодом возрасте, однако обычно он достигает своей клинической значимости у лиц старшей возрастной группы (старше 50 лет). Выделяют факторы риска атеросклероза, воздействие на которые может существенно замедлить его прогрессирование, снизить выраженность его проявлений и предотвратить возникновение осложнений.
Факторы риска атеросклероза
- Высокое артериальное давление,
- Высокий уровень холестерина в крови — липопротеинов низкой плотности (ЛПНП),
- Диета с высоким содержанием животных жиров,
- Курение,
- Ожирение,
- Отягощённая наследственность,
- Сахарный диабет.
Холестерин и атеросклероз
Важен регулярный контроль анализа крови на так называемый «плохой» холестерин, откладывающийся в стенке артерий и вызывающий появление и рост атеросклеротических бляшек. При повышенном значении холестерина липопротеинов низкой плотности необходимо проконсультироваться у терапевта, кардиолога или сосудистого хирурга. При отсутствии противопоказаний рекомендован прием статинов — медикаментозных препаратов, снижающих уровень «плохого» холестерина в крови.
Профилактика атеросклероза сосудов
Лучшее лечение атеросклероза — его профилактика. Она является необходимой с целью предотвращения возникновения первых признаков и симптомов заболевания, что позволит побороть атеросклероз уже на начальных стадиях. Профилактика заключается в первую очередь в диете: не злоупотреблять жирной пищей, а также обязательном отказе от курения. В случае наличия гипертонической болезни (гипертонии) необходимо поддерживать нормальные значения артериального давления с осуществлением его контроля, а также приема медикаментозных препаратов, предварительно проконсультировавшись у терапевта или кардиолога. При наличии сахарного диабета показано поддержание нормального уровня глюкозы в крови посредством приема сахароснижающих препаратов, назначенных эндокринологом, ежедневный контроль уровня глюкозы в крови, регулярное наблюдение у эндокринолога.
Какой врач лечит атеросклероз сосудов?
При подозрении на атеросклероз, необходим осмотр врача-специалиста:
- Ангионевролога — при атеросклерозе сосудов головного мозга;
- Кардиолога — при атеросклерозе сосудов сердца;
- Сосудистого хирурга — при признаках заболеваний артерий рук или ног, шеи, грудной клетки и брюшной полости.
Показаться специалисту (сосудистому хирургу) необходимо в случае, если у вас имеется один или несколько факторов риска атеросклероза, а также присутствуют жалобы, характерные для заболеваний артерий. Особенно важно обратиться за квалифицированной помощью при начальных проявлениях болезни, когда возможно предотвратить развитие тяжёлых осложнений атеросклероза.
Перед тем, как назначить инструментальные методы диагностики врач должен оценить жалобы пациента. Собрать информацию о перенесённых заболеваниях и проведённом в прошлом лечении. Объективный осмотр даёт детальную информацию о тяжести и распространённости заболевания.
В ряде случаев диагноз атеросклероза может быть исключён на этапе первичного осмотра. В случае выявления атеросклероза сосудов той или иной локализации, врач может назначить дополнительное обследование.
Лабораторно-инструментальные исследования, которые могут быть использованы для диагностики атеросклероза:
-
, , , ,
- ЭКГ,
- тредмил-тест,
- липидограмма и др.
Как лечить атеросклероз сосудов: медикаментозное лечение атеросклероза
Бороться с атеросклерозом сосудов можно консервативным и оперативным способом. Консервативное лечение атеросклероза применяется при не выраженных и нестенозирующих формах атеросклероза. Оно включает в себя борьбу с факторами риска атеросклероза, а также прием лекарственных препаратов из числа статинов (Симвастатин, Аторвастатин, Розувастатин и др.) и антиагрегантов (ацетилсалициловая кислота, клопидогрель и др.), препятствующих дальнейшему росту атеросклеротических бляшек и образованию тромбов на их поверхности. Медикаментозные препараты назначаются на постоянный или длительный прием.
Обратим ли атеросклероз сосудов?
На данный момент препаратов, позволяющих избавиться от атеросклероза и очистить сосуды от атеросклеротических бляшек не существует.
Атеросклероз – это необратимое заболевание, и полностью вылечить его невозможно. При запущенных формах атеросклероза нередко применяется оперативное лечение. Современные хирургические методы позволяют выполнить операцию эффективно, малотравматичным способом и без серьезных последствий для организма, восстановить просвет пораженного атеросклерозом сосуда и возобновить достаточный приток крови к органу.
Запишитесь на прием
Сосудистый центр им. Т.Топпера оказывает квалифицированную помощь по всем видам заболеваний сосудов.
Для того, чтобы попасть на прием к сосудистому хирургу или пройти обследование просто позвоните по телефону +7 (812) 962-92-91 и согласуйте удобное для вас время.
Как подготовиться к операции
Вам предстоит оперативное лечение в нашем Центре. Подготовка к хирургическому вмешательству заключается в выполнении комплекса предоперационного обследования. По указанным ниже ссылкам Вы можете ознакомиться с перечнем необходимых исследований.
Симптомы и лечение атеросклероза сонных артерий и других сосудов шеи
Прежде чем обсуждать вопрос атеросклероза сосудов шеи и сонных артерий, давайте разберемся с основами анатомии – где располагаются эти сосуды и для чего они нам нужны.
Главные сосуды шеи: расположение и функции
У человека есть два основных вида магистральных артерий шеи – сонные и вертебральные (позвоночные). Обе являются парными. Правая отходит от плечеголовного ствола, левая – от дуги аорты. Далее они на уровне верхнего края щитовидного хряща разделяются на наружную и внутреннюю сонную артерию (НСА и ВСА соответственно).

Общая сонная артерия кровоснабжает кожу головы, язык, мышцы глотки, внутренняя – орган зрения, большие полушария головного мозга и промежуточный мозг (таламус и гипоталамус).
Позвоночные артерии отходят от подключичных и через отверстия в позвонках шейного отдела направляются к головному мозгу, где они формируют так называемый вертебро-базиллярный бассейн, который кровоснабжает спинной и продолговатый мозг, а также мозжечок. ВСА и позвоночные артерии как главные источники питания головного мозга объединены под названием «брахиоцефальные» или «экстракраниальные».
Основную проблему представляет атеросклероз внутренних сонных артерий.

Атеросклероз сонных артерий
Патология представляет собой хроническое сосудистое заболевание, при котором в стенке сонных артерий откладывается холестерин. Со временем формируются бляшки, сужающие их просвет и нарушающие гемодинамику головном мозге. В международной классификации болезней эта патология находится под шифром I65.2. Риск ишемического инсульта (смерти участка мозга вследствие прекращения или затруднения поступления крови) при сужении просвета ВСА более, чем на 50 %, возрастает в 3 раза.
Атеросклероз ВСА является причиной примерно 20 % ишемических инсультов.
Атеросклероз сонных артерий входит в структуру так называемой цереброваскулярной болезни, которая наряду с инфарктом миокарда и инсультом занимает ведущие позиции среди причин смерти. Ее распространенность составляет примерно 6000 случаев на 100 000 населения. Особенно часто она встречается у пожилых людей.
Причины и механизм развития болезни
Атеросклероз сонных артерий развивается вследствие множества причин. Перечислим их в порядке значимости:
- Дислипидемия. Представляет собой нарушение обмена липидов, а именно появление высокого уровеня общего холестерина, липопротеидов низкой плотности («плохой холестерин»), а также низкое содержание липопротеидов высокой плотности («хороший холестерин»). Иногда встречается наследственная гиперхолестеринемия.
- Высокое артериальное давление. Постоянно повышенное АД увеличивает риск осложнений любых болезней сердца и сосудов .
- Сахарный диабет. Уже давно известно, что длительная высокая концентрация глюкозы в крови в несколько раз ускоряет развитие атеросклероза.
- Ожирение. У людей с избыточным весом уровень холестерина и триглицеридов в крови намного выше, чем у тех, которые имеют нормальную массу тела. Определить свой индекс массы тела можно здесь.
- Малоподвижный образ жизни – недостаточная физическая активность закономерно ведет к ожирению.
- Курение – компоненты табачного дыма, в том числе и никотин, способствуют образованию в организме свободных радикалов (активных форм кислорода), запускающих перекисное окисление липидов. Такой холестерин откладывается в стенках сосудов.
- Неправильное питание. Избыток в рационе мяса и недостаток овощей, фруктов и рыбы ведут к метаболическому синдрому, который повышает риски фатальных сердечных состояний.
- Стресс приводит к повышению артериального давления и выбросу гормонов, увеличивающих содержание глюкозы в крови.
- Генетическая предрасположенность.
- Мужской пол. У мужчин раньше и быстрее развивается атеросклероз, потому что женские половые гормоны (эстрогены) способны замедлять процесс формирования бляшек.
Сам механизм образования атеросклеротической бляшки довольно сложен и до конца не выяснен.
Стоит отметить, что у любого человека на крупных сосудах имеются отложения холестерина, даже у мертворожденных детей на вскрытии обнаруживают минимальные атеросклеротические изменения в стенках аорты.
На данный момент времени ученые выделяют три основные стадии атеросклероза:
- Образование липидных пятен и полосок. Первым звеном является повреждение эндотелия (внутренней оболочки) артерии, что создает благоприятные условия для проникновения частиц холестерина. Сильнее всего этому способствует высокое АД. Макрофаги поглощают молекулы липопротеида, превращаясь в пенистые клетки.
- Появление фиброзной бляшки. Далее из-за повреждения эндотелия и скопления пенистых клеток выделяются факторы роста, что приводит к усиленному делению гладкомышечных клеток и выработке соединительнотканных волокон (коллагена и эластина). Формируется стабильная бляшка с толстой и плотной фиброзной покрышкой и мягким липидным ядром, сужающая просвет сосуда.
- Формирование осложненной бляшки. Прогрессирование процесса ведет к увеличению липидного ядра, постепенному истончению фиброзной капсулы, разрыву и пристеночному тромбообразованию, почти или полностью закупоривающим просвет артерии.
В случае внутренней сонной артерии пристеночный тромб отрывается и закупоривает более мелкие сосуды (среднюю, переднюю мозговую артерии), вызывая ишемический инсульт.

Любимые места бляшек
Наиболее часто атеросклеротические бляшки располагаются в следующих местах:
- в области бифуркации сонной артерии, т. е. там, где общая сонная разделяется на наружную и внутреннюю;
- в устье ВСА – начальный сегмент ее ответвления от НСА;
- в устье позвоночных артерий;
- в сифоне ВСА (месте изгиба при ее входе в череп).
Это объясняется тем, что в этих местах из-за неровности хода сосуда создается турбулентный (вихревой) поток крови, что увеличивает вероятность повреждение эндотелия.
Симптомы и жалобы больного
Клинические симптомы атеросклероза сосудов шеи возникают, когда просвет артерии сужен более чем на 50 %, и головной мозг начинает испытывать кислородное голодание. Как показывает практика, есть пациенты и с большей степенью стеноза, которые не предъявляют никаких жалоб и чувствуют себя вполне здоровыми. Длительная недостаточность кровоснабжения головного мозга называется хронической ишемией или дисциркуляторной энцефалопатией. Ее симптомы:
- быстрое наступление усталости, снижение физической и интеллектуальной работоспособности;
- ухудшение памяти и умственная деградация;
- утрата критического мышления;
- частые перепады настроения;
- нарушение сна – сонливость днем, бессонница ночью;
- головокружение, головная боль, шум в ушах.
Коварство атеросклероза в том, что долгое время он может протекать абсолютно бессимптомно вплоть до развития острых состояний. К ним относятся:
- транзиторная ишемическая атака;
- ишемический инсульт (ОНМК).
Транзиторная ишемическая атака (ТИА) – это резкое ухудшение кровообращения определенного участка головного мозга. Она является предынсультным состоянием. Симптомы:
- головокружение;
- нарушение равновесия, шаткость походки;
- преходящая слепота на 1 глаз;
- нарушение речи;
- онемение, чувство слабости в одной половине лица, руке, ноге и т. д.
При ишемическом инсульте наблюдается практически та же картина, но более тяжелая, с риском летального исхода, также может наступить полный паралич одной половины тела или эпилептический припадок. Основное отличие ТИА от инсульта состоит в том, что ее симптомы полностью проходят через 24 часа, а в случае с ОНМК остаются надолго, а также требуют проведения специализированных мероприятий. Если ТИА вовремя не диагностировать и не оказать квалифицированное лечение, то она может перейти в инсульт.
Признаки атеросклероза на УЗИ, доплере и дуплексе
УЗИ – это быстрый и простой способ оценить, в каком состоянии находятся сосуды. Это один из первых инструментальных методов диагностики, который назначается пациенту при подозрении на такой диагноз, как атеросклероз сонных артерий.
Существует 2 метода ультразвукового исследования сосудов:
- допплерография;
- дуплексное сканирование.
При допплерографии можно увидеть только скорость кровотока и определить, нарушен ли он. Дуплексное сканирование позволяет оценить анатомию сосуда, его извитость, толщину стенки и бляшки. Для диагностики атеросклероза сонных артерий назначается именно этот вид исследования, так как он более информативен.
Методы лечения
Лечение атеросклероза сонных артерий представляет собой сложную задачу. Способ терапии напрямую зависит от степени стеноза сосудов и клинической картины, а именно наличия дисциркуляторной энцефалопатии и перенесенных транзиторных ишемических атак и инсультов. При небольшом сужении ВСА и незначительной симптоматике, отсутствии острых состояний можно обойтись только лекарственной терапией:
- Статины (Аторвастатин, Розувастатин) – основной вид препаратов, замедляющих прогрессирование атеросклероза. Они снижают концентрацию холестерина в крови. Целевой уровень липопротеидов низкой плотности составляет меньше 1,8 ммоль/л. предотвращает образование тромба на атеросклеротической бляшке. Если у пациента есть язвенная болезнь желудка или 12-перстной кишки, ему предпочтительно назначается Клопидогрель.
- Средства для снижения артериального давления. Пациенту необходимо поддерживать цифры АД на определенном уровне (
- Лекарства для сахарного диабета. Для стабилизации уровня глюкозы в крови назначают сахароснижающие средства (Метформин, Глибенкламид) или инъекции инсулина.
Какие же хирургические методы лечения применимы при атеросклерозе сосудов шеи? Есть 3 основные показания к их использованию:
- стеноз более 70 % при абсолютно бессимптомном течении;
- стеноз более 60 % при дисциркуляторной энцефалопатии;
- стеноз более 50 %, если имелись острые состояния (ТИА или ишемический инсульт).
Даже если человеку решено проводить оперативное лечение атеросклеротической бляшки в сонной артерии, он все равно должен принимать лекарственные препараты, перечисленные выше.
Существует следующие способы оперативного вмешательства при атеросклерозе ВСА, у каждого из которых есть свои тонкости и нюансы:
- каротидная эндартерэктомия – классическая и эверсионная;
- стентирование.
При классической эндартерэктомии операция выполняется под общей анестезией. После рассечения кожи и подкожной жировой клетчатки выделяется сонная артерия в области бифуркации. Затем во избежание массивного кровотечения ОСА пережимается. Проводится продольный разрез ВСА, шпателем аккуратно отделяется атеросклеротическая бляшка от интимы.
Отверстие закрывается заплатой из большой подкожной вены или синтетического материала. Ее установка предпочтительнее простого ушивания, так как имеет меньшую частоту рестенозов. Данный метод используется при протяженности бляшки более 2 см.
Эверсионная эндратерэктомия отличается тем, что предполагает не продольный разрез ВСА, а полное ее отделение от ОСА, постепенное выворачивание и очищение от холестериновой бляшки. Преимущество такого метода заключается в меньшей деформации и снижении риска рестеноза артерии. Однако он может применяться только при небольшой протяженности поражения (до 1,5-2 см).
Третий способ – эндоваскулярное стентирование. Эта операция выполняется под местной анестезией. Через прокол в бедренной артерии вводится катетер с баллончиком. Под контролем рентгеноскопии он добирается до места сужения в сонной артерии. Баллончик раздувается, затем с помощью другого катетера устанавливается металлический стент (проволочный цилиндр), удерживающий сосуд в расширенном состоянии. Данная операция малотравматична, более безопасна, не требует общей анестезии. Однако она менее эффективна по сравнению с эндартерэктомией, особенно при выраженной степени стеноза (более 85 %).

Советы специалиста: изменение образа жизни
Помимо медикаментозного и хирургического лечения, немаловажную роль играет коррекция образа жизни. Я всегда рекомендую своим пациентам отказаться от курения, регулярно заниматься физическими упражнениями, внести изменения в свой рацион питания (кушать больше овощей, фруктов и рыбы). Больным сахарным диабетом нужно периодически сдавать кровь на гликированный гемоглобин, соблюдать низкоуглеводную диету, посещать эндокринолога и принимать назначенные препараты для снижения сахара в крови.
Стенозирующий и нестенозирующий атеросклероз сонной артерии: разница в симптомах и лечении
На самом деле, это лишь разные стадии одного заболевания. Нестенозирующий атеросклероз – это состояние, при котором бляшка занимает менее 50 % просвета артерии. Как правило, он никак себя не проявляет. Заподозрить его можно по слабому систолическому шуму на сонных артериях. В некоторых случаях нужна лекарственная терапия (статины, антигипертензивные препараты и т. д.). Подробное описание клинической картины и лечения стенозирующего атеросклероза приведено выше.
Атеросклеротическое поражение других сосудов шеи: признаки, диагностика и лечение
Атеросклероз позвоночных артерий встречается реже и развивается в более позднем возрасте, чем сонных. Тем не менее, он является причиной 20 % ишемических инсультов затылочной области головного мозга.
Клинические симптомы следующие:
- проблемы со зрением – двоение в глазах, вспышки, молнии, затуманенность или выпадение полей зрения;
- ухудшение слуха, шум в ушах;
- нарушение равновесия, неустойчивость тела при ходьбе или стоянии;
- головокружение, иногда настолько сильное, что вызывает тошноту и рвоту.
Весьма характерным признаком поражения позвоночных артерий являются дроп-атаки. Это внезапные падения без потери сознания, возникающие при резких поворотах или запрокидывании головы. При выраженном стенозе могут развиться описанные выше острые состояния (ТИА и инсульт). Диагностика осуществляется теми же методами, что и при атеросклерозе сонных артерий – ультразвуковая допплерография и дуплексное сканирование. Иногда применяется КТ-ангиография.
Медикаментозная терапия остается без изменений, а показания к оперативному вмешательству несколько отличаются.
Если у пациента нет никаких симптомов нарушения мозгового кровообращения, то операция не проводится, даже несмотря на выраженную степень стеноза.
При наличии клинических признаков и стенозе более 50 % выполняется хирургическое вмешательство. Предпочтение отдается открытой эндартерэктомии, так как эндоваскулярное стентирование у таких больных показало очень низкую эффективность.
Случай из практики: атеросклероз вертебральных артерий
Мужчина 57 лет начал жаловаться на небольшое головокружение, ухудшение слуха. Близкие сказали ему, что его походка стала неровной. Неделю назад, когда он резко повернул голову, произошла потеря чувства равновесия и падение, после чего пациент пришел к врачу.
При расспросе выяснилось, что он страдает гипертонией и сахарным диабетом 2 типа. Прописанные лекарства принимает нерегулярно. При измерении артериального давления тонометр показал значение 165/95 мм рт. ст. Подозревая атеросклеротическое поражение позвоночных артерий, я назначил дуплексное сканирование, в ходе которого были обнаружены стеноз правой ПА до 65 %, сужение левой ПА до 40 %. Я направил больного на хирургическое лечение.
Проведена эндартерэктомия правой ПА. Также больному прописано лекарственную терапию – Розувастатин, Ацетилсалициловая кислота, Периндоприл, Метформин. Пациент отметил значительное улучшение – головокружения прекратились, вернулось чувство равновесия.
Для подготовки материала использовались следующие источники информации.
Бляшки в сосудах. Взгляд Лимфолога | Часть 1

Атеросклероз – вот настоящая эпидемия. Холестерин ни в чем не виноват. Лимфатическая система поможет справиться с патологией.
Добрый день. Мы надеемся, что в скором времени ситуация с коронавирусом сойдет на нет, и мы вернемся в прежнее русло. Сегодня мы поговорим про атеросклероз и холестериновые бляшки.
Ни для кого не секрет, что заболевания сердечно-сосудистой системы являются главной причиной смерти — в 50% случаев, если верить международной статистике. К этим заболеваниям преимущественно относятся инфаркты и инсульты. У них есть общая причина развития. Имя этой причины — атеросклероз.
Оглавление
Что такое атеросклероз?
Атеросклероз — многофакторное заболевание. Сопровождается патологиями артерий наших органов. На стенке сосуда накапливаются липидные и белковые вещества. Затем они прорастают соединительной тканью и даже кальцинируются. В результате сосуд сужается, кровоток нарушается. Из-за нарушения кровообращения страдают органы.
Очень много внимания уделяется вредному холестерину. Считается, что именно он вызывает возникновение бляшек. Так ли это и стоит ли нам бояться холестерина? Холестерин используется как строительный материал для каждой клетки в нашем организме. А головной мозг вообще на большую часть состоит из холестерина. Вне зависимости от того, едим мы продукты с высоким содержанием холестерина или нет, холестерин всегда присутствует в просвете сосудов.
Считается, что атеросклероз — это возрастное заболевание. Но беда в том, что это тихая болезнь. На начальных этапах протекает бессимптомно. Так может продолжаться много лет. При прогрессировании может вызывать ряд совершенно разных симптомов и, в конечном счете, приводит к серьезным последствиям: инфаркт миокарда или инсульт. Понятно, что, если речь идет о кровеносных магистралях мозга или сердца, атеросклероз проявляется более явно.
Очень важно понимать, что атеросклероз не характеризуется возникновением одной бляшки в одном месте. Это системное заболевание.
Как формируется атеросклеротическая бляшка?
На первом рисунке изображена структура артерии в поперечном срезе. Внутренняя оболочка сосуда (эндотелий) состоит из эндотелиальных клеток, которые плотно стыкуются друг с другом и выстилают всю внутреннюю поверхность. Далее — средняя оболочка, которая состоит либо из эластических волокон, либо из мышечных. И, наконец, рыхлая наружная оболочка (адвентиция).

Рисунок 1. Структура сосуда в поперечном разрезе. Нормальное состояние интерстиция.
Что же происходит при развитии атеросклероза? Нарушается внутренняя стыковка эндотелиальных клеток, возникают бреши внутренней стенки сосуда. Мы помним, что холестерин всегда присутствует в просвете сосуда. Вы уже догадались, что происходит дальше: в бреши в эндотелии устремляется холестерин, как строительный материал. К холестерину могут присоединяться соли кальция, он начинает обрастать соединительной тканью, может кальцинироваться. И на этом его рост не останавливается. Бляшки растут, перекрывая просвет сосуда сильнее.

Рисунок 2. Нарушение структуры интерстиция. Возникновение атеросклеротической бляшки.
Для нормального функционирования крупного сосуда, каждый уровень его стенки должен как снабжаться кровью через мелкие кровеносные сосуды, так и дренироваться через лимфатические сосуды. Именно эти мелкие лимфатические сосуды дренируют всю толщину стенки артерии, и все патологическое они выводят в более крупные лимфатические коллекторы и далее в лимфатические узлы.

Рисунок 3. Кровеснабжение стенки сосуда и дренирование через лимфатическую систему.
Как только лимфатическая система перестает дренировать стенку артерии, начинают разрастаться бляшки. Таким образом, атеросклероз — это не проблема холестерина, а проблема нарушения работы лимфатической системы, которая перестает дренировать сосуд и бляшка растет.
Где же может развиваться атеросклероз?
Всем известны патологии органов головы и шеи, которые кровоснабжаются в бассейне сонных артерий. Чаще всего мы наблюдаем возникновение бляшек именно в этом регионе: в общей, внутренней и наружной сонных артериях. А через эту кровеносную магистраль снабжаются кровью головной мозг, органы зрения, щитовидная железа и другие. Катастрофа может развиваться и в сосудах сердца, в любой артерии этого бассейна. Наконец, очень часто мы наблюдаем развитие атеросклероза в самых разных местах кровеносных магистралей нижних конечностей.
Сначала мы видим мягкие симптомы. Если мы говорим о голове и шее, это может быть шум в голове, головокружение, головные боли. Атеросклероз коронарных артерий может проявиться ишемической болезнью сердца. В нижних конечностях возникают острые боли при ходьбе, нагрузке. Возникает необходимость остановиться, подождать.
Подход Лимфатек к лечению атеросклероза
У нас есть решение, как лечить эту болезнь даже на ранних стадиях, не дожидаясь роста бляшки. Мы можем влиять на лимфатическую систему, чтобы она дренировала стенки сосуда и удаляла атеросклеротические бляшки.
Приведем пример двух похожих клинических случаев в нашей клинике. Оба пациента с облитерирующим, т.е. запущенным атеросклерозом нижних конечностей. Взгляд хирурга — обоим пациентам необходима срочная ампутация. Одному пациенту было 60 лет, второму — 80.
Второй пациент согласился на наше лечение. Он ушел из жизни в возрасте 92 года, и 12 лет он прожил с ногой благодаря нашей технологии лечения.
Другой пациент согласился на ампутацию. Сегодня мы продолжаем брать на лечение пациентов после предварительного анализа ситуации.
Узнать про случаи лечения можно из наших статей.
Видео выступления
И напоследок, помните, что атеросклероз — это тихая, бессимптомная болезнь. Пожалуйста, если Вы старше 40, займитесь своим здоровьем. Проведите УЗ-исследование сосудов, в первую очередь — шеи и ног. При необходимости проведите исследование сосудов сердца. Сегодня все методы исследования доступны. А если у Вас или Ваших близких уже есть такая проблема здоровья, как атеросклероз, не оставляйте ее без внимания.
Атеросклероз артерий: симптомы, лечение, профилактика
Атеросклероз — патология, поражающая артерии. В результате на стенках сосудов образуются холестериновые бляшки, их просвет сужается, крови трудно пройти к тканям и органам. Процесс развивается постепенно, если медленно нарастают холестериновые бляшки или быстро при развитии тромбоза сосудов, который приводит к инсультам, гангрене ног, инфаркту миокарда.

Атеросклероз поражает в основном артерии и их ответвления. Чаще всего бляшки появляются в сосудах головного мозга, почек, сердца, конечностей, особенно нижних. Но развивается патологический процесс в сосудах всего организма, просто с различной интенсивностью.
Проблема возникает из-за расстройства липидного обмена. Причины для этого могут быть приобретенными, когда атеросклероз развивается из-за неправильного образа жизни, заболеваний, способствующих увеличению липопротеидов низкой плотности и уменьшению количества полезного холестерина.
Но иногда атеросклероз может развиться только по одной причине – генетический фактор. Это наследственная гиперхолестеринемия, при которой липиды из крови практически не усваиваются органами, которые должны их утилизировать (например, печень). В таком случае концентрация плохого холестерина зашкаливает, образуются бляшки, преграждающие путь току крови.
ВАЖНО! Атеросклероз в той или иной степени развивается у всех людей после 40-50 лет. Женщины до наступления климакса болеют в 4 раза меньше мужчин. Наследственность способствует раннему атеросклерозу, а после 50 лет этот фактор уже не оказывает сильного влияния на его развитие.
Атеросклероз длительный период времени протекает бессимптомно. Этот период затягивается иногда на десятилетия. Он начинает проявлять себя когда атеросклеротические бляшки перекрывают 70% просвета артерии, возникает препятствие для кровотока и снабжение кислородом тканей и органов. Но и маленькие бляшки становятся опасными для жизни и здоровья. Они могут разорваться, в месте разрыва появляется тромб, который способен перекрыть всю артерию, что приведет к нарушению кровоснабжения органа, к которому идет сосуд. Развиваются такие состояния как инсульт, инфаркт, гибнет множество клеток органа.
Зачастую обнаружение одной холестериновой бляшки бывает случайным, при обследовании артерий по другому поводу. В таком случае необходимо проверить и остальные сосуды, скорей всего, в них тоже обнаружатся отложения холестерина, так как заболевание является системным.
У атеросклероза выделяют 2 стадии:
- Субклиническая.
Это время когда атеросклероз протекает без симптоматики. Но при помощи лабораторных анализов и инструментальных методов диагностики можно выявить атеросклеротические бляшки на сосудистых стенках. - Симптомная.
Эта стадия сопровождается признаками атеросклероза. Она проходит несколько этапов. На ишемическом просвет сосудов сужается, нарушается кровоснабжение органов. На тромбонекротическом появляются тромбозы артерий и участки отмерших тканей во внутренних органах. На фиброзном (склеротическом) этапе разрастается соединительная ткань из-за недостатка кровоснабжения, развивается атрофия органов.
Признаки в зависимости от пораженного сосуда
Симптоматика атеросклероза связана со снижением тока крови в поврежденной артерии. При сильном перекрытии ее русла развиваются симптомы ишемии органа, который снабжают кровью поврежденные сосуды. При перекрытии бляшками сердечной артерии появляются признаки стенокардии напряжения. Это ощущение сдавливания, боли в грудной клетки, возникающие при любой физической активности (подъеме тяжестей, беге, быстрой ходьбе, поднятии по лестнице).
При закупорке сосудов ног появляется боль при ходьбе, усталость, жжение. Симптоматика исчезает, если остановиться передохнуть, но как только человек продолжает ходьбу, она возвращается.
При поражениях артерий головного мозга часто развивается ишемический инсульт или транзиторная ишемическая атака. Симптоматика этих состояний схожа. У человека появляются проблемы с речью, головокружения, головные боли, нечеткость зрения, немеют руки, ноги, часть лица преимущественно с одной стороны. Отличается симптоматика длительностью. При инсульте признаки продолжают беспокоить несколько суток, тогда как при транзиторной ишемической атаке они исчезают максимально через сутки.
При атеросклерозе почечных артерий развивается гипертензия, которая практически не реагирует на терапию.
ВАЖНО! Если симптоматика проявляется постепенно, скорей всего, бляшка разрастается. Если признаки нарастают быстро, возможно ее оболочка прорвалась, образовался тромб, который перекрыл проток артерии. В таком случае действовать нужно незамедлительно, вызывать «Скорую помощь», иначе возможен летальный исход.
Для диагностики и разработки терапевтической схемы требуется консультация кардиолога, ангионевролога, сосудистого хирурга в зависимости от того, артерии какого органа поражены. При хронических заболеваниях дополнительно нужно обратиться к эндокринологу, нефрологу, неврологу, флебологу.
Диагностика включает следующие исследования:
- биохимия и общий анализ крови для определения уровня холестерина и глюкозы;
- для изучения состояния сосудов проводят ангиографию и рентген;
- липидограмма;
- УЗИ аорты;
- МРТ артерий для исследования состояния стенок, выяснения размера холестериновых бляшек;
- ультразвуковая допплерография для оценки кровотока.
Дополнительно проверяют сердце. Проводят ЭХО, тесты с нагрузкой, коронографию.
Лечение атеросклероза направлено на снижение уровня плохого холестерина.
Для этого применяют следующие лекарства:
- Статины.
Понижают уровень холестерина низкой плотности, останавливают образование холестериновых бляшек, следовательно, прогрессирование атеросклероза. - Препараты с никотиновой кислотой.
Они понижают количество ЛПНП и триглицеридов, повышают уровень хороших липидов. - Фибраты.
Уменьшают синтез жиров в организме. - Секвестранты желчных кислот.
Понижают количество жиров в клетках за счет связывания и выведения желчных кислот из кишечника.
Лечение атеросклероза длительное, иногда приходится принимать лекарства всю жизнь.
При отсутствии эффекта от медикаментозной терапии или при закупорке артерии требуется хирургическое вмешательство. Выбор операции зависит от степени закупорки сосуда:
- Ангиопластика.
Малотравматичное вмешательство, при котором в сосуд вводят тоненький прибор с баллоном на конце. Его раздувают при помощи сжатого воздуха. Сосуд расширяется, бляшка растекается по стенкам, кровоток восстанавливается. Баллон сдувают, прибор вынимают. - Эндартерэктомия.
Операция, при которой разрезают артерию и из нее извлекают атеросклеротическую бляшку. - Протезирование.
Пораженный сосуд заменяют протезом. - Стентирование.
Артерию расширяют при помощи баллона с воздухом, вводят тоненький решетчатый цилиндр (стент). Он раскрывается, расширяя сосуд, и одновременно прижимает бляшку. Постепенно стент врастает в эндотелий артерии. - Шунтирование.
При таком оперативном вмешательстве для кровотока делают обходной путь. Соединяют шунтом две точки артерии в местах, где ее стенки не поражены бляшками.
К сожалению, атеросклероз относится к неизлечимым состояниям. Можно только улучшить состояние человека и в дальнейшем проводить профилактические мероприятия. Периодически требуется сдавать кровь на анализ, определять липидограмму, маркеры функции печени. Необходимо соблюдать диету с пониженным содержанием жиров, увеличить физическую активность по мере возможности, отказаться от вредных привычек. Профилактикой необходимо заниматься не только людям с поставленным диагнозом атеросклероз, но и всем, кто старше 40 лет или имеет генетическую предрасположенность к заболеванию.
При атеросклерозе поражаются крупные сосуды – аорта и артерии. Опасность заболевания состоит в том, что от холестериновой бляшки может в любой момент оторваться частичка и вместе с кровью попасть в мелкий сосуд, перекрыв его. Этот приводит к острому нарушению питания органов и развитию опасных для жизни состояний. Важно вовремя диагностировать заболевание и провести лечение.
Причины и механизм образования холестериновых бляшек в сосудах
Образование холестериновых бляшек носит, по современным представлениям, воспалительный процесс и связан с повреждением эндотелия – гладкого слоя клеток, покрывающего внутренние стенки кровеносных сосудов, артерий и вен. Механизм образования холестериновых бляшек таков: первоначально поврежденный (травмированный) эндотелий проникает «плохой» («вредный») холестерин (липопротеины низкой плотности, ЛПНП), пробивая его защиту. Особенно опасен в этом механизме окисленный (оксидированный) ЛПНП, который образуется при взаимодействии холестерина с кислородом в крови.
Проникнувший сквозь эндотелий оксидированный ЛПНП воспринимается иммунной системой в качестве инфекции, порождая механизм ответной реакции: белые кровяные тельца (макрофаги) поглощают окисленный холестерол, вызывая дальнейшее повреждение эндотелиальной оболочки. По мере развития процесса белые клетки крови, воспалительные белки и холестерин вместе образуют холестериновую (атеросклеротическую) бляшку. Первопричинами образования холестериновых бляшек в кровеносных сосудах, инициирующими травму эндотелия, часто являются курение, злоупотребление алкоголем (подробнее, как связан алкоголь и холестерин), гипертония и т.д.
Современные исследования утверждают, что холестериновые бляшки появляются в сосудах, в первую очередь, от неправильного образа жизни: злоупотребления алкоголем (подавляет выработку «хорошего» холестерина – липопротеинов высокой плотности, ЛПВП – который очищает сосуды от жирового налета и ЛПНП), курением, жирной пищей. До 90% случаев ишемии может быть предотвращено через изменение образа жизни, путем устранения факторов из-за которых возникают холестериновые бляшки, употреблением продуктов против холестерина.
Необоримым (но не достаточным) условием образования атеросклеротических бляшек является высокий (повышенный) уровень холестерола в крови – это строительный материал. Достаточным условием является уже повреждение (травма) кровеносного сосуда, например, из-за постоянно высокого давления. Высокое артериальное давление (гипертензия) является мощным, но модифицируемым фактором атеросклероза и ишемии. Гипертензия может быть первичной, когда причина ее неизвестна и лечится она сама, и вторичной, когда причина ясна и лечится заболевание, которое спровоцировало рост давления.
Общий механизм, как образуются холестериновые бляшки, описан выше. Однако у каждого случая есть своя специфика. Например, при вторичной гипертензии, когда налицо проблемы с почками, атеросклеротические бляшки сужают кровеносные сосуды, питающие почки, отчего в кровь выбрасывается гормон, еще больше сжимающий сосуды и еще больше повышает артериальное давление, что усугубляет ситуацию и «подгоняет» атеросклероз.
Курение и загрязнение воздуха повышают уровень окиси углерода, иных токсических веществ в крови, что провоцирует химические реакции, опасные для эндотелиального слоя. Гипертония (повышенное или высокое давление) заставляет кровь наподобие тарана механически повреждать эндотелий. Другими словами, причиной образования холестериновых бляшек в сосудах может стать и гипертония, и курение, и жизнь вблизи автострады.
Причины образования холестериновых бляшек в артериях
Одной из причин образования атеросклеротических бляшек может стать воспалительная реакция (вызванная, к примеру, инфекцией), если она проявляется внутри артерии или вены (кровеносного сосуда). Чтобы избавиться от этой причины возникновения холестериновых бляшек в сосудах применяются статины (лекарства от повышенного уровня холестерина в крови) – они обладают еще и противовоспалительным эффектом, лекарства от гипертонии (предотвращают дальнейшее разрушение эндотелия), рекомендуется отказ от курения (для снижения уровня окиси углерод в крови).
Другими причинами появления холестериновых бляшек в сосудах являются избыточный вес с сопутствующим повышенным уровнем ЛПНП, метаболический синдром (неправильное питание плюс малоподвижный образ жизни), наследственные заболевания. Совокупность причин (факторов риска) холестериновых бляшек в сосудах может привести к развитию атеросклероза даже в 20- и 30-летнем возрасте (в том числе в коронарных – питающих сердце – сосудах). Профилактика и лечение начинается с формирования меню здорового питания при холестериновых бляшках.
Наиболее интенсивно холестериновые (атеросклеротические) бляшки образуются в пожилом возрасте, однако уже в 20-летнем возрасте процесс атеросклероза идет, т.е. первые бляшки образуются еще у детей. Исследования врачей Кливлендской клиники показали наличие атеросклеротических бляшек у молодых жертв в коронарных сосудах уже в 30 лет (более чем у половины людей).
Сахарный диабет 2-о типа является одним из факторов риска ишемической болезни сердца (которая сама является производным от атеросклероза). Повышенное содержание сахара в крови является одним из факторов воспалительных процессов в кровеносных сосудах и, как следствие, запускает механизм образования холестериновых бляшек. Наконец, глюкоза лежит в основе химических реакций синтеза эндогенного (собственного) холестерина. Подробнее вопрос рассмотрен в материале о повышенном уровне сахара и холестерина в крови.
Натуральный кофе единственный может повлиять на образование холестериновых бляшек: содержащийся в нем кафестол – при регулярном чрезмерном употреблении кофе – может обусловить рост уровня эндогенного холестерина в 6 – 8%. Подробнее о том, влияет ли кофе на холестерин.
Вне зависимости от причины образования холестериновых бляшек, на ранних стадиях их очень сложно отследить: некоторые врачи предлагают тест сканирования кальция, основанный на отслеживании атеросклеротических бляшек по их составу. Изначально в состав бляшки входят только воспалительные белки, макрофаги и окисленный холестерин, однако со временем сюда попадает кальций (кальциноз). Сам тест может давать ложноположительные результаты, однако понимание и отслеживание причин возникновения холестериновых бляшек и исследование организма по их составу позволяет с некоторой уверенностью говорить о развитии атеросклероза. См. подробнее: диагностика холестерина в сосудах.
Т.к. сканирование кальция не совсем безопасно (есть небольшое радиационное воздействие), без должных подозрений лучше ограничиться скринингом пациентов на факторы риска. Выявление причин холестериновых бляшек позволяет подобрать эффективные методы их лечения. К факторам риска, поддающимся лечению относят сахарный диабет 2-о типа, высокое кровяное давление (гипертония), ожирение, курение. К не модифицируемым факторам риска относят семейный анамнез, преклонный (пожилой) возраст, а также такие заболевания как псориаз, ревматоидный артрит, эритематоз, мигрень.
Лечение атеросклероза направлено на устранение причин возникновения атеросклеротических бляшек. Однако могут предлагаться и другие варианты – от уже обсуждаемого выше снижения артериального давления до целенаправленного повышения уровня ЛПВП. Предотвратить образование холестериновых бляшек можно путем нормализации диеты, употребления большого количества растительной пищи, избавлением от лишнего (избыточного) веса, избеганием эмоционального стресса и лечением сопутствующих заболеваний (сахарного диабета и даже периодонтита, апноэ – недавно установленных факторов риска). См. также: продукты для повышения холестерина в крови.
Почему холестериновые бляшки образуются в сосудах и откуда они берутся?
Необходимым условием образования холестериновых бляшек в кровеносных сосудах является повышенный (высокий) уровень холестерина. Холестерин крови берется (синтезируется) из печени или из продуктов питания (20 – 30%). Липопротеины низкой плотности отвечают за транспортировку питательных веществ (нутриентов) из пищеварительной системы к органам и тканям организма, а ЛПВП – за перенос уже ЛПНП в печень, где последние расщепляются и выдоятся из организма.
Холестериновые бляшки появляются в сосудах (а не где-то еще), потому что именно в крови и находится ЛПНП (и триглицериды), именно здесь может произойти воспалительный процесс с проникновением оксидированного холестерина в эндотелий.
Атеросклероз: симптомы, диагностика, лечение
Атеросклероз – системное заболевание, при котором в первую очередь поражаются артерии. В стенке сосудов происходит отложение холестерина, вследствие чего образуются бляшки, препятствующие нормальному току крови.
Внутренние органы испытывают недостаток кислорода и питательных веществ, при медленном прогрессировании патологии их работа нарушается постепенно. В случае острого тромбоза с полным перекрытием кровотока возможно развитие тяжелых осложнений – инфаркта миокарда, инсульта, гангрены нижних конечностей и других опасных патологий.
Причины появления
Появление атеросклероза связано с нарушением обмена веществ в организме, дисбалансом липидов и избытком холестерина в крови. Важную роль играет и механическое повреждение стенки сосуда, способствующее атеросклеротическим отложениям и формированию бляшки в месте травмы.
Риск развития атеросклероза выше у мужчин в возрасте старше 45 лет, женщин после 55 лет или с ранним климаксом, а также среди лиц с семейной гиперхолестеринемией и отягощенной наследственностью, чьи родственники уже страдают данным заболеванием.
- несбалансированный рацион с обилием жирной пищи;
- избыточная масса тела;
- курение;
- злоупотребление алкогольными напитками;
- малоподвижный образ жизни;
- сердечно-сосудистые заболевания – ИБС, артериальная гипертензия;
- эндокринные патологии, в частности сахарный диабет.
Классификация заболевания
- Сердечная форма. Ишемический атеросклероз с поражением венечных сосудов и клапанов.
- Почечная форма. Затронуты почечные артерии.
- Мозговая (церебральная) форма. Заболевание распространяется на внутричерепные сосуды.
- Кишечная форма. Страдают мезентериальные артерии.
- Атеросклероз аорты. Чаще поражается ее брюшной отдел.
- Атеросклероз артерий нижних конечностей, преимущественно бедренных.
- Атеросклероз брахиоцефальных сосудов. К ним относятся правые сонная, позвоночная и подключичная артерии.
Симптомы атеросклероза
Годами и даже десятилетиями заболевание может протекать без клинических проявлений. В дальнейшем наблюдаются признаки плохого кровоснабжения различных органов.
При атеросклерозе сердца пациента беспокоит «сжимающая» боль за грудиной при физической нагрузке – стенокардия напряжения, аритмия, ощущение сердцебиения, сопровождаемое одышкой, возможно развитие инфаркта миокарда.
В случае поражения брюшных сосудов могут присутствовать приступы боли в верхней и средней частях живота, которые сопровождаются повышенным газообразованием и запорами.
Атеросклероз артерий головного мозга проявляется в головокружении и кратковременных эпизодах потери сознания, шуме в ушах. При прогрессировании заболевания возможно развитие инсульта с его неврологической симптоматикой – головокружением, головной болью, нарушением координации и дезориентацией, онемением или слабостью мышц лица, руки или ноги одной стороны тела, внезапными нарушениями речи, зрительными расстройствами, продолжительным бессознательным состоянием.
Тромбоз сосудов нижних конечностей может приводить к онемению и изменению цвета кожи ног, ощущению ползания мурашек, болям в мышцах при ходьбе – «перемежающейся хромоте». В дальнейшем кожа становится тонкой и сухой, шелушится, ногти утолщаются, образуются трудно заживающие трофические язвы, появляются частые судороги.
Главный симптом поражения почечных артерий – неконтролируемое повышение кровяного давления, ведущее к устойчивой в отношении медикаментозных препаратов гипертензии.
Диагностика атеросклероза
Постановка диагноза основана преимущественно на результатах лабораторных анализов и данных инструментальных методов исследования. Беседа с пациентом лишь позволяет выявить факторы риска развития заболеваний и в совокупности с осмотром, а также консультацией других специалистов предположить, какие органы уже пострадали от заболевания.
-
. На высокую предрасположенность к развитию заболевания указывают такие изменения, как повышение концентрации общего холестерина, триглицеридов, липопротеинов низкой и очень низкой плотности, уменьшение количества липопротеинов высокой плотности. К инновационным факторам риска атеросклероза относятся С-реактивный белок (СРБ), аполипопротеины А1 (апоА1) и B-100 (апоВ), некоторые полиморфизмы генов эндотелиальной синтазы (NOS3G894T, NOS3T(-786)C) и факторов свертывания крови FV и FII.
Для получения точных результатов анализа крови на атеросклероз за три дня до него следует отказаться от жирной, богатой холестерином пищи, а за 8-10 часов совсем ничего не есть и не пить много жидкости. За 30 минут до исследования нужно избегать сильных эмоциональных нагрузок, стресса, не курить.
Для визуализации атеросклеротических бляшек по показаниям применяется ангиография – рентгенологическое исследование с введением контрастного вещества. В случае подготовки к операции на сосудах сердца выполняется коронароангиография.
«Золотым стандартом» диагностики патологических изменений в артериях головного мозга и паренхиматозных органов считается спиральная компьютерная томография с контрастированием.
Часто таким больным рекомендована консультация офтальмолога. При офтальмоскопии глазного дна определяются признаки атеросклеротического поражения мелких ретинальных сосудов.
Лечение
Лечение атеросклероза начинается с коррекции рациона питания и изменения образа жизни. Всем пациентам рекомендованы снижение массы тела, умеренные физические нагрузки, отказ от курения и алкоголя.
Часто причиной атеросклероза служит алиментарный фактор, поэтому соблюдение диеты играет очень важную роль. Для снижения концентрации холестерина в крови важно избегать мясных бульонов, жирной, соленой, копченой пищи, полуфабрикатов, пряных, острых, жареных блюд, ограничить потребление поваренной соли.
- сахар;
- кондитерские изделия, сладости;
- майонез, томатный и прочие магазинные соусы;
- хлебобулочные изделия из пшеничной муки;
- субпродукты;
- сладкие газированные напитки;
- соки и нектары промышленного производства;
- какао;
- консервы из мяса и рыбы;
- сухофрукты с высоким содержанием сахаров;
- крепкий кофе и чай.
- снижение синтеза холестерина (статины, фибраты);
- уменьшение всасывания жиров из пищи (ингибиторы абсорбции холестерина, секвестранты желчных кислот);
- предупреждение тромбоэмболических осложнений (антиагреганты);
- облегчение симптомов атеросклероза (обезболивающие средства, спазмолитики).
- Баллонная ангиопластика. Внутри пораженного сосуда раздувается баллон, при этом атеросклеротическая бляшка сплющивается и равномерно распределяется по стенке артерии. По окончании манипуляции устройство извлекают.
- Стентирование артерий. Во время операции вводится и раскрывается в области сужения тонкий решетчатый цилиндр. Он также прижимает бляшку, но остается в просвете сосуда, постепенно врастая в его эндотелий.
Осложнения
Атеросклероз нижних конечностей опасен развитием гангрены, атрофии мышц, тромбоэмболией сосудов жизненно-важных органов в случае отрыва бляшки.
Кардиальные осложнения при поражении коронарных сосудов включают инфаркт миокарда, очаговую дистрофию сердечной мышцы, миокардиосклероз, коронаросклероз.
При обтурации мезентериальных артерий возможны явления ишемического колита и гангрены кишечника, а почечных – вторичной артериальной гипертензии. Церебральные последствия включают геморрагический и ишемический инсульт, транзиторные ишемические атаки, атеросклеротическое слабоумие.
Опасность для жизни пациента представляет аневризма аорты, разрыв которой в большинстве случаев заканчивается летальным исходом.
Профилактика атеросклероза
Пациентам, имеющим отягощенную наследственность и возрастную предрасположенность, рекомендуется скрининговое обследование для определения риска развития сердечно-сосудистой патологии. Оно нацелено на обнаружение лабораторных и генетических маркеров заболевания.
Профилактика атеросклероза включает контроль веса, правильное питание, достаточную физическую активность, отказ от вредных привычек, своевременное лечение хронических болезней.


