Инфекционный мононуклеоз (болезнь Филатова, железистая лихорадка)
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Инфекционный мононуклеоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Инфекционный мононуклеоз – заболевание вирусной природы, при котором развивается лихорадка, увеличиваются печень и селезенка, лимфатические узлы, поражаются гортань, глотка. В крови регистрируются свойственные только этой патологии изменения (появление атипичных мононуклеаров, лимфоцитоз). В ряде случаев инфекционный мононуклеоз имеет хроническое течение, при некоторых состояниях клиническая картина стерта, что существенно затрудняет диагностику и постановку верного диагноза.
Причины появления инфекционного мононуклеоза
Заболевание вызывают вирусы семейства герпесвирусов, самым частым возбудителем считается вирус Эпштейна–Барр (ВЭБ, или вирус герпеса человека 4-го типа). Большинство людей переносят его в стертой клинической форме в детстве и юношестве, что подтверждается анализами крови на содержание иммуноглобулинов, которые вырабатываются в ответ на попадание вирусов в организм человека: по статистике у 9 из 10 взрослых положительные анализы крови на ДНК этого вируса.
Пути передачи вируса, вызывающего инфекционный мононуклеоз:
- Воздушно-капельный.
- Контактно-бытовой (в том числе половой).
- Парентеральный – во время переливания крови, пересадки органов и тканей в течение 6 предшествующих заболеванию месяцев.
К предрасполагающим факторам развития болезни относятся такие состояния, как снижение иммунитета, длительно текущие заболевания или обострение хронических патологий, неблагоприятная психоэмоциональная и экологическая обстановка.
Классификация заболевания
Единой общепринятой классификации инфекционного мононуклеоза нет. Для удобства формулировки диагноза используются следующие разделения патологии на группы:
По возбудителю:
- Вирус Эпштейна–Барр (ВЭБ).
- Цитомегаловирус.
- Вирус герпеса 6-го и 7-го типов (HV6, HV7).
- Аденовирус.
- Вирус иммунодефицита.
- Toxoplasma gondii (токсоплазма).
- Типичный – свойственная мононуклеозу клиническая картина и патогномоничные (характерные только для этого заболевания) изменения в анализах крови.
- Атипичный – стертая клиника, бессимптомное течение.
- Острый инфекционный мононуклеоз – проявления заболевания регистрируются в течение не более 3 месяцев.
- Затяжное течение (3–6 месяцев).
- Рецидивирующее течение – симптомы патологии возникают вновь через 1 месяц и менее после перенесенного заболевания.
- Хроническое – симптомы беспокоят более 6 месяцев.
Симптомы инфекционного мононуклеоза
После внедрения в организм вируса Эпштейна–Барр в течение месяца или полутора никаких симптомов не возникает, этот период называют инкубационным. Затем пациента начинают беспокоить слабость, повышенная утомляемость, чувство общего недомогания, свойственные любой вирусной инфекции. В течение полутора недель все эти симптомы постепенно уменьшаются. Затем на фоне, казалось бы, полного выздоровления возникают сильная боль в горле, высокая лихорадка, слабость, увеличение лимфатических узлов. Эти симптомы могут беспокоить несколько недель, а недомогание и слабость – более месяца. Клиническая картина (боль в горле при глотании, увеличение лимфатических узлов) практически идентична таковой при ангине. Для постановки диагноза «инфекционный мононуклеоз» назначают анализ крови, при котором выявляются изменения, свойственные только этой болезни. У 10% больных в этот период на теле появляется сыпь (ее наличие или отсутствие не несет никакого прогностического значения). Из-за увеличения печени и селезенки возможно ощущение дискомфорта в животе, в подреберных областях.
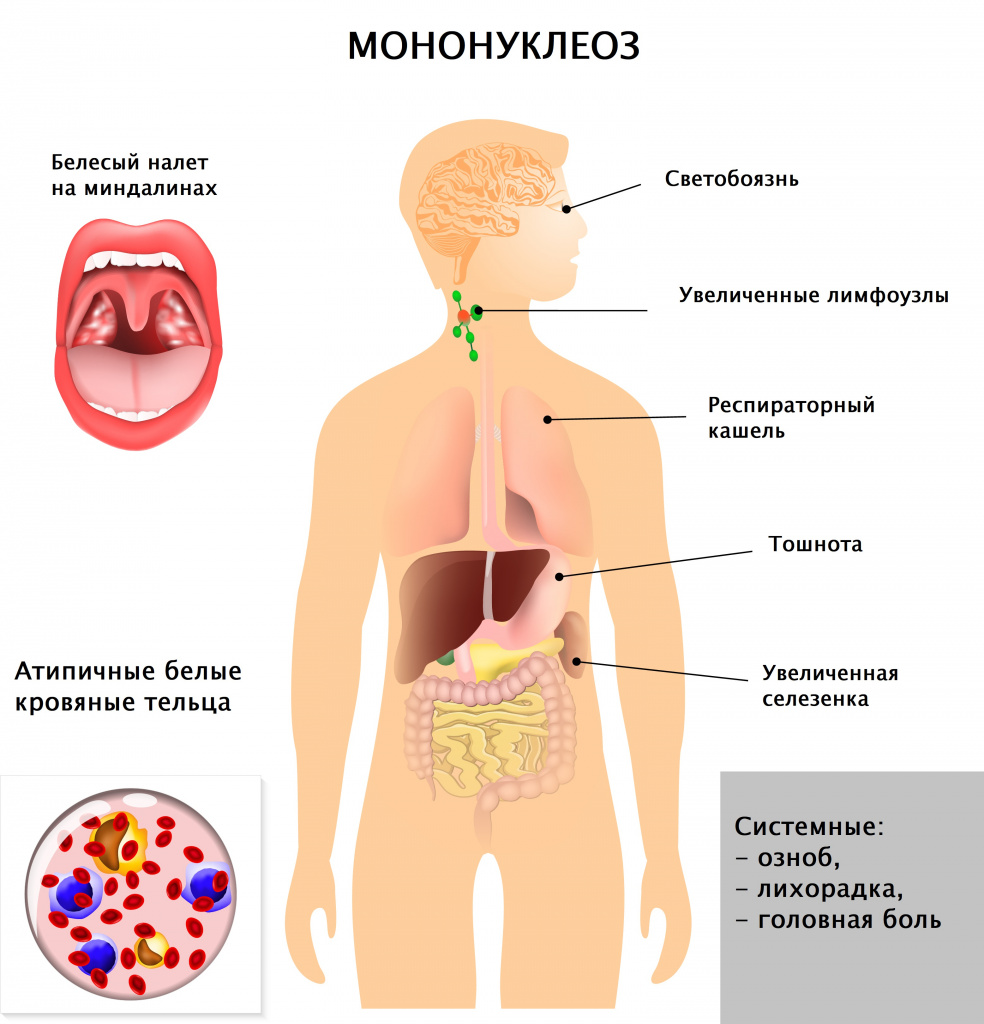
Диагностика инфекционного мононуклеоза
Врач в первую очередь собирает анамнез и проводит визуальный осмотр пациента. При осмотре обращают на себя внимание увеличенные группы лимфатических узлов (в тяжелых случаях не только шейной группы, но даже внутренние лимфатические узлы), гиперемия (краснота) зева, увеличение селезенки и печени, которое врач выявляет при пальпации и перкуссии живота.
Вирус Эпштейна–Барр поражает В-лимфоциты (разновидность лейкоцитов – белых кровяных телец, отвечающих за иммунитет, в частности, вырабатывающих антитела), в ответ в крови появляются клетки, характерные только для такого поражения и носящие название «атипичные мононуклеары», а общее количество лимфоцитов преобладает над количеством других лейкоцитов, возможно повышение или снижение общего количества белых кровяных телец, снижение гранулоцитов (подгруппы лейкоцитов, внутри которых есть специфические гранулы, где вырабатываются вещества для реализации иммунитета). К гранулоцитам относят, например, нейтрофилы, эозинофилы, базофилы. Все эти характерные для инфекционного мононуклеоза изменения выявляются при проведении клинического анализа крови.
Одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови для подсчета процентного содержания разновидностей лейкоцитов и определение скорости оседания эритроцитов.
Инфекционный мононуклеоз – причина повышения атипичных мононуклеаров в крови у ребенка
Атипичные мононуклеары или, как их еще называют, вироциты — особые клетки крови, которые по своей структуре сильно напоминают моноциты. Они предназначены для борьбы с вирусными агентами, попадающими в организм. Являются диагностическим критерием инфекционного мононуклеоза.

Атипичные мононуклеары в крови у ребенка – признак мононуклеоза
Почему появляются атипичные мононуклеары в крови ребенка?
Когда ребенок полностью здоров, вироциты в его анализах присутствовать не будут, за исключением редких случаев. Таким образом, норма данного показателя — единичные в поле зрения.
Причинами, по которым вироциты выявляются в анализе, могут стать следующие вирусы:
вирус простого герпеса.
Если концентрация атипичных мононуклеаров в крови ребенка не достигает 10%, это свидетельствует только о том, что в организме начинает развиваться вирусная инфекция. Когда уровень вироцитов превышает этот показатель, можно с высокой вероятностью предполагать инфекционный мононуклеоз.
Инфекционный мононуклеоз у детей
Заболевание вызывается вирусом Эпштейна-Барра, относящимся к семейству герпесвирусов. Основной мишенью вируса становятся В-лимфоциты.
Источником инфекции является не только больной человек, но и носитель, у которого наличие в организме возбудителя не привело к развитию заболевания. Как и другие вирусные инфекции, мононуклеоз передается воздушно-капельным путем. Инкубационный период может продолжаться несколько от нескольких недель, до нескольких месяцев.
Симптомы
Заболевание не всегда начинается остро. Также может протекать в подострой и хронической форме. Для стадии обострения характерны следующие проявления:
повышение температуры и выраженная интоксикация;
симметричное увеличение шейных лимфоузлов;
Проявления со стороны нервной системы отмечаются при тяжелых формах мононуклеоза, которые не поддаются классическому лечению.
Диагностика
Для выявления заболевания необходимо проведение следующих обследований:
общий анализ крови;
ИФА и ПЦР используются для поиска следов возбудителя в крови пациента. Они являются наиболее информативными. В биохимическом анализе отмечается билирубинемия, а в общем анализе крови может быть увеличено количество вироцитов. Они будут повышены в диапазоне от 10 до 55% в зависимости от тяжести инфекции.
Для выявления осложнений заболевания можно воспользоваться УЗИ, рентгенографией пазух и грудной клетки. Дифференциальный диагноз мононуклеоза проводится со всеми инфекционные заболеваниями, сопровождающимися синдромом сыпи.
Лечение
Терапия мононуклеоза должна быть комплексной и включать в себя ряд препаратов. Основную роль играют противовирусные средства, в частности интерфероны и ацикловир. Оба средства имеют хорошую доказательную базу. При осложнении заболевания необходимо подключение антибактериальных средств. Препаратами выбора в этом случае будут антибиотики из группы фторхинолонов и цефалоспоринов.
При инфекционном мононуклеозе запрещается применять следующие средства:
Важно помнить, что перед началом лечебных мероприятий необходимо в обязательном порядке получить консультацию специалиста.
Осложнения
При данном заболевании осложнения развиваются крайне редко. К ним можно отнести следующие:
обструкция верхних дыхательных путей;
нарушения работы системы кроветворения;
присоединение инфекций бактериальной природы.
Еще одним серьезным осложнением является то, что вирус Эпштейна-Барр является онкогенным. Это значит, что он может становится причиной появления новообразований. В частности, повышается риск развития лимфом.
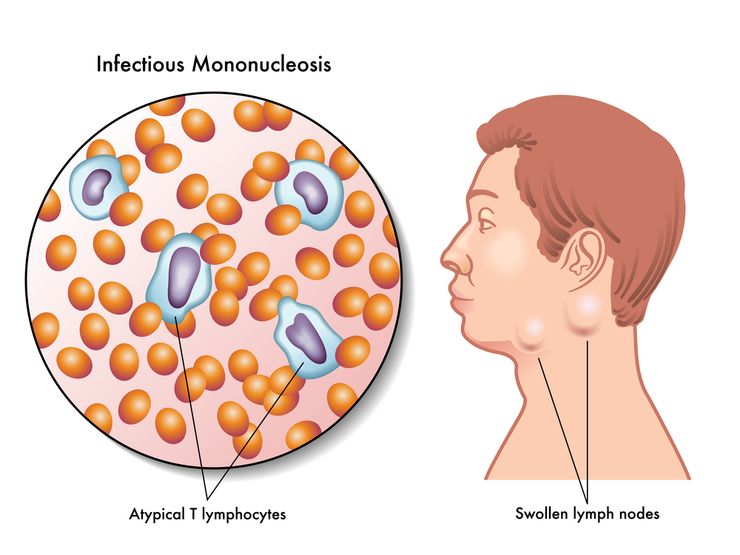
Инфекционный мононуклеоз: норма атипичных клеток
Атипичные мононуклеары в крови у ребенка — показатель, который свидетельствует о наличии в организме инфекционного мононуклеоза или иной вирусной патологии. При данном заболевании может быть достаточно разнообразная клиническая картина, схожая со многими патологиями. Именно поэтому анализ крови на мононуклеары является такой важной процедурой.
Видео


* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!
Мононуклеары в общем анализе крови. Как обозначаются у ребенка, взрослого, что это такое, норма, таблица, фото
1 ГБОУ ВПО «Волгоградский государственный медицинский университет Министерства здравоохранения России»
В статье содержатся результаты собственных наблюдений за 140 детьми в возрасте от 1 до 15 лет с инфекционным мононуклеозом, сопровождавшимся лихорадкой, ангиной, увеличением лимфатических узлов, печени и селезенки. Проведена комплексная оценка изменений периферической крови при острой Эпштейн-Барр вирусной инфекции, цитомегаловирусной инфекции, инфекционном мононуклеозе неуточненной этиологии, микст-инфекции. Выполнен подсчет количества эритроцитов, лейкоцитов, тромбоцитов, лейкоцитарный индекс интоксикации, определение концентрации гемоглобина и гематокрита (Ht), скорости оседания эритроцитов. Верификацию возбудителя осуществляли с помощью молекулярно-генетического (ПЦР) метода исследования. На основании лабораторных данных были сформулированы дифференциально-диагностические особенности инфекционного мононуклеоза различной этиологии у детей. Доказано, что длительность и тяжесть течения инфекционного мононуклеоза напрямую зависят от типа возбудителя, возраста и состояния иммунитета больного.

1. Белан Ю.Б., Михайлова Т.А. Значение клинических и лабораторных данных в дифференциальной диагностике инфекционного мононуклеоза // Детские инфекции. – 2008. – № 1 (7). – С. 32-35.
2. Крамарь Л.В., Арова А.А., Карпухина О.А. Клинико-иммунологические характеристики мононуклеозоподобного синдрома у детей // Вестник Волгоградского государственного медицинского университета. – 2012. – № 1 (41). – С. 72-74.
3. Крамарь Л.В., Карпухина О.А., Арова А.А. Этиологическая структура и клинико-лабораторная характеристика мононуклеозоподобного синдрома у детей // Фундаментальные исследования. – 2012. – № 7 (1). – С. 92-95.
4. Рослый И.М., Абрамов С.В. Биохимические показатели в оценке цитолитических механизмов и метаболических процессов на примере инфекционного мононуклеоза // Эпидемиология и инфекционные болезни. – 2005. – № 5. – С. 33-41.
5. Симованьян Э.Н. Эпштейна-Барр вирусная инфекция у детей // Лечащий врач. – 2007. – № 7. – С. 36-41.
6. Уразова О.И., Новицкий В.В., Помогаева А.П. Клинико-гематологические и цитогенетические проявления инфекционного мононуклеоза у детей // Эпидемиология и инфекционные болезни. – 2004. – № 3. – С. 34-39.
7. Mossman K.L., Ashkar A.A. Herpesviruses and the innate immune response // Viral Immunol. – 2005. – Vol. 18. – № 2. – P. 267-281.
8. Randall R.E., Goodbourn S. Interferons and viruses: an interplay between induction, signalling, antiviral responses and virus countermeasures // J. Gen. Virol. – 2008. – Vol. 89. – P. 41-47.
Общий анализ крови (ОАК) – один из важнейших диагностических методов, тонко отражающих реакцию кроветворных органов на воздействие различных физиологических и патологических факторов. Данные, полученные при его выполнении, представляют собой интегральные показатели состояния гемопоэтической системы, зрелые элементы которой осуществляют основные защитные функции организма и принимают активное участие во всех видах обмена [7].
Количественные и качественные изменения форменных элементов крови характерны для многих инфекционных заболеваний как бактериальной, так и вирусной этиологии. Наиболее выраженные изменения в периферической крови наблюдаются при герпетических инфекциях, кори, краснухе, ВИЧ-инфекции, вирусных гепатитах и др. [1].
Инфекционный мононуклеоз – острое инфекционное заболевание, вызываемое герпетическими вирусами 4, 5, 6-го типов, характеризующееся лихорадочным состоянием, ангиной, увеличением лимфатических узлов, печени и селезенки [5].
В настоящее время инфекционный мононуклеоз следует считать полиэтиологическим заболеванием. Согласно МКБ -10 выделяют: инфекционный мононуклеоз, вызванный гамма-герпетическим вирусом Эпштейн-Барр (В27.01); цитомегаловирусный мононуклеоз (В27.1);
другой инфекционный мононуклеоз (В27.8); инфекционный мононуклеоз неуточненный (В27.9).
Основными проявлениями инфекционного мононуклеоза, определяющими его сущность и название, служат изменения в периферической крови, которые возникают в первые дни болезни и достигают максимума в ее разгар. Это умеренный лейкоцитоз, увеличение количества одноядерных элементов крови (лимфомоноцитоз), умеренное повышение СОЭ [8]. В начале болезни у большинства больных значительно снижается содержание сегментоядерных нейтрофилов и увеличивается количество палочкоядерных. Самым характерным признаком инфекционного мононуклеоза является наличие атипичных мононуклеаров, которые появляются в разгар болезни и сохраняются 2-3 недели. На ранних стадиях – это В-лимфоциты, содержащие специфические иммуноглобулины в цитоплазме. В последующие стадии большую часть атипичных мононуклеаров составляют Т-клетки [2].
Диагностическое значение имеет увеличение количества атипичных мононуклеаров с широкой цитоплазмой не менее чем до 10-12%, хотя число этих клеток может достигать 80-90%. Следует заметить, что отсутствие атипичных мононуклеаров при характерных клинических проявлениях заболевания не противоречит предполагаемому диагнозу, поскольку их появление в периферической крови может задерживаться до конца 2-3-й недели болезни [4].
При обследовании детей с инфекционным мононуклеозом анализ крови обычно включает определение количества эритроцитов, лейкоцитов, тромбоцитов, ретикулоцитов, подсчёт лейкоцитарной формулы, определение концентрации гемоглобина, СОЭ, вычисление цветового показателя и гематокрита (Ht).
Данные общего анализа крови позволяют получить комплексное представление о тяжести течения инфекционного мононуклеоза, наслоении бактериальной инфекции, эффективности проводимой терапии.
Цель исследования – выявление закономерностей изменения показателей периферической крови у детей при инфекционном мононуклеозе различной этиологии.
Материалы и методы исследования
Под нашим наблюдением находилось 140 детей с инфекционным мононуклеозом в возрасте от 1 до 15 лет, проходивших стационарное лечение в Волгоградской областной детской клинической инфекционной больнице. Верификацию возбудителя осуществляли с помощью молекулярно-генетического (ПЦР) метода исследования. Также всем больным проводилось комплексное обследование, которое включало в себя общеклинические (сбор анамнеза, осмотр, пальпацию, перкуссию, аускультацию) и лабораторно-инструментальные методы: общие анализы крови и мочи, биохимические тесты (АЛТ, АСТ, коэффициент де Ритиса, тимоловые пробы), УЗИ органов брюшной полости.
Общий анализ периферической крови проводился в клинической лаборатории с использованием автоматического гематологического анализатора «МЕК-6400». Он включал в себя определение количества эритроцитов, гемоглобина, гематокрита, лейкоцитов (с подсчетом лейкоцитарной формулы), СОЭ, тромбоцитов. В дополнение к результатам, полученным при помощи автоматического счетчика, производилась традиционная окраска мазков с подсчетом формулы «белой» крови на стекле.
С целью определения степени интоксикации и выраженности гнойно-воспалительного процесса в ротоглотке при инфекционном мононуклеозе у детей производили расчёт лейкоцитарного индекса интоксикации (ЛИИ). Определение ЛИИ имело важное значение как для контроля за лечением, так и для прогноза заболевания.
Существует несколько способов расчета лейкоцитарного индекса интоксикации. Нами была выбрана формула В.К. Островского (1983), в которой в числителе находится сумма процентного содержания клеток миелоидного ряда, а в знаменателе – сумма остальных клеток белой крови [6].
Формула расчёта ЛИИ,
где: ПК – плазматические клетки, миел. – миелоциты, ю. – юные, п. – палочкоядерные, с. – сегментоядерные, Лимф. – лимфоциты, мон. – моноциты, э. – эозинофилы, б. – базофилы.
Результаты и их обсуждение
Данные, полученные при исследовании носоглоточной слизи и сыворотки крови у 140 детей методом ПЦР, показали, что на долю классического ИМ, вызванного Эпштейн-Барр вирусом (ЭБВ), приходилось 74,3% всех случаев. У 1/3 детей мононуклеоз был обусловлен другими возбудителями: в 9,2% – цитомегаловирусом (ЦМВ), в 8,6% – микст-инфицированием ЦМВ и ЭБВ, у 7,9% детей этиологию заболевания установить не удалось.
Далее нами был проведен анализ гемограмм наблюдаемых детей с учетом этиологии заболевания. Полученные данные представлены в табл. 1 и 2.
Таблица 1 – Частота встречаемости патологических изменений показателей ОАК при инфекционном мононуклеозе различной этиологии
Таблица 2 – Средние значения патологических показателей ОАК при инфекционном мононуклеозе различной этиологии
Сниж. гемоглобина (г/л)
Повыш. гемоглобина (г/л)
Сниж. гематокр. (г/л)
Ускорение СОЭ (мм/час)
Оценка данных таблиц показала, что при Эпштейн-Барр вирусном мононуклеозе лейкоцитоз отмечался у 43,3% больных, лейкопения – у 2,9%. Количество лейкоцитов колебалось в широких пределах – от 4,0х109 г/л до 32,7х109 г/ л и в среднем составляло 16,3±5,3х109 г/л. Характерным для ИМ-ЭБВ этиологии изменением в периферической крови было снижение сегментоядерных нейтрофилов (в среднем до 18,1±8,2%), что отмечалось у 39,4% детей. Нейтрофилез встречался редко и был зафиксирован только у 7,7% больных. В 16,3% случаев у детей с ИМ-ЭБВ этиологии в ОАК отмечался палочкоядерный сдвиг влево. Количество палочкоядерных нейтрофилов колебалось от 0 до 42%, составляя в среднем – 11,4±8,9%.
Процентное содержание лимфоцитов в периферической крови у детей было разнообразным и варьировало от 2,0 до 85,0%. Лимфоцитоз, при сравнении с нормальными возрастными показателями, был выявлен у 21,2% обследованных, лимфопения – у 15,4%. Нарастание моноцитов отмечалось у 23,0% детей, их среднее значение составило – 15,6±3,3%.
Наличие в периферической крови атипичных мононуклеаров при инфекционном мононуклеозе Эпштейн-Барр вирусной этиологии являлось кардинальным симптомом и встречалось в 74,0% случаев. Количество плазматических клеток было разнообразным и в большинстве случаев зависело от сроков заболевания. Так, у 39,4% больных их значение не превышало 10% и в среднем равнялось 5,5±2,8%. У 34,6% – количество атипичных мононуклеаров в крови было более 10% и имело среднее значение – 21,9±1,7%.
Помимо перечисленных изменений лейкоцитарной формулы, для Эпштейн-Барр вирусной инфекции были характерны и специфические изменения «красной» крови. Так, эритроцитоз, связанный со сгущением крови на фоне длительной и выраженной интоксикации, отмечался у 12,5% больных, повышение гемоглобина (в среднем до 149±7,1 г/л) – у 4,8%. Гипохромная анемия различной степени выявлялась у 25,0% детей. Снижение гемоглобина чаще было выражено умеренно (от 109 до 94 г/л) и в среднем составляло 104±3,9 г/л. Характерным для ИМ-ЭБВ этиологии изменением показателей «красной» крови также было снижение уровня гематокрита, которое отмечалось у 50,0% детей. Размах показателей концентрации гематокрита был в пределах от 24,6 до 31,4%, его среднее значение было 29,1±1,4%.
Тромбоцитопения была частым симптомом ЭБВ-инфекции и выявлялась у 52,9% больных. Значение показателей тромбоцитов колебалось в пределах от 81х109 до 173х109 г/л и в среднем составляло 131±14,5х109 г/л.
Ускорение СОЭ отмечалось у 34,6% детей при ЭБВ-инфекции. Значения данного показателя были разнообразными и колебались от 13 до 50 мм/час, в среднем составляя 24±10,9 мм/час.
Цитомегаловирусная инфекция была подтверждена у 13 детей, поступавших в стационар с диагнозом инфекционный мононуклеоз. Характерными особенностями ОАК крови при ЦМВ-инфекции были: значительный лейкоцитоз со сдвигом влево и повышением общего количества лейкоцитов до 17,5±6,6х109 г/л, который наблюдался у 1/3 больных, нейтропения (у 23,0%), лимфоцитоз (23,0%), эритроцитоз (30,8%), гипохромная анемия (30,8%), тромбоцитопения (53,8%), выраженное снижение гематокрита, в среднем до 25,7 ±1,2 г/л, что наблюдалось у 61,5% детей. Обращала на себя внимание высокая частота встречаемости атипичных мононуклеаров в периферической крови у больных цитомегаловирусной инфекцией (84,6%), причем их количество в подавляющем большинстве случаев превышало 10% и в среднем составляло 17,5±2,1%.
СОЭ при ЦМВ-инфекции чаще соответствовало возрастной норме, ее ускорение отмечалось лишь у 23,0% детей.
Инфекционный мононуклеоз, обусловленный одновременным инфицированием Эпштейн-Барр и цитомегаловирусом, был диагностирован у 12 детей. Изменение показателей ОАК при микст-инфекции также имело характерные особенности: лейкопения за счет снижения сегментоядерных нейтрофилов, что выявлялось в 33,3% случаев, выраженный лимфоцитоз (у 33,3%) с повышением количества лимфоцитов в среднем до 74,3±13,2%, нормальное содержание моноцитов. Атипичные мононуклеары при микст-инфекции обнаруживались в крови у 33,3% больных, что было вдвое реже, чем при изолированных Эпштейн-Барр и ЦМВ-инфекциях. Их количество в подавляющем большинстве случаев не превышало 10% и в среднем соответствовало 8,2±2,4%.
Со стороны «красной» крови типичными изменениями были – эритроцитоз (у 25,0%), гипохромная анемия (у 25,0%), снижение гематокрита (у 75,0%). Тромбоцитопения встречалась редко и была выявлена только у 8,3% обследованных.
Характерной особенностью инфекционного мононуклеоза смешанной этиологии была высокая частота встречаемости ускоренной СОЭ, что было выявлено у 58,3% больных. Данный показатель колебался в пределах от 13 до 40 мм/час, в среднем составляя 21±9,9 мм/час.
Установить этиологию инфекционного мононуклеоза не удалось у 11 из 140 обследованных детей. Они были выписаны из стационара с заключительным диагнозом – «Инфекционный мононуклеоз неуточненной этиологии». Характерных особенностей ОАК у больных этой группы выявлено не было. Практически с равной частотой у них встречались умеренно-выраженные изменения со стороны периферической крови как в сторону повышения, так и в сторону снижения показателей. Так, умеренный лейкоцитоз встречался у 36,4%, лейкопения – у 18,2%; нейтрофиллез и нейтропения равнозначно у 18,2%; лимфоцитоз – у 27,3%, лимфопения – у 18,2%; эритроцитоз – у 27,3%, гипохромная анемия – у 27,3%, снижение гематокрита – у 72,7%. Тромбоцитопения выявлялась более чем в половине случаев (у 54,5%), среднее значение количества тромбоцитов составило 141±15,3х109 г/л. Атипичные мононуклеары обнаруживались в крови у большинства больных (у 63,6%), их среднее количество составляло 13,3±5,2%.
СОЭ была ускоренной у 54,5% детей, колебалась в пределах от 15 до 36 мм/час, в среднем не превышала 21±7,9 мм/час.
Для оценки степени интоксикации и выраженности гнойно-воспалительного процесса в ротоглотке при инфекционном мононуклеозе у детей мы производили расчёт лейкоцитарного индекса интоксикации (табл. 3).
Таблица 3 – Значение лейкоцитарного индекса интоксикации при инфекционном мононуклеозе различной этиологии
Мононуклеары в анализе крови ребенка: норма и причины появления атипичных клеток
С появлением ребенка родители приобретают новые знания, касающиеся не только воспитания, но и здоровья. Многие современные мамы более детально изучают анализы крови и их нормальные показатели. Главные из них – эритроциты, лейкоциты и тромбоциты. Кроме этого существуют различные виды лейкоцитов, чей процентный уровень в кровотоке входит в состав лейкоцитарной формулы. Обнаружение мононуклеаров у крохи родители часто связывают с болезнью. Всегда ли это так, или их присутствие может быть нормальным явлением?
Многие родители волнуются, обнаружив в анализе крови странные клетки – мононуклеары
Мононуклеары – что это?
Мононуклеарами называются одноядерные кровяные клетки. К ним относятся моноциты и лимфоциты. Еще одно название таких клеток – агранулоциты. Оно получено ими в результате того, что внутри у мононуклеаров нет гранул.
Лимфоциты непосредственно несут ответственность за иммунные реакции, протекающие в организме. То, к какому типу относятся данные клетки, влияет на их деятельность. Одни из них отвечают за уничтожение вредоносных веществ или возбудителей инфекции, другие – за выработку антител.
Не последнюю роль в работе иммунитета играют моноциты, которые еще известны как мононуклеарные фагоциты. Они преобразуются в макрофаги, таким образом поглощая бактерии и вирусы и сигнализируя лимфоцитам о том, что в организме крохи появились возбудители инфекции или другие нежелательные вещества.
Обнаружение одноядерных клеток в крови
Присутствие в кровотоке клеток, у которых в структуре всего одно ядро, видно по общему анализу крови. Происходит это при расшифровке лейкоцитарной формулы. В ней указываются все лейкоциты, в которые также входят моноциты и лимфоциты, с их процентным содержанием в крови. Контроль уровня мононуклеаров учитывается в следующих случаях:
- Плановое обследование. Оно проводится в целях исключения скрытых заболеваний.
- Подозрение на инфекцию или воспаление, при наличии жалоб со стороны малыша.
- Проверка эффективности назначенного курса лечения.
- Подготовка к операционному вмешательству.
- Вакцинация в определенных ситуациях.
- Обострение хронического заболевания.
Для того чтобы избежать неверных данных, необходимо соблюдать все правила корректного забора крови для общего анализа, а именно:
- сдача крови проводится утром;
- не разрешается до сдачи кушать, пить соки или другие сладкие напитки;
- желательно ограничение физических нагрузок;
- приветствуется 20-минутный отдых перед тем как сдавать кровь на анализ.

Расшифровкой анализа должен заниматься исключительно специалист. Сделав совокупную оценку всех показателей, он сможет дать характеристику общей картине. Установление самостоятельного диагноза на основании только одного параметра является неправомерным.
Нормальные показатели мононуклеаров
Ниже в таблице представлены возрастные нормы моноцитов в лейкограмме для детей: (подробнее в статье: какой должна быть норма моноцитов в крови у детей?)
| Возраст ребенка | Нормальные показатели моноцитов, % |
| Младше 5 лет | 4-10 |
| 5-15 лет | 4-6 |
| Старше 15 лет | 3-7 |
По отношению к лимфоцитам картина их процентного содержания в крови выглядит иначе. В течение первых дней жизни у новорожденных число лимфоцитов составляет 16-32% от всех лейкоцитов, на пятый день после рождения эти цифры вырастают до 40-60% и остаются такими на протяжении первых лет жизни. Уровень лимфоцитов у детей до 5 лет является самым высоким по сравнению со всеми другими лейкоцитами и составляет 35-55% (рекомендуем прочитать: норма лимфоцитов у детей: таблица во возрасту). Со временем их процентное содержание падает и к 10-летнему возрасту составляет 30-45% от всех белых кровяных телец.

У детей на первом месте среди лейкоцитов количественно находятся лимфоциты
Атипичные мононуклеары
Неизмененные мононуклеары наблюдаются в крови деток даже когда они здоровы. В случае некоторых заболеваний в ней появляются измененные клетки, среди которых встречаются атипичные мононуклеары. По-другому эти измененные кровяные клетки называют вироцитами. В соответствии с их строением и функциями они относятся к числу белых кровяных клеток, обладают определенными схожими свойствами с обычными одноядерными клетками, а именно с моноцитами и лимфоцитами.
Отличительная черта ядер атипичных мононуклеаров – полиморфизм и губчатая структура, а сами они по форме бывают круглыми или овальными. Размеры и состав цитоплазмы влияют на деление их на моноцитоподобные и лимфоцитоподобные. Многие ученые считают, что происхождение данных клеток берет свое начало от Т-лимфоцитов. Их выработка происходит вследствие различных факторов, одним из которых является проникновение в организм вирусов.

Определить наличие в детском кровотоке атипичных мононуклеаров помогает клинический анализ крови, в который входит лейкограмма. В исследуемом объеме крови проводится подсчет данных клеток и их сравнение с количеством всех лейкоцитов.
После их содержание приводят в процентном соотношении. Чаще всего при нормальных показателях атипичные мононуклеары в крови не выявляются, однако наличие одиночных вироцитов не относят к патологии, в результате чего их содержание в количестве 0-1% от всех белых кровяных клеток считают нормальными показателями для детей.
Причины повышенного уровня мононуклеаров
Самой распространенной причиной повышенного уровня атипичных мононуклеаров являются вирусные заболевания – к примеру, ветрянка. Однако существует ряд и других причин, из-за которых процентное содержание вироцитов растет. Это происходит по причине:
Обычно уровень таких клеток в лейкоцитарной формуле при анализе крови не переходит за 10% от всех лейкоцитов. В противном случае превышение этой цифры служит основанием для установления такого диагноза как инфекционный мононуклеоз. Другое название заболевания – ВЭБ-инфекция, так как его вызывает вирус Эпштейн-Барр.
Такая болезнь характерна для детей после 1 года, при ней уровень атипичных мононуклеаров всегда повышается, иногда до 50% и даже выше. Ее инкубационный период может достигать 2 месяцев. Существует два варианта заражения мононуклеозом:
- прямой контакт с больным малышом;
- воздушно-капельный путь.
За счет поражения болезнью лимфоидной ткани, для болеющих ребят характерны воспаленные миндалины, лимфоузлы, печень и селезенка. К первым симптомам мононуклеоза относятся:
- высокая температура;
- увеличенные лимфатические узлы;
- боль в горле;
- заложенный нос.
Сами вироциты появляются в крови только через 2-3 недели после заражения. Кроме того они продолжают циркулировать в кровотоке еще 5-6 недель, после того как кроха станет здоровым.

Косвенным признаком мононуклеоза являются увеличенные лимфоузлы
Что предпринять при высоком уровне мононуклеаров в крови?
В случае, когда в анализе крови крохи высокий уровень содержания атипичных мононуклеаров, необходимо обратиться к педиатру. Он проведет оценку общего состояния крохи, при этом учитывая недавние болезни. Это необходимо, так как перенесенная вирусная инфекция сказывается на уровне вироцитов в крови. После нее он может оставаться повышенным в течение еще нескольких недель.
Если у малыша подтвердится диагноз ВЭБ-инфекция, его лечение сводится к борьбе с имеющимися симптомами. Оно включает средства, которые понижают жар, выступают в качестве антисептиков и оказывают общеукрепляющее действие. Какой-либо специфической терапии, помогающей преодолеть вирус Эпштейна-Барр, на сегодня нет. Обычно для этой болезни характерна легкая форма и дети полностью выздоравливают. За редким исключением этот вирус становится причиной:
- гепатита;
- разрыва селезенки;
- отека гортани.
Если была поражена печень, ребенку требуется определенное диетическое питание, дополненная лекарственными препаратами, которые имеют гепатопротекторный и желчегонный эффект. При наличии бактериальной инфекции применяют также антибиотики и пробиотики. Если болезнь протекает тяжело или ее сопровождают серьезные осложнения, вероятно назначение гормональных средств, проведение трахеостомии или искусственной вентиляции легких, удаление селезенки.

Врач-педиатр 2 категории, аллерголог-иммунолог, окончила БГМУ Федерального агентства по здравоохранению и социальному развитию. Подробнее »
Атипичные мононуклеары

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Вироциты являются лимфоцитами с морфологическими особенностями моноцитов. Рассмотрим особенности атипичных мононуклеаров, причины их появления, методы диагностики и анализы на мононуклеары.
Мононуклеарные клеточные структуры содержат одно ядро и считаются молодыми клетками, вступающими в борьбу с вирусами. Их наличие указывает на инфекционное или вирусное поражение организма. В некоторых случаях, даже простая вирусная инфекция вызывает повышение вироцитов в крови. Если уровень атипичных мононуклеаров превышает порог в 10% в лейкоцитарной формуле, то это указывает на инфекционный мононуклеоз.
По размеру, окраске цитоплазмы и форме ядра атипичные клетки похожи на лимфоциты и моноциты периферической крови. Существует два вида вироцитов: лимфоцитоподобные и моноцитоподобные, которые отличаются по своим размерам и составу цитоплазмы. Мононуклеары имеют полиморфизм формы ядра с губчатой структурой, цвет клеток от голубого до выражено-базофильного. Многие ученые считают их низменными Т-лимфоцитами.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Атипичные мононуклеары у детей
Вироциты могут возникать в крови у пациентов любого возраста. Атипичные мононуклеары у детей указывают на вирусное заболевание – мононуклеоз. Недуг возникает из-за вируса Эпштейна-Барра, который поражает паренхиматозные органы и клетки лимфоидной ткани. Инфекционный процесс локализуется в глотке, печени и селезенке. Атипичные клетки появляются при ветряной оспе, так как вирус относится к тому же роду, что и возбудитель мононуклеоза. Его действие снижает защитные свойства иммунной системы, открывая дорогу для других патологий.
Чаще всего атипичные мононуклеары обнаруживают у детей 8-10 лет. Это связано с тем, что данная возрастная категория подвержена многим инфекционным заболеваниям. Меньше всего болеют дети до 1 года, в данном возрасте обнаруживают около 0,5% всех случаев мононуклеаров. Инфекция передается воздушно-капельным путем, при контакте между детьми, но она неустойчива к окружающей среде.
Симптомы атипичные мононуклеаров у детей:
- Повышение температуры тела.
- Увеличение лимфоузлов.
- Увеличение селезенки/печени.
- Изменения общего состава крови.
- Налет на миндалинах.
- Повышенная потливость.
В редких случаях на теле ребенка появляются высыпания петихиального характера (без определенной локализации) и желтушное окрашивание кожи. Согласно медицинской статистике, чаще всего вирус обнаруживают у мальчиков, пик заболеваемости приходится на осенне-зимний и весенний период. Вредоносные микроорганизмы попадают на слизистую оболочку верхних дыхательных путей и распространяются по всему организму, поражая лимфатические узлы, печень и селезенку. Инкубационный период занимает от 5 до 15 дней.
Для восстановления нормального уровня вироцитов в крови, проводится симптоматическая и общеукрепляющая терапия, которые направлены на устранение признаков заражения. Антибиотики не используются, так как они не воздействуют на вирус. Лечебными свойствами обладают витамины группы В, С, Р.

[12], [13], [14], [15], [16], [17], [18], [19], [20], [21], [22], [23]
Морфология атипичных мононуклеаров
Строение вирусных клеток во многом определяет механизм их действия и поражения организма. Морфология атипичных мононуклеаров указывает на то, что их возбудителем является вирус Эпштейна-Барр. Данные клетки относятся к герпес-вирусам, имеют сложное строение и содержат ДНК в виде двойной спирали. Вирус устойчив к низким температурам и высушиванию.
Инфекция передается воздушно-капельным, контактным и гемоконтактным путями. Заболевание встречается в форме спорадических вспышек. Как правило, заражение диагностируют у детей дошкольного и школьного возрасту, преимущественно у мальчиков. Дети до одного года не болеют из-за пассивного иммунитета. Недуг является сезонным явлением, обострение наблюдается в зимне-весенний период. Болезнь не рецидивирует, смертность низкая, но имеются данные об единичных случаях разрыва селезенки, поражения ЦНС и стеноза гортани.
Проникновение вируса осуществляется через слизистую оболочку верхних дыхательных путей и ротоглотки. Адгезия происходит с помощью рецепторов, которые расположены на поверхности клеток эпителия. Размножение вируса приводит к разрушению клеток, что вызывает выброс в кровь новых поколений инфекции. Атипичные мононуклеары являются инфицированными В-лимфоцитами с измененными функциональными и морфологическими свойствами. Патологические изменения в иммунной системе приводят к тому, что организм не способен полностью нейтрализовать вирус, который может пожизненно находится в латентной форме в В-лимфоцитах.
Клетки морфологически сходные с атипичными мононуклеарами
Поскольку вироциты указывают на наличие инфекции в организме, то существуют и другие клеточные структуры с ними схожие. Лимфоциты являются клетками, морфологически сходными с атипичными мононуклеарами. Они подобны по форме и размеру ядра, цитоплазме. Их обнаруживают в крови при различных вирусных заболеваниях (краснуха, грипп, корь, ветряная оспа), аутоиммунных заболеваниях, аллергических реакциях, вакцинации и различных опухолях.
Исходя из этого, различают два типа атипичных мононуклеаров: моноцитоподобные и лимфоцитоподобные. Лимфоцитоподобные отличаются от лимфоцитов тем, что имеют пенистую цитоплазму, им характерен полиморфизм ядра с губчатой структуры. То есть вироциты являются видоизмененными Т-лимфоцитами. В редких случаях обнаруживают клетки с гранулярной а-нафтилацетат зстеразой, не ингибируемой NaF. Вироциты имеют высокую активность кислой фосфатазы, лактата, а-глицерофоефата и дегидрогеназ сукцината.

[24], [25], [26], [27], [28], [29]
Анализ крови на атипичные мононуклеары
Диагностика вирусных и инфекционных заболеваний предполагает проведение различных исследований. Анализ крови на атипичные мононуклеары проводится при клинических симптомах мононуклеоза и схожих с ним болезней. Вироциты определяют с помощью общего анализа крови, который оценивает качественный и количественный клеточный состав, лейкоцитарную формулу, отношение объема плазмы и клеток, цветовые показатели и СОЭ.
Видоизмененные Т-лимфоциты выявляют с помощью лимфоцитарной формулы (процентное соотношение различных видов лейкоцитов). Она используется для диагностики инфекционных, воспалительных и гематологических недугов, а также для оценки эффективности лечения. Мононуклеоз подтверждают в том случае, если в крови присутствует более 10% атипичных клеточных структур.

[30], [31], [32], [33], [34]
Атипичные мононуклеары при мононуклеозе
Присутствие вироцитов в крови указывает на инфекционное заболевание, вызванное вирусом Эпштейна-Барр. Атипичные мононуклеары при мононуклеозе, как правило, превышают порог в 10%. Инкубационный период точно не установлен, он варьируется от 5 до 21 дня, а в некоторых случаях до 1-2 месяцев. Болезнь начинается с резкого повышения температуры, воспаления шейных лимфоузлов, затруднения носового дыхания. Позже у больных можно пропальпировать увеличенную селезенку и печень.
Если мононуклеоз имеет атипичную форму, то клиническая симптоматика смазана, поэтому недуг удается распознать только с помощью лабораторных анализов. Затяжные и хронические формы характеризуются гематологическими изменениями и лимфаденопатией, которые могут сохраняться в течение 4-6 месяцев. Критерием тяжести является выраженность синдрома интоксикации, длительность болезни и наличие осложнений.
Атипичные мононуклеары в крови, требуют специфического лечения. Для терапии используют глюкокортикостероиды и витаминные комплексы. Антибиотики не применяются, так как они не оказывают воздейтсивя на вирус. Если в патологический процесс вовлечена печень, то больному назначают диетический стол №5а/№5. При отсутствии должного лечения, болезнь имеет плохой прогноз и грозит осложнениями. Чаще всего это неврологические нарушения, протекающие как асептический менингит, энцефалит и другие патологии.

[35], [36], [37], [38], [39], [40], [41]
Норма атипичных мононуклеаров в крови
Для выявления первых признаков любых заболеваний, используется анализ крови. Норма атипичных мононуклеаров в крови позволяет диагностировать различные инфекционные и вирусные болезни. В норме у здорового человека их не должно быть. Если их количество превышает 10% барьер, то это указывает на инфекционный мононуклеоз. Клетки могут присутствовать в лимфоцитарной крови и у здоровых людей, в норме их содержится не более 1/6 от общего количества лимфоцитов. Число атипичных мононуклеаров возрастает при:
- Аутоиммунные патологии.
- Онкология.
- ВИЧ-инфекции.
- Инфекционные и вирусные поражения.
- Патологии крови.
- Отравление и длительное употребление медикаментов.
Для выявления уровня вироцитов проводят развернутый анализ крови с определением лейкоцитарной формулы. В норме лимфоцитов должно быть не более 25-35%, а моноцитов 2-6%. У пациентов детского возраста количество клеток выше, чем у взрослых. Пониженный уровень атипичных мононуклеаров и лейкоцитов наблюдается при:
- Печеночная недостаточность.
- Применение цитостатиков.
- Милиарный туберкулез.
- Апластическая анемия.
Их количество существенно колеблется при таких патологиях, как: заболевания крови, отравления, системные коллагенозы, острые инфекции. Они отвечают за иммунный ответ организма на различные раздражители. Вироциты способны к дифференциации, поскольку поглощают поврежденные клетки, вредоносные микроорганизмы и бактерии.
Причины появления атипичных мононуклеаров
В здоровом организме, при нормальном функционировании всех органов и систем вироциты отсутствуют. Причины появления атипичных мононуклеаров разные. Их выявляют во время лабораторного обследования, они определяются в процентном соотношении к количеству лейкоцитарных клеток. Если концентрация атипичных клеток превышает 10%, то вирусная инфекция находится в острой или прогрессирующей форме. В этом случае для уточнения диагноза проводится дополнительное исследование крови и врачебная консультация.
Основная причина появления вироцитов – это инфекционные и вирусные заболевания. Такие недуги сопровождаются лихорадкой, активным увеличением печени, селезенки и лимфоузлов. Мононуклеоз способен менять количественный состав крови. На начальном этапе болезни, наряду с увеличением количества атипичных клеток, наблюдается повышение количества палочкоядерных нейтрофилов, а количество сегментоядерных падает.
Как расшифровать анализ крови

Расшифровка результатов – компетенция педиатра, терапевта или узкого специалиста, так как важно не только проанализировать цифры, но и сравнить отклонения от норм разных показателей, сопоставить информацию, полученную при осмотре и сборе анамнеза. Чтобы иметь общее представление и быть подготовленным к приему врача, узнайте, какие элементы крови исследуются в лаборатории, как интерпретировать результаты и что могут означать отклонения.
Какие показатели содержит анализ крови
Сдача крови для исследования необходима при плановой госпитализации, для оценки эффективности проведенной терапии и в период вынашивания ребенка. Чтобы поставить точный диагноз и назначить лечение врач всегда назначает общий анализ крови. Материал для исследования берут из пальца или из вены. Второй вариант предпочтительнее, так как венозная кровь точнее показывает уровень гемоглобина и эритроцитов.
В первую очередь анализируются эритроциты, лейкоциты и тромбоциты, а также:
- Уровень гемоглобина.
- Эритроцитарные индексы.
- Уровень гематокрита.
- Количество ретикулоцитов.
Дополнительно устанавливается скорость оседания эритроцитов (СОЭ), цвет и период свертывания крови.
Расширенное исследование предполагает указание лейкоцитарной формулы, включающей подсчет эозинофилов, лимфоцитов, моноцитов, палочкоядерных, сегментоядерных нейтрофилов.
Расшифровка и нормальные значения основных показателей анализа крови
Норма для женщин
Норма для мужчин
Усредненный объем эритроцитов
Усредненный уровень HGB в эритроците
Усредненная концентрация эритроцитов в HGB (%)
Что могут означать отклонения в ОАК
Для диагностики имеет значение как актуальный анализ крови, так и предыдущие исследования, позволяющие отследить изменения. Рассмотрим, что могут означать отклонения показателей:
- Эритроциты. Превышение значения сопровождает недостаточное поступление кислорода, обезвоживание, приобретенный порок сердца, нарушение функции надпочечников. Показатель ниже нормы может быть при кровопотерях, железодефицитной анемии, во второй половине беременности, при хронических инфекционных заболеваниях.
- Лейкоциты. Лейкоцитоз (превышение нормы) может быть вызван физиологическими особенностями или патологией. В первом случае причинами выступают: беременность, интенсивные физические/психоэмоциональные перегрузки, переохлаждения/перегревы. Воспалительные и онкологические заболевания, отравления и аллергические реакции проявляются патологическим лейкоцитозом. При белокровии, гипоплазии костного мозга, поражениях печени, кори, лимфогрануломатозе, аутоиммунных заболеваниях выявится снижение лейкоцитов.
- Тромбоциты. Количество снижается при лейкемии, СПИДЕ, отравлениях, поражениях костного мозга, продолжительной терапии гормонами или антибиотиками. Показатель выходит за пределы нормы при воспалении слизистой оболочки прямой кишки, остеомиелите, болезнях суставов, раковых поражениях, в послеоперационный период.
- Уровень гемоглобина. Превышение нормы происходит на фоне повышенного содержания тромбоцитов, нарушенной функции свертывания крови, после перенесенного желудочно-кишечного расстройства, при передозировке лекарств от анемии. Низкий HGB дает право подозревать наличие внутренних кровотечений, нарушения работы почек, злокачественных новообразований, поражения костного мозга.
- Эритроцитарные индексы (MCV, MCH, MCHC). Показатели дают представление о состоянии красных кровяных телец и их функциональности. MCV – это средний объем одного эритроцита, повышается при заболеваниях печени и системы кроветворения, недостатке фолиевой кислоты и витамина В12. Снижается при некоторых видах анемии, гипертиреозе, гемоглобинопатии. MCH показывает среднее содержание гемоглобина в одном эритроците. Аналог цветового показателя. MCHC – усредненная концентрация красного кровяного пигмента. Интерпретация ведется с учетом остальных индексов.
- Уровень гематокрита. Позволяет оценить тяжесть анемии, связанной с дефицитом железа. Превышение нормы свидетельствует об обезвоживании, обширных ожогах, воспалении брюшины. Низкая цифра дает право заподозрить патологии сердца и сосудистой системы, заболевания почек, крови, обширную кровопотерю, малярию, отравление.
- Количество ретикулоцитов. Превышение нормы отмечается при кровопотере, отравлении ядами, приеме некоторых лекарств, в восстановительный период после лечения онкозаболеваний, при болезнях системы кроветворения, метастазах в костный мозг. Понижение количества молодых эритроцитов вызывают: анемии, болезни почек, хронические инфекции, опухоли костного мозга, патологии крови, микседема щитовидной железы, химиотерапия, дефицит фолиевой кислоты и витамина В12.
- СОЭ. Снижается при сердечных патологиях, болезнях суставов, анафилактическом шоке. Превышение нормы отмечается при беременности, малокровии, тяжелых отравлениях, при обострениях хронических болезней, воспалительных процессах в организме.
- Цвет. Гиперхромия (превышение нормы) свидетельствует о дефиците цианокобаламина, возможных полипах в желудке, разнообразных злокачественных опухолях, недостатке витамина В9. Гипохромия (снижение цветного показателя) указывает на анемию или отравление свинцом. При нормохромии врач смотрит на значения других, более информативных показателей.
Как расшифровать лейкоцитарную формулу при развернутом анализе крови
Особое значение лейкоцитарная формула имеет при отклонении количества лейкоцитов от нормы. Белые кровяные тельца бывают разные и для точной диагностики заболевания важно понять, каких именно лейкоцитов больше/меньше.
Состав лейкоцитарной формулы:
Значение, % от общего числа лейкоцитов
Лейкоциты разделяются на:
- Гранулоциты, имеющие ядра (нейтрофилы, базофилы, эозозинофилы).
- Агранулоциты, не имеющие ядер (моноциты, лимфоциты).
Особое значение имеет количество нейтрофилов, так как именно они активно участвуют в борьбе с бактериальными инфекциями. Причинами нейтрофилии (превышения нормы) являются острые формы бактериальных инфекций, гнойные раны, инфаркты сердца, почки или селезенки, онкология. Причины нейтропении (понижения нейтрофилов): грипп, корь, краснуха, вирусный гепатит, болезни кроветворения, тиреотоксикоз, период после химиотерапии, наследственность.
Базофилы отвечают за развитие аллергической реакции и в результатах анализа могут отсутствовать. Превышение нормы может быть при карциноме, лимфоме, гипотиреозе, экземе, туберкулезе, анемии, ревматоидном артрите, аллергии на продукты или лекарства.
Эозинофилы защищают организм от паразитарных болезней. Повышаются при гонорее, хламидиозе, туберкулезе, скарлатине, токсоплазмозе, лямблиозе, крапивнице, атопическом дерматите, бронхиальной астме, отеке Квинке, плеврите, раке, красной волчанке, ревматоидном артрите. Понижаются на начальной стадии аппендицита, панкреатита, при сепсисе, болевом шоке и сильном стрессе, отравлении и лейкозе.
Моноциты. Отвечают за ликвидацию разрушенных микробов, поврежденных лейкоцитов и остатков клеток организма. Повышаются при грибковой, вирусной или бактериальной инфекции, в период выздоровления, при ревматоидном артрите, глистах и амебах, отравлении. Понижаются при абсцессах, в послеоперационном периоде, при апластической анемии, приеме преднизолона.
Лимфоциты. Ответственны за антитела и клеточный иммунитет. Лимфоцитоз сопровождает вирусные, бактериальные заболевания, паразитарную инвазию, лимфосаркому, отравления. Лимфопения характерна для тяжело протекающих инфекционно-воспалительных и онкологических заболеваний, ВИЧ, лучевой болезни, почечной недостаточности.
Как правило, лаборатории выдают результаты на специальных бланках, содержащих информацию о нормах каждого показателя. Окончательную постановку диагноза лучше доверить специалисту, который расшифровывает значения в комплексе, учитывая особенности протекания процессов в организме.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Авторизуйтесьчтобы оставлять комментарии
Возрастные ограничения 18+
© 2022. Интернет-аптека AptStore. Все права защищены
Лицензия на осуществление фармацевтической деятельности ЛО-77-02-011246 от 17.11.2020 Скачать.


