Чем опасно возникновение пузырно-мочеточникового рефлюкса?
Частота нефросклероза рефлюкс-нефропатии зависит от степени рефлюкса. Рефлюкс имеет тенденцию уменьшаться и даже полностью исчезать по мере роста мочевого пузыря. Спонтанное выздоровление более вероятно при слабом рефлюксе. При рефлюксе I или II степени так одно-, так и двустороннем вероятность спонтанного выздоровления одинакова и не зависит от возраста пациента, в котором поставлен диагноз.
При рефлюксе III степени спонтанное выздоровление более вероятно, если он односторонний и диагноз поставлен в раннем возрасте. При двустороннем рефлюксе IV степени вероятность спонтанного выздоровления значительно ниже, чем при одностороннем. При рефлюксе V степени оно маловероятно. В среднем спонтанное выздоровление наступает в возрасте 6-7 лет. В отсутствие инфекции поражения паренхимы почек рефлюкс, как правило, не вызывает. Однако активный рефлюкс (рефлюкс высокого давления), характерный для клапанов проксимальной части мочеиспускательного канала, нейрогенного мочевого пузыря и синдрома Хинмана (ненейрогенного нейрогенного мочевого пузыря) может значительно повреждать паренхиму. Рефлюкс высокой степени в сочетании с ИМП во многих случаях сопровождается пиелонефритом и пиелонефритическим нефросклерозом.
Цель лечения — предотвратить пиелонефрит, повреждение почечной паренхимы и другие осложнения пузырно-мочеточникового рефлюкса. Консервативная тактика основана на том, что рефлюкс с возрастом нередко исчезает спонтанно, следовательно, надо только предупредить его осложнения. Оперативное вмешательство показано, когда рефлюкс уже вызвал повреждение почечной паренхимы или вероятность его и других осложнений значительна.
Краеугольный камень консервативной терапии рефлюкса — постоянное профилактическое применение антибактериальных препаратов, обычно триметоприм/сульфаметоксазола, одного триметоприма или нитрофурантоина ежедневно в дозе, равной 1/3-1/4 используемой для лечения острого пиелонефрита. Антибактериальную профилактику обычно продолжают до спонтанного исчезновения рефлюкса или того момента, когда опасность повреждения почечной паренхимой станет незначительной. При расстройстве мочеиспускания и запоре необходима их коррекция. При инфекции мочевых путей (ИМП) показано бактериологическое исследование мочи.
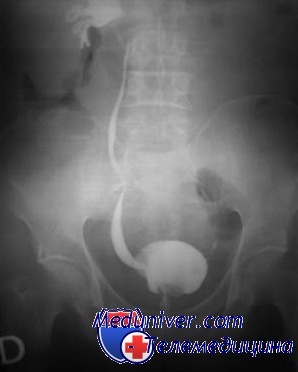
Микционную цистоуретрографию (рентгенологическую или радионуклидную), как правило, повторяют каждые 12-18 мес. Периодически проводят и визуализирующее исследование для оценки состояния верхних отделов мочевой системы. Ребенка осматривают не реже 1 раза в год с обязательным определением роста, массы тела и АД.
Консервативное ведение с профилактическим применением антибактериальных препаратов считают успешным, если не возникают рецидивы ИМП, новые очаги нефросклероза и рефлюкс спонтанно исчезает. Наоборот, рецидивы инфекции, появление новых рубцов в почечной паренхиме и стойкость рефлюкса свидетельствуют о неудаче. Препятствуют консервативному ведению или делают его неэффективным несоблюдение врачебных рекомендаций, аллергические реакции на антибактериальный препарат или его побочное действие.
Хирургическое вмешательство проводят эндоскопически или через нижний разрез брюшной стенки. Открытая операция заключается в реимплантации мочеточника с увеличением в 4-5 раз диаметра его сегмента, проходящего в стенке мочевого пузыря. Описано множество технических вариантов этой операции. Некоторые из них (Политано-Лидбеттера, транстригональный Коэна, Гленна-Андерсона) требуют рассечения мочевого пузыря. При простом удвоении оба мочеточника имплантируют вместе («в одном влагалище»). Резкое расширение мочеточника (мегауретер), сопутствующее рефлюксу, требует хирургической коррекции. Мочеточник подвергают равномерному или коническому сужению, чтобы достигнуть нормального соотношения длины и диаметра его интрамурального отрезка, а угол мочевого пузыря прикрепляют к сухожилию поясничной мышцы («поясничный скреп»). При недостаточности почки со стороны рефлюкса показана нефрэктомия или нефроуретерэктомия. Разрабатывают методы лапароскопической коррекции рефлюкса внепузырным доступом.
Открытая операция показана при неэффективности консервативного ведения (рецидивироние ИМП, стойкий рефлюкс) и при рефлюксе IV и V степени. Как правило, она не сопровождается значительной кровопотерей. Продолжительность госпитализации после нее составляет в среднем 2 дня. Хирургическое лечение устраняет рефлюкс I-IV степени в 95-98 % случаев. В 2 % наблюдений рефлюкс сохраняется, в 1 % требуется дополнительная коррекция обструкции мочеточника. Хирургическое вмешательство настолько эффективно, что микционную цистоуретрографию после него выполняют только при развитии пиелонефрита. Рефлюкс V степени удается устранить приблизительно в 80 % случаев.
Основная причина неудач при рефлюксе меньшей степени — нераспознанные расстройства мочеиспускания. При вторичном рефлюксе процент неудач несколько выше, чем при первичном.
Эндоскопическая коррекция рефлюкса состоит во введении под слизистую оболочку вещества создающего вокруг устья мочеточника выступает искусственный клапан. Этот метод называют субуретеральной инъекцией. Его преимущества — неинвазивность и возможность амбулаторного проведения (под общей анестезией). Он устраняет рефлюкс в 70-80 % случаев. Эффетивность тем выше, чем ниже степень рефлюкса. В октябре 2001 г. FDA одобрило использование для субуретеральной инъекции суспензии микросфер декстрана в гиалуроновой кислоте (дефлюкс). В Европе с этой целью используют препарат стихи. Другие средства для субуретеральной инъекции находятся в стадии апробации.
По данным международного исследования, при рефлюксе III-IV степени результаты в отношении нефросклероза и функции почек через 5 лет после хирургического или консервативного лечения одинаковы, но частота пиелонефрита у лечившихся консервативно детей в 2,5 раза выше. У более чем 50 % из них к концу исследования еще был рефлюкс.
Американская урологическая ассоциации опубликовала в 1997 г. основанные на принципах доказательной медицины рекомендаций по лечению пузырно-мочеточникового рефлюкса диагностированного после возникновения инфекции мочевых путей, разработанные до того, как FDA одобрило средство для эндоскопической субуретеральной инъекции. Врач должен ознакомить родителей предстоящим подходом к лечению и обсудить с ними оптимальный для их ребенка вариант. Выбор консервативного или активного ведения зависит от степени риска ИМП и нефросклероза, вероятности спонтанного исчезновения рефлюкса и предпочтений родителей и самого больного.
Пузырно мочеточниковый рефлюкс у детей причины симптомы и лечение.
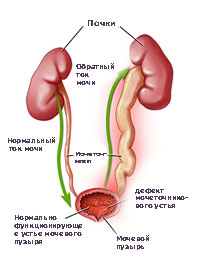
Пузырно-мочеточниковый рефлюкс (ПМР) представляет собой возвратный ток мочи из мочевого пузыря по мочеточнику в почку. В норме моча движется однонаправлено из почки по мочеточнику в мочевой пузырь, а возвратному току мочи препятствует клапан образованный пузырным отделом мочеточника. При наполнении мочевого пузыря давление в нем возрастает, что приводит к смыканию клапана. При рефлюксе клапан поврежден или ослаблен, и моча устремляется обратно к почке. Примерно у 22% детей с инфекцией мочевых путей при обследовании выявляется пузырно-мочеточниковый рефлюкс.
Когда у ребенка пузырно-мочеточниковый рефлюкс, механизм, предотвращающий обратный ток мочи не работает, позволяя моче течь в обоих направлениях. Ребенок, у которого диагностируется пузырно-мочеточниковый рефлюкс, подвергается риску инфицирования почек, которое со временем может привести к повреждению и образованию рубцов на почке.
Причины пузырно-мочеточникового рефлюкса
Существует много различных причин для развития пузырно-мочеточникового рефлюкса у детей. Наиболее часто встречаемые причины:
- пузырно-мочеточниковый рефлюкс обычно встречается у детей, чьи родители или братья имеют отклонения в мочеполовой системе
- у детей, которые рождаются с дефектами нервной трубки, например, спина бифида, возможно развитие пузырно-мочеточникового рефлюкса
- в младенчестве заболевание чаще встречается среди мальчиков, так как в их мочеполовых путях давление больше. В раннем детстве, это нарушение чаще встречается у девочек
- пузырно-мочеточниковый рефлюкс может сочетаться также с другими аномалиями мочеполового тракта, например, наличие аномальных задних клапанов уретры, уретероцеле, или двойные мочеточники
- частота пузырно-мочеточникового рефлюкса зависит также от континентальных широт, например, часто встречается у кавказских детей.
Симптомы пузырно-мочеточникового рефлюкса
Ниже приведены наиболее распространенные симптомы пузырно-мочеточникового рефлюкса. Однако, каждый ребенок может испытывать симптомы по-разному. Различают следующие симптомы:
- инфекции мочевыводящих путей (инфекции мочевыводящих путей встречаются редко у детей до 5 лет и почти не встречаются у мальчиков с диагнозом пузырно-мочеточниковый рпефлюкс)
- нарушение мочеиспускания: недержание, мочеиспускание вялой струей, подтекание мочи
Симптомы пузырно-мочеточникового рефлюкса неспецифичны, встречаются и при других патологиях мочеполовой системы. Поэтому необходимо при наличии какого-либо симптома обратиться к вашему врачу для постановки диагноза..
Диагноз пузырно-мочеточникового рефлюкса
Пузырно-мочеточниковый рефлюкс, как правило, можно обнаружить при ультразвуковом исследовании плода еще в утробе матери. Если отягощен семейный анамнез (наличие у родственников пузырно-мочеточникового рефлюкса), но у вашего ребенка нет симптомов поражения мочеполовой системы, то ваш доктор может назначить ряд исследований с диагностической целью для выявления или исключения данной патологии. Различают следующие виды диагностических исследований:
- цистоуретрография -использование рентгеновских лучей для изучения анатомического и функционального состояния мочеполовых путей. Мочевой катетер (полая трубка) устанавливается в мочеиспускательный канал (уретра), мочевой пузырь заполняют водорастворимым контрастным веществом. Рентгеновские изображения выполняются при полном и опорожненном мочевом пузыре. На рентгеновских снимках отображается нарушение пассажа мочи (есть ли обратный ток мочи в мочеточник и почку) и наполнение мочевого пузыря
- радионуклидная цистография – радионуклидная цистография аналогично цистоуретрографии, выявляет нарушение тока мочи. При этом используются меченые радиоизтопным веществом белки. Также радионуклидная цистография определяет, где производится моча
- ультразвуковое исследование почек – неинвазивный метод диагностики, при котором звуковые волны сканируют орган и передают изображение на экран. Данный метод позволяет определить размер и форму почек, уровень обструкции или аномалию, а также выявить наличие камней, кист в почках
- анализ крови – для определения функционального состояния почек.
Лечение пузырно-мочеточникового рефлюкса
Пузырно-мочеточниковый рефлюкс может проявляться в различных степенях тяжести. При легкой степени тяжести отмечается обратный ток мочи на короткое расстояние в мочеточнике. При тяжелой степени тяжести пузырно-мочеточниковый рефлюкс ведет к инфицировании почек и постоянному повреждению почек. Выбор тактики лечения пузырно-мочеточникового рефлюкса определяет ваш лечащий доктор, основываясь на:
- возрасте вашего ребенка, общее состояния здоровья и медицинскую историю
- степень тяжести заболевания
- толерантность вашего ребенка на препараты, процедуры, или терапию
- ожидании условий проведения лечения
- ваше мнение или предпочтения
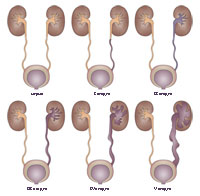
Существует также оценка тяжести состояния по стадиям (от 1 до 5) для выявления степени рефлюкса у вашего ребенка. Чем выше стадия, тем тяжелее степень пузырно-мочеточникового рефлюкса.
Большинство детям с пузырно-мочеточниковым рефлюксом 1-3 стадии, то есть, легкой или средней степени тяжести, не требуется интенсивная терапия. Возможно саморазрешение заболевания с течением времени, обычно в течение 5 лет. Детям, у которых развиваются частые лихорадки или подвергаются частым инфекциям, необходимо назначить антибактериальную терапию с целью предотвращения осложнений, а также необходим периодический контроль анализов мочи. Детям с пузырно-мочеточниковым рефлюксом 4 или 5 стадии (тяжелой степени) показано хирургическое вмешательство. Во время операции, доктор создает клапанный аппарат мочеточника, который позволяет предотвратить обратный ток мочи в мочеточники и почки. В более тяжелых случаях, зарубцеванную почку и мочеточник, возможно, потребуется удалить хирургическим путем.
Насколько срочно нужно лечить ПМР?
Абсолютно показано оперативное лечение рефлюкса эндоскопическим или хирургическим методом, независимо от степени и возраста пациента, при рецидивирующем остром пиелонефрите. Рефлюкс 3-5 степени без обострений пиелонефрита так же, как правило, лечат оперативными методами. Стерильный рефлюкс 1-3 степени без воспалительных изменений в анализах мочи может быть оставлен под наблюдением.
Каков принцип хирургического лечения ПМР?
До настоящего времени в большинстве урологических отделений проводится хирургическое лечение пузырно-мочеточникового рефлюкса. Операции выполняются на открытом мочевом пузыре. Задачей антирефлюксных операций является создание туннеля под слизистой оболочкой мочевого пузыря, в который помещается участок мочеточника. При этом моча, заполняющая мочевой пузырь, прижимает эластичную верхнюю стенку мочеточника к нижней, препятствуя проникновению мочи из мочевого пузыря в мочеточник.
Каковы недостатки хирургического лечения ПМР?
Различные хирургические методики в разных руках позволяют добиться положительных результатов в 75 – 98% случаев. Недостатки: травматичность, длительный наркоз, длительный послеоперационный период. При рецидиве рефлюкса повторные операции сложны и имеют более высокий риск неудач.
Лапароскопическое лечение пузырно-мочеточникового рефлюкса
Лапароскопия при пузырно-мочеточниковом рефлюксе изучается, как новая альтернатива обычным хирургическим вмешательствам открытым доступом. Первоначальные попытки лечения рефлюкса были успешными, но требовали достаточно много времени, чтобы осуществить операцию. Появление новых технологий способствует усовершенствованию медицины и в том числе малоинвазивная лапароскопическая операция, которая представляется более эффективным методом лечения. Хотя при этом сохраняется высокий процент успешных операций открытым доступом, и составляет около 98 %, с минимальным количеством осложнений. При одностороннем пузырно-мочеточниковом рефлюксе предпочтительным методом является лапароскопический доступ оперативного вмешательста с минимальным послеоперационным периодом и быстрым восстановлением. При лапароскопии существенным фактором является миниинвазивность (минимальный разрез, низкая травматичность тканей), в результате незначительные послеоперационные рубцы. Рубец при открытой хирургической операции остается внизу живота, который обычно прикрыт бельем. Продолжение технического усовершенствования метода, скорее всего, обеспечит хорошую альтернативу оперативным вмешательствам открытым доступом
Пузырно – мочеточниковый рефлюкс

Член EAU (Европейская Ассоциация Урологов). Стаж работы +17 лет. Принимает в Университетской клинике. Цена приема — 1700 руб.
- Запись опубликована: 01.11.2019
- Время чтения: 1 mins read
Пузырно-мочеточниковым, или везикоуретеральным, рефлюксом называется вытекание мочи из мочевого пузыря в мочеточники. Заболевание приводит к забросу урины в почки (пузырно-мочеточниково-лоханочному рефлюксу) и развитию почечной недостаточности.
Как возникает заболевание
В области впадения мочеточников в мочевой пузырь находится запирательный сфинктерный аппарат, который работает, как клапан, пропуская урину только в одну сторону. Этот процесс обеспечивается определённым углом впадения мочевыделительных путей и работой специальных мышц-сфинктеров. Если он нарушается, урина начинает перетекать из мочевого пузыря обратно в мочеточники и поступать в собирательную систему – почечные лоханки и чашечки. Вместе с ней в верхние мочевые пути попадают болезнетворные микробы. Возникает воспаление мочеточников – уретерит – и почек – пиелонефрит.
Скопление урины приводит к перерастяжению мочеточников, а затем и чашечно-лоханочной системы (гидронефрозу). Возникает воспаление, приводящее к почечной недостаточности.
Причины пузырно-мочеточникового рефлюкса
- Врожденные аномалии развития мочевыделительной системы. Этот тип болезни обнаруживается в раннем детстве. Однако при незначительных аномалиях такая форма патологии может протекать бессимптомно и проявиться во взрослом возрасте, например на фоне беременности. Врожденные аномалии, приводящие к рефлюксу, часто имеют наследственные причины, поэтому встречаются у близких родственников.
- Воспалительные процессы мочевыделительной системы. Постоянное воспаление отрицательно влияет на ткани запирающего аппарата, который теряет эластичность и начинает пропускать урину. Везикоуретеральный рефлюкс также может быть осложнением запущенных инфекций, в том числе ЗППП.
- Скопление мочи, вызванное переполнением мочевого пузыря. В этом случае мышца, запирающая выход в мочеточник, не может противостоять постоянному давлению и начинает пропускать мочу. Такая ситуация часто возникает на фоне нарушения функции мочевого пузыря, вызванной поражениями нервной системы. Заброс также возникает при нарушении оттока, произошедшем из-за снижения проходимости мочеиспускательного канала.
- Последствия травм. В этом случае возникают рубцовые изменения в мочевыделительных путях, что приводит к обратному току урины.
Классификация пузырно-мочеточниковых рефлюксов
- Односторонний, при котором заброс мочи происходит только с одной стороны. Этот тип болезни чаще всего возникает при врожденных аномалиях или после травм.
- Двусторонний, при котором обратное течение урины идет с обеих сторон. Чаще всего такое состояние сопровождает воспалительные процессы и переполнение мочевого пузыря. Этот тип болезни протекает намного тяжелее и быстрее приводит к почечной недостаточности.
- Активный – пузырно-мочеточниковый рефлюкс, возникающий в момент мочеиспускания.
- Пассивный, при котором имеется постоянный свободный проход из мочевого пузыря в мочеточники.
- Активно-пассивный. В этом случае постоянный заброс урины усиливается в момент мочеиспускания.
- Первичный, возникающий из-за неправильного развития мочевыводящих путей. Чаще всего нарушение вызвано изменением угла прохождения мочеточника, неправильным расположением его устья, удвоением, выпячиванием (дивертикулом) стенки.
- Вторичный – возникающий из-за воспалительных процессов, плохого оттока урины и других причин.
Различают пять стадий (степеней ) пузырно-мочеточникового рефлюкса :
- 1 степень – в этом случае моча забрасывается только в тазовый отдел мочеточника, непосредственно прилегающий к мочевому пузырю. Пути оттока урины не расширены и нормально функционируют, а заболевание может протекать много лет без возникновения осложнений.
- 2 степень – урина забрасывается в мочеточник, но не поступает в лоханки и чашечки. Эта форма заболевания также может протекать бессимптомно.
- 3 степень – урина достигает собирательной системы, но ее расширение не прослеживается. Наблюдается склонность к инфекциям мочеполовой системы, а также незначительное снижение мочевыделительной функции.
- 4 степень – фиксируется расширение мочевыводящей системы. У заболевших значительно снижена мочевыделительная функция. Без лечения заболевание приводит к угрожающим жизни ситуациям, вплоть до полной анурии – прекращения мочеотделения.
- 5 степень – характеризуется выраженным расширением мочевыводящих путей и застойными явлениями в них. Снижается выработка мочи, появляются признаки интоксикации – отравления организма токсинами, которые не могут быть выведены из организма. Таким пациентам требуется постоянная очистка крови с помощью гемодиализа (аппарата «Искусственная почка»).
Классификация рефлюксов по Международному классификатору МКБ-10
| Код | Тип болезни | Примечание |
| N13.7 | Уропатия – нарушение оттока мочи, вызванная пузырно-мочеточниковым рефлюксом | Большинству случаев заболевания присваивается именно этот код |
| N13.8 | Другая обструктивная и рефлюкс-нефропатия | Обструктивная – имеющая какие-либо препятствия на своем пути. Все формы заболевания, сопровождающиеся затруднением оттока мочи, относят к этой категории |
| N13.9 | Неуточненная обструктивная и рефлюкс-уропатия | Неуточненные нарушения оттока мочи, при которых она вытекает в обратном направлении |
| N11.0 | Пиелонефрит, связанный с рефлюксом | Гнойное поражение почек, вызванное забросом мочи вверх по мочевыводящим путям |
Симптомы пузырно-мочеточникового рефлюкса
Проявление болезни зависит от степени тяжести. Легкие формы могут вообще никак не проявляться, случайно обнаруживаясь во время УЗИ малого таза, рентгена и других исследований.
В более тяжелых случаях, сопровождающихся переполнением органов мочевыделительной системы, ощущается боль в животе, тяжесть в пояснице. Может наблюдаться кровь в моче. Характерны часто возникающие (рецидивирующие) или хронические пиелонефриты. Пациенты жалуются на периодическое повышение температуры и отёки.

Пиелонефрит
Тяжелая форма сопровождается почечной недостаточностью, жалобами на сильные боли в пояснице, отёчность, температуру, слабость. Наблюдаются симптомы интоксикации – тошнота, рвота, снижение аппетита, различные высыпания на коже, неприятный аммиачный запах, исходящий от тела.
Осложнения при пузырно-мочеточниковом рефлюксе
- Нефросклероз – «сморщенная почка» – замещение почечной ткани соединительной, которая не может очищать кровь и фильтровать мочу. Такое осложнение практически всегда сопровождает тяжелые формы рефлюкса .
- Мочекаменная болезнь, спровоцированная воспалительным процессом. Камни мешают работе мочевыделительных путей, усугубляя течение болезни.
- Гипертония – повышение давления, вызванное выбросом почечными клубочками биологически активных веществ, вызывающих сужение сосудов.
- Анемия (малокровие), вызванное снижением уровня гормона эритропоэтина, вырабатываемого почками. Это вещество участвует в кроветворении, поэтому уменьшение его концентрации вызывает нарушение выработки красных кровяных телец – эритроцитов.
- Абсцессы, фурункулы, карбункулы, вызванные инфекцией, попавшей из нижних отделов мочевыделительной системы.
Диагностика пузырно-мочеточникового рефлюкса
Постановка диагноза начинается с осмотра. Врач спрашивает об имеющихся жалобах, времени и очередности их появления. Обязательно уточняется наличие хронических патологий мочевыделительных путей. Измеряется давление, поскольку при такой патологии может развиться гипертония.
Проводится осмотр пациента, пальпация (ощупывание) области живота и поясницы. Поколачивание по поясничной области при этой патологии может сопровождаться болью. Зачастую прощупываются переполненный плотный мочевой пузырь и увеличенные почки.
С целью дифференциальной диагностики – исключения других болезней – назначают:
-
и мочеточников. Обнаруживается расширение чашечно-лоханочной системы и путей оттока урины. С помощью УЗИ также можно выявить наличие врождённых аномалий, вызвавших развитие пузырно-мочеточниковых рефлюксов.
- УЗИ органов малого таза. Исследование выявляет камни, опухоли, воспалительные процессы в мочевом пузыре, приводящие к рефлюксу.
- УЗИ простаты. Этот орган, расположенный в малом тазу, окружает мочеиспускательный канал. Поэтому опухоли и возрастное увеличение простаты приводят к сдавлению уретры, сопровождающемуся нарушением мочеиспускания и переполнением мочевыделительных путей.
- Различные пробы мочи, во время которых обнаруживают снижение плотности урины, уменьшение ее выделения, примеси крови, гноя, белка. В анализах мочи такж е могут присутствовать болезнетворные бактерии.
- Общий анализ крови, в котором может обнаруживаться ускорение СОЭ, увеличение количества лейкоцитов, снижение количества эритроцитов и гемоглобина.
- Биохимический анализ крови, при проведении которого исследуются основные почечные показатели – креатинин, мочевина, органические кислоты, белки, электролиты – калий, натрий, хлор.
- Для уточнения диагноза также могут назначаться анализы на половые инфекции и цистоскопия – осмотр слизистой мочевого пузыря с помощью прибора цистоскопа.
Проанализировав результаты исследований, врач не только выяснит наличие болезни, но и определит ее причину.
Лечение пузырно-мочеточникового рефлюкса
- Лечение заболевания проводится в зависимости от его тяжести. В легких случаях достаточно регулярных осмотров у уролога с прохождением УЗИ, сдачей анализов и выполнением лечебных рекомендаций.
- В более тяжелых ситуациях назначают мочегонные и противовоспалительные средства. При присоединении инфекции показаны антибиотики, а при повышенном давлении – препараты от гипертонии.
- Нужно соблюдать диету с ограничением соли, исключением жирных, пряных и острых блюд, увеличением количества фруктов и овощей. Запрещаются газированные напитки, крепкий чай, алкоголь. Пациенту нужно выработать привычку не сдерживаться при позывах в туалет.
- Болезнь также лечат с помощью операций. В легких случаях (I-II стадия) проводится эндоскопическая коррекция – введение в устья мочеточников геля, играющего роль сфинктера.
- Для лечения тяжелых форм болезни проводится операция по созданию нового соединения мочеточника и мочевого пузыря – уретероцистоанастомоз. При одностороннем поражении, сопровождающемся нефросклерозом и гнойными процессами, удаляют почку вместе с расширенными путями оттока.
Поскольку заболевание имеет склонность прогрессировать, при его симптомах нужно обратиться к урологу в «Университетскую клинику», обследоваться и лечиться. В этом случае удастся избежать тяжёлых хирургических вмешательств и опасных осложнений.
Пузырно-мочеточниковый рефлюкс
Ретроградный, патологический заброс мочи во время сокращения детрузора мочевого пузыря (микции) так и во время фазы накопления, сопровождающийся повреждением почечной паренхимы почки (почек) называется пузырно-мочеточниковым рефлюксом.
Начало изучения пузырно-мочеточникового рефлюкса приходится на 1883 г. когда W.Semiblinon в эксперименте доказал существование пузырно-мочеточникового рефлюкса (далее в тексте – ПМР).
Причины возникновения пузырно-мочеточникового рефлюкса?
Мочеточник имеет два мышечных слоя, благодаря которому происходит его перистальтика и активный транспорт мочи из полости почки в мочевой пузырь. Это наружный циркулярный и внутренний продольный слой гладкой мускулатуры.
В области пузырно-мочеточникового соустья циркулярный слой у мочеточника отсутствует, а продольный расщепляясь, создает площадку треугольной формы. Так называемый глубокий и поверхностный треугольник мочевого пузыря. Притом волокна правого и левого мочеточника, переплетаются, их согласованное сокращение вызывает удлинение внутрипузырного отдела мочеточника, что приводит к замыканию внутреннего отверстия мочеточника и препятствует обратному току мочи.
В эксперименте Э.Танаго удалось доказать, что нарушения функции мочепузырного треугольника ведет к возникновению пузырно-мочеточникового рефлюкса. Для этого он пересекал мышечные волокна треугольника Льето, в итоге возникал ПМР. После регенерации структуры упомянутого треугольника рефлюкс прекращался.
Это важное открытие дало ключ к пониманию механизма возникновения пузырно-мочеточникового рефлюкса (ПМР) у детей и взрослых. Так, например, хронический воспалительный процесс слизистой мочевого пузыря (хронический цистит) приводит к отеку и гиперемии слизистой, что меняет ее физические свойства, а так же приводит к снижению сократительной способности мышц мочепузырного треугольника. Подобным образом, у беременных женщин, под действием высокого уровня прогестерона, сократительная способность глубокого и поверхностного треугольника мочевого пузыря так же снижается. Что приводит к возникновению ПМР и как следствие – гестационному пиелонефриту (пиелонефриту беременных).
Перерастяжение мочевого пузыря при вынужденной, длительной задержке мочеиспускания, а так же у пациентов с нарушением сократительной функции мочевого пузыря либо в случае инфравезикальной обструкции (аденома, стриктура уретры, рак простаты) так же приводит к возникновению пузырно-мочеточникового рефлюкса.
Вышеперечисленное создает приобретенные и функциональные предпосылки для возникновения ПМР. Но, существуют и врожденные причины для возникновения пузырно-мочеточникового рефлюкса. Прежде всего, это полное удвоение мочеточника (по статистике встречается у одного из 140 новорожденных), в этом случае мочеточник, по закону Вейрта-Майера, идущий от нижней половины удвоенной почки, имеет короткий интрамуральный отдел мочеточника с нарушенной замыкательной функцией и локализуется проксимальнее.
Поэтому рефлюкс, как правило, поражает нижнюю половину удвоенной почки. Эктопия устья мочеточника, уретероцеле, парауретеральный дивертикул являются так же распространенной врожденной причиной возникновения ПМР.
К приобретенным анатомическим причинам необходимо отнести ятрогенное повреждение области мочевого треугольника и устья мочеточника во время ТУР мочевого пузыря или рассечение устья мочеточника при экстракции камня. При удалении предстательной железы происходит травматизация мышечных структур треугольника Льето, что часто приводит к временному, или сохраняющемуся ПМР. Этот механизм объясняет возникновение острого пиелонефрита после радикальной простатэктомии.
Как часто у детей встречается Пузырно-мочеточниковый рефлюкс?
В детской практике, более 50% случаев возникновения пиелонефрита, связано с наличием функционального интермитирующего или врожденного пузырно-мочеточникового рефлюкса.
Какое влияние на почку оказывает пузырно-мочеточниковый рефлюкс у детей?
В норме, давление в лоханке почки равно нулю мм.вод.ст. Мышечный слой лоханки и мочеточника по сути является единым органом, имеет два слоя, и не обладает большой силой. Мочевой пузырь, напротив, способен сокращаться с достаточной мощностью. Так, например, давление в наполненном мочевом пузыре составляет от 20 до 30 мм.вод.ст. И при мочеиспускании это давление многократно усиливается.
Теперь представьте, что мочеточник, не имеющий замыкательного аппарата в области мочевого пузыря (рефлюксирующий), передает это давление в неподготовленные для этого лоханки и чашечки почки. Моча попадает ретроградно под давлением в тубулярный аппарат и форниксы чашечек, повреждает их, попадая в интерстиций почки, вызывая асептическое воспаление. А при наличии бактерий воспаление становиться септическим.
Если принять во внимание, что врожденный рефлюкс, связанный с аномалией мочеточников, начинается еще внутриутробно, то становиться понятным, почему пузырно-мочеточниковый рефлюкс является главной причиной ХПН (хронической почечной недостаточности), инвалидности и основной причиной пересадки почки либо перевода на аппарат «искусственная почка».
Бывает ли пузырно-мочеточниковый рефлюкс у взрослых?
У взрослых пациентов, на долю острого и хронического пиелонефрита приходится 8% пузырно-мочеточникового рефлюкса. Как правило, это приобретенные (рак мочевого пузыря, рак шейки матки, рак простаты, доброкачественная гиперплазия простаты) или ятрогенные причины возникновения.
Отдельная группа возникновения ПМР это пузырно-мочеточниковый рефлюкс после перенесенной уретероцистонеостомии (пересадка мочеточника), выполненной по причине обструктивного уретерогидронефроза, травмы мочеточника или во время пересадки донорской почки.
Диагностика Пузырно-мочеточникового рефлюкса у детей.
Специфической клинической картины ПМР у детей нет. Как правило, клинические проявления ПМР сопряжены с симптомами острого или хронического пиелонефрита. У небольшого количества пациентов отмечается боль в области живота или реберно-позвоночном углу во время мочеиспускания. Пальпация почек и мочевого пузыря в период ремиссии пиелонефрита безболезненные. Ректальный осмотр может выявить снижение тонуса анального сфинктера, что нередко при аномалии развития позвоночника в районе S2-S4 ( менингомиелоцеле, тетрапарез, рассеяный склероз).
Важное значение имеет лейкоцитурия и бактерийурия, особенно если изменения в ОАМ (общий анализ мочи) сопровождаются расширением верхних мочевых путей по типу пиелоэктазии обнаруживаемых по данным УЗИ. Необходимо отметить, что у мальчиков возможен стерильный пузырно-мочеточниковый рефлюкс. Наличие, которого, однако, не умаляет его разрушительной сути. Наличие пиелоэктазии, вместе с уровнем резидуальной мочи часто указывает на возможность обнаружения ПМР при проведении специальных методов обследования. За рубежом давно и активно используется ультразвуковой метод микционной цистографии с использованием ультразвуковых контрастов. Метод лишен лучевой нагрузки, а чувствительность метода превосходит таковую при традиционной рентгеновской цистографии.
По данным экскреторной урографии можно догадаться о наличии рефлюкса, в случае, если наблюдается расширенный дистальный участок мочеточника или же мочеточник контрастирован на всем протяжении. Если по данным экскреторной урографии обнаружена деформация ЧЛС (чашечно-лоханочная система), то это более чем в 85% случаев может оказаться следствием ПМР.
Традиционным методом диагностики пузырно-мочеточникового рефлюкса является рентгеновская микционная цистография.
Которая должна проводиться при строгом соблюдении правил антисептики. Желательно, чтобы проводил ее квалифицированный специалист. В нашей клинике это врачебная процедура. Суть ее выполнения заключается в физиологическом наполнении мочевого пузыря теплым, стерильным раствором рентген-контрастного препарата необходимой концентрации, после предварительного обезболивания мочеиспускательного канала одним из лидокаин содержащих препаратов (лидохлор, катаджель, инстиллягель). Я целенаправленно выделил в тексте слова: теплый, стерильный, необходимой концентрации, обезболивание.
Так как предварительное введение вышеуказанных препаратов (например, катаджель) в уретру, обеспечивает ее максимальную безболезненность и предотвращает инфицирование мочевых путей, а, следовательно, профилактирует обострение хронического пиелонефрита.
Введение же теплого раствора рентгенконтрастного препарата в физиологическом объеме, позволяет избежать ложных результатов. Так как холодный и концетрированный растовор рентгенконтрастного препарата введенный даже в физиологическом объеме, способен вызвать нарушение работы замыкательного аппарата устья мочеточника, что в свою очередь дает неверный результат и может привести к ненужному оперативному вмешательству.
Какие степени пузырно-мочеточникового рефлюкса бывают?
Предложено несколько классификаций и степеней пузырно-мочеточникового рефлюкса, основанных на степени распространения контрастного препарата в мочевых путях при выполнении микционной цистографии. А так же в зависимости от степени деформации верхних мочевых путей и толщины паренхимы, а так же ее структурных изменений выявляемых по данным УЗИ. Все эти попытки достаточно не объективны и далеко не всегда отображают степень поражения ткани почки.
Гораздо важнее, с практической точки зрения, определение активного или пассивного пузырно-мочеточникового рефлюкса (рефлюкс малого давления). Рефлюкс малого давления регистрируется при выполнении микционной цистографии вне акта мочеиспускания. Его наличие говорит о глубокой структурной аномалии и в большинстве случаев соответствует выраженной латеропозиции устья мочеточника, дисплазии замыкательного аппарата треугольника Льето. Во время цистоскопии, такое устье имеет форму подковы или лунки для гольфа. Обнаружение , пассивного пузырно-мочеточникового рефлюкса у детей, в подавляющем большинстве случаев, является показанием для оперативного лечения.
Наличие пузырно-мочеточникового рефлюкса высокого давления (активного) в ряде случаев позволяет урологу или детскому урологу прибегнуть к консервативному лечению. Прежде всего, задачей такой терапии является нормализация функции мочевого пузыря (устранение гиперактивности) или инфравезикальной обструкции. Так, например устранение КЗУ (клапана задней уретры) у мальчиков в подавляющем большинстве случаев устраняет и ПМР. Либо лечение, направленное на купирование и профилактику рецидивирования хронического цистита, нормализует состояние слизистой мочевого пузыря и функцию мышечного аппарата треугольника Льето, что в свою очередь так же приводит к купированию ПМР.
Какие существуют методы лечения Пузырно-мочеточникового рефлюкса у детей.
Выше я уже вкратце упомянул о методах лечения активного пузырно-мочеточникового рефлюкса у детей. Они сводятся к консервативному лечению воспалительного процесса слизистой мочевого пузыря и восстановлению эвакуаторной функции мочевого пузыря. Однако, в случае, если при контрольном исследовании, выполненном через 6 месяцев с начала лечения, ПМР продолжает регистрироваться. Это является показанием для оперативного лечения.
В подавляющем большинстве случаев избавиться от ПМР можно при помощи эндоскопической коррекции объем образующим препаратом. Мы в своей практике лечения ПМР использовали все известные препараты, за исключением, разве что тефлоновой пасты.
С 2010 г. мы используем стабильный объем образующий препарат «Вантрис». Стабильный-значит не биодиградируемый, «не рассасывающийся» препарат. То есть с течением времени, после его имплантации в область устья мочеточника, данный препарат не исчезнет и рефлюкс не рецидивирует, проявившись очередной атакой пиелонефрита. Или что еще хуже станет стерильным. Что, тем не менее, продолжит процесс нефросклероза на субклиническом (незаметном) до поры уровне. И проявиться лишь при возникновении хронической почечной недостаточности при двустороннем процессе или потери функции одной почки.
Даже если рецидив заболевания будет вовремя диагностирован во время очередного выполнения рентгеновской микционной цистографии, а данный вид, малоприятного исследования необходимо проводить с интервалом 6 месяцев после введения препарата «коллагена» или «дефлюкс», мы не видим смысла в повторном введении биодеградируемых объем образующих препаратов. Ведь проблему ПМР можно закрыть однократным введением стабильного «вантриса» и больше к этому не возвращаться.
Тем более что выполнение микционной цистографии после введения «вантриса» требуется лишь однократно, спустя два месяца после коррекции. В 99% случаев при констатации выздоровления по данным цистографии, ПМР не возвращается.
Когда выполняются открытые оперативные вмешательства при наличии ПМР?
Эндоскопическая коррекция пузырно-мочеточникового рефлюкса имеет неоспоримые преимущества в тех случаях, когда выполнение данного вида оперативного вмешательства абсолютно показаны. Этот вид оперативного вмешательства малотравматичен, спустя несколько часов после операции под общим наркозом ребенок не ощущает дискомфорт. Продолжительность операции составляет две-три минуты. Продолжительность наркоза не многим больше. Таким образом, эндоскопическое пособие является абсолютно показанным в подавляющем большинстве случаев. Эффективность, если операция выполнена по четким показаниям и правильной технике выполнения, составляет от 95 до 98%.
В каких же случаях показана традиционная антирефлюксная защита мочеточника? Абсолютным показанием для антирефлюксной уретероцистонеостомии является дистопия устья при удвоении мочеточника или без такового. Уретероцеле и парауретеральный дивертикул, так же вынуждает оперирующего детского уролога прибегнуть к антирефлюксной пересадке мочеточника (уретероцистонеостомия). Неэффективность либо обструкция вызванная использованием стабильного объем-образующего препарата для коррекции ПМР – это прямое показание для выполнения уретероцистонеостомии. Выраженная латеропозиция устья мочеточника или его большой диаметр в виде лунки для гольфа, так же является показанием для уретероцистонеостомии. При выраженной дилатации (расширении) мочеточника, в ряде случаев выполняется его модуляция до необходимого диаметра.
Индивидуальный подход к лечению конкретного пациента с ПМР выбирает оптимальный вид оперативного лечения. В отдельных случаях мы выполняем операцию Личь Грегуар без отсечения мочеточника. Прекрасные результаты дает лапароскопический вариант данной операции. Суть этой операции заключается в том, что мочеточник укладывается как бы в ложбину между предварительно рассеченными мышцами детрузора боковой стенки мочевого пузыря и нетронутой слизистой. Мышечный слой сшивается над мочеточником, таким образом, формируется тоннель, который обеспечивает антирефлюксную защиту.
В иных случаях (эктопия устья мочеточника, выраженная дилатация мочеточника) мы выполняем внепузырный вариант уретероцистонеостомии. Эта операция выполняется аналогично предыдущему варианту и дополняется лишь предварительным отсечением мочеточника от стенки мочевого пузыря, в ряде случаев сопровождается модуляцией дистального отдела мочеточника до приемлемого диаметра. Мы любим данную модификацию в связи с малой травматичностью. Так как для создания антирефлюксного механизма мы выполняем тоннелинг в детрузоре без его рассечения, то есть, не повреждая его иннервацию как это происходит в предыдущем варианте.
Классической является чрезпузырная уретероцистонеостомия (антирефлюксная неоимплантация мочеточника) по Коэну или Политано. Мы выполняем и этот вид оперативного пособия, но, как правило, только при уретероцеле большого диаметра либо наличии парауретерального дивертикула.
Длительность госпитализации после оперативного лечения пузырно-мочеточникового рефлюкса?
Длительность госпитализации после эндоскопической коррекции – один день. Госпитализация после того или иного метода уретероцистонеостомии может быть от четырех до десяти суток. Зависит от продолжительности гематурии.
Методы лечения пузырно-мочеточникового рефлюкса при нейрогенной дисфункции мочевого пузыря.
Пациенты со спинальным мочевым пузырем, осложненным пузырно-мочеточниковым рефлюксом, это отдельная большая и сложная группа. Это, как правило, пациенты, перенесшие спинальную травму либо имеющие врожденное менингомиелоцеле. Детский церебральный паралич (ДЦП) так же в той или иной степени приводит к нарушению замыкательной функции дистального отдела мочеточника и развитию ПМР тяжелой степени. Выполнение простой антирефлюксной операции в данном случае не является выходом. Подробнее о методах оперативного лечения спинального мочевого пузыря осложненного пузырно-мочеточниковым рефлюксом мы рассказываем в отдельной статье нашего сайта.
Реабилитация и исходы лечения Пузырно-мочеточникового рефлюкса
Реабилитация пациента в послеоперационном периоде заключается в профилактике обострения хронического пиелонефрита. С этой целью мы используем притивомикробную терапию, препараты, улучшающие микроциркуляцию в почке и иммунокоррегирующее лечение.
Антибактериальный препарат подбирается с учетом предварительного бактериологического исследования. Притом, забор мочи на посев, производится только по уретральному катетеру. Как правило, это происходит во время выполнения микционной цистографии. С целью улучшения фильтрационной функции почки, а так же в качестве иммуномодулятора, мы активно используем фитотерапию. Отсутствие побочных явлений, мягкое и комплексное действие фитопрепаратов позволяет нам назначать их на длительный срок.
Амбулаторное наблюдение, за пациентами, перенесшими ту или иную операцию по поводу пузырно-мочеточникового рефлюкса, мы так же оставляем за собой. В течение года, пациенты контролируют ОАМ ежемесячно. Затем, в последующие годы, только лишь при возникновении каких либо острых респираторных заболеваниях. УЗИ контроль в динамике, проводится дважды в год, желательно у одного и того же специалиста ультразвуковой диагностики.
Микционная цистография после выполнения эндоскопической коррекции ПМР препаратом «вантрис» проводится лишь однажды, спустя два месяца после выполнения операции. У пациентов перенесших уретероцистонеостомию тем или иным способом, микционная цистография в сочетании с УЗИ почек выполняется через 6 месяцев и через один год после проведенного оперативного лечения. В ряде случаев, перечисленные методы исследования дополняются выполнением изотопного исследования почек.
Возможна ли дистанционная консультация по поводу пузырно-мочеточникового рефлюкса?
Дистанционное, заочное консультирование пациентов с пузырно-мочеточниковым рефлюксом мы считаем целесообразным и весьма эффективным методом. Для проведения качественной консультации нам необходимы данные рентгеновского исследования (микционная цистография, экскреторная урография), ультразвуковое исследование почек (желательно в динамике), данные лабораторного исследования (ОАМ, ОАК, биохимический анализ крови, результат посева мочи на стерильность).
Возможно, не все из этого списка обследований у вас имеется, возможно, для постановки диагноза и рекомендаций по тактике лечения, что то и вовсе не понадобиться. Все это можно легко скорректировать дистанционно по мере поступления вопросов и информации от вас.
Оперирующий в Тюмени уролог, детский уролог-андролог. Кандидат Медицинских Наук, врач высшей категории.
Государственное бюджетное учреждение здравоохранения Тюменской области “Областная клиническая больница №1”
Пузырно-мочеточниковый рефлюкс ( Везикоуретеральный рефлюкс )
Пузырно-мочеточниковый рефлюкс — это патология, характеризующаяся обратным током урины из мочевого пузыря в мочеточник. Возникает при аномалиях выделительной системы, высоком давлении внутри пузыря или на фоне воспалительных процессов. Рефлюкс может стать причиной пиелонефрита, гидронефроза, почечной недостаточности. Основные симптомы — болевые ощущения в поясничной области после мочеиспускания, помутнение мочи, отеки, лихорадка. Методы диагностики: общие анализы мочи, крови, УЗИ почек, экскреторная урография, микционная цистография. Лечение сводится к терапии воспалительного заболевания или хирургическому устранению аномалий мочевыделительной системы.
МКБ-10
Общие сведения
Пузырно-мочеточниковый, или везикоуретеральный, рефлюкс — одно из самых распространенных урологических заболеваний, особенно среди детей. Обнаруживается у 1% пациентов урологического профиля, доля двустороннего процесса составляет 50,9%. Регургитация мочи выявляется у 40% больных с инфекционными заболеваниями мочевых путей.
Распространенность патологии, высокий риск осложнений (почечная недостаточность, вторичная артериальная гипертензия, гнойные заболевания почек) обусловливают большой процент инвалидизации пациентов. Врожденный рефлюкс наблюдается у 1 ребенка из 100, при этом соотношение детей женского и мужского пола на первом году жизни составляет 5:1. По мере взросления частота встречаемости патологии у мальчиков растет с изменением ситуации на противоположную.

Причины
Этиологическими факторами нефизиологического движения мочи являются процессы, ведущие к недостаточности сфинктера области мочеточникового соустья. Сфинктер — физиологический барьер, разделяющий мочеточники и мочевой пузырь, препятствующий обратному току урины. Дополнительные предпосылки для регургитации создает высокое давление жидкости в мочевом пузыре. Основные группы факторов, ведущие к развитию рефлюкса, включают:
- Аномалии развития выделительной системы. Снижение замыкательной функции сфинктера развивается вследствие неправильного формирования этого сегмента выделительной системы на этапе внутриутробного развития. Аномальное строение может проявляться в виде постоянно открытого устья мочеточника, отсутствия или уменьшения мышечного слоя констриктора, его дисплазии, тканевой дегенерации.
- Высокое внутрипузырное давление мочи. Повреждение головного, спинного мозга, тазовых нервов приводит к нарушению регуляции тонуса мышц мочевого пузыря. Мышечная стенка находится в постоянном напряжении, что создает повышенное гидростатическое давление. Это приводит к неспособности здорового сфинктера сдерживать мочу. Причинными факторами такого состояния являются врожденные (детский церебральный паралич, агенезия крестца) и приобретенные (опухоли мозга, инсульт, болезнь Паркинсона, сахарный диабет) патологии.
- Воспалительный процесс. Уменьшение барьерной функции пузырно-мочеточникового соустья возможно при воспалении мочевых путей. Рефлюкс обычно является следствием запущенных острых и хронических форм цистита или восходящего уретрита. Инфекция чаще вызывается условно-патогенными микроорганизмами, особенно кишечной палочкой, на фоне снижения местного или общего иммунитета.
- Ятрогенные причины. Формирование ретроградного заброса урины через пузырно-мочеточниковое соустье возможно после перенесенного оперативного вмешательства в области дистальных отделов выделительного аппарата. Наиболее частыми операциями, приводящими к рефлюксу, являются простатэктомия, рассечение уретероцеле, резекция шейки мочевого пузыря. При любой из них существует вероятность нарушения нормальной анатомической структуры мочевого пузыря и пузырно-мочеточникового сегмента.
К факторам, увеличивающим риск развития рефлюкса, относят его наличие в семейном анамнезе, особенно у ближайших родственников (родителей, братьев, сестер). Также повышают вероятность нарушений регуляции тонуса мочевого пузыря или сфинктера соустья опухоли спинного мозга, врожденные аномалии позвоночника, например, его расщепление.
Патогенез
Область соединения мочеточников с полостью мочевого пузыря анатомически представляет собой сфинктерный антирефлюксный аппарат, который обеспечивает ток урины только в нисходящем направлении. Это достигается благодаря определенному углу, под которым мочеточник впадает в мочевой пузырь, и внутристеночным гладким циркулярным мышцам. Главное патологическое звено формирования рефлюкса — снижение эффективности работы сфинктера в результате дисплазии мышечных волокон, их воспалительного повреждения, нарушения нервной регуляции. Морфофункциональные изменения приводят к срыву антирефлюксного механизма и нефизиологическому ретроградному движению мочи.
Высокое гидростатическое давление обуславливает деформацию и дилатацию мочеточника и почечных лоханок. Создаются условия для переноса бактерий из нижних сегментов выделительной системы в верхние, что приводит к развитию острой или хронической рецидивирующей инфекции в паренхиме почек с замещением ренальной ткани на нефункциональную соединительную. Нефросклероз является причиной дисфункции почечного фильтра и развития жизнеугрожающих состояний.
Классификация
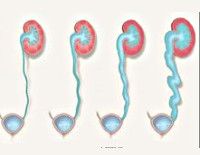
Современная клиническая урология стремится к выработке единой общепризнанной классификации, поскольку именно от степени пузырно-мочеточникового рефлюкса (ПМР) во многом зависит выбор дальнейшей терапевтической тактики. На сегодняшний день наиболее широкое распространение получила систематизация процесса в зависимости от уровня обратного заброса мочи:
- Iстепень. Вследствие недостаточности сфинктера рефлюкс небольшого количества мочи ограничивается дистальным тазовым отделом мочеточника. Расширения мочеточника не происходит. Риск осложнений инфекционного и неинфекционного характера минимален, симптоматика отсутствует. Обнаружение ПМР обычно происходит при обследовании по поводу других заболеваний выделительной системы.
- IIстепень. Заброс урины отмечается на всем протяжении мочеточника, но без его дилатации. При этом моча не достигает почек, чашечно-лоханочной системы. Данной степени свойственно отсутствие ярко выраженных симптомов, небольшой риск инфекционных осложнений, но высокая скорость прогрессирования рефлюкса, быстрый переход на следующие уровни развития. Обнаруживается случайно при плановом профилактическом обследовании или диагностике иных патологий.
- IIIстепень. Моча достигает почек, но расширения лоханок не наблюдается. Возможно снижение почечной функции на 20%, обнаруживаемое при биохимических анализах. Мочеточник расширен, есть признаки дегенеративного трофического перерождения тканей. Риск присоединения инфекции повышается вследствие застоя мочи в выделительной системе, что часто является поводом для обращения к специалисту. Симптомы имеют среднюю степень выраженности.
- IVстепень. Регистрируется существенное расширение, деформация чашечно-лоханочной области и мочеточников. Функция почек снижается значительно (до 50%) с уменьшением продукции мочи, особенно на фоне инфекционных осложнений. Симптоматика выраженная, с фебрильной температурой, генерализованными отеками. При двустороннем процессе возможно развитие угрожающих жизни состояний, что требует скорейшего обращения к специалистам.
- Vстепень. Диагностируется тяжелая степень поражения почек с истончением их паренхимы наряду со всеми признаками, характерными для предыдущих степеней. Мочеточник вследствие чрезмерного расширения имеет коленообразные изгибы. Нарастающие симптомы почечной недостаточности (снижение диуреза, тошнота, рвота, кожный зуд) требуют немедленного обращения за квалифицированной помощью.
Существуют классификации пузырно-мочеточникового рефлюкса, основанные на других признаках, например, на этиологическом факторе (врожденный, приобретенный), характере процесса (одно-, двусторонний), клиническом течении (интермиттирующий, постоянный). Но ключевым показателем является расширение структур мочевыводящих путей. Даже незначительная дилатация мочеточника или лоханок почек может значительно ухудшить их функцию.
Симптомы ПМР
Специфических проявлений пузырно-мочеточниковый рефлюкс не имеет, на ранних стадиях может протекать бессимптомно. Появление признаков ПМР чаще всего служит результатом длительного отсутствия лечения или присоединившихся инфекционных осложнений. Симптомы периода обострения схожи с проявлениями воспалительных патологий почек и зависят от возраста пациента.
Для детей с врожденным или приобретенным в раннем возрасте рефлюксом характерны бледность кожных покровов, болезненный вид, сниженная масса тела, рост и развитие, не соответствующие возрасту, беспокойное поведение, боли в области живота, поясницы. Обратиться к нефрологу родителей часто вынуждает утяжеление состояния ребенка (высокая температура, задержка мочи), что свидетельствует о присоединении инфекции.
У взрослых не описано специфических признаков рефлюкса. В большинстве случаев они наслаиваются на проявления других болезней мочевыделительной системы. К общим симптомам относят генерализованные отеки, повышенную жажду, увеличенный диурез (при условии нормальной или незначительно сниженной функции почек), ощущение распирания и боли ноющего характера в пояснице, внизу живота.
При остром пиелонефрите возможно помутнение урины из-за гноя, появление кровянистых выделений, повышение температуры до 39-40°С. Могут наблюдаться несвойственные для инфекции мочевыводящих путей признаки: диарея, отсутствие аппетита, энурез, повышенная нервная возбудимость, тахикардия.
Осложнения
Возникновение рефлюкса, независимо от его этиологических факторов, — возможная причина развития дополнительных патологий, ухудшающих функцию почек и, следовательно, состояние пациента. К наиболее часто встречающимся в практике осложнениям относят пиелонефрит, гидронефроз, почечную гипертензию, хроническую почечную недостаточность. Эти состояния, несмотря на разную природу, обусловлены единым патогенетическим звеном — нарушением нормального тока мочи.
Застойные явления в мочевыделительной системе повышают риск развития инфекционных осложнений, которые приводят к уменьшению притока к почкам насыщенной кислородом артериальной крови. Гипоксия стимулирует выброс ренальными клетками биологически активных веществ, сужающих сосуды и вызывающих артериальную гипертензию.
Диагностика
Устранение рефлюкса и его последствий начинается с полноценной диагностики, установления причины и степени патологии. Первая и вторая степени регургитации обнаруживаются урологами случайно при профилактическом осмотре или во время обследования по поводу другого заболевания мочевыделительной системы со схожими симптомами. Диагностика включает в себя:
- Объективное исследование больного. Производится сбор анамнеза жизни и болезни пациента, выясняются перенесенные патологии выделительной системы для выявления вероятной этиологии рефлюкса. Также проводится осмотр, пальпация надлобковой области и поясницы. Обязательным при любой почечной патологии является измерение артериального давления для подтверждения или исключения почечной гипертензии.
- Лабораторные методы. Общий анализ мочи позволяет выявить наличие в моче эритроцитов, лейкоцитов, бактерий, определить количество белка, глюкозы. Повышение значений СОЭ, количества лейкоцитов при интерпретации данных общего анализа крови указывает на присутствие воспалительного процесса в организме. Биохимия крови позволяет выявить низкую концентрацию белков плазмы как возможную причину отеков, а также оценить функцию почек по уровню азотистых соединений, креатинину.
- Контрастная урография. По рисунку рентгенконтрасного вещества выявляются косвенные признаки наличия рефлюкса, одно- или двусторонний характер процесса. Рентгенологическими маркерами ПМР являются расширенные дистальные отделы и коленообразные изгибы мочеточников, признаки пиелонефрита или гидронефроза в сочетании с сужением мочеточникового соустья. Также экскреторная урография помогает в обнаружении аномалий развития — удвоения мочеточника или почек.
- Эхография выделительной системы. УЗИ почек и мочевого пузыря до и после опорожнения пузыря помогает оценить размеры органов, выявить неровность их контуров, наличие склероза, новообразований, опущение, деформацию полостей, увеличение эхогенности почечной ткани, аномалии развития. После мочеиспускания оценивается количество остаточной мочи для выявления стеноза уретры.
- Микционная цистография. Методика является «золотым стандартом» диагностики наличия обратного тока урины и определения его степени. На полученных снимках оценивается контур мочевого пузыря, однородность его стенки, визуализируется пузырно-мочеточниковый сегмент, диагностируется наличие и уровень заброса мочи с контрастным веществом. Также цистография позволяет выявить стеноз уретры как вероятную причину высокого давления в полости мочевого пузыря.
Дифференциальная диагностика рефлюкса проводится со стенозом устья мочеточника, дающим схожую клиническую картину. Также исключается мочекаменная болезнь, рак матки и простаты, туберкулез выделительной системы.
Лечение ПМР
Выбор терапевтической тактики зависит от ряда факторов: причины заболевания, пола, возраста, степени тяжести, длительности проводимой консервативной терапии. Если рефлюкс вызван воспалительными процессами нижних отделов мочевыделительной системы, то чаще всего изменения соответствуют I-II степени, не затрагивают почки и дают возможность ограничиться консервативной терапией. При своевременном обращении за помощью и отсутствии органических причин этот вид лечения позволяет устранить ПМР в 60-70% случаев. Консервативная терапия рефлюкса включает следующие компоненты:
- Диета. Специальное питание повышает выведение продуктов обмена и оказывает противовоспалительное воздействие. Больному рекомендуется ограничить прием соли до 3 грамм в сутки, существенно или полностью исключить жирные блюда, но увеличить количество овощей, фруктов, зерновых. Запрещается употребление алкоголя, газированных напитков, крепкого кофе.
- Медикаментозные средства. При наличии воспалительных или инфекционных очагов показан прием соответствующих лекарств — антибиотиков, противовоспалительных, спазмолитических средств. Высокие цифры артериального давления требуют применения антигипертензивных препаратов. В целях профилактики застойных явлений в органах выделительной системы больному рекомендуется каждые 2 часа опорожнять мочевой пузырь, для чего возможно применение диуретиков средней силы действия.
- Физиотерапия. Дополнительно возможно использование физиопроцедур: электрофореза, магнитотерапии, лечебных ванн. Воздействие физических факторов способствует устранению воспалительного процесса, спазма гладких мышц мочевыводящих путей, восстанавливает физиологический ток мочи. Лицам с развившейся вследствие пиелонефрита хронической почечной недостаточностью показано санаторно-курортное лечение.
Отсутствие в течение полугода существенных изменений состояния или возможное его ухудшение (рецидивирующий пиелонефрит, снижение функциональности почек на 30% и более, высокая степень тяжести патологии), требует планового хирургического вмешательства в условиях урологического стационара. К базовым вариантам оперативного лечения рефлюкса относят:
- Эндоскопическая коррекция. При начальных (I-II) стадиях процесса возможно эндоскопическое инъекционное введение в область устья мочеточника объемообразующих имплантатов, укрепляющих эти структуры. Основой могут выступать коллаген, силикон, тефлон, обладающие низким риском развития аллергических реакций, прочностью, биосовместимостью.
- Лапароскопическая уретероцистонеостомия. Проводится при III-V степени ПМР. Тяжелые изменения стенки мочеточника, органическая патология сфинктера требуют создания нового искусственного соединения мочеточника с мочевым пузырем (уретероцистоанастомоз) и удаления патологически измененных тканей. Возможно сочетание операции с резекцией дистальной части мочеточника или пересадкой почки.
Прогноз и профилактика
Своевременная диагностика рефлюкса, назначение комплексного лечения дает положительный исход терапевтических мероприятий. Присоединение осложнений, сопровождающихся необратимым повреждением почек с их недостаточной функцией, значительно ухудшает прогноз. Специфической профилактики данной патологии не разработано. Общими мероприятиями являются своевременное обращение к врачам с любыми заболеваниями выделительной системы, уменьшение потребления соли, предупреждение травм спины, малого таза, потребление достаточного количества жидкости, периодические профилактические обследования.
2. Современные подходы к лечению пузырно-мочеточникового рефлюкса у детей (обзор литературы)/ Добросельский М.В., Чепурной Г.И., Коган М.И., Сизонов В.В.// Медицинский вестник Юга России. – 2014.
4. Пузырно-мочеточниковый рефлюкс у детей: лечебная тактика/ Павлов А.Ю., Маслов С.А., Поляков Н.В., Лисенок А.А., Симонян Г.В.// Лечащий врач. – 2006.
Пузырно-мочеточниковый рефлюкс. (ПМР)
Под пузырно-мочеточниковым рефлюксом подразумевается ретроградный ток мочи из мочевого пузыря в мочеточник и почку. В 1898 году Young установил, что ПМР не возникает в нормальном мочевом пузыре. Работы Hutch и Hodgson 1957 выявили связь ПМР и инфекции мочевых путей и рубцевание почечной паренхимы на фоне обострений пиелонефрита и открыли современный этап в лечении рефлюкса.
Для понимания причин возникновения ПМР необходимо представить анатомические компоненты нормального пузырно-мочеточникового соустья (Рис.1), а также аномалии, наиболее часто играющие роль в генезе ПМР Sheldon (1997).
НВД –нейровезикальная дисфункция
ОВ0П- инфравезикальная обструкция
Нормальное пузырно-мочеточниковое соустье характеризуется наличием косо расположенного устья мочеточника и определенной протяженностью подслизистой части мочеточника (зависит от возраста), длина которой значительно превышает диаметр мочеточника. Подобная анатомическая конфигурация обеспечивает работу соустья по типу пассивного клапанного механизма Tanagho 1965,King 1974. По мере наполнения мочевого пузыря и повышения внутрипузырного давления стенка пузыря растягивается, оказывая воздействие на «крышу» верхнюю часть мочеточникового туннеля. В результате мочеточник сдавливается, его просвет закрывается, и таким образом возникает препятствие ретроградному току мочи (Рис.2).
Б. короткий подслизистый туннель нет антирефлюкс-ного механизма.
Периодическое повышение внутрипузырного давления, например во время мочеиспускания, при физической нагрузке, в вертикальном положении, при кашле, немедленно вызывает сопротивление обратному току мочи. Этот эффект дополняется активным сокращением мышц в области мочепузырного треугольника (Льето) и перистальтикой мочеточника Stephens (1962), Ecksman (1966).
Короткий подслизистый туннель, воспалительные изменения слизистой мочевого пузыря, высокое внутрипузырное давление (нейрогенные расстройства мочевого пузыря), сужения уретры, фимоз и др.) способствуют возникновению рефлюкса. Появлению рефлюкса могут содействовать слабость детрузора (атония, пороки позвоночника – спинальный мочевой пузырь), анатомические дефекты мочевого пузыря (дивертикул, уретероцеле). Однако с возрастом подслизистый отдел мочеточника имеет тенденцию к удлинению и предрасположенность к рефлюксу может исчезнуть King (1974).
Принципиально важное значение имеет понятие интраренального рефлюкса (ИРР) – обратный заброс мочи в чашечках через канальцы в ткань почки. существование ИРР установлено как клинически Rolleston (1974) так и экспериментально Hodgson (1975) (Рис.3).
А.Обычное косое расположение устьев собирательных канальцев при их впадении в простые сосочки препятствует ИРР, в то время как конфигурация устьев, впадающих в сложные сосочки (Б) , способствует возникновению рефлюкса. Давлением критическим для возникновения ИРР, считается 35мм Нg в сложных сосочках Thomsen (1982).В эксперименте такое давление может вызывать образование рубцов даже при отсутствии инфекции Hodson CJ (1975), Heptinstall RH (1984). Если в мочевом пузыре давление поднимается до указанного уровня, то это несет в себе риск поражения почек. Для того же, чтобы вызвать интраренальный рефлюкс в простых сосочках, нужно более высокое давление.
Сочетание инфекции и ИРР обладает особенно разрушительным действием. Развитие форникального рубцевания объясняется различной чувствительностью ренальных сосочков к ИРР. Распределение сложных сосочков на полюсах почек четко соответствует преимущественному образованию рубцов в верхнем и нижнем полюсах С.A.Sheldon (1998).
Виды ПМР очень разнообразны, что обусловило многочисленные попытки создания классификаций. Выделялся рефлюкс низкого давления (пассивный) – возникающий во время наполнения мочевого пузыря при микционной цистоуретрографии и высокого давления (активный) – только во время мочеиспускания. Рефлюкс обусловленный врожденной недостаточностью пузырно-мочеточникового сегмента, считают первичным, а развивающийся на фоне обструкции (клапан задней уретры, меатостеноз, стеноз уретры) или нейрогенной дисфункции мочевого пузыря – вторичным. Кроме того принято разделять рефлюкс на простой и осложненный, при этом к осложненному относят рефлюксирующий мегауретер, рефлюксирующий мочеточник при дивертикуле или уретероцеле и редкие случаи сочетания рефлюксирующего мочеточника с ипсилатеральной (с той же стороны) обструкцией пиелоуретрального сегмента или пузырно-мочеточникового сегмента. Однако большинство наиболее распространенных классификаций основано на количественной оценке степени рефлюкса Levitt SB (1981), В настоящее время применяется международная классификация рефлюкса по степени, представленная (на Рис.4) Dwoskin JY (1973).
1ст. заброс мочи в нижнюю треть мочеточника
2ст. рефлюкс до лоханки
3ст. рефлюкс до лоханки с расширением ЧЛС
4ст. рефлюск с деформацией форниксов и изгибами мочеточника
5ст. рефлюкс с резким расширением мочеточника.ЧЛС и снижением функции почки
В этой классификации учитывается не только уровень обратного тока мочи и наличие расширения мочеточника и почечной лоханки, но также и возникающие в результате рефлюкса анатомические изменения свода чашечек.
При Iст. ПМР на цистограммах визуализируется нерасширенный мочеточник, в то время как при IIст. степени – не только мочеточник, но и нерасширенные почечная лоханка и чашечки. При рефлюксе IIIст. имеется легкое или умеренное расширение или изгибы мочеточника, а также легкое или средней степени расширение почечной лоханки и чашечек. Своды, однако, остаются заостренными или минимально закругленными. Как только углы сводов полностью закругляются, развивается IV степень рефлюкса, при этом сосочки в большинстве чашечек могут еще визуализироваться. Исчезновение сосочков вместе с увеличением расширения и изгибов расценивается как V степень рефлюкса.
Диагностика ПМР проводится с помощью МЦУГ (микционной цистоуретрографии) с контрастным веществом или изотопом. Большую осторожность следует соблюдать, чтобы избежать возникновения или усиления рефлюкса в связи с техническими особенностями проведения обследования. Контрастное вещество, не слишком концентрированное, следует нагревать до температуры тела ребенка. Контраст вводят в мочевой пузырь через тонкий катетер под умеренным давлением, медленно, без анестезии. Объем вводимой жидкости зависит от возраста ребенка. Целесообразно ориентироваться на данные предварительно собранного ритма спонтанных мочеиспусканий. На протяжении трех дней ребенок без напоминаний, по собственному желанию мочится в горшок. Родители записывают число мочеиспусканий и объем каждой порции мочи. Именно средний объем мочи при мочеиспускании должен учитываться при введении количества контрастного вещества в мочевой пузырь. В классическом варианте цистоуретрография предусматривает выполнение двух снимков. Первый после введения контрастного вещества до ощущения позыва. Оценивая первый снимок рентгенологи исключают пассивный пузырно-мочеточниковый рефлюкс. Второй снимок выполняют при микции в повороте ребенка в три четверти, для лучшей визуализации мочеиспускательного канала. Заброс мочи в мочеточник или лоханку при микции свидетельствует о наличии активного ПМР.
При обследовании больных с подозрением на ПМР обращают пристальное внимание на состояние верхних отделов мочевой системы (почки и мочеточники). Ультразвуковое исследование с измерением размеров чашечек, лоханки, паренхимы и мочеточника с оценкой кровотока паренхимы почки с помощью цветового картирования позволяет получить общее представление о состоянии почек. Экскреторная урография при ПМР указывает на степень сохранности функции почек, размерах ЧЛС и форме мочеточников. Поздние снимки при опорожненном мочевом пузыре дают информацию о сократительной способности мочеточников и проходимости пиелоуретерального и уретеровезикального сегментов. Радиоизотопное исследование при ПМР, проводится в динамике, позволяет оценить по функции почек эффективность консервативного лечения. Прогрессирующий нефросклероз при ПМР наряду с инфекцией мочевых путей и сохраняющимся ПМР (либо увеличивающаяся степень ПМР), считается определяющим фактором для проведения хирургических вмешательств.
Отдельным пациентам целесообразно проведение цистоуретроскопии. Состояние устьев, их размер, форма, степень смыкания, длина подслизистого туннеля (Рис. 5)
В- в виде стадиона 28%
Д- латеральное 83%
Е – в виде лунки для гольфа 100%
Трабекулярность или признаки воспаления слизистой мочевого пузыря могут влиять на выбор тактики и метода лечения. Трабекулярность слизистой подтверждает наличие нейрогенных дисфункций мочевого пузыря или детрузорно-сфинктерную диссенергию, наряду с признаками цистита данные изменения требуют предварительной медикаментозной терапии и физиолечения. Дети с учащенным мочеиспусканием, императивными позывами, недержанием мочи должны пройти обязательное уродинамическое обследование включающее ритм спонтанных мочеиспусканий, цистометрию, урофлоуметрию.
Неоперативное лечение ПМР эффективно в большинстве случаев и состоит из четырех этапов: 1) диагностика, 2) профилактика инфекции, 3) лечение функциональных нарушений мочеиспускания и 4) наблюдение за больным. Диагностика была описана выше. Следует подчеркнуть, что при ПМР абсолютно необходимо исключить функциональные нарушения мочеиспускания и обструкцию выходного отдела мочевого пузыря, а при их выявлении проводить соответствующее лечение. Пациенты, у которых есть подозрения на непроизвольные сокращения детрузора, должны получать супрессивную терапию. С этой целью в большинстве случаев рекомендуется применять у детей оксибутинин (oxibutinin hydrochlorid) C.A.Sheldon (1997).Нейровезикальная дисфункция с задержками мочи может потребовать периодической катетеризации мочевого пузыря.
Применяются следующие виды оперативных вмешательств : субтригональная инъекция (эндоскопическое введение болюса коллагена, уродекса, вантриса или инертного вещества под устье в треугольнике Льето). (Рис.6) и открытые операции:
экстравезикальная детрузорорафия ( укладка мочеточника в подслизистый слой без рассечения просвета мочевого пузыря) Грегуар,Hutch; интрапузырное продвижение мочеточника (Cohen, Politano-Leadbetter)(Рис.7).
Рис.6. Эндоскопическое лечение рефлюкса пункционное введение объемобразующего вещества в подслизистый слой мочеточника (в результате устье смыкается)
Рис.7 Открытые операции по лечению ПМР
Уретероцисто-неоимплантация
с антирефлюксной защитой по Cohen
Выбор метода лечения зависит от множества факторов и проводится индивидуально в каждом конкретном случае. Эффективность лечения ПМР зависит от полноты обследования, выявления всех факторов способствующих возникновению ПМР и рационально подобранному консервативному лечению, либо оптимальному методу оперативной коррекции. Сегодня помимо открытых операций мы широко используем лапароскопическую реимплантацию мочеточника по экстравезикальной методике


