Лакунарный инсульт
Лакунарный инсульт, как правило, происходит вследствие гипертонической болезни. При этом поражается не кора головного мозга, а небольшие участки его глубинных отделов, поэтому признаки лакунарного инсульта могут остаться почти незамеченными. Темнее менее, без соответствующего лечения, реабилитации и профилактики лакунарный инсульт может иметь множественные рецидивы и привести к прогрессирующей деменции (слабоумию).
Главным фактором возникновения лакунарного инсульта является повышенный уровень артериального давления (гипертензия). Лакунарный инсульт нередко возникает ночью во время сна. Обычно этому предшествует вечерняя головная боль, связанная с повышенным давлением.
Лакунарный инсульт имеет исключительно ишемическую природу, то есть связан с непроходимостью кровеносных сосудов, вследствие которой возникают очаги некроза. Размер пораженного участка головного мозга может варьировать от 10 мм до 2 см.
Лакунарный инсульт стал рассматриваться как отдельный диагноз в 1980-х годах. Между тем история изучения лакунарных повреждений началась на 150 лет раньше с работ французского врача Декамбре (1838 г.). В начале ХХ века в неврологии появились описания патологических процессов, имеющих вид лакунарных повреждений. В современной неврологии лакунарный инсульт диагностируется как ишемическое повреждение головного мозга вследствие артериальной гипертонии.
Лакунарные инсульты составляют примерно 15% всех случаев инсультов головного мозга. Отличительной особенностью лакунарного инсульта является то, что его симптомы могут проявиться не сразу, а прогрессировать в течение нескольких дней, часто ступенчато.
В половине случаев лакунарного инсульта наблюдается нарушение двигательных функций в виде одностороннего гемипареза, поражающего часть лица, руку, ногу. В трети случаев гемипарез сочетается с онемением в той же области. Очень редко (в 5% случаев) наблюдается онемение без нарушений двигательных функций.
При лакунарном инсульте не происходит изменений сознания, нарушения зрения. Может ухудшиться память, речь, равновесие при ходьбе, возникнуть судороги. Еще один признак лакунарного инсульта – неконтролируемая дефекация и мочеиспускание.
Что касается реабилитации после лакунарного инсульта, то восстановление двигательных функций имеет хорошие перспективы, особенно в течение первых шести месяцев.
Экскурсия по стационару “Экстрамед”













Сравнение стационара Экстрамед с государственной больницей и платным отделением государственной больницы:
| Стационар | Государственная больница |
Платное отделение гос. больницы |
|
| Новые методики лечения |  |
 |
 |
| Индивидуальная забота персонала |  |
 |
 |
| Круглосуточный уход |  |
 |
 |
| Диагностическая база |  |
 |
 |
| Реанимация |  |
 |
 |
| Индивидуальное питание |  |
 |
 |
| Повышенный комфорт |  |
 |
 |
| Профессиональная ответственность |  |
 |
 |
| Длительное пребывания |  |
 |
 |
| Новейшие лекарственные препараты |  |
 |
 |
| Размещение с родственниками |  |
 |
 |
| Прием посетителей в любое время |  |
 |
 |
| Выезд врача на дом |  |
 |
 |

ОТЗЫВЫ ПАЦИЕНТОВ
Огромное спасибо всему персоналу клиники Экстрамед за своевременную и профессиональную помощь. Не так давно я выписалась из стационара Экстрамед, где проходила реабилитацию. Надо сказать, что была поражена медперсоналом. Было видно, что они не просто механически выполняют свою работу, а индивидуальн. >>
Не знаю, как отблагодарить всех сотрудников Экстрамеда. Моя мама, несмотря на возраст и диабет, встала на ноги. До этого она была тем самым лежачим больным, за которым ухаживают всей семьей. Но после назначенного курса реабилитации, созданные в этой клиники великолепные условия и современная аппарат. >>
Имею желание выразить громадную благодарность всем врачам и медсестрам клиники « Экстрамед» за то, что поставили на ноги мою бабушку, пережившую инсульт. После 3-ех недельного пребывания в этой клинике, благодаря профессионализму врачей и персонала, она была выписана. Огромная благодарно. >>
Добрый день! Хочется от всего сердца поблагодарить весь коллектив клиники «Экстрамед» за их качественное обслуживание, внимательное отношение к моей проблеме и заботу обо мне во время лечения. Я бы никогда не поверил в такой высокий уровень обслуживания, но пройдя курс реабилитации после. >>
Искренне благодарю за заботу и психологическую поддержку персонала. После удачного прохождения реабилитации после инсульта, после квалифицированной и своевременной помощи, правильного прогнозирования симптомов специалистов, у меня, как человека видевшего немало врачей (к моему сожалению), в корне из. >>
Лакунарный инфаркт мозга ( Лакунарный инсульт )
Лакунарный инфаркт мозга — ишемический инсульт, охватывающий небольшой участок церебральных тканей, в котором затем формируется лакуна. Очаги инсульта могут иметь множественный характер. Клиническая картина состоит из различных очаговых симптомов, не достигающих тяжелой степени выраженности. В последующем возможно прогрессирование когнитивного дефицита. Диагностика проводится силами клинических и инструментальных исследований с учетом того, что малые лакуны могут не регистрироваться методами нейровизуализации. Комплексное лечение включает этиопатогенетическую, сосудистую, нейропротекторную и симптоматическую терапию.
МКБ-10
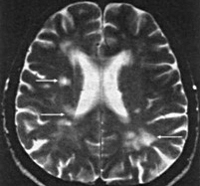
Общие сведения
Лакунарный инфаркт мозга (лакунарный инсульт) — вид острого нарушения мозгового кровообращения, морфологическим исходом которого является формирование небольшой полости (лакуны) на месте погибшей в результате ишемии церебральной ткани. Термин «лакуна» появился в практической медицине в 1843 г. благодаря Фендалю, который впервые дал такое название выявленным на аутопсии пациентов с артериальной гипертензией церебральным полостям. Подробно лакунарный инфаркт мозга был описан в 1965г. Фишером, который определил его связь с гипертонической энцефалопатией.
В наше время на долю лакунарного инсульта приходится около трети всех ишемических инсультов. В связи с небольшим размером лакун (от 1 до 15-20 мм), умеренными и даже легкими клиническими проявлениями лакунарный инфаркт мозга считался относительно доброкачественным. Однако клинические наблюдения привели специалистов в области неврологии к выводу, что данная патология является причиной формирования когнитивного дефицита, вторичного паркинсонизма и психических расстройств.

Причины лакунарного инфаркта мозга
Лакунарный инсульт возникает вследствие нарушения прохождения крови по одному из перфорантных артериальных сосудов мозга. В 80% случаев зона инфаркта располагается в белом церебральном веществе подкорковых структур и внутренней капсулы, в остальных случаях — в мосту мозга и стволе. В большинстве случаев церебральный инфаркт лакунарного типа возникает на фоне хронической артериальной гипертензии и связан с обусловленными ею изменениями стенки перфорантных сосудов — церебральной микроангиопатией. Морфологически это может быть гиалиноз, внутрисосудистое отложение липидных наслоений, фиброзное замещение мышечных и эластических структур сосудистой стенки, фибриноидный некроз. Подобные изменения влекут за собой значительное сужение и окклюзию просвета артерии, в результате нарушается кровоснабжение питаемого ею участка церебральных тканей. В этой зоне развивается ишемия и некроз. Со временем на месте погибших клеток формируется лакуна.
На долю церебральной микроангиопатии приходится около 75% лакунарных инфарктов. Среди ее этиофакторов наряду с гипертонией выступает атеросклероз, сахарный диабет, алкоголизм, хроническая обструктивная болезнь легких, хроническая почечная недостаточность с повышением концентрации креатинина в крови, в редких случаях — инфекционные и аутоиммунные поражения сосудов. Четверть случаев лакунарных инфарктов обусловлена атеро- и кардиоэмболией (при кардиосклерозе после перенесенного инфаркта миокарда, мерцательной аритмии, клапанных пороках сердца), окклюзией брахиоцефальных артерий.
Симптомы лакунарного инфаркта мозга
Зачастую лакунарный инсульт отличается дебютом с быстрым развитием очаговой симптоматики в течение 1-2 часов. Однако возможно и постепенное начало с нарастанием симптомов в период от 3 до 6 суток. В ряде случаев отмечаются предшествующие транзиторные ишемические атаки. Характерным является отсутствие общемозговых проявлений, корковых расстройств и менингеального симптомокомплекса, сохранность сознания. Могут наблюдаться гемипарезы, сенсорные нарушения по гемитипу, атаксия, дизартрия, тазовая дисфункция, псевдобульбарный синдром. Возможны изолированные моторные, атаксические или сенсорные расстройства, а также смешанные неврологические проявления. Зачастую наблюдается депрессия и легкие нарушения когнитивных функций.
Когнитивный дефицит может состоять в затрудненном запоминании новой информации, ухудшении памяти на текущие события, снижении способности к концентрации внимания и качества интеллектуальной деятельности. Отмечается некоторая замедленность мыслительных процессов, сложность с переключением внимания с одной задачи на другую или, наоборот, с сосредоточением над выполнением одной задачи. С течением времени после перенесенного лакунарного инфаркта когнитивные расстройства могут значительно нарастать. Развиваются тяжелые нарушения памяти, снижается способность воспринимать и усваивать информацию (гнозис), теряются двигательные навыки (праксис).
Клиническая симптоматика церебрального инфаркта зависит от его расположения. Однако при любой локализации неврологический дефицит остается на уровне легкой или умеренной степени, а течение никогда не бывает тяжелым. В ряде случаев отмечается «немое» субклиническое течение лакунарного инсульта, при котором его проявления вообще отсутствуют. Подобное мнимое благополучие является прогностически неблагоприятным, поскольку зачастую наблюдается при множественных инфарктах, не дает возможности своевременного оказания квалифицированной медпомощи и со временем часто приводит к формированию тяжелых когнитивных расстройств.
Диагностика лакунарного инфаркта мозга
При постановке диагноза неврологом учитываются наличие в анамнезе гипертонической болезни, тяжелой аритмии, сахарного диабета, хронической ишемии головного мозга, транзиторных ишемических атак; особенности клинической картины инсульта (легкая или умеренная очаговая симптоматика при отсутствии общемозговых проявлений); данные инструментальной диагностики. В ходе офтальмоскопии на консультации офтальмолога зачастую выявляются признаки микроангиопатии: сужение ретинальных артериол, дилатация центральной вены сетчатки.
Визуализировать очаг лакунарного инсульта можно при помощи КТ или МРТ головного мозга. Однако, если зона инсульта слишком мала, то на томограммах она не видна. В подобных случаях диагноз основывается преимущественно на клинике. В рамках поиска причины мозгового инфаркта осуществляется УЗДГ сосудов головы, исследование липидного спектра крови. У пациентов моложе 45 лет необходимо исключить системный васкулит, обменные заболевания, антифосфолипидный синдром и др. Понимание этиологии сосудистых нарушений имеет ведущее значение для построения адекватной профилактики повторных инсультов.

Лечение лакунарного инфаркта мозга
Этиопатогенетическая составляющая терапии лакунарного инсульта направлена на нормализацию и поддержание адекватных цифр артериального давления, предупреждение кардиоэмболии, коррекцию липидного обмена. Пациенты с гипертонией и сердечной патологией параллельно курируются кардиологом. Им назначается гипотензивная терапия, антитромботические препараты (варфарин, гепарин, ацетилсалициловая к-та, клопидогрел). Лечение гепарином и варфарином показано пациентам с кардиоэмболической этиологией лакунарного инсульта и высокой вероятностью его повтора (после инфаркта миокарда, при фибрилляции предсердий, наличии искусственного сердечного клапана и т. п.). Ацетилсалициловая к-та применяется при наличии микроангиопатии церебральных сосудов, принимается внутрь в индивидуальной дозе, может назначаться в комбинации с дипиридамолом. Коррекция липидного состава крови осуществляется при помощи статинов (ловастатина, симвастатина и пр.).
С целью восстановления церебральной гемодинамики и микроциркуляции в качестве церебрального спазмолитика может применяться ницерголин, рекомендованы винпоцетин, пентоксифиллин. При когнитивном дефиците для предупреждения деменции проводится нейротропная терапия, включающая нейропротекторы (ипидакрин, амантадин, холин), фармпрепараты гинкго билоба, ноотропы (мемантин, пирацетам). Отмечен положительный эффект специальных занятий для тренировки внимания, памяти и мышления. При наличии депрессивного синдрома схему лечения дополняют антидепрессантами (флуоксетином, кломипрамином, мапротилином, амитриптилином).
Прогноз
Исход перенесенного лакунарного инфаркта относительно благоприятен. На фоне своевременной и интенсивной терапии возможно полный регресс неврологического дефицита. Однако в течение нескольких лет от момента инфаркта у 30% пациентов прогрессируют когнитивные расстройства, приводящие к развитию сосудистой деменции и психических отклонений. Еще чаще возникают симптомы сосудистого паркинсонизма. Вероятность указанных осложнений значительно повышается при повторных лакунарных инсультах, частота которых достигает 12%. Исследования отдаленных последствий показали, что спустя декаду после лакунарного инсульта в живых осталась лишь треть пациентов, большинство из которых страдали деменцией.
Профилактика
Первичная профилактика лакунарного инфаркта подразумевает своевременную коррекцию артериальной гипертензии, регулярный прием аспирина нуждающимися в противоагрегантной терапии пациентами с кардиоваскулярной патологией, адекватную терапию хронической цереброваскулярной недостаточности. Для профилактики рецидива лакунарного инсульта рекомендован длительный прием аспирина, при наличии выраженной окклюзии брахиоцефальных артерий возможно оперативное лечение цереброваскулярной недостаточности – каротидная эндатерэктомия, создание экстра-интракраниального анастомоза. С целью предупреждения усугубления когнитивных расстройств пациентам, перенесшим лакунарный инсульт, необходимо проходить повторные курсы комбинированной сосудисто-нейротропной терапии.
Лакунарный ишемический инсульт головного мозга: прогноз выживаемости
Одной из разновидностей ишемического инсульта является лакунарный, локализующийся в понтомезенцефальной области или полушариях головного мозга. Это наиболее частая форма патологии, диагностируемая в Юсуповской больнице у многих больных с ишемическим инсультом. Ранняя диагностика позволит избежать осложнений, ее можно выполнить в современной клинике больницы, оснащенной высокоточным медицинским оборудованием. Юсуповская больница, по праву считающаяся ведущей клиникой лечения инсультов.
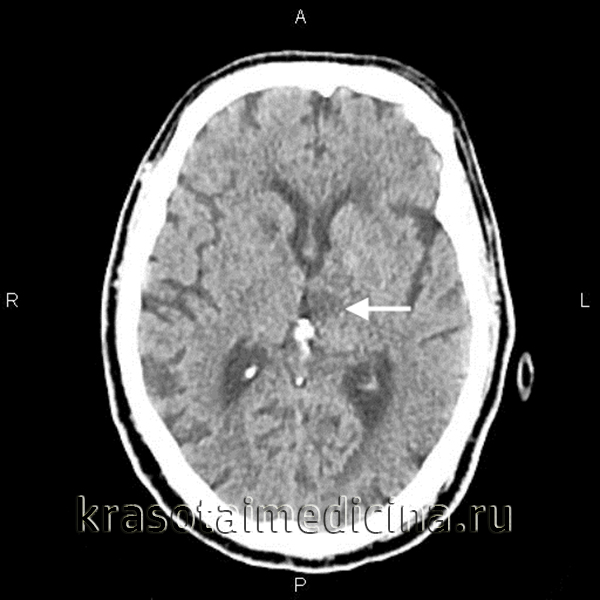
Общие сведения о лакунарном ишемическом инсульте
Лакунарный ишемический инсульт приводит к патологическим нарушениям в глубинных слоях головного мозга и образованию так называемых лакун (полостей), диаметр которых составляет от одного до пятнадцати миллиметров. Иногда лакуны сливаются, вследствие чего происходит образование крупных полостей, заполненных кровью либо плазмой и фибрином.
При данной патологии практически не нарушается сознание, зрение, речь больного, прочие функции коры головного мозга, в основном, также остаются без изменений. Кроме того, симптомы поражения ствола головного мозга также полностью отсутствуют. Благодаря этим отличительным особенностям лакунарный инсульт можно дифференцировать с другими видами этой патологии.
При отсутствии квалифицированной неврологической помощи данный вид мозговой катастрофы грозит развитием тяжелых осложнений, вплоть до летального исхода. По данным статистики, после того, как пациенты перенесли лакунарный ишемический инсульт головного мозга, прогноз выживаемости составляет: в первый месяц – 70-80%, в течение года – около 50%. Поэтому жизненно важная роль принадлежит ранней диагностике патологии.
Причины возникновения лакунарного ишемического инсульта
Основной причиной развития лакунарного инсульта считается артериальная гипертензия, которая приводит к поражению головного мозга и зависит от показателей артериального давления, степени повреждения стенок артерий и их состояния. Для того, чтобы предупредить развитие мозговой катастрофы врачи Юсуповской больницы отслеживают скачки, происходящие в течение суток, так как лакунарный инсульт возникает на фоне резких перепадов артериального авления.
Группу риска составляют лица, страдающие следующими патологиями:
- гиалиновой дистрофией АГ;
- атеросклерозом;
- инфекционным воспалением артериола, локализованных в головном мозге (перенесенное ранее);
- сахарным диабетом.
Наряду с вышеперечисленным, лакунарный ишемический инсульт головного мозга может быть обусловлен васкулитами, форма которых может быть, как специфической, так и неспецифической.
Диагностика лакунарного ишемического инсульта
Для того, чтобы определить лакунарный ишемический инсульт в Юсуповской больнице применяются такие современные диагностические методы, как компьютерная и магнитно-резонансная томография, являющиеся наиболее информативными в данной ситуации. С помощью данных исследований выявляется локализация, число и объемы сформировавшихся лакун. При лакунах малого диаметра фиксация очагов поражения затруднена. Для постановки окончательного диагноза наряду с результатами проведенных исследований врач-невролог принимает во внимание анамнез пациента, особенно если у него в диагнозе сахарный диабет, артериальная гипертензия или алкоголизм.
Лечение лакунарного ишемического инсульта
Лечение лакунарного инсульта в центре неврологии Юсуповской больницы основывается, в первую очередь, на использовании лекарственных средств, действие которых направлено на улучшение мозгового кровообращения, а также обладающих нейропротекторным эффектом. Развитию коллатерального кровотока способствуют такие препараты, как циннаризин, кавинтон.
Огромное значение в Юсуповской больнице придается терапии основного заболевания, вследствие которого возникло поражение сосудов. Проводится постоянный контроль артериального давления. При его высоких показателях пациенту назначается прием гипотензивных препаратов. Высокий уровень холестерина, определенный путем проведения лабораторных анализов, корректируется приемом гиполипидемических препаратов – статинов, действие которых направлено на блокаду ферментов, помогающих синтезу холестериновых соединений в печени.
Специалисты клиники неврологии Юсуповской больницы постоянно контролируют функцию сердечно-сосудистой и дыхательной системы больного. При необходимости пациенту назначаются препараты, корректирующие водно-электролитный баланс в организме и снижающие отек тканей головного мозга.
Для предупреждения развития рецидива пациенту назначают антиагреганты. При тромбоэмболии артерий применяется варфарин. В некоторых случаях рекомендуется проведение курса препаратов противосудорожного действия.
В качестве профилактики слабоумия больным назначается проведение курса препаратов нейромидин или глиатилин. При наличии псевдобульбарного синдрома применяется флуоксетин.
Пациентам с лакунарным ишемическим инсультом врачи Юсуповской больницы применяют индивидуальный подход, благодаря чему достигаются высокие результаты лечения.
Осложнения и последствия лакунарного ишемического инсульта
Долголетние наблюдения позволяют утверждать, что лакунарный ишемический инсульт головного мозга приводит к развитию паркинсонизма, а через годы – слабоумия, иначе называемого сосудистой деменцией. Данные патологии проявляются провалами в памяти, отсутствием способности больного к анализу ситуации, пациент может забывать дорогу домой, дезориентироваться в пространстве, перестать следить за своим внешним видом, впадает в депрессивное состояние.
Прогноз специалистов при лакунарном ишемическом инсульте
В случае, если у больного диагностирован единичный лакунарный инсульт головного мозга, прогноз благоприятен. Как правило, после реабилитации у пациента отмечается восстановление всех функций, хотя иногда могут наблюдаться присутствие чувствительных остаточных и двигательных симптомов.
При рецидиве может развиваться лакунарное состояние мозга, причем риск данного осложнения очень велик: по данным статистики после повторного поражения это происходит почти в 70% случаев.
Несмотря на восстановление всех нарушенных функций, лакунарный ишемический инсульт негативно отражается на психическом состоянии больного, в котором происходят постепенные изменения. Наблюдается появление провалов в памяти, дезориентации и затруднения при общении, плаксивости, частых истерик, ощущения собственной беспомощности и состояния аффекта.
Реабилитация после лакунарного ишемического инсульта
Реабилитация в Юсуповской больнице предполагает проведение целого комплекса мероприятий: медицинского, социального и психологического характера. Они направлены на восстановление утраченных после инсульта функций. Высококвалифицированные врачи больницы: неврологи, физиотерапевты, психотерапевты обладают большим практическим опытом в сфере восстановительной медицины, в их арсенале – ведущие мировые методики, современное медицинское оборудование и новейшие препараты для лечения последствий мозговых катастроф, благодаря чему удается добиться высоких результатов. Клиника предоставляет услуги по транспортировке больных в стационар. Позвоните по телефону и врач-координатор ответит на все, интересующие вас вопросы.
Лакунарный инсульт

Лакунарный инсульт — заболевание, которое касается не только людей пожилого возраста. Сегодня оно может диагностироваться и у молодых людей и даже детей. Рассмотрим причины и особенности патологии, методы диагностики, терапии и реабилитации, а также что делать пациентам, перенесшим лакунарный инсульт.
Лакунарный инсульт — это одна из разновидностей ишемического поражения головного мозга (ГМ). Заболевание возникает вследствие нарушения кровотока в небольших артериях, расположенных в стволе и глубинных отделах полушарий ГМ.
Патология у большинства пациентов протекает бессимптомно, так как участок поражения нервной ткани ограниченный. Как правило, его размеры не превышают 1,5—2 см в диаметре.
Единичный лакунарный ишемический инсульт имеет благоприятный прогноз. Повторные нарушения кровообращения сопровождаются изменениями психического статуса больного. Последствия патологии — сосудистая деменция, глубокая депрессия, паркинсонизм. Прогноз у таких пациентов настороженный.

Особенности лакунарного инсульта
Термин «лакуна» обязан своим происхождением французскому врачу Максиму Дюранд-Фарделю, который впервые употребил его в своем научном трактате, посвященном патологоанатомическим особенностям головного мозга. Он обратил внимание, что у некоторых больных в коре и стволе мозга имелись мелкие полости, к каждой из которых вел кровеносный сосуд. Ученый предположил, что это результат воспалительного процесса.
В дальнейшем эта тема активно развивалась: была сформулирована «лакунарная гипотеза». Она связала ишемическое поражение участка головного мозга с артериальной гипертензией и атеросклеротическими изменениями в стенках кровеносных сосудов.
Среди особенностей заболевания следует выделить:
- Бессимптомное течение. Большинство пациентов не подозревают о заболевании.
- Локализация. Полости чаще всего обнаруживаются в стволе мозга и белом веществе.
- Возраст. Патология способна поражать людей трудоспособного возраста и даже детей, но наибольший процент пациентов — пенсионеры.
Причины лакунарного инсульта
Основными причинами патологии являются повышенное артериальное давление и атеросклеротические изменения в кровеносных сосудах. Специалисты отмечают, что заболевание может развиваться как на высоте артериального криза, так и при стабильном течении гипертонии.
Кроме этого, значимые этиологические факторы:
- врожденные аномалии сосудов головного мозга;
- эмболы, возникающие в результате инфаркта миокарда;
- эндокринная патология;
- состояния, связанные с повышенным тромбообразованием;
- вредные привычки.
Признаки лакунарного инсульта
Симптомы лакунарного ишемического поражения головного мозга наблюдаются приблизительно у 20 процентов пациентов. У большинства больных заболевание не имеет клинических проявлений и часто является случайной диагностической находкой при проведении томографии.
Симптомы заболевания объединены в симптомокомплексы или синдромы. Неврологи выделяют около 20 синдромов, наиболее распространенные из которых:
- Изолированный моторный синдром. Он встречается у 6 из 10 пациентов с лакунарным инсультом. Больные жалуются на ограничение подвижности в конечностях, нарушение мимики. Симптомы чаще всего односторонние, они возникают на противоположной от ишемического поражения стороне.
- Изолированный чувствительный синдром. При таком варианте течения у больного нарушаются все виды чувствительности. Пациент перестает распознавать температурные, болевые, тактильные и другие раздражители. Чувствительность пропадает полностью или частично снижается.
- Атактический гемиплегический синдром. Такие симптомы диагностируются у 10—12 % пациентов. Он характеризуется слабостью в ногах или руках в сочетании с нарушением двигательной активности на стороне поражения.
Кроме этого, к симптомам заболевания относятся:
- нарушение мочеиспускания и дефекации;
- ухудшение памяти;
- невнятная речь.
При появлении любых неврологических симптомов необходимо немедленно обратиться за специализированной помощью. Раннее начало лечения позволит улучшить состояние пациента и предупредить развитие рецидивов.
Методы диагностики
Диагностика лакунарного инсульта головного мозга процесс сложный. Участок с патологическими изменениями имеет малые размеры, поэтому даже современные методики визуализации не всегда способны определить его. Лишь комплексный подход к диагностике позволяет поставить правильный диагноз. Специалисты учитывают:
- Анамнез. В анамнезе пациента с подозрением на лакунарный инсульт есть артериальная гипертензия, метаболические нарушения, другие факторы риска.
- Жалобы больного. Это базовая составляющая любой диагностики.
- Клиническую картину. Симптомы заболевания могут появиться сразу в полном объеме или нарастать постепенно, поэтому должно быть наблюдение за пациентом в динамике.
- Биохимические показатели крови (увеличение холестерина, некоторых фракций липопротеидов, глюкозы крови).
- Электрокардиограмма, которая способна выявить нарушение сердечного ритма и симптомы инфаркта миокарда.
- МРТ. Такой инструментальный метод позволяет визуализировать полости в тканях головного мозга на разных уровнях, определить их форму и размер.

Основные принципы лечения
Своевременно начатое лечение позволяет значительно улучшить прогноз, не доводя патологию до серьезных последствий. Одним из основных моментов в терапии является коррекция артериального давления. Она достигается за счет:
- полноценного отдыха;
- уменьшения количества стрессовых ситуаций;
- отказа от вредных привычек;
- нормализации рациона;
- приема антигипертензивных лекарственных средств.
Нормализация уровня АД должна сочетаться с приемом антиагрегантов. Они улучшают реологические свойства крови и препятствуют развитию рецидивов.
Еще одним направлением лечения пациентов с лакунарным ишемическим инсультом является применение медикаментов, улучшающих микроциркуляцию крови. Терапию начинают парентерально с постепенным переходом на пероральный прием.
Для улучшения состояния нервной ткани используют нейротрофики. Они улучшают поступление кислорода и питательных веществ в ГМ, стимулируя восстановительные процессы.
Реабилитация после инсульта
Последствия лакунарного инсульта — как двигательные, так и психологические нарушения, поэтому реабилитация таких пациентов должна быть комплексной. Ее нужно начать как можно раньше и проводить под контролем специалиста.
Двигательная реабилитация направлена на устранение негативных последствий со стороны опорно-мышечного аппарата. Ее цель — восстановление движений в полном объеме. Для этого используют:
- специальные физические упражнения;
- электростимуляцию нервно-мышечного аппарата;
- пассивную гимнастику;
- занятия на тренажерах.
Прогноз при раннем начале двигательной реабилитации положительный. У большинства пациентов увеличивается объем двигательной активности в пораженной конечности.

Нарушение речи — распространенное последствие лакунарного инсульта. Для реабилитации таких пациентов:
- проводят занятия с логопедом;
- общаются в кругу семьи.
Отсутствие речевой изоляции — важнейший фактор для положительной реабилитации. Он значительно улучшает прогноз и повышает вероятность восстановления понимания и воспроизведения речи.
Социальная реабилитация достигается созданием благоприятного микроклимата в семье, постепенным привлечением пациента к выполнению домашних дел, интересным хобби.
Что делать для профилактики лакунарного инсульта?
Основа профилактики заболевания — изменение образа жизни. Это включает в себя:
- достаточную физическую активность;
- включение в рацион большого количества овощей и фруктов;
- отказ от курения и алкоголя.

Также важно контролировать уровень артериального давления, сахара крови, холестерина. Пациентам, которые в анамнезе имеют ишемическую патологию головного мозга, рекомендован периодический осмотр у невролога.
Лакунарный инсульт
Лакунарным называется ишемический инфаркт головного мозга, ограниченный территорией кровоснабжения одной из малых перфорантных артерий, расположенный в глубинных отделах полушарий и ствола головного мозга. В процессе организации лакунарного инфаркта формируется полость округлой формы, заполненная ликвором – лакуна.
Согласно классификации ТОАST, выделяют 5 патогенетических подтипов ишемического инсульта (ИИ): атеротромбоэмболический, кардиоэмболический, лакунарный (ЛИ), ИИ установленной редкой этиологии, ИИ неустановленной этиологии [1]. Инцидентность ЛИ среди других подтипов ИИ составляет по данным различных авторов от 13% до 37% (в среднем, около 20%) [2; 3; 4; 5]. В 80 % случаев, ЛИ протекает асимптомно [6]. Для лакунарного патогенетического подтипа ишемического инсульта характерно: 1) клиническая картина ИИ проявляется одним из традиционных “лакунарных” синдромов; 2) данные КТ/МРТ нормальные или имеются субкортикальные/стволовые повреждения диаметром менее 1,5 см; 3) отсутствуют потенциальные источники кардиоэмболии или стеноз ипсилатеральной мозговой артерии более 50%.
Впервые термин “лакуна” употребил невролог Durand-Fardel, который опубликовал в 1843 г. в Париже свой трактат о “размягчении” мозга, основанный на 78 патологоанатомических наблюдениях. Он писал: “В стриатуме с каждой стороны видны маленькие лакуны :, поверхности которых связаны с очень маленькими сосудами” [7]. Он считал, что данные изменения являются следствием воспалительного процесса головного мозга.
В последующем Virchow высказал предположение, что дебют инфаркта головного мозга связан с изменением в стенке церебральных артерий, а тромбоз артерии связан с атероматозным поражением сосудистой стенки [6]. Он также впервые указал на возможность тромбоза сосуда вследствие атеросклеротического процесса и эмболии.
В 1902 году Ferrand”s опубликовал монографию, в которой были проанализированы данные патологоанатомического исследования 50 пациентов с постмортально верифицированными лакунами [8]. Ferrand”s постулировал, что к каждой лакуне ведет центрально расположенный сосуд, который, однако, ни в одном из наблюдений не был закупорен. Он обнаружил, что просвет перфорантных артерий сужен, а стенки их утолщены, и считал, что данные изменения приводили к прижизненной окклюзии сосуда, которая нивелировалась в процессе танатогенеза. Вторым важным открытием явилось утверждение, что изменение в стенке мелких артерий могут быть не только причиной их окклюзии и развития ишемического инсульта, но и разрыва, и, как следствие, дебюта геморрагического инсульта.
В 1965 году Fisher C.М. доложил о материале 114 патологоанатомических исследований, где были верифицированы 376 церебральных лакун. Автор дал определение ЛИ: “: это маленькие глубинно расположенные в головном мозге ишемические очаги, формирующие непостоянные полости 1-15 мм в диаметре в хронической стадии” [9]. У 6 из 7 пациентов, которым проводился целенаправленный поиск, была обнаружена окклюзия питающей перфорантной артерии, причем в большинстве случаев устье данной артерии не было перекрыто атеромой.
Fisher C.М. считал, что ведущую роль в патогенезе ЛИ играют гипертоническая болезнь и церебральный атеросклероз. Церебральная эмболия, по мнению автора, также могла быть причиной развития ЛИ, но эмбол окклюзирует не собственно перфорантные артерии, а питающие их артерии (средняя мозговая артерия, задняя мозговая артерия), перекрывая кровоток в устье. Такой механизм возникновения лакун был редким. Вопрос о возможности эмболии в пенетрирующие артерии он считал крайне дискутабельным и акцентировал внимание на то, что было недостаточно данных для того, чтобы подтвердить или опровергнуть данное заключение.
На основании проведенного исследования Fisher C.М. сформулировал “лакунарную гипотезу”, согласно которой возникновение ЛИ обусловлено окклюзией одной из перфорантных церебральных артерий и, в большинстве случаев, связано с артериальной гипертензией и церебральным атеросклерозом. Он также ввел термины “липогиалиноз” и “микроатерома”, для характеристики изменений, происходящих в стенке перфорантных артерий.
В 1997 г были опубликованы данные клинико-патоморфологического исследования, которое провел Lammie G.A. [10]. Он описал 70 препаратов головного мозга с верифицированной микроангиопатией перфорантных артерий. Морфология поражения артерий была одинаковой во всех случаях: концентрическое гиалиновое утолщение стенок малых сосудов с одновременным сужением их просвета (липогиалиноз). Липогиалиноз поражал малые пенетрирующие артерии, характеризовался потерей архитектоники нормальной сосудистой стенки, отложением гиалина под интимой и инфильтрацией пенистыми макрофагами. В 22 случаях (31%) была обнаружена микроангиопатия, однако не было свидетельств о наличии при жизни артериальной гипертензии (АГ). Автор сделал вывод, что изменения в стенке перфорантных артерий у данных пациентов были обусловлены повышенной проницаемостью малых сосудов головного мозга вследствие почечной, печеночной и поджелудочной недостаточности, а также алкоголизма. Больший вклад в возникновение таких поражений вносил отек, а не ишемия.
В исследовании Максимовой М.Ю. также указывается на гетерогенность причин развития лакунарных инсультов [19]. Выделены 2 основных механизма развития ЛИ – микроангиопатия вследствие гипертонической болезни (тяжелые плазморрагии, фибриноидный некроз стенок артерий, облитерирующий гиалиноз и склероз соудистых стенок, образование милиарных аневризм, пристеночных тромбов, кровоизлияний) и пролиферация внутренней оболочки перфорантных артерий на фоне системного атеросклеротического процесса.
Ряд авторов считает, что эшелонированное поражение экстра- интра- краниальных артерий, является одной из самых частых причин развития ЛИ [11; 12; 13]. Механизмом возникновения ЛИ в этих случаях, является сосудисто-мозговая недостаточность на фоне стено-окклюзирующего процесса брахиоцефальных артерий [11; 13; 14; 15].
В последнее время появляется все больше сообщений о возможности эмболического механизма развития ЛИ. Эмболия в перфорантные артерии возможна из кардиального или артериального источников. Так, по данным Bakshi R. и соавт, при инфекционном эндокардите (ИЭ) в 50% случаев по данным МРТ головного мозга визуализируются лакунарные очаги [16]. К схожим выводам пришли и отечественные исследователи, которые доказали, что при ИЭ в большинстве случаев визуализируются мелкие (до 2 см) ишемические очаги в бассейнах концевых ветвей средних мозговых артерий или лакуны в глубинных отделах полушарий головного мозга [17]. Авторы считают, что такое ишемическое повреждение головного мозга обусловлено небольшими размерами эмболов, представляющих собой фрагменты клапанных вегетаций.
Deborah R с соавт. в 1992 г. опубликовали данные исследования 108 пациентов с лентикулостриарной локализацией ЛИ. Гипертоническая болезнь была верифицирована у 68% пациентов, сахарный диабет – у 37%, одномоментно обе нозологии присутствовали у 28% больных, одномоментно ГБ и СД отсутствовали у 23%. Атеросклеротические бляшки, как возможный источник церебральной эмболии, были диагностированы у 23% пациентов, а 18% имели потенциальные кардиальные источники эмболии. Авторы пришли к выводу, что частая встречаемость эмболических источников у пациентов с ЛИ в условиях отсутствия таких факторов риска, как ГБ или СД, свидетельствуют о существовании механизмов развития ЛИ отличных от микроангиопатии [18].
Целью настоящего исследования было разработка диагностических алгоритмов для верификации различных патогенетических подтипов ЛИ.
Материал и методы:
Обследовано 211 больных лакунарным ишемическим инсультом, находившихся на обследовании и лечении в Пироговском Центре в период с 2003 по 2007 гг. Среди обследованных больных было 97 мужчин и 114 женщин в возрасте от 38 до 84 лет, средний возраст составил 61,2+12,2 года.
На основана эмпирических данных литературы больные ЛИ были разделены на три группы: вследствие гипертонической микроангиопатии (группа I) – 99 пациентов; вследствие атеросклеротической микроангиопатии (группа II) – 80 пациентов; с эмболическим генезом ЛИ (группа III) – 32 пациента. В I группу были включены пациенты с ЛИ и длительным анамнезом гипертонической болезни. Во II группу – пациенты с атеросклеротическим поражением церебральных артерий, без ГБ в намнезе. В III группу – больные с потенциальными источниками кардиальной и артерио-артериальной церебральной эмболии. Группы были равнозначны по возрасту, процентному соотношению мужчин и женщин.
- Оценка факторов риска;
- КТ головного мозга (SIEMENS SOMATOM Sensation 4);
- Магнитно-резонансная (“Giroscan INTERA NOVA”, Голландия) томография головного мозга, в Т1, Т2, Т2 FLAIR и диффузионном режимах;
- Трансторакальная или трансэзофагеальная эхокардиография (VIVID 7, General Elektrik, США);
- Дуплексное сканирование (VIVID 7, General Elektrik, США) или селективная ангиография (Toshiba, Infinix CS-I, Япония) брахиоцефальных и церебральных артерий;
- Транскраниальная допплерография (Companion III) с билатеральной локацией средних мозговых артерий в течение 60 мин и детекцией микроэмболических сигналов;
- Лабораторная диагностика биохимических показателей крови (HITACHI 902) и состояния свертывающе-противосвертывающей систем крови (BCT DADE BEHRING);
- Оценка тяжести неврологического дефицита по шкале NIHSS;
- Оценка функциональных исходов инсультов по шкале Ранкин.
Результаты
Лакунарный инсульт у всех пациентов клинически манифестировал одним из классических лакунарных синдромов. Наиболее часто встречался “чисто двигательный инсульт”. В I группе – у 53 пациентов (53, 5%), во II – у 53 пациентов (66,2%), в III – у 20 пациентов (62,5%), причем статистически значимые различия в инцидентности изолированного гемипареза между группами отсутствовали, р>0,05. Синдромы дизартрии с неловкостью руки, сенсорно-моторный инсульт, атактический гемипарез, чисто чувствительный инсульт встречались реже, и, по частоте встречаемости, также не обнаружили статистически значимых различий между группами.
Тяжесть неврологического дефицита в остром периоде инсульта оценивалась по шкале NIHSS. У больных с эмболическим генезом ЛИ в дебюте заболевания отмечались наиболее выраженные неврологические расстройства – 7,1+2,5 балла. По сравнению с III группой, тяжесть инсульта в первые сутки в группах больных с гипертонической и атеросклеротической микроангиопатией была достоверно ниже – 5,8+2,4, р=0,05 и 5,5+2,5, р=0,01, соответственно. Через 21 день после дебюта ЛИ, по сравнению с первым днем заболевания, тяжесть неврологического дефицита в III группе была достоверно ниже и составила 5,0+2,5, р 0,05.
Сахарный диабет (СД) в группе больных ЛИ вследствие атеросклеротической микроангиопатии диагностирован у 24 пациентов (30,0%), в группе с эмболическим генезом ЛИ – у 12 пациентов (37,5%), статистически значимые различия между данными группами отсутствовали р>0,05. В группе больных с гипертонической микроангиопатией СД встречался редко – 13 пациентов (13,1%), что показало значимые различия и со II и с III группами р 0,05. В группе больных с гипертонической микроангиопатией дислипидемия зафиксирована у 43 пациентов (49,5%), что было значимо ниже по сравнению со II и с III группами р 70% или окклюзия) верифицировано у 42 больных ЛИ. В группе больных с атеросклеротической микроангиопатией – у 28 пациентов (38,9%), в группе больных с эмболическим генезом ЛИ – у 14 (46,7%), что не обнаружило значимых различий, р>0,05. В группе больных ЛИ вследствие гипертонической микроангиопатии не наблюдалось грубого стено-окклюзирующего поражения церебральных артерий, и различия с I и II группами были статистически значимыми р 0,05). Соответствующие изменения МРТ-сигнала не были обнаружены ни у одного больного в группе с эмболическим генезом ЛИ.
Особенности реабилитации пациентов с лакунарными инсультами и нарушениями когнитивных функций на фоне хронической ишемии головного мозга вне острого периода сосудистого эпизода
Лакунарные инсульты активно изучаются преимущественно в остром периоде. Особенности их проявлений вне острого сосудистого эпизода описаны в незначительном количестве научных работ. Это, в частности, относится и к нарушениям когнитивных функций. Приведены результаты обследования, в том числе с применением магнитно-резонансной томографии, 176 больных в возрасте от 46 до 65 лет вне острого сосудистого эпизода. От трех до 15 месяцев назад пациенты перенесли лакунарные инсульты в основном на фоне хронической ишемии головного мозга. Установлены некоторые особенности клинических проявлений и состояния когнитивных функций. Так, отмечено, что на состояние когнитивных функций влияют число перенесенных лакунарных инсультов, артериальная гипертензия, диабет в анамнезе, проводимая терапия. Для предотвращения прогрессирования имеющихся нарушений когнитивных функций, особенно на фоне хронического нарушения церебрального кровообращения, целесообразно использовать широкий круг сосудистых, нейропротективных и антиагрегантных средств. Значительная часть лакунарных инсультов, часто на фоне хронической ишемии мозга, остаются не диагностированными в остром периоде церебрального сосудистого эпизода. Целесообразны дальнейшие исследования в данном направлении.
- КЛЮЧЕВЫЕ СЛОВА: лакунарные инсульты, хроническая ишемия мозга, нейровизуализация, нарушения когнитивных функций, артериальная гипертензия
Лакунарные инсульты активно изучаются преимущественно в остром периоде. Особенности их проявлений вне острого сосудистого эпизода описаны в незначительном количестве научных работ. Это, в частности, относится и к нарушениям когнитивных функций. Приведены результаты обследования, в том числе с применением магнитно-резонансной томографии, 176 больных в возрасте от 46 до 65 лет вне острого сосудистого эпизода. От трех до 15 месяцев назад пациенты перенесли лакунарные инсульты в основном на фоне хронической ишемии головного мозга. Установлены некоторые особенности клинических проявлений и состояния когнитивных функций. Так, отмечено, что на состояние когнитивных функций влияют число перенесенных лакунарных инсультов, артериальная гипертензия, диабет в анамнезе, проводимая терапия. Для предотвращения прогрессирования имеющихся нарушений когнитивных функций, особенно на фоне хронического нарушения церебрального кровообращения, целесообразно использовать широкий круг сосудистых, нейропротективных и антиагрегантных средств. Значительная часть лакунарных инсультов, часто на фоне хронической ишемии мозга, остаются не диагностированными в остром периоде церебрального сосудистого эпизода. Целесообразны дальнейшие исследования в данном направлении.
Таблица 5. Возраст, продолжительность обучения пациентов, у которых изучалось состояние когнитивных функций, а также время, прошедшее после острого эпизода ЛИ
Проблема церебрального инсульта сохраняет чрезвычайную медико-социальную значимость ввиду распространенности сосудистых заболеваний головного мозга среди населения разного возраста и пола (инсульты ежегодно поражают более 15 млн человек в мире), высокой смертности (до 40% в течение года после инсульта) и частоты инвалидизации среди выживших, прежде всего трудоспособного возраста [1–3].
По данным многочисленных многоцентровых исследований, среди церебральных инсультов преобладают ишемические поражения мозга (70–85%), из них лакунарные инфаркты (ЛИ) головного мозга составляют 15–30% [4–7]. ЛИ представляют собой небольшие по величине (до 15 мм в диаметре) инфаркты мозга, 80% из них обнаруживаются в перивентрикулярной области, базальных ганглиях и таламусе, 20% – в стволе мозга и мозжечке. Их развитие связывается с поражением мелких (40–80 мкм в диаметре) перфорирующих ветвей передней, средней, задней и основной артерий [8, 9]. Коллатеральное кровообращение в бассейнах перфорирующих артерий слабо выражено, поэтому их стеноз или закупорка вследствие гипогиалиноза, фибриноидного некроза, микроатеромы, тромбоза приводит к развитию локальной ишемии и небольшого инфаркта в бассейне пораженной артерии. Сохранность коры в этих случаях обусловлена, по мнению Н.В. Верещагина и соавт. (1997), густой капиллярной сетью, что создает лучшие условия для коллатерального кровообращения [8].
Нейровизуализационные методы исследования позволяют при жизни выявить микроочаговые изменения головного мозга, лейкоареоз, мозговую атрофию. Магнитно-резонансная томография – более чувствительный метод для обнаружения диффузных и очаговых изменений головного мозга по сравнению с компьютерной томографией [10]. Однако магнитно-резонансная семиотика ЛИ, дифференциальная диагностика их с другими микроочаговыми изменениями головного мозга, состояние жизнедеятельности и выраженность нарушений когнитивных функций не до конца разработаны и изучены. В литературе преимущественно рассматриваются вопросы, связанные с ЛИ в остром периоде клинического течения, когда больные находятся на стационарном лечении.
Определение степени вовлечения в процесс церебральных сосудов и нарушений мозговой гемодинамики, возможностей и причин декомпенсации позволит спрогнозировать реальное течение болезни, составить обоснованную индивидуальную программу реабилитации, провести восстановительное лечение больных и инвалидов с ЛИ, приводящими к декомпенсации деятельности центральной нервной системы не только в остром, но и последующих периодах инсульта.
Цель исследования
Создание модели реабилитации пациентов с ЛИ на основе выявления особенностей жизнедеятельности и нарушений когнитивных функций вне острого периода сосудистого эпизода.
Материал и методы
Для уточнения клинических и нейровизуализационных особенностей ЛИ вне острого периода было проведено комплексное клинико-инструментальное обследование 176 больных, из них 98 женщин и 78 мужчин, в возрасте от 46 до 65 лет (средний возраст 56,7 ± 9,9 года). Больные, включенные в исследование, не менее трех месяцев назад (согласно анамнезу) перенесли ЛИ головного мозга (единичный или множественный), подтвержденный с помощью МРТ головного мозга. Учитывая значительное количество публикаций с различными взглядами на патогенез, этиологию и клинику ЛИ, в исследовании были проанализированы случаи с классическими размерами ЛИ от 0,5 до 1,5 см, описанными специалистом по нейровизуализации.
Пациенты обследовались при первичном или повторном освидетельствовании в бюро медико-социальной экспертизы (МСЭ). Все больные, вошедшие в данное исследование, были направлены в бюро МСЭ с хронической ишемией мозга (дисциркуляторной энцефалопатией) второй или третьей стадии преимущественно с рассеянной органической (двигательной, координаторной, чувствительной) или психоневрологической симптоматикой. На каждого больного заполнялась специально разработанная карта. Диагноз ЛИ на стадии направления в бюро МСЭ из медицинских учреждений не устанавливался, хотя у некоторых пациентов (n = 56) имелись данные проведенной ранее нейровизуализации с описанием признаков дисциркуляторной энцефалопатии второй или третьей стадии. Все больные проходили тщательное неврологическое обследование [11]. С их согласия (при соответствующих клинических признаках) назначалось МРТ-исследование головного мозга. В случае необходимости анализировались медицинские документы, карты при предыдущих поступлениях в стационар. Результаты дополнительных методов исследования и особенностей клиники сравнивались как между группами пациентов с ЛИ, так и с контрольной группой. Ее составили 20 больных в возрасте от 47 до 58 лет с подтвержденными транзиторными ишемическими атаками средней тяжести в анамнезе без признаков клинически значимого поражения головного мозга на момент обследования и без очага ишемии по данным МРТ головного мозга [12]. Общие сведения о пациентах и этиологические факторы ЛИ приведены в табл. 1 и 2. Из достаточно широкого круга использованных методов обследования в табл. 3 представлены наиболее значимые.
Результаты и их обсуждение
В исследовании превалировали пациенты с множественными ЛИ (n = 137). Вероятно, многие из них при повышенном в течение длительного времени артериальном давлении отмечали неоднократные кратковременные эпизоды значительного ухудшения общего состояния с чувством онемения конечности или ее части, снижением силы в руке или ноге, головокружения. Эти явления быстро проходили (как утверждали обследованные), и поэтому они за медицинской помощью в медицинские учреждения в тот период не обращались, хотя самостоятельно (или по рекомендации ближайшего социального окружения) принимали доступные сосудистые и нейропротективные препараты как эпизодически, так и длительно.
При анализе полученных результатов установлено, что единичные ЛИ достоверно чаще обнаруживались у больных сравнительно молодого возраста (от 46 до 50 лет, р 0,05) (табл. 5). При этом по результатам обследования больных с использованием Краткой шкалы оценки психического статуса (Mini-Mental State Examination – MMSE) суммарный балл у женщин составил 25,3 ± 0,4, у мужчин – 24,6 ± 0,5 при отсутствии достоверной разницы. Суммарный балл MMSE в общей группе обследованных равнялся 24,6 ± 0,6. Углубленное обследование подтвердило, что нарушение когнитивных функций соответствовало умеренным или легким нарушениям когнитивных функций по Международной классификации болезней 10-го пересмотра:
- жалобы на снижение памяти, повышенную утомляемость при умственной работе;
- объективные свидетельства снижения памяти, внимания или способности к обучению;
- недостаточный для диагностики деменции уровень нарушений;
- органическая природа нарушений когнитивных функций.
Кроме того, когнитивный дефицит у пациентов с суммарным баллом от 24 до 29 соответствовал синдрому умеренных и легких нарушений когнитивных функций согласно модифицированным диагностическим критериям, принятым на международной конференции в Монреале в 2004 г. [19, 21]. Действительно, у обследованных больных результаты нейропсихологического обследования соответствовали этим критериям:
- нарушения когнитивных функций, по мнению пациента или его ближайшего окружения;
- ухудшение когнитивных способностей по сравнению с исходным уровнем;
- объективные свидетельства нарушения когнитивных функций, выявленные с помощью нейропсихологических тестов;
- отсутствие нарушений привычных для больного форм повседневной активности;
- отсутствие симптомов деменции (суммарный балл по MMSE не менее 24).
Согласно данным литературы, при наблюдении за динамикой когнитивных функций (по MMSE) в течение года интеллектуально-мнестическое снижение выявлялось даже у больных, перенесших единичный ЛИ [4]. Кроме того, на развитие когнитивного снижения и сосудистой деменции у пациентов с ЛИ влияют пожилой возраст, сосудистые факторы риска и высокое ночное артериальное давление [22].
Инфаркты мозга, в частности приводящие к деменции, могут быть малыми поверхностными множественными (гранулярная атрофия коры), малыми глубинными с формированием лакунарного поражения мозга, а также средними и большими. А.В. Медведев и С.Б. Вавилов (1991) считали, что деменция может развиться также при единичных мелких инфарктах, которые локализуются в стратегически важных для интеллектуальной деятельности зонах мозга (угловой извилине, коре медиобазальных отделов височных долей, белом веществе лобных долей, колене внутренней капсулы и таламусе) [23]. По мнению И.В. Дамулина (2014), в основе возникновения сосудистой деменции у подавляющего большинства больных лежит не первичное поражение тех или иных корковых зон или систем, а нарушение связей между различными корковыми отделами и субкортикальными структурами, приводящее к их разобщению [24].
Проведенные исследования и анализ литературы позволяют утверждать, что ряд вопросов, связанных в том числе с наличием или отсутствием нарушений когнитивных функций при ЛИ, остается дискутабельным. Тем не менее в некоторых случаях когнитивные нарушения различной степени выраженности обусловливают необходимость исследований, если есть данные, подтверждающие хроническую ишемию мозга, особенно при выявлении ЛИ. Это позволит предотвратить их прогрессирование и в конечном итоге улучшить состояние жизнедеятельности и качество жизни больных с цереброваскулярной патологией.
У части обследованных пациентов отмечены легкие и умеренные нарушения когнитивных функций, которые (главным образом умеренные) влияют на состояние жизнедеятельности. В настоящее время их появление удается связать с множественными (более трех) перенесенными ранее ЛИ. Проводимая терапия у пациентов с хронической ишемией церебрального кровообращения, особенно со второй стадией и выше, с использованием препаратов нейрометаболического, антиагрегантного и ноотропного действия, безусловно показана и для предотвращения или уменьшения выраженности имеющихся нарушений когнитивных функций, которые без лечения достаточно быстро прогрессируют и могут переходить в деменцию. В настоящее время значительное количество ЛИ остается не диагностированным в остром периоде сосудистого эпизода. Целесообразны дальнейшие исследования в этом направлении.


