ЗЛОКАЧЕСТВЕННЫЕ ОПУХОЛИ ТОНКОЙ КИШКИ
В тонкой кишке наблюдаются злокачественные опухоли как эпителиальной, так ц мезенхимальной природы.
Рак тонкой кишки
Клинические и секционные статистики показывают, что рак тонкой кишки встречается в0,5 % случаев всех злокачественных опухолей желудочно-кишечного тракта. Личных, даже не
очень крупных статистик хирурги не имеют. Изредка (несколько случаев за много лет) сообщается о нескольких больных, которые были оперированы в каком-либо крупном хирургическом отделении. Даже центральные онкологические институты, где концентрируется значительное количество онкологических больных, могут привести единичные наблюдения. В ЛОИ им. Н. PI. Петрова с 1927 по 1942 г. наблюдалось всего 6 больных со злокачественными опухолями тонкой кишки. В ОНЦ АМН СССР с 1964 по 1972 г. среди 4547 больных со злокачественными опухолями желудочно-кишечного тракта только у12 были обнаружены злокачественные опухоли тонкой кишки: рак (у 5), саркома (у 5), параганглиома (у 1) и карциноид (у 2). В. И. Якушин собрал к 1972 г. в отечественной литературе сведения о 279 больных раком топкой кишки, который составляет 15,88% опухолей тонкой кишки и 22,6% злокачественных новообразований ее.
Рак тонкой кишки наблюдается чаще в возрасте старше50 лет. У молодых людей первичный рак тонкой кишки встречается исключительно редко. Мужчины чаще бывают носителями этих опухолей, чем женщины. Подвздошная кишка несколько чаще, чем тонкая, поражается раком.
Рак тонкой кишки может возникнуть на фоне долго длящихся воспалительных процессов — катар, язвы слизистой оболочки. Не исключена возможность возникновения рака из полипов, развившихся на травмированной или воспалительно измененной слизистой оболочке.
Патологическая анатомия. Описаны две основные формы рака тонкой кишки: 1) скиррозная форма, при которой происходит кольцевидное плотное сужение стенок кишки; над суженным опухолью участком топкой кишки происходит резкое расширение ее стенки па протяжении в несколько десятков сантиметров; 2) диффузная, инфильтрирующая форма; она встречается реже, чем скиррозная. При этой форме рак распространяется по кишечной стенке, как это имеет место приlinitis plastica желудка. Инфильтрация распространяется по ходу лимфатических путей и пораженной раком оказывается только брыжеечная сторона стенки тонкой кишки, в то время как остальная часть кишечной стенки свободна от раковой инфильтрации (рис. 125).
Рак тонкой кишки имеет цилиндроклеточное строение. Это преимущественно аденокарцинома, которая возникает из либер-кюновых желез.
В. И. Якушин (1972) привел сведения о гистологическом строении рака тонкой кишки у 279 больных, описанных отечествен ными хирургами. У 101 больного была аденокарцинома, у 24— солидный рак, у 7 — скирр, у 4 — коллоидный рак, у 3 — мелкоклеточныи рак, у 7— низкодифференцпрованный рак, у 1 — медуллярный рак, у 1—полиморфный рак, у 131 гистологическая форма не указана.
Раковая инфильтрация происходит в сторону брюшины, начинаясь с muscularis mucosae и затем переходит па подслпзи-стый и мышечный слои. Иногда при росте опухоли в сторону серозного покрова слизистая оболочка остается совершенно нетронутой.
Метастазы первичного рака тонкой кишки распространяются преимущественно по лимфатическим путям и порой достигают размеров, во много раз превосходящих размеры первичного очага. Вслед за поражением брыжейки тонкой кпшкц наступает метастазированпе в парааортальные лимфатические узлы.
Клиника. Начальные стадии рака тонкой кишки длительно протекают бессимптомно. На этом этапе диагноз может быть поставлен случайно, во время лапаротомии, предпринимаемой по какому-либо иному поводу, или же во время целенаправленного рентгенологического обследования.
Постепенно возникают различные функциональные нарушения, характер которых и соответствующая клиническая картина находятся в зависимости от величины опухоли и ее локализации.
По мере роста опухоли появляются скоропреходящие колико-образные боли, чаще всего определенной локализации, вздутие кишечника, понос или запор. К указанным симптомам могут присоединиться рвота, похудание, потеря аппетита, слабость-понижение трудоспособности, малокровие. В этих симптомах нет ничего специфического для рака топкой кишки. При объективном обследовании можно прощупать опухоль, но, учитывая высокую смещаемость тонкой кишки, это довольно трудно. Когда опухоль достигает больших размеров пли возникают спайки опухоли с корнем брыжейки, с несмещаемьтмп отделами толстой кишки или с задней стенкой брюшной полости, вероятность прощупывания опухоли становится реальнее.
В зависимости от расположения опухоли в тонкой кишке клиническая картина вырисовывается по-разному. При опухоли тощей кишки, в особенности в ее верхних отделах, на передний план, по мере роста опухоли, могут выйтп явления высокой кишечной непроходимости. При степозирующих опухолях этой локализации отдел тощей кишки, лежащий выше места сужения, начинает расширяться, причем расширение будет увеличиваться параллельно нарастанию сужения просвета. Эвакуация содержимого двенадцатиперстной кшпкп п желудка будет все более нарушаться. Появляется тошнота, а позднее рвота, нередко с примесью желчи, что свидетельствует о непроходимости лежащей ниже двенадцатиперстной кишки. Сочетание вздутия кишки в верхней половине жпгюта с втяпутостыо ниже пупка при наличии рвоты и пальпируемой на уровне пупка опухоли служит достаточным основанием для предположительного диагноза опухоли брюшной полости, возможно, тонкой кишки. Тщательное рентгенологическое обследование поможет установить точный диагноз.
Опухоль в нижних отделах тощей кишки или в подвздошной кишке может вызвать кишечную непроходимость, острота которой зависит как от уровня расположения опухоли, так и от быстроты, с которой наступило закрытие просвета кишки. При инфильтрирующем росте опухоли сужение просвета может не наступать в течение длительного времени, а если просвет суживается, то в той степени, при которой сохраняется проходимость для жидкого содержимого и газов. При экзофитных опухолях, растущих в просвет кишки, проходимость кишечника не нарушается длительно. Непроходимость при подобных условиях может быть следствием инвагинации вышележащего отрезка кишки вместе с опухолью в нижележащий.
Таким образом, непроходимость может протекать или по типу постепенно нарастающей хронической непроходимости, или же на ее фоне может возникнуть острая непроходимость, требующая срочной операции. Инвагинация наблюдается в 40% случаев рака тонкой кишки. При инвагинации одного отдела кишки в другой происходит перемещение инвагината, отчего может быть нарушена топография данного отдела кишки, его размеры, что может привести к ошибочному определению пораженного отдела тонкой кишки. Менее частым осложнением является перфорация истонченной кишечной стенки выше опухоли в результате перерастяжения стенки. Перфорация может произойти или в свободную брюшную полость или чаще в одну из петель кишок, расположенных рядом и спаянных с опухолью, или же в осумкованную петлями тонкой кишки и сальником полость.
Саркома тонкой кишки
Саркома тонкой кишки встречается чаще, чем эпителиальные опухоли. Статистические данные о ее частоте основаны на сборных данных ряда лечебных учреждений или же на большом
секционном материале, собранном в крупных специализированных институтах. В. И. Якушин (1972) сообщил о 360 наблюдениях отечественных хирургов. Саркома тонкой кишки составляет 44,86% всех опухолей и 64% злокачественных опухолей данной локализации. Встречается чаще в детском и молодом возрасте (до 30 лет).
Патологическая анатомия. Саркомы тонкой кишки могут развиваться из соединительной, мышечной, нервной, сосудистой и лимфатической ткани кишечной стенки, а также из эмбриологических зачатков, заложенных в стенках кишки (диз-эмбриоплазия). Гистологическое строение сарком очень разнообразно: ретикулосаркомы, круглоклеточные, веретеноклеточные, лимфосаркомы, миосаркомы, фибросаркомы, полиморфно-клеточные, эндотелиальные и анпюсаркомы. Чаще всего встречаются лимфо- и ретикулосаркомы, составляющие половину саркоматозных опухолей тонкой кишки. В отличие от эпителиальных опухолей тонкой кишки, отличающихся небольшими размерами саркоматозные опухоли достигают значительных величин. Они представляют собой опухоли круглой или овоидной формы с неровной поверхностью, множественными участками кровоизлияний и размягчений и большой наклонностью к спаечным процессам с соседними органами.
Клиника. Распознать саркому кишки в ранние сроки чрезвычайно трудно. Симптомы заболевания в начальном, неосложненном, периоде болезни скудные, непостоянные, не содержат ничего специфического: диспепсические явления, боли в животе, постепенная потеря аппетита, метеоризм, похудание. Отличаясь быстрым ростом, эти опухоли быстро приводят к развитию общих симптомов, побуждающих больных обращаться за врачебной помощью. Уже в это время или сам больной пли врач может определить наличие опухоли, чаще всего значительной величины, округлой формы, смещающуюся и имеющую неровную поверхность. Нередко уже в этой фазе развития опухоли может быть определен асцит, который затрудняет определение опухоли. Последняя может быть обнаружена после эвакуации асцитической жидкости. Расположение опухоли в участке живота, ограниченном ободочной кишкой, дает повод думать об опухоли тонкой кишки.
Диагностика. В связи с тем что клиническая картина опухоли тонкой кишки в течение длительного времени очень бедна и почти не имеет специфических признаков, в раннем периоде возможность поставить правильный диагноз в значительной степени зависит от объективных методов исследований. Ведущая роль в этом направлении принадлежит рентгенологическому обследованию. Прощупываемая в брюшной полости опухоль, в особенности в части живота, ограниченной толстой кишкой, ее смещаемость, явления частичной непроходимости пли кишечного дискомфорта, похудание, боли, оккультное кровотечение, тошнота, иногда рвота, вздутие кишечника, которому предшествуют схваткообразные боли, — вот перечень симптомов, па основании которых можно клинически построить диагноз опухоли тонкой кишки. Рентгенологическое обследование с помощью контрастной взвеси вносит дополнительные сведения, уточняющие уровень и размеры пораженного отрезка кнптки и характер имеющихся в кишке изменений.
Когда опухоль прощупывается в области пупка или выше и имеется картина высокой тонкокпшечной непроходимости, надо исключить рак нижней горизонтальной части двенадцатиперстной кишки или же забрюшинную опухоль. Уточнению рентгенологпческого диагноза могут помочь урография и ретроперпто-неум. При опухоли боковых отделов брюшной полости надо иметь в виду опухоль сигмовидной кишки (слева) и слепой кишки (справа). Обычно в подобных случаях рентгенологическое’ обследование с помощью ирригоскопии или приема бариевой взвеси внутрь вносят необходимую ясность. Для исключения поражения почек при-
ходится проводить урологическое обследование. Для исключения забрюшинной опухоли необходимо обследовать кишечник с бариевой взвесью на фоне ретроперп-топеума.
Квалифицированное рентгенологическое обследование может установить деформацию кишки, дефект наполнения, циркулярное симметричное или асимметричное сужение с супра- стенотиче-ским расширением, ригидность стенки кишки, изменение рельефа слизистой оболочки.
Лечение. Лечение опухолей тонкой кишки только хирургическое. Тактика хирурга и объем оперативного вмешательства определяются состоянием больного. При общем хорошем состоянии больного операция заключается в радикальном удалении опухоли с брыжейкой в пределах здоровых тканей, отступя как можно дальше от края опухоли или инфильтрата. Проходимость кишки обычно восстанавливается анастомозом конец в конец. Если размеры опухоли, прорастание в соседние органы, неудалимые метастазы в корне брыжейки исключают возможность радикального удаления, приходится ограничиваться паллиативной операцией— наложением обходного анастомоза с целью ликвидации непроходимости. Расчленение операции на два момента(наложение свища, а в последующем попытка радикального удаления опухоли) не заслуживает одобрения. Подобные операции, которые производят больным, находящимся” в состоянии тяжелой интоксикации, дают очень высокую летальность и могут быть выполнены в крайних случаях.
Целесообразность хирургического лечения рака тонкой кишки не может вызвать возражений, но успех достигается при вмешательствах на ранних этапах заболевания. Учитывая, что рак тонкой кишки метастазпрует поздно и особенно поздно дает отдаленные метастазы, оперативное удаление опухоли обеспечивает полное и длительное выздоровление. Успех хирургического лечения находится в прямой зависимости от своевременного оперативного удаления опухоли.
ОПУХОЛИ ТОЛСТОЙ КИШКИ
ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ ТОЛСТОЙ КИШКИ
Доброкачественные опухоли толстой кишки встречаются редко. Они могут происходить из любой неэпителиалыюй и эпителиальной ткани, составляющей кишечную стенку. Из неэпителиаль ных опухолей встречаются липомы, фибромы, миомы, нейрофиб-ромы, неврпномы, кавер-
нозные ангиомы и лнмфангиомы. Эти опухоли располагаются в подслпзпстом слое, проникая в просвет кишки, в толще кишечной стенки или субсерозно. Субмукозные «опухоли, достигнув значительных размеров, частично обтури-руют просвет кишки и во время перистальтики продвигаются изоперистальтически, увлекая за собой проксимально расположенный участок кишки, вызывая ипвагинацию. Обычно небольшие, эти опухоли иногда достигают значительных размеров. Липомы достигают порой массы в несколько килограммов.
Эпителиальные опухоли происходят из железистого эпителия, имеют вид отдельных или множественных полипов, занимающих иногда значительные участки толстой кишки. Одиночные полипы встречаются в 3 раза чаще, чем множественные.
По данным А. И. Абрикосова, полипами и полппозом болеют “чаще люди в возрасте до 30 лет. Мужчины несколько чаще, чем женщины, являются носителями полипов (58%). Andren, Freiberg (1959), осматривая 3609 практически здоровых людей, нашли, что у детей полипы встретились в 28%, у молодых людей—в 30%, у лиц более старшего возраста — в 12,8%.
В отношении полипоза имеется наследственная отягощеп-ность. В 1959 г. Mac Lachlin привел свои наблюдения над 23 больными с семейным полипозом толстой кишки. В 12 — диаг-
ноз был сомнительным, а в 11—это был явный диффузный семейный полипоз, причем в одном из этих наблюдений “9 членов одной семьи страдали полипозом.
Патологическая анатомия. Полипы представляют собой небольшие шаровидные пли овальные опухолевые образования величиной от горошины до крупной вишни или лесного
•ореха, на широком основании или на тонкой ножке, покрытые ‘слизистой оболочкой (рис. 126). Гистологическое исследование показывает, что иногда полип представляет собой гипертрофию слизистой оболочки, свисающей в просвет кишки, а иногда аденоматозное разрастание. Типичные железистые полипы состоят из множества желез различной величины и формы. Железы -выстланы одним слоем высокого цилиндрического эпителия. Длительные воспалительные
процессы, происходящие в слизистой оболочке, могут со временем привести к озлокачествленпю “полипов, что проявляется сначала в усиленной пролиферации, атипии роста эпителия, появлении клеток с гиперхромными ядрами, а затем беспорядочным расположением клеток и началом инфильтрирующего роста.
Клиника. Клиническая картина находится в зависимости от количества, местоположения и морфологического строения полипов. При одиночных полипах в течеппе длительного времени может не быть никаких жалоб. При множественных полипах и полипозе бессимптомного течения пе встречается. Поллиоз проявляется болями по ходу толстой кишки, учащенным, часто болезненным стулом с примесью крови, слизи, гноя.
При полипах, расположенных в дистальных отделах толстой кишки, нередко отмечаются тенезмы, а при сочетании с полипами прямой кишки— неприятные ощущения, боли, зуд в области заднего прохода. Если наличие одиночного полипа беспокоит больных мало, то при множественных полипозах болезнь сопровождается кровотечениями во время и после дефекации, поносом, приводящим к обезвоживанию, интоксикации и малокровию. Объективное обследование, в частности пальпация живота, мало помогает выявлению полипов.
Установлению диагноза способствует рентгенологическое обследование кишечника. При рентгеноскопии и рентгенографии толстой кишки удается установить количество, величину полипов и протяженность участка кишки, пораженного патологическим процессом. Полипы дисталыюго отдела толстой кишки доступны визуальному определению и могут быть -под вергнуты гистологическому изучению (см. «Рак прямой кишки»).
Вопрос о том, являются ли полипы толстой кишки облигат-ным предраком, окончательно не разрешен. Возможность ма-лигнизации полипов общепризнана. Спорным является лишь вопрос о том, как часто происходит малигнпзация.
Малигпизация железистых полипов наступает в среднем 10%в а ворсинчатых — в 50%. Чаще всего малигнизация полипов происходит у их основания. Однако озлокачествление полипа может начаться и у его верхушки.
М. С. Фридман у 20% больных, оперированных по поводу рака толстой кишки, недалеко от опухоли обнаружил полипы.
Изучение гистологического строения полипов показывает, что наблюдающаяся в слизистой оболочке толстой кишки гиперплазия может со временем дать картину аденоматозного разрастания, а последнее может малигнпзпроваться(David). Указанные выше наблюдения требуют самого настороженного и серьезного отношения к больным, у которых обнаружены полипы толстой кишки. Удаление подобных полипов предупреждает малигппзапию п тем -са мым является профилактикой рака.
Рак тонкого кишечника и двенадцатиперстной кишки
Опухоли тонкого кишечника и двенадцатиперстной кишки представлены довольно разнородной группой доброкачественных и злокачественных новообразований. Лимфома тонкой кишки относится к злокачественным новообразованиям. Рак тонкой кишки развивается медленно. Начало его проявляется неспецифическими и маловыраженными симптомами, которые присущи многим заболеваниям пищеварительного тракта.
В Юсуповской больнице в процессе лечения больных раком тонкого кишечника и двенадцатиперстной кишки принимают лечение хирурги-онкологи, химиотерапевты, радиологи, психологи. Мультидисциплинарный подход, использование современных химиотерапевтических препаратов и новейших методик лучевой терапии, виртуозное выполнение хирургами операций позволяет улучшить прогноз пятилетней выживаемости. Пациенты клиники онкологии обеспечены индивидуальными средствами личной гигиены, диетическим питанием. Медицинский персонал осуществляет профессиональный уход за пациентами до и после операции. Пациенты в терминальной стадии заболевания получают паллиативную медицинскую помощь.
Причины рака тонкого кишечника
Рак тонкого кишечника – злокачественное новообразование отделов тонкого кишечника: двенадцатиперстной, тощей или подвздошной кишки. В большинстве случаев рак тонкого кишечника развивается на фоне хронических ферментативных или воспалительных заболеваний органов пищеварения:
- Язвенной болезни;
- Целиакии;
- Дуоденита;
- Энтерита;
- Дивертикулита;
- Неспецифического язвенного колита;
- Болезни Крона.
В раковую опухоль могут трансформироваться эпителиальные доброкачественные новообразования кишечника. Преобладающее поражение двенадцатиперстной кишки врачи объясняют раздражающим действием желчи и сока поджелудочной железы на начальный отдел тонкого кишечника, его активным контактом с канцерогенами, которые поступают в пищеварительный тракт с пищей.
Факторами повышенного риска развития рака тонкого кишечника является спорадический или семейный аденоматозный полипоз. Вероятность возникновения рака тонкого кишечника выше лиц, подвергшихся радиационному облучению или страдающих алкогольной зависимостью, курильщиков, людей, в чьём рационе преобладают консервированные продукты, животные жиры, жареная пища. Существует взаимосвязь ь между раком толстой кишки и злокачественными новообразованиями тонкого кишечника.
Факторы риска
Случаи спорадического или семейного аденоматозного полипоза являются факторами повышенного риска развития рака тонкого кишечника. Вероятность возникновения рака тонкого кишечника выше у:
- Курильщиков;
- Лиц, подвергшихся радиационному облучению;
- Страдающих алкогольной зависимостью;
- Людей, в чьем рационе преобладают животные жиры, консервированные продукты, жареная пища.
По характеру роста опухолевой ткани различают экзофитный и эндофитный рак тонкого кишечника.
- Экзофитные опухоли растут в просвет кишки, вызывая ее сужение и развитие кишечной непроходимости; макроскопически могут напоминать полип или цветную капусту;
- Эндофитные формы рака инфильтрируют стенку тонкого кишечника в глубину, сопровождаясь кишечным кровотечением, перфорацией и перитонитом.
По гистологической структуре злокачественные опухоли тонкого кишечника чаще представлены аденокарциномой, реже в онкологической практике встречаются саркомы, карциноид, лимфома кишечника.
Виды рака тонкого кишечника
В зависимости от характера роста опухолевой ткани онкологи выделяют экзофитный и эндофитный рак тонкого кишечника. Экзофитные новообразования растут в просвет кишки, вызывают её сужение и развитие кишечной непроходимости.
Внешне они напоминают цветную капусту или полип. Эндофитные формы опухолей инфильтрируют стенку тонкого кишечника в глубину. Они сопровождаются кишечным кровотечением, прободением и перитонитом.
Симптомы и признаки рака тонкого кишечника
Рак тонкого кишечника характеризуется полиморфизмом проявлений. Это связано с вариабельностью локализации, гистологической структуры и размеров новообразования. В начальных стадиях болезни пациенты предъявляют следующие жалобы:
- Периодически повторяющиеся спастические боли в животе;
- Неустойчивость стула (поносы сменяются запорами);
- Тошнота и рвота;
- Метеоризм.
Если опухолевый процесс прогрессирует отмечается интоксикация, снижение массы тела. При деструкции злокачественной опухоли тонкого кишечника возникают симптомы кишечного кровотечения, перфорации кишечной стенки. Содержимое кишки попадает в брюшную полость и приводит к перитониту.
Экзофитный рост опухолей может сопровождаться симптомами обструктивной кишечной непроходимости. Если новообразование сдавливает соседние органы, развивается ишемия кишечника, панкреатит, желтуха, асцит.
Иногда происходит сращение опухоли с мочевым пузырём, соседними кишечными петлями, толстым кишечником, сальником с образованием единого малоподвижного конгломерата. При изъязвлении и распаде рака тонкого кишечника возникают кишечные свищи.
Кинические проявления рака подвздошной кишки развиваются постепенно. Первыми симптомами являются диспептические явления:
- Тошнота;
- Рвота;
- Нарушение;
- Моторики;
- Сильные спастические колики.
У пациентов быстро снижается аппетит, появляется отвращение к еде и уменьшается масса тела. При множественных опухолях возникает кишечная непроходимость. Она характеризуется болями в животе, рвотой сначала желудочным содержимым, а затем и кишечным, вздутием живота, сухой кожей и обезвоживанием. При саркомах тонкого кишечника часто наблюдаются кишечные кровотечения.
Симптомы рака двенадцатиперстной кишки
Наиболее характерным и первым симптомом рака 12 перстной кишки является боль. На ранних стадиях заболевания болевой синдром с вовлечением в патологический процесс нервных элементов кишечной стенки. В этот период боль постоянная, ноющая, не связана с приёмом пищи. При местно распространённом процессе и прорастании раковой опухоли в брыжейку толстой и тонкой кишки, поджелудочную железу, боли становятся жгучими. Возрастает их интенсивность и продолжительность, появляется постоянное чувство тяжести в подложечной области.
Развитие непроходимости проявляется нарастающими признаками сужения двенадцатиперстной кишки. Боль при раке 12-перстной кишки отдаёт в спину. Это обусловлено общностью иннервации двенадцатиперстной кишки с поджелудочной железой, привратником, печенью и желчным пузырём, желчными протоками. Тонкокишечная высокая непроходимость возможно развивается при распространении карциноида тонкой кишки на брыжейку. При экзофитном росте раковые опухоли часто подвергаются распаду. В этом случае первым признаком заболевания может быть внутрикишечное кровотечение.
Рак большого дуоденального сосочка (код по МКБ-10 С24) вызывает повышение давления в билиарной зоне и развитие механической желтухи. Для карциноида тонкой кишки характерно развитие паранеопластических синдромов, которые связаны с выработкой гормонов. Их симптомами являются приливы, аритмии и бронхоспазм.
Первым симптомом злокачественной опухоли большого дуоденального сосочка часто становится механическая желтуха, которая возникает на фоне соматического благополучия. Вначале желтуха перемежающаяся. Нормализация биохимических показателей крови обусловлена уменьшением отёка в области стенозированного желчного протока. При прогрессировании рака фатерова сосочка желтуха становится более стойкой. После интенсивных болей, сопровождающихся ознобами и проливными потами, у пациентов изменяется цвет кожи. Больные жалуются на выраженный зуд. Преходящий характер желтухи на поздних стадиях заболевания обусловлен распадом рака большого дуоденального сосочка, который сопровождается временным восстановлением проходимости желчного протока.

При пальпации живота врачи определяют увеличенную печень. У 60% пациентов под нижним краем печени прощупывают увеличенный желчный пузырь. При продолжительном нарушении проходимости желчевыводящих путей возникают цирроз печени и хронический панкреатит. Если рак большого дуоденального сосочка прорастает в стенку кишечника, при последующем распаде опухоли возможны кровотечения. При региональном метастазировании отмечается болевой синдром изменяется.
Характерной особенностью рака большого дуоденального сосочка является ранняя потеря веса. Причиной похудания становятся сужение или перекрытие просвета протоков поджелудочной железы, из-за которых в пищеварительный тракт перестают поступать ферменты, так необходимые для расщепления жиров и белков. Снижение веса и авитаминоз становятся причиной мышечной слабости.
У больных раком большого дуоденального сосочка часто наблюдаются поносы. Они сопровождаются вздутием и болями в животе. Каловые массы глинисто-серые, зловонные. В запущенных случаях может выявляться жировой кал. При появлении регионарных метастазов отмечается характера болевого синдрома изменяется. На поздних стадиях определяются истощение и расстройства функций органов, которые поражены отдалёнными метастазами.
Диагностика рака тонкого кишечника
При злокачественной опухоли двенадцатиперстной кишки врачи Юсуповской больницы выполняют фиброгастродуоденоскопию и контрастную рентгеноскопию. Для диагностики рака терминального отдела подвздошной кишки информативными являются колоноскопия и ирригоскопия.
Рентгенография пассажа бария позволяет выявить препятствия на пути продвижения контрастного препарата, участки сужений и супрастенотического расширения кишки. Во время эндоскопического исследования врач производит биопсию для последующей морфологической верификации диагноза. В сложных для диагностики случаях проводят селективную ангиографию брюшной полости.
Для того чтобы выявить метастазы и прорастание рака тонкого кишечника в органы брюшной полости, в Юсуповской больнице проводят комплексное обследование пациентов:
- Ультразвуковое исследование печени, поджелудочной железы, почек, надпочечников;
- Мультиспиральную компьютерную томографию органов брюшной полости;
- Рентгенографию грудной клетки;
- Сцинтиграфию костей.
Рак тонкого кишечника дифференцируют от доброкачественных опухолей, туберкулёза кишечника, окклюзии мезентериальных сосудов, болезни Крона. У женщин проводят дифференциальную диагностику с новообразованиями матки и придатков.
Лечение рака тонкого кишечника
Вопрос выбора метода лечения пациентов со злокачественными опухолями тонкой кишки решается коллегиально на заседании экспертного совета с участием профессоров и врачей высшей категории. Если рак тонкого кишечника операбельный, хирурги проводят широкую резекцию поражённого участка кишки и лимфатических узлов, иссекают брыжейку. Протяжённость тонкого кишечника позволяет выполнять радикальное удаление опухоли в границах здоровых тканей. Целостность пищеварительного тракта восстанавливают путем наложения энтероколоанастомоза (тонкой кишки в толстую) или энтероэнтероанастомоза (тонкой кишки в тонкую).
Если выявлен рак 12 – перстной кишки, выполняют дуоденэктомию, иногда с дистальной резекцией желудка или резекцией поджелудочной железы. При запущенном раке тонкого кишечника, отсутствии возможности осуществить радикальную резекцию, накладывают обходной анастомоз между непоражёнными петлями кишки. Хирургический этап лечения рака тонкого кишечника дополняют химиотерапией. Этот же метод в некоторых случаях является единственным способом лечения неоперабельных злокачественных новообразований.
Отдалённый прогноз при раке тонкой кишки определяется стадией ракового процесса и гистологической структурой опухоли. При наличии локализованных опухолевых процессах без регионарных и отдалённых метастазов пятилетняя выживаемость после радикальной резекции составляет 35-40%.
Как проверить тонкий кишечник на наличие опухоли? Звоните по телефону Юсуповской больницы и врачи проведут комплексное обследование. При подтверждении диагноза Вам подберут мультидисциплинарное лечение. При выявлении рака тонкого кишечника на ранних стадиях во время скринингового обследования, когда отсутствуют симптомы заболевания, онкологи имеют возможность провести радикальную операцию. После неё прогноз улучшается.
Получите информацию о видах опухолей кишечника
Опухоли кишечника развиваются в разных его отделах и отличаются как по локализации, так по клеточному строению и форме. Для каждого типа опухоли характерно определенное развитие и прогнозы, поэтому и лечение должно быть подобрано индивидуально, с учетом доброкачественности и злокачественности образования.
Виды доброкачественных опухолей кишечника
Опухолями кишечника называются образования, поражающие любой его отдел. Чаще всего опухоли образуются в тонкой, толстой, слепой и сигмовидной кишке. Группу риска составляют люди в возрасте за 50 лет, при этом молодые люди тоже подвержены опухолевым образованиям кишечника.
Вопрос, почему в кишечнике формируются опухоли, пока остается открытым, так как точные причины не установлены. Названы предрасполагающие источники:
- неправильный рацион питания;
- хронические заболевания желудочно-кишечного тракта;
- вредные привычки.
Опасность любого опухолевого образования заключается в длительном существовании без явных проявлений. И только при значительном развитии опухоли больной может заметить такие типичные признаки опухоли, как:
- боль;
- нарушение функций кишечника;
- метеоризм;
- тошнота;
- рвота.
Подобными симптомами может сопровождаться как доброкачественное образование в кишечнике, так и рак кишечника. Чтобы выяснить природу патологии, необходимо пройти инструментальную диагностику, а также лабораторное тестирование.
Все виды опухолей кишечника лечатся хирургическим путем, а если проводится лечение рака кишечника за границей, то операция комбинируются с дополнительными лечебными процедурами.
Доброкачественным опухолям тонкой кишки свойственно перерождаться в раковые образования, поэтому важно обеспечить раннюю диагностику заболевания и сразу пройти качественное лечение. Прогноз доброкачественной опухоли тонкого кишечника всегда хороший, лечение, как правило, несложное и щадящее. Если же развивается злокачественное образование, то лечение рака за рубежом будет более сложным, и прогнозы зависят от стадии опухоли.
Классификация опухолей кишечника доброкачественного типа выглядит следующим образом:
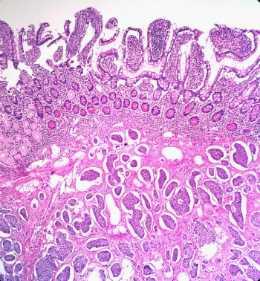
- Полипы. Такие образования диагностируются чаще всего и несут в себе наибольшую опасность по сравнению с другими опухолями кишечника. Полипы могут перерождаться в рак, поэтому их расценивают как предраковое состояние. Такие образования подразделяются на аденомы ворсинчатые, трубчатые, трубчато-ворсинчатые, а также воспалительные, гиперпластические и гамартомные полипы.
- Опухоли ворсинчатые. Доброкачественные опухоли прямой кишки в большинстве случаев бывают ворсинчатыми и формируются из железистого эпителия.
- Полипоз диффузный. Системная патология, при которой в толстом кишечнике образуется много полипов. Иногда поражается весь ЖКТ. Различаются семейный и вторичный диффузный полипоз. Лечение опухоли кишечника за границей возможно только хирургическим методом. Причем если лечение не провести своевременно, то патология из доброкачественной перейдет в злокачественную. Из-за специфического расположения доброкачественная опухоль слепой кишки долгое время себя не проявляет, поэтому раннее ее выявление возможно только при условии регулярных профилактических обследований.
- Лимфомы. Это наиболее распространенные опухоли кишечника у детей в возрасте до 10 лет. Также данное образование может поражать взрослых в возрасте за 50 лет.
- Лейомиома. Это редкая неэпителиальная опухоль тонкой и прямой кишки, которая образуется из гладких мышечных тканей.
- Лимфангиома. Редкое врожденное образование кишечника с преимущественной локализацией в двенадцатиперстной кишке, которое состоит из лимфатических сосудов.
- Лимфома желудка. Очень редкий тип опухоли, в структуру которой входит лимфатическая ткань.
- Гемангиома. Редкая доброкачественная опухоль толстой кишки, которая проявляется кровотечениями, так как состоит из кровеносных сосудов.
- Липома ободочной кишки. Опухоль формируется из жировых тканей.
Практически все типы опухолей кишечника подразделяются на множественные, одиночные и диффузные.
Виды злокачественных опухолей кишечника по локализации
Раковые образования диагностируются в разных отделах кишечника и имеют обширную классификацию. При разделении раковых опухолей на типы учитывают их гистологический состав, форму развития и локализацию.
В зависимости от локализации раковые образования кишечника классифицируются на:
- ампуллярные опухоли — данный тип представлен кратерообразной кровоточащей язвой с инфильтрированным основанием, экзофитной аденокарциномой; встречаются в 80% случаев выявленных злокачественных новообразований прямой кишки;
- надампуллярные опухоли — представлены скирром, который сужает просвет кишки в виде кольца и приводит к развитию стеноза; встречаются в 15% случаев выявленных раковых образований прямой кишки;
- анальные опухоли — поражают заднепроходное отверстие, при этом формируется плотная язва с плоскоклеточным строением; встречаются в 8% случаев диагностированных опухолей прямой кишки.
Развернутая классификация раковых опухолей кишечника в зависимости от локализации в определенном отделе кишечника выглядит следующим образом:
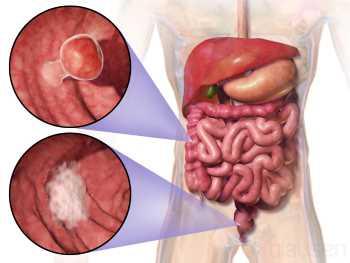
- Тонкая кишка. Опухоль с локализацией в тонкой кишке диагностируются достаточно редко — 1% от общего числа случаев формирования опухолей ЖКТ. Связано это с быстрой проходимостью пищи через данный отдел, в котором содержится много иммуноглобулина А. В тонкой кишке могут развиваться саркомы, лимфомы, карциноиды, аденокарценомы. Прогноз опухоли тонкого кишечника будет зависеть от наличия метастазов. При отсутствии метастатических очагов у больного хорошие шансы на успешное лечение. Если же опухоль начинает распространяться и метастазировать, то поражаются смежные отделы — толстая кишка и желудок. В таком случае будет проведено лечение рака желудка за границей, а также других органов, подвергшихся метастазам.
- Ободочная кишка. Частая локализация, при которой поражается слизистая оболочка. По мере распространения опухоли происходит прорастание слоев стенки, при этом поражаются прилегающие органы. Как правило, в ободочной кишке развиваются аденокарциномы.
- Двенадцатиперстная кишка. Основное место локализации опухолей — нисходящая область. В 15% случаев раковая патология сопровождается метастазированием. Причем метастазирование в органы происходит в определенной последовательности. Первыми поражаются лимфоузлы, затем печень и после этого легочные ткани. Часто пациенты с метастатическим раком кишечника проходят лечение рака легких за границей.
- Восходящая кишка. Раковые опухоли выявляются в 18% случаев от всего количества образований толстого отдела. Для таких опухолей характерно позднее метастазирование.
- Нисходящая кишка. Редкая локализация, на которую приходится не более 5% случаев.
- Сигмовидная кишка. Опухоли встречаются в 25% случаев.
- Поперечная кишка. Образования встречаются нечасто — 9% случаев всех выявленных опухолей толстого кишечника.
- Прямая кишка. Частая локализация злокачественных опухолей — 40% случаев (аденокарциномы). При этом количество выявленных случаев рака прямой кишки с каждым годом увеличивается. Опухоль может развиваться в разных направлениях, поражая просвет стенки или ее толщу.
- Слепая кишка с аппендиксом. Достаточно распространенная локализация — в слепой кишке. Аппендикс реже поражается раком, как правило, здесь образуются карциноидные опухоли, которые медленно растут и практически не поражают серозную оболочку.
- Толстая кишка. Говоря о локализации опухолей в данной кишке, специалисты обобщают образования, которые возникают в разных подотделах толстого кишечника.
Злокачественные опухоли, независимо от локализации, представляют серьезную угрозу, поэтому меры по борьбе с ними должны быть проведены вовремя.
Виды злокачественных опухолей кишечника по форме
В зависимости от формы развития злокачественные опухоли могут быть экзофитными, эндофитными и смешанными. В формировании опухолей участвуют разные ткани, поэтому опухоли значительно разнятся между собой.
- Колоректальные образования. Опухоли, способность к дифференцировке у которых практически утрачена. Клетки образования сильно отличаются от клеток органа, в котором локализуется опухоль.
- Ангиосаркома. Опухоль формируется из клеток, которые находятся на внутренних сосудистых стенках. Для нее характерен агрессивный рост и метастазирование. Поздние стадии рака часто сопровождаются поражением тазовой костной ткани, при котором показано лечение рака костей за рубежом.
- Лейомиосаркома. Редкий тип образования, в структуру которого входят гладкие мышечные ткани. Часто поражает тонкий кишечник.
- Злокачественная неврилемомма. Источником формирования опухоли служит нейроэктодерма. Второе название такой опухоли — шваннома, так как она начинает развиваться из шванномы нервного корешка. В некоторых случаях клетки шванномы сильно изменяются, поэтому возникают сложности с дифференцировкой. Соответственно, лечение в таких ситуациях сложно подбирать. Специалисты разрабатывают индивидуальные программы, которые корректируются уже в ходе лечения.
- Колоректальная лимфома. В основном так называют аденокарциному, в структуре которой присутствуют железистые частицы.
Также в кишечнике выявляются и другие виды злокачественных опухолей: саркома, лимфома, карциноидная опухоль.
Для разработки результативной программы лечения важно определить точный тип опухоли, поэтому в заграничных клиниках этапу диагностики уделяется особое внимание.
Опухоли тонкой кишки
Доброкачественные опухоли тонкой кишки встречаются в 30% больных с новообразованиями тонкой кишки.

По происхождению их делят на эпителиальные и неэпителиальные. По гистологическому строению различают аденомы, липомы, фибромы, миомы, гемангиомы, лимфангиомы, невриномы. По характеру роста — опухоли, которые растут в просвет кишки (внутренние), и такие, которые растут наружу (внешние). Среди доброкачественных опухолей чаще встречаются лейомиомы, липомы, а также полипы, фибромы, реже — гемангиомы и невриномы. Среди неэпителиальных опухолей чаще встречается гастроинтестинальная стромальная опухоль, лейомиома. Локализуется лейомиома в подвздошной кишке, нередко перерождаясь в злокачественную опухоль.
Эпителиальные опухоли тонкой кишки представлены аденомами, имеют вид полипа и обычно бывают одиночными. Полипы тонкой кишки часто малигнизируются.


Клиническая картина доброкачественных опухолей тонкой кишки зависит от их происхождения, локализации, размеров и количества. В большинстве случаев доброкачественные опухоли долго ничем себя не проявляют и их случайно обнаруживают во время операции, нередко по поводу развития осложнений. Особенно это характерно для опухолей, расположенных субсерозно, которые достигают больших размеров и в результате давления на соседние органы могут вызывать болевые ощущения. Опухоли, которые растут в просвет кишки, вызывают нарушение проходимости, и проявляются схваткообразной болью, вздутием живота. При наличии опухоли тощей кишки боль локализуется в участке пупка или слева от него, в случае опухолей подвздошной кишки — в правом боковом участке. Кроме боли может наблюдаться рвота, особенно в случае высоко расположенных опухолей. Иногда, чаще на фоне гемангиом, наблюдается мелена. Опухоли, которые растут в просвет кишки, могут повлечь инвагинацию или обтурацию с развитием клинической картины высокой кишечной непроходимости. Экзофитные опухоли тонкой кишки, особенно на ножке, могут вызвать ее заворот.
Осложнениями опухолей тонкой кишки являются:
- перфорация, которая манифестирует резкой болью в брюшной полости, внезапно возникающей, напряжением мышц брюшной стенки, симптомами раздражения брюшины;
- кишечная непроходимость, которая проявляется схваткообразной болью в брюшной полости, выраженной тошнотой, рвотой желчью (на поздних стадиях — кишечным содержимым), асимметричным вздутием живота, мощной перистальтикой, наблюдаемой визуально и определямой пальпаторно (симптом Валя), шумом плеска;
- профузные кровотечения из опухолей тонкой кишки встречаются редко. Главные признаки — нарастающая анемия, мелена.
Объективные данные в случае доброкачественных опухолей тонкой кишки незначительны, за исключением тех случаев, когда удается пропальпировать опухоль.
Диагностика
Поскольку опухоли тонкой кишки диагностируются случайно в результате развития осложнений, обследования для их выявления выполняется согласно стандартного обследования при возникновении «острого живота».
При подозрении на перфорацию тонкой кишки обзорная рентгенография органов брюшной полости обнаруживает свободный газ в подциафрагмальном пространстве, во время пункции брюшной полости или лапароскопического исследования обнаруживают кишечное содержимое в брюшной полости. Однако отсутствие названных патологических явлений не свидетельствует об отсутствии перфорации. Поэтому при наличии соответствующей клиники больному показана срочная лапаротомия, во время которой устанавливается окончательный диагноз.

Главным рентгенологическим симптомом острой кишечной непроходимости является появление чаш Клойберга — горизонтальных уровней и куполообразных участков просветления (газов) над ними. Окончательный диагноз устанавливают во время лапаротомии.

При отсутствии клиники «острого живота» наиболее информативным методом диагностики опухолей проксимальных и дистальных отделов тонкой кишки является эндоскопическое исследование (интестиноскопия). Если опухоль удается обнаружить эндоскопически, то это не только позволяет уточнить локализацию, анатомическую форму и размеры опухоли, но и с помощью биопсии определить ее гистологическое строение.
Дополнительно к рентгенологическим и эндоскопическим методам исследования можно применять ультразвуковую диагностику и компьютерную томографию, особенно тогда, когда есть сомнения относительно диагноза или необходима дифференциальная диагностика с другими заболеваниями, в частности с опухолями толстой кишки, желудка, брыжейки, забрюшинного пространства, матки и яичников, а также специфическими воспалительными процессами — сифилисом и туберкулезом и неспецифическими — болезнью Крона, аппендицитом и гранулемами, инородными телами брюшной полости.
Лечение доброкачественных опухолей тонкой кишки – хирургическое.
При осложненных опухолях тонкой кишки характер операции зависит от обнаруженных изменений и общего состояния больного.
САРКОМА ТОНКОЙ КИШКИ
Болеют преимущественно мужчины возрастом 20-40 лет. Самыми частыми видами сарком является круглоклеточная и лимфосаркома, реже — веретеноклеточная, фибро- и миосаркома.
Локализуется саркома преимущественно в начальном отделе тощей и дистальном отделе подвздошной кишки. По характеру роста различают экзоинтестинальные и эндоинтестинальные формы сарком, которые инфильтрируют тонкую кишку. Метастазируют они поздно, сначала — в брыжеечные и забрюшинные лимфатические узлы, а затем — в отдаленные органы (печень, легкие и тому подобное).
Клиника. Часто саркома тонкой кишки имеет бессимптомное течение и обнаруживает себя внезапно, признаками осложнений: кишечной непроходимостью, кровотечением или перфорацией. Сначала появляются неопределенные жалобы на нарушение функции пищеварительного тракта — плохой аппетит, отрыжка, тошнота, общая слабость, потеря массы тела. При наличии сужения просвета кишки на первый план выступают симптомы, вызванные нарушениями проходимости кишок. В случае высокорасположенных опухолей рано появляются тошнота, рвота, вздутие живота.
При наличии опухолей подвздошной кишки первым симптомом является боль, которая имеет схваткообразный характер. В то же время может наблюдаться сильное урчание в животе, усиленная перистальтика, часто видимая через брюшную стенку.
При отсутствии нарушений проходимости кишки главными являются общие симптомы — потеря массы тела, повышения температуры, бледность кожных покровов, анемия. Иногда удается пропальпировать большую опухоль с бугристой поверхностью и участками размягчения. В ряде случаев возникает асцит. Характерными являются отеки нижних конечностей. В редких случаях единственный признак заболевания — диарея.
Саркома тонкой кишки может осложняться инвагинацией или перфорацией кишки.
Диагностика сарком тонкой кишки основывается на клинической картине, пальпации опухоли в брюшной полости и данных, обнаруженных во время рентгенологического исследования тонкой кишки (пассаж бария сульфата). Для опухолей, которые растут вне просвета кишки, характерен краевой дефект наполнения или большое депо контрастной массы, вызванное распадом опухоли.
При наличии сарком, которые растут в просвет кишки, наблюдается дефект наполнения, обрыв складок слизистой оболочки, супрастенотическое расширение кишки.
Лечение. Основным методом лечения сарком тонкой кишки является хирургическое вмешательство, которое заключается в резекции пораженного участка кишки вместе с ее брыжейкой и лимфатическими узлами. Во время операции необходимо в большем объеме удалять проксимальный участок кишки. Вопрос об адъювантной химиотерапии решается в зависимости от гистологической формы саркомы. В случае злокачественных лимфом тонкой кишки возможно хирургическое лечение в минимальном объеме — наложение обходного анастомоза в связи с высокой чувствительностью этой опухоли к химиотерапии.
РАК ТОНКОЙ КИШКИ
Рак тонкой кишки встречается в 20 раз реже, чем рак толстой кишки, чаще у мужчин возрастом 40-60 лет. Описаны две основных формы рака тонкой кишки: скирр, для которого характерен циркулярный рост опухоли с сужением просвета кишки и супрастенотическим расширением, и диффузный, инфильтративный рак, при котором рост идет по ходу лимфатических путей вдоль брыжеечного корня кишки.
Гистологически чаще обнаруживают аденокарциному, которая развивается из цилиндрического эпителия желез слизистой оболочки кишки.

Метастазирование рака тонкой кишки происходит в основном лимфогенным путем в брыжеечные и забрюшинные лимфоузлы. Отдаленные метастазы поражают печень, редко — легкие.
Клинические проявления рака тонкой кишки на начальных стадиях заболевания нехарактерны. Обычно наблюдаются неопределенные жалобы на желудочно-кишечный дискомфорт — тошноту, изжогу, отрыжку, схваткообразную боль в области пупка, урчание, понос, иногда — мелену. Потом к этим симптомам присоединяется общая слабость, потеря массы тела, анемия. При раке тощей кишки достаточно рано появляются тошнота и рвота с примесью желчи. Во время объективного исследования определяется вздутие верхней половины живота, иногда пальпируется опухоль.
Диагностика рака тонкой кишки сложна и базируется на результатах рентгенологического исследования. Рентгенологически определяют признаки сужения просвета тонкой кишки, которые характеризуются длительной задержкой контрастного вещества в двенадцатиперстной кишке, расширением петли над местом сужения. Сонографически обнаруживают распространение опухоли на смежные структуры, наличие метастатического поражения. Значительную помощь в диагностике рака тонкой кишки, его распространения на соседние анатомические образования оказывает компьютерная томография. Очевидно, с внедрением в практику фиброволоконной оптики, что позволяет проводить тотальную еюноилеоскопию, диагностика этих заболеваний в ближайшие годы значительно улучшится.
Лечение рака тонкой кишки хирургическое — резекция пораженного участка кишки (вместе с клинообразным иссечением брыжейки) в пределах здоровых тканей и удаление регионарных лимфатических узлов.
Химиотерапевтическое лечение рака тонкой кишки II-IV стадий осуществляется по разным схемам.
Государственная клиническая больница №29 им. Н.Э.Баумана – это современная многопрофильная высокотехнологичная больница с уникальной полуторавековой историей и традицией, оказывающая высококачественную медицинскую помощь в круглосуточном режиме.
Опухоли тонкого кишечника: доброкачественные и злокачественные образования
При доброкачественных опухолях на уровне поражения сохраняется эластичность стенки и ее сократительная способность, а супрастенотическое расширение просвета кишки над опухолью отсутствует. Пораженный опухолью участок стенки кишки переходит в нормальную зону постепенно, без резких границ. При изъязвлении доброкачественной опухоли в центре образуемого ею дефекта наполнения выявляется стойкое депо бария (ниша) неправильной формы, глубина которого превышает ширину.
С усилением некроза в дальнейшем может развиться очень глубокое изъязвление, превышающее предполагаемые размеры пораженной стенки кишки. При лейомиомах, растущих преимущественно кнаружи, образуется большая полость некроза, обычно сообщающаяся с кишкой узким кратером, через который в нее из кишки может проникать бариевая взвесь или газ. Описанные выше рентгенологические симптомы, свойственные доброкачественным опухолям, лучше выявляются в условиях двойного контрастирования кишечника.
В отличие от истинного изъязвления ложные ниши непостоянны, располагаются не в центре опухоли и в процессе исследования меняют свою форму и величину либо исчезают.
Доброкачественные опухоли кишечника дифференцируют от инородных тел, копролитов, остатков кала, внутрикишечных газовых и масляных пузырей, обызвеств-ленных сосудов и лимфатических узлов, воспалительных инфильтратов, злокачественных опухолей, а также от эндометриоза кишечника, сопровождающегося сужением просвета кишки и образованием эндометриальных узлов, которые располагаются преимущественно в подслизистом и мышечном слоях и увеличиваются во время менструации.
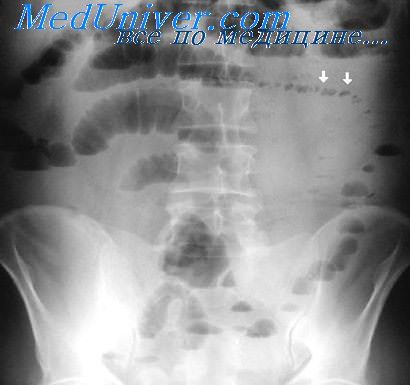
Злокачественному поражению кишечника сопутствуют деформация и неравномерное сужение просвета кишки, ригидность стенок, разрушение складок слизистой оболочки, а также нарушения двигательной и эвакуаторной функций. Раковое сужение просвета кишки имеет асимметричную форму, неровные и нечеткие контуры. Лишь при подслизистом росте с циркулярным распространением опухоли сужение кишки может быть достаточно симметричным, а контуры относительно ровными. Дефект наполнения, обусловленный экзофитным (узловатым) раком, характеризуется неправильностью формы, неровными, полициклическими очертаниями.
Пораженный опухолью участок тонкой кишки не перистальтирует, а толстой — лишен гаустр. Граница между пораженной (ригидной) и здоровой частью кишки имеет уступообразный вид (симптом подрытости контуров). Просвет кишки над опухолью, как правило, расширен. При значительном стенозе появляются признаки частичной кишечной непроходимости. Полная же непроходимость при злокачественных опухолях кишечника наблюдается редко. Рельеф слизистой оболочки в зоне поражения теряет изоморфность. Складки могут отсутствовать или замещаться рельефом поверхности самой опухоли («злокачественный рельеф»).
На границе с опухолью нередко удается обнаружить разрушение (обрыв) складок. При изъязвлении опухоли дополнительно выявляется раковая ниша. Обычно она располагается не в центре опухоли, а ближе к ее дистальному краю, имеет неправильную форму с бухтообразными очертаниями и не выводится за пределы контура кишки. Продольный размер такой ниши превышает ее поперечник и глубину, а массивный инфильтративный (опухолевый) вал у основания имеет неровные, фестончатые очертания. Лишь на ранних стадиях развития блюдцеобразного (язвенного) рака ниша может находиться в центре дефекта наполнения и иметь почти правильную форму.
В отличие от доброкачественных опухолей, которые, увеличиваясь, оттесняют соседние органы, большинство злокачественных опухолей инфильтрирует прилежащие к ним органы и ткани. Крупные (коллоидные) опухоли толстой кишки могут обызвествляться. Отложения извести обусловливают крапчатый рисунок опухоли. Иногда они располагаются в виде циркулярных полосок, хорошо выявляющихся на рентгенограмме.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Публикации в СМИ
Злокачественные новообразования тонкой кишки (аденокарцинома, карциноидные опухоли, лимфома, лейомиосаркомы) — редкая патология. Частота. Злокачественные новообразования составляют 75% проявляющихся клинической симптоматикой опухолей тонкой кишки, из них аденокарцинома — 40%, карциноиды — 30%, лимфомы — 20%, саркомы и метастазы из других органов — 10%.
Этиология и патогенез. Некоторые злокачественные заболевания тонкой кишки возникают спонтанно, большинство осложняет предшествующую патологию, например болезнь Крона и целиакию. У больных с целиакией частота злокачественных заболеваний тонкой кишки (обычно лимфом) может составлять 10–15%. В редких случаях злокачественные новообразования возникают из полипов при синдроме Пейтца–Егерса, при семейном полипозе и синдроме Гарднера. Особый тип лимфомы — средиземноморская лимфома, эндемична для Среднего Востока.
Патоморфология и локализация • Аденокарцинома чаще локализуется в двенадцатиперстной и проксимальном отделе тощей кишки • Карциноидные опухоли развиваются из энтерохромаффинных клеток. Эти клетки относят к так называемой APUD-системе (отсюда общее наименование опухолей этого типа — апудомы). Карциноид чаще формируется в червеобразном отростке, в тонкой (обычно в подвздошной) и реже — в прямой кишке. Симптомный карциноид (наиболее частая первичная опухоль тонкой кишки) — обычно локализуется в червеобразном отростке • Первичная лимфома обычно расположена в подвздошной кишке • Возможно развитие метастатического рака тонкой кишки при первичном поражении яичников, молочных желёз, почек, яичек, а также меланомы (у 50% больных).
Клиническая картина • Кровотечения, диарея, перфорация стенки кишки, непроходимость кишечника (например, при инвагинации) • Карциноидные опухоли червеобразного отростка могут имитировать приступ острого аппендицита, но обычно протекают бессимптомно. В редких случаях опухоль червеобразного отростка даёт метастазирует в печень и вызывает карциноидный синдром, характеризующийся приливами крови и диареей. В начале заболевания симптомы отсутствуют или слабо выражены • Наиболее частое проявление лимфомы тонкой кишки — перфорация стенки сосудов. Другие симптомы: лихорадка, синдром мальабсорбции. Лечение. Метод выбора — резекция тонкой кишки, вплоть до субтотального её удаления. При системных лимфомах применяют лучевую и химиотерапию.
При злокачественных карциноидах может быть эффективен стрептозоцин (у 50%). Соматостатин часто уменьшает приливы крови и диарею у больных с метастазами и карциноидным синдромом.
TNM-классификация (только для рака тонкой кишки) •• Tis — карцинома in situ •• T1 — опухоль прорастает базальную мембрану или подслизистый слой •• T2 — опухоль прорастает в мышечный слой •• T3 — опухоль прорастает до субсерозного слоя или неперитонизированных участков тонкой кишки на протяжении не более 2 см •• Т4 — опухоль прорастает висцеральную брюшину или прорастает в соседние структуры или органы, включая другие отделы тонкой кишки, брыжейку или ретроперитонеальное пространство, более 2 см, в брюшную стенку по серозной оболочке. Для двенадцатиперстной кишки — инвазия в поджелудочную железу ••N1 — имеются метастазы в регионарных лимфатических узлах.
Группировка по стадиям • Стадия 0: TisN0M0 • Стадия I: T1–2N0M0 • Стадия II: T3–4N0M0 • Стадия III: T1–4N1M0 • Стадия IV: T1–4N0–1M1.
Лечение. Единственный метод лечения — хирургическое вмешательство (резекция кишечника). При опухолях двенадцатиперстной кишки объём операции чаще необходимо расширять до панкреатодуоденальной резекции.
Прогноз неблагоприятный • У большей части больных аденокарциномой во время операции выявляют отдалённые метастазы. После радикального лечения 5-летняя выживаемость — 25% • Карциноидные опухоли растут медленно. Прогноз при карциноиде зависит от размера опухоли и наличия метастазов. 5-летняя выживаемость составляет 70%, при метастазах в печени — 20%. При опухолях размером 2 см метастазируют в 80–90% случаев • При локализации лимфомы и лейомиосаркомы на небольшом участке кишки прогноз более благоприятный, чем при аденокарциноме.
Доброкачественные опухоли — липомы, лейомиомы и аденомы. При необходимости выполняют их местное иссечение.
МКБ-10 • C17 Злокачественное новообразование тонкого кишечника •• C78.4 Вторичное злокачественное новообразование тонкого кишечника • D01.4 Рак in situ других отделов кишечника • D13.2 Доброкачественное новообразование двенадцатиперстной кишки • D13.3 Доброкачественное новообразование других и неуточнённых отделов тонкого кишечника
Код вставки на сайт
Опухоли тонкой кишки
Злокачественные новообразования тонкой кишки (аденокарцинома, карциноидные опухоли, лимфома, лейомиосаркомы) — редкая патология. Частота. Злокачественные новообразования составляют 75% проявляющихся клинической симптоматикой опухолей тонкой кишки, из них аденокарцинома — 40%, карциноиды — 30%, лимфомы — 20%, саркомы и метастазы из других органов — 10%.
Этиология и патогенез. Некоторые злокачественные заболевания тонкой кишки возникают спонтанно, большинство осложняет предшествующую патологию, например болезнь Крона и целиакию. У больных с целиакией частота злокачественных заболеваний тонкой кишки (обычно лимфом) может составлять 10–15%. В редких случаях злокачественные новообразования возникают из полипов при синдроме Пейтца–Егерса, при семейном полипозе и синдроме Гарднера. Особый тип лимфомы — средиземноморская лимфома, эндемична для Среднего Востока.
Патоморфология и локализация • Аденокарцинома чаще локализуется в двенадцатиперстной и проксимальном отделе тощей кишки • Карциноидные опухоли развиваются из энтерохромаффинных клеток. Эти клетки относят к так называемой APUD-системе (отсюда общее наименование опухолей этого типа — апудомы). Карциноид чаще формируется в червеобразном отростке, в тонкой (обычно в подвздошной) и реже — в прямой кишке. Симптомный карциноид (наиболее частая первичная опухоль тонкой кишки) — обычно локализуется в червеобразном отростке • Первичная лимфома обычно расположена в подвздошной кишке • Возможно развитие метастатического рака тонкой кишки при первичном поражении яичников, молочных желёз, почек, яичек, а также меланомы (у 50% больных).
Клиническая картина • Кровотечения, диарея, перфорация стенки кишки, непроходимость кишечника (например, при инвагинации) • Карциноидные опухоли червеобразного отростка могут имитировать приступ острого аппендицита, но обычно протекают бессимптомно. В редких случаях опухоль червеобразного отростка даёт метастазирует в печень и вызывает карциноидный синдром, характеризующийся приливами крови и диареей. В начале заболевания симптомы отсутствуют или слабо выражены • Наиболее частое проявление лимфомы тонкой кишки — перфорация стенки сосудов. Другие симптомы: лихорадка, синдром мальабсорбции. Лечение. Метод выбора — резекция тонкой кишки, вплоть до субтотального её удаления. При системных лимфомах применяют лучевую и химиотерапию.
При злокачественных карциноидах может быть эффективен стрептозоцин (у 50%). Соматостатин часто уменьшает приливы крови и диарею у больных с метастазами и карциноидным синдромом.
TNM-классификация (только для рака тонкой кишки) •• Tis — карцинома in situ •• T1 — опухоль прорастает базальную мембрану или подслизистый слой •• T2 — опухоль прорастает в мышечный слой •• T3 — опухоль прорастает до субсерозного слоя или неперитонизированных участков тонкой кишки на протяжении не более 2 см •• Т4 — опухоль прорастает висцеральную брюшину или прорастает в соседние структуры или органы, включая другие отделы тонкой кишки, брыжейку или ретроперитонеальное пространство, более 2 см, в брюшную стенку по серозной оболочке. Для двенадцатиперстной кишки — инвазия в поджелудочную железу ••N1 — имеются метастазы в регионарных лимфатических узлах.
Группировка по стадиям • Стадия 0: TisN0M0 • Стадия I: T1–2N0M0 • Стадия II: T3–4N0M0 • Стадия III: T1–4N1M0 • Стадия IV: T1–4N0–1M1.
Лечение. Единственный метод лечения — хирургическое вмешательство (резекция кишечника). При опухолях двенадцатиперстной кишки объём операции чаще необходимо расширять до панкреатодуоденальной резекции.
Прогноз неблагоприятный • У большей части больных аденокарциномой во время операции выявляют отдалённые метастазы. После радикального лечения 5-летняя выживаемость — 25% • Карциноидные опухоли растут медленно. Прогноз при карциноиде зависит от размера опухоли и наличия метастазов. 5-летняя выживаемость составляет 70%, при метастазах в печени — 20%. При опухолях размером 2 см метастазируют в 80–90% случаев • При локализации лимфомы и лейомиосаркомы на небольшом участке кишки прогноз более благоприятный, чем при аденокарциноме.
Доброкачественные опухоли — липомы, лейомиомы и аденомы. При необходимости выполняют их местное иссечение.
МКБ-10 • C17 Злокачественное новообразование тонкого кишечника •• C78.4 Вторичное злокачественное новообразование тонкого кишечника • D01.4 Рак in situ других отделов кишечника • D13.2 Доброкачественное новообразование двенадцатиперстной кишки • D13.3 Доброкачественное новообразование других и неуточнённых отделов тонкого кишечника


