Пиелонефрит (Pyelonephritis)
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Пиелонефрит: причины появления, симптомы, диагностика и способы лечения.
Определение
Пиелонефрит — неспецифический инфекционно-воспалительный процесс, характеризующийся одновременным или последовательным поражением чашечно-лоханочной системы и паренхимы (основной ткани) почки. Пиелонефрит бывает как односторонним (поражена одна почка) и двусторонним (поражены обе почки).
Причины появления пиелонефрита
Почки имеют два типа тканей: гломерулярную и тубуло-интерстициальную. Первая осуществляет фильтрацию крови и образование мочи, вторая – ее сбор и отток из почек в мочеточники и мочевой пузырь. Пиелонефритом называют воспаление тубуло-интерстициальной ткани, отвечающей за сбор и вывод мочи в мочеточники. Основной причиной возникновения неосложненного заболевания являются бактерии, такие как кишечные палочки, стрептококки, стафилококки, протей и другие. Осложненный пиелонефрит вызывается теми же микроорганизмами, а также синегнойной палочкой и грибами.
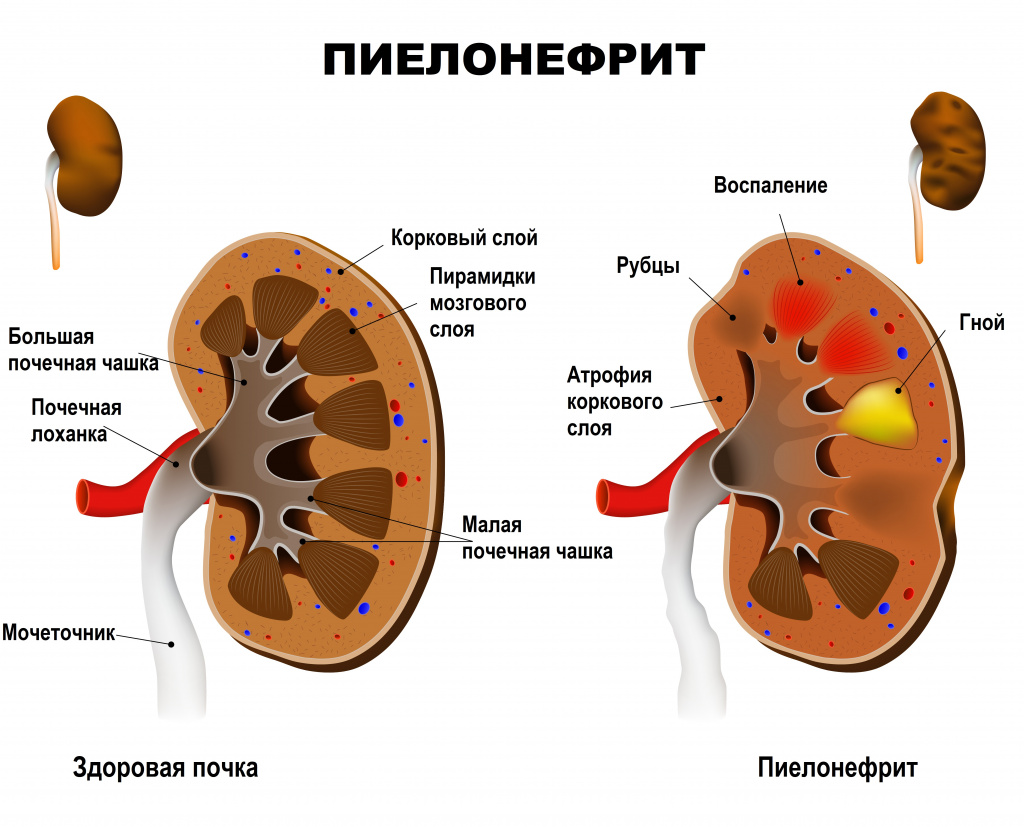
Заболевание может протекать в острой или хронической форме с периодическими обострениями.
Выделяют первичный пиелонефрит, связанный с проникновением и размножением микроорганизмов, и вторичный, вызванный нарушением оттока мочи.
Первичный острый пиелонефрит может манифестировать у практически здоровых людей после переохлаждения или стрессовых ситуаций. Острый обструктивный пиелонефрит обычно обусловлен нарушением оттока мочи, а острый необструктивный – восходящей инфекцией мочевых путей. Хронический пиелонефрит может быть исходом острого пиелонефрита, однако чаще возникает как относительно спокойно протекающий процесс.
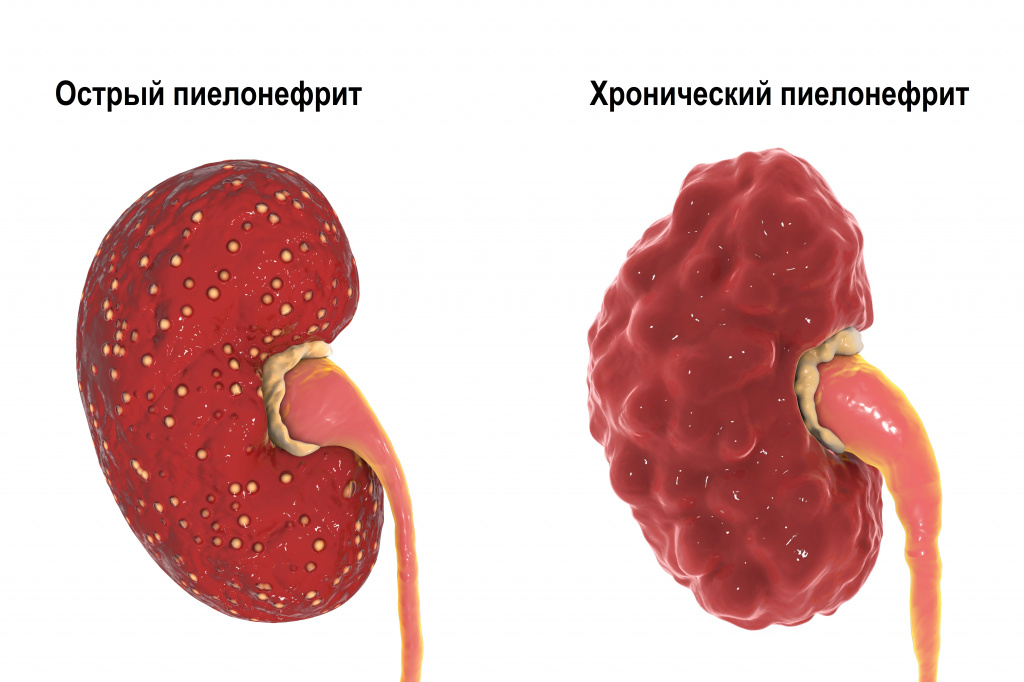
Каждое очередное обострение пиелонефрита сопровождается вовлечением в воспалительный очаговый процесс все новых участков функционирующей почечной паренхимы. В результате вторичного воспаления поверхность почки становится неровной, формируются крупные глубокие сегментарные рубцы, расширяется мочеточник. Чаще процесс локализуется в верхнем сегменте почки.
Болезнь распространена среди всех возрастных групп, встречается как у взрослых, так и у детей. Хронический пиелонефрит является самой распространенной патологией почек, заболеваемость составляет 18 случаев на 1000 человек, острый пиелонефрит — 1 случай на 1000 человек. Чаще заболевание диагностируется у женщин, что обусловлено анатомическим строением уретры – она шире и короче, чем у мужчин.
Женщины, в основном, заболевают до 40 лет, а у мужчин пиелонефрит развивается, как правило, в пожилом возрасте при нарушении уродинамики.
К развитию пиелонефрита предрасполагают следующие факторы:
- некоторые хронические соматические патологии (сахарный диабет, подагра, гиперкортицизм, атеросклероз, воспалительные заболевания органов малого таза и др.);
- бессимптомная бактериурия;
- снижение иммунного статуса организма;
- нарушения работы кишечника;
- аномалии почек и мочевыводящих путей;
- опущение почки (нефроптоз);
- мочекаменная болезнь;
- опухоли предстательной железы, сжимающие уретру;
- гормональный дисбаланс, прием глюкокортикоидов и гормональных контрацептивов;
- беременность, когда увеличенная матка давит на мочеточники, а повышение прогестерона снижает их сократительную способность.
- серозное воспаление;
- гнойное воспаление;
- апостематозный пиелонефрит;
- карбункул почки;
- абсцесс почки.
- активное воспаление;
- латентное воспаление;
- ремиссия или клиническое выздоровление.
В общем анализе мочи возрастает уровень лейкоцитов, что является первым признаком начала острого воспалительного процесса. В анализе крови регистрируются факторы воспаления.
Развернутая клиническая картина острого пиелонефрита:
- повышение температуры тела >38°C (иногда с ознобом);
- болезненность при пальпации в области почки с пораженной стороны (положительный симптом острого пиелонефрита);
- положительный симптом Пастернацкого с пораженной стороны (появление болевых ощущений при легком постукивании в поясничной области).
При хроническом пиелонефрите наблюдается сочетание следующих симптомов, выраженность которых зависит от степени тяжести заболевания:
- Болевой синдром в поясничной области выражен слабо и характерен для фазы активного воспаления. Боль может отдавать в паховую область и на переднюю поверхность бедра. Обычно при первичном пиелонефрите болевой синдром наблюдается с обеих сторон, при вторичном – с одной. Боль не зависит от положения тела. Часто аналогом боли может быть чувство зябкости в поясничной области.
- Интоксикация проявляется анемией, утомляемостью, общей слабостью, снижением работоспособности и познабливанием при сохранении нормальной температуры тела. В вечернее время может быть лихорадка.
- Возникает отечность лица в утренние часы.
- Артериальная гипертензия развивается в среднем у 50-75% больных, чаще отмечается в период обострений.
- Характерны учащенное мочеиспускание и никтурия (выделения большей части суточного объема мочи в ночное время).
- Изменения в общем анализе мочи носят непостоянный характер, выражаются в низком удельном весе мочи при отсутствии обострения, бактериурии и лейкоцитурии в период обострения заболевания.
При обследовании больного хроническим пиелонефритом обращают внимание на болезненность при пальпации в области почки, положительный симптом Пастернацкого с пораженной стороны, наличие полиурии.
Диагностика пиелонефрита
В качестве скринингового теста используют общий анализ мочи и УЗИ органов мочевыделительной системы.
Общий анализ мочи – комплексная оценка ряда физических и химических параметров мочи, а также элементов мочевого осадка, нацеленное на выявление патологии почек и мочевыводящих путей.
Острый пиелонефрит
Пиелонефрит – это неспецифический инфекционно-воспалительный процесс, в который вовлекаются чашечно-лоханочная система и паренхима почки, прежде всего ее интерстициальная ткань.
Пиелонефрит является самым частым заболеванием почек. Женщины молодого и среднего возраста страдают пиелонефритом в 5 раз чаще, чем мужчины.
Пиелонефрит делят на острый и хронический, первичный и вторичный. Вторичный (обструктивный) пиелонефрит развивается на фоне нарушенного оттока мочи из верхних мочевых путей вследствие их обструкции или сдавления извне. Первичный (необструктивный) пиелонефрит развивается при отсутствии обструкции верхних мочевых путей.
Чаще встречается вторичный (обструктивный) пиелонефрит (до 84%).
Этиология и патогенез.
Пиелонефрит может быть вызван любыми эндогенными или экзогенными микроорганизмами, проникшими в почку. В 90 % случаев причиной болезни являются грамотрицательные микроорганизмы, из них в 50 % – кишечная палочка
Инфекционные агенты могут попасть в почку тремя путями:
гематогенным, при наличии первичных очагов воспаления в органах мочеполовой системы (сальпингоофорит, цистит, простатит и др.) или других органах (тонзиллит, синусит, кариозные зубы, бронхит, фурункулез и др.);
Развитие восходящего уриногенного пиелонефрита возможно только при наличии инфицированной мочи в мочевом пузыре, которая попадет в чашечно-лоханочную систему посредством пузырно мочеточникового рефлюкса. Затем микроорганизмы проникают в паренхиму почки из чашечно-лоханочной системы при возникновении лоханочно-почечных рефлюксов. Последние бывают двух основных видов: форникальные (при повреждении свода чашечки) и тубулярные (по просвету канальцев почки). При восходящем уриногенном инфицировании возможно присоединение и гематогенного пути попадания инфекции в почки, когда вследствие пиеловенозного или пиелолимфатического рефлюкса микробы проникают в общий ток крови по венозной системе, а затем, вернувшись по артериальной системе в ту же почку, вызывают в ней воспалительный процесс.
Ряд микробных агентов (кишечная палочка, протей и др.) обладает способностью прилипать к эпителиальным клеткам мочевых путей при помощи специфических фимбрий.
Среди местных изменений почек и верхних мочевых путей, способствующих развитию пиелонефрита, ведущая роль принадлежит нарушению пассажа мочи (обструкция камнем, стриктура мочеточника и др.). Нарушенный отток мочи из мочевого пузыря также может явиться причиной развития пиелонефрита (аденома и рак предстательной железы, стриктуры и клапаны уретры, фимоз). Возникающие при этом в паренхиме почки гемодинамические изменения делают интерстициальную ткань весьма привлекательной для жизнедеятельности микроорганизмов.
Существенное значение в возникновении пиелонефрита имеет общее состояние организма. Нарушение питания, переохлаждение, переутомление, гиповитаминоз, обезвоживание, простудные заболевания, болезни печени, эндокринной, сердечно-сосудистой систем снижают сопротивляемость организма и делают его восприимчивым к инфекции.
Клиническая картина острого пиелонефрита определяется стадией заболевания, наличием или отсутствием осложнений и сочетанием общих признаков тяжелого инфекционного процесса и местных симптомов.
Стадии пиелонефрита соответствуют морфологическим изменениям в почке.
Начальная стадия заболевания – серозный пиелонефрит, длительность которого варьирует от 6 до 36 ч. Последующие стадии заболевания характеризуются гнойными, деструктивными изменениями, которые развиваются в следующей последовательности: апостематозный пиелонефрит, карбункул почки, абсцесс почки, гнойный паранефрит.
Апостематозный пиелонефрит характеризуется появлением мелких (1-2 мм) множественных гнойничков в корковом веществе почки и на ее поверхности.
Карбункул почки развивается в корковом веществе вследствие слияния гнойничков при апостематозном пиелонефрите либо в результате попадания микробного эмбола в конечный артериальный сосуд почки, что проявляется сочетанием ишемического, некротического и гнойно-воспалительного процессов.
Абсцесс почки является результатом гнойного расплавления паренхимы в очаге слияния апостем или карбункула почки. Сформировавшийся гнойник может опорожниться в околопочечную клетчатку в результате гнойного расплавления фиброзной капсулы почки с последующим развитием гнойного паранефрита и, даже, флегмоны забрюшинного пространства.
Гнойные формы пиелонефрита особенно часто развиваются в результате обструкции верхних мочевых путей.
Клиническая картина острого вторичного пиелонефрита отличается от таковой при первичном пиелонефрите большей выраженностью местных симптомов. При первичном (необструктивном) пиелонефрите на первое место выступают общие признаки инфекционного заболевания, а местные симптомы в начале болезни могут вообще отсутствовать, что нередко приводит к диагностическим ошибкам. Симптомы болезни развиваются в течение нескольких часов или одних суток. У больного на фоне общей слабости и недомогания возникают потрясающий озноб с последующим повышением температуры тела до 39-41 °С, проливной пот, головная боль (преимущественно в лобной области), тошнота, нередко рвота. Появляется диффузная мышечная и суставная боль во всем теле, иногда – понос. Язык сухой, отмечается тахикардия.
При вторичном (обструктивном) пиелонефрите развитию воспалительного процесса, как правило, предшествует почечная колика. Вслед за ней или на высоте почечной колики возникает потрясающий озноб, который сменяется сильным жаром и резким повышением температуры тела до 39-41 °С, что может сопровождаться головной болью, тошнотой, рвотой, болью в мышцах, костях и суставах. Вслед за подъемом температуры больной обильно потеет, температура начинает критически снижаться до нормальных или субнормальных цифр, что обычно сопровождается некоторым улучшением самочувствия и уменьшением боли в пояснице. Это мнимое улучшение состояния больного не должно расцениваться врачом как начинающееся излечение. Если не ликвидирован фактор обструкции верхних мочевых путей, спустя несколько часов вновь усиливается боль в поясничной области, температура тела повышается, повторяются потрясающие ознобы.
При развитии гнойных форм пиелонефрита клиническая картина усугубляется. Боль в пояснице, бывшая приступообразной, становится постоянной и неиррадиирующей, сопровождается гектической лихорадкой и потрясающими ознобами. Отмечается напряжение мышц поясничной области и мышц передней брюшной стенки на стороне поражения. Пальпируется увеличенная болезненная почка. Вследствие бурно нарастающей интоксикации состояние больных быстро ухудшается. Возникает обезвоживание, что меняет облик пациента, появляются заостренные черты лица. Столь тяжелое состояние может сопровождаться эйфорией.
Не всегда существует параллелизм между состоянием больного, выраженностью клинических симптомов и степенью гнойно-деструктивных изменений в почке. У ослабленных больных, пожилых людей клинические проявления заболевания могут быть весьма скудными или извращенными.
При осмотре пациента обращают внимание на бледность и влажность кожных покровов, сухой, возможно обложенный, язык, тахикардию, гипотонию (!) – признак грозного осложнения – бактериотоксического шока. При пальпации пораженная почка чаще всего увеличена в размере, болезненна. Для гнойных форм пиелонефрита характерно появление защитного напряжения мышц передней брюшной стенки и поясницы на стороне поражения при пальпации почки. Бимануальный симптом острого пиелонефрита и симптом Пастернацкого положительные на стороне поражения. Лабораторно отмечается лейкоцитоз, как правило, со сдвигом лейкоцитарной формулы влево, ускорение СОЭ. При гнойных формах болезни возможны анемия, диспротеинемия, повышение уровня мочевины и креатинина сыворотки крови. Для острого пиелонефрита характерна тотальная пиурия. При этом обычно наблюдается ложная протеинурия. Исследования мочи у больного пиелонефритом должны включать определение бактериурии и ее степени, бактериологическое исследование с определением чувствительности микроорганизмов к антибактериальным препаратам.
Из дополнительных диагностических методов в первую очередь должно выполняться УЗИ почек. Точное выявление деструктивных форм пиелонефрита возможно при помощи КТ или МРТ. Ограничение подвижности пораженной почки при УЗИ является дополнительным диагностическим критерием острого пиелонефрита.
Если УЗИ почек не может быть выполнено по каким-либо причинам, то дифференциальную диагностику первичного и вторичного пиелонефрита проводят на основании хромоцистоскопии и/или экскреторной урографии. При экскреторной урографии выполнение снимков на вдохе и выдохе на одной рентгеновской пленке позволяет так же, как и при УЗИ, оценить подвижность почек. Отсутствие или ограничение дыхательной экскурсии пораженной почки является симптомом острого пиелонефрита.
Наиболее современным диагностическим методом является МСКТ, позволяющая установить причину и уровень возможной обструкции мочеточника, а также выявить зоны нарушенного кровообращения или очаги гнойной деструкции в паренхиме пораженной почки.
Дифференциальную диагностику острого пиелонефрита следует проводить с инфекционными заболеваниями, острыми заболеваниями органов брюшной полости и гениталий (аппендицит, холецистит, аднексит и др.).
Больные острым пиелонефритом нуждаются в госпитализации. Подход к лечению первичного и вторичного пиелонефрита различный.
При выявлении вторичного (обструктивного) пиелонефрита самым первым и неотложным мероприятием является восстановление оттока мочи из пораженной почки. Если с начала заболевания прошло не более 2 сут и нет проявлений гнойно-деструктивных изменений в пораженной почке, восстановление оттока мочи возможно путем катетеризации лоханки (обычный мочеточниковый катетер или катетер-стент). При невозможности проведения мочеточнико-вого катетера выше места обструкции показана пункционная чрескожная нефростомия.
При первичном пиелонефрите и после восстановления оттока мочи из пораженной почки при вторичном пиелонефрите сразу назначается патогенетическое лечение, в основе которого лежит антибактериальная терапия. Антибактериальные препараты должны быть широкого спектра действия с обязательным влиянием на грамотрицательную флору (цефалоспорины, фторхинолоны, аминогликозиды). При выявлении возбудителя в результате бактериологического исследования мочи антибактериальные препараты выбираются с учетом антибиотикограммы. Вводиться препараты должны парентерально в максимально допустимой терапевтической дозе. Кроме того, назначаются нестероидные противовоспалительные препараты, препараты, улучшающие кровообращение, комплекс интоксикационной терапии. Отсутствие эффекта от проводной терапии в течение 1-1,5 сут или ухудшение состояния больного свидетельствует о прогрессирующем гнойно-деструктивном процессе в почке, что является показанием к открытому оперативному вмешательству.
Если имеет место длительный анамнез заболевания (более 3 суг) и налицо проявления гнойно-деструктивного пиелонефрита (выраженная интоксикация, обезвоживание, многократные ознобы значительная тахикардия, гипотония, защитное напряжение мыщц поясницы и передней брюшной стенки на стороне поражения, деструктивные очаги по данным КТ), то открытое оперативное вмешательство является методом выбора.
Цель операции – остановить гнойно-воспалительный процесс, создать условия для его ликвидации, а также предотвратить его возможные осложнения путем улучшения крово- и лимфообращения в пораженном органе. Для этого выполняют декапсуляцию почки, что позволяет уменьшить внутрипочечное давление, сократить отек интерстициальной ткани и тем самым расширить просвет кровеносных и лимфатических сосудов. Операция завершается нефростомией. В случае обнаружения во время операции карбункулов или абсцессов производят их рассечение. При вовлечении в гнойно-деструктивный процесс значительной части почечной паренхимы (2/3 и более) и невозможности органосохраняющей операции выполняют нефрэктомию.
После завершения оперативного вмешательства назначается антибактериальная, противовоспалительная, дезинтоксикационная терапия.
Острый пиелонефрит
Острый пиелонефрит – это неспецифическое воспалительное поражение паренхимы почек. Для патологии характерна высокая лихорадка с ознобами и потоотделением, головная боль, миалгии, артралгии, общее недомогание, боль в пояснице, изменения в моче по типу лейкоцитурии и пиурии. Диагностика включает микроскопическое и бактериологическое исследование мочи, УЗИ почек; при необходимости – проведение экскреторной урографии, радиоизотопных исследований, томографии. Назначается диета, обильное питье, антибиотики, нитрофураны, спазмолитики. При обструктивном пиелонефрите показана установка мочеточникового катетера-стента или пункционная нефростомия; при гнойно-деструктивных процессах – декапсуляция почки или нефрэктомия.
МКБ-10
Общие сведения
Острый пиелонефрит является наиболее частым заболеванием почек в современной урологии. Патология нередко возникает в детском возрасте, когда нагрузка на почки очень интенсивна, а их морфо-функциональное развитие еще не завершено. Девочки страдают в 10 раз чаще мальчиков. В возрасте до 40 лет среди больных преобладают женщины, в старшей возрастной группе отмечается превалирование пациентов мужского пола. Возможно поражение одной или обеих почек.

Причины
Острый пиелонефрит развивается при эндогенном или экзогенном проникновении патогенных микроорганизмов в почку. Обычно патология вызывается кишечной палочкой (в 50% случаев), протеем, синегнойной палочкой, реже – стафилококками или стрептококками. При первичном процессе инфекция может попадать в почку гематогенным путем из первичных очагов воспаления в мочеполовых органах (при аднексите, цистите, простатите и др.) или из отдаленных органов. Реже инфицирование происходит по восходящему механизму, по стенке или просвету мочеточника (при пузырно-мочеточниковом рефлюксе).
Вторичный острый пиелонефрит связан с нарушением пассажа мочи на фоне стриктур мочеточника, обструкции мочеточника камнем, стриктур и клапанов уретры, аденомы предстательной железы, рака простаты, фимоза, нейрогенного мочевого пузыря. Предрасполагающими моментами к развитию данной формы заболевания служат переохлаждение, обезвоживание, гиповитаминоз, переутомление, респираторные инфекции, беременность, сахарный диабет.
Патогенез
Воспаление связано не только с микробной инвазией, но и попаданием содержимого лоханки в интерстициальную ткань, что обусловлено обратным током мочи, т. е. форникальным рефлюксом. Почки полнокровны, несколько увеличены. Слизистая почечных лоханок отечна, воспалена, изъязвлена; в лоханках может находиться воспалительный экссудат. В дальнейшем в мозговом и корковом слое почки могут формироваться многочисленные гнойники или абсцессы; иногда отмечается гнойно-деструктивное расплавление почечной паренхимы. Стадии острого пиелонефрита отвечают морфологическим изменениям, происходящим в почке.
Начальная фаза серозного воспаления характеризуется увеличением и напряжением почки, отеком околопочечной клетчатки, периваскулярной инфильтрацией межуточной ткани. При своевременном соответствующем лечении данная стадия подвергается обратному развитию; в противном случае – переходит в стадию гнойно-деструктивного воспаления. В стадии гнойного воспаления выделяют фазы апостематозного пиелонефрита, карбункула и абсцесса почки. Апостематозный (гнойничковый) пиелонефрит протекает с образованием в корковом слое почки множественных мелких гнойничков размером 1-2 мм.
В случае слияния гнойничков может образовываться локальный нагноительный очаг – карбункул почки, не имеющий наклонности к прогрессирующему абсцедированию. Карбункулы имеют размер от 0,3 до 2 см, могут быть одиночными или множественными. При гнойном расплавлении паренхимы формируется почечный абсцесс. Опасность абсцесса почки заключается в возможности опорожнения сформировавшегося гнойника в паранефральную клетчатку с развитием гнойного паранефрита или забрюшинной флегмоны.
При благоприятном исходе инфильтративные очаги постепенно рассасываются, замещаясь соединительной тканью, что сопровождается образованием рубцовых втяжений на поверхности почки. Рубцы вначале имеют темно-красный, затем – бело-серый цвет и клиновидную форму, на разрезе доходящую до лоханки.
Классификация
Острый пиелонефрит может быть первичным (необструктивным) и вторичным (обструктивным). Первичный вариант заболевания протекает на фоне нормального оттока мочи из почек; вторичный связан с нарушением проходимости верхних мочевых путей вследствие их внешнего сдавления или обструкции. По характеру воспалительных изменений патология может носить серозный или гнойно-деструктивный характер (пиелонефрит апостематозный, абсцесс или карбункул почки).
Симптомы острого пиелонефрита
Течение характеризуется местной симптоматикой и признаками выраженного общего инфекционного процесса, которые различаются в зависимости от стадии и формы заболевания. Серозный пиелонефрит протекает более спокойно; при гнойном воспалении развиваются ярко выраженные клинические проявления. При остром необструктивном процессе преобладают общие симптомы инфекции; при обструктивном – местная симптоматика.
Клиника острого необструктивного пиелонефрита развивается молниеносно (от нескольких часов до одних суток). Появляется недомогание, слабость, потрясающие ознобы со значительным повышением температуры до 39-40 °С, обильное потоотделение. Значительно ухудшает самочувствие головная боль, тахикардия, артралгия, миалгия, тошнота, запор или понос, метеоризм.
Из местных симптомов отмечается боль в пояснице, распространяющаяся по ходу мочеточника в область бедра, иногда – в живот и спину. По характеру боль может быть постоянной тупой или интенсивной. Мочеиспускание, как правило, не нарушено; суточный диурез уменьшается за счет обильной потери жидкости с потом. Пациенты могут обращать внимание на помутнение мочи и ее необычный запах.
Вторичный пиелонефрит, вызванный обструкцией мочевых путей, обычно манифестирует с почечной колики. На высоте болевого приступа возникает лихорадка с ознобом, головная боль, рвота, жажда. После обильного потоотделения температура критически снижается до субнормальных или нормальных цифр, что сопровождается некоторым улучшением самочувствия. Однако если фактор обструкции мочевых путей не будет ликвидирован в ближайшие часы, то приступ колики и подъема температуры повторится вновь.
Гнойные формы патологии протекают с упорной болью в пояснице, лихорадкой гектического типа, ознобами, резким напряжением мышц брюшной стенки и поясничной области. На фоне выраженной интоксикации может отмечаться спутанность сознания и бред.
Диагностика
В процессе распознавания острого пиелонефрита важны данные физикального обследования. При пальпации поясничной области и подреберья оценивают размеры почки, консистенцию, структуру поверхности, подвижность, болезненность. Почка обычно увеличена, мышцы поясницы и живота напряжены, поколачивание ребром ладони по XII ребру – болезненно, симптом Пастернацкого положителен. У мужчин необходимо проведение ректального осмотра простаты и пальпации мошонки, у женщин – вагинального исследования. Дифференциальная диагностика проводится с аппендицитом, холециститом, холангитом, аднекситом.
- Лабораторная диагностика. В моче отмечается тотальная бактериурия, незначительная протеинурия, лейкоцитурия, при вторичном поражении – эритроцитурия. Бактериальный посев мочи позволяет определиться с видом возбудителя и его чувствительностью к противомикробным препаратам. Показатели крови характеризуются анемией, лейкоцитозом, повышением СОЭ, токсической зернистостью нейтрофилов.
- УЗИ почек. Используется не только при диагностике, но и для динамического контроля процесса лечения. Ценность данных эхоскопии заключается в возможности визуализации деструктивных очагов в паренхиме, состояния паранефральной клетчатки, выявления причины обструкции верхних мочевых путей.
- Рентгеновские методики. При обзорной урографии обращает внимание увеличение размеров почек, выбухание контура при абсцессе или карбункуле, нечеткость очертаний паранефральной клетчатки. С помощью экскреторной урографии определяется ограничение подвижности почки при дыхании, что является характерным признаком острого воспалительного процесса. Точное выявление деструктивных очагов, причин и уровня обструкции при остром гнойном пиелонефрите возможно при помощи КТ почек.
Лечение острого пиелонефрита
Проводится госпитализация пациента; лечение осуществляется под контролем врача-уролога. Терапевтическая тактика при необструктивном и обструктивном остром пиелонефрите, серозной и гнойно-деструктивной форме различается. К общим мероприятиям относится назначение постельного режима, обильного питья (до 2–2,5 л в сутки), фруктово-молочной диеты, легкоусвояемого белкового питания.
При первичном варианте воспаления сразу начинается патогенетическая терапия, основу которой составляют антибиотики, активные в отношении грамотрицательной флоры, – цефалоспорины, аминогликозиды, фторхинолоны. При выборе противомикробного препарата также учитываются результаты антибиотикограммы. Дополнительно назначаются НПВС, нитрофураны, иммунокорректоры, дезинтоксикационная терапия.
При выявлении обструкции первоочередной мерой служит декомпрессия – восстановление уродинамики в пораженной почке. С этой целью предпринимается катетеризация лоханки мочеточниковым катетером или катетером-стентом, в некоторых случаях – пункционное наложение чрескожной нефростомы.
При наличии гнойно-деструктивных очагов прибегают к декапсуляции почки и наложению нефростомы, с помощью чего достигается уменьшение внутрипочечного давления. При обнаружении сформировавшихся гнойников производится их вскрытие. В случае тотального поражения почечной паренхимы и невозможности органосохраняющей тактики выполняется нефрэктомия.
Прогноз и профилактика
Своевременная адекватная терапия позволяет достичь излечения острого пиелонефрита у большинства пациентов в течение 2-3 недель. В трети случаев отмечается переход в хроническую форму (хронический пиелонефрит) с последующим склерозированием почки и развитием нефрогенной артериальной гипертензии. Среди осложнений может встречаться паранефрит, ретроперитонит, уросепсис, почечная недостаточность, бактериотоксический шок, интерстициальная пневмония, менингит. Тяжелые септические осложнения ухудшают прогноз и нередко становятся причиной летального исхода.
Профилактикой является санация очагов хронического воспаления, которые могут служить источниками потенциального гематогенного заноса возбудителей в почки; устранение причин возможной обструкции мочевых путей; соблюдение гигиены мочеполовых органов для недопущения восходящего распространения инфекции; соблюдение условий асептики и антисептики при проведении урологических манипуляций.
Острый пиелонефрит
Пиелонефрит — это острое воспаление, захватывающее чашечно-лоханочную систему и паренхиму почек.
Заболевание встречается чаще у женщин.
Причины развития острого пиелонефрита
Острый пиелонефрит возникает в результате проникновения в почку инфекции. Возбудителями чаще бывают: кишечная палочка, стафилококк, протей, синегнойная палочка. Основные пути проникновения инфекции:
- гематогенный — с током крови из имеющегося очага инфекции. Острый пиелонефрит может осложнить течение таких заболеваний как грипп, скарлатина, фурункулез, бронхит, хронический тонзиллит и др.
- уриногенный или восходящий — инфекция распространяется по мочеточникам из уретры и мочевого пузыря.
Способствуют развитию острого пиелонефрита хронические заболевания, переохлаждение, авитаминозы, сахарный диабет, переутомление, снижение иммунитета.
- По количеству пораженных почек:
- односторонний,
- двусторонний;
- По состоянию мочевыводящих путей:
- необструктивный,
- обструктивный — с нарушением оттока мочи, например, в результате обструкции мочеточника камнем;
- Формы (фазы):
а) серозный,
б) гнойный. Основные формы гнойного пиелонефрита:- апостематозный — образование множественных мелких гнойничков в коре почки, поверхностно, под капсулой почки;
- карбункул почки — характеризуется образованием гнойно-некротического инфильтрата в коре почки;
- абсцесс почки — возникает при слиянии мелких гнойничков или нагноении обширного инфильтрата.
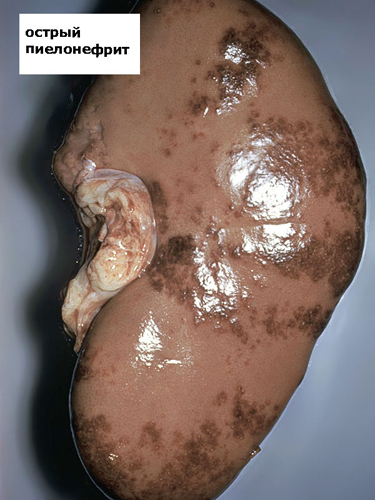
Клиника острого пиелонефрита
Все симптомы острого пиелонефрита можно разделить на местные и общие.
К общим симптомам относятся признаки интоксикации: повышение температуры до 39–40°C, озноб, головная боль, слабость, снижение аппетита, тошнота и рвота, выраженная потливость.
К местным симптомам относятся боль в поясничной области, при обструктивной форме боли могут быть приступообразного характера. Боль в пояснице, как правило, усиливаются при движении, отмечается болезненность при поколачивании области почек (положительный симптом Пастернацкого). Могут возникать расстройства мочеиспускания в виде частого, болезненного мочеиспускания, полиурии, никтурии.
Диагностика острого пиелонефрита
Диагноз острого пиелонефрита устанавливается на основании клинический картины, данных лабораторного исследования, в том числе посева мочи, с определением чувствительности флоры к антибиотикам. К инструментальным методам относят ультразвуковое исследование, рентгенологическое исследование (экскреторная урография), компьютерную томографию. ЧУЗ «Клиническая Больница «РЖД-Медицина» им. Н.А. Семашко» оснащена современным оборудованием ведущих мировых производителей для своевременной и точной диагностики пиелонефрита и назначения адекватного лечения.
Лечение
Острый пиелонефрит — опасное заболевание, обычно требующее лечение в условиях стационара. Консервативное лечение включает антибактериальную терапия. Назначают антибиотики после определения чувствительности флоры. К антибактериальной терапии относится лечение уроантисептиками (производные нитрофурана и оксихинолина). Рекомендуют диету с исключением острых блюд и специй, консервов, алкоголя, специй, рекомендуют обильное питье. При выраженной интоксикации показана инфузионная терапия. При обструктивном пиелонефрите необходимы срочные мероприятия по восстановлению оттока мочи. С этой целью возможно выполнение катетеризации мочеточника. При невозможности восстановления оттока мочи показана пункционная нефростомия.
Хирургическое лечение показано при развитии гнойного пиелонефрита. Могут быть выполнены органосохраняющие операции или при невозможности сохранить орган (при его гнойном расплавлении) выполняется нефрэктомия. К органосохраняющим относится чрескожная пункционная нефростомия, которая выполняется под контролем УЗИ или компьютерного томографа. Центр урологии, андрологии и литотрипсии нашей клиники располагает всем необходимым оборудованием и квалифицированными специалистами для выполнения этой процедуры.
Пиелонефрит: симптомы и лечение
Пиелонефрит – это инфекционный воспалительный процесс в почке, поражающий преимущественно чашечно-лоханочную систему почки. Распространенность пиелонефрита у взрослых составляет 1 на 100 человек населения; у детей пиелонефрит встречается реже – 1:200. Основной возраст пациентов с пиелонефритом – 30-40 лет.
По частоте пиелонефрит занимает второе место после инфекций дыхательных путей. Чаще всего пиелонефритом страдают люди в возрасте 30-40 лет. У молодых девушек пиелонефрит иногда развивается вскоре после начала половой жизни.
Классификация пиелонефрита
В России принято использовать следующие классификации пиелонефрита:
По А. Я. Пытелю и С. Д. Голигорскому (1977)
- По области поражения: односторонний пиелонефрит, двусторонний пиелонефрит.
- По условиям возникновения: первичный пиелонефрит (без первоначальной патологии почек), вторичный пиелонефрит(развивающийся на фоне другого заболевания почек или мочевыводящих путей – мочекаменная болезнь, врожденные аномалии развития почек, аденома предстательной железы и др.).
- По характеру течения: острый пиелонефрит, хронический пиелонефрит.
- По пути распространения инфекционного агента: гематогенный пиелонефрит, восходящий (урогенный) пиелонефрит.
- По состоянию проходимости мочевыводящих путей: необструктивный пиелонефрит, обструктивный пиелонефрит.
По Н. А. Лопаткину (1992)
- Односторонний пиелонефрит, двусторонний пиелонефрит.
- Первичный пиелонефрит, вторичный пиелонефрит.
- Острый пиелонефрит (серозный, гнойный, некротический папиллит), хронический пиелонефрит (фаза активного воспаления, фаза латентного воспаления, ремиссия).
В отдельные заболевания выделены гнойные формы пиелонефрита: апостематозный пиелонефрит, карбункул почки, абсцесс почки, сморщивание ночки, пионефроз.
Острый пиелонефрит в зависимости от предпринятых мер либо заканчивается выздоровлением, либо переходит в хронический пиелонефрит. Хронический пиелонефрит приводит к вторичному сморщиванию почки или развитию пионефроза – гнойно-деструктивного поражения почек с образованием полостей в паренхиме.
Редкими формами пиелонефрита являются эмфизематозный пиелонефрит, ксантогранулематозный пиелонефрит, пиелонефрит беременных, пиелонефрит пожилых (старческий пиелонефрит), пиелонефрит при сахарном диабете и т. д.
Симптомы пиелонефрита
Острый пиелонефрит
- Боли в пояснице (передняя брюшная стенка, реберно-позвоночный угол) тупого, ноющего характера, низкой или средней интенсивности.
- Боли приступообразного характера (например, при обструкции мочеточника камнем).
- Расстройства мочеиспускания (дизурия).
- Лихорадка до 38-40°С с ознобом и обильным потоотделением.
- Жажда, общая слабость и недомогание.
- Снижение аппетита.
- Головная боль.
- Тошнота или рвота.
У детей и пожилых пациентов пиелонефрит может протекать атипично. У детей может иметь место абдоминальный синдром (боли в животе), а у пожилых симптоматика может быть стертой или вообще отсутствовать.
Хронический пиелонефрит
- Тупая боль в поясничной области на стороне пораженной почки.
- Незначительно повышение температуры (лишь в период обострения примерно у 20% больных).
- Симптоматика может быть выраженной лишь в период обострений, а в остальное время может отсутствовать.
Причины и факторы риска развития пиелонефрита
- Местные факторы.
- Анатомо-функциональные особенности мочеполовых органов.
- Уродинамические расстройства нижних и верхних мочевых путей.
- Нейрогенные расстройства.
- Обструктивный фактор при наличии патогенного инфекционного агента.
- Компрессионный фактор (беременная матка, новообразования).
- Патогенные микроорганизмы, инфекционно-воспалительные процессы.
- Общий фон, утяжеляющий развитие острого пиелонефрита.
- Гормональный статус.
- Дисбактериоз.
- Обратный заброс мочи из мочевого пузыря в верхние мочевые пути.
- Инструментальные методы обследования и лечения.
- Химиотерапия.
- Нарушение питания.
- Сахарный диабет.
- Алкоголизм, курение, наркомания.
- Нарушения иммунитета, аутоиммунные заболевания.
Диагностика пиелонефрита
Острый пиелонефрит характеризуется классической триадой признаков:
- Боль в поясничной области.
- Лихорадка с высокой температурой.
- Характерные изменения анализа мочи.
Пациенты жалуются на общую слабость, «разбитость», головную боль, жажду, тошноту или рвоту, учащенное мочеиспускание.
Помимо клинического осмотра, диагностика пиелонефрита включает:
- Клинический анализ мочи (обнаруживаются множественные лейкоциты, возможна примесь белка и различная по интенсивности примесь крови).
- Биохимический анализ мочи.
- Посев мочи с определением чувствительности к антибиотикам.
- УЗИ почек, допплерография.
- Урография, экскреторная урография (рентген с контрастированием).
- КТ и МРТ почек (оценка разрушения ткани почек, степени нарушения кровобращения, выраженности нарушения оттока мочи по мочевым путям и др.)
Лечение пиелонефрита
Лечение пиелонефрита зависит от формы и стадии воспалительного процесса, особенностей течения заболевания у конкретного пациента, состояния почек и других органов мочеполовой системы, наличия осложнений. Пациенты с острым и хроническим пиелонефритом в период обострения получают экстренное лечение с госпитализацией в стационар.
Консервативная терапия пиелонефрита включает индивидуальную лечебную схему с назначением антибактериальных, инфузионно-дезинтоксикационных, противовоспалительных средств. Применяются физиотерапевтические мероприятия, используются дезагреганты, антикоагулянты, спазмолитики, проводится коррекция кислотно-щелочного баланса в случае метаболического ацидоза.
При наличии гнойных осложнений (апостематозный пиелонефрит, карбункул почки, асбцесс почки, пионефроз) показано хирургическое лечение.
В ГУТА КЛИНИК оперативное лечение пиелонефрита осуществляется с помощью эндоскопического доступа, обеспечивающего сохранение целостности органа.
Помните, что пиелонефрит – опасное состояние, в результате которого развиваются многочисленные осложнения, в т.ч. опасные для жизни пациента. Обращайтесь к специалисту при первых же симптомах пиелонефрита, квалифицированные урологи ГУТА КЛИНИК помогут Вам сохранить здоровье!
Острый пиелонефрит: этиотропная терапия

Острый пиелонефрит (ОП) — опасное и распространенное заболевание, которое ежегодно развивается у 250 тысяч человек и является причиной сотни тысяч госпитализаций. По МКБ 10 пиелонефрит в острой форме имеет код N10.
На прогноз острого пиелонефрита значительное влияние оказывает своевременное обнаружение симптомов, диагностика и лечение.
Этиология ОП
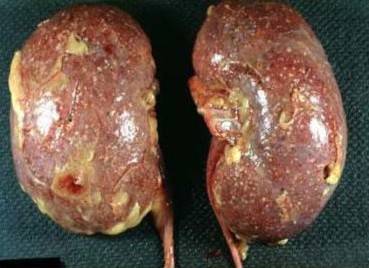
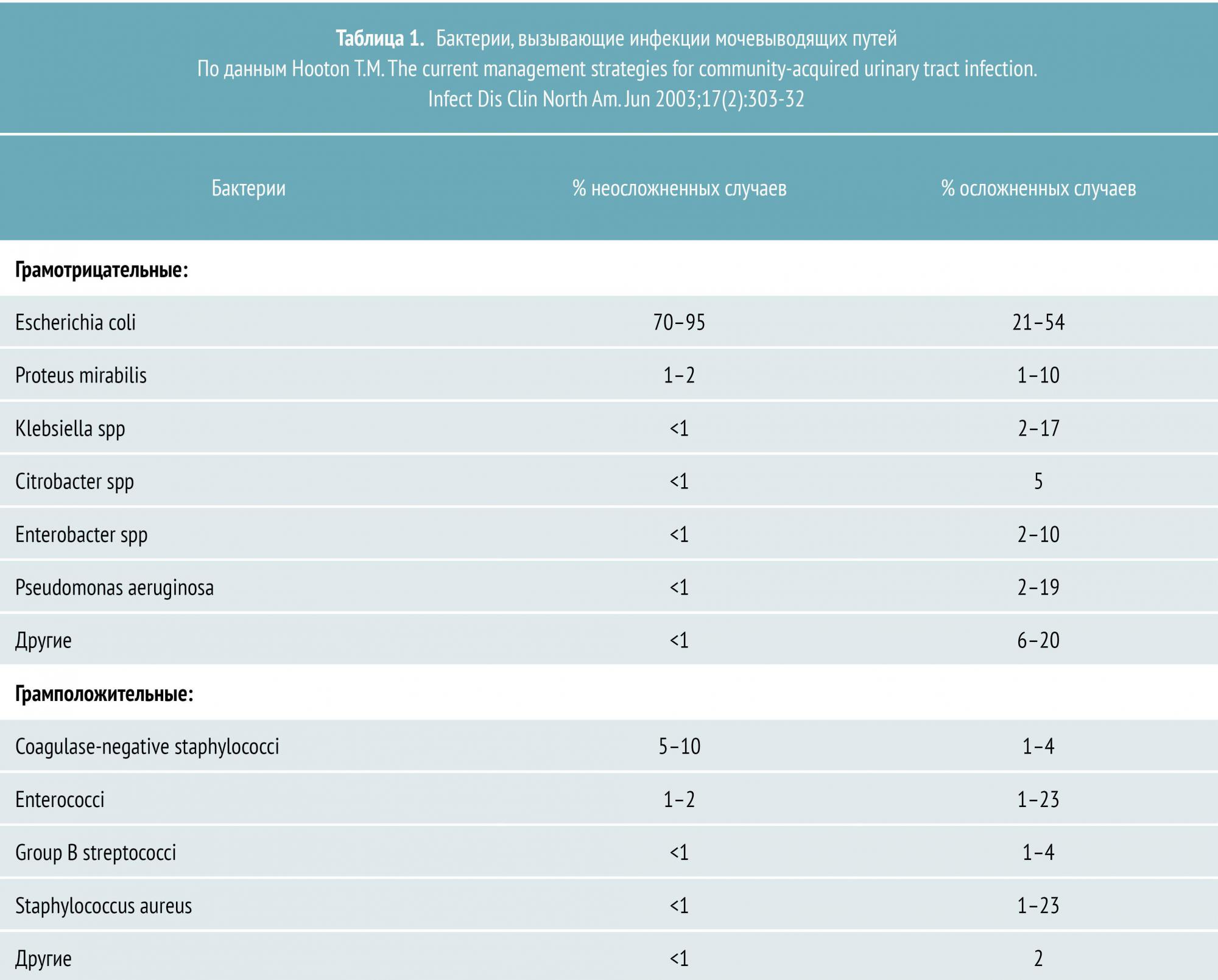
Уропатогены, ответственные за большинство случаев ОП, и частота осложнений представлены в таблице 1.
Большинство случаев неосложненного пиелонефрита у пожилых пациентов также вызвано Escherichia coli (60%), хотя кишечная палочка в этой группе больных является менее распространенным возбудителем, чем у среднестатистических пациентов. Широкое применение мочевых катетеров и инструментов у больных этой возрастной категории предрасполагает к инфицированию другими грамотрицательными микроорганизмами, среди которых: Proteus, Klebsiella, Serratia и Pseudomonas.
У пациентов с сахарным диабетом ОП чаще ассоциирован с Klebsiella, Enterobacter, Clostridium или грибами рода Candida. Эти больные в то же время находятся в группе повышенного риска развития эмфизематозного пиелонефрита и папиллярного некроза, которые могут привести к шоку и почечной недостаточности.
Бактериурия, чаще всего полимикробная, развивается более чем у половины пациентов, которым ставят катетер больше чем на пять дней, и практически у всех больных с установленными мочевыми катетерами на период более месяца.
Снижение иммунитета способствует развитию субклинического пиелонефрита и инфекций, вызванных аэробными, грамотрицательными палочками и грибами рода Candida. Например, ОП возникает в течение двух месяцев после почечной трансплантации у 30—50% пациентов из‑за сопутствующей иммуносупрессии и послеоперационного пузырно-мочеточникового рефлюкса.
Причины развития острого пиелонефрита
ОП развивается в результате бактериального инфицирования паренхимы почек. Обычно бактерии попадают в почки восходящим путем из нижних отделов мочевого тракта.
Хотя периодические эпизоды бактериурии могут отмечаться во всех возрастных группах, большинство из них протекает бессимптомно и не приводит к инфицированию паренхимы почек. Развитие инфекции уже зависит от бактериальных факторов и особенностей организма.
Бактерии могут проникать в почки и с током крови, особенно при обструкции мочевых путей. Факторы риска грамположительной гематогенной инфекции почек (например, Staphylococcus) — это инъекционная наркомания и бакэндокардит.
Экспериментальные данные показывают, что вероятность гематогенного распространения грамотрицательных бактерий невысока. Гематогенный ОП встречается, как правило, у ослабленных, хронических больных, а также пациентов, получающих иммуносупрессивную терапию.
Эпителиальное прикрепление и воспалительная реакция
В патогенезе пиелонефрита выделяют два этапа.
- Уропатогенная E.coli прикрепляется к эпителию и вызывает воспалительную реакцию, задействуя, по крайней мере, два рецептора — гликосфинголипид (GSL) и Toll-подобный рецептор 4 почечного эпителия (TLR4).
- В результате воспалительной реакции высвобождаются хемокины (например, интерлейкин-8), которые присоединяются к рецепторам хемокина-1, участвующим в активации нейтрофилов. Это позволяет полиморфноядерным нейтрофилам пересечь эпителиальный барьер и попасть в мочу.
Симптомы острого пиелонефрита
Клинические проявления ОП обычно развиваются в течение нескольких часов — одного дня. Классические симптомы включают:
- постоянную или послабляющую лихорадку. Симптом присутствует в большинстве случаев, и температура нередко превышает 39,4 градуса;
- боль в области реберно-позвоночного угла. Интенсивность боли разная: от легкой до тяжелой. Чаще всего боль ощущается на стороне пораженной почки, однако возможен и двухсторонний болевой синдром;
- тошноту и/или рвоту. Симптом различается по частоте и интенсивности. Как правило, при ОП ярко выражена анорексия;
- макрогематурию (кровь в моче, которую можно определить визуально. Регистрируется у 30—40% молодых женщин. Для мужчин мало характерна.
Мужчинам, детям и пожилым пациентам, у которых присутствуют симптомы острого пиелонефрита почек на протяжении более шести дней, ставят диагноз осложненного ОП, пока не доказано обратное.
У гериатрических больных наряду с характерными признаками ОП могут иметь место ухудшение общего состояния, декомпенсация сопутствующих заболеваний и изменение психического статуса.
Лечение острого пиелонефрита
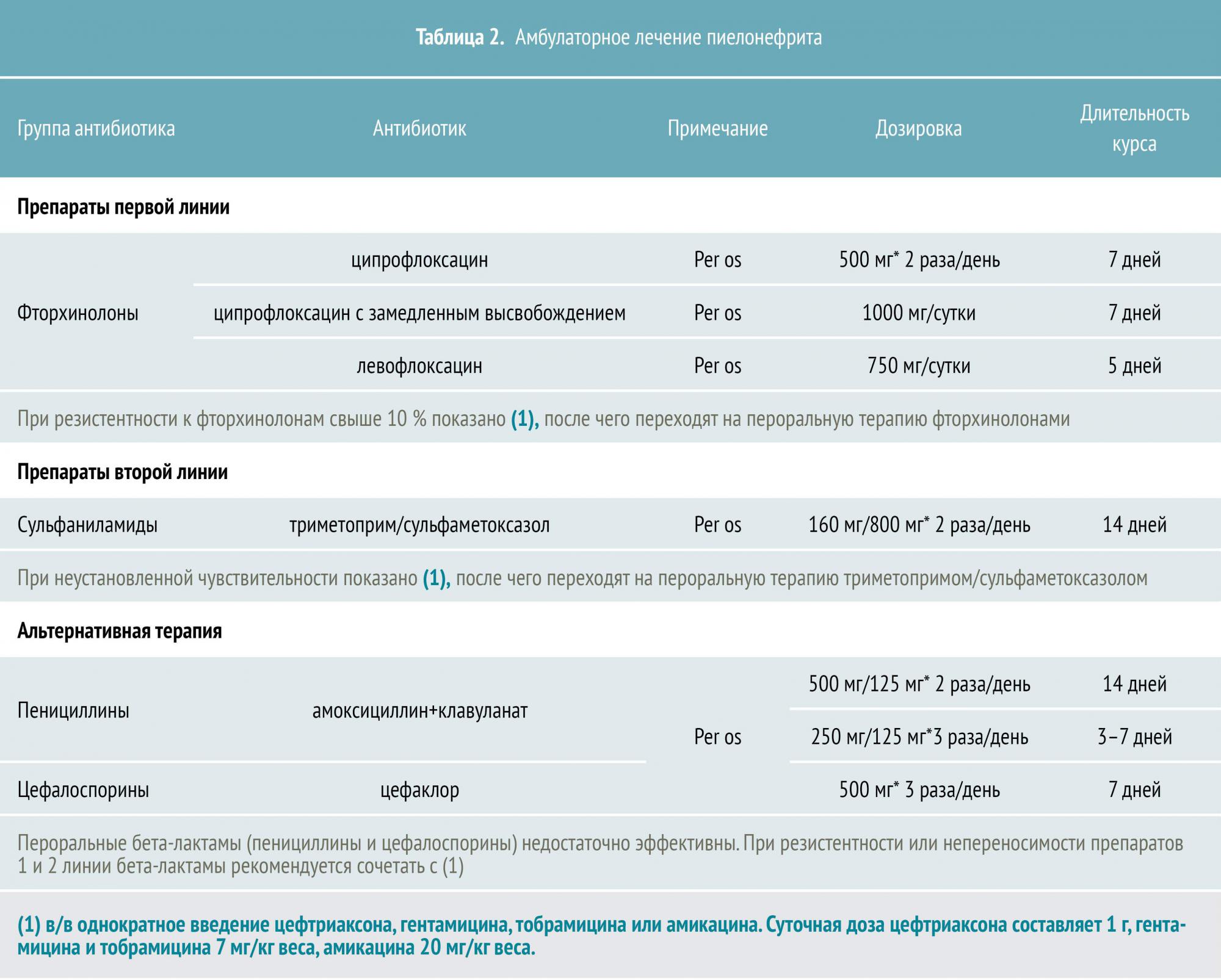
Амбулаторное
Традиционно пациентов с ОП госпитализируют и подвергают внутривенной терапии антибиотиками, однако амбулаторное пероральное лечение успешно у 90% больных неосложненным пиелонефритом.
Основные кандидаты на амбулаторное лечение — это молодые здоровые женщины с признаками неосложненного заболевания. Перед принятием решения необходимо убедиться в отсутствии беременности, при которой необходима срочная госпитализация.
При подозрении на ОП до назначения антибиотика рекомендуется провести посев мочи с определением чувствительности к антибиотикам. Однако однократный посев в 20% случаев дает ложноположительный результат. В связи с этим обычной практикой является последовательный троекратный посев, результатов которого придется ждать не меньше недели. Поэтому обычно назначают эмпирическую антибиотикотерапию, не дожидаясь результатов посева. При необходимости лечение корректируют после получения результатов анализа.
Длительность антибактериальной терапии ОП обычно составляет не менее двух недель. Эти рекомендации поддерживает и Американское общество инфекционных болезней — Infectious Diseases Society of America.
Тем не менее при лечении молодых здоровых женщин фторхинолонами (включая ципрофлоксацин и левофлоксацин) курс антибиотикотерапии может быть сокращен до одной недели, а при назначении левофлоксацина — до пяти дней. (Nicolle L et al., 2008 год).
При резистентности к фторхинолонам свыше 10%, а также при неустановленной чувствительности, Американское общество нефрологов (The American Society of Nephrology, ASN) и Европейская ассоциация микробиологии и инфекционных болезней (European Society of Clinical Microbiology and Infectious Diseases, ESCMID) рекомендуют начать лечение с однократного внутривенного введения аминогликозидов или цефалоспоринов III поколения с последующим переходом на пероральную терапию. В таких случаях необходим контроль состояния пациента в течение первых 48 часов антибиотикотерапии.
Стационарное лечение
Решение о госпитализации пациента с острым пиелонефритом принимается на основании факторов, отягчающих течение заболевания, в том числе:
- возраста;
- хронических заболеваний;
- аномалий мочевыводящих путей;
- почечнокаменной болезни;
- сахарного диабета;
- снижения иммунного ответа;
- беременности.
Стационарное лечение включает антибактериальную терапию, контроль анализов мочи и крови, предотвращение осложнений, парентеральное поддержание вод-но-солевого баланса в случае невозможности перорального введения достаточного количества жидкости.
Стационарным больным ОП показано внутривенное введение антибиотиков в течение первых 24–48 часов или до появления клинических признаков улучшения. После этого переходят на пероральную антибиотикотерапию в течение 10–14 дней, включая период внутривенного курса лечения.
Систематический обзор восьми рандомизированных контролируемых исследований у стационарных больных с ОП подтвердил одинаковую эффективность исключительно внутривенного курса антибиотикотерапии и схемы, предполагающей раннее переключение на пероральный прием (Vouloumanou EK, Rafailidis PI, Kazantzi MS, Athanasiou S, Falagas ME, 2008).
Осложнения
Осложненный ОП развивается у пациентов со структурными или функциональными аномалиями мочеполового тракта.
Почечный папиллярный некроз характеризуется коагуляционным некрозом мозговых пирамид и почечных сосочков. Клиника заболевания неспецифична и характерна для ОП: лихорадка, почечная колика, гематурия, лейкоцитурия.
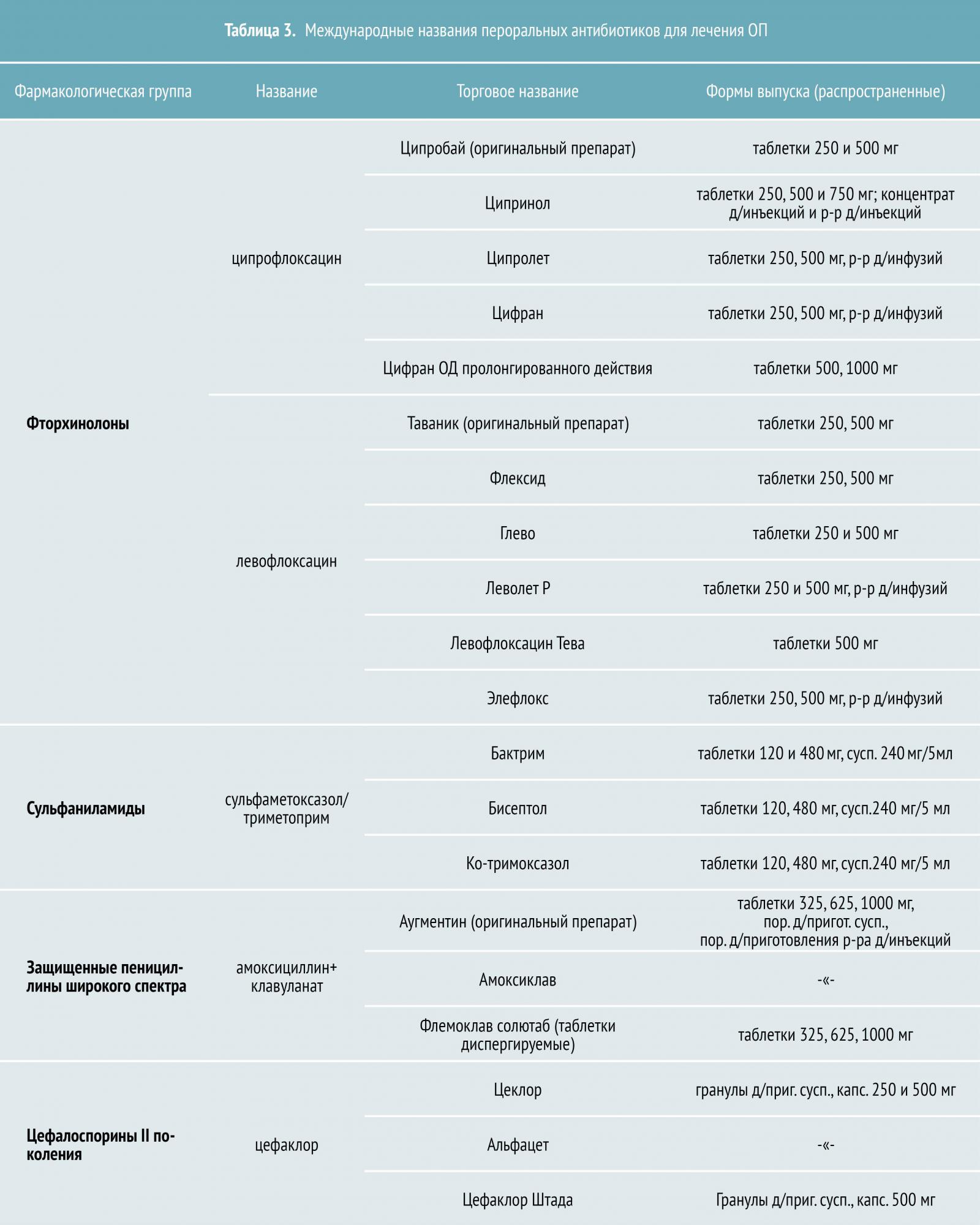
Лечение острого пиелонефрита подразумевает применение внутривенных антибиотиков. Спектр активности препаратов должен охватывать E.coli, Enterobacter, Proteus, Klebsiella species, а при осложненной инфекции также Pseudomonas и Enterococcus species.
- Парентеральные препараты при остром пиелонефрите, которые можно применять эмпирически в ожидании результата посева мочи:
- гентамицин;
- цефотаксим;
- цефтриаксон;
- цефтазидим;
- цефепим;
- пиперациллин- тазобактам;
- имипенем- циластатин ;
- меропенем;
- ципрофлоксацин.
Парентеральное лечение следует продолжать до тех пор, пока остаются клинические проявления. Обычно продолжительность терапии составляет 14 дней. Если результат лечения неудовлетворительный, показано дренирование почки под контролем КТ или хирургическое дренирование с санацией.
Эмфизематозный пиелонефрит характеризуется некротизирующим процессом в паренхиме почек в результате ферментации глюкозы бактериями. Клинические проявления включают лихорадку, боли в поясничной области, которые трудно поддаются коррекции, и другие симптомы ОП.
Для лечения применяют парентеральную антибактериальную терапию. Также необходим контроль уровня сахара в крови, поскольку чаще всего эмфизематозный пиелонефрит развивается у пациентов с сахарным диабетом.
Ксантогранулематозный пиелонефрит — тяжелое заболевание почек, регистрируемое в 1% случае всех почечных инфекций. Заболевание характеризуется развитием деструктивного процесса в почечной паренхиме с формированием гранулематозной ткани. Клинические проявления: лихорадка, выраженные, трудно купируемые боли в пояснице, потеря аппетита, снижение массы тела.
При ксантогранулематозном пиелонефрите показана нефрэктомия, в редких случаях — частичная нефрэктомия.
Абсцесс коры почки (карбункул почки) до появления современных противомикробных препаратов лечился только хирургическим дренированием. Сейчас альтернативой стали мощные антибиотики, среди которых полусинтетические пенициллины, цефалоспорины, фторхинолоны и ванкомицин.
- затруднение оттока мочи вследствие врожденных аномалий развития;
- неполное опорожнение мочевого пузыря из‑за анатомических или нейрогенных нарушений;
- везикоуретральный рефлюкс;
- инородные тела в мочевыводящих путях (катетеры, дренажные трубки и др.);
- системные заболевания (сахарный диабет);
- беременность.
Схема лечения включает парентеральные антибиотики в течение 10–14 дней, после чего продолжают пероральную антибактериальную терапию на протяжении еще двух-четырех недель. Критерием эффективности является купирование боли в течение суток и прекращение лихорадки через пять-шесть дней после начала терапии антибиотиками. Если пациент не реагирует на лечение в течение первых двух суток, необходим дренаж почки или энуклеация карбункула. В тяжелых случаях показана нефрэктомия.
Таблица 4. Стационарное лечение ОП
гентамицин
тобрамицин
амикацин
Лечение острого пиелонефрита у беременных
У женщин во время беременности частота бактериурии составляет 2—25%. При этом во избежание развития ОП необходима пероральная антибактериальная терапия:
- амоксициллин 250 мг 3 р/день в течение 3–7 дней;
- цефалексин 2 или 3 г однократно;
- нитрофурантоин 200 мг однократно или 100 мг 4 р/день в течение 3–7 дней.
ОП регистрируется у 1—3% беременных и в 20—50% приводит к преждевременным родам. Любая беременная пациентка с ОП подлежит госпитализации. Лечение начинают с внутривенного введения антибиотиков. Через 48 часов после стабилизации температуры тела можно переключаться на пероральный прием. Пероральные препараты выбора для беременных — это бета-лактамы. Длительность лечения 10–14 дней.
Во время беременности не следует назначать фторхинолоны и аминогликозиды (из‑за потенциального риска ототоксичности).

Через одну-две недели после завершения терапии делают посев мочи для исключения остаточной инфекции. После этого рекомендуется ежемесячно проводить посев вплоть до родоразрешения.
Для профилактики повторной инфекции возможно посткоитальное применение цефалексина или нитрофурантоина. Если первоначальная инфекция требует подключения второго антибиотика или происходит реинфицирование, в качестве супрессивной терапии показан нитрофурантоин по 500–100 мг перед сном вплоть до родов.
Периодические инфекции мочевых путей или постоянная бактериурия у беременных требуют тщательного урологического обследования через три-шесть месяцев после родов.
Образ жизни и профилактика
В процессе лечения и во время восстановительного периода показана диета № 7. Важна достаточная гидратация. Активная деятельность должна быть сведена к минимуму. Пациенты на амбулаторном лечении могут приступить к работе через две недели после нормализации состояния, то есть в среднем через 21 день после начала заболевания.
Профилактика ОП заключается в снижении интенсивности сексуальной жизни, проведении профилактического курса антибиотикотерапии (например, при бактериурии у беременных), а также раннем выявлении и лечении цистита.
Если профилактические меры не привели к элиминации возбудителя или произошла реинфекция или рецидив (повторное заражение менее чем через две недели после завершения курса антибиотиков), пациент должен быть тщательно обследован на предмет анатомических, функциональных или структурных аномалий почек.


