Постановка на учет по беременности — когда вставать на учет по беременности. Анализы при постановке на учет по беременности
Внимательное отношение к своему здоровью как до появления в утробе женщины маленького человечка, так и на протяжении волшебных 9 месяцев вынашивания крохи, является неотъемлемой частью заботы о развивающемся малыше.
Конечно, если женщина испытывает явные признаки недомогания, она сама обратится за врачебной помощью. Но некоторые заболевания и патологические состояния могут длительное время не давать о себе знать, а проявиться в самый неподходящий момент в виде нарушения состояния или развития отклонений у малыша. Во избежание таких неприятностей будущим мамам настоятельно рекомендуется как можно ранее обратиться в медицинский центр, провести необходимые обследования и находиться под контролем доктора-гинеколога. Так на каком сроке беременности все же встают на учет, чтобы и документы необходимые получить, и не изматывать себя постоянными визитами к доктору и сдачей анализов?
Постановка на учет по беременности
Итак, очередная менструация так и не началась, а купленный тест на беременность выдал 2 полоски, в таком случае сомнений практически не остается – в вашей утробе зародилась новая жизнь, вы беременны. У многих женщин, особенно тех, в жизни которых такое событие случилось впервые, сразу возникает масса вопросов. Получить на них ответы лучше всего во время посещения врача-гинеколога. Однако, даже если в жизни будущей мамочки данная беременность не первая, с визитом к доктору также не стоит затягивать.
Когда вставать на учет по беременности: сроки обращения в клинику в связи с ожиданием малыша
Как только произошло оплодотворение, и будущий карапуз закрепился в мамином организме, на плечи женщины ложится дополнительная забота – о своем ребеночке, который ближайшие 9 месяцев проведет в ее утробе. Среди общих пожеланий, которые адресованы женщинам в положении, присутствует и рекомендация раннего обращения в медицинский центр. Данная формулировка предполагает необходимость встать на учет по беременности до 12 акушерских недель. В течение первых недель ожидания малыша происходит формирование всех его органов. Крошечный организм еще очень хрупкий и уязвимый, поэтому к нему необходимо быть особенно внимательным. Оптимальным сроком первого обращения женщины (при отсутствии выделений, болезненности и прочего дискомфорта) является срок 7-9 акушерских недель, так как врач не только осмотрит женщину, но и назначит дополнительно витаминно-минеральный комплекс, элементы которого сейчас особенно требуются малышу. Более ранний визит может вызвать нежелетельное и неоправданное волнение, так как не всегда на сроке 5-6 недель можно достоверно диагностировать беременность. Для излишне переживающий будущих мам рекомендована сдача анализа на выяснение уровня ХГЧ в динамике – насколько раз каждые 48 часов. Адекватный прирост показателя является достаточной достоверным признаком нормально развивающейся беременности.

Постановка на учет в ранние сроки беременности: первый визит к доктору
Обращение в связи с появлением нового «жильца» в первые недели ожидания является особенно важным. Помимо факта наличия самой беременности, важно установить ее локализацию – в матке или других органах, так как, к сожалению, признаки маточной и внематочной беременности практически не отличаются. Встреча с доктором начинается с опроса женщины, который включает в себя такие вопросы:
- Первый день последнего менструального цикла, а также возраст, в котором начались месячные.
- Если ли у женщины какие-либо жалобы – болезненные ощущения вне зависимости от их интенсивности и локализации, различного рода выделения, отличные от привычных, из половых путей, появление рвоты или тошноты.
- Какова данная беременность по счету и чем закончились предыдущие. Если в анамнезе имели место неудачи и негативный исход желательно встать на учет по беременности в ранние сроки.
- При наличии заболеваний по гинекологическому профилю будущая мама должна предупредить об этом врача.
- Присутствуют ли в анамнезе женщины перенесенные инфекционные заболевания: ветряная оспа, краснуха, скарлатина, дифтерия, паротит («свинка»), гепатит.
- Обязательно сообщите врачу о наличии наследственных заболеваний или специфических хворей в роду, если подобные имели место.
- Наличие в прошлом ЗППП, в т.ч. хламидиоза, гонореи, генитального герпеса, ВИЧ/СПИД, сифилиса.
- Если женщина в положении имеет заболевания хронического характера или имеют место нарушения работы каких-либо органов или систем (например, заболевания сердца, сосудов, ЖКТ, почек, сахарный диабет), она должна также сообщить об этом доктору.
- Не стоит умалчивать о перенесенных операциях, полученных травмах или наличии аллергической реакции на какой-либо раздражитель.

Не волнуйтесь, если вы не сможете ответить на все вопросы сразу и точно, ведь не каждый человек помнит все записи своей амбулаторной карты. Вы можете подготовиться к следующему визиту к доктору. Помимо беседы в ходе первого обращения доктор также произведет осмотр женщины. Он включает в себя:
- Осмотр влагалища и маточной шейки с использованием зеркал. При этом доктор возьмет необходимый материал (мазок) на онкоцитологию и возможные инфекции.
- Стандартная двуручная пальпация, которая позволит определить размер матки (установив таким образом и срок беременности) и придатков.
Если у врача возникли вопросы или сомнения, он может дополнительно назначить УЗИ-диагностику (преимущественно трансвагинальным датчиком) и анализ биоматериала (крови) на выявление уровня ХГЧ (хорионического гонадотропина). Если состояние женщины удовлетворительное и соответствует ее положению, врач назначает дату следующего визита, а также выдает бланки на прохождение необходимых анализов и обследований.
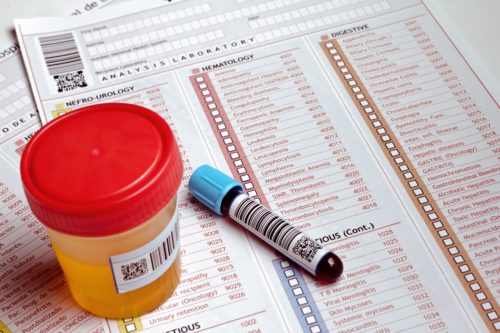
Анализы при постановке на учет по беременности
После первого приема врач выпишет перечень анализов и обследований, которые следует пройти женщине в положении для оценки ее состояния здоровья и выявления потенциальных рисков для малыша, который развивается в ее утробе.
Плановые анализы
Многих женщин интересует вопрос, при постановке на учет по беременности какие анализы необходимо будет сдать? Перечень обследований, назначаемых каждой будущей маме, выглядит следующим образом:
- Общий анализ мочи.
- Посев мочи на бактерии.
- Клинический анализ крови, включающий показатели лейкоцитарной формулы.
- Анализ крови на определение ее группы и резус-фактора.
- Анализ крови на ВИЧ, реакцию Вассермана RW (сифилис), гепатиты B и C.
- Кардиограмма (ЭКГ).
Кроме того, необходимо посетить стоматолога, офтальмолога, ЛОРа и терапевта. В следующему визиту (ориентировочно через 14 дней) женщине желательно сдать приведенные анализы, чтобы в ходе приема доктор мог их прокомментировать и при необходимости сделать соответствующие назначения.
Перечень дополнительных обследований
В зависимости от самочувствия беременной, а также полученных результатов анализов или наличия хронических патологий, врач может назначить ряд дополнительных обследований, посещение профильных специалистов. Во втором триместре (реже первом) женщине рекомендовано пройти обследование на TORCH-инфекции – вирусы краснухи, герпеса, цитомегаловирус, токсоплазмоз.
Визит в женскую консультацию, чтобы встать на учет по беременности: выбор клиники и документальное сопровождение
Женщина в интересном положении имеет право сама решать, в какой больнице она будет наблюдаться. Данное утверждение относится не только к возможности выбирать коммерческую или бесплатную больницу для наблюдения течения беременности, но и свободный выбор среди государственных медицинских учреждений без привязки к адресу регистрации. При постановке на учет по беременности не по прописке необходимо выбрать желаемое медицинское учреждение и выбрать врача, написав заявление-просьбу на имя руководителя клиники.
Постановка на учет – платно или бесплатно
Выбор медицинского учреждения должен производиться взвешенно и обдуманно. Какие факторы следует учитывать при выборе больницы:
- Качество услуг. Здоровье и его контроль должен стоять на первом месте. Поэтому, если вы не уверены в квалификации доктора, уровне клиники, а также качестве оборудования, лучше откажитесь от их услуг и выберите специалистов-профессионалов.
- Близость к дому или работе. Будущая мама должна понимать, что посещать клинику на протяжении 9 месяцев ей придется с завидной регулярностью, поэтому желательно сделать данный процесс максимально комфортным.
- Финансовый и документальный вопросы. Конечно, некоторые хотели бы воспользоваться услугами частных медицинских центров. Но не стоит забывать, что наблюдение в таком учреждении будет стоить немалых финансовых затрат. Не стоит отчаиваться, если вам это не по карману. В государственных больницах также работают квалифицированные специалисты, важно лишь найти «своего» врача. Если вы приняли решение обратиться в частный центр и оформить платный учет по беременности, уточните, предоставляет ли данная организация такие документы, как: справку о наличии особенного положения, документ о ранней постановке на учет, лист нетрудоспособности (если вдруг вы будете лежать на сохранении) и «декретный» больничный лист, который выдается будущей маме при перешагивании рубежа в 30 недель, ну и, конечно, выдачу обменной карты, без которой вы не попадете в «нормальный» родильный дом, а сможете лишь рассчитывать на отделение обсервации.
Поэтому необходимо оценить наиболее значимые факторы и решить, где встать на учет по беременности.

Документы для постановки на учет в связи с интересным положением
Прежде, чем сдавать необходимые анализы в связи с «особым» положением, для постановки на учет женщине необходимо подготовить следующие документы:
- Удостоверение личности – паспорт.
- Страховой полис ОМС.
- СНИЛС – номер индивидуального лицевого счета застрахованного субъекта.
Если беременность подтверждена в ходе первичного обращения к доктору, далее в различные сроки происходит оформление следующих документов:
- Индивидуальную карту, которая будет находиться в клинике. В нее будут вноситься результаты каждого визита будущей мамы, а также данные ее анализов и обследований.
- Обменную карту, которую выдают женщине в положении. В ней также дублируется информация о состоянии будущей мамы, особенностях течения беременности, пройденный обследованиях и их результатах. Данный документ является обязательным при поступлении в родильный дом. Во время поездок и путешествий категорически рекомендуется брать данную карту с собой.
- В 30 недель выдается «декретный» больничный лист для начисления пособия.
- Если имела место ранняя постановка на учет по беременности, женщине выдадут также документ, дающий право на дополнительную единоразовую выплату.

Пособие за ранний учет по беременности
Среди преимуществ раннего обращения в женскую консультацию в связи с наступлением интересного положения – не только дополнительная забота и внимательное отношение к здоровью в виде постановки на учет по беременности, но и дополнительная выплата. Для особенно добросовестных будущих мам государство подготовило поощрение в виде однократной финансовой помощи, хотя и небольшого размера, – порядка 581,73 руб. Выплата в большинстве случаев производится одновременно с оплатой «декретного» больничного листа. Для ее начисления женщина должна будет обратиться в медицинское учреждение, которое наблюдает ее беременность, и получить справку о раннем учете по беременности.
Я беременна, что дальше? (что, куда, когда, зачем – пошаговая инструкция)
Cтатья предназначена для тех, кто хочет знать, как ведется беременность. Мы попытались раскрыть наиболее часто встречающиеся вопросы о беременности: когда и куда вставать на учет, какие анализы и обследования предстоит пройти беременной, какие права и льготы положены беременным, когда уходить в декретный отпуск и т.д.
У меня задержка, как узнать, что я беременна?
Первый признак беременности – задержка менструации (при регулярном цикле). Самый простой метод, который помогает определить наличие (или отсутствие) беременности – это тесты на беременность, продаваемые в аптеках.
Более точным методом является анализ крови на ХГЧ (это гормон, который появляется в крови уже на 6 – 10 день после зачатия). То есть, возможно получить достоверный результат еще до задержки менструации.
УЗИ влагалищным датчиком – абсолютно точный метод определения беременности. УЗИ на ранних сроках желательно сделать, чтобы понять локализацию беременности (маточная или внематочная) и жизнеспособность зародыша – есть ли сердцебиение (видно с 6 недели беременности от 1 дня последней менструации при регулярном цикле).
Шаг 1. Запись на прием к акушеру-гинекологу
Как только вы узнали о беременности, первым делом следует записаться на приём к специалисту. Это может быть акушер-гинеколог в районной женской консультации или ваш врач-гинеколог в частной клинике.
При первом обращении женщины в консультацию по поводу беременности врач на приёме обязательно спросит, когда был первый день последней менструации, об особенностях менструального цикла (регулярность, болезненность, с какого возраста начались месячные и т.п.). А также задаст вопросы о вашем возрасте, семейном положении, условии труда, имеющихся заболеваниях и любых других проблемах со здоровьем. Какая беременность по счету, были ли аборты, выкидыши и т.д. Выяснит наличие у родственников сахарного диабета, гипертонической болезни, туберкулеза, психических, онкологических заболеваний, многоплодной беременности, наличие в семье детей с врожденными и наследственными заболеваниями.
Вы узнаете предполагаемую дату родов. Получите рекомендации в зависимости от состояния вашего здоровья и наличия (отсутствия жалоб), например, если есть кровянистые выделения из влагалища.
Шаг 2. Постановка на учет
Вставать на учёт по беременности следует в ранние сроки (до 12 недель), так как это увеличивает вероятность благополучного течения беременности и родоразрешения.
- паспорт;
- полис обязательного медицинского страхования;
- СНИЛС — страховой номер индивидуального лицевого счета застрахованного лица (карточка пенсионного страхования).
В женской консультации на вас заведут две карты – «Индивидуальную карту беременной и родильницы», которая будет храниться в кабинете врача акушера-гинеколога в картотеке по датам очередного посещения и «Обменную карту» – главный документ беременной, который выдается врачом женской консультации на руки беременной в сроки 22 – 23 недели без которого вас не примут в основное родильное отделение.
В этих картах будут все сведения о вас, данные о том, как протекает ваша беременность, результаты анализов, обследований и УЗИ.
В Российской Федерации существует стандарт медицинских обследований при ведении беременности, которые проводятся бесплатно. Акушер-гинеколог будет наблюдать за состоянием вашего здоровья, назначать определенные анализы и обследования на каждом этапе беременности для исключения возможных осложнений.
Кроме того, работающим женщинам, вставшим на учет по беременности в медицинском учреждении в ранние сроки беременности (до 12 недель), выплачивается единовременное пособие.
Более подробно о постановке на учет читайте в этой статье
Шаг 3. Ставим работодателя в известность
Итак, зачем ставить работодателя в известность о своей беременности? Вы встали на учет в медицинском учреждении и врач акушер-гинеколог, в рамках обязательного диспансерного обследования, выдал вам огромное количество направлений на сдачу анализов, обследований и обход других специалистов.
Периодичность диспансерных обследований определяется медицинским учреждением в зависимости от состояния здоровья беременной женщины, характера выявленных у нее осложнений, особенностей условий труда и иных существенных факторов. Время обследований может приходиться на рабочее время.
В соответствии с ч. 3 статьи 254 ТК РФ при прохождении обязательного диспансерного обследования в медицинских учреждениях за беременными женщинами сохраняется средний заработок по месту работы.
Таким образом, предоставление беременной женщине права проходить плановые медицинские осмотры гарантировано ТК РФ, а периоды ее отсутствия на рабочем месте по причине посещения медицинского учреждения подлежат оплате в соответствии с Постановлением Правительства РФ от 24.12.2007 №922 “Об особенностях порядка исчисления средней заработной платы”. В качестве документа, являющегося основанием для предоставления указанных гарантий, беременная женщина должна представить работодателю справку либо иной документ медицинского учреждения с указанием даты и времени посещения врача.
О дополнительных гарантиях трудовых прав беременных (командировки, сверхурочная работа, увольнение) можете прочитать в статье.
Шаг 4. Наблюдение по беременности в динамике
- Врачом-акушером-гинекологом – не менее десяти раз:
- после первого осмотра явка через 7-10 дней с анализами, заключением терапевта и других специалистов;
- в дальнейшем – 1 раз в месяц до 28 недели,
- два раза в месяц – после 28 недели беременности.
Частота наблюдений может быть 6-8 раз при наблюдении акушеркой каждые 2 недели, после 37 недели – каждые 7-10 дней.
- Врачом-терапевтом, врачом-стоматологом – не менее трех раз (первый осмотр проводится не позднее 7-10 дней после первичного обращения в женскую консультацию, а затем в каждом триместре);
- Врачом-оториноларингологом, врачом-офтальмологом – не менее двух раз;
- Другими специалистами – по показаниям, с учетом сопутствующей патологии.
Скрининговое ультразвуковое исследование плода проводится трехкратно: при сроках беременности 11-14 недель, 20-22 недели и 32-34 недели. При сроке беременности 11-14 недель проводится забор проб крови беременных женщин для биохимического скрининга уровней сывороточных маркеров: плазменного альбумина, ассоциированного с беременностью (РАРР-А) и свободной бета-единицы хорионического гонадотропина человеческого (ХГЧ).
Шаг 4.1. Получение «Обменной карты»
Обменная карта состоит из трех отрывных талонов. Она предназначена для осуществления преемственности в наблюдении за женщиной и ее ребенком женской консультации, акушерского стационара и детской поликлиники. Врач женской консультации выдает на руки беременной в сроки 22-23 недели “Обменную карту родильного дома, родильного отделения больницы”.
Этот документ заводят сразу же после того как вы встаете на учет по беременности. Врач женской консультации при заполнении первого талона «Сведения женской консультации о беременной» подробно записывает сведения об особенности течения прежних беременностей, родов, послеродового периода и тех особенностей течения настоящей беременности и состояния беременной, знание которых имеет важное значение для врача, ведущего роды у данной женщины.
При последующих посещениях консультации беременная приносит обменную карту для записей в нее данных последующих осмотров и исследований. При поступлении в стационар (на роды или в отделение патологии беременности) женщина обязана предъявить обменную карту. Первый талон хранится в истории родов.
При отсутствии у беременной обменной карты при поступлении в роддом женщина направляется инфекционное родильное отделение.
Второй талон «Сведения родильного дома, родильного отделения больницы о родильнице» заполняется в родильном доме (акушерском стационаре) перед выпиской родильницы и выдается ей для передачи в женскую консультацию. Врач акушерского стационара при заполнении второго талона подробно записывает сведения о тех особенностях течения родов, послеродового периода и состояния родильницы, которые вызывают необходимость специального наблюдения за ней. То есть информация о том, как прошли роды – естественным путем или кесаревым сечением, были ли осложнения, применялась ли анестезия и т.п.
Третий талон «Сведения родильного дома, родильного отделения больницы о новорожденном» заполняется в детском отделении акушерского стационара перед выпиской новорожденного и выдается матери для передачи его в детскую поликлинику. Однако, это не освобождает акушерский стационар от необходимости сообщения в детскую поликлинику о выписке новорожденного (в день выписки). Врачи акушерского стационара (акушер и педиатр) при заполнении третьего талона наиболее подробно записывают в него сведения о тех особенностях родов и состояний новорожденного, которые вызывают необходимость специального наблюдения за ним после выписки из стационара. Записываются все данные о ребенке: фамилию, имя, отчество мамы, дату рождения, рост и вес (при рождении и на момент выписки), баллы, которые получил малыш по шкале Апгар, информацию о прививках, сделанных в роддоме, когда ребенка впервые приложили к груди, тип вскармливания, какой смесью докармливали, состояние пуповины и др.
Продолжение следует.
© Copyright: kukuzya.ru
Запрещено любое копирование материала без согласия редакции.
Постановка на учет по беременности
Вам на почту будет приходить уведомление о новых статьях этого автора.
В любой момент Вы можете отписаться от уведомлений, перейдя по специальной ссылке в тексте письма.
Беременность не только меняет организм женщины, мировоззрение и привычки, она очень часто выступает колоссальным организующим фактором. Лично для меня все эти хождения с бумажками по кабинетам всегда представлялись невыносимым мучением. Вообще, любое соприкосновение с канцелярией, необходимостью приходить куда-то к назначенному времени (если только это не работа), стоять в очередях и прочие реалии взрослой жизни вгоняли меня в тоску и ступор. Осознание навалившейся ответственности за будущую жизнь как-то в одночасье сделало из меня ответственного человека. И первым шагом в этой трансформации оказалась постановка на учет по беременности. Как-то смог наш гинеколог доходчиво объяснить, что шутки кончились и пора браться за ум.
Зачем становиться на учет по беременности
Нет, конечно, можно и не становиться. Но! Возникнут сложности с выплатами. Большинство женщин, находящихся в декретном отпуске, ценят каждое, даже самое небольшое денежное поступление. Это отсутствие родового сертификата, с которым можно обратиться в начале беременности в любую женскую консультацию для постановки на учет по беременности, а после – в любой муниципальный роддом для оказания бесплатной врачебной помощи при родах. И, самое главное, вы лишитесь постоянного врачебного наблюдения во время беременности, а это своевременная помощь при возникающих проблемах со здоровьем и вам, и вашему будущему малышу.
За то, что женщина не встала на учет по беременности, государство не вправе оштрафовать женщину или наложить на нее какое-либо взыскание.
Где вставать на учет по беременности
Лучше всего это сделать в той женской консультации, где вы до этого наблюдались. Но, по законодательству, вы имеете право обратиться для постановки на учет по беременности в любую консультацию, которую выберете. При выборе учреждения, в которое вы обратитесь, озаботьтесь двумя важными моментами:
выдает ли это учреждение обменную карту (она понадобится вам в роддоме);
и выдают ли там родовой сертификат (который позволит будущей маме бесплатно наблюдаться и рожать в выбранных ею женской консультации и роддоме).

Как выбрать медицинское учреждение для постановки на учет по беременности
Возможно, вы встанете на учет в ближайшей поликлинике. А возможно, вы захотите выбрать другое медицинское учреждение. При выборе лучше руководствоваться несколькими критериями:
качество предоставляемых услуг (вы должны быть уверены в квалификации врачей, в том, что будут предоставлены все необходимые для получения выплат и оформления декретного отпуска документы, что будут оформлены родовой сертификат и обменная карта);
близость к дому (чем больше срок беременности, тем труднее перемещаться на дальние расстояния);
стоимость услуг (обязательно нужно уточнить перечень платных и бесплатных услуг выбранного вами медицинского учреждения).
Как встать на учет по беременности при отсутствии прописки
Если у женщины нет прописки, то при постановке на учет следует написать заявление на имя главврача того медицинского учреждения, в котором вы хотите встать на учет, приложить к нему копию регистрации по месту жительства. Если регистрация отсутствует – копию арендного договора, либо, если договор не был заключен, то копию паспорта хозяина арендуемой квартиры. В любом случае вам нужно будет указать адрес фактического проживания.
Важно знать, что отсутствие прописки не является отказом для постановки на учет по беременности!
Когда лучше вставать на учет по беременности
Лучше всего вставать на учет между 8 и 12 неделями. Если возникает потребность, например, в связи с самочувствием, либо если предыдущие беременности заканчивались выкидышами, можно вставать на учет и раньше.
Если женщина встанет на учет на более поздних сроках, то формально она ничего, кроме выплаты за постановку на учет на ранних сроках беременности, не потеряет. Если же смотреть на проблему с точки зрения медицины, то ситуация уже не столь беспроблемная – ранние обследования и анализы позволяют выявить патологии развития плода и плаценты на маленьких сроках беременности. В некоторых случаях проблемы можно решить без осложнений и вреда для жизни и здоровья мамы и будущего ребенка.
Что дает ранняя постановка на учет
Ранняя постановка на учет (до 12 недель беременности) позволит получить единовременную выплату к пособию по беременности и родам, размер которой на 2018 год составляет 613 рублей 14 копеек. Основанием для выплаты послужит справка в бухгалтерию, выданная медицинским учреждением, где вы встали на учет.
Какие документы нужны при постановке на учет по беременности
Для постановки на учет требуется всего два документа:
Паспорт (или любое другое удостоверение личности).
Полис обязательного медицинского страхования (он должен быть не просроченным и все данные на нем должны совпадать с реальными – ФИО, адрес и т. д.).
Иногда медицинское учреждение может затребовать дополнительные документы, например – СНИЛС. Поэтому лучше заранее уточнить в регистратуре, какие необходимы документы именно в этом медицинском учреждении для постановки на учет по беременности.
Как проходит первый визит к гинекологу
При первом визите к врачу на каждую беременную женщину заводится специальная медицинская карта, в которой будет фиксироваться все течение беременности. Кроме того, заводится обменная карта, которая выдается беременной на руки, и в которой также фиксируется ход беременности, анализы и обследования. Обменная карта находится у женщин на руках и обязательно предоставляется в роддоме при поступлении на роды.
Кроме документов, для первого визита вам потребуются:
одноразовые медицинские перчатки.
Врач задаст необходимые вопросы, произведет осмотр и выпишет направления на анализы и обследования у специалистов.
Производится взвешивание беременной, измеряется артериальное давление, делаются замеры роста, объема щиколоток, рук, бедер, талии, пальцев на руках.
Какие вопросы задает врач при постановке на учет по беременности
Опрос беременной женщины фиксируется в медицинской карте и обменной карте:
дата последних месячных;
какая по счету эта беременность и исход предыдущих беременностей (выкидыши, роды, кесарево сечение и т. д.);
есть ли жалобы на болезненные ощущения;
есть ли хронические заболевания;
история гинекологических заболеваний;
есть ли наследственные заболевания в семье будущих мамы и папы;
наличие в прошлом ЗППП (заболеваний, передающихся половым путем);
были и какие проведены в прошлом операции;
наличие аллергии на медицинские препараты;
какие инфекционные заболевания перенесла будущая мама, в том числе и в детстве;
есть ли вредные привычки;
профессия и условия работы будущей мамы.
Полные честные ответы помогут врачу составить наиболее полную картину здоровья будущей мамы и предположить возможные риски во время беременности. Именно поэтому на них не нужно стесняться отвечать и лучше подготовить ответы на них заранее.
Как проходит врачебный осмотр при постановке на учет по беременности
Первый осмотр на кресле включает в себя:
осмотр влагалища с помощью зеркала;
осмотр шейки матки, также с помощью зеркала;
забор мазка на чистоту влагалищной среды;
мазок для цитологического исследования;
двуручная пальпация для установления размера матки и придатков.
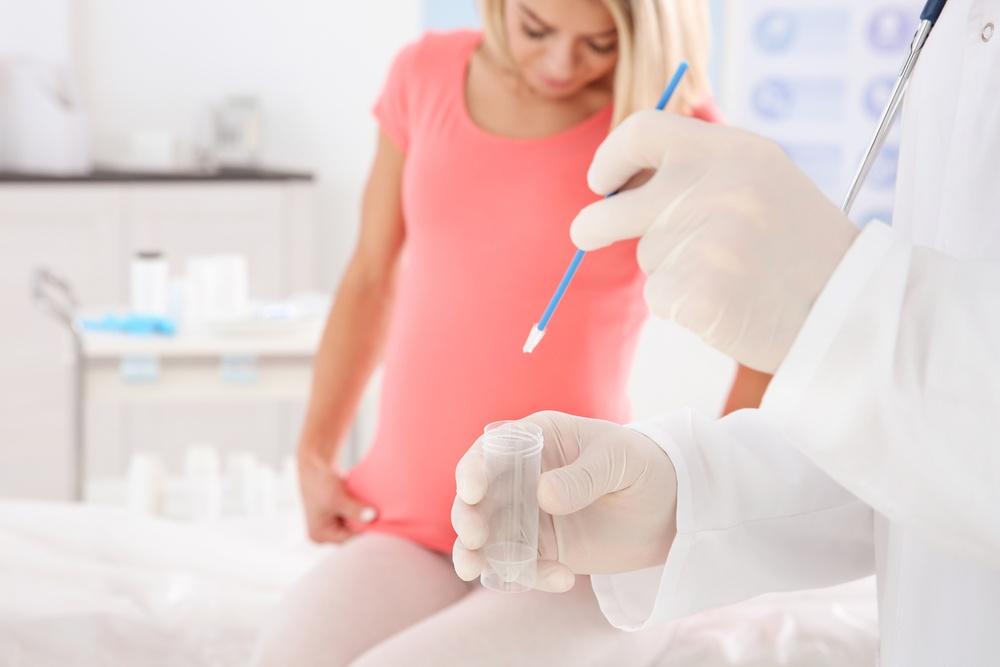
Какие анализы назначаются при постановке на учет по беременности
При первом посещении врач обязательно назначит следующие анализы:
Общий анализ мочи.
Анализ крови:
общий анализ крови;
анализ крови на биохимию;
анализ на свертываемость крови (коагулограмма);
установление группы крови и ее резус-фактора;
пробы на ТОРЧ-инфекции (краснуха, герпес, токсоплазмоз, цитомегаловирус и т. д.);
пробы на ВИЧ, сифилис и гепатиты В и С.
Также назначается ЭКГ (электрокардиограмма).
Обязательно будет назначено УЗИ органов малого таза. Ультразвуковое исследование позволит выявить патологии плода и плаценты на ранних сроках беременности.
После получения результатов анализов врач может назначить дополнительные анализы и обследования.
Каких специалистов нужно посетить при постановке на учет по беременности
Кроме анализов, врач выпишет направления к следующим специалистам:
офтальмолог (если есть проблемы со зрением, то он может дать заключение, которое в итоге станет решающим при направлении на плановое кесарево сечение);
стоматолог (больные зубы – входные ворота для различных инфекций, которые могут быть опасны для будущего ребенка);
Если у беременной женщины есть хронические заболевания, то будут выписаны дополнительные направления к специалистам по профилю заболевания.
Не бойтесь вставать на учет и всех процедур, с этим связанных. Наблюдение у врача в период беременности – важная часть подготовки к родам. Именно врач поможет рассеять большинство страхов и тревог будущей мамочки.
И главное, помните: своевременная постановка на учет – это не только обеспечение будущих выплат после рождения ребенка, но и постоянное наблюдение у специалистов, что увеличивает шансы на нормальное течение беременности и родов.
Таблица обследований во время беременности по неделям
Плановые обследования при беременности по неделям — это разработанный врачами график сдачи анализов и посещения узких специалистов. Он основан на рекомендациях Министерства Здравоохранения и Соцразвития РФ и направлен на поддержку здоровья и благополучного течения беременности.
Будущей маме важно посещать врача, следовать рекомендациям, которые он дает, и проходить плановые обследования. Врач-гинеколог следит за течением беременности, рисками возможных осложнений, наблюдает за развитием плода и состоянием самой беременной. Обследования и ряд анализов помогают вовремя заметить возможные проблемы и оказать необходимую помощь. Если беременность протекает нормально, обследование беременных по триместрам включает в себя посещение гинеколога один раз в месяц в I триместре, во II триместре – раз в 2–3 недели, с 36 недели и до родов гинеколог осматривает беременную каждую неделю.

План обследования беременной в женской консультации
Чтобы получить законную помощь в ведении беременности, нужно встать на учет в женскую консультацию. Сделать это лучше на 6-8 неделе беременности (с собой обязательно взять паспорт и страховой полис).
Обследования в первом триместре (с 1 по 13 неделю)
В первом триместре гинеколог направляет беременную на осмотр к узкоспециализированным врачам, посещение которых обязательно:
- ЛОР — осматривает на предмет хронических или инфекционных заболеваний органов дыхания и слуха, берет мазок со слизистой;
- стоматолог — осматривает состояние ротовой полости, зубов;
- окулист — дает рекомендации по способу родов (при высоком внутриглазном давлении может рекомендовать кесарево сечение);
- кардиолог — проверяет состояние сердца;
- рентгенолог — всем членам семьи, с которыми живет беременная, нужно сделать флюорографию и передать эти данные терапевту, самой беременной делать рентген или флюорографию запрещено;
- терапевт — дает заключение по результатам осмотра.
Гинеколог измеряет давление, рост, вес, размер таза, заносит эти данные в карту беременной. Дает рекомендации по приему витаминов, правильному питанию, режиму дня и выписывает направление на анализы:
- общий анализ мочи. По анализу можно быстро оценить общее состояние здоровья беременной, как работают ее почки. Для анализа собирают утреннюю мочу (ночью почки работают активнее, моча становится более концентрированной, поэтому такая диагностика точнее);
- мазок на флору. По мазку на флору выявляют возможные инфекции и воспаления. Если есть отклонения, гинеколог назначает дополнительные исследования. Часто при плохом мазке назначают тест на заболевания, передающиеся половым путем (ЗППП). Некоторые инфекции опасны для нормального развития плода, в этом случае их лечат, учитывая срок беременности и качество препарата (выбирают лекарства не общего, а местного воздействия);
- общий анализ крови. Анализ крови при беременности сдают при постановке на учет и повторно в каждом триместре. Так у врача есть возможность отслеживать состояния пациентки. По результатам клинического анализа крови при беременности определяют количество лейкоцитов, тромбоцитов, гемоглобина, оценивают СОЭ и другие показатели;
биохимический анализ крови. Анализ помогает выявить сбои в работе важных органов: печени и поджелудочной. Высокий уровень креатинина и мочевины отмечают при нарушении работы почек. Высокий билирубин связан с проблемами с печени. По уровню глюкозы отслеживают работу поджелудочной железы чтобы не пропустить возможное развитие гестационного диабета; - тест на свертываемость крови. Если нет отклонений, анализ делают раз в триместр;
- группа крови и резус-фактор. Даже если вы знаете свою группу крови, этот анализ вам все равно обязаны сделать. При возможной большой кровопотере или внеплановой операции эта информация может спасти жизнь маме и малышу. Когда у женщины отрицательный резус-фактор, а у отца ребенка – положительный, возможно возникновение резус-конфликта. Это означает, что организм мамы станет воспринимать ребенка как чужеродное тело и вырабатывать антитела, чтобы устранить его. Такая реакция организма может привести к развитию анемии, выкидышу или внутриутробной гибели плода. Если по анализу у мамы отрицательный резус-фактор, кровь сдает будущий папа. Если у него положительный резус-фактор, беременная сдает анализ на антитела один раз в месяц до 32-й недели беременности. После 32 недели и до конца беременности – два раза в месяц. Если беременность первая и до 28-й недели антитела не появились, врачи предлагают ввести сыворотку, блокирующую выработку антител в дальнейшем;
- анализы на ВИЧ, сифилис, гепатит. Эти анализы сдают в начале беременности и на 30–35-й неделе (из-за длительного инкубационного периода заболеваний);
- TORCH-инфекции. Анализ на TORCH показывает, есть ли у будущей мамы иммунитет к токсоплазме, краснухе, цитомегаловирусу, герпесу и некоторым другим инфекциям. Они очень опасны для внутриутробного развития малыша. Если антител не обнаружили, беременной нужно будет соблюдать все меры профилактики, чтобы не заболеть в период вынашивания малыша;
- двойной тест. Включает в себя ультразвуковое исследование и анализ крови на уровень хорионического гонадотропина человека (ХГЧ) и белка, который вырабатывается плазмой (РАРР-А). Эти анализы показывают, есть ли риск развития у ребеночка хромосомных отклонений (синдрома Дауна).
Обследования во втором триместре (с 14 по 27 неделю)
Во втором триместре гинеколог начинает измерять и записывать высоту положения дна матки и объем живота. Беременная посещает гинеколога чаще: уже раз в две-три недели. Если состояние будущей мамы нормальное, врач назначает, какие обследования нужно пройти беременной:
- на 18-21 неделе она проходит второй скрининг, «тройной тест», по которому врачи определяют уже более точно риск возможной патологии ребенка;
- с 18 по 21 неделю делают второе плановое УЗИ, оценивая состояние плаценты, околоплодных вод, смотрят, как развивается малыш, на этом сроке уже можно узнать его пол;
- сдают общий анализ мочи;
- сдают второе обследование на сифилис.
Врач может назначать дополнительные повторные анализы крови, мочи и другие, если это нужно для уточнения состояния беременной.
Анализы и обследования по неделям беременности в третьем триместре (с 28 по 40 неделю)
С 30 недели гинеколог оформляет будущей маме декретный отпуск и выдает ей обменную карту. Какие обследования проходит беременная в третьем триместре:
- В период с 30 по 34 неделю делают третье УЗИ, определяют рост, примерный вес малыша, смотрят его расположение в матке, изучают состояние плаценты, нет ли обвития пуповины, смотрят количество и качество околоплодных вод.
- В период с 32 по 35 неделю делают КТГ (кардиотокографию), исследуют работу сердечно-сосудистой системы эмбриона, наблюдают его двигательную активность. Это исследование помогает определить, как чувствует себя ребенок, нет ли проблем в развитии.
- С 36 недели и до родов гинеколог осматривает беременную каждую неделю.
- На 30 неделе врач дает направление на общий анализ мочи, общий анализ крови, биохимический анализ крови, анализ на ВИЧ и гепатит, третье обследование на сифилис, берется мазок на цитологическое исследование.
Что такое обменная карта
К концу второго триместра, на 22-23 неделе беременности, гинеколог выдает будущей маме на руки обменную карту. Это медицинский документ, где врач отмечает, как идет беременность и фиксирует состояние здоровья женщины. Беременной нужно носить ее с собой, вместе с паспортом и полисом ОМС, на случай, если нужна будет срочная врачебная помощь. Особенно актуально это становится в последнем триместре.
В обменную карту обязательно входят три обязательные части:
- В первой содержится информация, которую вписывал гинеколог женской консультации. Здесь можно узнать личные данные беременной, сведения о хронических и перенесенных заболеваниях, о предыдущих беременностях и родах, все данные измерений при осмотре врачом, копии результатов УЗИ, КТГ, результаты анализов, рекомендации после осмотра другими специалистами.
- Вторая часть содержит информацию, которую вписывает врач роддома. Перед выпиской сюда записывают, как прошли роды, предродовой период, были ли осложнения, если необходимо, вписывают рекомендации по лечению. Эта информация нужна гинекологу женской консультации, когда женщина придет на первый осмотр после родов.
- В третьей части указывают информацию о родившемся малыше. Вписывают его рост, вес, оценку по шкале Апгар. Эта информация важна для педиатра, который осмотрит малыша и перепишет все данные о нем из обменной карты в медицинскую карту маленького пациента.
Краткая таблица обследований при беременности по срокам:
| Срок беременности (в неделях) | Вид обследования и анализов |
|---|---|
| 5-7 | Первое посещение гинеколога, подтверждение беременности. |
| 7-11 | Посещение гинеколога, постановка на учет в женскую консультацию. |
Измерение давления, пульса, температуры, размера таза, веса и роста беременной.
Постановка на учет по беременности — когда вставать на учет по беременности. Анализы при постановке на учет по беременности
Какие анализы нужно сдать женщине при постановке на учет при беременности?
Какие анализы нужно сдать женщине при постановке на учет при беременности?
Беременность – это серьезный этап в жизни практически каждой женщины, относиться к ней нужно с повышенным вниманием. Будущей маме важно знать, когда именно нужно встать на учет в женскую консультацию, какие анализы необходимо сдать и что относится к дополнительным исследованиям. Все это подробно можно узнать чуть ниже.

На каком сроке нужно вставать на учет?
Специалисты рекомендуют встать на учет до 12 недели. В первые месяцы происходит формирование хрупкого организма, поэтому нужно относиться к здоровью внимательно. Чем раньше будут проведены необходимые обследования – тем лучше.

Если нет болей в животе, выделений из половых органов или дискомфортных ощущений, то вставать на учет лучше на 7-8 акушерской неделе. Доктор осмотрит женщину, назначит анализы и расскажет о состоянии будущей мамы.
При появлении неприятных симптомов рекомендуется немедленно обращаться за помощью к врачу. Боль внизу живота, кровяные выделения из влагалища, сильная тошнота и обморочное состояние угрожают не только плоду, но и жизни женщины.
Какие анализу нужно сдать при постановке на учет?
На первом приеме, при постановке на учет, специалист осматривает будущую маму, фиксирует в карточке ее вес, рост, окружность живота и задает вопросы. Врач спрашивает о заболеваниях, которые перенесла женщина и ее партнер, а также о других вещах:
- дата последней менструации и возраст, когда начались месячные;
- жалобы пациентки, возникшие до или во время беременности;
- характер выделений из влагалища;
- какая беременность по счету, были ли аборты или роды раньше;
- наследственные заболевания или генетические нарушения.

Далее гинеколог назначает ряд обследований, необходимых на ранних сроках. Самое главное – исключить воспалительные процессы и различные инфекции в организме, а также установить локализацию беременности (ведь она бывает внематочной, что является угрозой для жизни и здоровья).
Обязательные анализы
Обязательные анализы при постановке на учет включают исследования, которые утверждены Министерством здравоохранения Российской Федерации. Бакпосев необходим для выявления заболеваний мочеполовой системы. По общему и биохимическому анализу крови удается выявить уровень кровяных телец, белка, содержание сахара, гемоглобин. Кроме того, устанавливается уровень ХГЧ (хорионический гонадотропин человека), который и определяет наличие беременности. Помимо этого, нужно сдать следующие анализы:
- анализ на группу крови и резус-фактор сдается и мужчиной, и женщиной;
- мазки из влагалища – помогают исключить венерические инфекции, изменения во флоре и онкологический процесс;
- анализ на сифилис, гепатиты и вирус иммунодефицита человека;
- анализ крови на скрытые инфекционные болезни, которые могут перейти к плоду (герпес, токсоплазмоз).

Как правило, проходят указанные исследования в начале беременности (при постановке на учет), далее на 18 неделе и затем на 30. Однако не стоит забывать об индивидуальности каждой пациентки. Любые отклонения в самочувствии женщины требуют внепланового обследования.
Дополнительные анализы по показаниям
Анализы, которые указаны выше, должна сдать каждая будущая мама в обязательном порядке. Иногда врач назначает и дополнительные исследования, которые необходимы для исключения каких-либо заболеваний или установления причины плохого самочувствия. К ним относятся:
- Анализ на гормоны. С помощью него выявляют уровень прогестерона. Иногда требуется несколько раз пересдавать анализ, чтобы результат получился точным.
- Анализ при резус-конфликте. Необходим, если резус-факторы женщины и мужчины несовместимы. Сдается при постановке на учет, а затем один раз в 7-14 дней, чтобы предотвратить преждевременные роды.
- Посев мочи. Нужен для определения состояния микрофлоры и чувствительности к препаратам. Назначается при подозрении на инфекционные заболевания мочеполовой системы. Бессимптомное длительное течение болезней провоцирует отклонения у плода, поэтому отказываться от исследования нельзя.
- Анализы мочи по Нечипоренко и Зимницкому. Первое исследование нужно для подтверждения или исключения патологий почек. Показаниями для анализа по Зимницкому являются патологии мочеполовой системы. Он исследует водовыделительную способность почек.
- Амниоцентез или забор околоплодной жидкости. Назначают при подозрении на хромосомные аномалии или кислородное голодание плода. Процедура проводится под контролем ультразвукового аппарата. В ходе нее прокалывают брюшную стенку, плодный пузырь и берут материал.

В список дополнительных анализов включен также кордоцентез. В ходе процедуры производится забор крови из пуповины плода. Осуществляется диагностика под контролем УЗИ и помогает выявить тяжелые патологии. Если есть подозрения на хламидиоз, уреплазмоз или другие инфекции, передающиеся половым путем, то женщине стоит сдать мазки и кровь на данные заболевания, которые являются угрозой выкидыша или приводят к задержке развития плода.
Планирование, зачатие и вынашивание ребенка требуют особого подхода. Женщине необходимо следить за здоровьем, регулярно посещать акушера-гинеколога и выполнять все указания. Если доктор назначил какое-либо исследование, не относящееся к обязательным, рекомендуется обязательно его пройти.
Ведение беременности: постановка на учет, обследования на разных сроках
И понять её можно. Список обследований и анализов, которые предстоит пройти за время беременности, способен огорошить, особенно тех, кто собирается стать мамой впервые. И возникает множество вопросов: зачем столько всего, обязательно ли выполнять «программу» от и до или можно ли от чего-то отказаться…
Конечно, каждая будущая мама вправе сама ответить на эти вопросы. Но для начала всё же советуем не рубить сплеча (я здорова, и мне ничего из этого не нужно!), а ознакомиться с информацией о том, какие обследования врачи советуют проходить беременным и почему.

На учёт становись! Первый триместр (1 – 12 неделя)
Собираясь в первый раз идти в женскую консультацию, чтобы встать на учёт, имейте в виду, что сделать это набегу, между делом, не получится. И дело не в очередях, а в том, что постановка будущей мамы на учёт – дело серьёзное и не быстрое. Акушер-гинеколог подробнейшим образом опросит вас и занесёт всю полученную информацию в медицинскую карту особого образца, которая ведётся во время всей беременности.
Вопросы, которые среди прочих задаст врач:
- Не было ли в семье случаев психических, онкологических и других серьёзных заболеваний, нарушений эндокринной системы, пороков развития органов.
- Нет ли у вас аллергии.
- Не болели ли вы инфекционными (генитальный герпес, трихомониаз, хламидиоз и т.д.) и/или гинекологическими (миома матки, дисфункция или новообразования яичников и т.д.) заболеваниями. Были ли гинекологические операции, по какому поводу.
- Каковы особенности менструального цикла (когда установился, нет ли нарушений и т.д.)
- Сколько было беременностей, и чем они закончились.
- Какими средствами контрацепции пользовались.
Такое количество вопросов не должно удивлять или раздражать вас: все они направлены на то, чтобы ничего не упустить и помочь вам благополучно выносить и родить ребёнка. Поэтому лучше заранее подготовиться, вспомнить или уточнить информацию. Ещё лучше – принести выписки из историй болезни, результаты анализов и прочих исследований, если этой информации нет в медицинской карте той поликлиники, где вы собираетесь вставать на учёт. Не смущайтесь, это не будет выглядеть ненужной въедливостью и занудством. Наоборот, врач поймёт, что имеет дело с будущей мамой, которая серьёзно относится к своему положению. А это всегда вызывает уважение и симпатию (во всяком случае, у хороших специалистов; а к плохим вы и сами не хотите попасть, не правда ли?)
Помимо подробнейшего опроса, акушер-гинеколог обязательно проведёт обследование, на которое тоже потребуется много времени. Ведь осмотреть нужно будет и кожу (чтобы не упустить проявления анемии, герпеса, проблем с почками и т.д.), и щитовидную и молочные железы, ноги (чтобы исключить варикоз). Обязателен и гинекологический осмотр, он поможет убедиться в отсутствии нарушений в строении органов беременной. Кроме того, во время него доктор возьмёт мазок из влагалища (он покажет отсутствие или наличие бактериальной инфекции).
В конце визита вы получите целую стопку направлений на исследования, которые будет необходимо пройти в ближайшее время.
Что нужно сдать после постановки на учёт:
- Анализ крови на сифилис (RW), ВИЧ, антитела к гепатиту В и С (из вены).
- Анализ крови на группу крови и резус-фактор (из вены).
- Анализ крови клинический (из пальца). Он покажет, нет ли у будущей мамы анемии, воспалительных изменений в крови.
- Анализ крови биохимический (из вены). Поможет выяснить, достаточно ли в крови беременной белка, глюкозы и других веществ, которые необходимы для правильного развития эмбриона (плода).
- Исследование факторов свертываемости крови по-другому называется коагулограммой (из вены). Его результаты покажут, нет ли у будущей мамы болезней крови, нарушающих свёртываемость. Знать это врачам необходимо, поскольку низкая свёртываемость чревата осложнениями или даже прерыванием беременности (в результате кровотечения или преждевременной отслойки плаценты), а высокая – медленным движением по сосудам, что может повредить ребёнку.
- Анализ мочи общий. Даст информацию о плотности и составе мочи, что позволит исключить проблемы с почками или сахарный диабет.
Будущим мамам, беременность которых протекает без осложнений, общие анализы крови и мочи следует сдавать 1 раз в месяц. Мазок на флору обычно берётся при первом посещении, на 28 – 30, 36 неделях, либо по мере необходимости.
За полтора – два месяца до предварительной даты родов анализы придётся сдавать чаще: общие анализы крови и мочи – 1 раз в две недели.
Кроме того, если вы ещё не делали УЗИ, то доктор назначит и его. В ходе исследования посмотрят, как развивается эмбрион, соответствуют ли его размеры сроку беременности, не повышен ли тонус матки, нет ли в ней или в придатках новообразований. Эта информация тоже чрезвычайно важна и помогает избежать многих неприятностей.
Также в первом триместре (ближе к его концу) проводят исследование, включающее в себя анализ крови (из вены), выявляющий отклонения в развитии ребёнка, и УЗИ, во время которого специалисты определяют степени возможность наличия у малыша некоторых генетических аномалий.
Если всё в порядке, то свою «программу минимум» для первого триместра вы выполнили и можете жить спокойно (разумеется, не забывая своевременно посещать врача).
В случае каких-то осложнений может потребоваться «программа максимум»:
- Если в крови мамы есть антитела к вирусу гепатита (не важно, В или С), то ей назначат подробный биохимический анализ крови, включающий исследование ферментов печени, и ультразвуковое исследование этого органа.
- В случае выявления анемии, беременную направят на биохимический анализ крови, при помощи которого определят уровень сывороточного железа (от него зависит тяжесть анемии).
- Разница резус-факторов будущих мамы (-) и папы (+) – повод сдать анализ крови на резус-антитела (из вены). Их обнаружение – тревожный сигнал. Ведь это означает, что малыш унаследовал положительный резус-фактор своего отца, а это грозит резус-конфликтом и гемолитической болезнью. В таком случае за здоровьем мамы и малыша требуется особый контроль.
- Дополнительные обследования на инфекции назначают беременным, если они болели герпесом, хламидиозом, токсоплазмозом и т.д., или в случае наличия в анамнезе хронических воспалений придатков, внематочной или неразвивающейся беременности, выкидыша, плацентарной недостаточности, многоводия. Обязательно обследуют и тех будущих мам, предыдущие дети которых рождались с признаками инфекций (пневмонией, конъюнктивитом и т.д.) или поражениями центральной нервной системы.
- Наличие у будущих родителей или их близких родственников пороков развития или болезней сердца, почек и других органов – веская причина для дальнейшего обследования и консультации генетиков.
- Если у беременной есть признаки раннего токсикоза или угрозы выкидыша, тоже обязательно будет проведено тщательное обследование.
- Привычное невынашивание беременности или неразвивающиеся беременности, а также пороки развития предыдущих детей женщины – основание для направления пациентки к генетикам.
Визиты к акушеру-гинекологу:
До 20-й недели – 1 раз в месяц.
С 20-й до 33-34-й недели – 2 раза в месяц.
С 33-34 недели до родов – 1 раз в десять дней.
С 37-й недели – 1 раз в неделю.
Каких ещё специалистов должна посещать будущая мама:
Терапевт:
На сроке до 12 недель.
После 20 недели беременности.
Это делается для того, чтобы удостовериться в отсутствии заболеваний, которые могут помещать благополучному течению беременности.
Окулист:
На сроке до 12 недель.
После 20 недели беременности.
Врач проверит состояние зрение беременной, даст рекомендации по способу родоразрешения. Если проблем нет, то визит будет разовым. В противном случае может понадобиться постоянное наблюдение специалистов.
Стоматолог:
На сроке до 12 недель.
Посещение стоматолога поможет избежать развития болезнетворных микроорганизмов в несанированной полости рта.
Продолжаем подготовку. Второй триместр (13 – 26 неделя)
«Программа минимум»:
- Во время каждого визита к врачу во втором триместре вам будут измерять окружность живота и высоты дна матки. Кроме того, обязательны замеры веса. Это нужно, чтобы врач видел, нормально ли развивается малыш и набирает вес будущая мама.
- На 16-й, а потом и 22-й неделе, как правило, назначают следующие УЗИ. Во время них особое внимание так же будет уделяться соответствию размеров плода сроку беременности. Помимо этого, исследование поможет выяснить, нет ли у крохи пороков развития и каково состояние плаценты (толщина, величина, степень зрелости и соответствие степени зрелости сроку) и место её расположения.
- На 18-й неделе снова назначают анализ крови на сахар.
- Во втором триместре при помощи исследования уровня белков (альфа-фетопротеина и хорионического гонадотропина) выявляются риски хромосомных аномалий и врождённых пороков развития плода.
«Программа максимум»:
- В случае, если будущие родители старше 35 лет, кто-то из них (или оба) болен хламидиозом, герпесвирусной инфекцией и т.д. или имеет пороки развития органов, на 17 – 20 неделе врач назначит пренатальную диагностику. Это исследование поможет обнаружить те серьёзные генетические нарушения, которые невозможно определить при помощи УЗИ.
- Исходя из результатов пренатальной диагностики, акушер-гинеколог и врач-генетик принимают решение направлять или не направлять пациентку на исследование околоплодных вод. Амниотическую жидкость для анализа берут через прокол плодных оболочек. Помимо этого, могут назначить и исследование крови малыша. Материал для него берут при помощи кордоцентеза (прокола пуповины).
- Дополнительные исследования могут назначить и в случае, если здоровье будущей мамы внушает опасения (например, есть пороки сердца, болезни почек или сахарный диабет).
Схема обследований и анализов, которые предлагает современная отечественная медицина будущим мамам, позволяет максимально обезопасить как саму женщину, так и малыша.
Дело движется к финалу. Третий триместр (26 – 40 неделя)
«Программа минимум»:
- На каждом приёме врач продолжает проводить измерения окружности живота, высоты дна матки и веса будущей мамы.
- На 26-й неделе проводится очередное УЗИ. Однако если беременная чувствует себя хорошо, а результаты предыдущих УЗИ были в пределах нормы, врач может принять решение не проводить это исследование.
- С 28-29 недель проводят допплерометрические исследования. Хотя внешне всё происходящее похоже на обычное УЗИ, этот метод исследования показывает кровоток ребёнка, а это помогает понять, достаточно ли он получает кислорода и питательных веществ.
- 33 неделя – время первой кардиотокограммы (КТГ). Она даёт врачам информацию о самочувствии малыша. Ближе к родам исследование повторяют. В этот же период могут назначить ещё одно УЗИ, поскольку именно на поздних сроках ста
- В 30, а потом и в 36-38 недель назначают повторные анализы крови на ВИЧ, сифилис. Результаты анализов вносят в обменную карту, которую беременная должна взять с собой в роддом.
- На 38 – 40 неделях вам снова сделают УЗИ. Оно покажет положение малыша, пуповины, а также состояние и степень зрелости плаценты.
«Программа максимум»:
- В случае, если по результатам КТГ ребёнок чувствует себя недостаточно хорошо и есть необходимость выяснить причины этого, ещё раз назначают УЗ-допплерометрию.
На финишной прямой
Во время родов врачи наблюдают за состоянием роженицы: цветом кожных покровов и слизистых, частотой пульса, дыхания и давлением. Кроме того, проводят кардиомониторинг – при помощи датчиков, закреплённых на животе роженицы, следят за сердцебиением малыша во время схваток.
Дело сделано, извольте обследоваться!
Через сутки после появления на свет малыша проводятся общие анализы крови и мочи.
На первые или вторые сутки вам могут назначить гемостазиограмму. Делается это для своевременной диагностики и предотвращения осложнений, вызванных слишком быстрым или медленным движением крови по сосудам, в следующих случаях:
- После любого оперативного вмешательства (к ним относятся кесарево сечение или ручное отделение последа).
- Если у мамы варикозное расширение вен.
3 – 5 сутки – время для УЗИ. При помощи него установят, как сокращается матка, нет ли в ней кусочков плаценты и/или скоплений сгустков крови, а также признаков воспаления.
Вот и всё. Может показаться, что список этот, действительно, слишком длинный. Но если раскидать все пункты на девять месяцев, то окажется, что всё не так уж и страшно. А здоровье – ваше собственное и малыша – серьёзное основание для того, чтобы проходить все необходимые обследования и нужные анализы.
В этом на собственном опыте убедилась Анна. Две её дочки были долгожданными (старшая родилась, когда Анне уже исполнилось 33, а младшая – в 35) – их рождению предшествовали годы и годы бесплодия. Всю первую беременность будущая мама тщательнейшим образом соблюдала указания врачей. Тем более что коагулограмма показала проблемы со свёртываемостью крови, пришлось наблюдаться в специализированном центре, специалисты которого знали, как помочь ей. В итоге, в срок родилась крепенькая и здоровая девочка.
Вторая беременность стала не меньшей неожиданностью. Старшая дочка требовала много внимания, помочь Анне было некому (муж постоянно был в командировках, бабушки жили далеко, а на няню Анна и сама не соглашалась). В итоге, к специалистам по проблемам со свёртываемостью крови женщина обратилась лишь на тридцать четвёртой неделе, правда, сама себя она успокаивала тем, что анализы, сданные в женской консультации, показали лишь незначительные превышения нормальных параметров. В итоге, не успели прийти результаты исследований, взятых в специализированном медицинском центре, как у Анны началось кровотечение. Из-за преждевременной отслойки плаценты, ей было проведено экстренное кесарево сечение. Младшая дочка появилась на свет на тридцать пятой неделе. Потом та же врач, что наблюдала её первую беременность, мягко пожурила:
– Вот видишь, понадеялась на «авось», приехала к нам слишком поздно, и мы не успели предотвратить отслойку.
Анна только сокрушённо кивала. Она и сама понимала, что была не права. К счастью, ошибка не стала фатальной. Её младшую дочку спасли. И, хотя им с мужем пришлось пережить несколько страшных дней, вскоре девочка пошла на поправку. Сейчас, четыре года спустя, здоровье малышки в полном порядке. Но всем своим знакомым будущим мамам Анна, если у неё спрашивают совета, рекомендует внимательно слушать врачей, строго следовать их указаниям и рекомендациям и не надеяться на тот самый «авось», который когда-то так подвёл их с дочкой.
Внимание! Все сроки и виды исследований в статье указаны примерно и могут варьироваться. Данные, приведённые выше, помогут вам в общих чертах представлять, что, зачем и когда будут назначать специалисты за время беременности. Более подробную, полную и актуальную информацию вы получите от своего врача.
Что интересует при первом визите к гинекологу
Когда вставать на учет по беременности? Какие обследования и анализы необходимо сдать будущей маме при первом визите в женскую консультацию?
Татьяна Обоскалова акушер-гинеколог, доктор медицинских наук
На учет в медицинское учреждение необходимо встать не позднее 12 недель беременности. Важно, чтобы между медицинским персоналом и пациенткой установились партнерские отношения, основанные на взаимном уважении, доверии и ответственности. Врач обязан выполнить стандартные мероприятия, предусмотренные соответствующими регламентирующими документами Министерства здравоохранения Российской Федерации. Эти правила распространяются на все лечебные учреждения, независимо от формы собственности. Данный стандарт может быть превышен, если возникает необходимость.
Первый визит в ЖК. Встаем на учет по беременности

При первом посещении врач выяснит у вас обстоятельства вашей предыдущей жизни: уточнит, как протекали беременность и роды у вашей матери, как вы росли и развивались в детстве, чем болели, поинтересуется всеми вашими болезнями во взрослом состоянии, оценит наличие и возможное влияние профессиональных вредностей. Не праздным для врача будет вопрос о возрасте начала вами сексуальной жизни, количестве и частоте смены половых партнеров, так как эти факты могут служить указаниями на заболевания, передаваемые половым путем, и потребуют дополнительного обследования.
Доктор обязательно оценит ваш акушерский и гинекологический анамнез (“анамнез” в переводе означает “история”): время начала менструальной функции, ее ритмичность и частоту, количество и исходы предыдущих беременностей. Не стоит скрывать от врача даже те факты, связанные со здоровьем, которые вы не очень бы хотели афишировать. Врач сохранит вашу тайну, но будет информирован о вероятных причинах осложнений течения беременности, поэтому к первому визиту к врачу следует подготовиться, чтобы четко и ясно рассказать о себе.
Гинекологический осмотр при беременности
После опроса врач произведет общий и гинекологический осмотр, выполнит ряд акушерских исследований. Среди ваших вопросов есть и такой:
- Могу ли я отказаться от ручного осмотра на первом приеме?
Отказаться вы можете, но не стоит этого делать, поскольку во время первого осмотра проводится оценка состояния половых путей, выявление возможных аномалий развития половых органов, наличие инфекционного процесса в них, определение срока беременности.
- Почему так часто надо сдавать анализы во время беременности?
- Платные анализы — “развод” или необходимость?
- Зачем в первом триместре делать УЗИ — там еще почти ничего не видно?

В первом триместре. Кстати, общая продолжительность беременности составляет 284 дня: 10 лунных, или 9 календарных, месяцев. Это большой срок, на протяжении которого все параметры жизнедеятельности женского организма существенно меняются, поэтому у акушеров издревле принято весь период беременности делить на три фрагмента — триместра. Первый триместр — это период с момента имплантации плодного яйца до формирования плаценты, то есть до 12–14-й недели беременности. Второй триместр — до 27- недели, третий триместр — до 40-41-й недели.
Анализы в первом триместре
Так вот, в первом триместре в стандарт обследования входит общий анализ крови и мочи, биохимический анализ крови, анализ крови на инфекции (сифилис, вирусные гепатиты В и С, вирус иммунодефицита человека (ВИЧ)), микроскопическое исследование содержимого половых путей на выявление воспалительных процессов. Обязательно посещение стоматолога, отоларинголога, хирурга и, конечно, терапевта. Доктору нужно представить документы, подтверждающие обследование ваших ближайших родственников на туберкулез (флюорографию). Вам самой во время беременности делать флюорографию не рекомендуется. Это исследование необходимо провести до беременности. Как видите, обследование направлено на обнаружение различных заболеваний, особенно инфекционной природы, поэтому игнорировать его ни в коем случае нельзя.
Важную часть диагностических мероприятий первого триместра составляют исследования, направленные на выявление аномалий (пороков) развития плода. Для этого проводится определение в крови белка, ассоциированного с беременностью (РАРР-тест) и ультразвуковое исследование в сроке когда можно обнаружить косвенные и прямые признаки патологии у плода, оценить степень тяжести пороков и принять взвешенное решение о вынашивании данной беременности. Пол ребенка в этом сроке по данным ультразвукового исследования определить еще невозможно.
Если беременность протекает нормально, визиты к врачу могут быть не чаще 1 раза в месяц, однако к каждому посещению необходимо сделать анализ мочи, и так всю беременность. Отнеситесь к данному обстоятельству как к неизбежной необходимости, поскольку это простое исследование, проводимое в регулярном режиме, позволит свое-временно заподозрить у вас развитие такого частого и опасного осложнения беременности, как преэклампсия, или гестоз.
У части женщин в процессе обследования выявляются симптомы или данные, требующие проведения дополнительных диагностических действий, например для выявления более широкого спектра инфекций. К сожалению, не все анализы и диагностические процедуры предусмотрены стандартом и финансируются из государственных источников, поэтому врач вправе рекомендовать вам обследование за ваш счет, но окончательное решение этого вопроса остается за вами.
Образ жизни и питание беременной
Следующая группа ваших вопросов касается особенностей питания и быта:
- Лечить ли зубы во время беременности?
- Простыла, как лечиться на неделе беременности?
- Как не поправиться во время беременности?
- Как предотвратить появление растяжек во время беременности?
- Как бороться с целлюлитом?
- Может ли навредить эпиляция?
- Можно ли красить волосы при беременности? Какую краску лучше использовать?
- Витамины для беременных — пить или не пить?
Относительно лечения каких-либо заболеваний во время беременности можно сказать, что, как правило, оно бывает необходимо, так как отклонения в состоянии здоровья всегда отрицательно сказываются на течении беременности. Другое дело, что врач ограничен в своих терапевтических возможностях, особенно в первом триместре, поэтому мы и говорим о важности прегравидарной (то есть до наступления беременности) подготовки. Если вы все-таки заболели патологией верхних дыхательных путей, начните лечение с “народных” средств, а из лекарственных препаратов принимайте только те, которые разрешены у беременных. Категорически отказываться от медикаментозной терапии нельзя, так как инфекционный процесс может навредить больше, чем лечение, и вам, и вашему ребенку.
Зубы лечить нужно обязательно, так как они являются источником инфекции, которая в послеродовом периоде может стать причиной заболевания как у матери, так и у ребенка. Острые респираторные заболевания также надо лечить средствами, разрешенными беременным, использовать известные народные способы.
Современные женщины хотят сохранить безукоризненный внешний вид и после рождения малыша. Такое стремление похвально. Однако во время беременности увеличение массы тела неизбежно. Это происходит не только за счет увеличения массы матки, роста плода, нарастания количества околоплодных вод, но и вследствие увеличения общей мышечной массы и жировых отложений. Это физиологический процесс, когда организм готовится к колоссальным нагрузкам и потерям во время родов, послеродового периода и лактации, поэтому беременность не подходящий период для диет. Однако переедание также вредно.
Борьба с пресловутым целлюлитом во время беременности не отличается от таковой вне ее. Прежде всего, это правильное регулярное питание, массаж, умеренная физическая активность. Растяжки являются следствием гормональной перестройки, поэтому предотвратить их появление в ряде случаев невозможно, но использовать специальные косметические средства и процедуры не возбраняется. Также не возбраняется красить волосы (тем более что существуют линии, основанные на естественных красителях) или осуществлять уход за ногтями. Эпиляция, особенно без применения химических средств, конечно, не принесет вреда. Беременность должна украшать женщину, а не превращать ее в дурнушку. Опрятная, ухоженная будущая мать — прообраз мадонны.
Природой предусмотрено, что во время беременности организм женщины, а также организм плода активно потребляют микро- и макроэлементы (железо, йод, кальций, магний), белки, жиры и углеводы. Если органические вещества организм производит сам, то минеральные компоненты поставляются извне. Эти вещества содержатся в продуктах питания, однако потребности беременной настолько велики, что для восстановления дефицита, например, железа, потребуются килограммы мяса, а яблоками или гранатами его вообще не восполнить. Жители многих регионов испытывают дефицит йода, то есть женщина вступает в беременность уже с йодной недостаточностью, а потом и плод начинает активно потреблять этот элемент для развития своей щитовидной железы и формирования нервной системы. Исходный дефицит усугубляется и может стать причиной возникновения патологии у матери и плода. Восполнить дефицит можно только путем употребления обогащенных йодом продуктов и специальных препаратов, в которых четко определена доза. Кальций и магний важны для обеспечения нормального тонуса кровеносных сосудов и сократительной деятельности матки.
Современные витаминно-минеральные комплексы для беременных созданы с учетом физиологических потребностей женщины, однако некоторым пациенткам требуется коррекция дозы того или иного компонента, поэтому, может быть, помимо комплексного аппарата, вам будет назначен дополнительно йод, железо или какой-то другой препарат.
Информация на сайте имеет справочный характер и не является рекомендацией для самостоятельной постановки диагноза и назначения лечения. По медицинским вопросам обязательно проконсультируйтесь с врачом.



