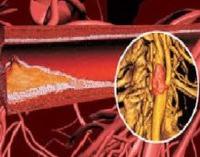
Атеросклеротическая болезнь сердца
Что такое атеросклеротическая болезнь сердца? Патология представляет собой сужение просвета аорты и коронарных сосудов вследствие отложения на внутренних стенках холестериновых бляшек. В результате ограничивается приток крови к органу, нарушается кровоснабжение. Если своевременно не распознать патологию и не начать лечение, то пациент рискует столкнуться с серьезными осложнениями, которые в ряде случаев заканчиваются летальным исходом.
Специалисты кардиологического отделения «Клиники АВС» помогут остановить прогрессирование болезни. В нашем лечебно-диагностическом учреждении работают узкопрофильные специалисты различных кардиологических направлений (терапевты-кардиологи, ангиологи, кардиохирурги, аритмологи). Внушительный практический опыт врачей и современное высокоинформативное оборудование позволяет поставить верный диагноз в кратчайшие сроки и разработать схему лечения индивидуально для каждого пациента.
Причины и факторы риска
Накопление липидов на стенках сосудов, сужение их просвета, вплоть до полного перекрытия и расстройство гемодинамики провоцирует развитие гипоксии тканей сердца. ИБС атеросклеротическая болезнь сердца, а также атеросклеротический кардиосклероз, инфаркт миокарда, аневризма сосудов — распространенные осложнения патологии. В конечном итоге она нередко приводит к инвалидизации, преждевременной смерти.
Заболевание относится к полиэтиологическим, т. к. развитию патологии способствует сразу несколько факторов, но основополагающий — повышенный уровень холестерина в крови. Достаточно часто такое состояние наблюдается у лиц с избыточной массой тела, серьезными погрешностями в питании (избыток животных жиров), нарушениями обмена веществ (сахарный диабет).
В группе риска лица с артериальной гипертензией (АГ), генетической предрасположенностью, алкогольной или никотиновой зависимостью, низкой двигательной активностью, частыми инфекционными заболеваниями, а также пациенты, принимающие препараты, влияющие на реологические свойства крови (повышающие ее сгущение), возраст после 45 лет.
Стадии, симптомы и диагностика заболевания
- Долипидная. Снижается скорость кровотока из-за повышения концентрации ЛПНП в крови. На стенках сосудов образуются микротрещины.
- Липоидоз. В поврежденных участках сосудов происходит отложение липидных клеток, они постепенно увеличиваются в размерах.
- Липосклероз. На месте жировых накоплений образуется молодая соединительная ткань. Ее последующее созревание сопровождается формированием фиброзной бляшки. На данной стадии заболевание хорошо поддается консервативному лечению.
- Атероматоз. Происходит распад жировых, белковых накоплений, эластических, коллагеновых волокон. Кристаллизация жирных кислот и холестерина деформирует сосудистую стенку. На этой стадии развиваются различные осложнения: при повреждении поверхности холестериновой бляшки атероматозные массы вымываются током крови и образуют эмболы; при некрозе глубоких слоев стенки сосуда формируется аневризма, возможен ее разрыв, расслоение и пр.
- Атерокальциноз. Это завершающая стадия, при которой в холестериновой бляшке откладываются соли кальция. Бляшка обретает каменистую плотность, сосудистая стенка в зоне петрификации деформируется. Возрастает риск образования тромбов.
Симптомы атеросклеротической болезни сердца проявляются при значительном перекрытии просвета сосудов. В этом случае нарушается кровоснабжение сердца, нарушается его функционирование. У пациента наблюдается аритмия, приступы боли в левой стороне грудной клетки, которые усиливаются после физической нагрузки или нервного напряжения. Атеросклеротическая болезнь сердца с АГ сопровождается отдышкой, нехваткой воздуха, головокружением, беспокойством, потерей сознания.
Из-за длительного нарушения гемодинамики развивается сердечная недостаточность. Сопутствующим заболеванием может стать ХОБЛ, которое усугубляет состояние пациента и повышает риск летального исхода.
Чтобы поставить диагноз левожелудочковая атеросклеротическая болезнь сердца врачи «Клиники АВС» собирают анамнез. При первичном осмотре лечащий специалист расспрашивает о жалобах, проводит физиакальную диагностику, ставит предварительный диагноз. Для его уточнения назначает ряд диагностических исследований:
- Лабораторные, в частности липидограмма (помогает обнаружить нарушение липидного обмена, выявить повышение уровня ЛПНП, оценить риск атеросклероза, болезнь сердца).
- Инструментальные:
- ЭхоКГ (врач УЗД оценивает сократимость сердца, проводит фазовый анализ, измеряет параметры стенок и полостей, определяет давление в камерах, исследует состояние клапанов).
- ЭКГ (позволяет выявить недостаточное кровоснабжение сердечной мышцы).
- Ангиография (проводится с введением контрастного вещества, позволяет определить участок сужения коронарных артерий).
- Стресс-тест (определяется реакция сердца на физическую активность).
- КТ (послойное сканирование структур сердца, выявляет дефекты клапанов, патологии миокарда, перикарда, камер сердца и пр.). Список исследований назначается в индивидуальном порядке, поэтому он может корректироваться.
Методы лечения
После получения данных обследований лечащий специалист составит индивидуальную схему лечения, учитывая симптоматику, состояние здоровья пациента и особенности протекания патологии.
Лечение атеросклеротической болезни сердца может ограничиться диетой или же быть медикаментозным или хирургическим. Диета уместна на начальной стадии болезни. Пациенту даются рекомендации относительно рациона, в основе которых: ограничение жиров животного происхождения, увеличение потребления клетчатки, овощей.
- Лекарственные препараты назначаются при запущенной форме заболевания. Список тех или иных медикаментов также назначается индивидуально, но в целом терапия направлена на снижение риска развития осложнений, нормализацию липидного профиля и улучшение самочувствия пациента. Для этого могут потребоваться:
- Антиагреганты (клопидогрел).
- Ангиопротекторы и корректоры микроциркуляции (компламин, пармидин).
- Вазодилататоры (никошпан).
- Статины (кардиостатин, мевакор, зорстат, симвастол, лескол) и пр.
Прогноз
Прогноз зависит во многом от стадии развития болезни. Чем раньше будет выявлена патология и начато лечение, тем выше продолжительность жизни и шансы на восстановление нормального функционирования сердца.
Врачи «Клиники АВС» настоятельно рекомендуют не откладывать визит к врачу не только, когда боль в сердце становится постоянной, но и в профилактических целях. Наш медицинский центр оснащен современным оборудованием, которое способно выявить мельчайшие патологические изменения в органе, что дает огромное преимущество в скорости постановки диагноза и начале лечения.
«Клиника АВС» — это медицинские услуги европейского уровня, комфортные условия и компетентный персонал. Мы работаем для тех, кто заботится о своем здоровье, о здоровье своих близких и выбирает лучшее.
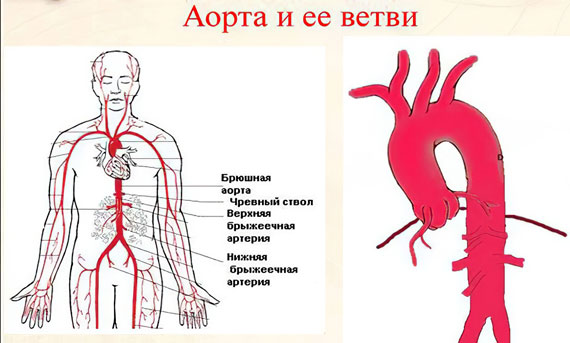
Атеросклероз аорты сердца
Атеросклероз аорты сердца – это болезнь, поражающая крупнейшую в организме человека эластичную артерию и имеющая хроническое течение. Заболевание характеризуется образованием одного или нескольких очагов липидных отложений на внутренней оболочке сердечной аорты, носящих название «атероматозные бляшки». По мере прогрессирования болезни происходит разрастание соединительной ткани и кальциноз стенок аорты, что вызывает её деформацию, хотя и медленную, но неуклонно прогрессирующую. В результате просвет сужается до полной облитерации, из-за чего страдает сердце и низлежащие питающиеся от нее органы, которые начинают испытывать нарастающую недостаточность кровоснабжения.
Кроме того, возможна закупорка аорты сердца тромбом. Итогом окклюзии просвета артерии становится инфаркт миокарда.
Сама аорта состоит из двух отделов и делится на грудную и брюшную часть. Грудная аорта является начальным участком сердечной аорты, а отходящие от нее артерии подают кровь к верхней половине тела и находящимся там органам. Брюшная аорта – это конечный участок, который питает кровью органы, расположенные в нижней части тела, а именно – в брюшной полости и тазу.
Согласно статистике, от атеросклероза аорты сердца чаще всего страдают мужчины, достигшие возраста 50 лет и старше, а также женщины, перешагнувшие рубеж в 60 лет.
Симптомы атеросклероза аорты сердца
Болезнь на начальных этапах развивается практически бессимптомно, иногда период формирования бляшки может занимать несколько десятилетий. В зависимости от того, какой отдел аорты сердца был поражен, человек будет испытывать те или иные неприятные ощущения.
Если патологическим изменениям подверглась грудная аорта, то человек будет предъявлять жалобы на следующие симптомы:
Боли в грудной клетки, возникающие с определенной периодичностью и носящие жгучий характер;
Рост систолического артериального давления;
Часто возникающие головокружения;
Трудности с проглатыванием пищи;
Преждевременное появление седины и раннее старение;
Разрастание волос в ушных раковинах;
Формирование жировиков на лице;
Появление светлой полосы на наружной оболочке радужки глаза.
Когда атеросклероз поражает брюшной отдел сердечной аорты, человек может предъявлять жалобы на:
Нарушения стула, выражающееся в периодической смене поносов запорами;
Прогрессирующая потеря веса;
Приступообразные ноющие боли невысокой интенсивности, возникающие после еды и прекращающиеся спустя два часа;
Сильные боли в животе, которые не купируются с помощью обезболивающих средств, могут свидетельствовать о развитии воспаления органов брюшного отдела или самой брюшины, что возникает в результате тромбоза;
Причины атеросклероза аорты сердца
Среди причин, приводящих к развитию атеросклероза аорты сердца, можно выделить:
Возраст больного старше 40 лет. Риск формирования атеросклероза увеличивается параллельно прожитым годам;
Половая принадлежность (мужчины в возрасте до 55 лет страдают от атеросклероза аорты сердца намного чаще, чем женщины);
Наследственный фактор, то есть, повышается риск развития атеросклероза в тех семьях, где родственники страдали от аналогичного заболевания;
Вредные привычки, в частности, табакокурение. Содержащиеся в дыме смолы и никотин способствуют спазмам коронарных артерий, повышая риск ИБС и увеличивая артериальное давление;
Нерационально подобранная схема питания с преобладанием в меню жиров животного происхождения;
Низкая двигательная активность, что приводит к формированию сахарного диабета и ожирения, а также к снижению скорости метаболических процессов и образованию атеросклеротических бляшек;
Высокое артериальное давление;
Частые инфекции и интоксикации организма.
Диагностика атеросклероза аорты сердца
Как правило, заподозрить развитие атеросклероза аорты сердца лишь по жалобам пациента практически невозможно, поэтому так важно регулярное обследование у терапевта и выявление сопутствующих факторов риска. Среди них повышение артериального давления, увеличение массы тела, повышение уровня холестерина в крови.
Если существуют подозрения на наличие атеросклероза аорты, то используются следующие уточняющие методики:
ЭКГ, дополненное результатами УЗИ аорты и сердца;
Коронография и ангиография;
Дуплексное и триплексное сканирование;
Лечение атеросклероза аорты сердца
Медицинские средства (лекарства, витамины, медикаменты) упоминаются в ознакомительных целях. Мы не рекомендуем их использовать без назначений врача. Рекомендуем к прочтению: “Почему нельзя принимать медицинские препараты без назначения врача?”.
Чем раньше будет начато лечение, тем выше будет его эффект. Терапия направлена, во-первых, на снижение уровня холестерина в крови, во-вторых, на стимуляцию его скорейшего выведения из организма и, в-третьих, на устранение сопутствующих патологий.
Существуют определенные группы препаратов, применяемые для лечения атеросклероза аорты сердца, среди них:
Статины, способствующие снижению уровня холестерина в крови, но имеющие большое число побочных эффектов и противопоказаний (правахол, зокор, мевакор);
Производные никотиновой кислоты и сама никотиновая кислота (витамин В3), которые также направлены на снижение уровня холестерина и триглицеридов в крови, обладающие антитератогенными свойствами и способствующие выработке «хорошего» холестерина. Однако, учитывая, что дозировку нужно принимать от 50 до 300 суточных норм, неизбежны побочные реакции;
Фибраты, направленные на уменьшение синтеза организмом собственных жиров (мисклерон, гевилан, атромид);
Секвестранты желчных кислот, способствующие их выведению и снижению уровня холестерина в крови (холестид, холестирамин).
Ни одно из этих средств не может быть назначено и использовано пациентом самостоятельно, так как имеет ряд противопоказаний и грозит развитием осложнений, чаще всего, со стороны печени. Поэтому схема должна подбираться исключительно лечащим доктором и в индивидуальном порядке. Врач, который лечит атеросклероз – участковый терапевт. При необходимости пациент может быть направлен к более узкому специалисту.
Кроме вышеперечисленных медикаментозных средств, больному будут даны рекомендации по изменению схемы питания, рекомендуется придерживаться средиземноморской диеты. Нередко врач назначает витаминные и минеральные комплексы, препараты омега-3 (например, Омакор).
В дополнение к основному лечению могут быть рекомендованы растительные препараты, такие, как: Инфламинат, Рависол, Ревайтл Чесночные Жемчужины.
В некоторых случаях одного только медикаментозного лечения бывает недостаточно и может потребоваться хирургическое вмешательство. Оно необходимо, когда существует угроза для жизни человека, например, инфаркт миокарда, ишемия почки или иное грозное осложнение атеросклероза аорты сердца.
Прогноз на выздоровление при атеросклерозе дать трудно, все зависит от степени развития болезни. Однако при своевременном устранении факторов риска показатели смертности значительно снижаются. Поэтому так важна профилактика атеросклероза.
Профилактика атеросклероза аорты сердца
Профилактические мероприятия направлены на то, чтобы не допустить повышения уровня холестерина в крови и не дать ему откладываться на стенках аорты.
Чтобы снизить риск развития атеросклероза, необходимо:
Отказаться от вредных привычек, в первую очередь, от курения и употребления алкоголя;
Пересмотреть свой подход к питанию. Хотя доля холестерина, попадающего в кровь из пищи, не слишком велика и составляет всего лишь 25%, тем не менее, в качестве профилактических мероприятий не лишним будет перейти на средиземноморскую диету;
Если был замечен хотя бы один из признаков, указывающих на проблемы в работе аорты сердца, следует как можно быстрее обратиться к врачу и пройти комплексную диагностику. Своевременное лечение сопутствующих заболеваний снизит риск развития атеросклероза аорты сердца. Речь идёт о сахарном диабете, артериальной гипертензии, ожирении;
Ведение активного образа жизни, умеренная физическая активность, занятия доступными видами спорта даст возможность если не избежать, то значительно отсрочить время манифестации болезни;
Стоит ежегодно проходить осмотры в поликлинике по месту жительства, что особенно актуально для людей, перешагнувших рубеж в 40 лет.
Соблюдение этих профилактических мер позволит снизить риск развития атеросклероза аорты сердца, избежать серьезных осложнений болезни и сохранить качество жизни на высоком уровне.

Образование: Диплом по специальности «Кардиология» получен в ПМГМУ им. И. М. Сеченова (2015 г.). Здесь же была пройдена аспирантура и получен диплом «Кардиолог».
Наши авторы
Почему возникает, и как лечить атеросклероз коронарных артерий
Атеросклерозом называется патологический процесс, при котором происходит нарушение обмена жиров в организме. Высокий уровень холестерина низкой плотности, циркулируя в плазме, откладывается на стенках сосудов, препятствуя свободному току крови. Это приводит к развитию ишемии органов и тканей. Особенно чувствительны к недостатку кислорода головной мозг и миокард. Такое состояние заканчивается инсультом или инфарктом, поэтому коронарный атеросклероз представляет угрозу для жизни человека.
Как снабжается кровью сердце
Сердечная мышца работает постоянно и нуждается в хорошем кровоснабжении. Для удовлетворения ее потребности к ней подходят две венечные артерии, берущие начало от аорты. Правый сосуд отвечает за кровоток заднебазального отдела, перегородки и правый желудочек. Остальная часть миокарда получает кислород и питание из левой артерии, которая разветвляется на переднюю межжелудочковую ветвь (ПМЖВ) и огибающую.
Венозная кровь собирается по коронарным венам в синус, который располагается в правом желудочке. Если в просвете артерий находятся бляшки, то сердце испытывает повышенную потребность в кислороде, которая усиливается во время физической нагрузки. Не получая необходимого, мышца начинает отмирать. Развивается стенокардия, кардиосклероз и некроз.
Причины и локализация коронарного атеросклероза
Атеросклероз коронарных сосудов поражает крупные стволы артерий, несущих кровь в миокард, нередко холестериновые отложения располагаются поблизости от устьев. Часто они обнаруживаются в ПМЖВ, немного реже – в огибающей ветви. В правой венечной артерии появление бляшек встречается нечасто. Признаки склерозирования находят в экстрамуральных (поверхностных) частях сосудов, а в интрамуральных они остаются незатронутыми. Процесс характеризуется диффузным поражением с различной степенью сужения.

Причинами развития патологии являются повышение уровня холестерина и нарушение обменных процессов при ожирении, неправильном питании, низкой физической активности. В группе риска находятся люди с наследственной предрасположенностью и пристрастием к курению. Часто отмечается данное отклонение у мужчин после 45 и у женщин старше 55 лет.
Атеросклероз не развивается как локальная патология, обычно поражаются все сосуды. Отсутствие лечения заканчивается инфарктом, инсультом, развитием сердечной и мозговой недостаточности, инвалидностью и смертью пациента.
Симптомы
Атеросклероз коронарных артерий сердца обычно не проявляется на начальной стадии и может быть выявлен случайно при проведении диагностических исследований. Это вызвано тем, что просвет сосудов еще не достаточно заполнен, и кровоток не практически не нарушается. Его незначительное замедление может давать одышку, дискомфорт за грудиной во время стресса или физической перегрузки, утомляемость и слабость.
Когда процесс усугубляется, у пациента возникают такие жалобы:
- жжение, давление и боль в области сердца;
- ощущение перебоев;
- нехватка воздуха.
Прогрессирование атеросклероза и значительное снижение кровотока проявляется в виде приступов стенокардии. Когда бляшка отрывается, она может из крупного сосуда попасть в более мелкий и перекрыть поступление кислорода на определенном участке миокарда. Это приводит к развитию инфаркта.
Диагностика
Для предупреждения острых состояний на поздних стадиях заболевания требуется сразу обращаться к врачу и проводить диагностику атеросклероза. Ее целью является:
- подтверждение или опровержение поражения сосудистой стенки;
- уточнение локализации и степени распространения процесса;
- оценка функционального состояния ишемизированных тканей.
Лабораторные методы
При помощи лабораторных исследований можно:
- определить прогрессирование патологии;
- оценить эффективность лечения.
Для этого измеряются уровни холестерина, липидов и триглицеридов в крови. Полная и развернутая картина, которую можно получить относительно содержания данных веществ в плазме, называется липидограммой. Особое внимание следует обращать на холестерин низкой плотности (ЛПНП). Именно его концентрация считается атерогенной. Увеличение триглицеридов также является угрозой для здоровья. Повышенный уровень липопротеидов высокой плотности (ЛПВП) указывает на низкий риск формирования бляшек в интиме сосудов.
Для диагностики атеросклероза большое значение имеет определение коэффициента атерогенности. Он высчитывается просто. От общего количества холестерина вычитается полученное число ЛПВП и делится на ЛПНП. Нормальный показатель находится в пределах от 3 до 5, а превышение значения указывает на опасность развития атеросклероза.
Инструментальные
Золотым стандартом диагностики ишемии миокарда является ангиография. Этот далеко не новый метод позволяет до сих пор мне и моим коллегам четко определиться с причиной боли в сердце во время приступа или нарушения ритма. Введение контрастного вещества и наблюдение за его распределением в венечных сосудах позволяет точно выявить место окклюзии. Такой вид исследования помогает установить точный диагноз и определить способ лечения. Недостатком его является высокая инвазивность и необходимость тщательной подготовки.
Компьютерная томография с применением контрастного вещества позволяет получить трехмерное изображение пораженного сосуда и оценить состояние отдела сердца, который подвергается изменениям. МРТ дает возможность рассмотреть патологию в объемном виде и высоком качестве, при этом не требуется использование дополнительного введения препарата. Но это исследование нельзя проводить при наличии кардиостимулятора и других металлических включений в теле.
Особенности стенозирующего коронаросклероза
При использовании различных методик определить атеросклероз венечной артерии со стенозом можно по таким признакам:
- выраженное снижение скорости кровотока в зоне поражения;
- наличие бляшки, перекрывающей просвет на 50 % и более от нормы;
- изменения миокарда в области бассейна суженной коронарной артерии.
Лечение
Самым главным моментом в лечении атеросклероза сосудов сердца является нормализация липидного обмена. С этой целью применяются:
- Диета с ограничением или полным отказом от животных жиров и продуктов с высоким содержанием холестерина.
- Препараты для ингибирования, всасывания, расщепления ЛПНП.
- Операции для восстановления оптимального кровотока в венечных артериях.
Какие принимать препараты
На данный момент я могу порекомендовать несколько видов лекарственных средств, которые помогут затормозить прогрессирование заболевания:
- Самыми эффективными препаратами являются статины. Они позволяют быстро снижать уровень холестерина и при постоянном применении удерживать его в пределах допустимой нормы. Самым сильным считается Розувостатин, который назначается в случае неэффективности препаратов других поколений. Наиболее изученным является Аторвастатин, он рекомендуется для пожизненного применения и помогает предотвратить развитие инфаркта.
- Фибраты. Помогают нормализовать жировой обмен, выводят избыток липидов с желчью. Они принимаются преимущественно при сахарном диабете. В совокупности со статинами назначаются крайне редко, только в случае семейной гиперлипидемии. Представители этой группы: Регулип, Безафибрат.
- Никотиновая кислота. Чаще всего используется в инъекционной форме, но выпускается и в таблетках (Ницеритол, Эндурацин). Средство помогает расширить просвет сосудов и снять спазмы. Применяется курсами по две недели три раза в год.
- Новое средство Эзетимиб снижает уровень липидов за счет угнетения их всасывания в кишечнике, в отличие от вышеперечисленных препаратов, он не влияет на выведение желчи и не блокирует синтез холестерина в печеночных клетках. При особо тяжелой форме атеросклероза может рекомендоваться к применению вместе со статинами.
- Омега-3-ненасыщеннные жирные кислоты. Помогают стабилизировать холестериновые бляшки, замедляют скорость их роста. Содержатся в препаратах Рыбий жир, Витрум Кардио Омега 3, Омеганол Форте. Хорошо переносятся и сочетаются с другими лекарственными средствами.
Хирургические методики
Когда стенозирующий атеросклероз коронарных артерий прогрессирует, единственным способом спасения жизни больному становится проведение операции. Целью вмешательства является восстановление кровотока на пораженном участке. Для этого проводятся:
- Шунтирование и протезирование коронарных сосудов. Не используется при тяжелой запущенной форме сердечной недостаточности и при других патологиях в терминальной стадии. Предполагается длительный период восстановления.
- Стентирование и ангиопластика. Может применяться при умеренном сужении просвета сосуда, не используется в случае полной закупорки.
Хирургическое лечение позволяет значительно улучшить состояние пациента. У многих больных восстанавливается трудоспособность, повышается толерантность миокарда к физическим нагрузкам, прекращаются приступы стенокардии.
Советы врача: как улучшить состояние
Хочу посоветовать пациентам с атеросклерозом, чтобы предупредить его прогрессирование и повысить качество жизни, придерживаться следующих правил:
- Соблюдение диеты. Если имеется избыточный вес, общая суточная калорийность не должна превышать 2200 ккал. При этом БЖУ рассчитывается таким образом: 100/30/70 г. Количество продуктов с холестерином – не более 30 г/сут. Без ожирения можно употребить 2700 ккал, при этом белков – 100 г, углеводов – до 400 г, жиров – до 80 г. Половина рекомендуемых липидов должна быть растительного происхождения.
- Дозированная ходьба при наличии признаков ишемической болезни. Для этого следует выбирать специальный маршрут (терренкур). Начальная дистанция должна составлять 500 м, каждые 5 минут можно делать небольшой перерыв. За 60 секунд нужно проходить 60-70 шагов. Увеличивать нагрузку необходимо по 200 м в день – до одного километра.
- На начальной стадии атеросклероза необходимо проходить 5 км в день, постепенно увеличивая расстояние до 10 км при скорости 5 км/час. Время от времени следует делать ускорение. После свободного прохождения всей дистанции можно начинать заниматься бегом и чередовать его с ходьбой.
При регулярных занятиях и соблюдении диеты прогноз продолжительности и улучшения качества жизни становится более благоприятным. Это подтверждают многочисленные международные исследования.
Для подготовки материала использовались следующие источники информации.
Атеросклероз грудной аорты
Атеросклероз грудной аорты — это хроническое системное заболевание, которое характеризуется отложением липидных бляшек на участке аорты, расположенном в грудной полости. Патология клинически проявляется болями в грудной клетке некоронарного происхождения, парестезиями верхних конечностей, головокружениями и обмороками. Для диагностики применяют рентгенографию ОГП, КТ грудной аорты, УЗИ, селективную ангиографию. Лечение предполагает модификацию образа жизни, назначение гиполипидемических и антиагрегантных препаратов. При прогрессирующем атеросклерозе рекомендованы экстракорпоральные или оперативные методы лечения.
МКБ-10

Общие сведения
Атеросклероз — самое распространенное кардиологическое заболевание, на долю которого приходится около 90% смертей от сердечно-сосудистых причин. Поражение грудной части аорты и отходящих от него артерий встречается у 40% пациентов с атеросклерозом. В последние годы наметилась тенденция к «омоложению» болезни: первые клинические и морфологические нарушения зачастую возникают в возрасте 45-50 лет. Патология чаще поражает мужчин, у женщин уровень заболеваемости повышается после наступления менопаузы.

Причины
Атеросклеротические изменения грудной аорты, как и другие формы атеросклероза, имеют полиэтиологическое происхождение. Развитию болезни способствует ряд независимых причин, при сочетании нескольких из них риск атеросклероза возрастает в 2-4 раза. В современной кардиологии существует разные теории, объясняющие процесс формирования липидных бляшек:
- Рецепторная теория. В основе обменных нарушений лежит дислипидемия, характеризующаяся повышением ЛПНП и холестерина. Она способствует накоплению липидов в цитоплазме клеток внутренней оболочки артерий — образуются «пенистые» клетки. Дислипидемия чаще всего возникает на фоне ожирения.
- Тромбогенная теория. Атеросклеротическая бляшка намного быстрее формируется в участке сосуда, где расположен пристеночный или интрамуральный тромб. Тромбообразование наблюдается как реакция на локальное воспаление артерий, так и в результате системных сдвигов в свертывающей способности крови.
- Гемодинамическая теория. Артериальная гипертензия — основная причина раннего начала атеросклеротических изменений грудной аорты. Риск появления атеросклероза увеличивается при длительном гипертоническом анамнезе и отсутствии медикаментозного контроля артериального давления.
- Нервно-метаболическая теория. Частые стрессовые и конфликтные ситуации вызывают нарушения нейроэндокринной регуляции, которые негативно влияют на жировой обмен. Ситуация усугубляется при расстройствах вегетативной иннервации сосудов.
Фактор риска
Вероятность заболеваемости атеросклерозом возрастает при наличии факторов риска. К необратимым предрасполагающим факторам относят:
- пожилой возраст;
- мужской пол;
- наличие в семейном анамнезе случаев раннего начала заболевания.
Негативное влияние оказывает курение: никотин провоцирует сосудистые спазмы и снижает эластичность артерий. Риск атеросклеротических изменений в аорте у страдающих сахарным диабетом в 3-4 раза выше, чем в популяции. Появлению атеросклероза способствует гипотиреоз.
Патогенез
Атеросклеротическая бляшка проходит 3 стадии формирования. На первой стадии атеросклероза появляются липидные полоски и пятна, которые не выступают в просвет аорты и не вызывают клинических симптомов. Под действием факторов риска болезнь переходит во вторую стадию — образование фиброзной бляшки. В участках скопления липидов разрастается соединительная ткань, и бляшка перекрывает часть сосудистого просвета.
Наиболее опасна третья стадия атеросклероза, когда формируется осложненная (нестабильная) бляшка. Происходит резкое увеличение содержания липидов, покрышка и фиброзная капсула образования истончаются. Сохраняется высокий риск эмболии более мелких сосудов детритом, вышедшим из бляшки в аортальный просвет. Поврежденная поверхность атероматозной язвы становится основой для тромбообразования. На отдаленных этапах болезни наступает кальциноз грудной аорты.
Симптомы
Основным проявлением аортального атеросклероза является аорталгия — давящая или жгучая боль за грудиной. Болевые ощущения возникают без видимой причины, не связаны с физической нагрузкой. Боль продолжается от нескольких часов до нескольких дней, периодически усиливается или ослабевает, но не исчезает полностью. Типична иррадиация болевого синдрома в шею, спину или верхние отделы живота.
У 5-10% больных наблюдается атипичный болевой синдром, когда неприятные ощущения изначально локализованы в спине или по боковым сторонам грудной клетки. Часто беспокоят парестезии кожи рук — ощущения ползания мурашек, покалывания или небольшого жжения. При длительном течении атеросклероза грудного отдела аорты отмечается охриплость голоса, беспокоят затруднения при проглатывании твердой пищи.
При поражении атеросклерозом начальных отделов аорты бывают приступы головокружения и обмороки. Самочувствие ухудшается при резких поворотах и наклонах головы. Характерны проявления дислипидемии — ксантомы и ксантелазмы. Они выглядят как небольшие бледно-желтые образования, располагаются преимущественно на верхнем веке. Пожилые пациенты замечают сероватую полоску по краю радужки глаза (корнеальная дуга).
Осложнения
Длительно нелеченый атеросклероз приводит к дегенеративным изменениям в грудной аорте. У 25% больных со временем формируется аневризма аорты — патологическое расширение сосуда более, чем на ½ от нормы. При этом нарушается работы других органов грудной полости, которые сдавливаются расширенным и уплотненным сосудом. Грозное осложнение — расслаивающая аневризма аорты, которая в 80% случаев заканчивается летально.
Атеросклероз аорты постепенно распространяется на артериальные сосуды, отходящие от нее. Типично поражение подключичных и сонных артерий. Снижается кровоснабжение головы, шеи и верхних конечностей. Из-за хронической гипоксии головного мозга возникает энцефалопатия. При повреждении или разрывы атероматозной бляшки есть вероятность эмболии коронарных сосудов с развитием инфаркта.
Диагностика
Обследованием пациента с подозрением на атеросклероз аорты занимается терапевт-кардиолог, для исключения других причин торакальной боли могут привлекать сосудистого хирурга или пульмонолога. Типичные физикальные данные: расширение зоны притупления перкуторного звука над проекцией аорты, изменение силы и характеристики сердечных тонов, появление патологических шумов. Для постановки диагноза необходимы лабораторные и инструментальные методы:
- Рентгенологические исследования. На стандартной рентгенограмме ОГК обнаруживают расширение поперечника грудной аорты, участки отложения солей кальция. При рентгеноскопии видна усиленная пульсация. КТ позволяет обнаружить морфологические изменения аорты.
- УЗИ. Двухмерное ультразвуковое исследование грудной аорты показывает утолщение и уплотнение ее стенок, области кальциноза. При детальном осмотре видны неровности внутреннего контура и наличие атеросклеротических бляшек.
- Аортография. Селективная ангиография — наиболее информативный метод для распознавания атеросклеротического процесса в аорте. Исследование с контрастом помогает выявить даже незначительные изменения сосудистой стенки. Инвазивная диагностика в основном применяется на этапе подготовки к хирургической операции.
- Лабораторные анализы. Для верификации диагноза атеросклероза назначают липидный профиль. Характерно повышение в сыворотке крови общего холестерина и атерогенных липидов ЛПНП. Измеряется уровень гомоцистеина как независимого фактора риска сердечно-сосудистых поражений.
Лечение атеросклероза грудной аорты
Консервативная терапия
До начала медикаментозной терапии всем больным рекомендуют антиатеросклеротическую диету, которая предусматривает сокращение животных жиров в рационе и ограничение потребления соли. Показаны дозированные физические нагрузки и нормализация массы тела. Для замедления прогрессирования атеросклероза применяется несколько групп лекарственных препаратов:
- Статины. Являются основными в лечении атеросклероза. Имеют мощную доказательную базу, снижают вероятность смерти от болезней сердца и сосудов на 40%. Статины не оказывают влияния на другие виды обмена, поэтому могут приниматься при сопутствующем сахарном диабете.
- Фибраты. Этот класс гиполипидемических препаратов эффективно снижает уровень ЛПНП, увеличивает количество антиатерогенных ЛПВП. Лекарства также обладают антитромботическим, антиоксидантым и противовоспалительным эффектом.
- Другие гиполипидемические средства. Для усиления фармакологического действия фибратов и статинов в терапии атеросклероза используют секвестранты желчных кислот и ингибиторы абсорбции холестерина в кишечнике. Современная группа медикаментов — препараты омега-3 кислот, которые нормализуют липидный обмен.
- Антиагреганты. Производные ацетилсалициловой кислоты и тиенопиридины назначаются на длительный срок или пожизненно для профилактики тромбоза и других грозных осложнений атеросклероза. Препараты нормализуют реологические свойства крови.
При недостаточной эффективности консервативного лечения прибегают к экстракорпоральным методам. В большинстве клиник проводят процедуру ЛНП-афереза, который помогает очистить кровь от избыточного количества атерогенных фракций липидов. Инновационный вариант терапии атеросклероза — иммуносорбция липопротеинов, которая снижает риск смерти от сердечно-сосудистой патологии.
Хирургическое лечение
При локальных поражениях аортальной стенки целесообразно выполнить эндартерэктомию. Методика предполагает удаление липидной бляшки вместе с измененной интимой сосуда для восстановления гемодинамики. Для расширения просвета грудной аорты также применяют эндоваскулярные вмешательства — постановку стента или чрескожную транслюминальную ангиопластику.
Прогноз и профилактика
При раннем выявлении атеросклероза и правильном подборе комплексной гиполипидемической терапии прогноз благоприятный. Прогрессирование заболевания замедляется, клинические проявления исчезают. При использовании современных экстракорпоральных и хирургических методик улучшение наблюдается даже у больных с запущенными поражениями грудной аорты. Первичная профилактика направлена на ослабление или устранение факторов риска.
2. Клинические рекомендации по диагностике и лечению заболеваний аорты// Кардиология и сердечно-сосудистая хирургия. — №11(1). − 2018.
Все об атеросклерозе сосудов сердца – коронарных артерий
Определение:
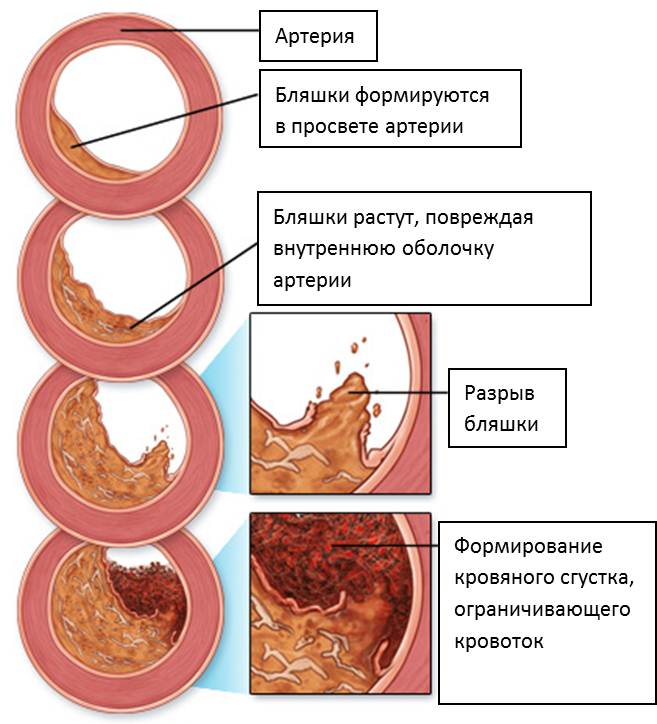
Атеросклероз сосудов сердца – хроническое заболевание, которое связано с образованием на стенках коронарных сосудов холестериновых бляшек. Этот процесс опасен тем, что ведет к недостаточному кровоснабжению сердечной мышцы. Атеросклероз коронарных сосудов развивается медленно, поэтому чаще всего он проявляется у людей старшего и пожилого возраста.
Причины
Со временем на стенках сосудов, которые изначально гладкие и упругие, образуются отложения холестерина и других веществ. Накапливаясь, они превращаются в плотные бляшки, затрудняющие кровоток и ослабляющие сосудистые стенки.
К развитию атеросклероза ведут:
- повышенный в крови уровень холестерина;
- сахарный диабет; ;
- курение;
- избыточный вес;
- наследственная предрасположенность.
Симптомы
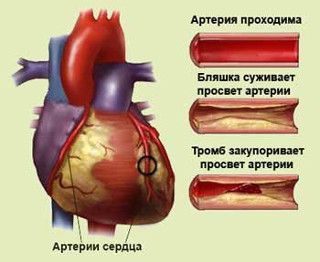
Проявляются признаки атеросклероза далеко не сразу. Первые стадии атеросклероза сосудов сердца проходят бессимптомно. Болезнь дает о себе знать, когда коронарная артерия закупоривается настолько, что перестает снабжать сердце достаточным количеством крови. Кровяной сгусток может полностью перекрыть кровоток, став причиной сердечного приступа.
Основной признак выраженного атеросклероза – жгучая или давящая боль в груди, которая на первых порах беспокоит при физической нагрузке или в стрессовой ситуации. Этот синдром называется стенокардия сердца. Боли могут ощущаться за грудиной, отдавать в левую руку, надплечье и челюсть. Помимо чувства сдавленности человека беспокоит одышка, слабость, повышенная потливость. Все это – признаки ишемической болезни сердца (ИБС). Характер нагрузки, при которой возникают приступы, различается. На более поздних стадиях развития ИБС болевой синдром уже не обуславливаться какими-либо причинами в этом случае говорят о таком виде стенокардии, как стенокардия покоя.
Последствия:
Осложнениями атеросклероза сосудов сердца становятся:
- ишемическая болезнь сердца;
- развитие сердечно-сосудистой недостаточности;
- инфаркт миокарда; , возникшая после перенесенного инфаркта.
Исследования и диагностика
При обнаружении симптомов атеросклероза или в случае наследственной предрасположенности рекомендуем записаться к кардиологу для консультацией и проверкой уровня холестерина в крови. В зависимости от результатов осмотра, врач назначает такие диагностические исследования:
- Лабораторные анализы. Пациента попросят сдать анализ крови на уровень сахара и холестерина. За 9-12 часов до процедуры ничего не ешьте и не пейте (кроме воды).
- ЭКГ. Обследование помогает выявить отклонения в работе сердца и перенесенные ранее инфаркты. Если вы жалуетесь на боли во время физической деятельности, врач назначит электрокардиографию с нагрузкой (велоэргометрию и тредмил-тест).
- Стресс-тест. Это мониторинг работы сердца при физических нагрузках, который представляет собой занятия на велотренажере или ходьба по беговой дорожке. Пока вы тренируетесь, доктор снимает показания кровяного давления и сердечного ритма. Если нет возможности пройти тест стандартным образом, вам проведут его с помощью специального медикамента, действие которого имитирует физическую нагрузку на сердце. . С помощью этого обследования удается понять, какие именно коронарные сосуды поражены атеросклерозом. Через катетер, проведенный через артерию ноги или руки к сердцу, врач вводит контрастное вещество. Пока сосуды заполняются им, действует рентгеновская установка. Изображение коронарных артерий выводится на монитор, и специалист отмечает пораженные участки. С видео коронарографии ознакомьтесь, перейдя по ссылке.
- Дополнительные исследования. Доктор порекомендует компьютерную или магнитную резонансную томографию, а также УЗИ, чтобы определить, имеется ли у вас аневризма и отложение кальция в артериальных стенках.
Лечение атеросклероза сосудов сердца
Метод лечения атеросклероза сосудов сердца зависит от степени поражения сосудов и тех рисков, которые заболевание представляет в каждом конкретном случае. Часто, чтобы остановить развитие заболевания, достаточно отказаться от вредных привычек, начать правильно питаться и регулярно выполнять физические упражнения. Не исключено, что понадобится медикаментозное лечение или хирургическое вмешательство.
С атеросклерозом борются с помощью:
- Препаратов, снижающих уровень холестерина. Например, фибратов и статинов. Они снижают уровень “плохого” холестерина — липопротеинов низкой плотности — и повышают “хороший” холестерин — липопротеины высокой плотности. В результате этого процесс жировых накоплений в артериях останавливается.
- Антитромбоцитарных веществ. Например, аспирина. Он препятствует склеиванию тромбоцитов в пораженных артериях, снижая вероятность формирования тромбов.
- Бета-блокаторов. Обычно назначаются при лечении ишемии сердца и стенокардии. Ослабляют частоту пульса и понижают артериальное давление, тем самым уменьшая сердечную нагрузку и боли в груди. Бета-блокаторы сводят к минимуму риск развития инфаркта миокарда и связанных с ритмом сердца проблем. О том, какие еще медикаменты используют при лечении стенокардии, читайте здесь.
- Ингибиторов АПФ. Ингибиторы ангиотензинпревращающего фермента уменьшают артериальное давление и положительно влияют на артерии сердца, в результате чего развитие атеросклероза останавливается и снижается риск повторного появления сердечного приступа.
- Блокаторов кальциевых каналов – понижают артериальное давление.
- Диуретиков. Мочегонные средства борются с высоким артериальным давлением.
Если у вас есть сопутствующие заболевания, увеличивающие риск развития атеросклероза (например, сахарный диабет), врач пропишет дополнительные лекарства.
Хирургическое лечение
При значительных поражениях артерий сердца врач назначает хирургическую операцию. Вмешательства выполняют в плановом порядке, а при острой коронарной недостаточности и на ранних стадиях инфаркта экстренная операция помогает спасти жизнь.
Шунтирование – открытая операция, которая выполняться с использованием синтетического протеза или другого сосуда, которые позволят кровотоку обойти пораженное место.
Коронарная ангиопластика и стентирование – эндоваскулярное вмешательство, которое проводится под местным наркозом без разрезов. Операция малотравматична для пациента. Первый катетер доктор через прокол в сосуде ноги или руки вводит в артерию с атеросклеротической бляшкой, а второй, с баллончиком на конце, вставляет в сужение коронарной артерии. Катетер с баллончиком раздувается и приводит к увеличению просвета. В суженный сегмент хирург устанавливает стент, который будет поддерживать артерию в раскрытом состоянии.
Как изменение образа жизни замедляет или предотвращает развитие атеросклероза?
- Отказ от курения. Избавившись от пагубной привычки, вы значительно уменьшите возможность возникновения атеросклероза.
- Регулярные физические нагрузки. Ежедневное выполнение физических упражнений в рамках профилактики ишемической болезни сердца улучшит циркуляцию крови, разовьет новые кровеносные сосуды (коллатерили), которые образуют кровоток в обход пораженного участка, позволит мышцам эффективнее использовать кислород. Кроме этого вы избавитесь от высокого артериального давления и сведете к минимуму риск развития сахарного диабета. Занимайтесь по 30–60 минут в день не менее 4–5 раз в неделю. Самые простые эффективные физические нагрузки: приседания, отжимания и пешие прогулки.
- Здоровое питание. Соблюдайте диету, направленную на поддержание здоровья сердечно-сосудистой системы.
- Контроль веса. Следите за весом и поддерживайте его в норме. Если вы предрасположены к ожирению, сброс 2–5 кг уменьшит риски развития гипертонии, сахарного диабета и коронарной недостаточности.
Если вы страдаете гипертонией, сахарным диабетом, повышенным холестерином в крови или другими хроническими болезнями, регулярно проходите профилактические обследования в центре кардиологии и наблюдайтесь у врача: он поможет нормализовать состояние вашего здоровья и избежать развития серьезных недугов.
Атеросклероз аорты сердца у взрослых
Атеросклероз в области аорты достаточно распространенное заболевание. Он может приводить к опасному для жизни состоянию — аневризме аорты, при разрыве которой возможен летальный исход. Как распознать недуг и что делать?

Аорта – это самая крупная артерия организма. Она отходит от сердца и несет кровь к органам и тканям. Хотя стенки аорты очень мощные, атеросклероз может их повредить, что грозит развитием серьезных проблем со здоровьем.
Что такое атеросклероз
Термином «атеросклероз» врачи называют хроническую патологию, которая связана с нарушением обмена веществ (в основном жиров, в меньшей степени белков и углеводов). В результате стенки сосудов (особенно крупных и средних артерий) покрываются жировым налетом, в них образуются атеросклеротические бляшки.
Причины атеросклероза аорты сердца у взрослых
Основная причина атеросклероза аорты, как и других локализаций, учеными не определена. Почему нарушается жировой обмен, и липиды начинают оседать на стенках сосудов, пропитывая и повреждая и – точно не известно. Пока выдвигаются только теории.
В целом, аорта страдает, когда в ее стенках образуются крупные бляшки – комочки из холестерина, липопротеидных остатков, клеток крови, которые опутаны нитями соединительной ткани. Крупные бляшки могут иметь даже собственные мелкие капилляры, в них накапливаются соли кальция. Если в более мелких сосудах бляшки могут полностью перекрыть просвет артерии, то в аорте они могут резко деформировать сосуд, нарушать отток крои в более мелкие артерии и создавать условия для развития аневризм (тонких мешочков, заполненных кровью на стенках артерий, которые могут разрываться).
Атеросклероз аорты развивается в течение нескольких десятков лет, в это время аорта страдает из-за влияния различных неблагоприятных факторов, которые повышают вероятность развития бляшек. Среди основных можно выделить:
- возрастные изменения у мужчин после 40 — 50 лет, у женщин после наступления менопаузы;
- гипертония;
- избыточный вес и ожирение;
- повышенный уровень плохого холестерина;
- вредные привычки;
- постоянные стрессы;
- малоподвижный образ жизни;
- неблагоприятная наследственность;
- хронические воспалительные процессы.
Симптомы атеросклероза аорты сердца у взрослых
Патология длительное время развивается без единого неприятного симптома. Нередко бляшки находят после вскрытия по поводу скоропостижной смерти, хотя пациент при жизни не жаловался ни на какие проблемы с сердцем и сосудами. Основные признаки атеросклероза аорты во многом будут зависеть от конкретной локализации бляшки и объема отложений.
Восходящая часть аорты. Длительное время не дает о себе знать, даже при развитии аневризмы. Нередко ее обнаруживают при обследовании по другим поводам. Если возникают осложнения, могут появиться:
- бледность и резкая слабость;
- сильнейшая боль в груди;
- потеря сознания.
Устье коронарных артерий. Симптомы могут быть похожи на ишемическую болезнь сердца или сердечную недостаточность:
- боли в сердце давящего характера;
- резкая боль в левой или центральной части грудной клетки;
- одышка;
- резкая слабость, быстрая утомляемость;
- сердцебиение;
- отеки.

Дуга аорты. Если поражена часть, от которой отходят артерии к мозгу, шее и плечам, возникает гипоксия этой области, что может привести к неприятным симптомам:
- слабость и невысокая температура;
- ночная потливость;
- нарушение аппетита;
- боли в суставах и мышцах;
- боль в груди;
- отечность шеи и миндалин.
По мере ухудшения состояния возникают головные боли с головокружениями, обмороки, судороги, транзиторные ишемические атаки, похолодание рук и ног, тошнота с рвотой, расстройства зрения.
Грудной отдел аорты. Эта зона передает кровь в грудную клетку. Ключевые симптомы нарушений:
- мучительная боль за грудиной, которая отдает в шею, руки, спину или живот, длящаяся часами и накатывающая волнами;
- боль усиливается во время стресса или нагрузок;
- затруднение глотания из-за сдавления пищевода;
- охриплость голоса;
- головная боль;
- разные размеры зрачков;
- головокружения;
- боли в спине и ребрах;
- судороги, которые возникают на фоне резких поворотов головы.
Брюшной отдел аорты. Симптомы развиваются раньше всего, но зависят от расположения бляшек и нарушения кровоснабжения определенной зоны тела:
- онемение и бледность ног, похолодание стоп;
- перемежающаяся хромота;
- нарушения пищеварения с отрыжками, тошнотой и вздутием живота;
- трофические язвы на ногах.
Лечение атеросклероза аорты сердца у взрослых
Лечение атеросклероза – крайне сложная задача, и важно предварительно определить, какая часть аорты сильнее всего пострадала. Для этого нужно обратиться к врачу и пройти диагностику.

Диагностика
Атеросклероз аорты нередко определяют при проведении обследований по другим поводам. Жалоб у пациента обычно нет до самых крайних случаев. Иногда врач может услышать при прослушивании легких и сердца характерные шумы, определяет несимметричный пульс на левой и правой руке. Для точного диагноза обычно назначают:
- УЗИ сердца и сосудов, чтобы можно было оценить состояние аорты;
- чрезпищеводную эхокардиографию, для более четких изображений аорты;
- доплерографию сосудов для оценки тока крови по аорте;
- КТ или МРТ, в том числе с контрастными веществами.
Дополнительно назначаются анализы крови, чтобы определить нарушения обмена веществ, в том числе – уровня холестерина, белков, глюкозы.
Современные методы лечения
В лечении атеросклероза аорты пациенту могут быть рекомендованы три варианта терапии:
- изменить свой образ жизни в сторону более активного и здорового, пересмотреть свое питание;
- принимать назначенные врачом препараты;
- при тяжелой ситуации может быть рекомендовано хирургическое вмешательство.
Первый пункт обязателен для всех людей, второй и третий – при наличии определенных симптомов и показаний. Серьезные поражения аорты подразумевают прием определенных лекарств для контроля состояния:
- гиполипидемические средства (корректируют уровень холестерина и вредных жиров) — чаще всего применяются статины – Аторвасатин, Симвастатин, Розувастатин, дополнительно врач может назначить фибраты, никотиновую кислоту, препараты ненасыщенных жирных кислот, секвестранты желчных кислот;
- препараты, которые корректируют давление и улучшают работу сердца – могут быть назначены Эналаприл, Нитроглицерин, Бисопролол, Амлодипин;
- препараты для предотвращения тромбов – Тиклодипин, Аспирин-кардио, Кариоимагнил, в тяжелых случаях – более серьезные (Варфарин, Гепарин).
Если ситуация тяжелая, есть риск осложнений, врач может рекомендовать оперативное вмешательство – иссечение бляшек аорты, ангиопластика, баллонное расширение аорты, стентирование.

Профилактика атеросклероза аорты сердца у взрослых в домашних условиях
Основа профилактики атеросклероза аорты – это борьба с влиянием факторов риска. Прежде всего:
- рационально, правильно питайтесь, уменьшите количество жирных и сладких продуктов, обработанной пищи, фастфуда;
- как можно больше двигайтесь, занимайтесь спортом, посещайте спортзал, бассейн, ходите на прогулки;
- контролируйте давление и уровень холестерина;
- откажитесь от вредных привычек;
- регулярно проходите диспансеризацию;
- своевременно лечите хронические инфекции.
Популярные вопросы и ответы
Атеросклероз аорты может привести к серьезным проблемам со здоровьем, если его своевременно не выявить и не лечить. Поэтому важно знать, чем грозит эта патология, когда нужно обращаться к врачу и стоит ли практиковать самолечение, сомнительные добавки и народные рецепты. Об этом нам рассказал врач-кардиолог Тамаз Галошвили.
В подавляющем большинстве случаев, атеросклероз аорты определяется случайно, когда человеку выполняют такое исследование как ЭХО-КГ (УЗИ сердца). Так как по данным этого обследования визуализируют не только сердце, но и восходящую дугу аорты.
Никаких симптомов атеросклероз аорты в подавляющем большинстве случаев не вызывает. Человек заподозрить атеросклероз аорты по симптомам не может.
Лечение атеросклероза, будь то аорты, коронарных или почечных артерий – ничем не отличается. Нет чудо-капельниц или БАДов, народных средств, которые излечат и избавят от атеросклероза аорты или других артерий. Лечить атеросклероз можно медикаментами и немедикаментозно: контроль веса и борьба с ожирением, контроль артериального давления, повышение физической активности, диетическое питание, контроль глюкозы крови.
Что касается хирургического лечения, то при атеросклерозе аорты оно применяется только тогда, когда появилось самое грозное осложнение – аневризма аорты. В этом случае проводят протезирование участка аорты.