Гидронефроз
Гидронефроз – заболевание почек, прогрессирующее расширение почечных лоханок и чашечек из-за сдавления мочеточников и приводящее к гибели почек. В данной статье я рассказываю о проблемах, вызываемых этой болезнью и современном методе лечения: лапароскопической операции гидронефроза.
Диагноз: гидронефроз
Особенность: гидронефроз – из той серии заболеваний, которые принято называть «молчаливая убийца». Казалось бы, ну что такого в расширении чашечно-лоханочной системы почки? Ведь в большинстве случаев пораженные этим заболеванием почки особо и не болят. Они сначала увеличиваются в размерах, а потом теряют функцию и гибнут. Присоединение инфекции приводит к ускорению гибели органа. Причиной гидронефроза служит, как правило, небольшое сужение мочеточника, например, из-за сдавливающего сосуда, однако, к несчастью, иногда обнаруживаются худшие сдавливающие факторы: опухоли забрюшинного пространства, кишки или матки, блокирующие мочеточники.
Гидронефроз: операция
-Лапароскопическая операция гидронефроза – «золотой стандарт» лечения гидронефроза. Это высокоэффективная методика без разрезов, без боли и уродующих шрамов.
-Стентирование мочеточника и пункционная нефростомия – это минимально травматичные методы, которые мы применяем с целью восстановления оттока мочи в двух случаях. Первый случай – когда имеется последняя стадия гидронефроза: эти методы иногда позволяют спасти почку. Другой случай – когда мочеточник сдавлен опухолью – стентирование или пункционная нефростомия позволяют не допустить почечной недостаточности.
Обычные симптомы гидронефроза
«Периодически тянет в боку, пошел в клинику, сделали УЗИ, сказали гидронефроз почки»; «Практически ничего не беспокоило, с работы отправили на диспансеризацию, выявили расширение почки»; «Как-то прихватило в боку, скорую вызывал. Сказали – почечная колика, но камней не было. Обследовали – расширение лоханки почки». Таковы жалобы подавляющей части пациентов с гидронефрозом. Симптомы ярко не проявляются, среди полного здоровья, как гром среди ясного неба – на тебе, больные почки. Хуже, если болезнь выявлена уже в 3-й стадии и врач поликлиники пишет направление на удаление органа.

Поразительное, странное заболевание. Болей нет, пациент, как правило, недоверчиво смотрит на врача, когда тот хмуро разглядывает экран УЗИ аппарата и говорит, что требуется целый комплекс обследований. Врач начинает произносить какие-то малопонятные слова: экскреторная урография, нефросцинтиграфия, 3D компьютерная томография с контрастированием, и еще – целый ряд анализов. Среди полного благополучия, без каких-либо предпосылок, совершенно здоровый человек вдруг становится пациентом с диагнозом «Гидронефроз левой почки». Возникает банальное непонимание: зачем мне операция, если у меня ничего не болит? Что вообще означает это непонятное слово – гидронефроз?
«Странные у вас в медицине термины, Диланян.Вот, например гидронефроз. То ли почкование воды, то ли оводянение почки…»
Из разговора с лингвистом.
Гидронефроз – это прогрессирующее расширение почки (ее лоханки и чашечек) вследствие сдавления мочеточника и нарушения оттока мочи. Исходом болезни без лечения является гибель органа.
Гидронефроз: почки, лоханки, мочеточники
По сути, почка делится на две части: паренхиму и чашечно-лоханочную систему. Паренхима (или мясистая часть почки) вырабатывает мочу, которая скапливается в лоханке и выводится в мочеточник и мочевой пузырь А вот если в месте перехода лоханки в мочеточник возникает сужение – то есть препятствие для прохождения мочи – то лоханка почки расширяется, или, иначе говоря, возникает гидронефроз.





«Если вам сложно объяснить пациенту сущность его болезни, значит, вы сами эту сущность еще не постигли! Грош вам цена».
Высказывание, приписываемое проф. Вишневскому.
Гидронефроз почек: что это такое и каков исход заболевания?
Казалось бы, ну расширилась почка, ну и что? Ведь не болит же ничего, самочувствие прекрасное, ну нелогично это – запретить женщине беременеть и рожать до операции по поводу гидронефроза. Или не допустить летчика до полета – ну заболело разок, ну и что?
Крайне важно понимать, что возникновение болезни – процесс медленный, лоханка расширяется не сразу, поэтому и нет болевых ощущений. Однако повышение давления в лоханке приводит к функциональным нарушениям – организм оказывается не в состоянии вырабатывать мочу. Зачем вырабатывать, если уже выработанное не выходит?
Давление изнутри просто губит почку, за счет сжатия мелких сосудов нарушает ее кровоснабжение и, в конечном итоге, приводит к ее гибели, к превращению ее в мешок, наполненный мочой. Попадание инфекции в этот мешок, куда не проникают антибиотики, где не действует иммунитет, приводит к гнойному воспалению, что может потребовать экстренной операции.
Вот почему расширение лоханки требует срочной диагностики и своевременного вмешательства. Для любого врача необходимость удалить почку – это его поражение, ведь не удалось спасти орган. Что чувствует пациент, когда ему сообщают, что вместо здорового органа остался пустой мешок, который необходимо удалить – сложно себе представить…
Гидронефроз – это риск пиелонефрита, артериальной гипертонии и гибели почки

Гидронефроз правой и левой почки при беременности
-Доктор, у меня нашли гидронефроз правой почки. Направили к вам удалять почку! Не разрешают беременеть! Я всегда здоровая была, спортом занималась, не пила, не курила…
Передо мной, не сдерживая слезы, сидит молодая девушка. Недавно вышла замуж, собирались завести ребенка, прошла УЗИ почек в женской консультации, во время которого ее и огорошили диагнозом – гидронефроз правой почки.
-Погодите, пожалуйста, не плачьте, – Я протягиваю ей стакан воды, улыбаюсь, – Вас направили на консультацию, и, возможно, вовсе не для удаления. Компьютерную томографию делали? Диск есть?
-Ага.
Загружаю диск в рабочую станцию. Странно, но правая почка выглядит совершенно нормально. Вот левая почка – да. Расширение лоханки слева, 3-й степени. Говорю об этом пациентке.
-Ой, да, точно, -Смущается она, – гидронефроз левой почки, не правой.
Выполняю трехмерную реконструкцию снимков. Совершенно отчетливо виден добавочный сосуд почки, блокирующий лоханочно-мочеточниковый сегмент.
Почка практически не функционирует, это видно на нефросцинтиграфии, – врач, сказавший, что почку нужно удалять, на первый взгляд, был прав…
-Неужели нет никакого выхода? – Обреченно спрашивает пациентка, – Неужели только удалять почку? Вы же что-то делаете, когда обнаруживается двухсторонний гидронефроз? Не удалять же обе почки?
-Вопрос, в сущности, правильный. Видите ли, если есть блок выхода мочи из почки, хоть из одной, хоть из обеих, то все наши, даже самые мощные, диагностические возможности, не позволяют нам судить об оставшихся резервах почки. Почка не работает и все, формально ее надо удалить.
-Формально?
-Ну да. Давайте поступим следующим образом. Мы установим Вам нефростому – тонкую трубку в почку. Таким образом мы уберем блок оттока мочи и дадим организму проявить свои резервные возможности. Если за месяц почка придет в себя и начнет вырабатывать мочу – тогда сделаем лапароскопическую операцию – пластику лоханочно-мочеточникового сегмента. Удалять не придется.
Лечение гидронефроза левой и правой почки
Лечение гидронефроза – это, в первую очередь, тщательная диагностика – выявление причины возникновения гидронефроза.
Что это: добавочный сосуд, прижимающийся к сегменту, рубцовый процесс изнутри, возникший из-за прохождения камня, опухоль, давящий на мочеточник снаружи?
Наиболее частая причина гидронефроза – это наличие добавочного, аномального сосуда почки, который прижимается к месту выхода мочеточника из лоханки и с течение времени создает стриктуру – сужение лоханочно-мочеточникового сегмента.
Обследования при подозрении на гидронефроз
Функционирует ли еще почка, есть ли смысл попытаться ее спасти, или необходимо ее удаление? На все эти вопросы позволяют ответить ряд исследований: УЗИ, компьютерная томография, динамическая нефросцинтиграфия.
Если не функционирует, если она стала источником постоянной инфекции и артериальной гипертонии, то, к сожалению, выбор невелик: необходима нефрэктомия – удаление почки.
Однако если есть минимальная возможность спасения почки, то показано хирургическое лечение гидронефроза, смысл которого заключается в ликвидации сужения лоханочно-мочеточникового сегмента.
отвечает на вопрос, есть ли инфекция. Также по нему можно судить о плотности мочи, т.е. опосредованно – о функции почек.
. а точнее – анализ на креатинин и мочевину, оценивает функцию почки и компенсаторные возможности другой почки.
Позволяет обнаружить заболевание и оценить размеры лоханки и наличие камней.
наиболее ценное исследование. Позволяет найти причину расширения чашечно-лоханочной системы.
дает точные данные о нарушениях функции почки. Зачастую оберегает пациента от необоснованного удаления почки.
в сомнительных случаях позволяет ответить на вопрос о наличии сужений и камней во всем мочеточнике и о наличии опухолей.
Еще одним подводным камнем этой болезни является… Артериальная гипертония. Нарушение кровоснабжения почки заставляет ее вырабатывать вещества, повышающие артериальное давление. Подытоживая, можно сказать, что гидронефроз – это риск инфекции, риск артериальной гипертонии и риск гибели почки.
Лапароскопическая пластика гидронефроза почки
Эффективная терапия гидронефроза предусматривает лапароскопическое вмешательство. Его задача – ликвидировать нарушение оттока мочи, который развивается вследствие обструкции. В институте урологии вы можете получить комплексную врачебную помощь и пройти дооперационное обследование. Пластика лоханки и мочеточника является малоинвазивным и эффективным методом лечения, который практикуют в ведущих зарубежных клиниках.
Показания к операции
Если в ходе обследования установлено нарушение оттока мочи, который приводит к ее застою и деформации органов мочеполовой системы, врач порекомендует оперативное вмешательство. В случае гидронефроза консервативное лечение носит исключительно поддерживающий характер. Не стоит бояться операции: пластика проводится современными методами, позволяет быстро и эффективно восстановить проходимость мочеточника. В некоторых случаях это единственный способ организовать нормальную анатомию. Также следует понимать, что без медицинского вмешательства патология будет прогрессировать и может привести к системным нарушениям и потере органа.
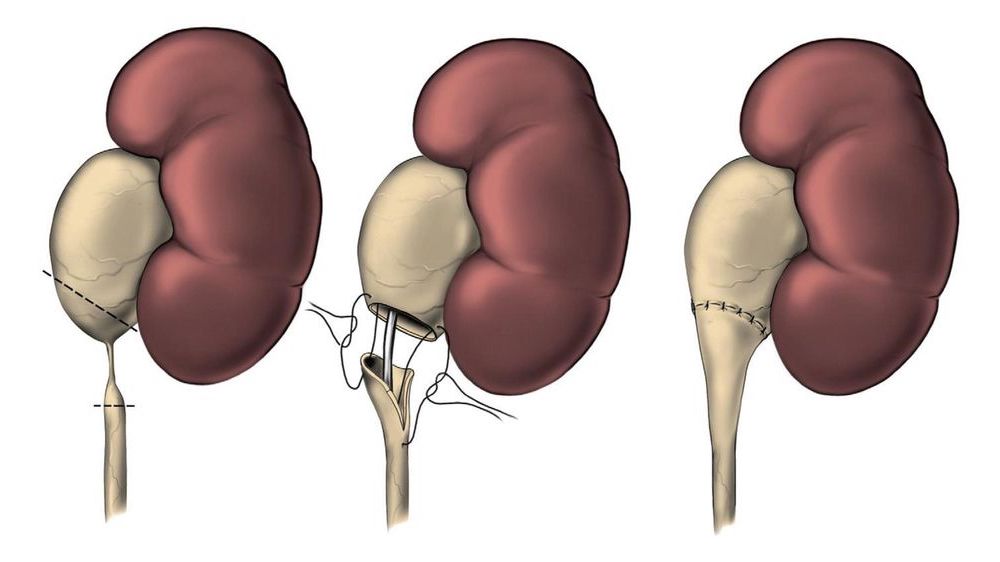
Противопоказания к операции
Перед пластикой лоханочно-мочеточникового сегмента обязательно комплексное обследование. Оно помогает выявить противопоказания и устранить некоторые из них. Вмешательство не рекомендовано в следующих случаях:
третий триместр беременности;
нарушения свертываемости крови;
Перед операцией обязательно необходимы консультации уролога, анестезиолога и терапевта. В некоторых случаях пациентам показан прием антимикробных препаратов для предупреждения возможных осложнений.
Ход операции
Лапароскопия гидронефроза почки выполняется под общей или спинальной анестезией. Доступ организуется через небольшие проколы размером до 1 см. В ходе операции пациент лежит на боку. Для организации операционного поля в брюшную полость вводят углекислый газ.
Через отверстие устанавливают лапароскоп со специальной камерой высокого разрешения. Дальнейшие манипуляции осуществляются под визуальным контролем на мониторе, такой метод предупреждает повреждения соседних тканей и органов.
В ходе операции хирург выделяет мочеточник, почку или ее лоханку, отсекает часть патологической ткани и сшивает участки между собой, восстанавливая целостность мочевыводящих путей.
Чтобы обеспечить нормальное заживление анастомоза, в мочеточник устанавливается стент, который функционирует на протяжении 3 недель. Пластика завершается дренированием зоны, извлечением инструментов и наложением швов.
Послеоперационный период
После пластики лоханочно-мочеточниковой области пациент находится в интенсивной терапии. В первые сутки обязательно контролируют основные параметры жизнедеятельности: артериальное давление, температуру, объем мочи, оценивается общее самочувствие пациента. Сразу после операции возможны незначительные болевые ощущения, в некоторых случаях показан прием обезболивающих препаратов. Выход из наркоза зачастую сопровождается тошнотой, что является реакцией на анестезирующие средства. Также неудобство может доставлять катетер, необходимый, чтобы контролировать цвет и количество мочи. Если операция протекает без осложнений, его удаляют на второй день.
Осложнения
Пластика мочеточника лапароскопией – это операция, требующая высокой квалификации хирурга. В Государственном центре урологии работают опытные специалисты, на счету которых сотни подобных операций.
Вмешательство может приводить к следующим осложнениям.
Инфекционное поражение. Поэтому после операции пациентам обязательно проводят антибактериальную терапию.
Повреждение рядом расположенных органов.
Кровотечение. К подобной проблеме может привести случайное повреждение сосудов, поэтому после операции пациент находится под постоянным наблюдением.
Конверсия. Из-за осложнений, кровотечения, спаек хирург может принять решение об изменении вмешательства на открытое.
Послеоперационный период
Пациент проводит в стационаре 3-4 суток. Принимать самостоятельно пищу и воду можно через 24 часа. После выписки нужно соблюдать следующие рекомендации:
принимать антибактериальные препараты;
избегать физических нагрузок;
не посещать бани, сауны, не купаться в водоемах;
не поднимать тяжести;
соблюдать питьевой режим и диету.
Пациенту необходимо посетить врача для удаления швов и извлечения стента. Для контроля состояния берут анализы крови и мочи, проводят УЗИ и КТ.
Государственный институт урологии предлагает лечение и диагностику таких заболеваний как стриктура мочеточника, мочекаменная болезнь, онкологические поражения мочеполовой системы. У нас работают лучшие специалисты, центр оснащен всей необходимой современной техникой.
3 сентября 2020
Акопян Гагик Нерсесович – врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Клиника урологии имени Р. М. Фронштейна Первого МГМУ имени И.М. Сеченова приглашает на прием к опытным врачам урологам. Чтобы попасть на прием к квалифицированному специалисту, достаточно заполнить короткую онлайн-заявку. Обязательно заполните все поля, включая краткое описание симптомов (графа «Сведения»), уточните – вторичный или первичный прием вас интересует.
Обратите внимание на кнопку «Прикрепить файл» – она позволяет сразу же оправить врачу медицинские документы в электронном виде. Это могут быть снимки, анализы и другая информация, которая будет важна для определения диагноза.
Остались вопросы? Позвоните нам по телефону +7 (926) 242-12-12 или +7 (499) 409-12-45! В будний день прийти на консультацию к врачу возможно уже через несколько часов после заполнения онлайн-заявки. Не откладывайте посещение специалиста, если вас беспокоит здоровье мочеполовой сферы!
Гидронефроз
Гидронефроз представляет собой расширение собирательной системы почки (особенно лоханки), возникающее вследствие наличия препятствия для выхода мочи в месте соединения лоханки и мочеточника (в области пиелоуретерального сегмента).
Что такое гидронефроз или обструкция лоханочно-мочеточникового сегмента?
Гидронефроз представляет собой расширение собирательной системы почки (особенно лоханки), возникающее вследствие наличия препятствия для выхода мочи в месте соединения лоханки и мочеточника (в области пиелоуретерального сегмента). Мочевые пути включают (сверху вниз) почечные чашечки, почечные лоханки, мочеточники, мочевой пузырь, мочеиспускательный канал. Лоханки и чашечки вместе составляют собирательную систему почек.
Чем опасен гидронефроз?
Выраженные препятствия оттоку мочи из почки приводят к значительному расширению лоханки и, часто, к необратимому нарушению функции почки. Степень расширения собирательной системы почки пропорционально давлению мочи в ней и варьирует в широких пределах. Небольшое препятствие выходу мочи, вызывает умеренное расширение лоханки (пиелоэктазию) и обычно не сопровождается нарушением почечных функций, а лишь увеличивает риск пиелонефрита.
Каковы причины гидронефроза у детей?
У детей в подавляющем большинстве случаев встречается врожденный гидронефроз, обусловленный анатомическими причинами. Встречаются внешние и внутренние причины гидронефроза. Внутренняя причина – врожденное сужение мочеточника, обусловленное недоразвитием его просвета, встречается чаще других. Внешние причины – ненормальное отхождение мочеточника от лоханки и дополнительный сосуд, вызывающий сдавление мочеточника.
Как выявляют гидронефроз и каковы его симптомы?
Гидронефроз входит в группу заболеваний сопровождающихся расширением почечной лоханки (пиелоэктазией), которую несложно обнаружить при УЗИ плода. Поэтому большая часть гидронефрозов выявляется внутриутробно. Если диагноз не был установлен до рождения ребенка, гидронефроз может проявиться примесью крови в моче (гематурия), инфекцией мочевой системы, болями в животе или при обнаружении объемного образования в брюшной полости.
Как устанавливается окончательный диагноз?
Первый шаг на пути диагностики гидронефроза это УЗИ плода. Собирательная система почки видна при ультразвуковом исследовании уже с 15 недели внутриутробного периода. Первый признак при УЗИ это расширение лоханки. Если после рождения ребенка расширение лоханки сохраняется, то детский уролог решает вопрос о необходимости более углубленного урологического обследования. При подозрении на наличие гидронефроза ребенок должен пройти следующие обследования:
- УЗИ почек и мочевого пузыря до и после мочеиспускания. Специалист по УЗИ может увидеть признаки повреждения почечной паренхимы, отличить слабую, среднюю и выраженную степени гидронефроза. При сомнительных результатах может быть выполнено УЗИ с водной нагрузкой и мочегонными средствами, позволяющее более точно оценить степень обструкции лоханочно-мочеточникового сегмента.
- Микционная цистоуретрография – рентгеноконтрастное исследование мочевого пузыря и уретры выполняется при подозрении на пузырно-мочеточниковый рефлюкс или затрудненный отток мочи из мочевого пузыря.
- Экскреторная (внутривенная) урография – после внутривенного введения рентгеноконтрастное вещество выводится почками, и их собирательные системы становятся видны на рентгеновских снимках. Исследование позволяет оценить степень обструкции.
- Нефросцинтиграфия – радиоизотопное исследование почек. Используется для оценки функции почек и степени нарушения оттока мочи.
На основании приведенных исследований специалист должен решить, насколько серьезна обструкция лоханочно-мочеточникового сегмента, представляет ли она угрозу для почки или может разрешиться самостоятельно. У новорожденных диагноз становится очевидным часто лишь спустя 3-4 недели после рождения. В течение первых 3 недель после рождения водный обмен в организме новорожденного и функция почек значительно меняются, и с ними меняются размеры лоханок.
Как лечится гидронефроз?
Начальные проявления гидронефроза часто исчезают самостоятельно, но иногда прогрессируют. Показано наблюдение специалиста с выполнением УЗИ 2-4 раза в год, на первых 3-х годах жизни, и одного раза в год в старшем возрасте.
Средняя степень гидронефроза может иметь, как положительную, так и отрицательную динамику. При увеличении расширения лоханки в процессе наблюдения необходимо провести оперативное лечение. УЗИ на первом году жизни при средней степени гидронефроза проводятся каждые 2-3 месяца.
Выраженный гидронефроз с резким нарушением оттока мочи из почки требует выполнения хирургической операции без промедления.
Как выполняется операция при гидронефрозе?
Операция при гидронефрозе заключается в иссечении узкого участка мочеточника и формировании нового широкого соединения (анастомоза, соустья) между мочеточником и лоханкой почки. Называется операция – пиелопластика.
Наиболее распространенная методика операции – пиелопластика по Хайнсу-Андерсену. Суженное место мочеточника обычно расположено непосредственно около почечной лоханки. После отсечения мочеточника, его ближайший к почке участок рассекается продольно, после чего края разреза мочеточника сшиваются с краями симметричного (конгруэнтного) продольного разреза на лоханке. Обычно после операции оставляют трубочку, проведенную через место соединения мочеточника и лоханки, чтобы обеспечить равномерный просвет соустья и избежать его слипания и деформации. Второй конец трубочки может быть выведен в мочевой пузырь (стент внутреннего дренирования ) или через ткань почки (катетер-болванка).
Какова продолжительность нахождения ребенка в стационаре после операции?
Продолжительность пребывания ребенка в стационаре после операции зависит от способа отведения мочи из оперированной почки. При установке стента внутреннего дренирования, дополнительного дренажа для отведения мочи из почки не требуется, и стационарный послеоперационный период сокращается до 5-9 суток. Стент удаляется через месяц – полтора после операции через тонкий инструмент, вводимый по мочеиспускательному каналу.
Если во время операции устанавливается не стент, а кактетер-болванка, который выводится наружу через почку, что параллельно ей устанавливается трубка-дренаж (нефростома) для обеспечения свободного оттока мочи из оперированной почки. В этом случае требуется более продолжительное нахождение ребенка в стационаре – около 3 недель. Выбор варианта отведения мочи делается хирургом во время операции.
Особенности лечения и наркоза определяются с учетом обсуждаются с оперирующим хирургом
Какова эффективность пиелопластики?
По нашим данным эффективность пиелопластики составляет около 92-95%. После выполнения операции функция почки почти всегда улучшается и в ряде наблюдений достигает функции здоровой почки. В то же время структурные изменения почки (деформация чашечек, уменьшение толщины паренхимы) могут сохраняться. Особенно значительные остаточные изменения наблюдаются при резко выраженном гидронефрозе.
Есть ли способы, позволяющие прогнозировать течение гидронефроза у новорожденного?
Метода позволяющего определить, как будет развиваться гидронефроз у новорожденного, в настоящее время не существует. Поэтому наиболее правильный подход заключается в наблюдении за состоянием почки в динамике опытным специалистом урологом. Основным методом оценки при динамическом наблюдении служит УЗИ. Сложность прогнозирования развития гидронефроза у новорожденного определяется нестабильным водным обменом, меняющейся функцией почки, а также возможностью дозревания (матурации) его органов и тканей. Эти процессы могут привести к исчезновению расширения лоханки или стабилизации ее размеров. В то же время при длительных промежутках между осмотрами (более 2 месяцев) можно пропустить начавшееся ухудшение состояния почки и опоздать с проведением операции.
Консультации (от 0 до 18 лет) проводятся в поликлинике Российской Детской Клинической Больницы (Москва, Ленинский проспект 117)
Операция при гидронефрозе почек: пиелопластика при гидронефрозе и последствия после операции
Операция может быть рекомендована, только если польза от нее больше, чем риск от самого хирургического вмешательства:
- У пациента явное нарушение оттока мочи. В очень запущенных случаях урина может вообще не выделяться.
- Почки не в состоянии правильно функционировать.
- Наличие хронической почечной недостаточности.
- Данный орган часто воспаляется.
- Наличие сильных болей, усложняющих жизнь пациенту.
Довольно часто почку удается спасти и восстановить ее функциональность. Только в самых запущенных случаях врачам приходится прибегать к полному или частичному удалению этих органов. Также в процессе лечения обязательно потребуется принимать медикаменты, которые уничтожат бактерии, снимут спазм и воспаление.
Ограничения и противопоказания
Стентирование имеет ряд ограничений, которые учитываются при выборе методов лечения урологических болезней. К искусственному расширению суженых протоков не прибегают при:
- обострении мочеполовых инфекций;
- болезнях кроветворной системы;
- почечной недостаточности;
- склонности к внутренним кровотечениям;
- аллергии на ПВХ, силикон или другие материалы.

Игнорирование противопоказаний опасно внутренними кровотечениями, гематурией (кровью в моче).
Предоперационная подготовка
Период подготовки зависит от состояния больного и от того, как протекало заболевание. Если в крови было обнаружено большое количество азотистых оснований, то сначала врач назначает диету, медикаментозное лечение и только после нормализации состояния можно проводить операцию.
Но, в первую очередь докторам нужно оценить работоспособность почек и мочеточников. Необходимо сдать мочу на бактериальный посев. Если в урине обнаружат бактерии, то при легких формах гидронефроза противомикробные препараты вполне могут справиться с проблемой, и хирургическое вмешательство не понадобится. Также нужно сделать рентгенографию почек, ЭКГ и некоторые другие анализы, в зависимости от общего состояния здоровья пациента. За день до операции можно есть только жидкую пищу. Вечером больному дают слабительные средства или ставится клизма.

Далее проводится дренирование почки. Это манипуляция, при которой производят вывод мочи из почек в мочеприемник с помощью резиновых трубок. В хирургии существует два метода проведения этой процедуры: открытая нефростомия и чрескожная пункционная нефростомия.
В первом случае врач делает разрез в области поясницы, затем в почке, и через него вставляет катетер в лоханку. Потом его пришивают к коже, а после того как ушьют рану, прикрепляют к мочеприемнику.
Во втором случае необходим ультразвуковой аппарат. Пациенту ставят местную анестезию, затем делается прокол в области почек, и когда игла доходит до лоханки, ее заполняют контрастным веществом. Далее в иглу вставляют специальный проводник, иглу вынимают, а по проводнику пропускают трубку, по которой и будет оттекать моча. Ее прикрепляют к коже. Все это занимает у опытного врача не более получаса.
Установка дренажа необходима, если:
- У больного хроническая почечная недостаточность.
- Имеется сильное воспаление почек.
- Гидронефроз 3 степени.
- Пациент находится в тяжелом состоянии.
- Помимо дренирования, нужно также очистить кровь. Это можно сделать следующими способами:
- Гемодиализ — процедура, при которой кровь выводят из организма, очищают, а затем возвращают обратно.
- Перитонеальный диализ — это очищение крови внутри организма.
Есть ли способы, позволяющие прогнозировать течение гидронефроза у новорожденного?
Метода позволяющего определить, как будет развиваться гидронефроз у новорожденного, в настоящее время не существует. Поэтому наиболее правильный подход заключается в наблюдении за состоянием почки в динамике опытным специалистом урологом. Основным методом оценки при динамическом наблюдении служит УЗИ. Сложность прогнозирования развития гидронефроза у новорожденного определяется нестабильным водным обменом, меняющейся функцией почки, а также возможностью дозревания (матурации) его органов и тканей. Эти процессы могут привести к исчезновению расширения лоханки или стабилизации ее размеров. В то же время при длительных промежутках между осмотрами (более 2 месяцев) можно пропустить начавшееся ухудшение состояния почки и опоздать с проведением операции.
Разновидности оперативного вмешательства
Пиелопластика при гидронефрозе — предпочтительный вид операции, так как при ее проведении почку не удаляют, а просто изменяют структуру поврежденных лоханок. Она бывает следующих видов:
Открытая операция
Данный вид пластики выполняют под общим наркозом. Проводится она подреберно. Больного укладывают на спину либо на здоровый бок, если это возможно. Далее доктор делает небольшой разрез в области пострадавшей почки, вскрывает ее нижнюю часть и удаляет поврежденные участки вместе с больными лоханками. Затем рана зашивается. Нужно убедиться, что после окончания операции нет протеканий, иначе могут возникнуть осложнения.
Если лоханки располагаются внутри почки, то после удаления участков здоровый конец мочеточника нужно ввести и вшить прямо в почку.
Эндоскопические методы
Весь процесс происходит через уретру. Изначально туда вводится камера, с помощью которой и контролируется вся дальнейшая процедура удаления поврежденных областей. В ходе операции целостность кожи и мягких тканей не нарушается, поэтому пациенты быстро приходят в норму. Их два:
- Бужирование. Через уретру в мочеточник вводят стержень (буж) с увеличенным диаметром. За счет его действия просвет мочеточника становится больше и нормализуется отток мочи.
- Баллонная дилатация. Для того чтобы убрать сужение через уретру, вводят камеру и осветительный прибор, а также катетер с баллончиком. Когда баллончик попадает в больную область, он раздувается и остается там на две минуты, благодаря этому мочеточник расширяется.
Лапароскопия
Проводится под анестезией. Больной лежит на боку, его фиксируют с помощью эластичных бинтов и валиков. В процессе оперативного вмешательства поза пациента может меняться.
На животе, боку или спине больного (смотря где находится пораженный участок) делают пару надрезов длиной около 1 см. В первый надрез вводят камеру и фонарик, через остальные необходимые для операции инструменты. Чтобы рабочее пространство стало больше брюшную полость наполняют газом. Далее хирург удаляет увеличенные лоханки и вшивает мочеточники в почки. Послеоперационные разрезы кожи и мягких тканей очень мелкие, поэтому наложение швов не требуется, а используют только повязки.
Нефрэктомия
Нефрэктомия — операция, при проведении которой, орган удаляют.
Этот вид хирургического вмешательства проводится при условии, что пострадала только одна почка. Проводят ее при последней стадии гидронефроза, если почка почти полностью атрофирована и правильно функционировать не может. Ее опасно оставлять из-за возможности скопления в ней инфекций.
Оперативное лечение гидронефроза у детей отличается от операций, которые проводят взрослым.
Если данное заболевание у ребенка было выявлено еще в период внутриутробного развития, и оно быстро прогрессирует, то провести операцию возможно еще до рождения малыша.
Пластика мочеточника при гидронефрозе, как правило, нужна, если он был поврежден во время операции. Она бывает:
- Кишечная. Мочеточник формируют из части тонкой кишки.
- Мочеточник формируется из ткани стебля мочевого пузыря.
Если после рождения выявлена первая степень заболевания, то вполне можно обойтись без операции и справиться с болезнью с помощью лекарств.
При второй стадии используют один из следующих типов оперативного вмешательства:
- Стентирование мочеточника – в место выхода мочеточника через почки вводят трубку необходимого диаметра, которая препятствует его спадению.
- Пиелопластика.
- Нефростомия — в данный орган вставляют катетер, через который в мочеприемник будет выводиться моча.
- При третьей степени заболевания у детей также выполняются два последних вида операций.
Лапароскопические операции при почечной патологии
Это наиболее эффективные и наименее травматичные способы проведения операции с целью пластики растянутой лоханки. Производятся те же действия, что при открытом вмешательстве (иссечение растянутой оболочки лоханки, вшивание мочеточника в почку), но при этом используются специальные инструменты, вводимые через зонд. Оперативный доступ осуществляется через два небольших разреза (до 2 см). В один вводится зонд с камерой и освещением, в другой – специальная трубка с инструментами. Методом лапароскопии сейчас возможно даже производить нефрэктомию (удаление органа).
Послеоперационный период
Послеоперационный период проходит, как правило, без осложнений, если пациент соблюдает рекомендации врачей. Если метод операции был выбран верно, то восстановление происходит довольно быстро, но, естественно, это также зависит и от того, на какой стадии было заболевание. Очень важно соблюдать все рекомендации врача. Реабилитация проходит в стационаре еще две недели, пациенту регулярно обрабатывают швы и меняют повязки.
Также у больного по новой возьмут все необходимые анализы. Плохие анализы мочи после операции еще не означают, что что-то было сделано не так. Ведь в течение нескольких дней прооперированный человек продолжает получать медикаментозное лечение. Бактерии в моче после операции хорошо уничтожаются с помощью антибиотиков, также пациенту дают противовирусные препараты.
Виды стентирования и техники выполнения
Установку стента выполняют разными методами. Выбор методики зависит от анатомических особенностей органов мочевой системы, степени сужения мочеточника.
Ретроградное
Ретроградное стентирование – постановка поддерживающего каркаса в суженную часть протока восходящим путем через мочевик. Выполняется при сильном уплотнении стенок протока, беременности, уролитиазе, опухолях. Для операции необходимы следующие инструменты:
- цистоскоп;
- катетер;
- стент;
- оборудование для ультразвукового контроля процедуры.
Установка стента в мочеточник проводится так:
- под наркозом в уретру вводится катетер со стентом на конце;
- хирург устанавливает расширительную трубку в деформированную часть мочеточника под контролем цистоскопа.

После окончания процедуры делают рентген-снимок, чтобы убедиться в правильности постановки дренажной трубки.
Антеградное
Антеградное стентирование мочеточника рекомендовано при травмах и стриктурах уретры, обострении уретрита. Операция выполняется по такой схеме:
- под наркозом делают надрез в пояснице;
- конец стента устанавливают в лоханку почки;
- второй конец соединяют с наружным мочеприемником.
Чтобы избежать негативных последствий, стент-катетер закрывают на 3 суток. В течение этого времени больной находится под наблюдением уролога.
Прогноз
Если заболевание поразило только одну почку, то итог положительный, хотя многое зависит от того, насколько сильно она была поражена. Но, как правило, если операция проведена хорошо, и в дальнейшем пациент соблюдал все предписания доктора, то выздоровление наступает в 90% случаев.
При двухстороннем гидронефрозе сделать точный прогноз невозможно, так как ткани почек воспалены и атрофированы, а значит здесь имеет место серьезная почечная недостаточность.
Лечить болезнь намного легче, если она была обнаружена на ранней стадии и необратимых изменений еще не произошло. Поэтому, как только появятся признаки данного заболевания необходимо безотлагательно обратиться к врачу.
Особенности стентирования у детей и при беременности
Беременные женщины и маленькие дети больше подвержены инфекционному воспалению мочевых путей, что связано с:
- незрелостью иммунной системы у детей;
- естественным снижением иммунитета у беременных;
- гормональным дисбалансом.
Во избежание опасных осложнений хирурги прибегают к ретроградному стентированию суженного фрагмента мочеточника. В качестве дренирующих устройств используют только эластичные трубки из гипоаллергенных материалов. Операция выполняется под общим наркозом.
Застой мочи у беременных опасен гестационным пиелонефритом, абсцессом почки. Чтобы избежать грозных осложнений, в мочеточник ставят длинные стенты протяженностью до 50-70 см.

При установке расширительной трубки в мочеточник хирург обязательно делает «припуски» с учетом дальнейшего развития плода. Стент удаляют через 1-3 недели после родоразрешения.
Сколько стоит стент и операция в Москве
На стоимость стентирования влияют разные факторы: тип стента, необходимость эндоскопического бужирования мочеточника, протяженность и локализация суженного участка протока.
| Типы дренажной системы | Стоимость в рублях |
| силиконовые с металлическим каркасом | 5000-5900 |
| из ПВХ с перфорацией | 4800-5200 |
| полиуретановые двухпетлевые | 2900-3000 |
| с жестким проводником и толкателем | 7000-7500 |
| с аппликационными нитями без проводника | 3500-3800 |
| закрытые с тефлоновым покрытием и проводником | 4500-4900 |
Постановка мочеточникового катетера без учета стоимости стента варьируется в пределах 7000-10000 рублей. Рекомендуется осуществлять операцию, замену и удаление дренирующих устройств в спецклиниках с современным оборудованием.
Стентирование – щадящая операция, восстанавливающая проходимость мочевыделительных протоков. Она предупреждает многие урологические болезни – гидронефроз, пиелонефрит, некроз почки. При соблюдении правил реабилитации осложнения после процедуры возникают крайне редко.
Последствия
Стентирование – операция, которая иногда сопровождается ранними или поздними осложнениями. В первые дни после процедуры треть пациентов жалуется на:
- жжение в уретре;
- дискомфорт в надлобковой зоне;
- боли при мочеиспускании.
В 76% случаев симптомы проходят самостоятельно в течение 1-3 суток.

С болью в пояснице и высокой температурой надо обращаться к урологу. Сгустки крови в моче иногда указывают на повреждение стент-катетером стенок мочевыводящих каналов.
Осложнения при стенте в мочеточнике:
- пиелонефрит;
- гидронефроз;
- миграция (смещение) стента;
- обрастание трубки солями;
- свищи в мочеточнике;
- обратный ток урины.
При несоблюдении технологии постановки дренажной трубки не исключено ее разрушение. Поэтому процедуру рекомендуется выполнять под рентгеновским контролем.
Реабилитация после установки урологического стента
После установки дренажного устройства следует восстановительный период. Чтобы предотвратить осложнения, пациенты должны:
- Правильно питаться. Для предупреждения раздражающего действия на протоки исключают пряности, маринады, острые блюда, консервацию, квашеную капусту. Запрет на цитрусовые, грибные бульоны и алкогольные напитки. В течение первых 1.5-2 недель нужно употреблять больше жидкости. В качестве питья подойдут клюквенный морс, минеральная вода без газа, некрепкий чай, отвар шиповника.
- Принимать антибиотики. Стент-катетер является чужеродным телом, от которого организм пытается избавиться. После операции местный иммунитет снижается, что повышает риск инфекционного воспаления. Поэтому для предупреждения осложнений принимают противомикробные средства и уросептики – Нолицин, Нитроксолин, Монурал.
- Регулярно обследоваться. По рекомендации уролога 1 раз в 2-3 недели сдают анализ мочи и крови. Гематурия указывает на повреждение стентом стенки мочеточника. По показаниям больному назначают УЗИ органов выделительной системы и урографию.
Беременные должны постоянно наблюдаться врачом-урологом. По мере роста плода мочеточник растягивается, а отдельные его участки сдавливаются. Чтобы предупредить воспаление и болезненные ощущения, назначают растительные уросептики – Канефрон Н, Фитолизин. Перед тем как рожать, пациентки обязательно проходят ультразвуковое исследование, сдают лабораторные анализы. Стент обычно снимают после родов.
После установки мочеточникового стента у многих обнаруживается высокая концентрация лейкоцитов и белков в моче. Но в 75% случаев это связано исключительно с наличием в организме инородного тела.
Операция при гидронефрозе (обструкции пиело-уретерального сегмента)
Пиело-уретеропластика – это хирургическая реконструкция в месте перехода лоханки в мочеточник. Почти во всех случаях цель операции – это ликвидация обструкции (сужения) лоханочно-мочеточникого сегмента.
Для чего моему ребенку требуется эта операция?
Блокада в месте соединения почечной лоханки с мочеточником препятствует нормальному отхождению мочи из почки. Это сужение вызывает расширение почки или гидронефроз, что ухудшает функцию почки. Диагноз устанавливается с помощью УЗИ, радиоизотопной ренографии, экскреторной урографии.
Что вызывает гидронефроз?
К сожалению, мы не знаем точной причины. Есть экспериментальные и клинические данные, свидетельствующие о том, что в месте перехода почечной лоханки в мочеточник нормальная ткань замещается соединительной тканью, в результате чего мочеточник перестает нормально сокращаться. В дальнейшем возникают его перегибы, что в свою очередь еще больше ухудшает ситуацию.
Используются ли какие-либо искусственные части при этой операции?
Нет. Собственный мочеточник хирургическим путем мобилизуется до уровня обструкции. Затем патологический участок удаляется и мочеточник заново подшивается к здоровой ткани лоханки почки.
Где располагается кожный разрез?
Существует несколько вариантов доступа к почке. Это может быть передняя брюшная стенка или боковая стенка живота. Вариант доступа всегда можно обсудить с оперирующим хиругом. Все швы рассасывающиеся и не требуют удаления. Иногда накладывается один кожный шов, который затем удаляется.
Какова продолжительность операции?
Операция длится примерно 2-3 часа.
После операции остаются какие-либо трубки, катетеры, дренажи?
Существует несколько видов отведения мочи в послеоперационном периоде. Это может быть нефростома (трубка, проведенная через ткань почки и выведенная на кожу) или мочеточниковый стент. В нашей клинике мы давно и успешно используем стенты ведущих производителей мира. Один конец стента устанавливается в мочевой пузырь, второй конец в почечную лоханку. Таким образом, моча отводится из почки в мочевой пузырь посредством стента на тот период, пока не заживет место анастомоза лоханки с мочеточником.
Преимущества этого внутреннего отведения мочи состоит в том, что облегчается уход за ребенком (нет никаких трубок), устраняется опасность самопроизвольного выпадения трубки (что редко, но встречается при постановке нефростомы).
Относительный недостаток стента – это его дороговизна и необходимость удаления стента под анестезией. Помимо стента, в мочевой пузырь после операции устанавливается катетер на 24-48 часов, а также в месте кожного шва выводится мягкая, тонкая трубочка, которая убирается через 1-3 дня. В течение 1-2 дней по этой трубке возможно отхождение небольшого количества буроватой жидкости – это нормальное явление.
Могу ли я находиться с моим ребенком после операции?
Безусловно! Мы всячески поощряем родителей оставаться со своим ребенком на период стационарного пребывания.
Какие проблемы могут быть у моего ребенка после операции?
В раннем послеоперационном периоде (1-е сутки) ребенок будет находиться в отделении реанимации. Обычно на следующий день мы переводим ребенка в отделение. В конце операции мы производим блокаду нервов в месте кожного разреза препаратом Маркаин, что позволяет устранить боли в течение ближайших 6 часов и уменьшить количество назначаемых анальгетиков в уколах.
Иногда, после удаления мочевого катетера у ребенка могут быть спазмы мочевого пузыря. В редких случаях непосредственно сам стент может вызывать учащение мочеиспускания и спазмы мочевого пузыря. В этих случаях мы обычно назначаем Дриптан, препарат, который устраняет не только спазмы, но и уменьшает дискомфорт.
 Гидронефроз
Гидронефроз 

Если не устранена причина, то заболевание продолжает неуклонно развиваться и приводит к потере функции органом.
Какие же причины могут привести к гидронефрозу?
Причины могут быть врождёнными или приобретёнными:
- При врождённом гидронефрозе имеет место стеноз (сужение) пиелоуретерального сегмента (место перехода лоханки в мочеточник), который чаще всего обусловлен сдавлением добавочным сосудом.
- Приобретённый гидронефроз может быть вызван мочекаменной болезнью, опухолями, повреждением мочевых путей.
Чем опасен гидронефроз: реальная история из моей практики, которая плохо закончилась

— Здравствуйте, доктор. На пороге кабинета стоит молодая девушка и широко улыбается. «Меня отправили к вам, по видимому, по ошибке», — произносит она, проходя в кабинет. «Мне 22 и ничего не беспокоит», — начинает рассказ она.
Иногда после занятия спортом появляются тянущие боли в спине, по-моему, связанные с позвоночником, которые самостоятельно проходят. Посмотрите, пожалуйста, мои анализы мочи и результаты УЗИ почек.
Изменения в анализах мочи заставили меня насторожиться: лейкоциты в большом количестве. УЗИ почек показало увеличение в размерах лоханки и уменьшение толщины паренхимы – основного структурного элемента почки, отвечающего за выработку мочи.
— Я должен вам сообщить, что у вас гидронефроз 2 стадии, осложненный воспалением почки. Необходимо выполнить компьютерную томографию с возможной последующей операцией.
«Но я себя хорошо чувствую и вряд ли последую вашему совету», — искренне ответила девушка.
«Течение болезни очень коварное и своевременная операция спасет почку. Обещайте подумать над моими словами», — сказал я и протянул визитку.
Года через три раздался звонок: «Доктор меня к вам в больницу везет скорая помощь». На мой вопрос, что ее беспокоит, она ответила: «Боль в животе, рвота, высокая температура».
Обследование дало неутешительный результат – инфицированный гидронефроз с отсутствием функции почки.
На сей раз операция стала неизбежной – почку пришлось удалить.
Пример, когда легкомыслие привело к тяжелым последствиям – удалению жизненно важного органа.
Выделяют три стадии развития гидронефроза:

1 стадия гидронефроза:
Расширена только почечная лоханка, функция почки не изменена или нарушена в легкой степени.

2 стадия:
Размеры почки увеличены на 15-20 %, лоханка значительно расширяется, стенка её истончается. Значительно нарушается эвакуаторная способность лоханки. Функция почки снижается на 20-40 %.

3 стадия:
Размеры почки увеличены в 1,5-2 раза. Лоханка и чашки сильно расширены, почка представляет собой многокамерную полость. Отмечается резкое нарушение эвакуаторной способности лоханки. Функция почки снижена на 60-80 % или отсутствует вообще.
Как протекает гидронефроз: симптомы заметные и не очень
Гидронефроз – из той серии заболеваний, которые принято называть «молчаливый убийца». Часто болезнь протекает бессимптомно и выявляется при случайном обследовании. Почки сначала увеличиваются в размерах, а потом теряют функцию и гибнут.
Какие симптомы позволят вам заподозрить у себя наличие гидронефроза:
- Дискомфорт, тупая ноющая или сильная приступообразную боль в поясничной области, которая снижается, если вы спите на животе;
- Болезненное, частое или наоборот редкое мочеиспускание;
- Тяжесть в боку, где расположен пораженный орган;
- Наличие крови в моче;
- Повышение артериального давления;
- Потеря аппетита, тошнота;
- Хроническая усталость;
- Снижение работоспособности.
Также могут отсутствовать боли, воспаления, любые симптомы. А почка медленно погибает.
Как видите, нет ни одного специфического симптома. Вот в этом и кроется подлость болезни, так как она протекает под маской различных состояний.
Самый опасный признак – это повышение температуры, поскольку он указывает на проникновение в орган инфекции.
Диагностика
При подозрении на гидронефроз рекомендуется в кратчайшие сроки обратиться к квалифицированному урологу, провести детальную диагностику для определения причины и стадии развития заболевания.
К наиболее результативным методам исследования, позволяющим подтвердить диагноз, относят:
- УЗИ почек – специалист обращает внимание на увеличение размеров органа, расширение лоханки и чашечек, истончение паренхимы и другие признаки;
- Компьютерная томография (КТ) с контрастным усилением – даёт возможность установить стадию заболевания, выявить причину (чаще всего это добавочный нижнесегментарный сосуд), наличие/отсутствие камней;
- Динамическая нефросцинтиграфия – помогает уточнить функциональное состояние почек и верхних мочевых путей с помощью наблюдения за процессом выведения почками радиофармпрепарата;
Как правильно лечить гидронефроз
Единственный эффективный метод лечения гидронефротической трансформации – это операция, призванная восстановить нормальный отток мочи и избежать дальнейшего ухудшения функции почки (на ранних стадиях) или удалить пораженный орган (на поздних). К его разновидностям относят открытые и лапароскопические операции.
Пиелопластика

Пиелопластика – операция при гидронерозе заключается в иссечении узкого участка мочеточника и формировании нового широкого соединения (анастомоза, соустья) между мочеточником и лоханкой почки.
Наш опыт, великолепное оснащение клиники и следование рекомендациям европейской и американской ассоциаций урологов позволяют обойтись без полостного вмешательства и выполнить операцию лапароскопическим способом.
С помощью лапароскопических операций можно добиться лучших результатов. Этот вид операций стал настоящим прорывом в оперативном лечении гидронефроза. Такая операция выполняется при необходимом увеличении с использованием специальных манипуляторов, что позволяет оперировать более точно и аккуратно. Эти операции менее травматичны, чем открытые (инструменты проводятся к почке через 3-4 небольших прокола диаметром 8-10 мм), оставляет меньше следов, уменьшает длительность госпитализации, помогает избежать большой кровопотери, инфекций, грыж.
Хирург имеет возможность наблюдать все этапы операции на мониторе, расположенном перед его глазами. Все это позволяет значительно снизить риски от проведения сложных вмешательств, проводимых при лечении гидронефроза, в том числе – пластики лоханочно-мочеточникового сегмента.

Для определения стадии гидронефроза и степени нарушения функции почки и выбора правильной тактики хирургического лечения необходимо прислать мне на личный электронный адрес: docpranovich@gmail.com
— данные МСКТ почек с контрастом
— клинический и биохимический анализ крови
— клинический анализ мочи
— указать возраст и основные жалобы
После этого я смогу дать более точный ответ по вашей ситуации.
Когда Вы обращаетесь ко мне через электронную почту, будьте уверены, что письма попадают именно ко мне. Я всегда внимательно их читаю, понимая, что вы доверяете самое ценное – свое здоровье. На все письма пациентов я отвечаю только сам.
Мы принимаем на лечение жителей всех регионов России
Так как лапароскопическая операция гидронефроза относится к разряду высокотехнологичной медицинской помощи (ВМП), лечение осуществляется по выделенным квотам бесплатно. Оформление квоты проводится сотрудником клиники после поступления пациента в стационар.
После уточнения диагноза мы определим дату госпитализации и вышлем список необходимых анализов и исследований для госпитализации.
Подробная информация по тел: +7 (985) 978-35-67
Время приема звонков: ежедневно с 08:00 до 20:00 часов без выходных и праздничных дней
После уточнения диагноза мы определим дату госпитализации и вышлем список необходимых анализов и исследований для госпитализации.

 Гидронефроз
Гидронефроз 

