Опухоли челюстей и полости рта
Одонтогенные опухоли — новообразования, возникающие в челюсти из формирующих зубы тканей. Новообразования эпителиальной и соединительнотканной природы, развивающиеся из элементов зубных тканей на различных стадиях их развития. Согласно Международной гистологической классификации одонтогенных опухолей, различают доброкачественные (амелобластома, обызвествляющаяся эпителиальная одонтогенная опухоль, амелобластическая фиброма, аденоматоидная одонтогенная опухоль, дентинома, сложная одонтома, одонтогенная фиброма, миксома и различные виды цементом), а также злокачественные (одонтогенный рак, одонтогенные саркомы) опухоли.
Доброкачественные опухоли ткани челюстно-лицевой области и шеи по морфологическому строению могут быть эпителиальными, соединительнотканными и смешанными. Новообразования эпителиальной природы могут выходить из покровного эпителия полости рта, верхне-челюстной пазухи, эмалевого органа зуба и т.д. Мезенхимальные опухоли развиваются из костной, хрящевой и мышечной ткани, дентина, цемента и других соединительнотканных структур. Смешанные опухоли включают элементы эпителиальной и соединительнотканной природы.
С точки зрения генеза, все доброкачественные опухоли разделяют на одонтогенные, возникновение которых связано с развитием зубов и неодонтогенные, образование которых не имеет отношения к зачатков зубов.
Классификация одонтогенных опухолей ВОЗ.
Доброкачественные опухоли
Одонтогенный эпителий без одонтогенной эктомезенхимы
- адамантинома
- плоскоклеточная одонтогенная опухоль
- кальцинированная эпителиальная одонтогенная опухоль (опухоль Пиндборг)
- одонтогенная опухоль клеток
Одонтогенный эпителий с одонтогенной эктомезенхимой, с образованием твердых тканей или них
- амелобластическая фиброма
- амелобластическая фибродентинома (дентиома)
- амелобластическая фибро-одонтома
- одонтоамелобластома
- аденоматоидная одонтогенная опухоль
- кальцинированная зубная киста
- комплексная одонтома
- составная одонтома
Одонтогенные эктомезенхимы с включенным одонтогенным эпителием или без него
- одонтогенная фиброма
- миксома (одонтогенная миксома, миксофиброма)
- доброкачественная цементобластома (цементобластома, цементома)
Злокачественные
Одонтогенная карциномы
- злокачественная адамантинома
- первичная внутрикостная карцинома
- злокачественные варианты других одонтогенных эпителиальных опухолей
- злокачественные изменения в одонтогенных кистах
Одонтогенные саркомы
- амелобластическая фибро-саркома (амелобластическая саркома)
- амелобластическая фибро-дентиносаркома
- амелобластическая фибро-одонтосаркома
Одонтогенные карциносаркомы
Новообразования и другие поражения костей
Остеогенные новообразования
- цементо-окостеневшая фиброма
Неопухолевые поражения костей
- фиброзная дисплазия челюсти
- цементо-костная дисплазия
- периапикальная цементная дисплазия (периапикальная фиброзная дисплазия)
- витиеватая цементо-костная дисплазия
- другие цементо-костные дисплазии
- херувизм (семейная многоячеистая кистозная болезнь челюстей)
- центральная гигантская гранулема клеток
- аневризматическая киста кости (ABC)
- одиночная киста кости
- травматическая киста кости челюсти
- обычная киста кости челюсти
- геморрагическая киста кости
Другие опухоли
- меланотическая нейроэктодермальная опухоль, образующаяся в младенчестве (меланотическая прогонобластома)
Лечение стоматологических опухолей заключается в большинстве случаев в операции и последующей радиотерапии.
Онкологические заболевания в стоматологии: злокачественные и доброкачественные опухоли челюстно-лицевой области

Опухоли в челюстно-лицевой области (ЧЛО) занимают одну шестую часть всех иных хирургических стоматологических патологий. Они имеют свою специфику, что связано с наличием зубов и органов по соседству. Поражения тканей вызывают функциональные и косметические дефекты, усложняют жизнь, могут вести к смертельному исходу. Какие они бывают и какими признаками сопровождаются?
Классификация новообразований челюстно-лицевой области
Новообразования в ЧЛО классифицируют по нескольким признакам. Выделяют истинные опухоли, кисты, опухолеподобные образования. По клиническому признаку поражения подразделяют на два вида:
- Доброкачественные. Клетки видоизменяются и делятся неконтролируемо, при этом частично сохраняют функции. Растут медленно, сдавливают соседние органы, но поддаются лечению.
- Злокачественные. Наблюдается аномальное и интенсивное деление клеток, причину которого установить довольно сложно. Новообразование быстро прорастает в соседние органы, затрагивает сосуды кровеносной и лимфатической систем. Прогноз в запущенных случаях неблагоприятный.
Доброкачественные опухоли ЧЛО
Основное отличие доброкачественных состояний от онкологических заболеваний:
- нередко бывают врожденными, возникают вследствие аномалий внутриутробного развития;
- обычно не метастазируют;
- растут медленно, иногда в отдельной капсуле, которую хирурги удаляют;
- подвижны при локализации в мягких тканях;
- могут озлокачествляться.
Образующиеся в костной ткани
В стоматологии диагностируют такие формы поражений костных тканей ЧЛО:

- Остеома. Патология сопровождается постепенной деформацией кости. Она обладает плотной структурой, выглядит как выпячивание костной ткани, покрытое не измененной слизистой оболочкой.
- Остеобластома. Имеет вид бугристого нароста на кости челюсти, в районе которого наблюдается повышенная подвижность зубов. Новообразование может вызывать боль.
- Амелобластома. Одонтогенная опухоль в кости. Вызывает изменение в ЧЛО, может проникать в гайморовы пазухи и мягкие ткани.
- Одонтома. Возникает вследствие патологического развития костных тканей и зачатков зубных единиц.
Произрастающие в мягких тканях
В мягких тканях диагностируют:
- Липомы. Имеют форму шара или овала, образуются в жировой ткани. Они находятся в отдельной капсуле, которая подлежит хирургическому удалению.
- Фибромы. Аномалии с широким основанием поражают соединительные ткани и располагаются во рту, в толще мягких тканей лица.
- Гемангиомы. Доброкачественные поражения, которые имеют вид сконцентрированных в одной области кровеносных капилляров.
- Лимфангиомы. Имеют врожденную природу, локализуются в толще языка или губ.
Раковые новообразования
Раковые поражения ЧЛО отличают:
- наличие анаплазии – состояния клетки, при котором невозможно определить ее происхождение;
- новые клетки наследуют свои качества от предыдущих;
- метастазирование, когда границы между нормальными и патологическими клетками определить невозможно;
- угнетение клеточного и гуморального иммунитета.
При онкологии пациенты жалуются на то, что челюсть опухла и болит внутри. Для диагностики врач проводит осмотр, направляет на рентген, компьютерную томографию и биопсию. По результатам устанавливается вид патологии и назначается терапия.

На начальных стадиях показано хирургическое удаление с последующей лучевой и химиотерапией. Если недуг диагностирован поздно, проводится поддерживающая (паллиативная) терапия. Она способна снять боль и устранить отдельные симптомы. Однако остановить процесс роста клеток невозможно.
Опухолеподобные образования
К приобретенным опухолеобразным образованиям относят папилломы и атеромы. Папилломы локализуются в области альвеолярного отростка, на внутренней слизистой оболочке щек. Атеромы – это кисты сальных желез ретенционного типа. К врожденным относят кисты дермоидного и эпидермоидного типа. Они обладают четкими границами и округлой формой, редко вырастают до значительных размеров. Лечение подбирается в зависимости от характера патологии. Обычно это хирургическое вмешательство, после которого риск рецидивов минимален.
Опухоли челюстно-лицевой области: характеристика основных разновидностей

Опухоли челюстно-лицевой области – это участки патологического разрастания атипично измененных клеток, которые при последующем делении сохраняют свои характеристики. В онкологической практике существует большое количество классификаций, но специалисты, как правило, разделяют опухоли на две основные группы.
Группы опухолей
- Доброкачественные опухоли челюсти. В таких случаях видоизмененные клетки теряют способность контролировать свой процесс деления. При этом ткани патологического очага частично сохраняют функцию. Гистологический анализ доброкачественного новообразования четко показывает тканевую принадлежность опухоли. Клиническая картина заболевания характеризируется медленным ростом, в ходе которого происходит сдавливание близлежащих органов и систем. Доброкачественные опухоли мягких тканей челюстно-лицевой области, преимущественно, отлично поддаются лечению и редко рецидивируют.
- Злокачественные новообразования. Раковые болезни сопровождаются интенсивным атипичным делением недифференцированных клеток. В связи с этим онкологи выделяют патологические очаги низко-, средне- и высокодифференцированные. Окончательный диагноз установить, преимущественно, очень сложно. Типичными признаками злокачественной опухоли челюстной области считается агрессивный и диффузный рост новообразования с прорастанием в соседние органы, кровеносные и лимфатические сосуды. Раковые поражения, как правило, трудно поддаются терапии. Лечение длительное. Прогноз может быть благоприятным только на начальных стадиях. Поздние фазы болезни, которые сопровождаются метастазами, имею неблагоприятный прогноз с высоким процентом смертности пациентов.
Доброкачественные новообразования челюстей
В стоматологии специалисты выделяют следующие формы доброкачественных поражений челюстно-лицевой области.
Остеома
Эта опухоль произрастает из костной ткани нижней или верхней челюсти. Остеома, преимущественно, диагностируется у взрослых людей. Новообразование характеризируется медленным ростом и соответственно поздней диагностикой.
Это патологическое поражение врачи определяют, как правило, случайно во время лечения зубов, рентгенологического исследования или зубопротезирования. Основным симптомом остеомной опухоли верхней челюсти выступает медленно прогрессирующая деформация кости.

При осмотре пациента врач может определить плотное выпячивание костных тканей, покрытое неизмененной слизистой оболочкой. Установление окончательного диагноза осуществляется по результатам рентгенографии и биопсии.
Лечение остеомы, только радикальное. Хирургическое иссечение онкологии выполняется в пределах здоровых тканей и имеет благоприятный прогноз.
Остеобластома
Эта доброкачественная опухоль локализируется в костной ткани. По статистике остеобластома поражает все группы населения и, преимущественно, диагностируется у женщин. Заболевание развивается без выраженной клинической картины.
Остеобластомная опухоль челюсти, симптомы которой связаны с асимметрией лица и подвижностью лица, как правило, выявляется на поздних стадиях.
Во время пальпации врач определяет гладкий или бугристый нарост на кости. Новообразование может быть малоболезненным или безболезненным. Зубы в области онкологического очага подвижны в 2, 3 направлениях.
В клинической практике стоматологи выделяют следующие формы остеобластом:
- кистозная, которая представляет собой полое новообразование костных тканей;
- ячеистая – опухоль имеет вид отдельных полостей, разделенных костными перегородками;
- солидная – онкологическое поражение с неравномерными и нечеткими краями;
- литическая – опухоль характеризируется прогрессирующим рассасыванием костной ткани и зубных корней.

Лечение заболевания заключается в полном удалении новообразования. Так, например, остеобластомная опухоль нижней челюсти иссекается посредством резекции части костной ткани. После проведенной хирургической операции, как правило, не наблюдаются рецидивы. Прогноз болезни считается благоприятным.
Амелобластома
Одонтогенные опухоли эпителиального происхождения называются амелобластомами. Они располагаются в костной ткани челюстей и вызывают значительную деструкцию челюстно-лицевой области. Такая опухоль верхней челюсти может проникать в гайморовою пазуху или на нижней в толщу мягких тканей.
Пациенты предъявляют следующие жалобы:
- прогрессирующее искажение формы лицевого скелета;
- постоянные ноющие боли, что приводит к ошибочному удалению здоровых зубов;
- периодический отек пораженного участка челюсти;
- наличие свищей на слизистой оболочке ротовой полости, из которых постоянно выделяются гнойные массы;
- подвижность зубов в зоне онкологического роста;
- при пальпации врач определяет симптом флюктуации (ощущение подвижности жидкости под в надкостнице).
Терапия амелобластом требует радикального удаления новообразования. В ходе хирургической операции врач должен тщательно вычистить костную ткань от онкологической патологии. Завершающем этапом лечения выступает пластика кости посредством имплантатов, что позволит восстановить жевательную функцию и эстетический вид.
Омелобластомные одонтогенные доброкачественные опухоли челюстей при несвоевременной диагностике часто вызывают патологический перелом. Прогноз заболевания, как правило, позитивный, рецидивы наблюдаются крайне редко.

Одонтома
Твердая одонтома относится к группе, так называемых, опухолевых новообразований, которые берут начало из твердых и мягких зубообразующих тканей. Заболевание не относится к числу истинных опухолей. Причина данной онкологии заключается в пороке развития кости и зачатков зубов.
Одонтомы увеличиваются в размерах медленно и растут безболезненно. Боль при подчелюстной опухоли такого рода возникает только при локализации опухоли в зоне прохождения нервных окончаний.

Доброкачественные новообразования мягких тканей челюстно-лицевой области
В лицевой части располагаются следующие доброкачественные опухоли.
Липома
Липома – это доброкачественное поражение жировой ткани. Такие опухоли, преимущественно, имеют шаровидную или овальную форму.
Они заключены в капсулу и состоят из отдельных долек. На ощупь липома плотной или плотноэластичной консистенции. Поверхность новообразования гладкая. Кожные покровы над липомой сохраняют свой естественный вид и цвет.
Лечение таких доброкачественных опухолей исключительно хирургическое. В ходе операции хирург удаляет липому совместно с капсулой. Прогноз благоприятный.

Фиброма
Фиброма представляет собой доброкачественное поражение фиброзной ткани. Это новообразование имеет широкое основание и локализуется в толще мягких тканей лица или ротовой полости.
При осмотре пациента специалист диагностирует неодонтогенные опухоли челюстей и мягких тканей по внешнему виду и лабораторному анализу небольшой части патологической ткани.
В ротовой полости фиброматозные разрастания десен формируются в двух основных формах:
- сплошное уплотнение десны на всем протяжении зубного ряда;
- дольчатое увеличение десневого края.

Лечение данной патологии выполняется по типу радикального иссечения новообразования. После операции часто раневую операцию приходится закрывать йодоформной марлевой повязкой. Прогноз фиброзного поражения положительный. Рецидивы, практически, не встречаются.
Гемангима
Гемангиома – это сосудистая опухоль доброкачественного происхождения. Эти новообразования считаются наиболее распространенными онкологическими поражениями пациентов грудного возраста. Причиной заболевания является нарушения эмбрионального развития плода.
Гемангимы бывают артериальными и венозными. В зависимости от строения они бывают:
- капиллярными, состоящими из мелких кровеносных сосудов;
- ветвистыми, в виде клубка извилистых капилляров;
- кавернозными – внутренняя поверхность опухоли представлена сосудистыми полостями;
- смешанными.
Гемангиомы локализируются в мягких тканях кожного покрова и слизистой оболочки. Они имеют специфический внешний вид, который напоминает сконцентрированные в одном месте кровеносные капилляры.
Современная медицина обладает большим арсеналом хирургических и малоинвазивных методик лечения сосудистых новообразований. В таких случаях радикальное вмешательство – это хирургическое иссечение гемангиомы под местной анестезией.
Малоинвазивные способы терапии осуществляются посредством жидкого азота, лазерного воздействия и электрокоагуляции. Прогноз при этом положительный.
Лимфангиома
Опухоль произростает из лимфоидной ткани челюстно-лицевой области. Этиология заболевания не установлена. Лимфангиомы, как правило, диагностируются после рождения ребенка. Они располагаются в толще щек, губ или языка.
Типичным признаком лимфангиомы является периодическое изменение формы и консистенции патологического узла. Пациенты часто жалуются на опухоль справа под челюстью а потом на уплотнение центральной части костной ткани.
Окончательный диагноз врач устанавливает по результатам биопсии. Медицинская инструкция при этом требует проведения пункции патологического участка.

Раковые поражения челюстно-лицевого участка
Рак кожного покрова и слизистой оболочки формируется виде саркомы и плоскоклеточного ракового новообразования. Такой вид онкологии, преимущественно, диагностируется у пациентов старшего возраста.
Злокачественные опухоли челюсти и лица вызывают у пациента следующую клиническую картину:
- асимметрия костной ткани и мягких тканей лица;
- болевой синдром, при котором боль имеет тенденцию к нарастанию интенсивности;
- изъязвление и кровоточивость при локализации новообразования в кожных покровах и слизистой оболочке;
- прогрессирующие признаки интоксикации организма в виде общего недомогания, головных болей, нарушения аппетита, снижения массы тела, быстрой утомляемости и потери работоспособности.
Характерной жалобой онкологических пациентов можно считать: «Опухла челюсть и болит внутри».
Диагностика раковых поражений требует проведения следующих мероприятий:
- внешний осмотр пациента и пальпация региональных лимфатических узлов;
- рентгенологическая диагностика;
- компьютерная и магнитно-резонансная томография;
- биопсия.
Выбор метода лечения злокачественных поражений челюстно-лицевой области зависит от стадии роста опухоли. На начальных стадиях специалисты применяют хирургическую методику иссечения онкологии.
На поздних этапах ракового роста врачи используют паллиативную технику терапии, которая устраняет только отдельные симптомы заболевания. Симптоматическое лечение выполняется посредством химиотерапии и лучевой терапии.

Цена таких мероприятий зависит от распространенности и локализации злокачественного очага. Прогноз болезни может быть относительно позитивным только на начальных стадиях, когда отсутствуют метастазы. В противном случае течение патологии неблагоприятное с высоким показателем смертности.
Онкология в стоматологии: доброкачественные и злокачественные опухоли челюстно-лицевой области
Онкологические заболевания являются важнейшей проблемой современного общества. Несмотря на внедрение новых лекарственных препаратов, методов лечения, способов диагностики, смертность от онкологических заболеваний остается на очень высоком уровне. Смертность от рака занимает второе место в мире — после сердечно-сосудистых заболеваний. По данным ВОЗ, во всем мире в 2015 году было установлено более 20 миллионов первичных диагнозов злокачественных новообразований, зафиксировано 13 миллионов смертей. Между тем динамика показателей заболеваемости с каждым годом возрастает. Опухоли челюстно-лицевой области составляют до 15% всех стоматологических заболеваний. До 25% новообразований приходится на челюстно-лицевую область. В обзорной статье представлено описание злокачественных новообразований челюстно-лицевой области: виды, статистические данные, особенности течения и способы лечения.

1. Данилина Т.Ф., Сафронов В.Е., Жидовинов А.В., Гумилевский Б.Ю. Клинико-лабораторная оценка эффективности комплексного лечения пациентов с дефектами зубных рядов // Вестник Российского университета дружбы народов. Серия: Медицина. – 2008. – № 8. – С. 351-355.
2. Жидовинов А.В. Исследование локальных адаптационных реакций при лучевой те-рапии пациентов с дефектами челюстно-лицевой области со съемными ортопедическими конструкциями // Современные проблемы науки и образования. – 2015. – № 6. – URL: http://www.science-education.ru/ru/article/view?id=23058.
3. Жидовинов А.В., Михальченко Д.В., Слетов А.А., Локтионова М.В. Лечение и реабилитация пациентов с объемными дефектами нижней челюсти // Клиническая стоматология. – 2016. – № 2. – С. 63–66.
4. Иорданишвили А.К. Заболевания, повреждения и опухоли челюстно-лицевой области. – Букинистич. изд. – М. : Медицина, 2007.
5. Каприн А.Д., Старинский В.В., Петрова Г.В. Злокачественные новообразования в России в 2015 году (заболеваемость и смертность). М. : МНИОИ им. П.А. Герцена филиал ФГБУ «НМИРЦ» Минздрава России, 2017.
6. Неробеев А.И. Радиохирургический метод лечения в челюстно-лицевой и косметической хирургии. – М. : Медицина, 2005.
8. Чиссов В.И., Александрова Л.М., Бутенко А.В. Научные основы и перспективы развития клинической онкологии // Вестник Росздравнадзора. – 2010. – № 4. – URL: http://cyberleninka.ru/article/n/nauchnye-osnovy-i-perspektivy-razvitiya-klinicheskoy-onkologii (дата обращения: 08.11.2016).
9. Mikhalchenko D.V., Siryk S.V., Zhidovinov A.V., Orekhov S.N. Optimization of the selection of provisional structures in the period of osseointegration in dental implants // International Journal Of Applied And Fundamental Research. – 2016. – № 4.
10. Mikhalchenko D.V., Siryk S.V., Zhidovinov A.V., Orehov S.N. Improving the efficiency of the development of educational material medical students through problem-based learning method in conjunction with the business game // International Journal Of Applied And Fundamental Research. – 2016. – № 4.
Социальное и медицинское значение проблемы злокачественных новообразований челюстно-лицевой области, как и опухолей других локализаций, продиктовано высокой заболеваемостью и смертностью больных в результате несвоевременной диагностики и недостаточной осведомленности врачей о видах, клинике заболеваний и лечебной тактике.
По данным ВОЗ, только в Российской Федерации за 2015 г. был выявлен 589 341 случай злокачественных новообразований (в том числе 270 046 и 319 335 у пациентов мужского и женского пола соответственно). Прирост данного показателя по сравнению с 2014 г. составил 4,0%, и эти цифры растут [5].
Целью данной обзорной статьи является рассмотрение и охарактеризование видов злокачественных новообразований челюстно-лицевой области и способы их лечения.
Злокачественные опухоли челюстно-лицевой области могут быть как эпителиального происхождения (плоскоклеточный рак, аденокистозная карцинома, аденокарцинома), так и соединительнотканной природы – саркомы (остеосаркомы, хондросаркомы, фибросаркомы и др.).
Среди опухолей челюстей следует различать:
Первичный плоскоклеточный рак челюстей встречается очень редко и развивается из эпителиальных островков Малясе, эпителиальных остатков гертвигиевской мембраны.
Вторичные раки возникают на слизистой оболочке полости рта или гайморовой пазухи. В связи с тем что площадь эпителия, который выстилает разные анатомические отделы верхней челюсти, значительно больше, в сравнении с эпителиальной выстилкой нижней челюсти, чаще всего встречается рак именно верхней челюсти. Малигнизация слизистой оболочки, которая покрывает альвеолярные отростки и небо, происходит под влиянием разных канцерогенных факторов, которые уже описаны при рассмотрении рака слизистой оболочки полости рта. Метаплазия цилиндрического мерцающего эпителия слизистой оболочки гайморовой пазухи развивается вследствие продолжительного хронического воспалительного процесса с периодическими обострениями [6].
Органы и ткани челюстно-лицевой области относительно часто поражаются раком и саркомой (от 2 до 7% общего числа больных злокачественными опухолями). Так, рак языка, слизистой оболочки полости рта встречается в 2% случаев рака, рак челюсти – в 3%, рак губы – в 7%. В большинстве случаев (90%) рак кожи локализуется на лице, что объясняется, видимо, влиянием постоянных раздражителей на лицо человека (ультрафиолетовые лучи, смена температуры воздуха, химические факторы) [5].
При употреблении чрезмерно горячей или холодной, острой или грубой пищи, вдыхании табачного дыма, длительном механическом раздражении слизистой оболочки острым краем разрушенной коронки зуба или плохим зубным протезом целостность слизистой оболочки частично нарушается, что способствует возникновению ракового поражения. Значительную роль в возникновении злокачественной опухоли играют также такие вредные привычки, как жевание табака, употребление наса и др.
Кроме того, при наличии указанных раздражителей доброкачественные новообразования полости рта (папиллома, фиброма, эпулис) могут малигнизироваться. Поэтому при отсутствии общих противопоказаний доброкачественные опухоли полости рта должны быть своевременно удалены [1; 6; 8].
Предрасполагающими факторами возникновения злокачественной опухоли являются хронические процессы. Так, отмечено, что рак слизистой оболочки верхнечелюстной пазухи нередко возникает на фоне хронического гайморита. Лейкоплакия – хроническое заболевание слизистой оболочки полости рта – иногда перерождается в рак. Таким образом, своеобразие челюстно-лицевой области, и в частности особенности полости рта, должны учитываться при подозрении на онкологический характер обнаруженной патологии.
Большое значение в раннем распознавании у больных злокачественной опухоли челюстно-лицевой области и соответственно наиболее успешном лечении приобретает онкологическая настороженность врачей общего профиля (терапевт, хирург и др.), к которым больные обращаются раньше, чем к стоматологу.
Поэтому следует обращать особое внимание на предраковые состояния слизистой оболочки полости рта, губы и языка в виде появления дискератоза, длительно не заживающих трещин, язв, лейкоплакии. При выявлении предракового состояния следует немедленно направить больного к онкологу. Раннее распознавание злокачественного новообразования и своевременно начатое специальное лечение обеспечивают наиболее благоприятный исход лечения больных.
Рак губы. Наиболее часто по сравнению с опухолями других отделов челюстно-лицевой области встречается рак губы. Рак губы – злокачественная опухоль из многослойного плоского эпителия красной каймы с вторичным поражением кожи и слизистой оболочки губы. Имеет строение плоскоклеточного ороговевающего или неороговевающего рака. Нижняя губа поражается значительно чаще верхней; у мужчин рак губы встречается чаще, чем у женщин [4].
Для плоскоклеточного ороговевающего рака характерны экзофитная форма роста, медленный рост, незначительная инфильтрация окружающих тканей, редкое метастазирование, позднее изъязвление. Для плоскоклеточного неороговевающего рака характерны эндофитная форма роста, раннее изъязвление, пораженная инфильтрация окружающих тканей, частое метастазирование, быстрый рост. Лимфогенное метастазирование происходит в 5-8% случаев, в регионарные лимфатические узлы – глубокие яремные, подчелюстное, подбородочные. Гематогенное метастазирование происходит в 2% случаев, преимущественно в легкие.
Возникновению рака губы часто предшествует длительно не заживающая трещина, неоднократно возникающая эрозия красной каймы. Нередко развитию опухоли губы предшествует гиперкератоз слизистой оболочки в виде белесоватых бляшек, после удаления которых образуются эрозии, кровоточащая поверхность.
Первым признаком опухолевого роста служит появление инфильтрата в подслизистом слое губы, иногда замаскированного имеющимися изменениями на слизистой оболочке. Затем на месте инфильтрата образуется язва с плотным окружающим ее валиком, возникают метастазы в подподбородочные и поднижнечелюстные лимфатические узлы. Узлы при этом умеренно увеличены, плотны, подвижны и безболезненны.
В дальнейшем язва распространяется вглубь тканей и по поверхности губы. Дно язвы выстлано некротическими тканями, края выворочены и приподняты над поверхностью губы. Распространение опухоли сопровождается ростом инфильтрата. Губа значительно увеличивается, подвижность ее ограничивается.
Через некоторое время раковая опухоль распространяется на костную ткань челюсти. В этот период подподбородочные и поднижнечелюстные лимфатические узлы еще более увеличиваются, становятся малоподвижными вследствие спаивания с окружающими тканями. Позднее превращаются в большие распадающиеся и кровоточащие инфильтраты. Нарушается питание и развивается истощение [2-4].
Выбор метода лечения рака губы зависит в основном от распространенности процесса (стадии) и типа роста опухоли. Необходимо учитывать возраст больного и наличие сопутствующей патологии. Лечение заключается в воздействии на первичный очаг и зоны регионарного метастазирования.
При I-II стадиях излечение рака губы может быть достигнуто несколькими методами:
- криогенный,
- лучевой,
- хирургический (применяется при невозможности использования криогенного или лучевого лечения),
- фотодинамическая терапия.
Профилактическая операция на шее при I-II стадиях показана только при отсутствии возможности динамического наблюдения у онколога больных с неблагоприятными факторами прогноза (мужчины молодого возраста, неороговевающий тип плоскоклеточного рака, инфильтративная форма роста).
При III стадии без метастазов в регионарных лимфатических узлах лечение может быть проведено:
- криогенным методом, используя криоаппликацию, криоорошение или их сочетание;
- лучевым методом (сочетанное лучевое лечение в СОД 60-70 Гр). В зону лучевого воздействия включаются зоны регионарного метастазирования;
- химиотерапией (препараты платины, фторурацил, метотрексат, блеомицин).
Профилактическая операция на шее производится по тем же показаниям, что и при I-II стадиях.
Злокачественные опухоли языка. Чаще раковая опухоль возникает на боковой поверхности языка и в области его кончика. У мужчин рак языка встречается чаще, чем у женщин. Предрасполагающими факторами служат механическая травма языка острыми краями разрушенных зубов или неправильно сделанными протезами, термическое и химическое раздражение. Нередко рак языка развивается на месте длительно существовавшей лейкоплакии или механического раздражения слизистой оболочки.
Первоначальными признаками рака служит появление инфильтрата в подслизистом слое или плотное эпителиальное разрастание типа папилломы. Очень быстро четкие контуры опухоли исчезают вследствие распространения ее на ткани дна полости рта, альвеолярного отростка. В период распада опухоли образуется язва с вывороченными краями, кровоточащая при приеме даже мягкой пищи. С распространением опухоли язык теряет способность активно двигаться, затрудняется процесс самоочищения полости рта. Сопутствующая микрофлора усугубляет некроз тканей языка. В связи с этим у таких больных могут возникнуть воспалительные явления, маскирующие основной процесс. У больных появляется резкий, зловонный, гнилостный запах изо рта.
При раке языка сравнительно быстро возникает метастазирование клеток опухоли в поднижнечелюстные, подподбородочные, шейные лимфатические узлы.
Распознавание рака языка на ранней стадии его развития затруднено. Возникновение язвы на языке, тем более на боковой его поверхности, может быть вызвано хронической травмой, чаще острым краем зуба. Поэтому необходимо устранить причину травмы языка. С этой целью либо сглаживают выступающие острые края зуба бором, либо (при значительном разрушении коронки) удаляют зуб. Устранение травмирующего фактора приводит к быстрой и полной эпителизации поврежденных тканей. При злокачественном процессе происходит дальнейшее развитие язвы с появлением плотного инфильтрата. Для исключения туберкулезной или сифилитической этиологии необходимо провести соответствующие исследования, в том числе биопсию [3; 4; 9].
Лечение рака языка сводится к электроэксцизии большей или меньшей части языка с отступом на 2 см от края язвы и инфильтрата. Одновременно производится иссечение клетчатки, лимфатических узлов, поднижнечелюстных слюнных желез в поднижнечелюстной области и в области шеи (фасциально-футлярное иссечение).
Большое значение имеют рентгено- и радиотерапия, применение которых в отдельных случаях бывает достаточным для излечения больных с раком языка. Однако чаще проводят комбинированное лечение. Успех лечения во многом зависит от своевременного распознавания опухоли и целенаправленного лечения.
Рак слизистой оболочки полости рта. Раковое поражение слизистой оболочки полости рта встречается приблизительно в 1% случаев поражения раком.
Способствуют возникновению рака слизистой полости рта вредные привычки: употребление алкоголя, курение табака, жевание тонизирующих смесей (нас, бетель), профессиональные вредности (контакт с продуктами перегонки нефти, солями тяжелых металлов), плохое состояние зубов (кариес, зубной камень, плохо изготовленные протезы), плохой уход за полостью рта.
К облигатному предраку относят болезнь Боуэна.
Факультативными предраками являются: лейкоплакия, папиллома, послелучевой стоматит, эрозивно-язвенные и гиперкератотические формы красной волчанки и красного плоского лишая.
Злокачественное новообразование может развиваться на слизистой оболочке щек, альвеолярного отростка, мягкого и твердого неба, дна полости рта. Рак слизистой оболочки дна полости рта чаще возникает в области подъязычных валиков или уздечки языка. Рак слизистой оболочки щеки развивается обычно на месте лейкоплакии. Утолщение пораженной лейкоплакией слизистой оболочки, появление трещин, бугристости свидетельствуют о малигнизации процесса. Подтверждением служит также быстрое изъязвление пораженного участка.
По гистологическому строению раковая опухоль слизистой оболочки полости рта относится к плоскоклеточному раку [7; 10].
Клиническое течение раковых опухолей органов полости рта условно можно разделить на три фазы или периода: начальный, развитой и период запущенности.
Начальный период. В это время больные чаще всего отмечают непривычные ощущения в зоне патологического очага. При осмотре полости рта могут быть обнаружены различные изменения: уплотнение слизистой оболочки, уплотнение тканей, поверхностные язвы, папиллярные новообразования, белые пятна и т.д. Боли, которые обычно заставляют обращаться к врачу, отмечаются в начальный период развития рака примерно в 25% случаев. Однако боли связывают с ангиной, заболеванием зубов и т.д. Особенно часто это наблюдается при раке с локализацией в задней половине полости рта и альвеолярного края челюсти.
В начальный период развития рака органов полости рта целесообразно выделять три анатомические формы: а) язвенную; б) узловатую; в) папиллярную.
Развитой период. В это время появляются многочисленные симптомы. Прежде всего, почти всех больных беспокоят боли разной интенсивности, хотя иногда, даже при больших размерах опухолей, боли могут отсутствовать. Боли становятся мучительными, имеют локальный характер или иррадиируют в ту или иную область головы, чаще в соответствующее ухо, височную область. У многих больных усиливается саливация в результате раздражения слизистой оболочки продуктами распада опухоли. Типичным симптомом является зловонный запах изо рта – спутник распада и инфицирования опухоли.
В развитой период рака слизистой оболочки полости рта мы выделяем две анатомические формы: 1) экзофитная форма (папиллярная – опухоль грибовидной формы с бляшковидными или папиллярными выростами; язвенная – наличие язвы с краевым валиком активного опухолевого роста, несмотря на увеличение ее размеров, она все же остается поверхностной, а опухолевый валик как бы отграничивает процесс) и 2) эндофитная форма (язвенно-инфильтративная – язва на массивном опухолевом инфильтрате). Язвы часто принимают вид глубоких щелей; инфильтративная форма характеризуется диффузным поражением органа. Слизистая оболочка при этих новообразованиях не изъязвляется [8].
Период запущенности. Рак слизистой оболочки полости рта, быстро распространяясь, разрушает окружающие ткани и должен быть отнесен к тем опухолям, которые мы считаем исключительно агрессивными и злокачественными.
Лечение больных раком слизистой оболочки полости рта можно условно разделить на два этапа: лечение первичного очага и лечение регионарных метастазов.
I этап – лечение первичного очага. Для лечения первичного новообразования используют лучевой, комбинированный и хирургический методы.
Лучевой метод. Один из самых распространенных методов лечения рака слизистой оболочки полости рта и ротоглотки. Он применяется у 88,7% больных с опухолями органов полости рта, причем у 72,4% – в качестве самостоятельного метода. Он признан главным в лечении на ранних стадиях развития опухолей [3; 8].
Чаще всего используется дистанционная гамма-терапия, реже внутриполостная и их сочетание.
II этап – тактика воздействия на зоны регионарного метастазирования.
Выполняют фасциально-футлярное иссечение клетчатки шеи и операцию Крайля. С целью предотвращения развития регионарных метастазов ряд радиологов используют элективное облучение зон регионарного лимфатического оттока.
При заболевании III стадии используют метод комбинированного лечения рака. Данный метод используется как ведущий при местнораспространенном раке. Основным компонентом является операция, ее объем должен соответствовать степени распространения первичной опухоли, форме ее развития и ее гистологической структуре.
Заключение
Ранняя диагностика злокачественных новообразований челюстно-лицевой области зависит главным образом от онкологической настороженности врачей-стоматологов и их знаний, дальнейшей тактики в отношении больного. При профессиональном подходе, внимательности к пациенту, содействии с врачами-онкологами можно своевременно предотвратить развитие опухолевого процесса и озлокачествления.
Опухоли челюсти
Опухоли челюстно-лицевой области отличаются многообразием, разными местами локализации, морфологией, гистологией, клиническими проявлениями и прогнозом.
Большинство из указанных патологий требует особого подхода в выявлении и лечении. Доброкачественные опухоли отличаются благоприятным прогнозом. Редко встречаются злокачественные новообразования или патологии с риском малигнизации.
Общие сведения
Под опухолями челюстей подразумеваются новообразования в котной ткани. Данная патология составляет от 13 до 29% от общего числа стоматологических хирургических заболеваний.
Из-за близкого расположения к зубам, мозгу и глазам патология характеризуется особым клиническим течением. Опухолевые образования в указанной области приводят к функциональным нарушениям, эстетическим дефектам и даже, летальному исходу.
В зависимости от ткани, из которой состоит опухоль, она бывает остеогенной или неостеогенной. По клиническому развитию патологии бывают злокачественные, доброкачественные или местно-деструирующие.
Лечение опухолей челюстей – сложная и длительная задача, требующая от врача высокой компетенции и профессионализма.
Причины развития
Точный механизм развития опухолей неизвестен. Принято считать, что одонтогенные опухоли развиваются под действием пороков развития тканей челюсти.
- хронический воспалительный процесс тканей челюстей и прилегающих органов;
- воздействие пломбировочного состава и других инородных объектов на верхнечелюстную пазуху;
- повреждения челюстных костей и мягких тканей из-за ушиба и другого механического воздействия;
- влияние на ротовую полость никотина, алкоголя и других химических веществ.
Злокачественные опухоли развиваются из-за распространения метастаз от онкологических образований в других органах.

Классификация и клиническое течение
Из-за многообразия форм и стадий затруднена разработка единой классификации опухолей челюсти. Классификация ВОЗ предусматривает подразделение по клиническим проявлениям, гистологии и анатомической локализации.
Клинические симптомы, течение и прогнозы обусловлены видом, расположением и стадией заболевания.
- Одонтогенные доброкачественные
Амелобластома – новообразование, которое развивается из эпителиальных клеток с включениями, по строению напоминающими эмаль. Патологии подвержены люди в возрасте от 20 до 40 лет. При росте опухоли больной испытывает боль в области челюсти и зубов. При внешнем осмотре выявляют плотной структуры, веретенообразное и безболезненное утолщение челюстной кости, вызывающее асимметрию лица. Из-за подвижности происходит смещение зубов. Есть риск развития нагноения в случае инфицирования.
Одонтомы – патологии, характерные для детей до 15 лет. Опухоль состоит из твердой ткани, включая пульпу и пародонт. Отличается небольшими размерами и бессимптомным течением. При вырастании до больших габаритов деформирует челюсть, провоцирует свищи и боль.
Фиброма одонтогенная – детская патология, которая формируется из соединительной ткани фолликула, располагается на обеих челюстях. Отличается медленным, бессимптомным ростом. Редко проявляется ноющими болевыми ощущениями и воспалительным процессом в пораженной зоне. Подвид – цементирующая фиброма.
Цементома – образование из соединительной ткани, врастающей в цемент зубного корня. Локализована опухоль на нижней челюсти в зоне коренных зубов. Бессимптомное течение.
- Недоонтогенные доброкачественные
Выделяют косте- и хрящеобразующие виды и остеобластокластому. В перечень костеобразующих входят: остеома, экзостоз, остеофит и т. д.
Остеома – плотное образование из зрелой костной ткани. Может протекать бессимптомно или с выраженными проявлениями: боль во время жевания, асимметрия лица, подвижность единиц.
Хондрома – хрящеобразующий вид опухоли. Локализуется в ВЧ. Отличается медленным ростом и безболезненностью.
Остеобластокластома – диагностируется у людей до 20 лет. Пациенты отмечают постепенное нарастание боли в челюсти, асимметрию черт лица, гипертермию, возникновение свищей. Есть риск развития переломов НЧ.
- Злокачественные новообразования
Встречаются в 4 раза реже доброкачественных патологий. Бывают одонтогенными и неодонтогенными. Отличаются выраженными симптомами, агрессивным течением и опасностью для жизни.
Остеогенная саркома. Агрессивная опухоль с быстрым ростом, ярко выраженной болью, иррадиирущей в соседние органы. Нарушается симметрия лица, наблюдается инфильтрация мягких тканей и метастазы в другие органы.
Карцинома. Развивается на ВЧ, прорастая носовую полость. Развивается гнойный ринит, носовые кровотечения. При прорастании в глазницу отмечается слезотечение, экзофальтм и другие осложнения.
Диагностика
Поздняя диагностика новообразований обусловлена бессимптомным течением и низкой онкологической настороженностью больных и врачей.
Применяемые диагностические методики:
- опрос больного и сбор анамнеза;
- клинический осмотр;
- рентген-диагностика;
- КТ;
- сцинтография;
- инфракрасная термография;
- биопсия.
При необходимости врач назначает проведение узкоспециализированных обследований.
Алгоритм лечения
При выявлении новообразований челюсти требуется проведение хирургического лечения. Проводится иссечение опухоли вместе с частью прилегающих к ней здоровых тканей. Это позволяет снизить риск рецидива и малигнизации.
В отдельных случаях допускается применение метода кюретажа. Зубы, расположенные в проблемной зоне подлежат экстракции.
Прогноз
При большинстве доброкачественных новообразований в случае успешного удаления – прогноз благоприятный. Малигнизация происходит при низкой онкологической настороженности врача.
Прогноз злокачественных новообразований зависит от своевременности первичной диагностики и лечения.
Опухоль челюсти
Опухоли челюстей – это новообразования в челюстных костях разного происхождения и течения. Среди всех заболеваний в стоматологии опухоли челюстей занимают около 15%. Они развиваются в любом возрасте и нередко встречаются у детей.
Опухоли челюстей различаются по гистогенезу, и развиваются из соединительной и костной ткани, костного мозга, околочелюстных мягких тканей и тканей зубных зачатков. В процессе роста опухоли челюсти провоцируют эстетические дефекты и серьезные функциональные нарушения.

Причины развития опухолей челюстей
Врачи до сих пор активно изучают вопрос о причинах появления опухолей челюсти. Сегодня опухоли чаще всего связывают с хроническими или одномоментными травмами и длительно протекающими воспалительными процессами, а также с проникновением в верхнечелюстную пазуху инородных тел, однако иногда опухоли развиваются и без влияния этих факторов.
Также не исключается влияние различных неблагоприятных факторов внешней среды: курения, радиойодтерапии, ионизирующего излучения и т.п.
Иногда злокачественные опухоли челюсти могут быть вторичными, вызванными раком языка, почки, щитовидной или предстательной железы и молочной железы. Иногда к разу приводят предраковые процессы: лейкокератоз, доброкачественные опухоли и лейкоплакии ротовой полости.
Классификация опухолей челюстей
Опухоли челюстей в первую очередь делят на однотогенные и неодонтогенные – первые развиваются из зубообразующих тканей, а вторые – из костей. Одонтогенные опухоли бывают доброкачественными и злокачественными, а также мезенхимальными, эпителиальным и смешанными.
Симптомы опухолей челюстей
Симптомы опухолей челюсти меняются в зависимости от их разновидности.
Доброкачественные одонтогенные опухоли
Самая часто встречающаяся одонтогенная доброкачественная опухоль – это амелобластома. Она поражает в основном нижнюю челюсть в ее ветви, углу или теле, и склонна к местно-деструирующему инвазивному росту. Развивается амелоблатома внутрикостно, иногда прорастает в десны и мягкие ткани на дне полости рта. Чаще всего встречается в возрасте 20-40 лет.
Сначала амелобластома протекает бессимптомно, но со временем она увеличивается, из-за чего лицо становится асимметричным, а челюсть деформируется. Зубы в пораженной области смещаются, иногда возникает зубная боль. Если опухоль локализуется на верхней челюсти, то она иногда прорастает в гайморову пазуху и полость носа, деформирует альвеолярный отросток и твердое небо. Достаточно часто амелобластома гноится и рецидивирует, а также возможно ее превращение в злокачественную опухоль.
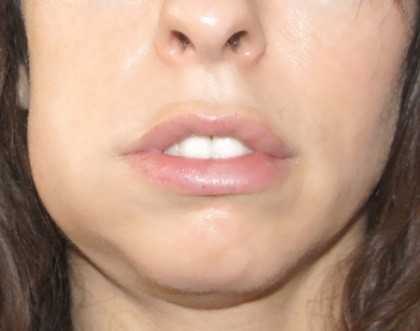
Такие опухоли, как одонтоамелобластома и амелобластическая фиброма протекают примерно так же, как амелобластома.
Еще одна опухоль, одонтома, обычно поражает детей до 15 лет. Она небольшая, часто проходит бессимптомно, и лишь иногда становится причиной проблем с прорезыванием постоянных зубов, трем и диастем. Если опухоль достигает большой величины, то могут образовываться свищи и деформироваться челюсть.
Одонтогенная фиброма – еще одна опухоль, которая возникает еще в детстве и развивается из соединительных тканей зубного зачатка. Опухоль растет медленно и обычно бессимптомно, хотя иногда и отмечается ретенция зубов, ноющие боли и воспаления в районе опухоли.
Последняя встречающаяся опухоль – цементома, спаянная с зубным корнем. Она развивается на нижней челюсти, в районе моляров или премоляров. Течет также бессимптомно, иногда возможна болезненность при прощупывании. Редкой формой является гигантская множественная цементома, передающаяся обычно по наследству и доставляющая серьезные неудобства.
Доброкачественные неодонтогенные опухоли
Остеома – это опухоль, иногда распространяющаяся на глазницу, полость носа или верхнечелюстную пазуху. Может иметь как внутрикостный, так и поверхностный рост. Нередко препятствует припасовке протезов. При развитии на нижней челюсти провоцирует болевые ощущения, нарушает подвижность челюсти и вызывает асимметрию лица. Располагаясь же сверху вызывает диплопию, экзофтальм, проблемы с носовым дыханием и т.п.
Остеоид-остеома по течению напоминает простую остеому, но для нее характерна интенсивная боль, особенно при приеме пищи и по ночам, а также выбухания кости в районе моляров и премоляров нижней челюсти. Слизистая оболочка часто гиперемированная.
Остеобластокластома, или гигантоклеточная опухоль, обычно встречается у молодых людей до 20 лет. Для нее характерно постепенное нарастание боли в челюсти, подвижность зубов и асимметрия лица. Над опухолью появляются свищи, ткани покрываются язвами, может повышаться температура тела. Кортикальный слой истончается, из-за чего возникают патологические переломы нижней челюсти.
Гемангиома челюсти изолированной бывает редко – она чаще всего сочетается с гемангиомой полости рта и мягких тканей лица. А сосудистые опухоли активизируют кровоточивость десен, кровотечение из каналов и лунок удаленных зубов, а также провоцируют расшатанность зубов и посинение слизистых оболочек.
Злокачественные опухоли
Злокачественные опухоли челюстей встречаются реже доброкачественных в 3-4 раза. Боли при раке челюсти возникают рано, отличаются иррадиирующим характером. При этом отмечается подвижность, а иногда и выпадение зубов, и даже патологические переломы челюсти. Из-за злокачественных опухолей разрушается костная ткань челюстей. Возможно прорастание опухоли в поднижнечелюстные и шейные лимфоузлы, а также в железы и жевательные мышцы.
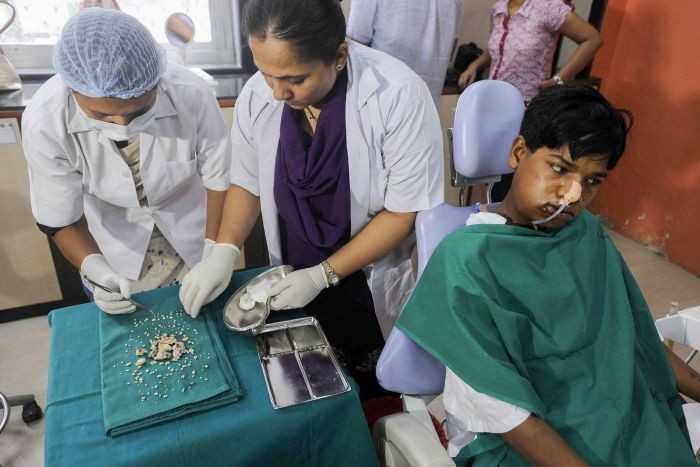
Карцинома верхней челюсти иногда прорастает в решетчатый лабиринт, полость носа или глазницу. Тогда возникает гнойный ринит, постоянно повторяющиеся носовые кровотечения, головные боли, проблемы с носовым дыханием, хемоз, диплопия, экзофтальм и слезотечение. Если вовлекаются ветви тройничного нерва, то развивается оталгия.
Для злокачественных опухолей нижней челюсти характерна ранняя инфильтрация в мягкие ткани щек и дна полости рта, кровотечение и изъязвление. Из-за контрактур жевательной и крыловидной мышц возникают проблемы со смыканием и размыканием зубов.
Развивающиеся остеогенные саркомы отличаются очень быстрым ростом, асимметрией лица, чрезвычайно быстрой инфильтрацией мягких тканей, а также нестерпимой болью. Этот тип опухолей рано метастазирует в легкие и другие органы тела.
Чаще всего опухоли челюстей диагностируют очень поздно из-за из бессимптомного течения и невысокой онкологической настороженности как пациентов, так и специалистов.
Диагностика опухолей челюстей
Чаще всего опухоли челюстей диагностируют очень поздно из-за из бессимптомного течения и невысокой онкологической настороженности как пациентов, так и специалистов.
Опухоль выявляется после тщательного сбора анамнеза, визуального и пальпаторного исследования тканей полости рта и лица, а также рентгенографии и КТ челюстей и пазух носа.
Если обнаруживаются увеличенные подчелюстные или шейные лимфоузлы, то осуществляется их биопсия.
Зачастую для точной диагностики требуется консультация многих специалистов: стоматологов, отоларингологов, онкологов и т.п.
Лечение опухолей челюстей
Практически все доброкачественные опухоли челюстей лечатся хирургически. Чаще всего новообразования удаляются с одновременной резекцией челюстной кости немного за пределы опухоли. Это нужно, чтобы не дать опухоли рецидивировать и предотвратить ее превращение в раковую опухоль. Зубы, которые прилегали к удаленной опухоли, также зачастую требуется удалять, тем более что они обычно становятся нефункциональными.
Некоторые доброкачественные опухоли, не склонные к рецидивам, можно удалять более щадяще, при помощи кюретажа.
Если опухоль злокачественная, то применяется комбинированное лечение: сначала гамма-терапия, а потом хирургическое удаление опухоли. В самых запущенных случаях показано химиотерапевтическое лечение или паллиативная лучевая терапия.
После операции больным иногда требуется ортопедическое лечение, костная пластика, а также реабилитация для восстановления всех функций челюстей.
Если опухоль злокачественная, то применяется комбинированное лечение: сначала гамма-терапия, а потом хирургическое удаление опухоли. В самых запущенных случаях показано химиотерапевтическое лечение или паллиативная лучевая терапия.


