Проктит
Проктит (proctitis; греч. proktos задний проход, прямая кишка +-itis) – воспаление слизистой оболочки прямой кишки.
Часто проктит сочетается с воспалительными изменениями в сигмовидной кишке — проктосигмоидит.
Причины возникновения проктита
В развитии проктита имеют значение различные факторы, с учетом которых выделяют:
- Алиментарный проктит, возникающий в результате чрезмерного потребления острых блюд, пряностей, больших доз алкоголя;
- Гонорейный проктит;
- Застойный проктит, наблюдающийся у лиц, страдающих запорами, на фоне венозного застоя в стенке прямой кишки и травматизации ее слизистой оболочки;
- Лучевой проктит, являющийся следствием лучевой терапии злокачественных опухолей тазовых органов;
- Паразитарный проктит, вызываемый дизентерийными амебами, трихомонадами, балантидиями.
- Развитию проктита могут способствовать переохлаждение, заболевания прямой кишки и соседних органов — геморрой, анальная трещина, парапроктит, абсцесс дугласова пространства, простатит, цистит, вульвовагинит и др.
Симптомы, характерные для проктита
По клиническому течению проктит подразделяют на острый и хронический.
Острый проктит имеет внезапное начало, сопровождается повышением температуры тела, ознобами, тенезмами (ложными позывами) на фоне запоров, ощущением тяжести в прямой кишке, сильным жжением в ней. Острый проктит встречается нечасто, но, возникнув, протекает тяжело вследствие выраженных субъективных местных ощущений.
Острый проктит может проявляться в различных морфологических формах. Катарально-геморрагическая форма характеризуется гиперемией слизистой оболочки кишки и точечными рассеянными кровоизлияниями. При катарально-гнойной форме наблюдается гиперемия слизистой оболочки с наличием гноя на ее поверхности. Катарально-слизистая форма проявляется гиперемией слизистой оболочки прямой кишки с наличием на ее поверхности слизи. При полипозной форме на слизистой оболочке кишки выявляются полиповидные образования. Эрозивный проктит характеризуется наличием эрозий на слизистой оболочке кишки, язвенный проктит — образованием язвенных дефектов.
Язвенный проктит характеризуется наличием множественных эрозий или даже язв на слизистой оболочке прямой кишки. Язвенный проктит представляет одну из форм язвенного колита. Однако клиническое течение и методы лечения язвенного проктита отличаются. При язвенном проктите процесс, захвативший отрезок или всю прямую кишку, может не распространяться выше. Клинические проявления заболевания весьма характерны. Внезапно появляется кровь в виде капель на поверхности кала. Она может быть как яркой, так и темной, в виде незначительных сгустков. В дальнейшем появляются кровянистые или кровянисто-слизистые выделения перед стулом или при ложном позыве. Функция кишечника не нарушается. Больной, как правило, не испытывает никакой боли. Характерное для проктита ощущение жжения и зуда наблюдается редко. Лучевой язвенный проктит часто развивается не сразу, а спустя несколько месяцев после рентгенотерапии по поводу опухоли предстательной железы или женских половых органов. У больных появляются кровянистые выделения из прямой кишки, чувство тяжести, давления в кишке, частые ложные позывы.
Хронический проктит в отличие от острого — весьма распространен. Возникает незаметно, исподволь. Общие симптомы почти отсутствуют. Местные симптомы также выражены неярко: или только зуд в анальной области, или мокнутие, или жжение. Иногда все эти явления наблюдаются одновременно.
Зачастую проявления хронического проктита настолько незначительны, что больной избегает обращения к врачу, пользуется домашними средствами и продолжает вести обычный образ жизни. Процесс же тем временем развивается: при употреблении острой пищи усиливается жжение в прямой кишке, появляются слизистые или слизисто-гнойные выделения, иногда на первый план выступает резкий зуд в области заднего прохода. Функция кишечника при этом обычно не нарушается.
Хронический проктит может протекать в гипертрофической, нормотрофической и атрофической формах. При гипертрофическом проктите складки слизистой оболочки утолщены, рыхлые, при нормотрофическом имеют обычный вид, при атрофическом — сглажены, слизистая оболочка истончена. Определяется различная степень гиперемии и отека слизистой оболочки, иногда контактная ее ранимость.
Осложнения
Одним из осложнений может быть сужение прямой кишки.
Профилактика
Профилактика проктита сводится к своевременному лечению заболеваний, способствующих его появлению.
Прогноз
Острый проктит при правильном лечении заканчивается выздоровлением. При хроническом проктите прогноз отягощается более или менее частыми обострениями, дискомфортом и зудом в заднем проходе.
Лечение
Что может сделать врач?
Врач устанавливает диагноз на основании анамнеза, данных осмотра, ректального исследования и ректоскопии (ректороманоскопии). Для определения степени и характера воспалительных изменений проводятся цитологическое исследование кишечного содержимого, посев кала с целью определения состава кишечной микрофлоры, биопсия слизистой оболочки.
При тяжелых формах острого проктита (катарально-гнойной, эрозивной, полипозной, язвенной) лечение проводят в стационаре. Показаны постельный режим, диета с ограниченным количеством клетчатки, исключением острых, жареных блюд, пряностей и алкоголя. Противовоспалительную терапию (антибиотики, сульфаниламиды) назначают с учетом результатов посева кала и чувствительности микрофлоры к лекарственным препаратам. Местно применяют микроклизмы с колларголом, настоем ромашки. При стихании явлений острого воспаления назначают масляные микроклизмы, сидячие ванны с 0,01% перманганата калия, промежностный теплый душ. При тяжелых формах неспецифических язвенных проктитов благоприятный эффект дает применение кортикостероидов.
Лечение хронического проктита можно проводить амбулаторно, используя те же средства, что и для лечения острого проктита. Целесообразно курортное лечение. Назначают грязелечение, кишечные промывания теплой щелочной водой типа Боржоми, Ессентуки, которые способствуют отторжению слизи и активизируют двигательную функцию толстой кишки. Используют комплекс лечебных мероприятий, направленных на борьбу с запорами (массаж, гимнастику брюшного пресса для выработки закрепления рефлекса на дефекацию), но нельзя применять слабительные средства. Лечение осложнений болезни (выраженных рубцовых сужений) оперативное.
Что можете сделать Вы?
При появление какого-либо ощущения дискомфорта, чувства жжения или зуда в области заднего прохода не надо заниматься самолечением или закрывать глаза на это и думать, что все пройдет само. За это время процесс может только усугубиться и привести к осложнениям. И, конечно же, необходимо обязательно лечить основное заболевание, приведшее к проктиту.
Язвенный колит: симптомы и лечение

Язвенный колит, или неспецифический язвенный колит (НЯК) – это хроническое аутоиммунное воспалительное заболевание кишечника (ВЗК), вызывающее появление язв в пищеварительном тракте человека. Язвенный колит поражает слизистую оболочку кишечника, самые глубинные ее слои, что приводит к кровопотере, обезвоживанию, потере железа, магния, калия, кальция, к истощению организма. Язвенный колит обычно развивается у людей до 30 лет, в равной степени у обоих полов.
Одной из причин появления язвенного колита является сбой в работе иммунной системы, когда она даёт аномальный ответ попыткам вторжения инфекции. В результате этого аномального ответа поражаются клетки пищеварительного тракта, что приводит к очагам возникновения язвенного колита. Аутоиммунный процесс при язвенном колите также становится причиной возникновения артритов, конъюнктивитов, хронического гепатита, узловой эритемы.
Язвенный колит может вызвать опасные для жизни осложнения, такие как:
- токсический мегаколон,
- перфорация толстой кишки,
- колоректальный рак,
- кровотечение или тромбоз;
- гангренозная пиодермия.
Клинические симптомы язвенного колита
На первичном приеме врач-гастроэнтеролог проводит опрос пациента, уточняя наличие типичных для язвенного колита клинических симптомов. У взрослых пациентов может присутствовать один или несколько симптомов, с высокой долей вероятности указывающих на язвенный колит, среди них:
- рецидивирующая диарея, от которой не спасают обычные средства;
- ректальные боли и ректальные кровотечения (стул с примесью крови);
- абдоминальные боли и спазмы (преимущественно перед дефекацией);
- тенезмы (ложные позывы к дефекации);
- ночной стул, пробуждающий ото сна;
- императивные позывы (недержание кала);
- лихорадка неясной этиологии, потеря массы тела, общая слабость;
- боли в суставах и другие внекишечные симптомы (поражение кожи в виде красных, шишкообразных, болезненных высыпаний, воспаления глаз, дискомфорт и боли в поясничной области и т.д.).
У маленьких пациентов родители должны заподозрить неладное, если ребенок плохо ест, проявляет недостаточную активность, худеет и отстаёт в росте. Стул детей также при этом несформированный.

Типы язвенного колита
Монреальская классификация по протяженности поражения:
- Проктит, при котором очаг воспаления находится в прямой кишке, ближе к анусу. В этом случае на заболевание может указывать единственный признак – ректальное кровотечение.
- Левосторонний колит, включая проктосигмоидит. При этой форме язвенного колита воспаление идет от прямой кишки вверх до левого (селезеночного) изгиба толстой кишки, поражает сигмовидную кишку и зачастую – нисходящую ободочную. Симптомами левостороннего колита являются: кровавый понос, спазмы и боль в животе с левой стороны, а также позывы к дефекации (тенезмы), которые не приводят к опорожнению кишечника.
- Тотальный колит, или панколит. Для него характерно воспаление всей ободочной кишки. Признаками панколита служат частые приступы кровавой диареи, спазматические боли в животе, анемия на фоне кровотечений и значительное снижение веса.
Характер течения язвенного колита
- Острое течение (менее 6 месяцев от начала заболевания):
- заболевание с фульминантным (внезапным и быстроразвивающимся) началом;
- заболевание, развивающееся постепенно.
- Хроническое непрерывное течение (отсутствие более чем 6-месячных периодов ремиссии на фоне адекватной терапии).
- Хроническое рецидивирующее течение (наличие более чем 6-месячных периодов ремиссии):
- редко рецидивирующее (1 раз в год или реже);
- часто рецидивирующее (2 и более раз в год).
Скрининг и диагностика язвенного колита
В качестве скринингового теста используется анализ кала на кальпротектин. При значениях фекального кальпротеина (ФК) ниже 50 мкг/г вероятность наличия активного воспалительного заболевания в кишечнике (язвенного колита или болезни Крона) составляет менее 1%, а при значении выше 150 мкг/г – уже имеет смысл проводить дифференциальную диагностику язвенного колита.
Однозначных диагностических критериев язвенного колита не существует. Диагноз ставится на основании данных анамнеза, клинической картины, результатов лабораторных исследований, эндоскопических и гистологических изменений в кишечнике.
Анализы кала
- Общий анализ кала (копрограмма). Врач назначит копрограмму для оценки функциональной способности ЖКТ. Кроме того, большое количество лейкоцитов в кале указывает на воспалительный процесс в кишечнике, вызванный, как вариант, язвенным колитом. В анализе кала больного язвенным колитом обычно отмечается кровь, гной и слизь.
- Фекальный кальпротектин (ФК). При первичной диагностике и/или для оценки активности воспалительного процесса обязательно проводится исследование уровня ФК. ФК также является надежным маркером для оценки эффективности лечения ЯК.
- Анализ кала на скрытую кровь (реакция Грегерсена). Исследование кала на скрытую кровь позволяет заподозрить самые ранние стадии язвенных процессов. Анализ позволяет обнаружить измененный гемоглобин эритроцитов даже в том случае, когда сами эритроциты при микроскопическом исследовании кала не определяются.
- Анализы кала на яйца гельминтов. Стандартный анализ кала на яйца глистов позволит исключить энтерит и колит паразитарной природы, или как минимум избежать осложнений.
- Мазок на патогенную микрофлору. В ходе бактериологических тестов определяют наличие шигелл, сальмонелл, иерсиний, кампилобактерий, туберкулезной палочки. В кале пациентов с язвенным колитом нередко высеивается патогенная микрофлора.
- Анализ кала на амебодиаз (опционально). По данным ВОЗ около 10% людей на Земле являются носителями дизентерийных амёб, преимущественно это жители странс жарким климатом (Мексики, Индии и т.д.). Дизентерийные амёбы способны вызвать длительную диарею с патологическими примесями в кале, болью в животе, обезвоживанием, что в конечном счёте может привести к летальному исходу. Сообщите врачу, если вы вернулись из южных стран.
- Определение токсинов А и В (опционально). Пациентам, прошедших курс приёма антибиотиков и/или лечение в стационаре, назначают исследование кала на токсины клостридий. Анализ позволит исключить/выявить вызываемый этой больничной инфекцией псевдомембранный колит, способный свести на нет всё лечение.
Анализы крови
- Общий анализ крови. Анализ необходим для оценки врачом часто сопутствующих язвенному колиту метаболических нарушений (анемии, гипопротеинемии, дисбаланса электролитов), системных нарушений (изменения состава и свертываемости крови). Низкое количество эритроцитов и гемоглобина укажет на анемию, повышенный уровень тромбоцитов (>350*10 9/ л) – на активацию и прогрессирование заболевания, на риск тромболических осложнений, а повышенный уровень лейкоцитов – на хроническое воспаление и отравление организма эндотоксинами. Предполагается, что эндотоксинемия участвует в патогенезе язвенного колита, болезни Крона, колоректального рака.
- Скорость оседания эритроцитов (СОЭ). Повышение СОЭ служит косвенным признаком текущего воспаления. Например, при среднетяжелой форме язвенного колита показатель СОЭ достигает 30 мм/ч. В тяжелых случаях этот показатель ещё выше. С увеличением эндоскопической активности заболевания и протяженности поражения СОЭ также повышается.
- С-реактивный белок (СРБ). Белок острой фазы воспаления закономерно повышается при воспалительных заболеваниях кишечника. Незначительное повышение или нормальные уровни характерны для неспецифического язвенного колита, высокие – для схожей по симптоматике болезни Крона. Благодаря свойству СРБ быстро снижаться при ремиссии, исследование позволяет оценить эффективность лечения.
- Биохимический анализ крови: АЛТ и АСТ, общий билирубин, общий белок, глюкоза, общий холестерол, креатинин, мочевина, электролиты. Дополнительно врач может назначить биохимические анализы крови на альбумин (при тяжелой диарее), железо (при анемии). Биохимический анализ крови входит в «клинический минимум», позволяя оценить вовлечения в патологический процесс других органов (печени, почек). Снижение уровня общего белка, глюкозы, холестерола, электролитов (калия, магния, кальция) помогает определить нарушение всасывания в кишечнике. Кроме результаты анализа на общий белок покажет снижение концентрации альбумина (менее
- Гемокоагулограмма. Наличие хронического воспаления и повышение кровоточивости стенки кишки при язвенном колите инициирует активацию свертывающей системы, ухудшает процесс растворения тромбов и сгустков крови, а также снижает активность естественных механизмов антикоагуляции. В свою очередь, гиперкоагуляция может поддерживать активацию воспалительной реакции. Результаты коагулограммы позволяют выявить различные нарушения в системе свертывания крови и разорвать порочный круг между хроническим воспалением и тромбозом, а также снизить риск кровотечений и образования тромбов.
- Иммунологическое исследование крови рANCA и ASCA (опционально). Выявление антител к цитоплазме нейтрофилов и к сахаромицетам (они появляются по причине аномального иммунного ответа) могут пригодиться при дифференциальной диагностике ЯК с болезнью Крона. p-ANCA присутствуют чаще при язвенном колите, а ASCA чаще при болезни Крона. Под действием антител разрушаются нейтрофилы, что способствует воспалительным реакциям, а как мы помним, язвенный колит имеет специфичную аутоиммунную природу заболевания. Но не все люди с болезнью Крона или неспецифическим язвенным колитом имеют повышенное содержание этих антител.
Анализы мочи
Общий анализ мочи необходим для оценки вовлечения в патологический процесс других органов. Язвенный колит является следствием иммунных нарушений, и те же самые нарушения могут вызвать поражение почек и образование в них камней.
Эндоскопические исследования
При диагностике ВЗК могут быть назначены следующие виды эндоскопии:
- Колоноскопия – эндоскопическое исследование всей толстой кишки (1,5 метра) с помощью гибкого длинного эндоскопа.
- Сигмоскопия – более щадящее эндоскопическое исследование прямой кишки и нижних отделов толстой кишки (сигмовидной кишки). Сигмоскоп – короткий колоноскоп (50-60 см).
- Ректоскопия – эндоскопический осмотр прямой кишки и дистальной трети сигмовидной кишки до уровня 20—35 см от заднего прохода с использованием тубусного ректоскопа.
- Гастроскопия – эндоскопический осмотр желудка и двенадцатиперстной кишки.
При высокой активности колита и тяжелом состоянии пациента с подозрением на язвенный колит в первую очередь проводится ректоскопия с множественной биопсией. Процедура является щадящей и не требует специальной подготовки. Врач вводит в прямую кишку жесткую трубку длиной обычно не более 35 см и оценивает состояние слизистой оболочки кишечника, сосудистой сетки, наличие язв, эрозий и сужения просвета. Современные ректороманоскопы могут быть оборудованы оптоволоконной видеосистемой и устройством для взятия биопсии и удаления новообразований. Колоноилеоскопия (тотальная колоноскопия с исследованием сигмовидной кишки) откладывается до стабилизации состояния.

Наиболее информативным методом эндоскопических исследований, как вы уже догадались, у пациентов с проблемами кишечника является колоноилеоскопия. При данном методе проводится исследование прямой, толстой и подвздошной кишки с помощью тонкой гибкой трубки. На конец зонда установлена камера со светодиодом, а в саму трубку вмонтирован оптоволоконный кабель, по которому изображение передается на компьютер доктора. Исследование проводится в режиме реального времени под анестезией. Больным с активным воспалением и острыми кишечными осложнениями колоноскопия противопоказана, поэтому несмотря на высокую информативность метода назначают его отнюдь не всегда (в основном, когда решается вопрос о хирургическом лечении язвенного колита с удалением ободочной кишки).
При симптомах со стороны верхних отделов желудочно- кишечного тракта и сомнениях в диагнозе врач может назначить гастроскопию с биопсией.
Гистологические исследования
При первичной постановке диагноза, сомнениях в правильности ранее выставленного диагноза, при длительном анамнезе (для исключения дисплазии и колоректального рака) во время эндоскопического исследования берут биоптат тканей слизистой оболочки прямой, толстой и/или подвздошной кишки и отправляют на гистологию. Гистологическое исследование биоптата (кусочка слизистой кишки, взятого при эндоскопическом исследовании) обычно позволяет окончательно определиться с диагнозом.
Рентгенография
Рентгенологические исследования толстой кишки проводятся при невозможности проведения или недостаточной информативности эндоскопического осмотра (при стриктурах, деформациях толстой кишки). Рентгенологических исследований также два вида:
- Рентген толстого кишечника с контрастированием. В качестве альтернативы врач-гастроэнтеролог в первую очередь предложит именно этот вариант, также известный как ирригоскопия с двойным контрастированием. Накануне исследования пациент принимает слабительное средство, ему делают очистительные клизмы. Непосредственно перед исследованием пациенту поставят клизму с контрастным веществом, содержащим барий. Раствор оседает на стенках, что позволяет исследовать рельеф слизистой. После опорожнения в кишку вводят воздух, который раздувает ее, и снова делают рентгенологические снимки. Полученные изображения могут выявить участки воспаленной и изъязвленной слизистой толстой кишки, а также ее сужения и расширения.
- Обзорная рентгенография брюшной полости. При тяжелой атаке для исключения токсической дилатации (мегаколон) и перфорации толстой кишки врач может назначить обзорную рентгенографию брюшной полости. Специальной подготовки не требуется.
- Рентгенография органов грудной полости. При решении вопроса о назначении биологической терапии. В качестве альтернативы врач может назначить пробу Манту, диаскин-тест или квантифероновый тест.
Ультразвуковые исследования
Если все настолько плохо, что пациенту противопоказано и введение контраста, в арсенале современных медиков есть трансабдоминальное УЗИ кишечника, УЗИ органов брюшной полости, УЗИ забрюшинного пространства, УЗИ малого таза. Для прохождения УЗИ даже не нужны показания: его желательно пройти всем в качестве скринингового теста. УЗИ имеет низкую специфичность в дифференцировке язвенного колита от колитов другого происхождения (потому и не является исследованием первой линии), но воспалительный процесс в кишке покажет.
Установить тяжесть заболевания при подтверждённом диагнозе (легкая форма, среднетяжелая или тяжелая) в повседневной практике врачу помогут простые критерии: частота и консистенция стула во время последнего обострения, температура, пульс, результаты анализов крови, наличие внекишечных проявлений и осложнений, наличие гормональной зависимости или резистентности к лекарствам.
С целью уточнения диагноза и подбора терапии при внекишечных проявлениях ЯК и сопутствующих заболеваниях может потребоваться консультация следующих специалистов:
-
(стероидный сахарный диабет, надпочечниковая недостаточность при длительной гормональной терапии); (дифференциальная диагностика узловатой эритемы, пиодермии); (артропатии, сакроилеит); (токсическая дилатация толстой кишки; тяжелая атака или кровотечение, не отвечающие на консервативную терапию, непрерывное течении заболевания); (дисплазия слизистой оболочки кишечника).
Лечение язвенного колита
Консервативная терапия (препараты)
Лекарства от язвенного колита ещё не придумали, но врачи успешно переводят это заболевание в ремиссию противовоспалительными препаратами 5-аминосалициловой кислоты: сульфасалазином или месалазином. Иногда – в сочетании с гормональными: преднизолоном, дексаметазоном. Гормоны применяются для лечения язвенного колита при недостаточной эффективности препаратов 5-АСК или при тяжелой атаке. Следует отметить, что при тяжелых атаках язвенного колита лечение больного должно проводиться в стационаре. Также в лечении язвенного колита могут применяться микроклизмы, ректальные свечи, антибиотики и пр.
Гормональные препараты не заживляют слизистую толстой кишки, а лишь снижают активность обострения протекания язвенного колита. Целью консервативной терапии при лечении ЯК является появление стойкой ремиссии с прекращением приема глюкокортикоидов. Неоперированный больной должен постоянно принимать поддерживающую терапию во избежание рецидива.
Хирургическое лечение
Полное излечение язвенного колита возможно путем удаления субстрата заболевания (колпроктэктомии). Несмотря на эффективность медикаментозной терапии операция рано или поздно все равно понадобится, и лучше с ней не затягивать. Оперативное вмешательство потребуется, если у пациента наблюдается гормональная зависимость или устойчивость к проводимому лечению. До 80% этих состояний удается побороть при помощи препаратов, подавляющих иммунитет.
К кишечным осложнениям, требующим в любом случае проведения экстренной операции, относятся: кишечные кровотечения, глубокие изъязвления, токсические мегаколон, перфорация толстой кишки, колоректальный рак или высокий риск его возникновения.
Рекомендации по соблюдению диеты
Пациенты с язвенным колитом получают рекомендации для двух диет: во время обострения – одна, время ремиссии – другая. Диету подбирает индивидуально врач.
Гастроэнтеролог медцентра ТРАДИЦИИ (СПб, 11-я линия В.О., д.36):
+7 (812) 323‑07‑49 и +7 (921) 932‑14‑79 (пн-пт 9.00 – 21.00; сб-вс 10.00 – 18.00)
Вызов на дом. Проведение УЗИ и забор анализов на дому. Санкт-Петербург и Ленобласть.
Лечение эрозивно язвенных поражений желудка и двенадцатиперстной кишки
Для цитирования: Лапина Т.Л. Лечение эрозивно язвенных поражений желудка и двенадцатиперстной кишки. РМЖ. 2001;13:602.
ММА имени И.М. Сеченова
Э розивно–язвенные поражения желудка и двенадцатиперстной кишки широко распространены и подразумевают определенный спектр дифференциального диагноза. Их значение обусловлено в первую очередь высокой частотой встречаемости: так, при проведении эндоскопического исследования по поводу диспепсических жалоб язва желудка или двенадцатиперстной кишки обнаруживается практически у четверти больных, эрозии гастродуоденальной слизистой оболочки – у 2–15% больных, подвергшихся эндоскопии. Значение эрозивно–язвенных поражений желудка и двенадцатиперстной кишки еше и в том, что они выступают, как основная причина кровотечений из верхних отделов желудочно–кишечного тракта, а показатели летальности при этом осложнении остаются на уровне 10%. Язвы лежат в основе 46–56% кровотечений, эрозии желудка и двенадцатиперстной кишки – в основе 16–20% кровотечений. Частота кровотечений из варикозно расширенных вен пищевода и желудка при портальной гипертензии отходит на третье место, а эрозивно–язвенные поражения пищевода, опухоли пищевода и желудка и другие заболевания и состояния, как причина этого осложнения, составляют вряд ли более 15%. Поэтому так важно вовремя заподозрить эрозивно–язвенные поражения гастродуоденальной зоны, а главное – активно их лечить и проводить адекватную профилактику.
Острые эрозивно–язвенные поражения желудка и двенадцатиперстной кишки обусловлены стрессовым воздействием – травмой, ожогами, обширным хирургическим вмешательством, сепсисом. Они характерны для тяжелой почечной, сердечной, печеночной, легочной недостаточности. В качестве причины острых язв и эрозий называют алкоголь и лекарственные препараты (нестероидные противовоспалительные препараты (НПВП), кортикостероиды, дигиталис и др.), а также давление на слизистую оболочку образований, расположенных в подслизистом слое. Хроническая язва – морфологический субстрат язвенной болезни желудка и двенадцатиперстной кишки. Эрозивно–язвенные поражения желудка, вызванные приемом НПВП, рассматриваются в настоящее время в рамках НПВП–гастропатии. Язвы и эрозии присущи синдрому Золлингера–Эллисона, некоторым эндокринным заболеваниям, встречаются при болезни Крона с поражением желудка. Лечебная тактика при эрозивно–язвенном поражении гастродуоденальной зоны практически всегда будет основана на подавлении кислотной продукции, однако в силу многообразия причин повреждения слизистой оболочки и их проявлений разработаны конкретные лечебные подходы. В настоящей статье будут рассмотрены вопросы лечения язвенной болезни желудка и двенадцатиперстной кишки, эрозивного гастродуоденита и гастропатии, вызванной приемом НПВП, которые имеют решающее значение в клинической практике.
Медикаментозное лечение язвенной болезни желудка и двенадцатиперстной кишки в настоящее время базируется на двух основных подходах: 1) эрадикационной терапии инфекции Helicobacter pylori и 2) подавлении желудочной кислотной продукции.
Быстрое купирование симптомов язвенной болезни и успешное заживление язвы, наряду с использованием антацидных средств (Алмагель) и алгинатов, достигается при использовании современных антисекреторных препаратов – блокаторов Н2–рецепторов гистамина и ингибиторов протонной помпы париетальных клеток. Причем последние в силу более выраженного антисекреторного эффекта значительно потеснили антагонисты гистаминовых рецепторов. Действительно, омепразол – наиболее широко известный и изученный препарат из группы ингибиторов протонной помпы в настоящее время можно считать стандартом в лечении язвенной болезни. Омепразол (Лосек®, АстраЗенека) прошел многочисленные клинические испытания, отвечающие критериям медицины, базирующейся на доказательствах (при язвенной болезни, других кислотозависимых заболеваниях), и по его эффективности определяется эталон антисекреторного ответа, скорость купирования симптомов, скорость рубцевания язвы, безопасность.
Эрадикационная терапия инфекции H.pylori, имеющей решающее значение в патогенезе язвенной болезни, в первую очередь направлена на снижение частоты рецидивов заболевания. Антигеликобактерное лечение за счет присутствия в схемах лечения ингибиторов протонной помпы позволяет быстро справиться с болевым и диспептическим синдромом при обострении заболевания, а успешная ликвидация H.pylori является залогом скорого заживления язвенного дефекта. Особенности этих двух медикаментозных подходов – антисекреторной терапии и эрадикации инфекции H.pylori – и определяют выбор одного из них в каждой конкретной ситуации.
Данные анализа 21 клинического испытания (N. Chiba, R.H. Hunt, 1999), в которых проводилось прямое сравнение ингибитора протонной помпы (омепразол, лансопразол, пантопразол в стандартной дозе) с блокатором Н2–рецептора гистамина (циметидин, ранитидин, фамотидин в стандартной дозе) при обострении язвенной болезни двенадцатиперстной кишки, очень показательны. Они еще раз подтверждают, что ингибиторы протонной помпы приводят к более быстрому заживлению язвы у большего числа больных, чем антагонисты гистаминовых рецепторов (табл. 1). Обработка результатов исследований позволила сделать некоторые важные заключения, например, вычислить величину абсолютного снижения риска (разность доли больных с положительным результатом терапии в группе, получавшей ингибиторы протонной помпы, и в группе, получавшей антагонисты гистаминовых рецепторов). При язвенной болезни желудка применение ингибиторов протонной помпы также более эффективно: согласно мета–анализу C.V. Howden и соавт. (1993), которые сравнивали процент больных с зажившими язвами желудка в течение каждой недели применения различных классов противоязвенных препаратов, омепразол, как представитель ингибиторов протонной помпы, превосходил все остальные лекарственные средства. Применение ингибиторов протонной помпы характеризуется также более скорым и полным купированием симптомов обострения заболевания.
Анализ большого числа клинических испытаний позволяет выделить лучшие схемы для лечения инфекции H.pylori. Они нашли отражение в итоговом документе Согласительной конференции по диагностике и лечению инфекции H.pylori, состоявшейся в г. Маастрихт в 2000 году [1]. В этом документе сформулированы рекомендации по данной проблеме для стран Европейского Союза. Схемы эрадикационной терапии, указанные в Маастрихтском консенсусе–II приведены в таблице 2. Язвенная болезнь двенадцатиперстной кишки и желудка и в стадии обострения, и в стадии ремиссии является безусловным показанием для назначения антигеликобактерной терапии
Если в отношении язвенной болезни терапевтически подходы разработаны на уровне стандартных рекомендаций, подкрепленных огромным клиническим опытом медицины, базирующейся на доказательствах, то в отношении так называемого «эрозивного гастродуоденита» такого значительного опыта не существует. Соотношение язвенной болезни и хронических эрозий гастродуоденальной слизистой оболочки точно не установлено, возможно, это самостоятельное заболевание, иногда сочетающееся с язвенной болезнью. Изучение значения H.pylori сыграло в этом вопросе безусловную позитивную роль. M.Stolte и соавт. (1992) на основании изучения биопсийного материала 250 больных с хроническими эрозиями и 1196 больных с гастритом, вызванным инфекцией H.pylori без эрозий, показали, что количество микроорганизмов, а также выраженность и активность гастрита выше у больных с эрозиями. Таким образом, следует сделать вывод, что хронические эрозии являются следствием геликобактерного гастрита. Следующим логичным заключением становится вывод о необходимости эрадикационной терапии при эрозивном гастродуодените. Однако последствия эрадикационной терапии при хронических эрозиях подробно не изучены. В итоговом документе Согласительной конференции по диагностике и лечению инфекции H.pylori (Маастрихт, 2000), в качестве показания к эрадикационной терапии установлена только одна форма гастрита – атрофический гастрит. Важно отметить, что Стандарты (протоколы) диагностики и лечения больных с заболеваниями органов пищеварения, утвержденные Министерством здравоохранения РФ, называют антигеликобактерные схемы, как необходимые лечебные мероприятия при гастрите с выявлением H.pylori. Таким образом, в отечественной практике здравоохранения лечение эрозий на фоне геликобактерного гастрита с помощью эрадикации микроорганизма является легитимным. Вместе с тем любой врач имеет собственный опыт лечения гастродуоденальных эрозий антисекреторными препаратами – ингибиторами протонной помпы и блокаторами Н2–рецепторов гистамина, что приводит к быстрому улучшению самочувствия и нормализации эндоскопической картины. Таким образом, как и при язвенной болезни, при эрозивном гастродуодените современная тактика медикаментозной терапии позволяет выбрать один из двух основных вариантов – лечение активными антисекреторными препаратами или эрадикацию инфекции H.pylori.
НПВП в настоящее время являются одной из наиболее широко используемых групп лекарственных средств, без которых часто невозможно ведение больных с рядом воспалительных и артрологических заболеваний. Ацитилсалициловую кислоту широко назначают с профилактическими целями при ишемической болезни сердца. Эрозивно–язвенные поражения желудка и двенадцатиперстной кишки обнаруживаются при эндоскопическом исследовании у 40% больных, постоянно принимающих НПВП. У части больных они проявляют себя диспептическим жалобами, у части больных протекают бессимптомно. Особенно опасно развитие на фоне практически бессимптомного течения кровотечения или прободения язвы. Относительный риск этих осложнений, связанных с приемом НПВП, оценивается в исследованиях случай–контроль как 4,7, в когортных исследованиях как 2.
Не у всех больных, принимающих НПВП, развиваются явления гастропатии. Установлены факторы риска для развития эрозивно–язвенных поражений гастродуоденальной зоны и осложнений (табл. 3). Так, по данным F.E. Silverstain и соавт. (1995), у больных, принимающих НПВП и имеющих три отягощающих фактора (возраст, анамнез язвенной болезни и сопутствующие заболевания), за полгода наблюдения гастроинтестинальные проблемы развились в 9% случаев, в то время как у больных без факторов риска – лишь в 0,4% случаев. В последние годы разработаны НПВП, селективно подавляющие активность только циклооксигеназы–2 и не влияющие на циклооксигеназу–1, важную для синтеза простагландинов в желудке. Эти селективные препараты обладают меньшим повреждающим действием на гастродуоденальную слизистую оболочку.
Лечение НПВП–гастропатий и их профилактика находились в центре внимания нескольких десятков крупных клинических исследований, поэтому имеют серьезную базу клинических доказательств.
Мизопростол – синтетический аналог простагландина Е1 существенно снижает риск ульцерации при приеме НПВП. Особое значение имело исследование MUCOSA (F.E. Silverstain и соавт., 1995), которое показало, что мизопростол предотвращает серьезные гастроинтестинальные проблемы, связанные с НПВП – перфорацию язвы, кровотечение, сужение выходного отдела желудка. Поэтому мизопростол рассматривается, как препарат первой линии для первичной профилактики осложнений НПВП–гастропатии, особенно при наличии факторов риска. Однако с его приемом связаны побочные эффекты (часто диарея и дискомфорт в эпигастрии), которые вынуждают пациентов отказываться от препарата. С проблемами переносимости может быть связана более низкая эффективность мизопростола по предотвращению ульцерации в практическом здравоохранении по сравнению с результатами контролируемых испытаний.
В клинических исследованиях блокаторы Н2–рецепторов гистамина успешно предотвращали язвы двенадцатиперстной кишки, вызванные НПВП, однако для профилактики язв желудка стандартной дозы оказалось недостаточно. Только удвоенные дозы антагонистов Н2–рецепторов гистамина (например, фамотидина 80 мг) эффективны в предотвращении возникновения и язв двенадцатиперстной кишки, и язв желудка на фоне приема НПВП.
Ингибиторы протонной помпы доказали свою эффективность при НПВП–гастропатиях. На двух клинических исследованиях, представляющих существенный интерес для рассматриваемой проблемы, остановимся подробнее. Исследования OMNIUM (сравнение эффективности омепразола и мизопростола в лечении язв, вызванных НПВП) и ASTRONAUT (сравнение эффективности омепразола и ранитидина в лечении язв, вызванных НПВП) были спланированы в две фазы: лечебная фаза – 8 недель и фаза вторичной профилактики – 6 месяцев. В исследования включали больных, которым был необходим постоянный прием НПВП, с эндоскопически подтвержденным наличием язвы желудка, дуоденальной язвы и/или эрозий. Обследовано большое число пациентов, которое позволяет говорить о высокой статистической достоверности результатов (OMNIUM – 935 человек, ASTRONAUT – 541).
Результаты эффективности омепразола в заживлении эрозивно–язвенных поражений желудка и двенадцатиперстной кишки, вызванных НПВП, по сравнению с мизопростолом или ранитидином представлены на рисунках 1 и 2. Омепразол (особенно в дозе 20 мг) достоверно более активен, чем мизопростол для рубцевания язвы в желудке. Омепразол особенно выигрывает в сравнении с мизопростолом в рубцевании дуоденальных язв. Интересно отметить, что заживление гастродуоденальных эрозий более активно происходит при применении синтетического аналога простагландина (разница достоверна). Омепразол и в дозе 20 мг, и в дозе 40 мг оказался более эффективным по сравнению с ранитидином в заживлении язвы желудка, дуоденальной язвы или эрозий, вызванных НПВП.
Вторая фаза этих исследований изучала возможности омепразола во вторичной профилактике эрозивно–язвенных поражений, вызванных НПВП. Больные, у которых удалось зарубцевать эрозии или язвы в результате первой фазы, прошли повторную рандомизацию и были отобраны в сравнительные группы, за которыми наблюдали в течение 6 мес. В исследовании OMNIUM поддерживающую терапию проводили омепразолом 20 мг, мизопростолом 400 мкг или плацебо. Результаты, представленные в таблице 4, свидетельствуют о превосходстве омепразола, как препарата для вторичной профилактики НПВП–гастропатий. Однако, если учитывать только возникновение эрозий, мизопростол был более эффективен по сравнению с омепразолом или плацебо. Омепразол оказался более эффективен, чем ранитидин в предупреждении НПВП–гастропатии по данным исследования ASTRONAUT (табл. 5).
Проведение эрадикационной терапии инфекции H.pylori при НПВП–гастропатии является спорным вопросом. В Маастрихтском консенсусе–II НПВП–гастропатия названа в качестве одного из показаний к антигеликобактерному лечению, однако отнесена ко второй группе показаний, когда эрадикация может считаться целесообразной. Дествительно, если больной язвенной болезнью принимает НПВП, ему необходмо проводить лечение H.pylori, так как НПВП и H.pylori являются независимыми факторами язвообразования. Вместе с тем ликвидация инфекции вряд ли будет являться мерой профилактики эрозивно–язвенных поражений или предотвращать кровотечения в ситуации необходимого приема НПВП. Как было показано в исследованиях OMNIUM и ASTRONAUT, отсутствие H.pylori не приводит к ускорению заживления язвы и эрозий при проведении антесекреторной терапии.
Омепразол – препарат золотого стандарта антисекреторной терапии стал доступен и в новой лекарственной форме. Классический омепразол представляет собой капсулы, так как активное вещество всасывается в тонкой кишке и необходимо защитить его от действия кислой среды в желудке (это справедливо для всех ингибиторов протонной помпы). Новая форма омепразола – таблетки МАПС (Лосек® МАПС®), содержат около 1000 кислотоустойчивых микрокапсул, таблетка быстро диспергирует в желудке, поступает в тонкую кишку, и там наступает быстрое всасывание омепразола. Эта лекарственная форма обеспечивает лучшую доставку омепразола к мишеням – Н+,К+–АТФазе париетальной клетки, и как следствие – предсказуемый и воспроизводимый антисекреторный эффект. Биоэквивалентность таблеток МАПС и капсул омепразола доказана в клинических исследованиях, его антисекреторный эффект хорошо изучен и у добровольцев, и у пациентов с различными кислотозависимыми заболеваниями. Таким образом, при эрозивно–язвенных поражениях гастродуоденальной зоны, рассмотренных выше, таблетки МАПС обладают такой же эффективностью, как и препарат в капсуле. Таблетированный омепразол не только легче глотать, его можно растворять в воде или соке, что обеспечивает удобство применения. Возможность дачи растворенных таблеток МАПС через назогастральный зонд особенно актуальна для тяжелых больных – контингента реанимационных отделений, у которых профилактика острых язв и эрозий является неотложной задачей.
Лекарственная форма омепразола для инфузий расширяет возможности использования этого ингибитора протонной помпы и имеет свои специфические показания. Даже пятидневный курс внутривенных капельных вливаний в суточной дозе 40 мг имел выраженный эффект на заживление эрозивно–язвенных поражений желудка, двенадцатиперстной кишки и пищевода: при эндоскопическом контроле эрозии и язвы зажили за это время у 40% больных с диагнозом язвенной болезни двенадцатиперстной кишки, было достигнуто существенное сокращение размеров язвы и исчезновение эрозий у остальных больных с дуоденальной язвой и у всех больных с язвой желудка (В.Т. Ивашкин, А.С. Трухманов, 1999). О быстром заживлении язв желудка и двенадцатиперстной кишки у пациентов с невозможностью приема пероральных препаратов за короткий курс – 14 дней – внутривенного болюсного введения 80 мг омепразола практически в 90% случаев сообщали G. Brunner и C. Thieselmann (1992).
Таким образом, эрозивно–язвенные поражения желудка и двенадцатиперстной кишки являются распространенной гастроэнтерологической проблемой. Современная медикаментозная терапия позволяет с помощью антисекреторных препаратов, среди которых лидируют ингибиторы протонной помпы, добиться существенных успехов в их лечении и профилактике.
1. Диагностика и лечение инфекции Helicobacter pylori: современные представления (Доклад Второй конференции по принятию консенсуса в Маастрихте 21–22 сентября 2000 г.). // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. – 2000. – № 6. – С. 86–88.
Язвенный колит
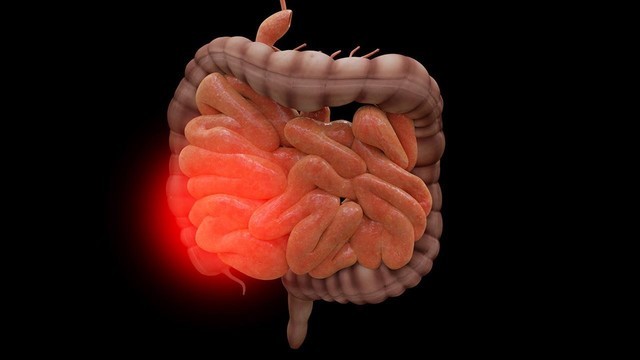
Профилактика: отказ от курения и алкоголя, сбалансированное питание, контроль веса, умеренные физические нагрузки.
Что такое язвенный колит?
В основе язвенного колита лежит хронический рецидивирующий воспалительный процесс, поражающий слизистую оболочку толстого кишечника. Особенность патологии — образование на слизистой многочисленных глубоких язв на отдельных сегментах или по всей внутренней поверхности толстой кишки (рис. 1). Локализация поражения определяет характер течения болезни.
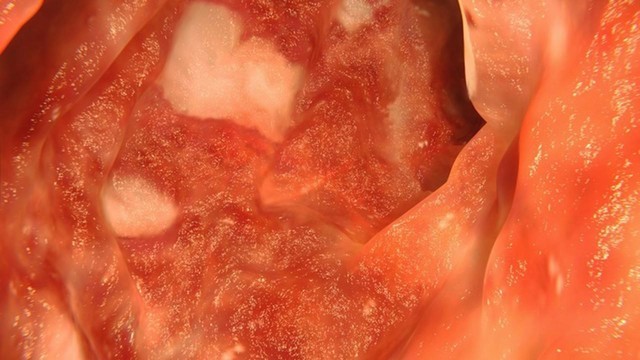
Рисунок 1. Язвенный колит. На фотографии видны белые язвы на слизистой кишечника. Источник: selvanegra
Патологический процесс обычно начинается с области прямой кишки, и в 20-30% случаев ограничивается ей. В половине наблюдений воспаление переходит на сигмовидную, нисходящую ободочную и поперечную ободочную кишку, а в остальных — охватывает весь толстый кишечник.
Толстый кишечник имеет длину около двух метров. Именно здесь происходит окончательное всасывание питательных веществ из пищи и формирование каловых масс. Толстый кишечник разделяют на 5 отделов: слепую кишку (она соединяется с подвздошной кишкой тонкого кишечника) и аппендикс, ободочную кишку (ее делят на 4 части — восходящую, поперечную, нисходящую и сигмовидную), прямую кишку и заднепроходный канал, заканчивающийся анальным отверстием (рис. 2).
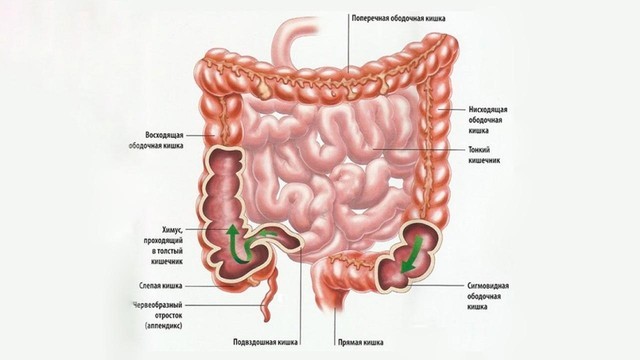
Рисунок 2. Строение толстого кишечника. Источник: СС0 Public Domain
Язвенным колитом чаще болеют молодые мужчины, не достигшие 40-летнего возраста, но тенденция последних лет — увеличение числа заболевших среди детей и пожилых людей. Интересны географические особенности распространенности патологии: в Австралии, США и Канаде отмечается 100-150 случаев на 100 тыс. населения, тогда как в Европе этот показатель не превышает 15. Жители стран Африки и Азии язвенным колитом практически не болеют. В Москве и Московской области число заболеваний на 100 тыс. населения фиксируется на уровне 22-23 случая на 100 тыс. населения.
Причины
Несмотря на долгую историю изучения причин заболевания, они до сих пор до конца не выяснены, и определение этиологии язвенного колита считается одной из самых сложных проблем гастроэнтерологии. Существует несколько теорий патогенеза болезни, в основе которых лежат факторы разной природы:
- Генетические. В результате длительных клинических исследований установлено, что язвенным колитом чаще болеют люди, у которых один из родителей также страдал от этого заболевания. Генетическая теория основана на предположении о мутации некоторых генов.
- Инфекционные. Воспалительный процесс в толстом кишечнике могут вызывать определенные виды патогенной микрофлоры. Кроме этого, язвенный колит может являться следствием чрезмерной иммунной реакции на антигены определенных непатогенных бактерий, присутствующих в кишечнике.
- Аутоиммунные. По мнению некоторых исследователей причина язвенного колита — разрушение клеток эпителия толстого кишечника в результате формирования антител против собственных антигенов.
Предрасполагающие факторы возникновения язвенного колита:
- неправильное питание с избытком в рационе животного белка и недостатком пищевых волокон;
- нервное перенапряжение;
- различные вирусные инфекции;
- недостаток в организме витамина D;
- малоподвижный образ жизни, курение, злоупотребление алкоголем.
В возникновении патологии может сыграть роль и пищевая аллергия, например, непереносимость орехов, молока, меда и других продуктов.
Классификация
Для определения правильной тактики лечения язвенного колита необходимо правильно классифицировать заболевание. Классификация проводится по разным основаниям.
| Тип колита | Характеристика |
| Проктит (дистальный колит) | Воспаление в пределах 18 мм от анального канала, затрагивающее только прямую кишку |
| Левосторонний колит | Затрагивает зону от сигмовидной кишки до левого изгиба прямой кишки |
| Тотальный (паколит) | Включает субтотальный колит с воспалением левого изгиба толстой кишки |
По тяжести заболевания выделяют тяжелое, среднетяжелое и легкое течение в зависимости от выраженности симптомов в период обострения, наличия осложнений, отклика на лекарственную терапию.
При сверхтяжелом или крайне тяжелом язвенном колите диарея наблюдается более 10-15 раз в сутки, гемоглобин заметно понижен, а температура тела поднимается выше 38 °С.
Классифицируют язвенный колит также по наличию кишечных осложнений и внекишечных проявлений, активности и по некоторым специальным индексам. По характеру течения различают острый и хронический колит.
Проявления острой стадии язвенного колита чрезвычайно болезненны: частый стул, примеси гноя и крови в каловых массах, повышение температуры, тошнота, слабость, сильная боль в животе. Тяжелое состояние может усугубиться перитонитом (из-за прободения кишки) и обильным кровотечением.
Хронический язвенный колит
Если колит длится более полугода, его считают хроническим. Различают 2 вида хронического язвенного колита:
- Хронический с непрерывным течением — заболевание протекает без периодов ремиссии. Такая форма колита характеризуется функциональными нарушениями работы кишечника, появлением лимфатических инфильтратов в слизистой и изменениями в метаболических процессах.
- Хронический рецидивирующий — периоды обострения сменяются длительной ремиссией. При этом во время ремиссий симптомы пропадают, а в период обострения — возвращаются. Во время активной фазы температура тела повышается, а в стуле обнаруживают кровь.
В чем опасность язвенного колита
Опасность язвенного колита связана с серьезными осложнениями, некоторые из которых могут привести к летальному исходу.
В худшем случае развивается каловый перитонит, т.е. острое воспаление брюшины из-за обсеменения брюшной полости микрофлорой фекалий.
Признаки перитонита — сильная боль в животе, тошнота, рвота, длительный запор, бледность кожных покровов. Больному трудно пошевелиться, у него заостряются черты лица.
Перитонит требует неотложного хирургического вмешательства. После подтверждения диагноза с помощью УЗИ или рентгеноскопии вскрывают брюшную полость, выполняют ее санацию и ушивают дефект стенки толстой кишки.
Важно! Успех лечения перитонита напрямую зависит от времени обращения за медицинской помощью. При сильных болях в животе нужно сразу вызывать скорую помощь и не пытаться решить проблему при помощи обезболивающих препаратов.
Осложнения
Другие опасные осложнения язвенного колита:
- сильное кровотечение из толстой кишки, развитие анемии и шока из-за значительной кровопотери;
- появление злокачественных новообразований на месте изъязвлений (малигнизация);
- поражение воспаленной слизистой патогенной кишечной микрофлорой;
- гнойные воспаления близлежащих тканей.
Большинство осложнений язвенного колита лечится только хирургическим путем. Решение об операции принимает лечащий врач на основе данных всестороннего обследования.
Симптомы язвенного колита
Язвенный колит характеризуется тремя ведущими синдромами, обусловленными воспалительным процессом в толстой кишке (рис. 3):
- проблемы со стулом: диарея, посещение туалета до 20 раз в сутки;
- примеси крови и слизи в каловых массах;
- сильные режущие тянущие боли в животе и в области прямой кишки без выделения кала.
Иногда в начале заболевания язвенный колит проявляется запорами, периодическими болями в животе и незначительными примесями крови в каловых массах. Такие симптомы не вызывают у человека тревоги, и он не спешит обращаться к врачу, принимая недомогание за обычное расстройство кишечника.
Выраженность симптомов зависит от тяжести и формы заболевания. В острой фазе к локальным симптомам добавляется высокая температура, слабость, ломота в мышцах и суставах, потеря веса, отсутствие аппетита, (примерно в 1% наблюдений) язвенный колит сопровождается офтальмологическими проявлениями — конъюнктивитом, передним увеитом, эписклеритом.
Диагностика
В диагностике язвенного колита важно отличить его от других воспалительных заболеваний со схожими симптомами. В диагностический комплекс входит ряд обязательных мероприятий, включающих различные лабораторные и инструментальные исследования.
К какому врачу обратиться
Первый этап обследования — беседа с врачом-гастроэнтерологом. Сбор анамнеза включает выяснение наследственной предрасположенности к заболеванию, определение характера жалоб, цвета крови, содержащейся в кале, ее количества, локализации болей и т.д.
Во время осмотра определяют состояние слизистой оболочки глаз и выполняют пальпацию живота. Эта процедура позволяет определить области повышенной чувствительности и возможное увеличение размеров толстой кишки.
Лабораторные исследования
Лабораторные исследования включают:
- Общий анализ крови. Особое внимание обращается на уровень гемоглобина, количество лейкоцитов и эритроцитов.
- Биохимический анализ крови, который позволяет выявить воспалительный процесс (реактивный белок), уровень гаммаглобулинов для оценки количества антител.
- Иммунологический анализ для определения иммунной реакции на антитела.
- Анализ кала на наличие бактерий, слизи и крови.
Для определения характера воспалительного процесса и его локализации назначают:
- Эндоскопию толстого кишечника. Процедура требует физиологической и психологической подготовки пациента, так как сопровождается дискомфортом и неприятными ощущениями. Эндоскопия позволяет выявить отек и покраснение слизистой, ее структуру и кровоточивость, наличие крови или гноя в толстом кишечнике. Исследование сигмовидной кишки проводят методом ректосигмоидоскопии.
- Колоноскопия — исследование толстого кишечника для оценки распространенности патологического процесса и исключения других заболеваний, в частности, злокачественных опухолей.
- Рентгенография — для выявления возможных осложнений, например, перфорации стенки кишки, а также для оценки состояния слизистой, наличия эрозий и псевдополипов.
- Ирригография — исследование с помощью контраста для уточнения диагноза.
По результатам комплексного исследования врач назначает индивидуальную схему терапии. В тяжелых случаях пациенту может помочь только экстренное хирургическое вмешательство.
Лечение
Трудности в лечении язвенного колита связаны с неясной этиологией заболевания, поэтому основная цель терапевтических мероприятий — снятие симптомов, достижение стойкой ремиссии, профилактика рецидивов, повышение качества жизни и облегчение физического и психологического состояния человека.
Схема лечения разрабатывается строго индивидуально в зависимости от фазы и характера течения болезни, состояния толстой кишки, длительности заболевания, выраженности симптомов, реакции на предшествующее лечение, аллергического статуса, риска развития осложнений и ряда других факторов.
Комплекс терапии включает:
- медикаментозное лечение;
- строгое соблюдение диеты;
- психологическую поддержку;
- хирургическое лечение при осложнениях и отсутствии эффекта от других методов.
Лекарственные препараты
Лекарственная терапия включает четыре основных группы препаратов:
- глюкокортикостероиды;
- нестероидные противовоспалительные средства на основе 5-аминосалициловой кислоты;
- иммуносупрессоры;
- генно-инженерные биопрепараты (ГИБП).
Кроме того, назначают симптоматические лекарственные средства: противодиарейные, обезболивающие, препараты для восполнения железа в организме, витамины группы В и С и некоторые другие.
Форма и длительность приема каждого вида лекарственных средств подбирается строго индивидуально.
Важно! Язвенный колит — опасное воспалительное заболевание, самолечение абсолютно недопустимо. Неконтролируемый прием лекарственных препаратов может привести к серьезным осложнениям и значительно усугубить ситуацию.
Диета
Диета играет определяющую роль в лечении язвенного колита. В острой фазе при ярко выраженных симптомах может быть рекомендовано полное голодание с разрешением пить только чистую воду. Запрет на прием пищи переносится больными без проблем, так как во время обострения они теряют аппетит по естественным причинам. В особо тяжелых случаях назначают парентеральное питание (внутривенное введение раствора с питательными веществами).
Диета при язвенном колите направлена на нормализацию состояния слизистой оболочки кишечника и прекращение диареи. Сильнее всего раздражают слизистую острые, кислые продукты, блюда в маринаде, большое количество клетчатки и грубой пищи, любые алкогольные напитки.
При воспалении кишечника рекомендуют продукты с высоким содержанием белка животного и растительного происхождения. Количество белка в дневном рационе рассчитывается исходя из нормы в 1,5-2 грамма на килограмм веса. Основные источники белка — это нежирное мясо, вареная и запеченная рыба, яйца, бобовые. Продукты не рекомендуют жарить, так как приготовленные таким способом блюда сильно раздражают слизистую желудка и толстой кишки.

Фото: nataliamylova / freepik.com
В период обострения у многих людей развивается непереносимость молока, поэтому молочные продукты и блюда на их основе желательно исключить.
Оптимальное меню при язвенном колите соответствует диетическому столу №4. В рацион включаются супы на рыбном бульоне или на основе постного мяса, приготовленные на пару блюда из фарша, каши на воде, протертые яблоки, вареные яйца, сливочное масло (не больше 5 грамм в день), зеленый чай, отвар шиповника и некоторые другие блюда и напитки.
Важно! Любое нарушение диеты при язвенном колите грозит обострением заболевания!
Народные средства
Народные средства лечения не могут являться основными, это лишь способ облегчить состояние больного, но не замена терапии. Тем не менее, после консультации с врачом для снятия симптомов колита можно принимать отвары лекарственных растений, обладающие противовоспалительным эффектом и нормализующие стул. Например, для снятия симптомов воспаления широко применяют отвар аптечной ромашки, настой коры ивы, сироп лакричного корня, а для прекращения диареи — настои и отвары коры дуба, зверобоя, плоды и семена айвы, корки граната.
Хирургическое лечение
Хирургическое лечение показано при отсутствии эффекта от строгой диеты и приема лекарственных средств. Неотложная операция показана при подозрении на массированное кровотечение, перитонит и при развитии других осложнений.
В ходе операции обычно выполняют резекцию толстого кишечника и соединение свободного конца подвздошной кишки с анальным каналом. Если позволяет ситуация, резекцию выполняют частично с сохранением неповрежденных участков толстой кишки. Хирургическое лечение показано примерно 20% пациентов.
Фото: wavebreakmedia_micro / freepik.com
Прогноз
Прогноз при язвенном колите зависит от тяжести течения, наличия осложнений и сопутствующих заболеваний. При нетяжелой форме патологии и поддерживающей противовоспалительной терапии более 80% больных в течение года не сталкиваются с рецидивами. Риск развития злокачественных новообразований ограничен 3-10%.
Профилактика
Основной метод профилактики любых проблем с желудочно-кишечным трактом — привычка к здоровому образу жизни. Зная о наследственной предрасположенности к язвенному колиту, необходимо правильно питаться, избегая продуктов, раздражающих кишечник. Следует полностью отказаться от алкоголя и сигарет, следить за весом, нормализовать режим труда и отдыха, заниматься спортом, избегать стрессов и эмоционального перенапряжения.
Необходимо внимательно следить за состоянием организма, не игнорировать любые желудочно-кишечные недомогания и регулярно проходить обследование.
Заключение
Язвенный колит — воспалительное заболевание неясной этиологии, поражающее прямую кишку. Патология опасна развитием серьезных осложнений с высоким риском летального исхода. Нормализовать состояние и повысить качество жизни возможно при своевременном обращении к врачу и строгом соблюдении всех рекомендаций.
Язвенный колит
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Синонимы: неспецифический язвенный колит, Ulcerative colitis, Сolitis ulcerosa
Язвенный колит: причины появления, симптомы, диагностика и способы лечения.
Язвенный колит – тяжелое хроническое, рецидивирующие заболевание, для которого характерны воспалительно-язвенные поражения слизистой оболочки толстой кишки. Болезнь развивается в результате сочетания нескольких факторов, включающих генетическую предрасположенность, дефекты врожденного и приобретенного иммунитета, патологическую кишечную микрофлору и неблагоприятную окружающую среду.
Распространенность язвенного колита в России на сегодняшний день достигла 19–30 случаев на 100 000 населения.
В Москве и области этот показатель составляет 58 на 100 000 населения. Первый пик заболеваемости отмечается между 20 и 40 годами жизни, а второй пик – в возрасте 60-70 лет. При возникновении язвенного колита в юношеском возрасте частота семейных случаев достигает 37% от общего числа заболеваний.
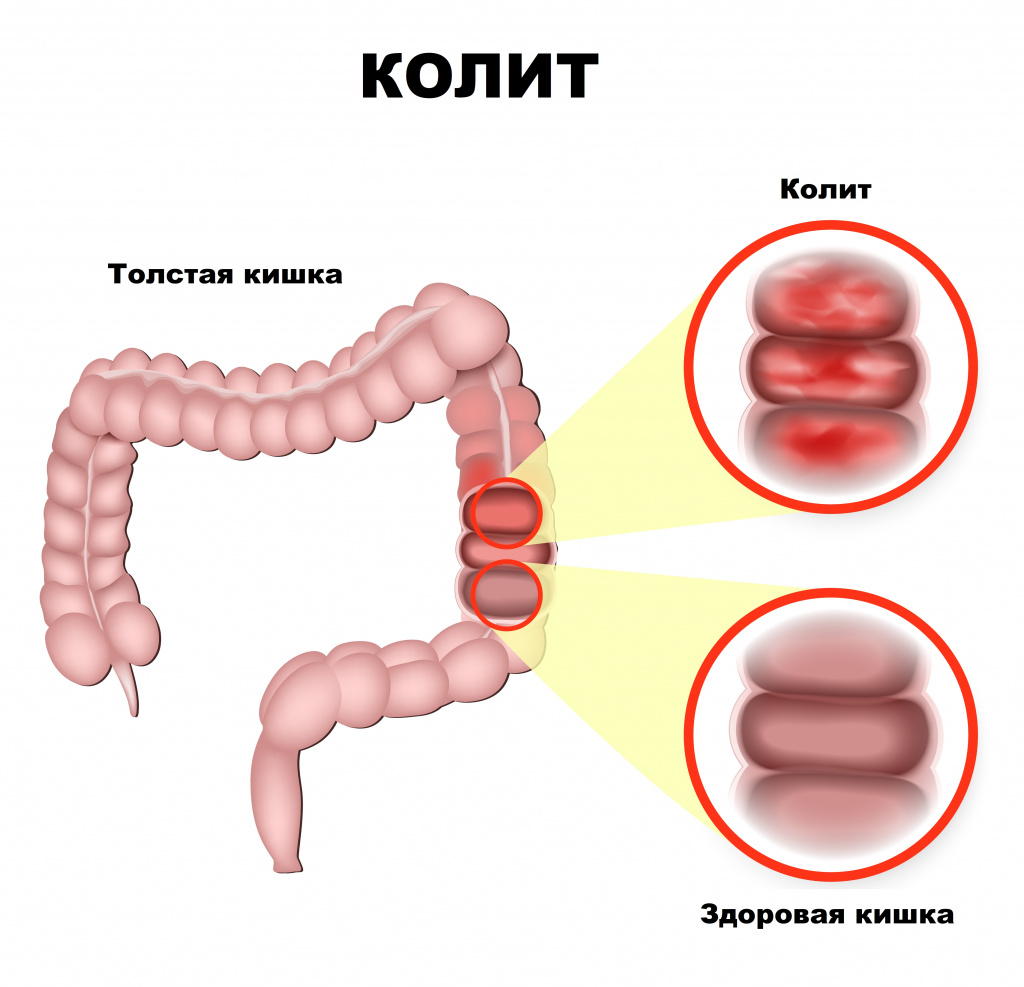
Причины появления язвенного колита
Ключевым механизмом развития язвенного колита является дисбаланс иммунной системы. Повреждающий агент (вирус, бактерия, токсин, паразиты и пр.) стимулирует иммунный ответ, сопровождающийся формированием аутоантител против собственного кишечного эпителия слизистой оболочки толстой кишки. Вследствие сложных иммунных механизмов с участием специальных белков (цитокинов) развивается воспалительный процесс, появляются участки поврежденной слизистой оболочки в виде эрозий и язв.
Инфицирование язв приводит к образованию гнойного экссудата. В результате повреждения кровеносных сосудов возникает кровотечение.
В толстой кишке различают 2 основных отдела — ободочную кишку (1,5-1,75 м) и прямую кишку (15-20 см). Язвенный колит обычно распространяется постепенно вверх по слизистой оболочке толстого кишечника, начиная с прямой кишки. Воспаление затрагивает слизистую оболочку и подслизистый слой и характеризуется четкой границей между здоровой и пораженной тканью. Мышечный слой поражается только при тяжелом течении заболевания.
Язвенный колит имеет различные варианты развития: от острого тяжелого дебюта с быстрым развитием угрожающих жизни осложнений до хронического и редко рецидивирующего «мягкого» течения, без прогрессирования заболевания и развития кишечных или системных осложнений в течение многих лет.
Основными этиологическими факторами возникновения язвенного колита считаются:
- генетическая предрасположенность – наличие у близких родственников болезни Крона или неспецифического язвенного колита;
- длительное применение нестероидных противовоспалительных препаратов;
- бактериальные и вирусные инфекции;
- дефекты врожденного и приобретенного иммунитета, аутоиммунные факторы;
- пищевая аллергия и стресс могут спровоцировать первую атаку заболевания или его обострение, однако не выступают в качестве самостоятельного фактора развития язвенного колита.
Любопытно, что аппендэктомия (удаление аппендикса) снижает риск развития заболевания при условии, что операция была выполнена в связи с острым аппендицитом в молодом возрасте.
Классификация заболевания
Язвенный колит принадлежит к группе неспецифических воспалений кишечника неизвестной этиологии. По Международной классификации болезней 10-го пересмотра язвенный колит имеет код К51. В зависимости от локализации воспаления различают несколько подклассов:
K51.0 – Язвенный (хронический) энтероколит.
K51.0 – Язвенный (хронический) илеоколит.
K51.0 – Язвенный (хронический) проктит.
K51.0 – Язвенный (хронический) ректосигмоидит.
K51.4 – Псевдополипоз ободочной кишки.
K51.5 – Мукозный проктоколит.
K51.8 – Другие язвенные колиты.
K51.9 – Язвенный колит неуточненный.
По характеру течения выделяют:
- острое течение (менее 6 месяцев от дебюта заболевания);
- хроническое непрерывное течение (отсутствие более чем 6-месячных периодов ремиссии на фоне адекватной терапии);
- хроническое рецидивирующее течение (наличие более чем 6-месячных периодов ремиссии).
Симптомы язвенного колита
Основными клиническими симптомами язвенного колита являются примесь крови и гноя в стуле, диарея, ложные позывы к дефекации, слабость, потеря аппетита и веса. У небольшой части пациентов развиваются поражения суставов, кожи, глаз, печени, желчных путей и почек.
Для язвенного колита характерно чередование обострений и периодов с умеренным проявлением симптомов или даже бессимптомных.
При ухудшении течения болезни к классическим симптома могут присоединяться дополнительные:
- поражение суставов (артриты);
- язвочки на слизистой оболочке полости рта;
- воспаление, болезненность, покраснение и отеки кожи;
- воспаление глаз.
Диагностика язвенного колита
Однозначных диагностических критериев язвенного колита не существует. Диагноз устанавливается на основании сочетания данных анамнеза, физикального осмотра, клинической картины и типичных эндоскопических и гистологических изменений. Кроме того, язвенный колит важно отличать от болезни Крона и других форм острого колита (в частности, инфекционного, а у пожилых людей – ишемического).
Обычно проводят следующие исследования:
-
колоноскопию, осмотр слизистой оболочки кишечника, при необходимости берут небольшой образец ткани для исследования (биопсию);
Эндоскопическое исследование толстого кишечника для поиска участков патологии, проведения биопсии и удаления небольших полипов и опухолей.
Эрозия прямой кишки

Эрозия прямой кишки представляет собой поверхностное поражение слизистой оболочки дистального отдела кишечника. Характерная особенность таких дефектов слизистой заключается в способности заживать без формирования рубцов. Болезнь в равной степени встречается у пациентов обоих полов.
Эрозия прямой кишки: причины
Дефекты слизистой кишечника могут иметь полиэтиологическую природу, то есть возникают сразу по нескольким причинам:
- неправильное питание (избыток острой, пряной и жирной пищи раздражает слизистые, провоцируя формирование сначала воспалительных, а затем и эрозивных очагов);
- механические травмы слизистой оболочки прямой кишки (при хронических запорах — твердыми частицами каловых масс или наконечником клизмы, при анальных половых контактах);
- инфекционные заболевания (кишечная палочка, кокки, хламидии, цитомегаловирус вырабатывают токсичные продукты жизнедеятельности, которые повреждают кишечную стенку) и глистная инвазия (гельминты повреждают слизистую механически);
- патология других органов ЖКТ (гепатит, панкреатит, желчнокаменная болезнь) и вызванное ими нарушение пищеварения;
- аутоиммунные и другие патологии, сопровождающиеся формированием язв и эрозий на слизистых оболочках (болезнь Крона);
- злокачественные новообразования конечных отделов кишечника, а также лучевая терапия опухолей.
Эрозия слизистой прямой кишки: виды
Эрозии слизистой прямой кишки могут быть одиночными или множественными. Заболевание проявляется в плоской, полипообразной или геморрагической формах. При попадании в эрозированную поверхность инфекции возможно развитие гнойного воспаления, которое влечет за собой грозные осложнения.
Эрозивные поражения слизистой прямой кишки бывают острыми (при продолжительности процесса до двух недель), подострыми (при сохранении симптомов до 5–7 недель) и хроническими (до нескольких лет).
Эрозия прямой кишки: симптомы
Единичные поражения в 90% случаев не проявляются клинически и проходят бессимптомно. При эрозии прямой кишки симптомы и лечение зависят от формы процесса: чем острее он протекает, тем более выраженно проявляется клиническая картина проктита и необходимость в его лечении.
Для острых форм эрозивных поражений характерны следующие симптомы:
- интенсивные боли в прямой кишке, нарастающие при дефекации;
- ложные позывы к опорожнению;
- жидкий неоформленный стул;
- наличие слизи и примесей крови в каловых массах;
- спазмы сфинктера;
- жар.
Хронические формы характеризуются смазанностью клинической картины: жалобы больных с длительным вялотекущим процессом обычно невыразительные и включают:
- боли в нижних отделах живота и промежности тупого или ноющего характера;
- ощущение дискомфорта в анальной области, редко — слабый зуд;
- наличие слизи в кале;
- субфебрильная температура;
- анемия и связанная с ней бледность кожных покровов.
Из-за слабой выраженности симптомов хронические формы эрозии в аноректальной области чаще обнаруживаются в ходе профилактических осмотров или при проведении колопроктологом эндоскопического исследования.
Диагностика
Диагноз устанавливают на основании жалоб пациента, визуального и мануального обследования, оценки результатов клинического анализа крови и содержания железа, теста на скрытую кровь. Из инструментальных методов исследования применяют колоноскопию, ректоскопию, капсульную эндоскопию или рентгенографию с контрастом. При подозрении на наличие инфекции врач назначает бакпосев кала для определения вида возбудителя и его чувствительности к антибиотикам.
Дифференциальную диагностику проводят с синдромом раздраженного кишечника, колитическим синдромом, хроническими колитами, диареей инфекционного происхождения.
Как лечить эрозии на прямой кишке?
При эрозии прямой кишки лечение направлено на заживление повреждений слизистой и предупреждение углубления дефекта до язвы. Нередко для этого достаточно устранить основное заболевание, ставшее причиной поражения внутренней выстилки кишечника. При значительных объемах кровотечения перед тем, как лечить эрозии на прямой кишке, пациентам назначается крововосполняющая терапия. Случаи обширного эрозирования кишечника лечатся в условиях стационара. В острый период заболевания пациентам рекомендуется соблюдение постельного режима.
Важной частью терапии является нормализация питания. Диета подразумевает отказ от продуктов питания, действующих на слизистую кишечника раздражающе: жареной, копченой, острой, соленой, жирной пищи. При острой форме эрозивного процесса рекомендуется также исключить из рациона свежие овощи и фрукты. Приоритетными в питании являются теплые нежирные полужидкие блюда, приготовленные методом варки в воде или на пару. Питаться следует дробно, небольшими порциями до 6 раз в день, тщательно и неторопливо пережевывая пищу.
К рекомендованным продуктам относятся вязкие каши, кисели, овощные супы, нежирный творог, диетическое мясо и рыба, паровые омлеты, сырники и творожники, сухое галетное печенье, несладкие компоты.
Диета дополняется физиотерапией: пациентам рекомендуют принимать сидячие ванночки с перманганатом калия или хлорофиллиптом.
К медикаментозным методам лечения относят противовоспалительные средства (сульфаниламиды и антибиотики, а при цитомегаловирусной инфекции — противовирусные препараты). Глистная инвазия является показанием к назначению антигистаминных средств. При болях и выраженных спазмах в кишечнике применяют спазмолитики. Свечи и мази при эрозии прямой кишки (например, Релиф) используют для облегчения зуда, жжения и дискомфорта. Свечи при эрозии прямой кишки с метилурацилом ускоряют заживление дефектов слизистой.
Восстановлению целостности слизистой способствуют также лечебные микроклизмы с облепиховым маслом, колларголом и колибактерином.
Множественные кровоточащие эрозии лечат прижиганием лазером или диатермокоагуляцией. При поздней диагностике эрозии могут инфицироваться, что приводит к развитию осложнений в виде парапроктита и рубцевания стенки кишечника. В таких случаях обычно прибегают к хирургическому лечению.
Профилактика
Профилактика развития эрозий прямой кишки заключается в соблюдении режима питания, регулярном опорожнении кишечника, соблюдении правил гигиены и своевременном лечении сопутствующих заболеваний.
Список использованной литературы
Популярные вопросы про эрозию прямой кишки
Как самому диагностировать болезнь?
Диагностика эрозии прямой кишки включает лабораторные и инструментальные методы исследования, поэтому самостоятельная диагностика заболевания невозможна.
Как долго лечится эрозия кишки?
Продолжительность терапии зависит от формы болезни, ее первопричины и общего состояния организма пациента и отличается для каждого конкретного случая.
Можно ли вылечить эрозию прямой кишки?
Правильно подобранная терапевтическая схема, соблюдение диеты и других рекомендаций лечащего врача позволяют вылечить эрозию прямой кишки у большинства пациентов.
Какие боли при эрозии кишечника?
При эрозивных поражениях слизистой кишечника в острой форме боли имеют интенсивный характер, нарастая при дефекации. Хронические формы проявляются тупой ноющей болью в животе или промежности.
Внимание! Карта симптомов предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. Наш сайт не несет ответственности за последствия, вызванные использованием размещенной на нем информации.
ВНИМАНИЕ! Цены актуальны только при оформлении заказа в электронной медицинской информационной системе Аптека 9-1-1. Цены на товары при покупке непосредственно в аптечных заведениях-партнерах могут отличаться от указанных на сайте!


