Рак шейки матки 3 стадии
При 3 стадии рака шейки матки опухоль имеет большие размеры, распространяется на влагалище и/или доходит до стенки таза. 3 стадия делится на 2 подстадии:
- 3А стадия. Опухоль распространяется на верхнюю треть влагалища, но до тазовых стенок не доходит.
- 3B стадия. Опухоль достигает стенки таза (при ректальном исследовании между новообразованием и стенкой таза нет «свободного» пространства), либо вызывает нарушение оттока мочи из-за обтурации мочеточника, что в конечном итоге приводит к гидронефрозу и отказу почки.
Симптомы
Для рака шейки матки на 3 стадии характерны следующие симптомы:
- Патологические выделения из влагалища (бели). Они могут иметь различный характер — слизистый, водянистый, кровянистый. При длительной задержке выделений во влагалище, или присоединении инфекции, выделения приобретают гнойный характер и могут быть со зловонным запахом. Сукровичные и кровянистые выделения возникают при поднятии тяжести, физической нагрузке.
- Кровотечения. Характерным признаком РШМ 3 стадии являются контактные кровотечения, которые возникают после полового акта, гинекологического осмотра или даже после применения влагалищных свеч и таблеток. При распаде опухоли кровотечения могут происходить без видимой причины.
- Боль. Боль возникает из-за вовлечения в злокачественный процесс нервных сплетений, соседних органов и тканей.
- Нарушение мочеиспускания и дефекации. Сдавление опухолью мочевого пузыря и прямой кишки может вызвать нарушение естественных выделений.
Диагностика
Диагноз рак шейки матки устанавливается только после гистологического анализа опухолевой ткани. Цитологических мазков для постановки диагноза недостаточно. Чтобы провести такое исследование, необходимо взять биопсию из всех подозрительных участков шейки матки, а также выполнить выскабливание цервикального канала. При необходимости проводится конизация шейки матки. Лучше всего проводить биопсию под контролем кольпоскопии, поскольку она позволит более точно выбрать наиболее измененные участки шейки.
Для уточнения стадии заболевания используют методы лучевой диагностики — УЗИ, МРТ и КТ.
- УЗИ — самый доступный метод исследования органов малого таза, брюшной полости и забрюшинного пространства. Оно позволяет определить степень распространения опухоли и обнаружить отдаленные метастазы.
- МРТ с контрастированием. На сегодняшний день самый точный и информативный метод исследования мягкотканных органов. Данное исследование позволит оценить глубину опухолевой инвазии и переход злокачественного новообразования на параректальную клетчатку и смежные органы. При невозможности проведения МРТ, выполняется КТ с контрастированием.
- ПЭТ-КТ — наиболее информативный метод для обнаружения метастазов в лимфатические узлы и отдаленные органы.
- Рентгенография или стинциграфия проводятся при подозрении на наличие метастазов в костях.

Лечение рака шейки матки 3 стадии
При 3 стадии рака шейки матки стандартом лечения является химиолучевая терапия, которая подразумевает применение лучевой терапии по радикальной программе с еженедельным введением цисплатина на всем протяжении периода облучения. Если есть данные за поражение регионарных лимфатических узлов, возможно их экстраперитонеальное удаление или облучение расширенным полем.
Лучевая терапия по радикальной программе длится 6–7 недель и подразумевает применение дистанционной и контактной лучевой терапии.
Стандартом дистанционного облучения является конформная лучевая терапия — современный метод облучения, основанный на предварительном 3D-4D моделировании зоны лучевого воздействия. Процедура проводится на линейных ускорителях, которые оснащены лепестковыми коллиматорами.
Перед тем как приступить к облучению, проводят предлучевую топометрическую подготовку и построение 3D модели зоны облучения на основе данных, полученных с помощью КТ или МРТ. Более совершенным методом планирования является четырехмерная модель, при которой учитываются естественные движения органов во время дыхания и перистальтики кишечника. На основании построенной модели, на кожу наносят специальную разметку, которая должна сохраняться до конца лучевой терапии. Также на этапе планирования проводят подбор фиксирующих устройств, которые призваны обеспечить полную неподвижность пациентки во время сеанса.
Каждый сеанс облучения длится около 10 минут. В это время пациентка располагается лежа на столе установки лучевого ускорителя. В зависимости от заданной программы стол может двигаться вдоль и поперек своей оси, а также менять угол наклона, тем самым придавая опухоли нужное для облучения положение. Процедура проходит без каких-либо неприятных ощущений.
Конформная лучевая терапия проводится в режиме фракционирования по 2 Гр ежедневно в течение 5 дней, с перерывом в 2 дня, затем курсы повторяют до достижения суммарной очаговой дозы 46–50 ГР.

Внутриполостная лучевая терапия предполагает имплантацию источника ионизирующего излучения непосредственно в опухоль, или ткани, расположенные рядом с ней. При терапии рака шейки матки, источник излучения помещается внутрь аппликаторов, один из них вводится в полость матки, а остальные располагаются у свода влагалища (всего используется три аппликатора). Таким образом, ионизирующее излучение будет прицельно воздействовать на шейку матки и ее тело, а также на верхнюю часть влагалища и параметрий.
Внутриполостная лучевая терапия проводится посредством специальных установок. Они бывают двух типов:
- LDR — установки низкой мощности дозы, low dose rate.
- HDR — установки высокой мощности дозы, high dose rate.
Мощность дозы определяет количество сеансов, время процедуры, а также необходимость применения общей анестезии.
При применении LDR, аппликаторы имплантируются под общей анестезией, контроль правильности их установки производится с помощью рентгенографии. После того, как пациентка проснется, она переводится в изолированное помещение, в котором должна находиться 2 дня. Все это время нужно лежать. Допускается слегка поворачиваться на бок. Периодически на короткое время будет заглядывать медсестра, чтобы проконтролировать состояние больной и принести пищу. Чтобы скрасить досуг, можно смотреть телевизор, сидеть в интернете или заниматься рукоделием. Поcле окончания сеанса терапии аппликаторы извлекаются, и больная может покинуть клинику.

При использовании HDR установки, время сеанса длится несколько минут. Для постановки аппликаторов анестезии не требуется, достаточно легкой седации. После введения, аппликаторы соединяются с HDR установкой, в которой находится источник ионизирующего излучения. Во время сеанса пациентка должна лежать неподвижно. Поскольку процедура длится несколько минут, сделать это несложно. В конце аппликаторы удаляются, и больная может покинуть клинику. Внутриполостная HDR терапия проводится несколькими сеансами с интервалом от одного дня до недели.
В целом внутриполостную терапию начинают на 3 неделе дистанционной ЛТ.
Хирургическое лечение рака шейки матки 3 стадии
Хирургическое лечение злокачественных новообразований шейки матки 3 стадии в рамках стандарта не применяется. Тем не менее, при развитии осложнений может быть проведена экзентерации малого таза. Это сложная калечащая операция, которая предполагает удаление матки, мочевого пузыря, влагалища, прямой кишки и параректальной клетчатки с лимфатическими узлами. При этом производится наложение колостомы (выведение кишки на переднюю брюшную стенку) и уретеростомы — выведение мочеточников. В основном, это операция отчаяния и проводят их в крайних случаях, когда другие методы не позволили достичь желаемого результата.
Возможно ли излечение при 3 стадии РШМ
На сегодняшний день полностью вылечить 3 стадию рака шейки матки достаточно сложно. Лечение чаще всего направлено на продление жизни и улучшение ее качества. Пятилетняя выживаемость при успешном лечении находится в районе 31%.
Инвалидность при раке шейке матки
После лечения рака шейки матки 3 стадии, женщина может столкнуться с серьезными последствиями, наиболее частые из них это посткастрационный синдром и постлучевые осложнения (циститы, ректиты, лифедемы нижних конечностей). В ряде случаев эти осложнения являются основанием для оформления инвалидности II -I группы.
В остальных случаях, когда лечение прошло без осложнений, и работа больной не связана с вредными условиями труда, ее признают трудоспособной в рамках своей профессии. При наличии вредных условий труда и противопоказаний к конкретным видам деятельности, вопрос рассматривается индивидуально, например, признают трудоспособность с ограничениями по заключению врачебной комиссии (III группа инвалидности).
Дисплазия шейки матки – симптомы и лечение
Что такое дисплазия шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Игнатенко Т. А., гинеколога со стажем в 14 лет.
Над статьей доктора Игнатенко Т. А. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
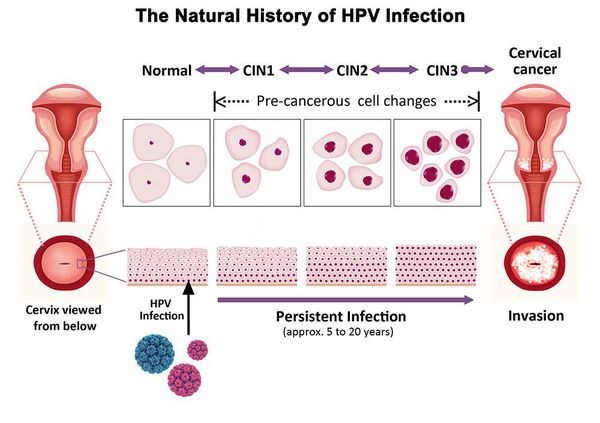
Дисплазия шейки матки, или цервикальная интраэпителиальная неоплазия (ЦИН), или Cervical Intraepithelial neoplasia (CIN) — это патологический процесс, при котором в толще клеток, покрывающих шейку матки, появляются клетки с различной степенью атипии (неправильного строения, размера, формы).
Причины дисплазии шейки матки
Папилломавирусная инфекция (ВПЧ) — основная причина дисплазии и рака шейки матки. К болезни приводит длительное персистирование именно ВПЧ высокого канцерогенного риска. У женщин с риском развития цервикальной неоплазии распространенность онкогенных типов ВПЧ чрезвычайно велика. ВПЧ становится причиной CIN 2-3 и рака шейки матки в 91,8% и 94,5% случаев соответственно. [1]
К факторам риска дисплазии шейки матки относится длительный приём контрацептивов и курение. Выявлена связь между пассивным курением среди некурящих и повышенным риском возникновения CIN 1. [3]
Другие факторы риска — раннее начало половой жизни, большое число и частая смена половых партнеров, употребление алкоголя, сопутствующие половые инфекции, много беременностей и родов. Риск цервикальной CIN 2 особенно высок у женщин, которые до этого имели опыт пересадки органов, у них выявлена ВИЧ-инфекция или они принимают иммунодепрессанты. [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы дисплазии шейки матки
Дисплазия шейки матки, как правило, имеет бессимптомное течение, поэтому пациентки не предъявляют никаких специфических жалоб.
Патогенез дисплазии шейки матки
Критический фактор развития цервикальной интраэпителиальной неоплазии — инфицирование вирусом папилломы человека. Во многих случаях цервикальная интраэпителиальная неоплазия легкой степени отражает временную реакцию организма на папиломавирусную инфекцию и без лечения исчезает в течение полугода-года наблюдения. При цервикальной интраэпителиальной неоплазии умеренной и тяжелой степени высока вероятность встраивания вируса папилломы человека в клеточный геном. Инфицированные клетки начинают продуцировать вирусные белки E6 и Е7, которые продлевают жизнь клетки, сохраняя ее способность к неограниченному делению. Неизбежно формирующиеся на этом фоне мутации клеток ведут к формированию предрака (дисплазии) и рака шейки матки, влагалища и вульвы.
Онкогенные белки ВПЧ (Е6, Е7) взаимодействуют с регуляторными белками клеток шейки матки, приводя к повышению активности онкомаркера p16INK4A, что свидетельствует о неконтролируемом размножении клеток шейки матки. Таким образом, сверхэкспрессия p16INK4A, определяемая в материале шейки матки, который получают при биопсии, является биомаркером интеграции вируса папилломы человека высокого риска в геном и трансформации эпителиальных клеток под действием вируса, что делает эту информацию полезной при оценке прогноза развития предраковых и злокачественных поражений, связанных с инфицированием генитального тракта вирусом папилломы человека. [5]
Классификация и стадии развития дисплазии шейки матки
Для постановки цитологического диагноза (по результатам цитологического исследования соскобов шейки матки и цервикального канала с окрашиванием по Папаниколау (Рар-тест) или жидкостной цитологии) используется классификация Бетесда (The Bethesda System, 2014), основанная на термине SIL (Squamous Intraepithelial Lesion) – плоскоклеточное интраэпителиальное поражение. [10]
Выделяют три вида результатов соскобов с поверхности шейки матки (экзоцервикса):
- нормальные мазки, без изменений клеток шейки матки (NILM, Negative for intraepithelial lesion or malignancy);
- «непонятные» мазки без определенного значения, по которым нельзя определить характер поражения, однако они при этом не являются нормой (ASC-US, Atypical Squamous Cells of Undetermined Significance) или, что хуже, ASC-H, Atypical squamous cells cannot exclude HSIL, обнаружение атипичных клеток плоского эпителия, не исключающее SIL высокой степени);
- предраки низкой (LSIL, Low Grade Squamous Intraepithelial Lesion) и высокой (HSIL, High Grade Squamous Intraepithelial Lesion) степени.
Классификация Папаниколау
- 1-й класс — нормальная цитологическая картина (отрицательный результат);
- 2-й класс — изменение морфологии клеток, которое обусловлено воспалением во влагалище и (или) шейке матки;
- 3-й класс — единичные клетки с аномалией ядер и цитоплазмы (подозрение на злокачественное новообразование);
- 4-й класс — отдельные клетки с явными признаками озлокачествления;
- 5-й класс — много типично раковых клеток (злокачественное новообразование).
Существуют также гистологические классификации для оценки материала, полученного при биопсии.
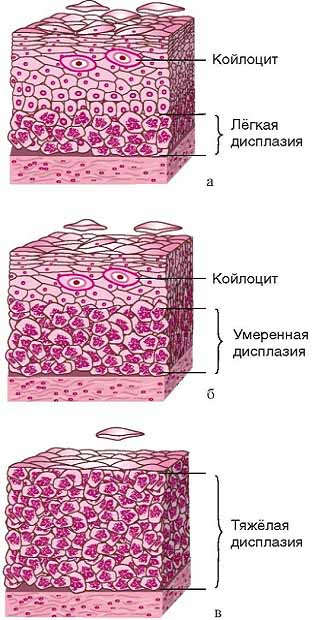
По классификации R. M. Richart (1968) в зависимости от глубины поражения поверхностного клеточного слоя выделяют три степени дисплазии шейки матки:
- ЦИН 1 (дисплазия слабой степени) — признаки папилломавирусной инфекции (койлоцитоз и дискератоз). Поражение до 1/3 толщины клеточного пласта;
- ЦИН 2 (дисплазия средней степени) — поражена 1/2 толщины клеточного слоя;
- ЦИН 3 (дисплазия тяжелой степени) — поражение более 2/3 клеточного слоя. [8]
В приведенной ниже таблице даны соотношения классификаций предраковых поражений шейки матки. [9]
| Система Папаниколау |
Описательная система ВОЗ |
CIN | Терминологи- ческая система Бетесда (ТСБ) |
|---|---|---|---|
| Класс 1 (норма) |
Отсутствие злокачественных клеток |
Отсутствие неопластических изменений |
Норма |
| Класс 2 (метаплазия эпителия, воспалительный тип) |
Атипия, связанная с воспалением |
Реактивные изменения клеток ASC: ASC – US, ASC – H |
|
| Класс 3 (“дискариоз”) |
Слабая дисплазия | CIN 1 койлоцитоз |
LSIL |
| Умеренная дисплазия | CIN 2 | HSIL | |
| Тяжелая дисплазия | CIN 3 | ||
| Класс 4 (клетки, подозрительные на рак или карцинома in situ |
Карцинома in situ | ||
| Класс 5 (рак) |
Инвазивная карцинома | Карцинома | Карцинома |
Осложнения дисплазии шейки матки
Последствия дисплазии шейки матки
Основное и самое опасное осложнение цервикальной интраэпителиальной неоплазии заключается в развитии рака шейки матки, любой случай развития которого — результат упущенных возможностей диагностики и лечения дисплазии шейки матки. [7]
Проводились длительные, систематические исследования риска рака шейки матки у женщин с диагнозом цервикальной интраэпителиальной неоплазии 3 степени (CIN3) по сравнению с женщинами, у которых были нормальные цитологические результаты. Согласно полученным данным, долгосрочный относительный риск развития рака шейки матки зависит от различных гистологических типов CIN3 и выше всего он для аденокарциномы in situ. Даже через 25 и более лет после конизации (хирургического иссечения патологических тканей шейки матки) риск злокачественного перерождения клеток был значительным. [4]
Диагностика дисплазии шейки матки
Для ранней диагностики предраковых поражений шейки матки во многих странах мира существует система цервикального скрининга.
Методы диагностики дисплазии шейки матки
В России система цервикального скрининга включает последовательность действий:
- Цитологическое исследование: РАР-тест;
- ВПЧ-тестирование: в США и странах Евросоюза ВПЧ-тест применяется для первичного скрининга рака шейки матки (РШМ). В России его использование вариативно: при первичном скрининге в сочетании с РАР-тестом, в качестве самостоятельного теста, при ведении пациенток с неясными результатами РАР-теста (ASCUS) и для наблюдения паценток после лечения HSIL;
- Кольпоскопия: показаниями к исследованию являются положительные результаты РАР-теста (класс 2-5). Метод основан на осмотре шейки матки при помощи увеличивающих оптических систем и проведения диагностических проб с растворами уксусной кислоты и йода (Люголя). С помощью кольпоскопии определяют локализацию поражения, его размер, выбирают участок для проведения биопсии, определяют тактику лечения.
При кольпоскопии должна быть тщательно оценена зона трансформации (переходная зона стыка двух видов покровного эпителия шейки матки).
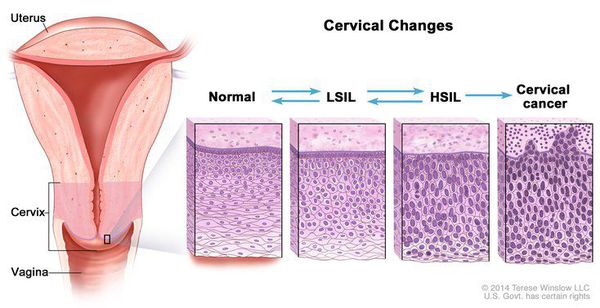
Влагалищная часть шейки матки (экзоцервикс) покрыта многослойным плоским эпителием. В канале шейки матки (цервикальном канале, эндоцервиксе) — цилиндрический эпителий. Место перехода цилиндрического эпителия цервикального канала в многослойный плоский эпителий поверхности шейки матки носит название зоны трансформации. Эта область имеет большое клиническое значение, поскольку именно в ней возникает более 80% случаев дисплазии и рака шейки матки.
- Зона трансформации 1 типа — переходная зона видна полностью. Это самый оптимальный и прогностически «благоприятный» вариант кольпоскопического заключения.
- Зона трансформации 2 типа — переходная зона частично скрыта в канале шейки матки. Адекватно оценить такую картину сложно, так как наиболее измененные участки могут быть не видны и пропущены.
- Зона трансформации 3 типа — переходная зона находится глубоко в канале шейки матки и оценить её кольпоскопически невозможно. Кольпоскопия в этом случае считается неинформативной, поскольку глубина залегания патологического очага остается неизвестной.
- Биопсия: прицельная или расширенная биопсия (конизация) всегда должна выполняться под контролем кольпоскопии. Выбор метода биопсии зависит от типа поражения, возраста пациентки и зоны трансформации. Важной информацией, которую дает биопсия, является возможность иммуногистохимического определения маркера ранней диагностики дисплазии с высокой степенью риска озлокачествления: p16INK4a.
Лечение дисплазии шейки матки
Динамическому наблюдению подлежат молодые пациентки (до 35 лет) с LSIL (ВПЧ, ЦИН 1, ЦИН 2, если при биопсии не обнаружен белок р16, являющийся признаком проникновения ВПЧ высокого риска в геном и трансформации опухолевых клеток под действием вируса). Наблюдать возможно пациенток только с 1 и 2 кольпоскопическим типом зоны трансформации.
Контрольные осмотры, цитологическое и ВПЧ-тестирование показаны через 6 и 12 месяцев после первичного обнаружения патологии.
Хирургическое лечение дисплазии
При выявлении HSIL (ЦИН 2 c обнаружением белка р16 при биопсии, ЦИН 3) неизбежно хирургическое лечение в виде абляции («прижигания») или эксцизии (удаления) поврежденной ткани. Для абляции используют электро-/радио-, крио- и лазерные воздействия. Эксцизия возможна электро-/радиоволновая или ножевая.
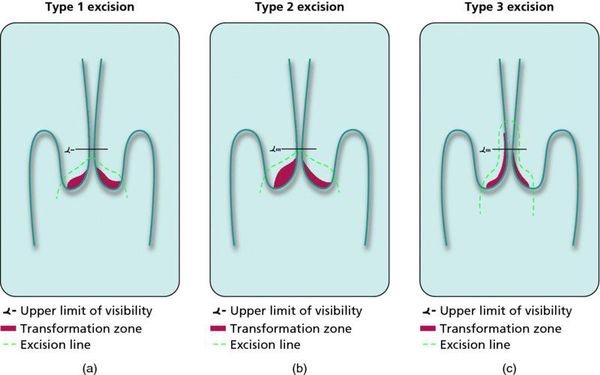
Немаловажно, что при выявлении по кольпоскопии 3 типа зоны трансформации на фоне положительного РАР-теста гинеколог обязан провести выскабливание слизистой канала шейки матки и/или широкую эксцизионную биопсию (конизацию шейки матки) для исключения опухолевого процесса, потенциально располагающегося вне зоны кольпоскопического обзора. Немаловажно наблюдение после операции через 6 и 12 месяцев с выполнением цитологического соскоба и ВПЧ-теста.
Следует отметить, что процедура хирургического иссечения патологических тканей на шейке матки увеличивает риск преждевременных родов. А сама по себе цервикальная интраэпителиальная неоплазия первой степени на течении беременности и родов никак не отражается и зачастую опасности не представляет. [12]
Средний возраст женщин, когда может потребоваться хирургическая коррекция цервикальной внутриэпителиальной неоплазии — около 30 лет. Хирургическое лечение нередко ассоциировано с неблагоприятным течением последующей беременности. Частота и тяжесть неблагоприятных осложнений возрастают с увеличением глубины иссекаемых тканей. [13]
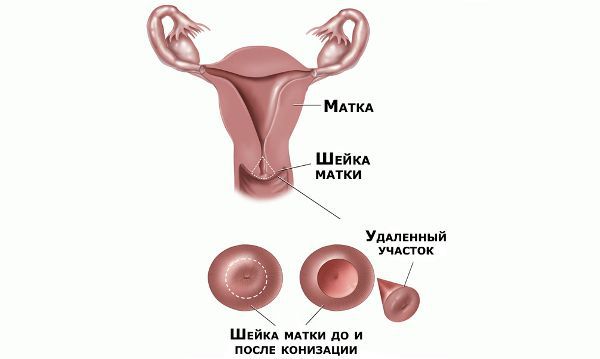
Реабилитация после хирургического лечения
В течение месяца после операции следует воздержаться от спринцеваний, половых контактов и не пользоваться тампонами. На 2–3 недели исключают тяжёлые физические нагрузки и тепловые процедуры. Незначительные сукровичные выделения, усиливающиеся иногда до менструальноподобных, в течение 10–20 дней после операции — это нормальное явление.
При реабилитации после хирургического лечения шейки матки эффективны препараты, содержащие антисептик и стимулятор регенерации эпителия.
После лечения возможен рецидив, поэтому необходимо пожизненное наблюдение: цитологический мазок через 6 и 12 месяцев после операции, затем раз в год в течение 10 лет, далее раз в 3 года.
Планировать беременность после операции на шейке матки можно не ранее, чем через 3–6 месяцев. Эти сроки будут зависеть от глубины эксцизии или конизации и длины шейки матки [9] .
Лечение дисплазии при беременности
В большинстве случаев лечение должно быть отложено на послеродовый период. При беременности на фоне дисплазии шейки матки каждые три месяца проводится кольпоскопический и цитологический контроль. При выявлении рака шейки матки пациентку консультирует онкогинеколог. Доктор подбирает тактику лечения, может потребоваться прервать беременность по онкологическим показаниям [9] .
Прогноз. Профилактика
При своевременном выявлении и лечении дисплазии шейки матки прогноз благоприятный. Основным фактором развития и прогрессирования дисплазии шейки матки является длительное инфицирование канцерогенными типами ВПЧ. Для предупреждения заражения ВПЧ существуют профилактические вакцины «Церварикс» (защита от 16, 18 типов ВПЧ), «Гардасил» (профилактика инфицирования 6, 11, 16, 18 типами вируса), в декабре 2014 года Управление по санитарному надзору за качеством пищевых продуктов и медикаментов одобрило использование вакцины «Гардасил9», защищающей от инфицирования 9 типами ВПЧ (6, 11, 16, 18, 31, 33, 45, 52, 58). Однако на российском рынке данный продукт ещё не доступен. «Церварикс» зарегистрирована для вакцинации женщин от 10 до 25 лет; «Гардасил» показана к применению детям и подросткам в возрасте от 9 до 15 лет и женщинам от 16 до 45 лет.
Дополнительными факторами риска прогрессирования ПВИ с формированием предраковой патологии являются:
- курение;
- длительное использование гормональных контрацептивов;
- многократные травматичные роды;
- ВИЧ-инфекция.
- У пациенток с ЦИН часто обнаруживают вирус простого герпеса 2 типа, цитомегаловирусную инфекцию, хламидийную урогенитальную инфекцию, бактериальный вагиноз, ассоциированный с резким снижением или отсутствием вагинальной лактофлоры, повышенным ростом во влагалище Gardnerella vaginalis и Atopobium vaginae, повышение концентрации в бакпосеве грибов рода Candida, Mycoplasma hominis.
Устранение и профилактика данных факторов способны снизить вероятность развития предраковой патологии шейки матки.
Рак шейки матки поражает преимущественно женщин репродуктивного возраста. Скрининг является важной стратегией вторичной профилактики. Длительный процесс канцерогенной трансформации от появления в организме вируса папилломы человека (ВПЧ) до инвазивного рака дает широкие возможности для выявления заболевания на стадии, когда лечение высокоэффективно. Подходящими скрининговыми тестами в мире признаны цитологическое исследование, визуальный осмотр после применения уксусной кислоты и тесты на выявление ВПЧ. Всемирная организация здравоохранения рекомендует проводить скрининг женщин по крайней мере один раз в жизни в возрасте от 30 до 49 лет. [14]
Согласно приказу Министерства здравоохранения РФ от 03.02.2015. N36ан “Об утверждении порядка проведения диспансеризации определенных групп взрослого населения”, осмотр со взятием мазка (соскоба) с поверхности шейки матки и цервикального канала на цитологическое исследование производится 1 раза в 3 года для женщин в возрасте от 21 года до 69 лет включительно.
Дисплазия шейки матки
Дисплазией гинекология признаёт неинвазивные изменения шейки матки в зоне перехода однослойного цилиндрического эпителия шеечного канала в многослойный плоский эпителий влагалищной части шейки, часто возникающие после инфицирования ВПЧ и ВПГ 2 типа. Причем цервикальная интраэпителиальная неоплазия (CIN), как еще называют врачи дисплазию шейки матки, подразумевают процессы структурной и клеточной атипии (нарушение дифференцировки клеток) с нарушением слоистости эпителия без вовлечения базальной мембраны.
Общая информация
Эти атипические изменения относятся к предраковым процессам, у которых индекс малигнизации (онкологической трансформации) может достигать 50%. На ранних стадиях своего развития диспластические изменения являются обратимыми, поэтому их своевременное обнаружение и устранение врачи гинекологи считают надежным способом профилактики риска онкологии на шейке матки, особенно при эрозии у нерожавших женщин и молодых девушек.
Код по МКБ-10 N87
«Дисплазия шейки матки»
Степени дисплазии
Болезнь может затрагивать различные слои клеток поверхностного эпителия. В зависимости от глубины патологического процесса, выделяют несколько степеней выраженности дисплазии шейки матки, лечение которых имеет свои принципиальные различия. Чем больше слоев эпителия на шейке поражено, тем тяжелее степень дисплазии.
Согласно МКБ-10 • N87 в настоящее время врачи выделяют следующие степени развития дисплазии шейки матки (1, 2 и 3):
✔ Дисплазия шейки матки 1 степени (легкая, сквамозное интраэпителиальное повреждение малой, слабой степени) – умеренная пролиферация эпителиальных клеток базального и парабазального слоев.
✔ Дисплазия шейки матки 2 степени (умеренная, средней тяжести) – патологические изменения захватывают всю нижнюю половину эпителиального пласта.
✔ Дисплазия шейки матки 3 степени (тяжёлая, carcinoma in situ) – патологические изменения встречаются во всей толще эпителиальных клеток, но не распространяются на сосуды, мышцы, нервные окончания. Данная форма относится уже к предраковым состояниям. Объединение тяжёлой дисплазии шейки матки и рака in situ в одну категорию оправдано ввиду сложности их цитологической дифференцировки. Окончательный диагноз врачи устанавливают после биопсии на основании гистологического заключения.
Как степень дисплазии шейки матки определяет возможное течение заболевания?
Анализ исходов диспластических изменений плоского эпителия шейки матки показывает, что при дисплазии 1 степени регрессия наблюдается в 57%, персистенция – в 32%, прогрессия – в 11%, а развитие инвазивного рака происходит только в одном – трёх процентов случае. В то же время при тяжелой дисплазии шейки матки (3 степень регрессия прослеживается в 32%, а малигнизация происходит более чем в 12 % случаев.
Причины заболевания
Выявлена тесная связь диспластических процессов с герпесом и ВПЧ типов 6, 11, 16, 18, 31, 33 и 35. Дисплазия эпителия шейки матки может быть обнаружена на фоне других заболеваний (псевдоэрозия, рубцовая деформация с эктропионом, лейкоплакия, полипы), но она может быть и на визуально неизмененной шейке.
Наличие факторов риска многократно повышают риск по развитию на шейке матки диспластических процессов. Такими провоцирующими агентами могут выступать:
• Беременности и/или роды до 20 лет,
• Ранний возраст первого полового сношения,
• Наличие остроконечных кондилом,
• HSV-2 (ВПГ2) – вирус простого герпеса, тип 2,
• Курение, в т.ч. пассивное,
• Беспорядочные половые связи,
• Хронический цервицит,
• Генетический онкофактор в анамнезе,
• Сниженный иммунитет,
• Травмы шейки матки.
Помимо вышеописанных факторов риска в развитии дисплазии есть значимость генетической предрасположенности, бактериального вагиноза, абсолютной или относительной гиперэстрогении.
Клинические проявления
Симптомы дисплазии шейки матки не имеют определенной клинической картины. Абсолютно бессимптомно патология развивается у 10-25% женщин, остальная категория пациентов имеет возможность остановить процесс благодаря диспансеризации и регулярным профосмотрам у гинеколога. При наличии микробного инфицирования половых путей могут быть жалобы на выделения, иногда с примесью крови, боли при интимной близости и т.д. Чаще всего, при наличии на шейке матки дисплазии той или иной степени выраженности, больные имеют такие признаки:
- Зуд во влагалище;
- Ощущение жжения;
- Нетипичные выделения;
- Боль при половом контакте;
- Тянущие боли внизу живота;
- Видимые кондиломы, папилломы;
Анализы при дисплазии шейки матки
Какие анализы надо сдать для диагностики дисплазии шейки матки? Гинекология учитывает отсутствие выраженных клинических симптомов, поэтому на первый план ставит инструментальные и лабораторные способы. Первичное цитологическое обследование шейки матки и цервикального канала является классическим скрининговым методом.
Диагностический алгоритм выявления патологии шейки матки сводится к сбору анамнеза, общему осмотру пациентки, осмотру в зеркалах и цитологическому исследованию методом Пап-тест на первом этапе. При отсутствии патологии плоского и железистого эпителия шейки матки по результатам общепринятого цитологического исследования рекомендуется дальнейшее наблюдение. При выявлении подозрения на патологию шейки матки пациентка подлежит углубленной диагностике. Анализы при дисплазии шейки матки сдают для диагностики состояния экзо- и эндоцервикса и выявления возможной цервикальной патологии.
Анализы для диагностики дисплазии:
- Осмотр гинекологическим зеркалом,
- Расширенная и видеокольпоскопия,
- Онкоцитология из 2-х точек,
- Анализы на ЗППП,
- Анализ на онкотипы ВПЧ,
- Прямая биопсия.
Проведение анализа “ПАП тест” + ВПЧ является «золотым стандартом» в диагностике дисплазии на шейке матки. Анализ определяет клинически значимые концентрации вируса ВПЧ, при которых происходит развитие онкологического процесса. Соответственно, используя различные методы лечения, его можно предотвратить.
Лечение дисплазии шейки матки
При определении тактики ведения больной с данной патологией учитывают выраженность обнаруженных изменений, возраст пациентки, репродуктивную функцию и дальнейшие планы на деторождение. Современные методы диагностики диспластических изменений шейки матки, оптимизация лечения является надежным методом профилактики серьёзных осложнений.
1. Операция при дисплазии шейки матки
При легкой степени дисплазии (1 ст.) это – радиоволновое лечение путем создания термического повреждения на глубину 5-7 мм для уничтожения потенциально диспластического эпителия, лежащего под зоной трансформации. Специалисты, в том числе и врачи нашей клиники, не рекомендуют использование метода криодеструкции или лазерной вапоризации для лечения дисплазии шейки матки 2 и 3 степени ввиду не всегда предсказуемой глубины некроза и невозможности послеоперационного гистологического контроля. Пациенткам старше 40 лет показаны методы эксцизии или конизация дисплазии шейки матки тяжелой степени или при раке in situ, с обязательным исследованием ступенчатых срезов удалённой части органа.
При тяжелой дисплазии и внутриэпителиальной онкологии (рак in situ), показана консультация онкогинеколога с последующим выполнением конизации экзоцервикса с выскабливанием оставшейся части цервикального канала и, по показаниям, полости матки. У пациенток в постменопаузе с раком in situ, расположенным в переходной зоне в цервикальном канале, методом выбора является экстирпация матки.
2. Петлевая электроконизация
Петлевая электроконизация шейки матки или LEEP (Loop Electrosurgical Excision Procedure) или LLEETZ (Large Loop Electrosurgical Excision of Transformation Zone). Это хирургическое вмешательство, состоящее в иссечении тонкого слоя аномальной ткани при помощи электрического тока и радиоволны, поступающего через тонкие петли – электроды. Полученный образец ткани направляется на гистологию. В нашей клинике процедура конизации при дисплазии шейки матки проводится современным радиоволновым методом.
3. Конизация шейки матки при дисплазии
Эта лечебная процедура включает удаление конического участка ткани шейки матки с явлениями дисплазии. Основание конуса образуют ткани экзоцервикса (влагалищной части шейки матки), а вершину – ткани цервикального канала. Зона трансформации (граница между экзо- и эндоцервиксом) включена в конический образец тканей. При гистологическом подтверждении диагноза и отсутствии опухолевых клеток в краях резекции и соскобе из цервикального канала проведенный объем хирургического вмешательства считается адекватным.
4. Медикаментозное лечение
Вспомогательный метод, применяется при лечении шейки или цервикального канала с начальной (легкой) степенью дисплазии, либо в качестве дополнения к оперативному.
Послеоперационный период
После деструктивных методов лечения дисплазии осмотр шейки матки и кольпоскопию проводят через 6-8 недель. При дисплазии 1 степени показано наблюдение (осмотры, включающие кольпоскопию и цитологическое исследование) каждые 6 мес в течение 2 лет. Наблюдение (осмотры, включающие кольпоскопию и цитологическое исследование) за пациентками, лечившимися по поводу ЦИН 1, 2 показано 1 раз в 3 мес. в течение первого года и 2 раза в год в последующем. При хороших результатах кольпоскопии и жидкостной онкоцитологии, отсутствии онкотипов ВПЧ пациентку можно перевести на обычный режим скрининга шейки матки.
Наличие признаков дисплазии в краях эпителия удаленного образца шейки матки свидетельствует о высоком риске рецидива, но не является поводом для повторной эксцизии, если:
- зона трансформации полностью визуализируется;
- нет признаков железистой патологии;
- нет признаков инвазии;
- возраст женщины менее 50 лет.
Женщины старше 50 лет с неполным удалением дисплазии и позитивными эндоцервикальными краями – группа риска по остаточному (резидуальному) заболеванию шейки матки. Адекватное наблюдение – минимальное требование в данной ситуации. Альтернативным методом лечения дисплазии шейки матки при остаточных явлениях процесса является повторная конизация. Удаление матки показано пациенткам со стойкими тяжёлыми поражениями, отягощенными наличием осложненного гинекологического анамнеза.
Куда обратиться в Москве
Есть необходимость попасть к хорошему специалисту по дисплазии шейки матки? Клиника на Кутузовском и ее гинекологи предлагают полный спектр услуг от диагностики и удаления патологии до ежегодной профилактики. Не откладывайте на завтра заботу о собственном здоровье – обратитесь за лечением уже сегодня!
Дисплазия шейки матки
Под дисплазией шейки матки понимают атипические изменения эпителия в ее влагалищной части, относящиеся к предраковым процессам. На ранних стадиях своего развития дисплазия шейки матки является обратимым заболеванием, поэтому ее своевременное обнаружение и устранение является надежным способом профилактики онкологического риска. В отличие от эрозии, возникающей при механическом травмировании тканей, при дисплазии нарушения затрагивают клеточные структуры тканей, выстилающих шейку матки. Заболевание дисплазией шейки матки приходится, в основном, на возраст 25-35 лет и составляет 1,5 случая на 1000 женщин. Отсутствие явных клинических симптомов при дисплазии шейки матки на первый план в диагностике ставит инструментальные, клинические и лабораторные методики.
МКБ-10
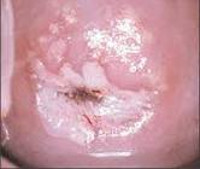
Общие сведения
Под дисплазией шейки матки понимают атипические изменения эпителия в ее влагалищной части, относящиеся к предраковым процессам. На ранних стадиях своего развития дисплазия шейки матки является обратимым заболеванием, поэтому ее своевременное обнаружение и устранение является надежным способом профилактики онкологического риска.
В отличие от эрозии, возникающей при механическом травмировании тканей, при дисплазии нарушения затрагивают клеточные структуры тканей, выстилающих шейку матки. Заболевание дисплазией шейки матки приходится, в основном, на возраст 25-35 лет и составляет 1,5 случая на 1000 женщин. Для понимания, патологических процессов, происходящих при дисплазии шейки матки, необходимо составить представление об особенностях ее анатомо-физиологического строения.

Виды дисплазии шейки матки
Нижний, узкий, цилиндрический отдел матки, частично расположенный в брюшной полости и частично вдающийся во влагалище (соответственно надвлагалищная и влагалищная часть), представляет собой шейку матки.
Влагалищную часть шейки матки обследуют при помощи влагалищных зеркал во время гинекологического осмотра. Внутри по шейке матки проходит узкий цервикальный (шеечный) канал длиной 1-1,5 см, один конец которого (наружный зев) открывается во влагалище, а другой (внутренний зев) – в полость матки, соединяя их.
Изнутри цервикальный канал выстлан слоем эпителиальных цилиндрических клеток и содержит шеечные железы, продуцирующие слизь. Слизистый секрет шеечного канала препятствует заносу микрофлоры из влагалища в матку. Эпителиальные цилиндрические клетки имеют ярко-красный цвет.
В зоне наружного маточного зева эпителиальные цилиндрические клетки шеечного канала переходят в многослойный плоский эпителий, покрывающий стенки влагалища, влагалищной части шейки матки и не имеющий желез. Плоский эпителий окрашен в бледно-розовый цвет и имеет многослойную структуру, состоящую из:
- базально-парабазального слоя – самого нижнего, глубокого слоя эпителия, образуемого базальными и парабазальными клетками. Базальный слой плоского эпителия граничит с нижерасположенными тканями (мышцами, сосудами, нервными окончаниями) и содержит молодые клетки, способные к размножению путем деления;
- промежуточного слоя;
- функционального (поверхностного) слоя.
В норме клетки базального слоя округлой формы, с одним крупным круглым ядром. Постепенно созревая и перемещаясь в промежуточный и поверхностный слои, форма базальных клеток уплощается, а ядро уменьшается в размере. Достигнув поверхностного слоя, клетки становятся уплощенными с очень маленьким ядром.
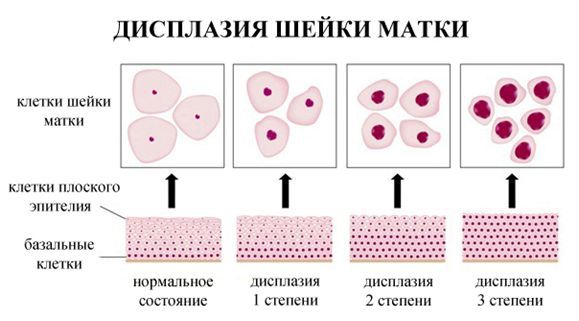
Дисплазия шейки матки характеризуется нарушениями в строении клеток и слоев плоского эпителия. Измененные эпителиальные клетки становятся атипичными – крупными, бесформенными, с множественными ядрами и исчезновением разделения эпителия на слои.
Дисплазия шейки матки может затрагивать различные слои клеток плоского эпителия. Выделяют 3 степени дисплазии шейки матки в зависимости от глубины патологического процесса. Чем больше слоев эпителия поражено, тем тяжелее степень дисплазии шейки матки. По международной классификации выделяют:
- Легкую дисплазию шейки матки (CIN I, дисплазия І) – изменения в строении клеток выражены слабо и затрагивают нижнюю треть многослойного плоского эпителия.
- Умеренную дисплазию шейки матки (CIN II, дисплазия ІІ) – изменения в строении клеток наблюдаются в нижней и средней трети толщи плоского эпителия.
- Тяжелую дисплазию шейки матки или неинвазивный рак (CIN III, дисплазия ІІІ) – патологические изменения встречаются во всей толще эпителиальных клеток, но не распространяются на сосуды, мышцы, нервные окончания, как при инвазивном раке шейки матки, затрагивающем эти структуры.
Причины дисплазии шейки матки
Наиболее часто развитие дисплазии шейки матки вызывают онкогенные типы вируса папилломы человека (ВПЧ-16 и ВПЧ-18). Эта причина выявляется у 95-98% пациенток с дисплазией шейки матки. При длительном нахождении в организме и клетках плоского эпителия (1-1,5 года), папилломавирусная инфекция вызывает изменения в строении клеток, т. е. дисплазию. Этому способствуют некоторые отягощающие фоновые факторы:
- иммунодефицит – подавление иммунной реактивности хроническими заболеваниями, стрессами, лекарственными препаратами, неправильным питанием и т. д.;
- табакокурение активное и пассивное – увеличивает вероятность развития дисплазии шейки матки в 4 раза;
- затяжные хронические воспаления половых органов;
- нарушения гормонального фона, вызванные менопаузой, беременностью, употреблением гормоносодержащих лекарств;
- ранняя половая жизнь и роды;
- травматические повреждения шейки матки.
Симптомы дисплазии шейки матки
Дисплазия шейки матки практически не дает самостоятельной клинической картины. Скрытое течение дисплазии наблюдается у 10% женщин. Гораздо чаще к дисплазии шейки матки присоединяется микробная инфекция, вызывающая патологические симптомы кольпита или цервицита: жжение или зуд, выделения из половых путей необычного цвета, консистенции или запаха, иногда с примесью крови (после использования тампонов, полового акта и т.д.). Болевые ощущения при дисплазии шейки матки практически всегда отсутствуют. Дисплазии шейки матки могут иметь длительное течение и самостоятельно регрессировать после соответствующего лечения воспалительных процессов. Однако, обычно процесс дисплазии шейки матки носит прогрессирующее течение.
Дисплазия шейки матки часто протекает вместе с такими заболеваниями, как остроконечные кондиломы влагалища, вульвы, заднего прохода, хламидиоз, гонорея.
Отсутствие явных клинических симптомов при дисплазии шейки матки на первый план в диагностике ставит инструментальные, клинические и лабораторные методики.
Диагностика дисплазии шейки матки
Схема диагностики дисплазии шейки матки состоит из:
- осмотра шейки матки при помощи влагалищных зеркал – с целью обнаружения видимых глазом, клинически выраженных форм дисплазии (изменение окраски слизистой, блеск вокруг наружного зева, пятна, разрастание эпителия и др.);
- кольпоскопии – осмотра шейки матки кольпоскопом – оптическим аппаратом, увеличивающим изображение более чем в 10 раз и одновременное проведение диагностических проб – обработки шейки матки раствором Люголя и уксусной кислоты;
- цитологического исследования ПАП-мазка – при дисплазии шейки матки исследование под микроскопом соскоба, полученного с разных участков, позволяет выявить атипичные клетки. Также с помощью ПАП-мазка обнаруживаются клетки-маркеры папилломавирусной инфекции, имеющие сморщенные ядра и ободок, являющиеся местом локализации вируса папилломы человека;
- гистологического исследования биоптата – фрагмента ткани, взятого в ходе биопсии шейки матки из зоны, подозрительной на дисплазию. Является наиболее информативным методом выявления дисплазии шейки матки;
- иммунологических ПЦР-методов – для выявления ВПЧ-инфекции, установления штаммов вируса и вирусной нагрузки (концентрации вируса папилломы в организме). Выявление наличия или отсутствия онкогенных типов ВПЧ позволяет определить выбор метода лечения и тактику ведения пациентки с дисплазией шейки матки.

Лечение дисплазии шейки матки
Выбор способа лечения дисплазии шейки матки определяется степенью дисплазии, возрастом женщины, размером зоны поражения, сопутствующими заболеваниями, намерениями пациентки сохранить детородную функцию. Ведущее место в лечении дисплазии шейки матки занимают:
- Иммуностимулирующая терапия (иммуномодуляторы, интерфероны и их индукторы) – показаны при обширных поражениях и течении дисплазии шейки матки, склонном к рецидивам.
- Методы хирургического вмешательства:
- деструкция (удаление) атипичного участка с помощью криотерапии (воздействия жидким азотом), электрокоагуляции, радиоволновой терапии, аргонового или углекислого лазера;
- оперативное удаление зоны дисплазии шейки матки (конизация) или всей шейки матки (ампутация).
При степени дисплазии І и ІІ, небольших размерах измененной зоны, молодом возрасте пациентки часто выбирается выжидательная тактика ввиду высокой вероятности самостоятельного регресса дисплазии шейки матки. Проведение повторных (каждые 3-4 месяца) цитологических исследований и получение двух положительных результатов, подтверждающих наличие дисплазии шейки матки, является показанием к решению вопроса о хирургическом лечении. Лечение дисплазии ІІІ проводят онкогинекологи, с использованием одного из хирургических способов (включая конусовидную ампутацию шейки матки).
Перед проведением любого из способов хирургического лечения дисплазии шейки матки назначается курс противовоспалительной терапии, направленной на санацию инфекционного очага. В результате этого нередко уменьшается степень дисплазии шейки матки или происходит ее полное устранение.
Реабилитация после лечения
После проведения хирургического лечения дисплазии шейки матки период реабилитации длится около 4 недель. В это время могут отмечаться:
- боли ноющего характера внизу живота на протяжении 3-5 дней (длительнее всего – после деструкции лазером);
- выделения из половых путей – обильные, иногда с запахом на протяжении 3-4 недель (длительнее всего – после проведения криодеструкции);
- обильное, длительное кровотечение из половых органов, интенсивные боли внизу живота, подъем температуры тела до 38 °С и выше – служат показаниями для немедленной медицинской консультации.
С целью скорейшего выздоровления, более быстрого заживления и предотвращения осложнений, необходимым является соблюдение полового покоя, исключение спринцеваний, подъема тяжестей, использования гигиенических тампонов и точное выполнение всех рекомендаций и назначений врача.
Наблюдение и профилактика дисплазии шейки матки
Первый контроль излеченности дисплазии шейки матки проводится спустя 3-4 месяца после хирургического лечения. Берутся цитологические мазки с последующими ежеквартальными повторами в течение года. Отрицательные результаты, показывающие отсутствие дисплазии шейки матки, позволяют в дальнейшем проводить обследование планово, при ежегодных диспансерных осмотрах.
Для профилактики дисплазии шейки матки и ее рецидивов рекомендуется:
- включение в рацион питания всех микроэлементов и витаминов, в особенности витаминов А, группы В, селена;
- своевременная санация всех очагов инфекций;
- отказ от табакокурения;
- применение барьерной контрацепции (при случайных половых контактах);
- регулярное наблюдение гинеколога (1-2 раза в год) с исследованием цитологического соскоба с шейки матки.
Перспективы лечения дисплазии шейки матки
Современная гинекология имеет эффективные методы диагностики и лечения дисплазии шейки матки, позволяющие избежать ее перерождения в рак. Раннее выявление дисплазии шейки матки, соответствующая диагностика и лечение, дальнейший регулярный врачебный контроль позволяют излечить практически любую стадию заболевания. После применения хирургических методик частота излеченности дисплазии шейки матки составляет 86-95%. Рецидивное течение дисплазии шейки матки наблюдается у 5-10% пациенток, перенесших хирургическое вмешательство, вследствие носительства папилломавируса человека или неполного иссечения патологического участка. При отсутствии лечения 30-50% дисплазий шейки матки перерождаются в инвазивный рак.
Дисплазия шейки матки вызывается вирусом папилломы человека (ВПЧ)

Врач гинеколог-эндокринолог. Стаж 16+ лет. Принимает в Университетской клинике в Санкт-Петербурге. Стоимость приема 1700 руб.
- Запись опубликована: 10.12.2018
- Время чтения: 1 mins read
Каждый день огромному количеству женщин ставят диагноз “дисплазия шейки матки”. Согласно статистике Всемирной организации здравоохранения, сегодня в мире более сорока миллионов людей страдают этой болезнью, из которых более половины имеют вторую и третью степень развития заболевания.
Что такое дисплазия шейки матки
Дисплазия (цервикальная интраэпителиальная неоплазия, ЦИН) шейки матки — патология, при которой в шеечных тканях обнаруживаются неправильно развитые нетипичные клетки.
Это состояние считается предраком, поскольку более, чем в половине случаев переходит в рак.
Отличие дисплазии от эрозии
Оба термина характеризуют предраковые состояния, но эрозия – наружное поражение шейки матки, а дисплазия – наличие в тканях аномальных клеток.
Однако при гинекологическом осмотре врач не может сказать, имеется ли у конкретной женщины это заболевание, поэтому берутся мазки на измененные клетки. Такое обследование позволяет выявить не только дисплазию, но и рак.
Причины развития
По данным последних исследований, дисплазия шейки матки вызывается вирусом папилломы человека. Этот возбудитель также провоцирует образование остроконечных кондилом на половых органах, мешающих дефекации, мочеиспусканию и половым контактам.
Вирус папилломы человека имеет более ста разновидностей, так называемых серотипов, часть которых отличается повышенной онкологической активностью. Самые опасные — 16 и 18 типы ВПЧ — под их влиянием возникает дисплазия шейки матки, в половине случаев перетекающая в злокачественные новообразования.
Необходимо отметить, что стать носителем папилломавируса может любая женщина, но в группе риска находятся те, кто часто меняет половых партнеров и предпочитает незащищённый интим.
Выше опасность заражения у пациенток, страдающих ЗППП и снижением иммунитета. В ослабленном организме инфекция развивается намного быстрее.
Кроме заражения вирусом папилломы человека (ВПЧ), развитию дисплазии способствуют:
- начало половой жизни ранее 16 лет;
- большое количество сексуальных партнеров;
- заражение ЗППП;
- большое количество родов;
- наличие у родственников злокачественных новообразований;
- иммунные нарушения;
- недостаток витаминов А, Е, С.
Как происходит заражение и образуется дисплазия
Во время полового контакта вирус проникает в организм и внедряется в клетки плоского эпителия шейки матки. В процессе жизнедеятельности ВПЧ продуцирует вещества, разрушающие клеточные структуры.
В результате процесс клеточного деления нарушается, и образуются атипичные клетки, которые начинают делиться. Постепенно процесс проникает вглубь тканей. От уровня поражения зависит стадия заболевания.
Однако дисплатические клетки, в отличие от раковых, не обладают способностью неконтролируемо делиться, поэтому при сильной иммунной системе (примерно у половины больных) процесс стихает, не переходя в рак.
Проявления дисплазии
Согласно статистике, дисплазии подвержены женщины в возрасте от 25 до 35 лет, однако в настоящее время группа риска становится моложе.
К сожалению, патология на начальных стадиях развития никак себя не проявляет, и выявить ее можно, только посетив врача-гинеколога и сдав анализ на атипичные клетки (мазок Папаниколау или онкоцитологию). Поэтому женщины часто не обращаются к врачу, пока процесс не перейдет в запущенную форму или рак.
Дисплазия различной степени тяжести может косвенно проявляться в виде следующих признаков:
- нерегулярность менструальных кровотечений;
- боли в области поясницы;
- большое количество белей;
- неприятные ощущения во время сексуального контакта;
- кровянистая «мазня».
Еще один тревожный признак — наличие остроконечных кондилом на половых органах, сигнализирующих о присутствии вируса организме.
Степени развития
Диспластический процесс может находиться на разных стадиях. Степень поражения тканей определяется путём взятия мазков и образцов тканей с шейки:
- На первой стадии ткани поражаются на треть глубины. При уничтожении вируса болезнь исчезает.
- Для второй стадии заболевания эпителий поражен на две трети глубины. На этой стадии болезнь лечится гораздо сложнее.
- Третья стадия дисплазии шейки матки (тяжелая ЦИН) характеризуется поражением эпителиального слоя на глубину свыше двух третей. В этом случае нужны комплексные лечебные меры.
- После третьей стадии может наступить состояние “рак на месте”. Это уже онкологическая патология, требующая специфического лечения.
Классификация CIN
| Гистология | Описание |
| Норма | Нормальный эпителий шейки матки. |
| CIN 1 |

Диагностика
Для диагностики патологии применяются следующие методы:
- Гинекологический осмотр. Очаги дисплазии выглядят как белесые бляшки, но могут быть похожи на обычную эрозию, поэтому женщине проводят дополнительные обследования.
- Проба Шиллера. В ходе диагностики на шейку матки наносится раствор Люголя, который окрашивает здоровые ткани органа в темный цвет. Пораженные участки не окрашиваются.
- Взятие мазков на цитологию. Мазок берут после пятого дня менструального цикла. Перед проведением исследования рекомендуется на два дня исключить сексуальные контакты и не вводить в половые пути свечки, тампоны, таблетки.
- Кольпоскопия. Диагностика состояния шейки матки, проводимая с помощью прибора — кольпоскопа. Техника позволяет рассмотреть шеечную область под увеличением. С подозрительных участков берут фрагменты тканей для исключения рака.
Лечение дисплазии шейки матки
При легкой форме болезни лечение направлено на устранение вируса папилломы. Терапия включает в себя коррекцию сбоев эндокринной системы, усиление иммунитета, устранение половых инфекций. В течение двух лет проводится динамический контроль с регулярной кольпоскопией (осмотром шейки матки) и сдачей биоматериала на цитологию для исключения злокачественного перерождения.
При умеренной или тяжелой дисплазии проводится оперативное удаление пораженных клеток. Для это применяются следующие методы:
-
- Криодеструкция. На пораженные участки воздействуют жидким азотом, разрушающим ткани с помощью замораживания.

-
- Лазерное лечение. Аномальные клетки удаляют лазерным лучом. Изменённые ткани не иссекают, а испаряют без образования рубцов. Этот делает лазерное лечение лучшим методом устранения дисплазии у нерожавших пациенток.

-
- Электрокоагуляция (электроконизация) — прижигание электротоком. В ходе электрокоагуляции конусообразно удаляют пораженную ткань. Такая операция называется широкой конизацией.

- Радиоволновая конизация проводится по тому же принципу, что и электроконизация, но оставляет меньше послеоперационных рубцов на шейке.
- Фотосенсибилизация – пациентке вводят вещество, оседающее в пораженных клетках, которые затем удаляют при помощи светового излучения. Свет не поражает здоровые ткани, и заживление происходит без рубцов.
Дисплазия шейки матки при беременности
При цервикальной дисплазии можно зачать, выносить и родить здорового ребенка. Патология не мешает протеканию беременности, не оказывает негативного влияния на плод и не препятствует формированию плаценты. Однако беременность может ускорить развитие дисплазии и ее переход в рак, поэтому от болезни лучше избавиться заранее.
При обнаружении патологии во время беременности пациентка сдает анализы на диспластические клетки. После получения результатов исследования врач определяет дальнейшие действия.
Если выявлена дисплазия в легкой форме , терапия не назначается, а через год после родов женщине предписывается пройти повторную диагностику.
При наличии умеренной дисплазии шейки матки пациентке нужно будет повторно обследоваться после родов и при необходимости пройти лечение.
При тяжелой степени болезни женщину направляют на биопсию шейки матки. Если диагноз подтвержден, за пациенткой будут наблюдать. Придётся каждые три месяца делать кольпоскопию и сдавать анализы, чтобы исключить раковое перерождение. Через полтора месяца после рождения ребенка проводится лечение патологии с удалением пораженных тканей.
Прогноз при дисплазии шейки матки
Полное устранение заболевания возможно только после разрушения поврежденной ткани и удаления из организма вируса папилломы человека. Однако даже в этом случае есть десятипроцентный риск возвращения дисплазии.
Пациентка, перенесшая заболевание, навсегда попадает в группу риска по развитию онкологических заболеваний. Это обязывает ее посещать гинекологию не реже одного раза в год.
Вакцинация и защищенный секс предотвращают дисплазию
Для предотвращения заражения ВПЧ нужно сделать прививку от возбудителя обладающего канцерогенной активностью. Поскольку вирус встречается у 80% населения, а лечить его достаточно тяжело, вакцинация – единственный способ предотвратить возникновение инфекции и появление дисплазии.
Ещё один способ избежать проблем – защищённый секс предохраняющий от вируса папилломы и ЗППП.
Поскольку заболевание практически не даёт симптомов, каждая женщина периодически должна посещать врача гинеколога и делать кольпоскопию, чтобы убедиться в отсутствии опасной болезни.
Рак шейки матки. Не дайте себя уничтожить!

Дисплазия шейки матки – предраковое состояние. Этот диагноз ставится примерно 10 тысячам женщин в год, при этом от рака шейки матки в итоге погибает 6000 пациенток. Причина – позднее обращение к гинекологу, когда хорошо излечимые стадии CIN 1 и CIN 2 перешли в трудноизлечимую CIN 3.
Онкологический диагноз – всегда вещь очень печальная, особенно когда речь идёт о молодой женщине детородного возраста, у которой выявлен рак шейки матки. И таких женщин, к сожалению, становится всё больше с каждым годом. В чём причина, и почему «молодеет» онкология у женщин?
Этим вопросом на протяжении многих лет занимаются учёные и статистики из разных стран мира, и вот какие доводы они приводят:
- чем больше у женщины было половых партнёров, тем более подвержена она риску заболеть раком шейки матки;
- особую группу риска по развитию рака шейки матки составляют женщины, болеющие половыми инфекциями – хламидиозом, кандидозом, вирусом папилломы человека (ВПЧ);
- рак шейки матки в несколько раз реже возникает у семейных женщин, имеющих постоянного полового партнёра;
- у женщин с диагностированным раком шейки матки или предраковым её состоянием дисплазией в 46% случаев выявляются хламидии и в 50% случаев ВПЧ;
- хламидии и инфицирование ВПЧ в 86% случаев выявляются у женщин в возрасте до 30 лет, и они – потенциальная группа риска;
- у 86% вновь выявленных случаев рака шейки матки определяется инфицирование ВПЧ.
Эти исследования «проливают свет» на причину «омоложения» рака шейки матки, к тому же он сегодня выявляется у 25000 женщин ежегодно – только в Европе, а смертность превышает таковую от вирусного гепатита и СПИДа.
ЧТО ТАКОЕ ДИСПЛАЗИЯ ШЕЙКИ МАТКИ, ПРИЧИНЫ
Рак шейки матки не начинается внезапно, ему предшествую 3 предраковых стадии дисплазии, когда несколько слоев клеток плоского эпителия (выстилающей кожицы) шейки претерпевают изменения. Постепенно нормальные эпителиальные клетки заменяют атипичные – видоизмененные. Они имеют другое строение, размер и меняют свое расположение. В результате эпителий из многослойного, легко обновляющегося, преобразуется в однослойный.
Установлено, что главная причина дисплазии – вирус папилломы человека, вернее его онкогенные типы – 16 и 18 серотипы, передающиеся половым путем. При этом дисплазия не начинается на пустом месте – ей предшествует эрозия шейки матки, которую женщины часто игнорируют, не желая лечить. Иными словами дисплазия – осложнение эрозии. Нелеченная эрозия переходит в дисплазию в 90% случаев.
Это связано с тем, что вирус беспрепятственно поражает незрелые ростковые плоскоэпителиальные клетки, расположенные в зоне эрозии. Такие зоны называют зонами трансформации, поэтому важнейший этап лечения эрозии – обработка (закрытие) этих зон различными методами. В современных клиниках применяются лазерная и радио методика. После обработки радионожом или лазером все пораженные клетки удаляются, закрывая путь для дисплазии
СТАДИИ И СИМПТОМЫ ДИСПЛАЗИИ ШЕЙКИ МАТКИ: CIN 1, CIN 2, CIN 3 – ЧТО ЭТО?
Дисплазия чаще встречается у женщин старше 25 лет, когда иммунитет ослабляется в следствии смены половых партнеров, что вынуждает постоянно перестраиваться флору влагалища, родов и других причин. Пик заболеваемости приходится на 35 лет. В то же время риск развития раковой опухоли существует и после 65 лет. Английские ученые из Кильского университета доказали, что ВПЧ, попавший в организм ещё в юном возрасте, может годами и десятилетиями не проявляться, активизируясь после климакса.
Болезнь долго протекает бессимптомно, обнаруживаясь случайно на гинекологическом осмотре.
В редких случаях в стадии предрака могут проявляться следующие симптомы:
- выделения из влагалища (мазня);
- выделения после полового акта;
- межменструальные кровотечения;
- боли внизу живота.
Отсутствие ярких типичных признаков делает патологию особенно опасной. Очень рискуют женщины, пренебрегающие профилактическими осмотрами у гинеколога.
Стадии дисплазии обозначают аббревиатурой CIN. Чтобы понять суть процесса по стадиям, рассмотрим таблицу.
Стадия дисплазии шейки матки CIN
Протекающий процесс
Прогноз излечения
CIN 1 – первая стадия патологии, легкая, начальная степень
Изменения слабо выражены, захватывают менее трети толщины эпителия, в рассмотрении от базальной мембраны
Дисплазия 1 степени редко приводит к малигнизации (озлокачествлению). Болезнь уходит после лечения от ВПЧ. Полностью излечима.
CIN 2 – вторая стадия патологии, средняя степень тяжести
Строение эпителиальных клеток изменяется значительно и хорошо выражено. Изменения затрагивают половину толщины слоя
Пол ностью излечима
CIN 3 – третья стадия патологии, тяжелая степень
Изменяется более ⅔ клеток плоского эпителия, выстилающего шейку матки
Дисплазия 3 степени трансформируется в рак практически в 100% случаев в течении всего года. Лечится сложно, часто не излечима полностью
Дисплазия требует немедленного лечения, без него она легко меняет стадии, достигая этапа CIN 3, который уже можно считать раком. Более точное название – местный рак, «рак на месте», т.е. ещё на давший метастаз, что оставляет надежду на излечение. Первые стадии предрака CIN 1 и CIN 2 при правильной терапии полностью излечимы.
ЧТО ОЗНАЧАЮТ ТЕРМИНЫ CIN И SIL
В медицине диагноз дисплазия шейки матки называется по-разному. Чтобы сделать расшифровку диагноза понятной во всем мире была введена единая классификация стадий процесса. Изначально дисплазию обозначали как CIN, что расшифровывалось, как цервикальная интраэпителиальная неоплазия. Более доступно- развитие опухоли в рамках эпителиального пласта.
Когда CIN переходит в рак шейки матки, процесс принимает другой оборот – атипичные клетки прорастают внутрь тканей, выходя за пределы эпителия. Также опухоль дает метастазы, этим CIN отличается рака.
В 2012 г. Всемирная организация здравоохранения (ВОЗ) ввела другую терминологию – CIN заменили на SIL (Squamous Intraepithelial Lesion) – плоскоклеточное интраэпителиальное поражение. Понятие неоплазия изменилось на более объективный термин «поражение». Степеней оставили всего 2 – легкая степень поражения – LSIL (Low grade SIL) и тяжелая степень поражения – HSIL (Hight grade SIL). LSIL приравнена к дисплазии 1 (CIN 1), а HSIL к дисплазии 2-3 (CIN 2 и 3).
Многие специалисты до сих пор пользуются первой классификацией, так как она более точно характеризует рамки процесса и позволяет выбрать максимально щадящее лечение.
ОБСЛЕДОВАНИЕ ПРИ ДИСПЛАЗИИ ШЕЙКИ МАТКИ
КАК ВЫЯВИТЬ CIN 1, CIN 2, CIN 3
Диагностика дисплазии шейки матки во всем мире осуществляется по стандартам, рекомендованным ВОЗ. В России в хороших клиниках используется следующая схема обследования на дисплазию:
- Осмотр гинеколога с применением кольпоскопа (исследование шейки под гинекологическим микроскопом с большим увеличением).
- Цитологический мазок – ПАП-тест (берет гинеколог во время осмотра). Мазок включает клетки эпителия, которые затем изучаются в лаборатории под микроскопом. Выявляются атипичные клетки: количество, качество.
- Биопсия шейки матки. Это дополнительное уточняющее обследование, проводится при плохих показателях мазка на цитологию и кольпоскопии.
- Кровь на онкомаркеры. Если рак уже есть, это будет видно по результатам анализов крови на онкологию.
Первые два обследования на CIN 1, CIN 2 и CIN 3 входят в обязательную программу профилактики онкологических заболеваний в гинекологии. Кольпоскопию и цитологический мазок нужно проходить минимум раз в три года, начиная с 25 лет. Эта программа носит название – скрининг на рак.
Под скринингом подразумевается набор доступных в применении неинвазивных диагностических методик – тестов, не требующих больших временных и финансовых затрат, при помощи которых возможно регулярно проводить информативные обследования значительных когорт населения, охватывающих не менее 80% популяции, с целью раннего активного выявления и последующего лечения бессимптомно протекающего злокачественного заболевания.
Любой случай инвазивного рака шейки матки есть результат упущенных возможностей диагностики и лечения CIN!
Диагностика CIN тяжелой степени – главная цель организованного скрининга и профилактики рака шейки матки.
Современные скрининговые программы позволяют выявлять интраэпителиальные цервикальные поражения на ранних бессимптомных стадиях заболевания: дисплазии (CIN 1, 2, 3) и внутриэпителиального рака.
- снижение заболеваемости
- снижение смертности от рака шейки матки
- изменение структуры заболеваемости (ранние стадии > запущенные стадии)
Стартовый возраст для начала скрининга (анализ на ВПЧ):
- с 21 года или в течение 3 лет после начала половой жизни;
- с 18 лет при высокой степени сексуальной активности;
- с 30 лет для новых программ (основанных на выявлении ДНК ВПЧ) или с 25 лет для существующих программ (классическое цитологическое исследование).
Специальные группы, которым показан скрининг:
- женщины, имеющие в анамнезе рак шейки матки;
- женщины в возрасте 25-65 лет, которым никогда не проводилось цитологическое исследование или проводилось более 3 лет назад;
- женщины с кровотечением в репродуктивном периоде, кровотечениями после наступления менопаузы, посткоитальными кровотечениями.
ОЦЕНКА РЕЗУЛЬТАТОВ БИОПСИИ ПРИ CIN 1, CIN 2, CIN 3
Диагноз дисплазия ставится на наличии в мазке на цитологию атипичных клеток и выявленной потери возможности нормального созревания клеток многослойного плоского эпителия из-за повышенной пролиферации (ускоренное деление) клеток.
- Дисплазия первая степень (LSIL, CIN 1)
При дисплазии 1 степени ВПЧ внедряется в клетки, постепенно изменяя строение клеток, вызывая ускорение их роста. При этом это касается не только эрозии, аналогичный процесс приводит к образованию остроконечных и плоских кондилом. При крепком клеточном иммунитете, после удаления кондилом, процесс затормаживается. Так как папилломавирус внедряется в геном клеток, вылечить его невозможно, именно поэтому эрозию и папилломы удаляют разными методами, стараясь не оставить пораженных клеток.
- Дисплазия вторая – третья степень (HSIL, CIN 2-3)
Развитие диспластического процесса напрямую зависит от иммунитета пациента. И даже при лечении, начатом в этих стадиях, инфекция остается и прогрессирует у 10% женщин, что гарантирует развитие рака. При этом скорость развития процесса может быть разной и доходить до 15 лет. По этой причине, если женщине хотя бы раз был поставлен диагноз CIN 1, контролировать состояние шейки матки ей придется всю жизнь.
Изменения клеток в стадиях CIN 2-3 носят только неопластический характер – т.е. они полностью трансформируются, а границы процесса расширяются. Количество атипичных клеток превалирует, они быстро размножаются, замещая нормальный эпителиальный слой цервикальных желез и даже канала.
КАК ЛЕЧАТ ДИСПЛАЗИЮ ШЕЙКИ МАТКИ В РАЗНЫХ СТАДИЯХ
Как будет проходить лечение, зависит от степени дисплазии.
Стадия дисплазии шейки
Диагностика для подтверждения и контроля динамики
Варианты лечения
Прогноз
Дополнительные обследования на воспаление, гормональные нарушения и инфекции половой сферы. Выжидательная тактика. Противовирусная терапия. Стимуляция иммунитета. Лечение всех сопутствующих заболеваний. Удаление кондилом. Если анализ CIN 1 плохой более полутора лет, требуется удаление пораженных тканей
Назначаются: криотерапия, ФДТ, прижигание током или же более современные щадящие, но очень эффективные методики – лазеротерапия или радиолечение, при значительном поражении эксцизия петлей или же конизация шейки матки.
При CIN 2 и 3 должны использоваться вышеперечисленные методы, удаление матки проводится только при эх неэффективности.
Углубленное обследование каждые 3 месяца: биопсия шейки, расширенная кольпоскопия, эндоцервикальный кюретаж
Лазеротерапия, радиолечение, эксцизия, конизация шейки матки. Если начался рак шейки матки и лечение не помогает, придется удалить матку.
Зависит от многих факторов: состояния организма, степени поражения, применяемой ранее и в настоящее время тактики лечения и т.д.
Для беременных или нерожавших женщин возможна выжидательная тактика при CIN 2 и CIN 3, при условии небольшой площади охвата. Но весь период беременности нужно регулярно сдавать анализы на цитологию и проходить кольпоскопическое обследование.
ПРОФИЛАКТИКА – ЭФФЕКТИВНЫЙ СПОСОБ ПРЕДУПРЕЖДЕНИЯ РАЗВИТИЯ БОЛЕЗНИ
Особая роль в борьбе с раком шейки матки отводится методам профилактики, которые включают:
- систематическое посещение и обследование у врача-гинеколога, включающее выполнение мазков на онкоцитологию и половые инфекции;
- выполнение кольпоскопии при онкологической настороженности;
- своевременное лечение инфекций, фоновых и предраковых патологий;
- использование барьерных способов предохранения от нежелательной беременности;
- половую культуру и стремление к моногамии.
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ
- Исследование соскобов с шейки матки (по Папаниколау, рар-тест)
Метод окрашивания по Папаниколау специально разработан для диагностики ранних предраковых заболеваний шейки матки. В настоящее время при проведении скрининговых программ для выявления рака шейки матки, предраковых и фоновых состояний применяется окрашивание клеточного материала по Папаниколау – Рap-тест. Метод окрашивания по Папаниколау позволяет оценить степень созревания цитоплазмы, хорошо окрашивает ядра с атипией. Термин «атипия» имеет разное толкование в разных странах: в центральной Европе определяет как злокачественность, в номенклатуре ВОЗ – «менее, чем диспластические интраэпителиальные изменения». Пап-тест помогает выявить различные изменения строения клеток шейки матки, которые могут приводить к развитию рака шейки матки. От момента появления нарушений в строении клеток до момента появления рака шейки матки обычно проходит несколько лет. И если в этом интервале времени регулярно проводить исследование, которое выявит эти нарушения, то при помощи раннего лечения можно не допустить развития рака шейки матки или выявить его на очень ранних этапах.
- Биоценоз урогенитального тракта у женщин на 12 групп микроорганизмов
- ВПЧ типы 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59 Генотип.+ колич. (Метод REAL-TIME)
Лабораторная диагностика папиллома вирусной инфекции (анализ на ВПЧ) – важнейший элемент скрининга и профилактики рака шейки матки, что подтверждается этиологической ролью вируса папилломы человека (ВПЧ) в развитии данного заболевания. Данный метод позволяет одновременно дифференцировать тип ВПЧ и провести количественное определение каждого типа. Используется метод ПЦР с детекцией результатов в режиме реального времени (RT-PCR), позволяющий определить количество ДНК клинически значимых типов ВПЧ в образце. Результаты исследования представлены в геном-эквивалентах (ГЭ); количество ГЭ пропорционально количеству копий вируса в образце. Технологические особенности RT-PCR позволяют врачу-клиницисту подобрать оптимальный вариант диагностического лабораторного обследования каждого пациента и, при необходимости, динамического мониторинга ВПЧ. Необходимым условием корректного количественного анализа является чёткое соблюдение техники получения соскоба эпителиальных клеток, поэтому в состав пакетов по диагностике и мониторингу ВПЧ введен специальный параметр – контроль взятия материала (КВМ). КВМ представляет собой количество геномной ДНК человека в биоматериале, источником которой являются эпителиальные клетки, попадающие в пробу при правильной технике взятия биоматериала. КВМ позволяет количественно оценить адекватность взятия соскоба, а также произвести пересчёт результатов исследования на клетки человека.
Что такое CIN 1, CIN 2, CIN 3 — женский диагноз не для слабонервных

Дисплазия шейки матки — CIN — цервикальная интраэпителиальная неоплазия — SIL (плоскоклеточное интраэпителиальное поражение) — предраковое состояние. Этот диагноз ставится примерно 10 тысячам женщин в год, при этом от рака шейки матки в итоге погибает 6000 пациенток. Причина — позднее обращение к гинекологу, когда хорошо излечимые стадии CIN1 и CIN2 перешли в трудноизлечимую CIN3.
Консультация гинеколога, уролога — 1000 руб, консультация по результатам УЗИ, анализов — 500 руб. (по желанию).
Что такое дисплазия шейки матки, причины
Рак шейки матки не начинается внезапно, ему предшествую 3 предраковых стадии дисплазии, когда несколько слоев клеток плоского эпителия (выстилающей кожицы) шейки претерпевают изменения. Постепенно нормальные эпителиальные клетки заменяют атипичные — видоизмененные. Они имеют другое строение, размер и меняют свое расположение. В результате эпителий из многослойного, легко обновляющегося, преобразуется в однослойный.
Установлено, что главная причина дисплазии — вирус папилломы человека, вернее его онкогенные типы — 16 и 18 серотипы, передающиеся половым путем. При этом дисплазия не начинается на пустом месте — ей предшествует эрозия шейки матки, которую женщины часто игнорируют, не желая лечить. Иными словами дисплазия — осложнение эрозии. Нелеченная эрозия переходит в дисплазию в 90% случаев.
Это связано с тем, что вирус беспрепятственно поражает незрелые ростковые плоскоэпителиальные клетки, расположенные в зоне эрозии. Такие зоны называют зонами трансформации, поэтому важнейший этап лечения эрозии — обработка (закрытие) этих зон различными методами. В современных клиниках применяются лазерная и радио методика. После обработки радионожом или лазером все пораженные клетки удаляются, закрывая путь для дисплазии
Стадии и симптомы дисплазии шейки матки: CIN 1, CIN 2, CIN 3 — что это?
Дисплазия чаще встречается у женщин старше 25 лет, когда иммунитет ослабляется вследствии смены половых партнеров, что вынуждает постоянно перестраиваться флору влагалища, родов и других причин. Пик заболеваемости приходится на 35 лет. В то же время риск развития раковой опухоли существует и после 65 лет. Английские ученые из Кильского университета доказали, что ВПЧ, попавший в организм ещё в юном возрасте, может годами и десятилетиями не проявляться, активизируясь после климакса.
Болезнь долго протекает бессимптомно, обнаруживаясь случайно на гинекологическом осмотре .
В редких случаях в стадии предрака могут проявляться следующие симптомы:
- выделения из влагалища (мазня);
- выделения после полового акта;
- межменструальные кровотечения;
- боли внизу живота.
Отсутствие ярких типичных признаков делает патологию особенно опасной. Очень рискуют женщины, пренебрегающие профилактическими осмотрами у гинеколога .
Стадии дисплазии обозначают аббревиатурой CIN. Чтобы понять суть процесса по стадиям, рассмотрим таблицу.
Стадия дисплазии шейки матки CIN (Cervical Intraepithelial neoplasia)
Протекающий процесс
Прогноз излечения
CIN 1 (ЦИН 1) — первая стадия патологии, легкая, начальная степень
Изменения слабо выражены, захватывают менее трети толщины эпителия, в рассмотрении от базальной мембраны
Дисплазия 1 степени редко приводит к малигнизации (озлокачествлению). Болезнь уходит после лечения от ВПЧ. Полностью излечима.
CIN 2 (ЦИН 2) — вторая стадия патологии, средняя степень тяжести
Строение эпителиальных клеток изменяется значительно и хорошо выражено. Изменения затрагивают половину толщины слоя
CIN 3 (ЦИН 3) — третья стадия патологии, тяжелая степень
Изменяется более ⅔ клеток плоского эпителия, выстилающего шейку матки
Дисплазия 3 степени трансформируется в рак практически в 100% случаев в течении всего года. Лечится сложно, часто не излечима полностью
Дисплазия требует немедленного лечения, без него она легко меняет стадии, достигая этапа CIN 3, который уже можно считать раком. Более точное название — местный рак, «рак на месте», т.е. ещё на давший метастаз, что оставляет надежду на излечение. Первые стадии предрака СИН 1 и СИН 2 при правильной терапии полностью излечимы.
Что означают термины CIN и SIL
В медицине диагноз дисплазия шейки матки называется по-разному. Чтобы сделать расшифровку диагноза понятной во всем мире была введена единая классификация стадий процесса. Изначально дисплазию обозначали как CIN, что расшифровывалось, как цервикальная интраэпителиальная неоплазия. Более доступно — развитие опухоли в рамках эпителиального пласта.
Когда СИН переходит в рак шейки матки, процесс принимает другой оборот — атипичные клетки прорастают внутрь тканей, выходя за пределы эпителия. Также опухоль дает метастазы, этим CIN отличается рака.
В 2012 г. ВОЗ ввела другую терминологию — CIN заменили на SIL — плоскоклеточное интраэпителиальное поражение — (squamous intraepithelial lesion). Понятие неоплазия изменилось на более объективный термин «поражение». Степеней оставили всего 2 — легкая степень поражения — LSIL (Low grade SIL) и тяжелая степень поражения — HSIL (Hight grade SIL). LSIL приравнена к дисплазии 1 (CIN 1), а HSIL к дисплазии 2-3 (CIN 2 и 3), Многие специалисты до сих пор пользуются первой классификацией, так как она более точно характеризует рамки процесса и позволяет выбрать максимально щадящее лечение.
Обследование при дисплазии шейки матки: как выявить CIN 1, CIN 2, CIN 3
Диагностика дисплазии шейки матки во всем мире осуществляется по стандартам, рекомендованным Всемирной организацией здравоохранения. В России в хороших клиниках используется следующая схема обследования на дисплазию:
- Осмотр гинеколога с применением кольпоскопа (исследование шейки под гинекологическим микроскопом с большим увеличением).
- Цитологический мазок — ПАП-тест (берет гинеколог во время осмотра). Мазок включает клетки эпителия, которые затем изучаются в лаборатории под микроскопом. Выявляются атипичные клетки: количество, качество.
- Биопсия шейки матки . Это дополнительное уточняющее обследование, проводится при плохих показателях мазка на цитологию и кольпоскопии.
- Кровь на онкомаркеры . Если рак уже есть, это будет видно по результатам анализов крови на онкологию.
Первые два обследования на син1, син2 и син3 входят в обязательную программу профилактики онкологических заболеваний в гинекологии. Кольпоскопию и цитологический мазок нужно проходить минимум раз в три года, начиная с 25 лет. Эта программа носит название — скрининг на рак.
Оценка результатов биопсии при СИН 1, 2 и 3
Диагноз дисплазия ставится на наличии в мазке на цитологию атипичных клеток и выявленной потери возможности нормального созревания клеток многослойного плоского эпителия из-за повышенной пролиферации (ускоренное деление) клеток.
Дисплазия первая степень (LSIL, CIN 1)
При дисплазии 1 степени ВПЧ внедряется в клетки, постепенно изменяя строение клеток, вызывая ускорение их роста. При этом это касается не только эрози, аналогичный процесс приводит к образованию остроконечных и плоских кондилом. При крепком клеточном иммунитете, после удаления кондилом, процесс затормаживается. Так как папилломавирус внедряется в геном клеток, вылечить его невозможно, именно поэтому эрозию и папилломы удаляют разными методами, стараясь не оставить пораженных клеток.
Дисплазия вторая — третья степень (HSIL, CIN 2-3)
Развитие диспластического процесса напрямую зависит от иммунитета пациента. И даже при лечении, начатом в этих стадиях, инфекция остается и прогрессирует у 10% женщин, что гарантирует развитие рака. При этом скорость развития процесса может быть разной и доходить до 15 лет. По этой причине, если женщине хотя бы раз был поставлен диагноз CIN 1, контролировать состояние шейки матки ей придется всю жизнь.
Изменения клеток в стадиях CIN 2-3 носят только неопластический характер — т.е. они полностью трансформируются, а границы процесса расширяются. Количество атипичных клеток превалирует, они быстро размножаются, замещая нормальный эпителиальный слой цервикальных желез и даже канала.
Как лечат дисплазию шейки матки в разных стадиях
Как будет проходить лечение, зависит от степени дисплазии.
Стадия дисплазии шейки
Диагностика для подтверждения и контроля динамики
Варианты лечения
Результат анализа — CIN 1
Мазок на цитологию каждые 3 месяца. Кольпоскопия. Анализ на ВПЧ — онкогенные типы.
Дополнительные обследования на воспаление, гормональные нарушения и инфекции половой сферы.
Выжидательная тактика. Противовирусная терапия. Стимуляция иммунитета. Лечение всех сопутствующих заболеваний. Удаление кондилом.
Если анализ CIN 1 плохой более полутора лет, требуется удаление пораженных тканей.
Результат анализа — CIN 2
Углубленное обследование: биопсия, проба Шиллера, эндоцервикальный кюретаж
Назначаются: криотерапия, ФДТ, прижигание током или же более современные щадящие, но очень эффективные методики — лазеротерапия или радиолечение, при значительном поражении эксцизия петлей или же конизация шейки матки. При CIN 2 и 3 должны использоваться вышеперечисленные методы, удаление матки проводится только при эх неэффективности.
Результат анализа — CIN 3
Углубленное обследование каждые 3 месяца: биопсия шейки, расширенная кольпоскопия, эндоцервикальный кюретаж
Лазеротерапия, радиолечение, эксцизия, конизация шейки матки. Если начался рак шейки матки и лечение не помогает, придется удалить матку.
Зависит от многих факторов: состояния организма, степени поражения, применяемой ранее и в настоящее время тактики лечения и т.д.
Для беременных или нерожавших женщин возможна выжидательная тактика при CIN 2 и 3, при условии небольшой площади охвата. Но весь период беременности нужно регулярно сдавать анализы на цитологию и проходить кольпоскопическое обследование.
Где сдать анализы и вылечить CIN 1, CIN 2, CIN 3 в СПБ, цены
Лечение всех стадий предрака требует качественной диагностики и лечения с применением профессионального современного оборудования. Клиника Диана в Санкт-Петербурге приглашает всех женщин — жительниц и гостей города пройти обследование и лечение дисплазии в любой стадии. Гинекологи клиники используют новые аппараты — кольпоскоп и радионож «Фотек» — это лучшее оборудование, рекомендованное Минздравом.
В нашем медцентре можно сдать анализы, пройти кольпоскопию, без боли и осложнений удалить кондиломы, вылечить эрозию и дисплазию (лазер, радионож). Мы делаем любые гинекологические малотравматичные операции, например, конизацию шейки матки, эксцизию электропетлей.
Прием гинеколога стоит всего 1000 руб., прием по результатам анализов — 500 руб. Прием онколога — 1000 руб. На сегодняшний день это практически самая низкая и самая адекватная цена в Санкт-Петербурге.







