Может ли быть инфаркт после шунтирования
Последствия инфаркта миокарда и возможные осложнения

Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день.
Инфаркт миокарда – распространенное заболевание, которое настигает неожиданно и может привести к летальному исходу. Более того, это одна из самых частых причин смерти в мире. Если женщин до наступления менопаузы природа защитила от поражений сердца, то мужчины подвержены им даже в молодом возрасте.
Поскольку болезнь никогда не проходит бесследно, а осложнения и последствия инфаркта миокарда весьма опасны, всем, кто его перенес, рекомендуется изменить образ жизни, возможно, навсегда.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
В чем заключается болезнь?
Инфаркт характеризуется нарушением кровотока, из-за чего кровь не поступает к некоторым участкам миокарда. Происходит кислородное голодание тканей и их некроз. Это процесс необратим, и на месте отмерших клеток образуется рубец. Такое сердце уже не в состоянии справляться со своей работой, так как рубец ухудшает его сократительную функцию, что приводит к постепенному развитию сердечной недостаточности. Рубец мешает прохождению электрического импульса, а это нарушает синхронность сокращения мышц сердца, и развивается аритмия.
По масштабу распространенности выделяют два вида: мелкоочаговый инфаркт миокарда и крупноочаговый. В первом случае поражается не вся толщина мышцы сердца, поэтому возможные осложнения не так опасны. При крупноочаговом типе сердце поражается на всю толщину, и последствия могут быть очень тяжелыми. При инфаркте задней стенки сердца осложнения менее опасные, чем при поражении передней стенки.
Последствия болезни бывают двух видов: острые и отсроченные. Острые связаны с отмиранием части клеток миокарда, вследствие чего развиваются аритмии, тромбозы, тромбоэмболии, острая левожелудочковая сердечная недостаточность. Как правило, это происходит после обширного инфаркта. Отдаленные последствия выражаются в постепенном развитии сердечной недостаточности в связи с рубцеванием миокарда.
Острые последствия
- Сердечная недостаточность, как правило, развивается по левожелудочковому типу, поскольку случаи инфаркта в правом желудочке крайне редки. При этом пораженный ишемией участок сердца плохо сокращается, выброс крови резко снижается, происходит застой в малом круге кровообращения, периферические органы недостаточно снабжаются кровью.
- Отек легких – еще одно последствие инфаркта миокарда. Характеризуется возникновением и нарастанием одышки и развитием сухого кашля. Затем кашель становится влажным с белой пенистой мокротой. Далее в альвеолы попадают эритроциты, что приводит к появлению мокроты, окрашенной в розовый цвет.
- Аритмии по типу левожелудочковой мерцательной аритмии, блокады ножек пучка Гиса, фибрилляции левого желудочка.
- После субэндокардиального инфаркта может развиться тромбоз сосудов большого круга. Тромбы с током крови заносятся в головной мозг, приводя к ишемическому инсульту, а также в почки и конечности, вызывая все тот же инфаркт в почках и ишемию в мышцах.
Отдаленные последствия
 Такие последствия встречаются чаще, но реже имеют злокачественное течение, приводящее к смерти.
Такие последствия встречаются чаще, но реже имеют злокачественное течение, приводящее к смерти.
- Кардиосклероз наблюдается у всех больных после инфаркта. Обычно не имеет симптомов и является мерой, компенсирующей нарушенное кровообращение.
- Левожелудочковая недостаточность. Проявляется в виде нарушений кровообращения и сердечной астмы, может привести к инвалидности. При обширном инфаркте эти признаки появляются в острый период.
- Аритмии, предсердно-желудочковые и синоатриальные блокады.
После инфаркта может развиться перикардит – воспаление серозной оболочки сердца. Самым тяжелым последствием болезни считается разрыв сердца: поврежденный участок, лишенный эластичности, не выдерживает давления крови. Еще одно осложнение обширного инфаркта – аневризма сердца. Кроме этого, могут возникнуть такие последствия, как постинфарктный синдром, нейротрофические изменения миокарда, тромбоэндокардит.
Что такое шунтирование сердца после инфаркта и как его проводят
Говоря о том, что такое шунтирование сердца после инфаркта, необходимо упомянуть, что оно также может быть тесно связано с приступами ишемической болезни. Это происходит, поскольку оба патологических состояния возникают в результате недостатка сердечного кровоснабжения. Как правило, такие ситуации возникают при стенозе (т.е. сужении) коронарной артерии, который может быть вызван различными факторами.
Когда проводится шунтирование сердца?

На сужение коронарной артерии могут влиять следующие причины:
- Развитие атеросклеротических заболеваний.
- Спазмы.
- Высокий уровень холестерина, провоцирующий отложение холестериновых бляшек.

- Переохлаждение организма.
- Сильная боль.
Два последних фактора наиболее свойственны совершенно здоровым людям, и, как правило, коронарная артерия приходит в норму самостоятельно. Но если стеноз вызван воздействием патологических факторов, сердце перестает получать достаточно кислорода для нормального функционирования.
Больной начинает испытывать симптомы, указывающие на эту проблему:
- проблемы с сердечным ритмом;
- проблемы с дыханием;
- вялость, слабость;
- боли в левой стороне тела.
В этом случае и используется коронарное шунтирование, которое должно снять частоту проявлений симптомов и обеспечить получение сердцем нормального уровня снабжения кровью и содержащимися в ней кислородом и питательными веществами.
Этапы операции
Подготовка к операции требует проведения всестороннего анализа:
- Обычные исследования, такие, как общие анализы крови и мочи.
- Обследование сердечно-сосудистой системы с помощью проведения УЗИ и ЭКГ.
- Ангиографические исследования, позволяющие диагностировать конкретные сузившиеся сосуды и проанализировать величину проблемы.
В стационар пациент помещается за неделю до проведения операции, в это время и будет осуществляться основная подготовка, которая, помимо обследований, включает в себя также следующие моменты:
- пищу и воду не следует принимать позже, чем за 12 часов до операции;
- части тела, необходимые для операции (грудь и фрагмент, из которого будет взят материал для шунта), очищаются от волос;

- вечером и утром до операции необходимо обеспечить очищение кишечника;
- утром принимается душ;
- лекарства принимаются последний раз накануне вечером перед едой.
Само шунтирование сердца после инфаркта осуществляется следующим образом:
- Пациент получает успокоительные и доставляется в операционную.
- К нему подключаются приборы, контролирующие его состояние.
- Обеспечивается общий наркоз.
- Производится доступ к грудной полости путем рассечения.
- Извлекается материал для трансплантации.
- Обеспечивается стабилизация сердечной мышцы.
- Шунт устанавливается.
- Возобновляется нормальная работа сердца.
- Накладываются швы.
После проведения операции пациент направляется в палату, где и будет проходить реабилитационный период.
Восстановление после операции
 Когда проведено шунтирование после инфаркта, восстановление будет выглядеть следующим образом:
Когда проведено шунтирование после инфаркта, восстановление будет выглядеть следующим образом:
- в течение первых суток пациент подключен к аппарату искусственного дыхания;
- при появлении самостоятельного дыхания пациент регулярно выполняет дыхательную гимнастику для вентиляции легких;
- все это время обеспечивается перевязка и наблюдение за состоянием швов;
- часто требуется ношение компрессионных чулок и грудных бандажей.
В этот же период пациент учится правильно менять положение тела, чтобы швы заживали лучше.
Оптимальным в реабилитационный период после выписки может стать посещение санатория.
Оптимальным маслом для прошедших сердечное шунтирование считается оливковое. В пищу необходимо включать как можно больше фруктов и овощей.
Преимущества и противопоказания
Шунтирование имеет как свои преимущества, благодаря которым его часто выбирают среди других способов, например, стенирования, так и противопоказания.
| Показания | Противопоказания |
| наличие показаний к стенированию сосудов сердца;
наличие тяжелой стенокардии; поражены одновременно несколько артерий; поражение артерий очень велико; развивается сердечная аневризма. | поражены несколько венечных артерий;
развивается очагово-рубцовое поражение; сердце неспособно перекачивать нужный объем крови; хронические легочные патологии; Фактором риска может стать пожилой возраст. Осложнения после шунтирования встречаются достаточно редко.
Шунтирование – один из наиболее успешных способов борьбы с проблемой, но даже после благополучного прохождения пациенту придется уделять внимание своему образу жизни, чтобы не повторился стеноз артерий. Шунтирование сосудов сердца: важное об операцииОперацию по шунтированию сосудов сердца сердца сердца проводят под местной или общей анестезией. На месте поражения хирургом делается разрез и выделяется пораженный бляшками сосуд, в области подшивания будущего шунта делаются разрезы. После чего врач подшивает концами шунт прямо к самому сосуду. Кровоток возобновлен. После чтобы выяснить насколько успешно прошла операция, врач после нее проводит ангиографию и дуплексное ультразвуковое сканирование. Если выполняется шунтирование — отзывы могут быть разными, как хорошие, так и не очень. В любом случае для проведения операции нужно выбрать высококвалифицированного специалиста. Шунтирование сосудов сердца: послеоперационный периодПослеоперационный период восстановления после шунтирования длится до десяти суток. Швы промываются многообразными антисептическими растворами во избежание загнивания и загрязнения. При успешном заживлении ран на седьмой день после операции швы удачно снимаются. Затем снимается и страховочный электрод. Места, где брались вены для шунтов, время от времени можно аккуратно промывать дома. Осложнения после подобной операции редкостны и обычно связаны с воспалением в области ран или отёчностью. Реже может обнаружиться очередная закупорка нового сосуда или кровотечение из раны. Создание нового участка сосуда вследствие операции по шунтированию приводит к таким результатам:
На операцию шунтирование сосудов сердца — стоимость является достаточно высокой и зависит во многом от выбранной клиники. Что такое шунтирование сердца после инфаркта и кому показаноЧтобы разобраться, что такое шунтирование сердца после инфаркта, необходимо понять, как при этом поражается сердце. При нарушении сердечного кровообращения из-за закупорки коронарной артерии атеросклеротической бляшкой наступает кислородная недостаточность. В результате часть миокарда, куда не поступает кислородное питание, отмирает, а на его месте образуется рубцовое соединение. При инфаркте поврежденный участок становится недееспособным и другие зоны сердца должны работать с большей нагрузкой. При этом атеросклеротические процессы могут продолжаться и приводят к дальнейшему сужению просветов сосудов, провоцируя коронарную болезнь сердца. Одним из методов лечения постинфарктных состояний является создание резервного пути для тока крови в сердце, это и есть шунтирование сердечной мышцы. При этом в сердце внедряют шунт, через который происходит циркуляция крови в обход закупоренного сосуда. Шунт соединяет поврежденный участок кровеносного сосуда со здоровой артерией. Подобные дополнительные протоки (анастомозы) между сосудами позволяют восстановить насыщение сердечных тканей кислородом и питательными веществами. Аортокоронарное шунтированиеЭто разновидность операции по шунтированию, когда для внедрения донорского сосуда, как правило, берут грудную или лучевую артерию, а также подкожную бедренную вену самого пациента. На практике отмечено, что шунты из артерий являются более долговечными, они надежнее трансплантатов из вен. Так, венозные шунты в 30% случаев закупориваются через 6-7 лет после операции, а артериальные шунты в 95% случаев функционируют более 15 лет.
АКШ применяют в основном при наличии следующих показаний:
Противопоказания к внедрению шунта в сердце:
Виды и методики проведения коронарного шунтированияВ современной медицине применяют различные методы проведения хирургического вмешательства по внедрению шунтов:
Первые 2 вида операций имеют ряд преимуществ, за что и получили особое распространение:
Процесс проведения шунтирования артерийОперации могут быть экстренные и плановые. Срочная операция необходима при непроходимости левой артерии миокарда или поражениях нескольких сосудов.
Плановое шунтирование после инфаркта обычно делается на 3-7 день после сердечного приступа. Операции по реваскуляризации проводятся на открытом сердце под общим наркозом при самостоятельном сокращении сердечной мышцы или с применением аппарата для создания искусственного кровообращения (ИК). Предпочтительным является использование ИК, но при этом учитывается состояние самого пациента, размер пострадавших участков сердца, показания и противопоказания. В зависимости от сложности хирургическая процедура может длиться от 3 до 6 часов. Подготовительные мероприятия к шунтированию проводятся в несколько этапов:
Порядок проведения хирургического вмешательства по коронарному шунтированию:
Послеоперационная реабилитацияПосле того как операция закончена, больного помещают в реанимационное отделение на несколько дней. 1-2 дня пациент находится на аппарате, искусственно поддерживающем дыхательные функции легких. В дальнейшем, когда больной начинает дышать самостоятельно, для стимуляции работы легких и предупреждения возникновения застойных явлений в легких ему назначают специальные упражнения по надуванию резиновой игрушки. Проводится регулярная обработка швов и перевязка. Через 1-2 недели после заживления разрезов больной может принять душ. Для нормального сращивания грудной кости рекомендуется использование корсета (на срок до 6 месяцев до полного сращивания). Питание больного после операции должно быть насыщенным, высококалорийным. В дальнейшем для реабилитации назначаются физические упражнения с постепенным увеличением нагрузок. Начинается активная деятельность с пеших прогулок сначала внутри здания, затем переходят на улицу, постепенно увеличивая расстояние пешей ходьбы до 1 км в день. Для полного восстановления очень полезным будет последующее лечение в специализированном санатории. Возможные последствия и осложнения после операцииЛюбое хирургическое вмешательство в сердечную деятельность в ряде случаев может иметь определенные последствия или какие-либо осложнения.
Специфические последствия связаны с деятельностью самого миокарда и состоянием венечных артерий: сердечные приступы, увеличение случаев летального исхода из-за отторжения организмом шунта, воспалительные процессы в околосердечной области и плевре из-за попавшей инфекции, дисфункции и нарушение моторики сердечной мышцы, риск инсульта. Общие осложнения представляют собой различные нежелательные последствия, которые могут возникнуть после любого оперативного вмешательства:
Профилактические мероприятияДля предотвращения развития атеросклероза сосудов и инфаркта миокарда необходима профилактика:
В большинстве случаев люди после шунтирования выздоравливают настолько, что даже отпадает необходимость приема некоторых лекарственных средств, которые были показаны ранее. АКШ позволяет больным, страдающим сердечными заболеваниями, значительно продлить и улучшить качество жизни, заниматься любимым делом. Правила жизни пациентов после операции на открытом сердце (операции коронарного шунтирования)У пациентов, которые перенесли операцию аорто-коронарного или маммаро-коронарного шунтирования, то есть операцию на открытом сердце, всегда много вопросов. Постараемся ответить на самые часто задаваемые.
Можно ли пить после шунтирования?Алкоголь после шунтирования не противопоказан. Вопрос в его количестве. Алкоголь в умеренной дозе является даже профилактикой атеросклероза. Под умеренной дозой понимается один бокал (200 мл) вина в день для мужчины. Эквивалентом является 50 грамм крепких напитков. При этом нужно отметить, что именно в красном вине есть полифенолы, которые благотворно влияют на липидный обмен. Что касается женщин, то рекомендуемые дозы в два раза меньше, чему у мужчин. Доказано, что «непьющим» мужчинам и женщинам не стоит рекомендовать начинать употреблять алкоголь. К слову, в гранатовом соке также много полифенолов и его благотворное действие в плане профилактики атеросклероза тоже доказано. Сколько живут после шунтирования?После шунтирования жить можно достаточно долго. Например, не так давно у нас на коронарографии был пациент, с маммаро-коронарным шунтом 25 летней давности. По какому-то счастливому стечению обстоятельств во внутренней грудной артерии (a.mammaria) не формируются атеросклеротические бляшки. Это самый качественный и длительно живущий шунт. Эту операцию впервые в мире сделал профессор Колесов В.И., работавший в 1-м Ленинградском Медицинском институте. Венозные шунты имеют более ограниченное время жизни, чаще 8-10 лет. Кардиохирурги стараются подобрать оптимальную для пациента тактику операции, учитывая «важность» пораженной артерии и чаще комбинируют артериальные и венозные шунты. Иногда встречается полная артериальная реваскуляризация, что, конечно, прогностический очень хорошо для пациента. Надо отметит, что изменяющиеся (зарастающие) венозные шунты можно стентировать. Имплантация стента в полностью закрытый или суженный шунт встречается не так уж и редко. Иногда эндоваскулярные хирурги даже восстанавливают кровоток в собственных артериях пациента, даже если они были много лет закрыты. Все это становиться возможно благодаря современным эндоваскулярным (внутрисосудистым) технологиям. Конечно, на время жизни после аорто-коронарного шунтирования также влияет наличие постинфарктных рубцов, их распространенность, снижение сократительной функции сердца, а также наличие сопутствующих заболеваний. Например, наличие сахарного диабета, особенно его декомпенсированной формы будет ухудшать прогноз. Самое важное, чтобы пациент соблюдал все предписания кардиолога: имел стабильное артериальное давление, целевые уровни «вредного» холестерина, следил за показателями углеводного обмена, а также сохранял рекомендованную двигательную активность. Диета после шунтирования/питание после шунтированияПо поводу диеты можно выделить два основных направления: во-первых, это ограничение животных жиров. К животным жирам относятся продукты, изготавливаемые из мяса, молока, мясных субпродуктов. Также холестерина слищком много в яичном желтке и икре. Самая правильная диета для кардиологического пациента – это средиземноморская. Она богата овощами (кроме картофеля), зеленью, рыбой, морепродуктами, зерновыми. Употребление мяса должно свестись к 1-2 разам в неделю. Предпочтение следует отдавать нежирным сортам мяса – индейке, куриной грудке, дичи. Рыба может использоваться и речная, и морская. Морская рыба богата полиненасыщенными жирными кислотами, которые борются с процессом атеросклероза.
Во-вторых, нужно стараться избегать «простых» легкоусвояемых углеводов. К ним в первую очередь относятся сахар и белая мука. Эти рекомендации в большей степени относятся к пациентам с сахарным диабетом и нарушением толерантности к углеводам («преддиабет»)? Но и просто пациентам после шунтирования не повредят. Для этого стоит избегать мучного и сладкого. Гарниры должны быть представлены овощами, бурым или диким рисом, макаронами из твердых сортов пшеницы. Реабилитация после шунтированияЭтап реабилитации после шунтирования очень важен. В общем от того насколько правильно будет проведен этот этап лечения зависит и дальнейшее выздоровление. Реабилитацию после шунтирования следует разделить на три этапа. Первый этап начинается еще в стационаре, когда пациент начинает делать под контролем врача по лечебной физкультуре дыхательные упражнения и начинает ходить. Второй продолжается в санатории, где постепенно увеличивают нагрузку в виде ходьбы под контролем специалистов и адаптируют пациента к повседневной жизни. Если операция шунтирования была плановая и послеоперационный период протекал спокойно, то переносимость нагрузки у пациента постепенно возрастает и становиться лучше, чем до операции. Собственно, для этого операция и делалась. Несмотря на то, что часто грудину во время операции открывают, а потом соединяют металлическими скобками, бояться, что она разойдется, не нужно. С другой стороны, нужно знать, что грудина срастается в течение 3-х месяцев и в течение этого времени надо ограничивать ассиметричные движения в верхнем плечевом поясе, отказаться от привычки закладывать руки за спину или носить что-то тяжелое в одной руке или на одном плече. У пациентов, которым делали операцию из миниинвазивного доступа очень повезло – с этими вопросами они не столкнуться. Третий этап- амбулаторный. Это самостоятельные тренировки в домашних условиях под четким руководством лечащего кардиолога, который с помощью нагрузочных проб может оценит в правильном ли режиме Вы тренируетесь.
Упражнения после шунтирования/Тренировки после шунтированияВ обычном случае физические нагрузки не противопоказаны и полезны. Для лечащего врача и пациента важно убедиться в их безопасности. Главным методом для этого является проведение стресс-теста – пробы с физической нагрузкой (чаще всего стресс-эхокардиография). Эту пробу стоит провести по совету кардиолога через 3-4 недели после операции. Проба позволяет оценить реакцию организма на нагрузку, выявить нарушения ритма, признаки ишемии миокарда (нехватки крови сердцу). Если тест отрицательный (то есть не выявляет ишемии), а изменения давления и пульса на фоне физической нагрузки оцениваются врачом как адекватные, то такому пациенту мы рекомендуем регулярные кардио- нагрузки.
Боли после шунтирования/Осложнения после шунтированияБоли есть у всех пациентов после шунтирования в раннем послеоперационном периоде. Болит послеоперационная рана. Важно понимать, что сердце через несколько дней после операции коронарного шунтирования работает практически в «нормальном режиме». Плохое самочувствие пациента, помимо болей связано еще со снижением гемоглобина, иногда реакцией мозга на искусственное кровообращение. Важно:
Секс после шунтирования. Половая жизнь после шунтированияНе противопоказан. Скорее наоборот. Для сердца секс является одним из видов кардио-нагрузки. Если результат нагрузочной пробы хороший, то не должно быть никаких опасений. Некоторые исследования показали, что секс именно с женой наиболее безопасен для пациентов после перенесенного инфаркта миокарда. Эректильная дисфункция частая проблема для наших пациентов, ведь по механизму возникновения она схожа с ишемической болезнью сердца, так как связана с недостаточным расширением артерий. Для большинства мужчин выходом из этой ситуации является прием ингибиторов фосфодиэстеразы 5 типа, то есть Виагры, Сиалиса и так далее. Сами эти препараты никакой дополнительной нагрузки на сердце не вызывают. Есть только одно важное правило – их ни в коем случае нельзя сочетать с нитропрепаратами (нитроглицерин, нитроспрей, нитросорбид, моночинкве, кардикет и так далее) из-за риска резкого снижения артериального давления. Если наши пациенты вынуждены принимать нитраты, то основные препараты для лечения эректильной дисфункции им противопоказаны. Перелеты после шунтирования. Можно ли летать после шунтирования?После шунтирования летать можно, если нет каких-либо других ограничений и послеоперационный период прошел спокойно. Первый перелет возможен через 10 дней. Об этом мы можем говорить с уверенностью, так как все наши пациенты, прооперированные в Германии возвращались на самолете домой именно в этот период. Все пациенты после шунтирования принимаю пожизненно малые дозы аспирина. А это хорошая профилактика артериальных тромбозов в том числе во время перелетов. Одними из факторов риска длительных перелетов являются обезвоживание организма и застой крови в венах ног. Важно пить достаточно жидкости и, при длительных перелетах, не забывать вставать и разминаться. Ключевую роль в жизни пациента после операции на открытом сердце играет врач-кардиолог. Поэтому принципиально важно найти врача, которому пациент доверил бы свое здоровье. Правильнее всего в этой ситуации ориентироваться на имидж клиники и на опыт конкретного доктора. Ошибкой будет надеяться на кардиохирурга, который проводил операцию. У сердечно-сосудистых хирургов совершенно другая специализация.
Для большинства наших пациентов норма артериального давления после операции – ниже 140/90 мм рт.ст. Но важно помнить, что эта норма – так называемые «офисные» цифры, т.е. давление, которое доктор измеряет на приеме в клинике. Обычно дома при хорошо подобранных лекарствах, давление у наших пациентов не превышает 125/80 мм рт.ст., а по утрам верхнее (систолическое) давление часто не превышает 100-110 мм рт.ст. Очень важно помнить, что все препараты для снижения давления нужно принимать каждый день в одной и той же дозе. Иначе никогда не удастся добиться стабильного эффекта и давление будет «прыгать». Чем чаще пульс, тем выше потребность мышцы сердца в кислороде и тем больше крови требуется сердцу для нормальной работы. Одна из важных задач кардиолога – обеспечить пациенту достаточно редкий пульс для уменьшения потребности сердца в крови, но и не слишком редкий, чтобы в головном мозге кровоток сохранялся на достаточном уровне. Обычно идеальный пульс для пациента после шунтирования- 55-60 уд/мин. Основные препараты, которые мы используем для урежения пульса это бета- адреноблокаторы (бисопролол, метопролол, небиволол и др). Они не только урежают пульс в покое, но и уменьшают реакцию пульса на физические и эмоциональные нагрузки. Причина ишемической болезни сердца – атеросклероз коронарных артерий. В основе формирования атеросклеротических бляшек лежит нарушение обмена холестерина. Таким образом, прием лекарств, влияющих на обмен холестерина – это единственный способ воздействовать на причину болезни, которая привела пациента на операционный стол. После коронарного шунтирования 99% пациентов нуждаются в приеме статинов. Никакие побочные эффекты от приема статинов (по большому счету это только возможные боли в мышцах) не могут сравниться с той пользой, которую дает замедление процесса атеросклероза у наших пациентов. К сожалению, нередко наши пациенты слышат информацию о вреде сатинов. Это в корне неверно! Статины – единственная группа препаратов, позволяющая остановить процесс атеросклероза. Печальная статистика это только подтверждает. Если проводиться правильный регулярный контроль показателей холестеринового обмена и ферментов (АСТ, АЛТ, КФК), то прием статинов абсолютно безопасен! Сразу после шунтирования походы к кардиологу будут достаточно частые. Это зависит от того как прошел послеоперационный период, были ли осложнения, находился ли пациент на реабилитации. В дальнейшем, когда состояние становиться стабильным, достаточно посетить кардиолога 1-2 раза в год. На приеме врач оценит давление, пульс пациента, выявит возможные проявления стенокардии, сердечной недостаточности. Оптимально выполнить нагрузочный тест- стресс- эхокардиографию, который поможет оценить работу сосудов сердца после операции. ЭКГ и УЗИ сердца в покое не дадут достаточной информации о функциональном состоянии сердца, а соответственно, косвенной информации о проходимости шунтов. Контроль липидограммы (расширенного анализа на холестерин) позволит врачу отрегулировать дозу статинов. Помните, что для пациентов, перенесших операцию на сердце, целевой показатель холестерина липопротеидов низкой плотности («вредный холестерин») 1,5-1,8 ммоль/л, что значительно ниже, чем у других категорий пациентов! Пациентам, перенесшим операцию на сердце следует незамедлительно обратиться к врачу при проявления первых признаков стенокардии. Боли, жжение или тяжесть за грудиной, которые возникают при физической нагрузке, прекращаются при ее остановке и реагируют на прием нитроглицерина – это повод срочно обратиться к врачу, в т.ч. вызвав скорую помощь. Внезапно возникшие или прогрессирующие симптомы стенокардии часто являются предвестником скорого инфаркта.
Правила жизни пациентов после операции на открытом сердце Отвечаем на самые распространенные вопросы пациентов после коронарного шунтирования Аорто-коронарное шунтирование сосудов сердца: показания, проведение, реабилитация
Коронарные артерии – это сосуды, отходящие от аорты к сердцу и питающие сердечную мышцу. В случае отложения на их внутренней стенке бляшек и клинически значимого перекрытия их просвета восстановить кровоток в миокарде можно с помощью операций стентирования или аортокоронарного шунтирования (АКШ). В последнем случае к коронарным артериям во время операции подводится шунт (обходной путь), минуя зону закупорки артерии, благодаря чему нарушенный кровоток восстанавливается, и сердечная мышца получает достаточный объем крови. В качестве шунта между коронарной артерией и аортой, как правило, используется внутренняя грудная или лучевая артерии, а также подкожная вена нижней конечности. Внутренняя грудная артерия считается наиболее физиологичным аутошунтом, причем изнашиваемость ее крайне низка, а функционирование в качестве шунта исчисляется десятилетиями. Проведение подобной операции имеет следующие положительные моменты – увеличение продолжительности жизни у пациентов с ишемией миокарда, снижение риска развития инфаркта миокарда, улучшение качества жизни, повышение переносимости физических нагрузок, снижение необходимости использования нитроглицерина, который нередко очень плохо переносится пациентами. Про коронарное шунтирование львиная доля пациентов отзывается более, чем хорошо, так как их практически не беспокоят боли в груди, даже при значимой нагрузке; отпадает необходимость постоянного присутствия нитроглицерина в кармане; исчезают страхи возникновения инфаркта и смерти, а также другие психологические нюансы, характерные для лиц со стенокардией. Показания для проведения операцииПоказания для проведения АКШ выявляются не только по клиническим признакам (частота, продолжительность и интенсивность загрудинных болей, наличие перенесенных инфарктов миокарда или риск развития острого инфаркта, снижение сократительной функции левого желудочка по данным эхокардиоскопии), но и согласно результатам, полученным при проведении коронароангиографии (КАГ) – инвазивного метода диагностики с введением рентгеноконтрастного вещества в просвет коронарных артерий, наиболее точно показывающего место окклюзии артерии. Основными показаниями, выявленными при коронарографии, являются следующие:
Клинические показания для проведения АКШ:
ПротивопоказанияК противопоказаниям для операции шунтирования относятся:
Подготовка к операцииОперация шунтирования может быть выполнена в плановом или в экстренном порядке. Если пациент поступает в сосудистое или кардиохирургическое отделение с острым инфарктом миокарда, ему сразу же после короткой предоперационной подготовки выполняется коронарография, которая может быть расширена до операции стентирования или шунтирования. В этом случае выполняются только самые необходимые анализы – определение группы крови и свертывающей системы крови, а также ЭКГ в динамике. В случае планового поступления пациента с ишемией миокарда в стационар проводится полноценное обследование:
Как проводится операция?После проведения предоперационной подготовки, включающей в себя внутривенное введение седативных препаратов и транквилизаторов (фенобарбитал, феназепам и др) для достижения лучшего эффекта от наркоза, пациента доставляют в операционную, где и будет проводиться операция в течение ближайших 4-6-ти часов. Шунтирование всегда проводится под общим наркозом. Ранее оперативный доступ проводился с помощью стернотомии – рассечения грудины, в последнее время все чаще проводятся операции из мини-доступа в межреберном промежутке слева в проекции сердца.
В большинстве случаев во время операции сердце подключают к аппарату искусственного кровообращения (АИК), который в этот период времени осуществляет кровоток по организму вместо сердца. Также возможно проведение шунтирования на работающем сердце, без подключения АИК. После пережатия аорты (как правило, на 60 минут) и подключения сердца к аппарату (в большинстве случаев на полтора часа) хирург выделяет сосуд, который будет являться шунтом и подводит его к пораженной коронарной артерии, подшивая другой конец к аорте. Таким образом, ток крови к коронарным артериям будет осуществляться из аорты, минуя участок, в котором располагается бляшка. Шунтов может быть несколько – от двух до пяти, в зависимости от количества пораженных артерий. После того, как все шунты были подшиты в нужные места, на края грудинной кости накладываются скобы из металлической проволоки, ушиваются мягкие ткани и накладывается асептическая повязка. Также выводятся дренажи, по которым вытекает геморрагическая (кровянистая) жидкость из полости перикарда. Через 7-10 дней, в зависимости от темпов заживания постоперационной раны, швы и повязка могут быть сняты. В этот период выполняются ежедневные перевязки. Сколько стоит операция шунтирования?Операция АКШ относится к высокотехнологичным видам медицинской помощи, поэтому стоимость ее довольно высока.
Для получения квоты пациенту должны быть выполнены методы обследования, подтверждающие необходимость оперативного вмешательства (ЭКГ, коронарография, УЗИ сердца и др), подкрепленные направлением лечащего врача кардиолога и кардиохирурга. Ожидание квоты может занять от нескольких недель до пары месяцев. Если же пациент не намерен ожидать квоты и может себе позволить проведение операции по платным услугам, то он может обратиться в любую государственную (в России) или в частную (за границей) клинику, практикующие проведение таких операций. Примерная стоимость шунтирования составляет от 45 тыс. руб. за само оперативное вмешательство без стоимости расходных материалов до 200 тыс. руб. со стоимостью материалов. При совместном протезировании клапанов сердца с шунтированием цена составляет соответственно от 120 до 500 тыс. руб. в зависимости от количества клапанов и шунтов. Осложнения Послеоперационные осложнения могут развиться как со стороны сердца, так и других органов. В раннем послеоперационном периоде сердечные осложнения представлены острым периоперационным некрозом миокарда, который может развиться в острый инфаркт миокарда. Факторы риска развития инфаркта заключаются в основном во времени функционирования аппарата искусственного кровообращения – чем дольше сердце не выполняет свою сократительную функцию во время операции, тем больше риск повреждения миокарда. Постоперационный инфаркт развивается в 2-5% случаев. Осложнения со стороны других органов и систем развиваются редко и определяются возрастом пациента, а также наличием хронических заболеваний. К осложнениям относятся острая сердечная недостаточность, инсульт, обострение бронхиальной астмы, декомпенсация сахарного диабета и др. Профилактикой возникновения таких состояний является полноценное обследование перед шунтированием и комплексная подготовка пациента к операции с коррекцией функции внутренних органов. Образ жизни после операцииПослеоперационная рана начинает заживать уже через 7-10 дней суток после шунтирования. Грудина же, являясь костью, заживает гораздо позднее – через 5-6 месяцев после операции. В раннем послеоперационном периоде с пациентом проводятся реабилитационные мероприятия. К ним относятся:
В позднем постоперационном периоде (после выписки и в последующем) продолжается выполнение упражнений, рекомендованных врачом лечебной физкультуры (врач ЛФК), которые укрепляют и тренируют сердечную мышцу и сосуды. Также пациенту для реабилитации необходимо следовать принципам здорового образа жизни, к которым относятся:
Оформление инвалидностиПосле операции шунтирования сосудов сердца временная нетрудоспособность (по больничному листу) оформляется сроком до четырех месяцев. После этого пациенты направляются на МСЭ (медико-социальная экспертиза), в ходе которой решается о присвоении пациенту той или иной группы инвалидности. III группа присваивается пациентам с неосложненным течением послеоперационного периода и с 1-2 классами (ФК) стенокардии, а также без сердечной недостаточности или с ней. Допускается работа в сфере профессий, не несущих угрозы сердечной деятельности пациенту. К запрещенным профессиям относятся – работа на высоте, с токсичными веществами, в полевых условиях, профессия водителя. II группа присваивается пациентам с осложненным течением послеоперационного периода. I группа присваивается лицам с тяжелой хронической сердечной недостаточностью, требующим ухода посторонних лиц. ПрогнозПрогноз после операции шунтирования определяется рядом таких показателей, как:
Исходя из вышеизложенного, следует отметить, что операция АКШ – отличная альтернатива длительному медикаментозному лечению ИБС и стенокардии, так как достоверно позволяет снизить риск развития инфаркта миокарда и риск возникновения внезапной сердечной смерти, а также значительно улучшить качество жизни пациента. Таким образом, в большинстве случаев операции шунтирования прогноз благоприятный, а живут пациенты после шунтирования сосудов сердца более 10-ти лет. Видео: аортокоронарное шунтирование сосудов сердца – медицинская анимация
Видео: аортокоронарное шунтирование на работающем сердце
Аортокоронарное шунтированиеАортокоронарное шунтирование – операция на сердце, назначаемая при серьезной, более 70-75% закупорки естественных сердечных артерий. Она назначается при тяжелых формах стенокардии, когда медикаментозная терапия, стенирование сосудов и другие менее радикальные виды терапии не оказывают должного лечебного влияния. Предварительная диагностика и определение показаний
Показания к аортокоронарному шунтированию включают:
Помните, что острый инфаркт миокарда является противопоказанием. АКШ таким пациентам проводится только в экстренном порядке, если существует прямая угроза жизни. После перенесенного инфаркта необходимо выждать минимум месяц. Как подготовиться к операции
Человека кладут в больницу за четыре-пять дней до назначенного дня. Проводится полная диагностика:
Запрещено проводить коронарное шунтирование сосудов сердца при наличии в организме острых воспалений и инфекционных процессов. Если обнаружено воспаление, выписывается курс антибиотиков. С осторожностью назначают вмешательство лицам, страдающим от диабета первого или второго типа, онкологическими заболеваниями, пожилым людям старше 70 лет. Вечером перед проведением оперативного лечения человека переводят в специальную палату. Последний прием пищи должен состояться за двенадцать часов до АКШ. Необходимо принять душ и полностью удалить волосяной покров подмышечных впадин и лобка. Родственникам или друзьям больного будет выдан список предметов, который надо принести на следующий день. Он включает:
Лучше всего доставить эти вещи как можно раньше, потому что они понадобятся непосредственно после окончания работы хирургов. Как проходит аортокоронарное шунтирование
Рано утром пациенту делают кардиограмму и проверяют состояние сосудов с помощью специальных зондов. Это самая неприятная предварительная процедура, потому что дальше применяется общий наркоз и человек перестает ощущать боль. Этапы АКШХод операции также будет включать несколько основных этапов. Аортокоронарное шунтирование подразумевает, что артерии сердца будут заменены шунтами. Их «делают», как правило, из собственных сосудов больного. Предпочтительнее всего брать крупные прочные и эластичные артерии ног – эта процедура называется аутовенозным шунтированием. Во время шунтирования одновременно работают несколько врачей и ассистентов. Самая сложная часть – подсоединение вырезанных из ноги сосудов к сердечной мышце. Это выполняет старший хирург. Все остальные действия – от вскрытия грудной клетки до извлечения артериального фрагмента из ноги проводятся помощниками. Однозначного ответа на вопрос, сколько длится операция, нет: от четырех до шести часов в зависимости от сложности и возникших проблем. Спустя три-четыре часа после завершения пациент приходит в себя. В этот момент он находится в реанимации, где в него помещают специальное устройство для откачки избыточной жидкости, скопившейся в легких. Также на грудную клетку надевается бандаж, а на ногу – фиксирующий эластичный бинт. Врачи наблюдают за состоянием больного в течение суток, а затем переводят человека из реанимации в палату интенсивной терапии. На этом этапе человеку разрешено самостоятельно вставать с помощью специального троса, он может идти в туалет, пить и принимать пищу. В реанимацию родственники не допускаются, но в палату интенсивной терапии пропускают при условии соблюдения больничного режима. Что после операции?
|


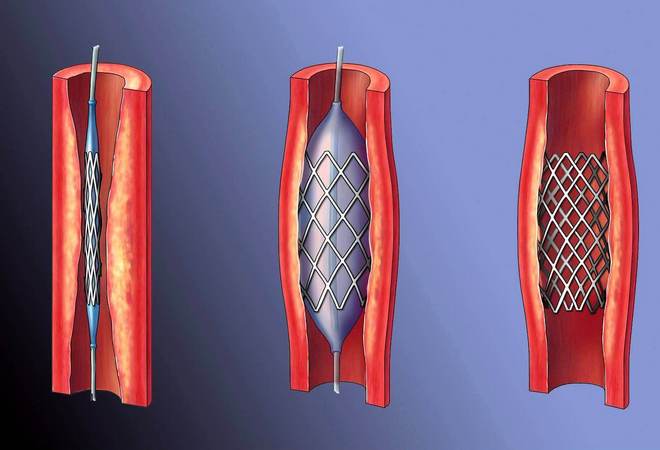




 Снижение сократительной функции левого желудочка, которая определяется по данным эхокардиоскопии как снижение фракции выброса (ФВ) менее 30-40%,
Снижение сократительной функции левого желудочка, которая определяется по данным эхокардиоскопии как снижение фракции выброса (ФВ) менее 30-40%,



 Длительность функционирования шунта. Самым долгосрочным считается использование внутренней грудной артерии, так как ее состоятельность определяется через пять лет после операции более чем у 90% пациентов. Такие же хорошие результаты отмечаются при использовании лучевой артерии. Большая подкожная вена обладает меньшей износоустойчивостью, и состоятельность анастомоза спустя 5 лет наблюдается менее чем у 60% пациентов.
Длительность функционирования шунта. Самым долгосрочным считается использование внутренней грудной артерии, так как ее состоятельность определяется через пять лет после операции более чем у 90% пациентов. Такие же хорошие результаты отмечаются при использовании лучевой артерии. Большая подкожная вена обладает меньшей износоустойчивостью, и состоятельность анастомоза спустя 5 лет наблюдается менее чем у 60% пациентов. Что такое шунтирование сосудов сердца? Любой кардиохирург скажет, что при выборе стенирование или шунтирование по возможности стоит выбрать первое. Стенирование представляет собой очистку закупоренных сосудов от холестериновых бляшек, выполняется с помощью специальных микрозондов. Эта же аппаратура выявляет те случаи, когда простой очисткой обойтись невозможно. При серьезной закупорке артерий доктора принимают решение заменить собственные вены искусственными. Такое вмешательство и носит название операции по шунтированию сосудов сердца.
Что такое шунтирование сосудов сердца? Любой кардиохирург скажет, что при выборе стенирование или шунтирование по возможности стоит выбрать первое. Стенирование представляет собой очистку закупоренных сосудов от холестериновых бляшек, выполняется с помощью специальных микрозондов. Эта же аппаратура выявляет те случаи, когда простой очисткой обойтись невозможно. При серьезной закупорке артерий доктора принимают решение заменить собственные вены искусственными. Такое вмешательство и носит название операции по шунтированию сосудов сердца. Плановое аортокоронарное шунтирование требует подготовки со стороны пациента. Это серьезная операция на сердце, поэтому к ней нельзя относиться легкомысленно. Больному назначаются медикаменты в соответствии с его состоянием. Они направлены на стабилизацию работы сердечной мышцы, разжижение крови. После перенесенного инфаркта многие люди становятся подвержены страху смерти и паническим атакам, тогда кардиолог в дополнение к основной терапии выписывает легкие транквилизаторы.
Плановое аортокоронарное шунтирование требует подготовки со стороны пациента. Это серьезная операция на сердце, поэтому к ней нельзя относиться легкомысленно. Больному назначаются медикаменты в соответствии с его состоянием. Они направлены на стабилизацию работы сердечной мышцы, разжижение крови. После перенесенного инфаркта многие люди становятся подвержены страху смерти и паническим атакам, тогда кардиолог в дополнение к основной терапии выписывает легкие транквилизаторы. Аортокоронарное шунтирование бывает нескольких видов, каждый отличается своими достоинствами и недостатками. Больного и близких родственников обязательно проинформируют о том, какой именно будет проводиться, и чем обосновано такое решение врачебного консилиума:
Аортокоронарное шунтирование бывает нескольких видов, каждый отличается своими достоинствами и недостатками. Больного и близких родственников обязательно проинформируют о том, какой именно будет проводиться, и чем обосновано такое решение врачебного консилиума:

