Причины почечной недостаточности. Как диагностировать.
Почки – парный орган, очищающий кровь и выводящий ненужные и токсичные продукты обмена из организма с мочой. Почечная недостаточность – состояние, возникающее в результате повреждения и постепенной гибели структур почечной ткани – нефронов, что приводит к нарушению функции почек, следовательно, к недостаточному очищению крови, накоплению азотистых веществ и развитию процессов интоксикации.
Что такое моча и как она образуется?
Образование мочи осуществляется при помощи фильтрации и секреции. Сначала из капиллярного клубочка процеживается (фильтруется) содержимое крови и плазмы, кроме клеток крови и белков – так образуется первичная моча. Затем она движется по извитым канальцам нефрона, где происходит обратное всасывание воды и питательных веществ в кровь (глюкозы, электролитов). Остаётся вторичная моча, которая поступает в лоханку, мочеточники и мочевой пузырь. Организм готов освободиться от ненужной воды и продуктов обмена. В сутки через почки проходит до 2000 литров крови, образуя 120-150 литров первичной мочи, а на выходе получается 1,5-2 литра мочи вторичной.
Какие ещё функции выполняют почки?
Почка – многофункциональный орган. Помимо выделительной функции, почки регулируют осмотическое давление, обмен электролитов, выполняют эндокринную функцию, вырабатывая ренин (участвует в поддержании АД) и эритропоэтин (стимулирует выработку молодых эритроцитов). Также участвуют в обмене углеводов и белков.
Почему развивается почечная недостаточность (ХПН)?
Острая почечная недостаточность возникает при шоке, закупорке мочевыводящих путей и вследствие острого отравления ядами, токсичными для почек.
Хроническая почечная недостаточность развивается постепенно по следующим причинам:
- Заболевания почек – хроническое воспаление клубочков (гломерулонефрит) или канальцев почек (пиелонефрит)
- Аутоиммунные заболевания – чаще системная красная волчанка, ревматоидный артрит, склеродермия. Включается аутоиммунный механизм: в организме образуются антитела к собственным тканям организма, в том числе, к тканям почек;
- Заболевания обмена веществ. Ведущая роль принадлежит сахарному диабету, реже подагра и нарушения функции щитовидной железы
- Нарушение оттока мочи вследствие сдавления мочеточников, почек или мочевыводящих путей камнями (при мочекаменной болезни, опухоли или аномалиях развития.
- Длительное воздействие отравляющих или токсических веществ, лекарственных препаратов
Почка – немой и терпеливый орган.
ХПН зачастую начинает проявляться на III-V стадии. В первую стадию (латентную) изменения выявляются при случайном обследовании. Пациенты могут отмечать небольшую слабость при детальном опросе. Во второй стадии (компенсированной) проявления более явные: отмечается повышенное отделение мочи (более 2литров в сутки), появляется ночное мочеиспускание, слабость более заметна при обычных нагрузках, можно наблюдать отёки на лице по утрам. Последующие стадии характеризуются накоплением токсических веществ и нарушением всех функций почек. Развиваются необратимые изменения в почках, требующие проведения гемодиализа – процедуры искусственного очищения крови.
Как можно выявить почечную недостаточность?
Врач проводит опрос, выясняет жалобы и возможные причины, осматривает пациента и назначает лабораторные и инструментальные методы исследования.
Диагноз хронической болезни почек или ХПН (хронической почечной недостаточности) возможно установить только на основании лабораторных тестов. Они способны выявить нарушенные функции почек и определить степень нарушения:
-
– отражает анемию и снижение тромбоцитов
- Биохимические исследования:
– креатинин и мочевина – их повышение свидетельствует об уремии – избытке токсичных продуктов мочи в крови
– электролиты (Натрий, калий, хлор) – наблюдается повышение калия
– Кальций общий (снижается) и фосфор (повышается) – нарушения фосфорно-кальциевого обмена может привести к переломам
– глюкоза – высокая при сахарном диабете, при нарушении почечного барьера будет определяться в моче
– общий белок и альбумин – при ХПН снижаются, используются для оценки белковой недостаточности.
-
и проба Нечипоренко – выявляют воспалительные заболевания почек и мочевыводящих путей. При ХПН обнаруживается белок, билирубин, зернистые цилиндры, возможны эритроциты
- СКФ – скорость клубочковой фильтрации – позволяет определить ХПН на ранней стадии и в дальнейшем установить стадию. СКФ вычисляется по формуле CKD-EPI для взрослых или по формуле Шварца для детей или выполняется проба Реберга (сдаётся кровь и собирается суточная моча) – гормон, регулирующий костный обмен, при ХПН повышается
Дополнительно определяются аутоантитела, показатели свертывающей системы крови, инфекции, выполняется посев мочи и другие анализы для выяснения причин хронической болезни почек.
При проведении гемодиализа удобно использовать Комплекс нефрологический, биохимический. Он позволяет оценить эффективность лечения в динамике.
Что делать если отказали почки. сколько почек у человека
Если почки отказали человек умирает. Это нужно знать! Почки никогда вдруг не отказывают
Если почки отказали человек умирает. Это нужно знать! Почки никогда вдруг не отказывают
Любое хроническое заболевание рано или поздно приводит к функциональной недостаточности пораженного органа: он больше не может справляться с возложенной на него работой и начинает «барахлить». Не является исключением и система мочевыделения. Что делать, если отказали почки: почему это происходит, сколько осталось жить больному, и есть ли шанс на выздоровление?

Отказ почки и его предпосылки
Почки — настолько важный орган в человеческом теле, что природа предусмотрела наличие двух полноценных структур в одном организме. Эта мера является крайне необходимой, поскольку орган выполняет несколько важных функций:
- избавление организма от вредных продуктов химических процессов обмена веществ;
- поддержание на должном уровне количества красных клеток крови, переносящих кислород;
- постоянная коррекция уровня кровяного давления;

Почки поддерживают уровень кровяного давления при помощи гормонов, выделяемых юкстагломерулярным аппаратом
Основные химические процессы происходят в нефронах. Почка насчитывает несколько сотен подобных структур. В каждой имеются две принципиально разные части. Первая представляет собой сосудистые клубочки. Здесь под действием силы кровяного давления происходит фильтрация жидкой части крови со всеми растворенными в ней веществами. Этот фильтрат попадает в извитые почечные канальцы, где происходит второй этап очистки. От канальцев требуется отделить всё полезное и отправить в кровоток, после чего вредные вещества отправятся в лоханку, мочевыводящие пути и далее наружу.

В нефронах происходят процессы очистки крови от шлаков и токсинов
Отказ почки — тяжёлое заболевание, при котором орган не способен адекватно выполнять ни одну из своих функций. В медицинской науке используется термин почечная недостаточность. Этот процесс по сути не является самостоятельной патологией. Ему всегда предшествует длительное или скоротечное почечное или общее заболевание организма. Именно поэтому отказ почки может возникнуть у всех категорий пациентов: детей, взрослых и людей преклонного возраста. Однако в каждой группе доминирует свои причины возникновения недостаточности.
Почечная недостаточность — видео
Суть дисфункции почек у человека
Если у человека отказали почки, это значит, что они утратили свою функциональную способность, не могут полноценно работать. Нарушение фильтрационной и мочевыделительной функции органов называют почечной недостаточностью. Болезнь характеризуется гибелью нефронов – структурных единиц почек, которые вырабатывают урину.
С мочой из организма выводятся органические и неорганические продукты метаболизма. Но из-за снижения работоспособности почек токсические вещества скапливаются в крови. В результате нарушается кислотно-щелочной и водно-электролитный балансы, функции органов сердечно-сосудистой, нервной, иммунной и других систем.
Классификация
Существует несколько разновидностей отказа почки:
- По характеру течения различают отказ почки:
-
острый. В этом случае внезапно гибнут клетки почечных канальцев и почка фактически останавливает свою работу;
- хронический. Под влиянием патологического процесса постепенно гибнут нефроны. Оставшиеся со временем перестают справляться со своими обязанностями.
- По уровню возникновения проблемы различают:
-
преренальный отказ почки. В этом случае нарушается поступление крови в почку;
- реальный отказ почки. Причина кроется в самой ткани органа;
- постренальный. Отказ в этом случае возник из-за нарушения оттока мочи из почки.

Мочекаменная болезнь — основная причина постренальной недостаточности
Методы диагностики

Диагностика пациентов с подозрением на острую или хроническую недостаточность органов мочевыделения основывается на:
- данных анамнеза и типичной клинической картины;
- клинических анализах крови и мочи;
- данных пробы Реберга, исследования мочи по Зимницкому;
- биохимическом анализе крови (особое внимание – на уровень креатинина и мочевины, отражающих степень нарушения работы органов мочевыделения);
- УЗИ почек (позволяет выяснить, как развивался отказ почек, а также вероятные причины состояния);
- прочих методах визуальной диагностики (рентгенографии, экскреторной урографии, МРТ и КТ).
Симптомы и признаки
Отказ почки — многогранное заболевание, которое приводит к появлению типичных симптомов. Этот набор несколько отличается при остром и хроническом процессе.
Симптомы отказа почки — таблица
Острая форма: симптоматика
Острая почечная недостаточность – процесс, когда наблюдается резкое расстройство функционирования почек. Утрата естественной функциональности возникает в течение короткого времени. Развивается патология, сопровождающаяся нарушением кислотно-щелочного, водного, электролитного и осмотического баланса. Начинается задержка продукции азотистого обмена под влиянием опасных процессов в почечном кровотоке.

Когда отказывают почки, признаки острой формы заболевания проявляют себя таким образом:
- Уменьшение выделяемой в течение суток мочи и даже полное ее отсутствие.
- Появление отечности. Заметно отекают лодыжки и лицо. Если встать на весы, то можно заметить явную прибавку в весе.
- Утрата аппетита и появление чувства тошноты. Через некоторое время появляется рвота.
- Общее чувство слабости. Возможное повышение давления.
- Болевой синдром, возникающий в месте, где располагаются почки. Боль может иррадиировать в живот.
- Появляются кровянистые следы в моче и кожный зуд.
Если своевременно не отреагировать на признаки отказа почек, проявления начнут усиливаться и станут критическими для больного. По мере того, как в теле скапливается жидкость, у пациента наблюдается появление одышки. Сознание становится спутанным, что вскоре приведет к его полной утрате.
Если при отказе почек дальше не предпринимать никаких действий, то у пациента вскоре на теле начнут появляться гематомы, которые свидетельствуют о внутреннем кровотечении, и возникает непроизвольное сокращение мышц.
Прогноз и осложнения
Прогноз лечения отказа почки крайне индивидуален. В этом случае основную роль играет вид заболевания, вызвавшего развитие недостаточности. Немаловажное значение имеет состояние второй почки. Отказ обоих органов может вызвать серьёзные осложнения:
Прогноз
Сколько больной может жить при почечной недостаточности, зависит от своевременного и качественного лечения. Зачастую этой патологии предшествует появление других тяжелых заболеваний: инфарктов, сахарного диабета, поражений сосудов, сердца. Бывают случаи, что человек после отказа почек умирает, но по причине приступа другого заболевания.
Современные медики уверены, что и при недостаточности почек человек сможет прожить довольно долго. Правда, это происходит при условии, что больной проводит лечение симптомов и искусственно очищает кровь. Для этого используется гемодиализ. Если процедура не проводится, человек погибает в течение нескольких дней.
Точных данных о том, какое количество лет живут пациенты на искусственном очищении крови на сегодняшний день нет. Однако, по примерным подсчетам, гемодиализ в среднем удлиняет жизнь больных на 23 года. При недостаточности почки вернуть ее функции консервативными методами нельзя, но есть возможность пересадки. После успешного проведения такой операции можно прожить больше 20 лет. Однако найти донорский орган очень сложно, а сама трансплантация стоит дорого.
Статистики о том, сколько осталось жить, когда отказывают почки, не ведется, но современная медицина уверяет: шанс выжить и вернуться к полноценной жизни есть. Для этого необходимо проводить симптоматическое лечение, искусственно очищать кровь с помощью гемодиализа. При появлении такой возможности больные проходят через трансплантацию органа и живут десятилетиями.
Причины
Более половины случаев связано с травмами и хирургическим вмешательством, 20% приходится на акушерство, около 10% случаев нарушения работы почек связывают с употреблением лекарственных средств. На африканском континенте заболевания связаны с вирусными инфекциями, а в европейских странах с сахарным диабетом и повышенным артериальным давлением. Установлены также следующие причины почечной недостаточности:
- повышение гемоглобина в крови;
- воспаление почек;
- инфекционные заболевания, такие как гепатит, ВИЧ, и др;
- травма или удаление органа;
- мочекаменная болезнь;
- опухоли органов, связанных с работой почек (предстательная железа, мочеточник, мочевой пузырь);
- дистрофичное поражение забрюшинной клетчатки;
- туберкулез почек.
Эти причины могут быть как самостоятельными, так выступать в тандеме.
Неизбежные последствия
Отказ работы почек влечет за собой опасные для здоровья и жизни последствия. Наиболее распространенные последствия патологии почек:
- повреждение функции центральной нервной системы, что вскоре влечет за собой смерть больного;
- прогрессирование анемии, которая проявляется из-за пониженного количества выработки эритропоэтина;
- нарушенная фагоцитарная и иммунная функция лейкоцитов, вследствие чего организм человека поражается инфекциями;
- развитие гипертензии и возникновение инфаркта или инсульта;
- кровотечения в органах ЖКТ;
- отказ печени и других внутренних органов;
- уменьшенное количество половых гормонов.
Разделяют два вида почечной недостаточности. Для острой формы (ОПР), характерно внезапное ухудшение работы почек, и связано это с тем, что организм перестает полноценно выводить продукты азотистого обмена. Как результат — признаки расстройства у больного водного баланса. Претерпевает изменения и кровь, общее состояние организма в удручающем состоянии.
При хронической форме (ХПН), процесс протекает медленно, но со временем функционирующие нефроны существенно уменьшаются, почечная ткань повреждается и гибнет. Это приводит к интоксикации организма, при хронической форме все симптомы и признаки нарастают постепенно, и организм отравляется продуктами собственного обмена.
Причиной ОПН могут стать не только вышеуказанные, но и такие как:
- стресс или шок;
- кровотечения;
- сердечная недостаточность.
При хронической почечной недостаточности часто диагностируют как у женщин, так и у мужчин следующие заболевания или причины:
- диабет;
- гипертоническая болезнь;
- склеродермия;
- интоксикация организма, особенно постоянная;
- пиелонефрит.

Наличие даже одной хронической формы заболевания обязует больного регулярно обращаться к врачу, так как диагностика на ранней стадии поможет предупредить развитие тяжелой почечной недостаточности, не допустит ее хронической формы.
Симптоматика почечной недостаточности у беременных женщин
Если женщина перед беременностью страдала пиелонефритом или гломерулонефритом, есть угроза развития почечной недостаточности во время беременности. При внутриутробном развитии, плод начинает давить на внутренние органы матери, в результате чего вырастает стаз лимфы во всех органах. Часто появляются обширные отеки и плюс к этому начинает подниматься артериальное давление по типу скачков. Почки страдают в первую очередь, результатом является почечная недостаточность. Симптомы заключаются в следующем:
- олигурия с переходом в анурию (выделяемая почками суточная моча становится меньше и постепенно исчезает);
- скачкообразное артериальное давление (его резкое повышение);
- отечность нижних конечностей и лица;
- ухудшение общего состояния, рвота, тошнота и слабость;
- отсутствие аппетита;
- характерная бледность эпителиальных покровов и обморочное состояние;
- изменение общего анализа крови (большое количество белка, мочевины и аммиака).
- явная картина общей интоксикации.
Важно! Беременным с диагнозом «хронический пиелонефрит» или «хронический гломерулонефрит» нужно наблюдаться у нефролога до конца беременности. А при первых признаках почечной недостаточности сразу же обратиться за специализированной медицинской помощью.
Особенности у детей
Почечная недостаточность у детей провоцируется врожденными патологиями, аномальным строением органов мочевыделительной системы. Отказ почек возникает на фоне:
- тромбоза почечной вены;
- токсического отравления медикаментами;
- дисметаболической нефропатии;
- некроза почечной ткани;
- гломерулонефрита.
Первичные признаки отказа почки связаны с отравлением продуктами жизнедеятельности, которые перестают выводиться с мочой:
- вялость;
- отсутствие аппетита;
- тошнота;
- снижение массы тела;
- запах мочи изо рта;
- перикардит;
- сухость кожи;
- отек конечностей.

ХПН у грудных детей в половине случаев проявляется уремией – интоксикацией на фоне задержки в крови азотистых веществ.
Токсины – вредители почек
При отравлении органа токсинами может произойти развитие его недостаточности. На гемодиализе от нефротоксинов страдает каждый пятый пациент. В современной медицине отмечено множество случаев болезни органов мочевыделения от опасных для них веществ. Это Хинин, аминогликозидовые антибактериальные препараты, фторсодержащие средства от боли и прочие.
Интоксикация организма, выражающаяся почечной недостаточностью, происходит и продуктами собственного производства. Это гемоглобин и миоглобин, выходящие из клеток крови и мышц. Связывают явление с расщеплением ткани мышцы вследствие травмы, или нефрологической болезнью с судорогами.
Если почки отказали у ребенка или взрослого, причину ищут и в действии внешних токсинов. К ним относят алкоголь, наркотики, фосфор, соль тяжелого металла, а также производные хлора и брома, ацетилсалициловую кислоту, седативные вещества и другие. Совсем недавно выяснилось вредное влияние на мочевыделительную систему статинов и прочих лекарств, с помощью которых понижают холестерин в крови.

Что будет, если откажут обе почки
Отказ обеих почек неизбежно ведет к:
- нарушению водно-электролитного баланса;
- угнетению иммунитета;
- неврологическим нарушениям;
- сердечной недостаточности;
- дисфункции ЖКТ;
- уремии и уремической коме;
- летальному исходу.
Опасные осложнения возникают при отсутствии терапии. В случае грамотного лечения и устранения всех провоцирующих факторов функции почек постепенно восстанавливаются. Чтобы предотвратить ХПН, пациентам с вялотекущим нефритом, пиелитом, гломерулонефритом нужно 2-3 раза в год обследоваться у нефролога.
Что происходит, когда отказывают почки: симптомы, лечение, последствия
Отказ почек – снижение их работоспособности, вызванное гибелью нефронов. Постепенное угасание почечных функций негативно отражается на жизнедеятельности всего организма. Нарушение фильтрационной и выделительной работы почек ведет к отравлению продуктами обмена веществ. Для диагностики недостаточности назначают лабораторный анализ мочи и крови, УЗИ почек и допплерографию почечных сосудов.
Суть дисфункции почек у человека
Если у человека отказали почки, это значит, что они утратили свою функциональную способность, не могут полноценно работать. Нарушение фильтрационной и мочевыделительной функции органов называют почечной недостаточностью. Болезнь характеризуется гибелью нефронов – структурных единиц почек, которые вырабатывают урину.
С мочой из организма выводятся органические и неорганические продукты метаболизма. Но из-за снижения работоспособности почек токсические вещества скапливаются в крови. В результате нарушается кислотно-щелочной и водно-электролитный балансы, функции органов сердечно-сосудистой, нервной, иммунной и других систем.
Причины острой и хронической почечной недостаточности
Причина отказа почек кроется в негативном воздействии на почечную ткань (паренхиму) токсических веществ – солей металлов, медикаментов, продуктов жизнедеятельности бактерий. Гибель нефронов провоцирует застой мочи, недостаточное кровообращение в органах мочевыделительной системы. Острая форма болезни провоцируется такими факторами:
- сердечная недостаточность;
- постоянная диарея;
- аритмия;
- снижение артериального давления;
- пиелонефрит;
- интерстициальный нефрит;
- атеросклероз;
- обширные ожоги;
- нефротоксические лекарства;
- мочекаменная болезнь;
- гломерулонефрит;
- кардиогенный шок;
- опухоли прямой кишки;
- аденома простаты;
- туберкулезное поражение мочевика;
- острая кровопотеря;
- цирроз печени.
Хроническая почечная недостаточность (ХПН) в 87% случаев является исходом вялотекущих болезней:
- гломерулонефрита;
- диабетического гломерулосклероза;
- нефрита;
- сахарного диабета;
- уролитиаза.
Вялотекущее воспаление паренхимы ведет к гибели нефронов. И чем их меньше, тем ярче симптоматика. ХПН провоцируют:
- ревматоидный артрит;
- системная красная волчанка;
- поликистоз почек;
- аномалии мочеточника;
- подагра;
- рак простаты;
- системная склеродермия;
- опухоли мочевых путей.
В половине случаев ХПН предшествует длительное воспаление паренхимы. Со временем она замещается соединительной тканью.
Что происходит при отказе почек
Почки выполняют несколько важных функций – мочеобразующую, фильтрационную, выделительную, секреторную. Они участвуют в поддержании кислотно-щелочного и водно-солевого баланса. Когда отказывают почки, функции мочевыделительной системы нарушаются:
- кровь не очищается от токсинов;
- моча застаивается в организме;
- кислотно-щелочное равновесие плазмы крови нарушается;
- токсические соединения отравляют мозг;
- снижается работоспособность эндокринной и сердечно-сосудистой систем.
Характерные проявления
Симптомы отказа почек разнообразны и зависят от стадии почечной недостаточности. При гибели небольшой части нефронов работоспособность органов остается практически неизменной. Но чем больше паренхимы замещается соединительной тканью, тем ярче признаки интоксикации.
Изменения мочи
Отказ почек сопровождается снижением скорости клубочковой фильтрации. Нарушение мочеобразования приводит к изменению характеристик мочи.
Первичные признаки отказа почек:
- уменьшение суточного диуреза – не более ½ л мочи;
- потемнение урины;
- протеинурия – наличие белка в моче.
При ХПН дневной объем мочи увеличивается до 2.5 л, но ее плотность уменьшается. Из-за скопления в ней мочевины возникает специфический запах.
Анемия
Почечная ткань выделяет эритропоэтин – гормон, который контролирует формирование эритроцитов. Но если работа органов нарушается, концентрация красных кровяных телец в крови уменьшается. Анемия проявляется:
- бледностью кожи;
- головокружением;
- нарушением вкуса;
- ломкостью волос.
Из-за недостатка эритроцитов газообмен в тканях нарушается, они не получают нужного количества кислорода. Поэтому больные жалуются на быструю утомляемость.
Повышение АД
В связи с острой задержкой жидкости и нарушением выработки ренина (органическое вещество, регулирующее кровяное давление), у 50% людей возникает артериальная гипертензия. На нарушение регуляции давления в кровяном русле указывают:
На поражение почек указывает острая или тупая боль чуть выше поясницы. Болевые ощущения усиливаются при употреблении большого количества жидкости и избыточных нагрузках. Если почечная недостаточность провоцируется инфекционным циститом или уретритом, боли распространяются на промежность, внутреннюю часть бедер.
Застой жидкости
Задержка мочеобразования и скопление токсинов ведут к нарушению кислотно-щелочного баланса и осмотического давления в плазме крови. Когда она начинает просачиваться сквозь стенки сосудов, возникают:
- отек конечностей;
- одутловатость лица;
- брюшная водянка.
У половины больных диагностируют отек легких, вызванный застойной сердечной недостаточностью, гипертонией.
Признаки интоксикации
Если почки отказывают, в крови увеличивается концентрация креатинина, мочевины, азотистых веществ, продуктов распада белков, углеводов и т.д. На отравление организма указывают:
- жажда;
- запах мочи изо рта;
- сухость кожи;
- снижение аппетита;
- тошнота;
- диарея;
- боли в животе.
Интоксикация часто сопровождается вздутием живота, рвотными позывами и белым налетом на языке.
Кровотечения из десен
Нарушение реологических свойств крови и снижение эластичности сосудов ведет к кровоточивости десен. Кровь можно заметить при употреблении жесткой пищи, чистке зубов, использовании чистящей нити.

Гормональные расстройства
Почки являются одной из составляющих эндокринной системы. Они синтезируют:
- кальцитриол;
- эритропоэтин;
- ренин.
Если эти гормоны перестают поступать в кровь, возникают гормональные расстройства. Они проявляются артериальной гипертензией, анемией, остеопорозом, нарушением жирового обмена. Дефицит кальцитриола повышает риск псориаза, витилиго, онкологических болезней.
Кожный зуд
При нарастании интоксикации возникают аллергические реакции в виде мучительного кожного зуда. Симптом возникает преимущественно на декомпенсированной и терминальной стадиях вялотекущей недостаточности почек.
Нарушения нервной системы
Скопление продуктов метаболизма в крови ведет к нарушению функций нервной системы, которое проявляется:
- рассеянностью;
- бессонницей;
- снижением памяти;
- заторможенностью;
- резкой сменой настроения;
- мышечными судорогами;
- спутанностью сознания.
С возрастом работоспособность мочевыделительной системы снижается. Почки у пожилого человека очищают кровь от токсинов с меньшей скоростью. По статистике, после 45-50 лет скорость клубочковой фильтрации за 1 год снижается на 0.75 мл/мин.
Особенности у детей
Почечная недостаточность у детей провоцируется врожденными патологиями, аномальным строением органов мочевыделительной системы. Отказ почек возникает на фоне:
- тромбоза почечной вены;
- токсического отравления медикаментами;
- дисметаболической нефропатии;
- некроза почечной ткани;
- гломерулонефрита.
Первичные признаки отказа почки связаны с отравлением продуктами жизнедеятельности, которые перестают выводиться с мочой:
Диагностика
Недостаточность почек диагностирует нефролог или уролог. Для подтверждения диагноза назначаются:
- биохимический и клинический анализ крови;
- пробы Реберга и Зимницкого;
- эндоскопическое исследование;
- УЗГД почечных сосудов;
- УЗИ почек;
- рентгеноконтрастная урография.
На отказ почек указывает высокое содержание креатинина и мочевины в крови, уменьшение скорости клубочковой фильтрации.
Что делать, если отказала почка
Урология располагает множеством методик, направленных на восстановление работы мочевыделительной системы. При своевременном устранении причины разрушения паренхимы удается замедлить прогрессирование почечной недостаточности.
Лечение препаратами
В зависимости от типа болезни, вызвавшей отказ почек, пациентам назначают:
- антибиотики (Трифамокс ИБЛ, Цефтриаксон) – разрушают клеточную структуру болезнетворных бактерий, подавляя микробную флору в организме;
- растительные уросептики (Уропрофит, Канефрон) – уничтожают микробную инфекцию в мочевых путях;
- мочегонные лекарства (Фуросемид, Верошпирон) – уменьшают отечность конечностей, препятствуют повышению артериального давления;
- эритропоэтины (Эпобиокрин, Бинокрит) – лечат анемию и препятствуют гемолитической болезни;
- гипотензивные средства (Альбарел, Адемпас) – нормализуют артериальное давление;
- витамин D (Эргокальциферол, Вигантол) – предупреждают остеопороз.
Диализ
Если уровень мочевины в крови повышается до 24 ммоль/л, проводят диализ – процедуру очистки крови от токсинов с параллельным восстановлением водно-электролитного баланса.
Показания к аппаратному лечению:
- брюшная водянка;
- признаки уремии;
- неэффективность медикаментозной терапии;
- повышение уровня мочевины в крови до 24 ммоль/л.
При перитонеальном диализе в брюшную полость вводят лекарственный раствор, который потом откачивают вместе с токсинами. Другой вариант (гемодиализ) – очистка крови вне тела человека.
Операция
Трансплантация почки – радикальный метод терапии почечной недостаточности, к которому прибегают при отсутствии серьезных осложнений. Вместо поврежденного органа пересаживают здоровую почку трупа или донора. Чтобы избежать отторжения, предварительно определяют тканевую совместимость пациента и будущего донора.
Диета и питьевой режим
Высококалорийная диета предупреждает истощение энергетических резервов организма. Калорийность дневного рациона должна составлять 2900-3000 ккал. Для улучшения самочувствия рекомендуется:
- сократить потребление соли до 2 г в день;
- отказаться от жирной пищи;
- ограничить потребление животных белков;
- исключить спиртные напитки.
Питьевой режим зависит от степени дисфункции почек. При асците и гипертонии выпивают не более ½ л свободной жидкости в сутки.
Другие лечебные меры
Чтобы быстро очистить организм от токсинов, повреждающих почечную ткань, прибегают к аппаратным процедурам:
- гемосорбция – очищение крови от ядов и продуктов метаболизма вне организма больного посредством специального фильтра с сорбентом;
- плазмеферез – удаление из крови антител и иммунных компонетов, разрушающих нефроны.
Осложнения и прогнозы при отказе почки
На исход патологии влияют:
- возраст пациента;
- причина почечной недостаточности;
- своевременность терапии;
- степень снижения работоспособности почек.
Острая почечная недостаточность поддается медикаментозной терапии. Полностью выздоравливает до 40% больных. В 3% случаев пациентам необходим гемодиализ 2-3 раза в неделю.
Осложнения и последствия при почечной недостаточности:
- малокровие;
- спутанность сознания;
- брюшная водянка;
- гипертония;
- перикардит;
- внутренние кровотечения;
- уремия;
- гастрит;
- отек легких;
- инфаркт миокарда.
При вялотекущей почечной недостаточности удается замедлить замещение паренхимы соединительной тканью. Продолжительность жизни существенно увеличивается при трансплантации почки.
Если отказали почки, могут ли они снова заработать
Грамотное лечение острой недостаточности почек ведет к полному восстановлению их работоспособности в 38-40% случаев. Но это возможно только при:
- своевременном прохождении терапии;
- устранении провоцирующих факторов;
- соблюдении врачебных рекомендаций.
ХПН характеризуется необратимыми изменениями в почечной ткани. Со временем почка полностью перестает функционировать.
Сколько живут с острой и хронической почечной недостаточностью
Если у человека отказывают почки, ему назначают комплексное лечение с применением медикаментов, аппаратных процедур. Адекватная терапия острой почечной недостаточности ведет к полному выздоровлению. При ХПН прогноз сильно ухудшается, но в случае проведения диализа люди живут еще 20-25 лет.
Продолжительность жизни увеличивается в 1.5-2 раза при успешной трансплантации почки до начала серьезных осложнений в работе сердечно-сосудистой и нервной систем.
Что будет, если откажут обе почки
Отказ обеих почек неизбежно ведет к:
- нарушению водно-электролитного баланса;
- угнетению иммунитета;
- неврологическим нарушениям;
- сердечной недостаточности;
- дисфункции ЖКТ;
- уремии и уремической коме;
- летальному исходу.
Опасные осложнения возникают при отсутствии терапии. В случае грамотного лечения и устранения всех провоцирующих факторов функции почек постепенно восстанавливаются. Чтобы предотвратить ХПН, пациентам с вялотекущим нефритом, пиелитом, гломерулонефритом нужно 2-3 раза в год обследоваться у нефролога.
Почечная недостаточность
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Почечная недостаточность: причины появления, симптомы, диагностика и способы лечения.
Определение
Почечная недостаточность — состояние, при котором одна или обе почки не могут в полном объеме выполнять свои функции. Это происходит в результате какого-либо заболевания, когда почки перестают полноценно фильтровать кровь. Вещества, которые должны выводиться из организма, попадают обратно в кровоток. Нарушение функций почек может быть связано с уменьшением кровотока через них и резким снижением снабжения кислородом.
Основная функция почек – выделительная, то есть очищение организма от шлаков и токсинов, при этом почки отвечают за максимальную сохранность полезных веществ.
Почки принимают участие в фосфорно-кальциевом обмене и формировании костной ткани путем выработки кальцитриола (активной формы витамина D), поэтому у детей почечная недостаточность негативно влияет на рост костей и их аномальное развитие, а у взрослых может вызывать хрупкость.
Почки регулируют артериальное давление, поэтому почечная недостаточность приводит к его повышению.
Почки участвуют в образовании красных кровяных телец крови – эритроцитов. При почечной недостаточности снижается количество эритроцитов, развивается анемия.
Почки осуществляют регуляцию количества воды и солей – поддержание водно-солевого баланса.
Причины появления почечной недостаточности
Существует множество причин развития почечной недостаточности. Одни приводят к быстрому ухудшению функции почек, чаще всего ишемического или токсического генеза (острое повреждение почек, или острая почечная недостаточность). Другие – к постепенному ухудшению функции почек (хронической болезни почек, или хронической почечной недостаточности). Помимо неспособности почечной ткани фильтровать из крови метаболические продукты жизнедеятельности организма (в частности, креатинин и азот мочевины), снижается способность почек контролировать количество и распределение воды в организме (баланс жидкости) и уровень электролитов в крови.
Острое повреждение почек представляет собой внезапное снижение их функции в течение нескольких дней или недель, вызывающее накопление азотистых соединений в крови (азотемию).
Причины почечной недостаточности при острой форме заболевания:
- острые нарушения почечной гемодинамики (коллапс, шок);
- интоксикации различного генеза (лекарственные, укусы насекомых и змей, бытовые яды);
- острое инфекционное поражение почки;
- острые воспалительные заболевания почек (пиелонефрит, острый гломерулонефрит);
- травма почки или другого органа с большой потерей крови;
- непроходимость мочевыводящих путей;
- удаление почки.
- почечные заболевания — хронический пиелонефрит и гломерулонефрит;
- болезни обмена веществ: амилоидоз, подагра, сахарный диабет;
- врожденные почечные заболевания: сужения почечных артерий, недоразвитие почек, поликистоз;
- ревматические заболевания: геморрагические васкулиты, склеродермия, системная красная волчанка;
- серьезные нарушения работы сердечно-сосудистой системы: артериальная гипертония и болезни, приводящие к значительным изменениям в почечном кровотоке (сердечная недостаточность, нарушение ритма);
- заболевания, которые становятся причиной проблем с оттоком мочи.
Хотя снижение функции почек возможно в любом возрасте, хроническая почечная недостаточность и острое повреждение почек чаще возникают у пожилых людей. Многие заболевания, вызывающие ухудшение функции почек, поддаются лечению, в результате которого функция почек восстанавливается. Благодаря доступности диализа и трансплантации почки почечная недостаточность стала не смертельным, а управляемым заболеванием.
Классификация заболевания
В Международную классификацию болезней (МКБ) 10 были внесены изменения, касающиеся замены устаревшего термина «хроническая почечная недостаточность» на термин «хроническая болезнь почек» (код N18).
Современная классификация основана на двух показателях — скорости клубочковой фильтрации и признаках почечного повреждения (протеинурии, альбуминурии). В зависимости от их сочетания выделяют пять стадий хронической болезни почек.
Непосредственными причинами острой почечной недостаточности (код N17) являются низкая объемная скорость кровотока, острая деструкция клубочка с потерей приносящих и выносящих артерий и клубочковых капилляров, повреждение канальцев нефронов или нарушение оттока мочи от почки из-за обструкции. В зависимости от этого различают три формы острой почечной недостаточности:
- преренальную (70%),
- паренхиматозную (25%),
- обструктивную (5%).
У почечной недостаточности есть следующие основные признаки:
- уменьшение количества выделяемой мочи, расстройство мочеиспускания (олигоурия, дизурия);
- отеки;
- общая заторможенность, сонливость;
- тошнота, рвота, снижение аппетита;
- тахикардия, повышение артериального давления;
- вздутие живота, жидкий стул.
Часто доминирующими симптомами острой почечной недостаточности являются проявления основного заболевания или симптомы, вызванные хирургическими осложнениями операции, которая привела к нарушению функции почек.
Для хронической почечной недостаточности характерно малосимптомное начало заболевания. На этом этапе больные часто не предъявляют жалоб, в крайнем случае, говорят о повышенной утомляемости при умеренной физической нагрузке, а также о сухости во рту и слабости, проявляющейся ближе к вечеру. Далее обращают на себя внимание бледная кожа и дряблые мышцы, которые утрачивают тонус. Исходя из результатов биохимического анализа крови, больным часто сообщают о наличии белка в моче и незначительных сдвигах в электролитном составе крови.
Выраженность симптомов зависит от стадии хронической болезни почек. Заболевание имеет волнообразное течение: состояние пациента то улучшается, то снова ухудшается.
Чрезвычайно опасной является терминальная стадия хронической болезни почек, когда у пациента нарушаются эмоциональные реакции (апатия резко переходит в возбуждение, нарушается ночной сон, появляются признаки заторможенности). Появляется аммиачный запах изо рта, отеки, лицо приобретает одутловатость, желтоватую окраску, на коже видны следы расчесов, волосы становятся тусклыми, ломкими, усиливается дистрофия. Нарастают симптомы уремической интоксикации: асцит, плеврит, перикардит, уремическая кома. Нередко возникает тяжелая артериальная гипертензия.
Диагностика почечной недостаточности
Для диагностики почечной недостаточности назначают следующие обследования:
-
общий (клинический) анализ крови;
Одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови для подсчета процентного содержания разновидностей лейкоцитов и определение скорости оседания эритроцитов.
Первичные скрининговые тесты, использующиеся для выявления патологии почек.
Профиль тестов, который позволяет оценить степень нарушения функции почек, может быть использован для контроля функции почек при хронической патологии.
Тесты, входящие в комплекс, используются для ранней и дифференциальной диагностики системных васкулитов, диагностики системной красной волчанки, системных ревматических заболеваний, быстропрогрессирующего гломерулонефрита и острой почечной недостаточности.
Тесты, входящие в комплекс, используются для ранней и дифференциальной диагностики системных васкулитов, диагностики системной красной волчанки, системных ревматических заболеваний, быстропрогрессирующего гломерулонефрита и острой почечной недостаточности.
Комплекс тестов применяется с целью диагностики быстропрогрессирующего гломерулонефрита и острой почечной недостаточности, ранней и дифференциальной диагностики системных васкулитов, диагностики синдрома Гудпасчера, синдрома Вегенера и микроскопического полиангиита.
Общий анализ мочи – комплексная оценка ряда физических и химических параметров мочи, а также элементов мочевого осадка, нацеленное на выявление патологии почек и мочевыводящих путей.
Пробу Реберга используют для оценки функции почек (уровня клубочковой фильтрации) по расчетной скорости очищения крови от креатинина в почках. Для теста требуется взятие пробы крови и сбор мочи в течение 24 часов.
Комплексное ультразвуковое сканирование органов мочевыделительной системы, позволяющее обнаружить патологию на ранних стадиях развития.
Исследование, позволяющее получить данные о состоянии органов малого таза, выявить патологические изменения и опухоли.
Метод оценки состояния мочевыделительной системы с помощью компьютерной томографии.
К каким врачам обращаться
При обнаружении признаков заболевания следует обратиться к врачу-урологу или нефрологу. Лечение детей зависит от стадии заболевания и тяжести симптомов. Легкие формы заболевания контролирует врач-педиатр . В более тяжелых случаях потребуется помощь детского нефролога.
Лечение почечной недостаточности
Современная медицина может компенсировать последствия хронической почечной недостаточности, позволяя людям жить активной жизнью, несмотря на то, что жизненно важный орган больше не выполняет свои функции. Однако до сих пор нет возможности полностью вылечить это заболевание.
Основная цель всех врачебных манипуляций – устранение причины, вызывающей данное патологическое состояние. Для этого в повседневной медицинской практике используют привычные способы устранения интоксикации, гемолиза, обезвоживания и шока.
При острой почечной недостаточности больного необходимо срочно поместить в стационар, где лечение должно вестись по двум направлениям: устранение причин, вызвавших почечную недостаточность (например, большой кровопотери), и восстановление функций почек.
Лечение хронической почечной недостаточности направлено на замедление прогрессирования заболевания и коррекцию осложнений. В консервативной терапии используют препараты, улучшающие микроциркуляцию, обладающие нефропротективным действием. Для коррекции водно-электролитных нарушений, анемии индивидуально подбирается диета, режим инфузионной и трансфузионной терапии, препараты рекомбинантного эритропоэтина. Обычно необходимо назначение витамина D для улучшения костного обмена, а также солей кальция, которые связывают избыток фосфатов в крови. При почечной недостаточности на фоне сахарного диабета нужно постоянно следить за уровнем сахара, соблюдать строгую диету. При проблемах с давлением необходимо регулировать его уровень. Для стимуляции выделения мочи применяют диуретики.
Основными способами лечения почечной недостаточности повсеместно признаны диализ и трансплантация почки. Наиболее полное замещение почечной функции происходит в результате успешной трансплантации почки, а диализ замещает ее лишь частично. Во время гемодиализа происходит удаление из организма токсических продуктов обмена веществ для уменьшения биохимических аномалий, нормализации нарушений водного, электролитного баланса и кислотно-щелочного равновесия. Очищение крови производится путем снижения концентрации в ней вредных веществ.
Осложнения острой почечной недостаточности представляют угрозу жизни и здоровью пациента. Патология сопровождается сепсисом, солевой и водной сверхнагрузкой, изменениями в крови, нарушениями в мочевыводящих путях, сердечно-сосудистой и дыхательной системах.
Тяжелая форма патологии дополняется развитием уремического гастроэнтероколита, сопровождающегося кровотечением.
У пациентов с хронической формой заболевания могут развиваться различные осложнения, которые отражают нарушение эндокринной или экзокринной функции почек, – анемия, нарушение метаболизма костной ткани, ацидоз, повышенный риск развития сердечно-сосудистых заболеваний и заболевание периферических артерий.
Профилактика почечной недостаточности
Профилактика почечной недостаточности основывается на предотвращении причин, которые вызывают данную патологию. Особенно важно вовремя начать борьбу с такими заболеваниями как пиелонефрит, мочекаменная болезнь, гломерулонефрит.
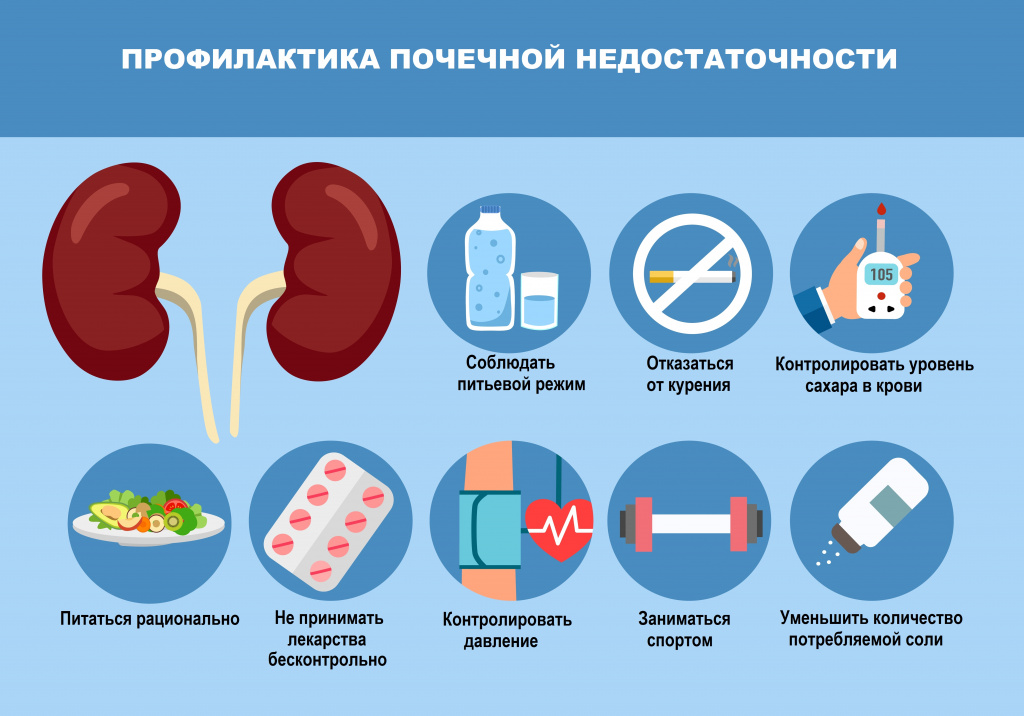
Важным направлением профилактики и лечения почечной недостаточности является коррекция образа жизни и характера питания с целью наиболее полного воздействия на модифицируемые факторы риска развития и прогрессирования заболевания:
- коррекция массы тела при ожирении за счет изменения калорийности рациона, достаточной физической активности и ограничения поваренной соли в пище;
- ограничение потребления алкоголя и исключение курения;
- санация хронических очагов инфекции;
- предупреждение лекарственной нефротоксичности – широкое информирование пациентов о вреде самолечения, отказ от бесконтрольного приема анальгетиков, антибиотиков, пищевых добавок и др.
- Клинические рекомендации. Хроническая болезнь почек (ХБП). Ассоциация нефрологов, 2021. – 233 с.
- Клинические рекомендации. Острое повреждение почек (ОПП). Ассоциация нефрологов, Научное общество нефрологов России, Ассоциация анестезиологов-реаниматологов России, Национальное общество специалистов в области гемафереза и экстракорпоральной гемокорреции, 2020. – 142 с.
- Kidney Disease: Improving Global Outcomes (KDIGO), KDIGO clinical practice guideline for the evaluation and management of chronic kidney disease, Kidney Int Suppl (2013); 3: 1-150.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Лечение почечной недостаточности
Почечная недостаточность — состояние, при котором почки не могут справляться со своей функцией. Нарушается их способность удалять из крови продукты обмена веществ, контролировать баланс жидкости в организме, уровни электролитов, баланс. При длительной почечной недостаточности повышается артериальное давление, снижается уровень эритроцитов в крови (в норме почки вырабатывают гормон эритропоэтин, который стимулирует образование новых эритроцитов).


Почечная недостаточность может развиваться в любом возрасте, но чаще всего встречается у пожилых людей. Ее причинами могут стать разные заболевания. Выделяют две разновидности почечной недостаточности, при которых различаются подходы к лечению и прогноз:
- Острая почечная недостаточность (ОПН, острое повреждение почек) — состояние, при котором нарушение функции почек происходит быстро, в течение нескольких дней или недель. В крови скапливаются азотистые продукты обмена веществ (это состояние называется азотемией), нарушается водный, электролитный, баланс. У некоторых пациентов уменьшается количество мочи, но это не обязательный симптом. Лечение острой почечной недостаточности направлено на борьбу с заболеванием, которое вызвало это состояние, восстановление водного и электролитного баланса. Некоторым пациентам показан диализ (аппарат «искусственная почка»).
- Хроническая почечная недостаточность (ХПН, хроническая болезнь почек) — постепенное ухудшение функции почек в течение длительного времени. На поздней стадии это состояние проявляется в виде тошноты и рвоты, потери аппетита, выраженного снижения массы тела, задержки жидкости в организме, стоматита, чувства жжения и металлического привкуса во рту, снижения ясности ума, частых мочеиспусканий по ночам, поражения периферических нервов, судорог, эпилептических припадков. Лечение направлено на борьбу с заболеванием, которое вызвало почечную недостаточность, коррекцию и баланса, снижение артериального давления, устранение анемии. На поздних стадиях применяют диализ и прибегают к трансплантации почки.
Тяжелые формы острой почечной недостаточности часто приводят к гибели больных. Хроническая почечная недостаточность прогрессирует постоянно, и всё, что можно сделать — замедлить ее прогрессирование. С появлением диализа и трансплантации почек выживаемость пациентов сильно увеличилась. В Международной клинике Медика24 применяются наиболее современные методы лечения.
Закажите обратный звонок. Мы работаем круглосуточно
Лечение острой почечной недостаточности
Если почечная недостаточность привела к опасным осложнениям, то пациента помещают в палату интенсивной терапии. Например, задержки жидкости в организме может развиться отек легкого. В таких случаях применяют оксигенотерапию (кислородотерапию), препараты, расширяющие кровеносные сосуды (вазодилятаторы), мочегонные средства. Другое серьезное осложнение — гиперкалиемия, повышение уровня калия в крови. Оно может привести к нарушению сердечного ритма (аритмии), мышечной слабости. Для борьбы с гиперкалиемией вводят внутривенно раствор глюконата кальция и другие препараты.
В некоторых случаях нужно сразу переходить к гемодиализу:
- повышение уровня мочевины (конечного продукта обмена белков) в крови более чем на 15–20 мг за сутки, нарастающее повышение уровня калия в крови и закисление крови;
- угроза развития отека легких, головного мозга;
- отсутствие мочи;
- необратимое тяжелое поражение почек.
Также врач может принять решение о проведении гемодиализа в следующих случаях:
- Отек легкого, который не удается устранить с помощью лекарственных препаратов.
- Нарушения электролитного баланса, с которыми не получается справиться другими способами.
- Закисление крови, которое с трудом поддается лечению.
- Уремия — опасное состояние, при котором, нарушения функции почек, в крови скапливаются токсичные продукты обмена. Оно проявляется в виде слабости, потери аппетита, кожного зуда, снижения аппетита, отвращения к еде, особенно мясным продуктам, эпилептических судорог.
Во время гемодиализа кровь пациента проходит через фильтр в специальном аппарате и очищается от токсичных веществ. Этот аппарат часто называют «искусственной почкой». Многим пациентам с острой почечной недостаточностью диализ показан лишь временно — от нескольких дней до нескольких недель. Если почки поражены настолько, что их функция уже не восстанавливается, то гемодиализ нужно проводить постоянно. Другое решение — трансплантация почек.
Помимо гемодиализа, применяют перитонеальный диализ. Стенки брюшной полости и внутренние органы живота покрывает тонкая серозная оболочка — брюшина. Она может работать как фильтр. Чтобы провести перитонеальный диализ, нужно сделать прокол в стенке живота, вставить в брюшную полость трубку (ее можно оставить на длительное время) и ввести через нее специальный раствор — диализат. Продукты обмена веществ будут проникать из крови в диализат: спустя некоторое время его сливают и заменяют новым. Преимущества этого метода в том, что пациент может научиться менять диализат и делать это сам ручным способом (в клиниках применяют автоматизированный способ). Это позволяет проводить лечение на дому и дает пациенту некоторую свободу. Кроме того, перитонеальный диализ лучше переносится.
Лечение основного заболевания, которое привело к нарушению функции почек — важное направление в борьбе с острой почечной недостаточностью. Нужно отменить все лекарственные препараты, обладающие нефротоксичностью (способные повреждать почечную ткань), а также те, что выводятся почками. Часто к почечной недостаточности приводит нарушение оттока мочи, вызванное камнями, опухолями и другими причинами. В таких случаях требуется хирургическое лечение. Функция почек может нарушиться того, что к ним не поступает достаточное количество крови, например, при большой кровопотере, обезвоживании, сердечной недостаточности. Некоторые заболевания непосредственно приводят к повреждению почечной ткани. В ряде случаев точную причину острого повреждения почек установить не получается.
Пациентам с острой почечной недостаточностью нужно соблюдать некоторые рекомендации, касающиеся питьевого режима и диеты:
- В организм должно поступать столько же жидкости, сколько выделилось за прошедшие сутки — врачи рассчитывают этот показатель.
- Минимальное количество натрия (поваренной соли) в рационе.
- Минимальное количество калия в рационе. Нужно сократить потребление продуктов, которые содержат много этого элемента: томаты, картофель, шпинат, апельсины, бананы и др.

Лечение хронической почечной недостаточности
При хронических болезнях почек проводят лечение, направленное на борьбу с причинами почечной недостаточности, и коррекцию нарушений, развившихся в организме:
- Поддержание артериального давления на оптимальных значениях. Согласно современным рекомендациям, максимальные показатели составляют 140 и 90 мм рт. ст. Эксперты из Американской кардиологической ассоциации (American Heart Association) рекомендуют поддерживать АД на уровне не выше 130 и 80 мм рт. ст.
- Снижение уровня холестерина в крови. Для этого применяют препараты из группы статинов.
- У пациентов с сахарным диабетом необходимо держать под контролем уровень глюкозы в крови.
- С гиперфосфатемией (повышением уровня фосфатов в крови) борются при помощи диеты и препаратов.
- Пациенты с сердечной недостаточностью, выраженными отеками и уровнем натрия в крови менее 135 ммоль/л должны ограничить потребление жидкости.
- При отеках, повышенном артериальном давлении и наличии белка в моче нужно ограничить потребление натрия менее 2 граммов в день.
- Некоторым пациентам показано ограничение потребления калия.
- При метаболическом ацидозе — «закислении» крови — назначают щелочную диету и бикарбонат натрия.
- При анемии применяют препараты, стимулирующие эритропоэз (образование новых эритроцитов) и препараты железа. В некоторых случаях проводят переливания эритроцитарной массы.
- Некоторым пациентам показано ограничение потребления белка.
- При дефиците витамина D назначают его препараты.
- С сердечной недостаточностью борются с помощью мочегонных средств, ограничения потребления натрия, в некоторых случаях проводят диализ.
Диализ при хронической почечной недостаточности необходим, когда возникают симптомы уремии, либо когда у пациента снижен объем циркулирующей крови, повышен уровень калия в крови, имеется закисление крови, если не удается эффективно устранить эти состояния другими способами. При запущенной хронической почечной недостаточности показана трансплантация почки.
Почечная недостаточность
Почечная недостаточность – это патологическое состояние, при котором частично или полностью утрачивается способность почек образовывать и/или выделять мочу, и, как следствие, развиваются серьезные нарушения водно-солевого, кислотно-щелочного и осмотического гомеостаза организма, которые приводят к вторичному повреждению всех систем организма. По клиническому течению различают острую и хроническую почечную недостаточность.
Острая почечная недостаточность
Острая почечная недостаточность развивается внезапно, как следствие острого (но чаще всего обратимого) поражения тканей почек, и характеризуется резким падением количества выделяемой мочи (олигурия) до полного ее отсутствия (анурия).
Причины острой почечной недостаточности
- нарушение почечной гемодинамики (шок, коллапс и др.);
- экзогенные интоксикации (яды, применяемые в народном хозяйстве и быту, укусы ядовитых змей и насекомых, лекарственные препараты);
- инфекционные болезни (геморрагическая лихорадка с почечным синдромом и лептоспироз);
- острые заболевания почек (острый гломерулонефрит и острый пиелонефрит);
- обструкция мочевых путей (острое нарушение оттока мочи);
- аренальное состояние (травма или удаление единственной почки).
Симптомы острой почечной недостаточности
- небольшое количество мочи (олигурия);
- полное отсутствие (анурия).
Состояние пациента ухудшается, это сопровождается тошнотой, рвотой, поносом, отсутствием аппетита, Возникают отеки конечностей, увеличивается в объеме печень. Больной может быть заторможен или наоборот наступает возбуждение.
В клиническом течении острой почечной недостаточности различают несколько стадий:
I стадия – начальная (симптоматика, обусловленная прямым воздействием причины, вызвавшей острую почечную недостаточность), длится от момента воздействия основной причины до первых симптомов со стороны почек — имеет различную продолжительность (от нескольких часов до нескольких дней). Может появится интоксикация (бледность, тошнота, боли в животе);
II стадия – олигоанурическая (основной признак – олигурия или полная анурия, также характерно тяжелое общее состояние больного, возникновение и бурное накопление в крови мочевины и других конечных продуктов обмена веществ белков, вызывающее самоотравление организма, проявляющееся заторможенностью, адинамией, сонливостью, поносом, артериальной гипертонией, тахикардией, отеками тела, анемией, печеночной недостаточностью, причем одним из характерных признаков являются прогрессивно нарастающая азотемия – повышенное содержание в крови азотистых (белковых) продуктов обмена и тяжелая интоксикация организма);
III стадия – восстановительная:
фаза раннего диуреза – клиника такая же, как и во II стадии;
фаза полиурии (увеличенное образование мочи) и восстановления концентрационной способности почек – нормализуются почечные функции, восстанавливаются функции дыхательной и сердечно-сосудистой систем, пищеварительного канала, аппарата опоры и движения, ЦНС; стадия продолжается около двух недель;
IV стадия – выздоровление – анатомо-функциональное восстановление почечной деятельности до исходных параметров. Может затянуться на много месяцев, иногда требуется до одного года.
Хроническая почечная недостаточность
Хроническая почечная недостаточность – это постепенное снижение функции почек до ее полного исчезновения, вызванное постепенной гибелью почечной ткани в результате хронического заболевания почек, постепенному замещению почечной ткани соединительной тканью и сморщиванию почки.
Хроническая почечная недостаточность возникает у 200-500 из одного миллиона человек. В настоящее время количество больных хронической почечной недостаточностью увеличивается ежегодно на 10-12%.
Причины возникновения хронической почечной недостаточности
Причинами возникновения хронической почечной недостаточности могут стать различные заболевания, которые приводят к поражению почечных клубочков. Это:
заболевания почек – хронический гломерулонефрит, хронический пиелонефрит;
болезни обмена веществ – сахарный диабет, подагра, амилоидоз;
врожденные заболевания почек – поликистоз, недоразвитие почек, врожденные сужения почечных артерий;
ревматические заболевания – системная красная волчанка, склеродермия, геморрагические васкулиты;
заболевания сосудов – артериальная гипертензия, заболевания, приводящие к нарушению почечного кровотока;
заболевания, приводящие к нарушению оттока мочи из почек – мочекаменная болезнь, гидронефроз, опухоли, приводящие к постепенному сдавлению мочевыводящих путей. Чаще всего причинами хронической почечной недостаточности бывают хронический гломерулонефрит, хронический пиелонефрит, сахарный диабет и врожденные аномалии развития почек.
Симптомы хронической почечной недостаточности
Выделяют четыре стадии хронической почечной недостаточности.
1) Латентная стадия. В этой стадии пациент может не предъявлять жалоб или же возникают утомляемость при физической нагрузке, слабость, появляющаяся к вечеру, сухость во рту. При биохимическом исследовании крови выявляют небольшие нарушения электролитного состава крови, иногда белок в моче.
2) Компенсированная стадия. В этой стадии жалобы больных те же, но возникают они чаще. Сопровождается это увеличением выделения мочи до 2,5 литров в сутки. Обнаруживаются изменения в биохимических показателях крови и в анализах мочи.
3) Интермиттирующая стадия. Работа почек еще сильнее уменьшается. Возникает стойкое повышение в крови продуктов азотистого обмена (обмена белка) – повышение уровня мочевины, креатинина. У пациента возникает общая слабость, быстрая утомляемость, жажда, сухость во рту, аппетит резко снижается, отмечают неприятный вкус во рту, появляются тошнота и рвота. Кожа приобретает желтоватый оттенок, становится сухой, дряблой. Мышцы теряют тонус, наблюдаются мелкие подергивания мышц, тремор пальцев и кистей. Иногда появляются боли в костях и суставах. У больного могут значительно тяжелее протекать обычные респираторные заболевания, ангины, фарингиты. В эту стадию могут быть выражены периоды улучшения и ухудшения в состоянии пациента. Консервативная (без хирургического вмешательства) терапия дает возможность регулировать гомеостаз, и общее состояние больного нередко позволяет ему еще работать, но увеличение физической нагрузки, психическое напряжение, погрешности в диете, ограничение питья, инфекция, операция могут привести к ухудшению функции почек и усугублению симптомов.
4) Терминальная (конечная) стадия. Для этой стадии характерны эмоциональная лабильность (апатия сменяется возбуждением), нарушение ночного сна, сонливость днем, заторможенность и неадекватность поведения. Лицо одутловатое, серо-желтого цвета, кожный зуд, на коже есть расчесы, волосы тусклые, ломкие. Нарастает дистрофия, характерна гипотермия (пониженная температура тела). Аппетита нет. Голос хриплый. Изо рта ощущается аммиачный запах. Возникает афтозный стоматит. Язык обложен, живот вздут, часто повторяются рвота, срыгивания. Нередко – понос, стул зловонный, темного цвета. Фильтрационная способность почек падает до минимума. Больной может чувствовать себя удовлетворительно на протяжении нескольких лет, но в эту стадию в крови постоянно повышено количество мочевины, креатинина, мочевой кислоты, нарушен электролитный состав крови. Все это вызывает уремическую интоксикацию или уремию (уремия – моча в крови). Количество выделяемой мочи в сутки уменьшается до полного ее отсутствия. Поражаются другие органы. Возникает дистрофия сердечной мышцы, перикардит, недостаточность кровообращения, отек легких. Нарушения со стороны нервной системы проявляются симптомами энцефалопатии (нарушение сна, памяти, настроения, возникновением депрессивных состояний). Нарушается выработка гормонов, возникают изменения в свертывающей системе крови, нарушается иммунитет. Все эти изменения носят необратимый характер. Азотистые продукты обмена выделяются с потом, и от больного постоянно пахнет мочой.
Профилактика почечной недостаточности
Профилактика острой почечной недостаточности сводится к предотвращению причин, вызывающих ее.
Профилактика хронической почечной недостаточности сводится к лечению таких хронических заболеваний как: пиелонефрит , гломерулонефрит, мочекаменная болезнь .
Прогноз
При своевременном и правильном применении адекватных методов лечения большинство больных с острой почечной недостаточностью выздоравливают и возвращаются к нормальной жизни.
Острая почечная недостаточность обратима: почки в отличие от большинства органов способны восстанавливать полностью утраченную функцию. Вместе с тем острая почечная недостаточность – это крайне тяжелое осложнение множества заболеваний, нередко предвещающее смерть.
Однако у части больных снижение клубочковой фильтрации и концентрационной способности почек остается, а у некоторых почечная недостаточность принимает хроническое течение, важную роль при этом играет присоединившийся пиелонефрит.
В запущенных случаях смерть при острой почечной недостаточности чаще всего наступает от уремической комы, нарушений гемодинамики и сепсиса.
Хроническую почечную недостаточность нужно контролировать и начинать лечение на ранних стадиях болезни, иначе она может привести к полной утрате почечных функций и потребовать пересадки почки.
Что можете сделать Вы?
Основная задача пациента вовремя заметить изменения, которые происходят с ним как со стороны общего самочувствия, так и со стороны количества мочи, и обратиться к врачу за помощью. Больные, у которых подтвержден диагноз пиелонефрита, гломерулонефрита, врожденных аномалий почки, системного заболевания, регулярно должны наблюдаться у нефролога.
И, конечно, нужно строго соблюдать назначения врача.
Что может сделать врач?
Врач определит в первую очередь причину, вызвавшую почечную недостаточность и стадию заболевания. После чего будет предприняты все необходимые меры по лечению и уходу за больным.
Лечение острой почечной недостаточности направлено в первую очередь на устранение причины, которая вызывает данное состояние. Применимы меры по борьбе с шоком, обезвоживанием, гемолизом, интоксикацией и пр. Больных с острой почечной недостаточностью переводят в реанимационное отделение, где им оказывается необходимая помощь.
Лечение хронической почечной недостаточности неотделимо от лечения заболевания почек, которое привело к почечной недостаточности.


