Рак яичников. Симптомы, диагностика и лечение.
Рак яичников – злокачественное поражение женских половых желёз. Это серьёзное онкологическое заболевание, чаще всего, встречается среди женщин среднего и старшего возраста. У молодых пациенток недуг, обычно, имеет наследственную природу. Причины возникновения рака яичников до конца не изучены, однако считается, что провоцирующими факторами являются гормональные нарушения, отсутствие беременностей и родов, а также генетическая предрасположенность.
Классификация рака яичников
Самым распространённым типом заболевания считается эпителиальный рак яичников. Он возникает в 9 из 10 случаев, формируясь из клеток, расположенных на поверхности органа. Злокачественные клетки быстро распространяются по брюшине. Метастазирование возможно также в область пупка, мочевого пузыря или кишечника, лимфатические сосуды тазовых и паховых узлов. Очаги поражения могут появиться в печени, селезёнке, лимфоузлах в области шеи и под ключицами. У некоторых пациенток первичная опухоль наблюдается в молочной железе, кишечнике, матке (опухоль Крукенберга).
Существует несколько видов эпителиальной патологии:
Серозная аденокарцинома яичников. Это наиболее агрессивный вид рака, поражающий, чаще всего, оба яичника. Опухоль имеет многокамерную, кистозную структуру. Злокачественные клетки вырабатывают серозную жидкость.
Эндометриоидная аденокарцинома яичника. Образование напоминает карциному эндометрия. Опухоль имеет кистозное строение и ножку. Развивается медленно, характер роста неагрессивный. Имеет благоприятный прогноз.
Светлоклеточная аденокарцинома яичников. Редкий вид карциномы. Опухоль состоит из содержащих гликоген прозрачных клеток и клеток, напоминающих по форме гвозди. Новообразование имеет высокую способность к метастазированию.
Опухоль Бреннера – доброкачественная, фиброэпителиальная опухоль с возможным перерождением в злокачественное образование.
Муцинозная аденокарцинома яичника. Многокамерное опухолевидное новообразование, заполненное муцином – слизеподобной жидкостью, которую вырабатывают эпителиальные клетки кистомы.
Смешанные опухоли яичников состоят из злокачественных образований разного гистологического типа.
Неклассифицированные опухоли яичников
Клиническую картину течения болезни, согласно международной классификации, принято разбивать на стадии (Т – первичная опухоль, М – отдалённые метастазы):
Первая стадия (Т1, I) характеризуется развитием новообразования в одном или обоих яичниках
Вторая стадия (Т2, II) характеризуется распространением опухоли в матку, трубы или соседние органы малого таза
Третья стадия (Т3, III) характеризуется метастазированием в брюшину
Четвёртая стадия (М1) отличается от предыдущих наличием опухоли в отдалённых органах
Симптомы рака яичников
На начальном этапе заболевания пациентка длительное время не испытывает никаких дискомфортных ощущений. Они появляются в момент, когда злокачественное новообразование достигает значительных размеров, а также начинаются процессы его распространения в другие органы. Прогрессирование рака яичников, чаще всего, происходит очень быстро.
Первичные проявления недуга могут вызывать периодические боли в животе, чувство сдавленности и тяжести. По мере развития рака яичников происходит нарастание слабости и усталости, ухудшение аппетита, небольшое повышение температуры тела, нарушение функций ЖКТ. Появляются острые, внезапные боли, связанные с разрывом капсулы яичника и последующим воспалением вокруг него. Пациентку могут беспокоить увеличение размеров живота из-за скапливающейся в его полости жидкости (асцит), одышка, проявления сердечно-сосудистой недостаточности, отёки конечностей, нарушение мочеиспускания, изменение характера менструаций (скудные выделения).
Стоимость консультации при при раке яичников?
| Наименование услуги | Цена (руб.) |
| Прием врача-онколога первичный | 2000 руб. |
| Приём врача-онколога повторный | 1500 руб. |
| Прием врача-терапевта первичный | 2000 руб. |
| Прием врача-терапевта повторный | 1500 руб. |
| Назначение лечения (составление индивидуальной схемы лечения) | 1500 – 3000 руб. |
Диагностика и лечение рака яичников
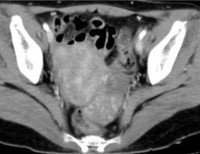
Диагностика рака яичников происходит в ходе визуального осмотра, гинекологического, инструментального и лабораторного исследований. При пальпации брюшной полости специалист определяет наличие асцита – одного из симптомов болезни. При гинекологическом обследовании выявляется наличие образований, однако определить степень их доброкачественности можно только с помощью аппаратного исследования и анализов. Среди основных методов инструментальной диагностики – УЗИ трансвагинальное (внутреннее) и трансабдоминальное (через поверхность брюшины), УЗИ щитовидной железы, МРТ органов малого таза, маммография. Для контроля отдалённых метастазов, в случае необходимости, пациентке назначают рентген лёгких, колоноскопию (эндоскопическое исследование толстой кишки), цистоскопию (исследование мочевого пузыря).
В области малого таза имеется более 100 лимфоузлов, и каждый из них может быть поражён на микроскопическом уровне. Для подтверждения наличия патологии рекомендуется диагностическая лапароскопия – осмотр брюшной полости с помощью эндоскопа. Аппарат вводится через небольшой разрез в брюшной стенке. Нарушения функций кроветворной системы, печени и почек определяются по анализам крови.
Лечение рака яичников включает в себя оперативное вмешательство и химиотерапию. Лучевая терапия в данном случае малоэффективна. Программа медицинских манипуляций зависит от стадии недуга, возраста пациентки и её общего самочувствия.
При I стадии удаляют матку, яичники и сальник. Выявленные в ходе операции очаги, напоминающие метастазы, отправляются на срочную биопсию. Если молодая женщина настаивает на сохранении детородной функции, удаляют только поражённый яичник. Из второго берут материал на гистологическое исследование. Основное условие – ранняя стадия рака, отсутствие метастазов в брюшину и другие органы.
При II-IV стадиях рака яичников производится циторедуктивное вмешательство – удаление максимального количества поражённых тканей и сопутствующих им метастатических очагов. Для уменьшения опухоли перед хирургическими манипуляциями часто назначается химиотерапия.
При неоперабельных состояниях ограничиваются биопсией опухолевого материала и химиотерапией, которая в этом случае, является самостоятельным методом борьбы с заболеванием.
Пациенткам, перенесшим операцию по удалению яичников, проводится химиотерапия. Она включает несколько курсов, сроки и продолжительность которых зависят от показателей эффективности лечения. Обычно препараты вводят внутривенно. Их дозировка подбирается строго индивидуально. Медикаменты подавляют рост злокачественных клеток и снижают риск возникновения рецидивов, однако их применение сопровождается появлением тошноты, рвоты, изменениями в составе крови. Во время прохождения сеансов и в период реабилитации желательно придерживаться щадящей диеты. В состав ежедневного меню следует добавить больше овощей и фруктов, нежирное мясо, яйца, молочные продукты, орехи, овсяную и гречневую каши, мёд, соки и морсы. Необходимо отказаться от алкогольных напитков, консервированных и копчёных продуктов, острых приправ, а также ограничить потребление сахара и сдобной выпечки.
Профилактика рака яичников
После окончания лечебных мероприятий пациентка должна каждые 3 месяца в течение первых двух лет наблюдаться у гинеколога с контролем уровня онкомаркера СА-125. Это необходимо для выявления повторного развития заболевания – увеличенные показатели СА-125 в крови могут свидетельствовать о рецидивирующем онкологическом процессе. Если состояние больного стабильно, режим посещения специалиста может постепенно меняться.
Специфических мер профилактики рака яичников нет. Рекомендуется выполнять некоторые правила:
Женщины, имеющие повышенный риск развития рака яичников, должны раз в полгода делать УЗИ органов малого таза и сдавать анализ крови на онкомаркер СА-125. Это позволит диагностировать опухоль на ранней стадии, когда эффективность терапии достаточна высока.
Записаться на обследование при раке яичников
Где пройти обследование при при раке яичников в Москве?
В многопрофильном медицинском центре «ДокторСтолет» вы всегда можете пройти обследование при при раке яичников. Наш медицинский центр расположен между станциями метро «Коньково» и «Беляево» (ЮЗАО г. Москвы в районе станций метро «Беляево», «Коньково», Тёплый Стан», «Чертаново», «Ясенево», «Севастопольская», «Новые Черёмушки» и «Профсоюзная»). Здесь Вас ждет высококвалифицированный персонал и самое современное диагностическое оборудование. Приятно удивят наших клиентов и вполне демократичные цены.

Тимонина Екатерина Сергеевна
Врач акушер-гинеколог, гинеколог-эндокринолог, врач УЗД (УЗИ)
Стаж работы более 10 лет
Медицинский центр Доктор Столет в Коньково и Беляево © 2017 Тел.: +7 (495) 126-36-13 E-mail: mail@doktorstolet.ru
Опухоль Бреннера ( Мукоидная фиброэпителиома )
Опухоль Бреннера – это фиброэпителиальное новообразование яичника, характеризующееся каменистой плотностью и склонностью к гормональной активности, часто сопровождающееся полисерозитом. Заболевание не имеет острого начала и чёткой картины. По мере роста неоплазии могут наблюдаться признаки эпигастрального дискомфорта, тазовые боли, запоры, увеличение живота, затруднение дыхания, слабость и снижение трудоспособности. Гормонопродуцирующие опухоли обладают феминизирующим, реже – маскулинизирующим эффектом. Диагноз устанавливается на основании результатов клинического осмотра, визуализирующих методов исследования. Лечение хирургическое или комплексное, зависит от характера патологии.
МКБ-10
Общие сведения
Опухоль Бреннера (мукоидная фиброэпителиома) – редко регистрируемая в практической гинекологии переходно-клеточная овариальная неоплазия, состоящая из элементов стромы и эпителия. Болезнь названа по имени немецкого патолога Бреннера, впервые описавшего её в 1907 году как «фолликулярную оофорому». Новообразование может развиться в любом возрасте, начиная с раннего детского, однако чаще встречается у женщин старше пятидесяти лет. Доля мукоидной фиброэпителиомы составляет 0,5-2% в структуре всех неоплазий яичника, в 95-98% случаев опухоль имеет доброкачественную природу. У 93-95% больных поражает один яичник, в 30% наблюдений сочетается с другими эпителиальными овариальными новообразованиями, в том числе расположенными контрлатерально.

Причины
Этиология опухоли Бреннера, как и подавляющего большинства других новообразований, остаётся неизвестной. Наиболее значимой причиной считается длительное состояние абсолютной или относительной гиперэстрогении, возникшей в силу различных (естественных, связанных с нарушениями нейроэндокринной и иммунной регуляции) обстоятельств. Факторы риска аналогичны таковым при прочих (исключая наследственный рак яичников) овариальных неоплазиях:
- Специфика анамнеза детородной функции. Вероятность развития овариальной фиброэпителиомы повышает отсутствие родов, длительный (свыше 35 лет) репродуктивный период, слишком ранний (до 19 лет) или поздний (после 35) срок первых родов, кратковременная (менее полугода) лактация, аборты.
- Болезни и травмы половых органов. Хронические воспаления или многократные острые реинфекции придатков матки создают преморбидный фон для опухолевой клеточной трансформации. Спаечный процесс, перенесённые операции на органах малого таза ухудшают питание тканей яичника, что также может способствовать возникновению новообразования.
- Эндокринные и обменные патологии. Нарушения репродуктивного и энергетического гомеостаза (особенно в сочетании) значительно увеличивают риск неоплазий органов и тканей, богатых рецепторами гормонов. В развитии опухолей яичников особенно велика роль женского бесплодия эндокринного генеза. Заболеваемость повышена у женщин, страдающих сахарным диабетом, метаболическим синдромом, нарушением функций яичников, гипофиза, щитовидной железы и надпочечников.
- Прием лекарственных препаратов. Формирование овариального новообразования может спровоцировать приём высокодозированных комбинированных оральных контрацептивов, а также эстрогенов в рамках заместительной терапии в пери- и постменопаузе.
Предрасполагающие условия для развития опухоли создают тяжёлые затяжные инфекции, интоксикации, чрезмерное употребление насыщенных жирных кислот и длительные стрессы. У маленьких девочек фиброэпителиома может быть следствием частых простудных заболеваний, использования талька, содержащего частицы асбеста, для туалета промежности в младенчестве.
Патогенез
Патогенез новообразования до сих пор неясен. Предполагается, что источником неоплазии является покровный целомический эпителий яичника или скопления клеток, имеющих сходство с уротелием (гнёзда Вальдхарда). Прогрессия опухоли до инвазивной (злокачественной) происходит постепенно в процессе малигнизации доброкачественного образования. Воздействие неблагоприятных факторов приводит к мутации гена PIK3CA, запускает метапластический процесс, в результате которого целомический эпителий и узелки Вальдхарда трансформируются в переходно-клеточный (фенотипически напоминающий уротелий – слизистую выстилку мочевого пузыря) и желёзистый эпителий. Злокачественные бреннеровские опухоли относятся к овариальным карциномам первого типа (согласно дуалистической теории патогенеза овариального рака) – длительно протекающим, имеющим низкий злокачественный потенциал.
Новообразование представлено солидным, кистозным или кистозно-солидным узлом повышенной плотности, кисты заполнены слизистым содержимым. В доброкачественных неоплазиях обычно преобладает фиброзный компонент, в злокачественных – эпителиальный. Диаметр варьируется от небольшого (до 5 см), характерного для доброкачественных образований, до крупного (10-20 см), наблюдающегося при злокачественных опухолях. Иногда фиброэпителиомы достигают гигантских размеров (до 30 см). Типично развитие синдрома Мейгса. Эстрогенпродуцирующие формы почти всегда сочетаются с гиперпластическими процессами эндометрия и молочных желёз.
Классификация
Важнейшее прогностическое значение имеют гистологические характеристики новообразования: наличие или отсутствие инвазивного роста, уровень атипии клеток, снижение их дифференцировки. С учетом этих критериев выделяют три формы опухоли Бреннера, требующие разного лечебного подхода (публикация ВОЗ, четвёртое издание классификации опухолей женской половой системы):
- Доброкачественные. Характеризуются пролиферацией без атипии клеток. Макроскопически выявляется чёткое отграничение от соседних тканей, гладкая или дольчатая поверхность, кальцификация стромы.
- Пограничные. Имеют малый злокачественный потенциал, склонны к пролиферативному росту и клеточной атипии, но без прорастания в соседние структуры. Образованы однокамерными или многокамерными кистами с солидными папиллярными включениями. Пограничные фиброэпителиомы, в отличие от серозных и муцинозных атипических пролиферирующих неоплазий, не склонны к метастазированию.
- Злокачественные. Отличаются снижением клеточной дифференцировки, неконтролируемым ростом с прорастанием и разрушением соседних структур. Злокачественные фиброэпителиомы могут представлять собой как кистозные, так и солидные образования с выраженным фиброзом стромы.
Кроме того, пограничные и злокачественные неоплазии принято различать по стадиям (классификация FIGO) и степени распространённости (международная классификация TNM). Первая стадия (соответствие по TNM – T1N0M0) характеризуется поражением только яичников; вторая (T2N0M0) – распространением на брюшину и органы малого таза; третья (T3N0M0 или T1-3N1M0) – поражением регионарных лимфатических узлов, капсулы печени и селезёнки; четвёртая (T1-3N0-1M1) – вовлечением отдаленных органов, периферических лимфоузлов.
Симптомы опухоли Бреннера
Некрупные новообразования чаще протекают бессимптомно, обнаруживаются случайно в ходе инструментального исследования или оперативного вмешательства по поводу другого заболевания. Возможны боли в нижней части живота – тупые, тянущие, односторонние (со стороны поражения). Если опухоль обладает эстрогенной активностью, у больных репродуктивного возраста могут отмечаться меноррагии и метроррагии, у девочек – преждевременное половое созревание изосексуального типа (раннее появление вторичных половых признаков, месячных). У женщин в постменопаузе наблюдается возобновление менструальноподобных кровянистых выделений из половых путей, моложавый вид, повышение либидо.
Андрогенпродуцирующие опухоли характеризуются аменореей, олигореей, бесплодием, вирилизацией – волосистостью в области подбородка, щёк, груди, конечностей и средней линии живота, ромбовидным оволосением лобка, огрубением голоса, атрофией или недоразвитием (в юности) молочных желёз, гипертрофией клитора. У девочек запаздывает половое созревание. Полисерозит (триада Мейгса) может развиваться на фоне микроскопических неоплазий и проявляется слабостью, быстрой утомляемостью, затруднением дыхания, сердцебиением.
Иногда даже при выраженном асците или крупных опухолях больная может жаловаться лишь на увеличение живота, однако новообразования большого объёма нередко сопровождаются симптомами сдавления желудочно-кишечного тракта – болью в области пупка, подложечной области, ощущением переполнения, распирания живота после еды, вздутием живота, отрыжкой, тошнотой, рвотой, запорами. Сдавление мочевыводящих путей приводит к поллакиурии, затруднению мочеиспускания.
Осложнения
Фиброэпителиомы, как и другие овариальные новообразования, могут осложняться перекрутом ножки с последующей ишемией и некрозом ткани – состоянием, требующим экстренного оперативного вмешательства. При крупных неоплазиях и синдроме Мейгса наблюдаются нарушения деятельности жизненно важных органов, приводящие к выраженной сердечно-сосудистой и дыхательной недостаточности. Наиболее грозное осложнение опухоли Бреннера связано с ее озлокачествлением. Злокачественные формы в 50% случаев сопровождаются метастазами в лимфатические узлы, брюшину и отдалённые органы – печень, лёгкие, кости и головной мозг. Хотя сама доброкачественная овариальная неоплазия редко малигнизируется, её гормональная активность у 20% больных провоцирует развитие карциномы тела матки, реже – молочной железы.
Диагностика
Диагностика мукоидной фиброэпителиомы затруднена ввиду её малой доступности, отсутствия патогномоничных симптомов, специфики микроскопического строения – фиброза стромы, осложняющего выявление микроинвазивного рака. Патологию дифференцируют с метастатической карциномой, исходящей из мочевого пузыря, миомой матки, другими овариальными неоплазиями (в первую очередь с более агрессивной небреннеровской переходно-клеточной карциномой), воспалительными заболеваниями придатков и аппендицитом. Обследование проводится под руководством гинеколога или онкогинеколога. Диагностическая программа включает:
- Физикальный осмотр. Анализ жалоб пациентки, общий и гинекологический осмотр дают возможность заподозрить опухоль по субъективным и объективным признакам синдрома Мейгса, гиперэстрогении или гиперандрогении. Достаточно крупную неоплазию можно выявить и дифференцировать от асцита при пальпации.
- Интроскопические методы. Основным методом инструментальной диагностики является УЗИ органов малого таза, позволяющее обнаружить даже мелкие образования и предположить наличие опухоли Бреннера по характерным эхографическим признакам. Для уточнения диагноза также могут назначаться КТ и МРТ малого таза.
Верификация диагноза осуществляется во время хирургической операции по результатам срочного гистологического исследования препарата удалённого новообразования. До оперативного вмешательства биопсия не производится во избежание диссеминации процесса в случае пограничного или злокачественного характера опухоли.
Лечение опухоли Бреннера
Поскольку неоплазия встречается редко и изучена мало, единая тактика лечения патологии отсутствует. Основным методом является хирургическая операция, объём которой зависит от гистологического типа и распространённости новообразования. При доброкачественных опухолях достаточно резекции яичника или односторонней аднексэктомии. При пограничных и микроинвазивных злокачественных неоплазиях у молодых пациенток, желающих сохранить фертильность, может выполняться односторонняя аднексэктомия с условием последующего тщательного наблюдения, однако более надёжным методом является экстирпация матки с придатками, дополненная оментэктомией.
Доброкачественные и пограничные опухоли лечат только оперативно. В случае распространения злокачественного процесса на брюшину, лимфатические узлы и дистантные органы дополнительно может назначаться лучевая и химиотерапия, однако единых протоколов не существует, а целесообразность и эффективность применения перечисленных методик в том или ином случае до настоящего времени остаётся предметом дискуссий.
Прогноз и профилактика
Прогноз доброкачественных и пограничных опухолей Бреннера благоприятный, пятилетняя выживаемость приближается к 100%, однако пограничные неоплазии достаточно часто рецидивируют, причём рецидивное новообразование может иметь злокачественный характер. В случае злокачественного поражения, ограниченного яичниками, пять и более лет после лечения живут 88% больных, распространение опухолевого процесса ведёт к ухудшению прогноза.
Основные меры первичной профилактики – своевременное лечение болезней женских половых органов, коррекция гормональных нарушений, борьба с ожирением, сбалансированное питание, где основная часть жиров должна поступать из продуктов, богатых полиненасыщенными жирными кислотами (жирных сортов морских рыб, орехов, растительных масел). Вторичная профилактика состоит в диспансерном гинекологическом наблюдении женщин, страдающих бесплодием и обменно-эндокринными патологиями, с целью раннего выявления опухоли и пожизненном наблюдении онкогинекологом больных, получавших лечение по поводу пограничной и злокачественной неоплазии.
1. Новая классификация опухолей яичника/ Франк Г.А., Москвина Л.В., Андреева Ю.Ю. // Архив патологии – 2015 – №4.
2. Переходно-клеточные опухоли яичников / Черепанова Е.В., Лактионов К.П., О.А.Анурова, А.И.Зотиков// Опухоли женской репродуктивной системы – 2012 – №2.
3. Морфология рака яичников в в классификации ВОЗ 2013 года/ Ожиганова И.Н.// Практическая онкология – 2014 – Т.15 – №4.
Пограничные опухоли яичников
Новообразования яичников – достаточно распространенное явление среди женщин. Они бывают как доброкачественные, так и злокачественные, но есть и отдельная группа – пограничные, которые имеют признаки, не позволяющие их отнести ни в одну из выше перечисленных групп.
Диагностируют пограничные опухоли у женщин в возрасте от тридцати до сорока пяти лет, и именно они выступают причиной, из-за которой пациентки не могут забеременеть.
Высокая вероятность рецидива в случае не радикального лечения не дает отнести их к доброкачественным новообразованиям, но и к злокачественным отнести их не представляет возможным. Более чем в шестидесяти процентов случаев диагностируют пограничные опухоли яичников на начальной стадии, а это один из залогов благоприятного прогноза.

Проблема пограничной опухоли яичника состоит как раз в том, что женщины хотят сберечь фертильную функцию, а органосохраняющие методы лечения несут высокую вероятность рецидивирования.
Специалисты Юсуповской больницы разрабатывают план лечения для каждой пациентки индивидуально и максимально учитывают ее потребности. Врачи следят за новинками в медицине, внедряют новые методы и технологии. За годы работы в Юсуповской больнице диагностика и лечение пограничных опухолей яичников проводилась тысячам женщин, и каждая из них выбрала оптимальный для себя метод.
Лучшая больница Москвы с удобным расположением, ведущими специалистами разных отраслей медицины, современным оборудованием, компетентным персоналом и комфортабельными палатами оказывает помощь населению в круглосуточном режиме. Диагностику можно пройти амбулаторно, без очередей и заминок. Лечение подбирается с учетом особенностей каждой пациентки, а также разрабатывается курс реабилитации и в благоприятных условиях восстановление происходит в максимально короткие сроки. Записаться на консультацию необходимо в онлайн режиме и по телефону. Во время личного разговора с врачом можно получить ответы на вопросы о этиологии, патогенезе, диагностике, лечению и реабилитации данного заболевания, решить вопросы госпитализации и дальнейшей тактики.
В случае пограничных опухолей яичников очень важно в начальной стадии правильно расставить приоритеты и не допустить распространению заболевания. На сайте Юсуповской больницы большое количество информации, касающееся данной патологии, а также многих других. Сайт по праву считается одним из лучших информационных сайтов сети.
Причины пограничных опухолей яичников
Пограничные опухоли яичников по морфологическим, клиническим и прогностическим критериям занимают некое срединное положение между злокачественными и доброкачественными новообразованиями. Но, как и в их случае, достоверных причин их возникновения на данное время не установлено. Многочисленные проведенные исследования свидетельствуют о том, что значительно повышают вероятность возникновения пограничных опухолей яичников следующие факторы:
- Повышенная масса тела (индекс массы тела выше 25кг/м2);
- Стимулированная овуляция;
- Отягощенная наследственность;
- Иммунодефицитные состояния;
- Длительные гормональные нарушения;
- Врожденные аномалии развития органов мочеполовой системы, надпочечников, гипофиза и гипоталамуса;
- Канцерогенные вещества;
- Ультрафиолетовое и ионизирующее излучения;
- Прием эстрогенов;
- Отсутствие беременности и родов в анамнезе;
- Метаболические заболевания;
- Заболевания эндокринной системы, в частности сахарный диабет;
- Оральная контрацепция;
- Вредные привычки – алкоголь, курение, наркомания и т.д.
Не опровергается также и инфекционно-вирусная теория возникновения пограничных опухолей яичников.
Достоверным считается тот факт, что беременность, роды и кормление грудью значительно снижают риски возникновения пограничных опухолей яичников.
Классификация пограничных опухолей яичников
От злокачественных новообразований пограничные опухоли яичников отличаются тем, что для них нехарактерна стромальная деструктивная инвазия. Согласно цитологической классификации, пограничные опухоли яичников разделяют на наиболее распространённые – серозная и муцинозная, и более редкие – эндометриоидные, опухоль Бреннера, метанефроидные и смешанные формы.
Также их принято разделять на инвазивные и неинвазивные. Опухоли, которые имеют форму узла и располагаются на ножке, называют поверхностными, а кистовидные злокачественные новообразования – внутрияичниковыми.
Метастазы пограничных опухолей яичников могут располагаться как в толще, так и на поверхности малого и большого сальников.
Симптомы пограничных опухолей яичников
На ранних стадиях пограничные опухоли яичников не имеют не то что специфических признаков, а не дают клиники вообще. Очень часто их диагностируют случайно во время профилактических осмотров или проведения ультразвукового исследования.
Также заподозрить пограничную опухоль яичника может специалист в случае проблемы первичного бесплодия, ведь именно данная опухоль является причиной невозможности забеременеть. Если беременность все-таки наступает, пограничная опухоль яичника может выступить причиной невынашивания.
Хоть в начале заболевания клинических симптомов практически нет, но в дальнейшем могут возникнуть тянущие боли внизу живота и дискомфорт в пояснице, который вначале носит односторонний характер, но вскоре охватывает и вторую сторону. Эти симптомы неинтенсивные и редко становятся причиной обращения к специалисту.
Увеличение размера пограничной опухоли яичника к увеличению живота, что очень часто пациентки объясняют себе набором веса или беременностью.
В дальнейшем присоединяются симптомы, связанные с прогрессированием процесса:
- Плохой аппетит или его отсутствие;
- Диспепсические явления;
- Чрезмерная усталость, вялость, сонливость;
- Повышается температура тела до субфебрильных цифр;
- Снижается масса тела и т.д.
Диагностика пограничных опухолей яичников
Сбор жалоб и анамнеза дополняется гинекологическим осмотром, а также лабораторными и инструментальными методами исследования.
Лабораторные методы включают следующие анализы:
- общий анализ крови. Специфических признаков нет, но в нем есть признаки анемии разной степени тяжести, уменьшение количества лейкоцитов и увеличение скорости оседания эритроцитов;
- Исследование уровня эстрогенов, прогестерона и тестостерона в крови;
- Определение концентрации CA-125, ХГТ, РЭА, АФП;
- Цитологическое и гистологическое исследование биоптата;
- Определение группы крови, кровь на вирусные гепатиты и сифилис;
- Молекулярное исследование и т.д.
Из инструментальных методов могут быть использованы следующие:
- ультразвуковое исследование, которое дает обнаружить опухоль маленьких размеров, которую во время гинекологического исследования пропальпировать не удалось. Так же дает возможность получить информацию о локализацию новообразования, прорастание в близлежащие органы;
- компьютерная или магнитно-резонансная томография выполняется для исключения или подтверждения метастазов;
- пункционная биопсия с последующим микроскопическим исследованием биоптата;
- диагностическая лапароскопия, а при невозможности ее проведения – диагностическая лапаротомия.
Проведение данных физикальных, лабораторных и инструментальных методов позволит не только определить доброкачественное, пограничное или злокачественное новообразование, а и даст представление о локализации, стадии и распространенности, а также поможет определиться с дальнейшей тактикой ведения пациентки.
Лечение пограничных опухолей яичников
Поскольку основная масса пациенток – женщины репродуктивного возраста, вполне обоснованным их желанием является сохранение матки как органа и, хотя бы, части яичника, которая бы и продолжала функционировать.
Эффективным и оправданным методом лечения пограничных опухолей яичников является хирургический метод.
Щадящая операция подразумевающая одностороннее удаление яичника и брюшины с сохранением второго яичника и матки несет за собой определенный риск. Каждая женщина должна понимать, что пограничная опухоль яичника после такой операции может, а как показывает практика скорее всего и будет, рецидивировать.
Если пациентка все-таки настаивает на органосохраняющей операции, она должна понимать серьезность ситуации и наблюдаться у гинеколога, регулярно обследоваться.
Важно знать, что есть возможность сохранить яйцеклетки путем криоконсервации, таки образом сохраняется возможность выполнения репродуктивной функции даже после двухстороннего удаления яичников.
Женщинам в менопаузе наиболее правильным считается обширное оперативное вмешательство, которое подразумевает удаление матки с придатками, большим сальником с последующей множественной биопсией брюшины. Такой объем вмешательства оправдан значительным улучшением прогноза при пограничной опухоли яичника после операции.
Многочисленные исследования свидетельствуют в пользу неэффективности применения химиотерапевтических препаратов для профилактики рецидивов.
Важно понимать, что несвоевременное лечение, или вовсе отказ от него несет за собой тяжелые последствия в виде перехода в злокачественную форму, так называемая малигнизация, сдавление соседних органов и структур, нарушение репродукции, некроз, перфорация, пенетрация, кровотечение и др.
Юсуповская больница – это не просто рядовая больница Москвы. Она изначально создавалась, чтоб каждый пациент мог в комфортных условиях, в окружении тепла и заботы, получить все необходимые медицинские услуги.
Диагностика и лечение в Юсуповской больнице выполняются с использованием современной техники. Все оборудование высокоточное, качественное. Доктора, которые работают в Юсуповской больнице, обладают не только наивысшими профессиональными, но и прекрасными человеческими качествами, такими как сочувствие и поддержка.
Персонал Юсуповской больницы работает двадцать четыре часа в сутки, чтобы каждый пациент мог получить высокопрофессиональную помощь в любое время суток.
Пограничные опухоли яичников хоть и очень часто долгое время не приносят никакого дискомфорта пациенткам, но требуют обязательного лечения. Опыт наших специалистов, современные технологии и совместная работа врачей Юсуповской больницы помогают найти подход к каждой пациентке, выбрать наиболее эффективную тактику лечения, обезопасить женщину от рецидива и дают возможность вновь почувствовать себя здоровой.
Не стоит откладывать проблему, необходимо немедленно ее решить. Обсудить и объяснить то, что раньше казалось пациенту недостижимым – важная часть работы хорошего специалиста. Вылеченная на ранней стадии пограничная опухоль яичника, не несет за собой никаких последствий для здоровья женщины. Записаться на консультацию можно по телефону или в онлайн режиме в любое время дня и ночи. В Юсуповской больнице всегда рады помочь пациенту.
Опухоль Бреннера: симптомы и лечение
Опухолью Бреннера (синонимы: коллоидная аденофиброма, мукоидная фиброэпителиома) называют фиброэпителиальное овариальное образование, которое характеризуется очень высокой плотностью и предрасположенностью к продукции эстрогенов или андрогенов в большом количестве. Новообразование получило свое название по имени врача Бреннера, который описал данную опухоль в 1907 году и назвал фолликулярной оофоромой.
Изначально неоплазия характеризуется доброкачественностью, но при действии неблагоприятных факторов способна переродиться в рак.
У патологии отсутствует острое начало и клиника с характерными проявлениями. В процессе роста опухоли возникают дискомфорт в эпигастрии, боли внизу живота и увеличение его размеров, нарушение дыхания и снижение работоспособности. В зависимости от выработки эстрогенов или андрогенов неоплазия оказывает феминизирующее или маскулинизирующее действие. Диагностика патологии включает данные клинического осмотра и визуализирующие методы исследования. Лечение только хирургическое, при озлокачествлении образования дополняется химио- или лучевой терапией.
Опухоль Бреннера яичника: что это
Неоплазия является редким видом овариальных образований и относится к переходным (пограничным) опухолям яичника. Опухоль Бреннера может сформироваться как у девочек, так и женщин репродуктивного возраста, но чаще развивается после 45 лет. На долю коллоидной аденофибромы приходится 0,5 – 2% от общего количества всех овариальных новообразований, причем в 95 – 98% случаев природа опухоли доброкачественная. У 95% пациенток мукоидная фиброэпителиома развивается в одном яичнике, в 30% случаев наличие опухоли Бреннера сочетается с другими овариальными неоплазиями (включая и противоположный яичник).
Сочетание опухоли Бреннера с муцинозной цистаденомой (20% случаев) или другими опухолями яичника существенно увеличивают риск озлокачествления образования.
Внешне опухоль выглядит как округлое или овоидное образование, размеры которого могут иметь 5-7 мм – 20-30 см. Поверхность образования гладкая или узловатая, консистенция каменистая. На разрезе неоплазия имеет белесоватый цвет и схожа с твердой фибромой, а иногда имеет губчатое или кистозное строение. При гистологическом исследовании в фиброзной ткани опухоли обнаруживаются эпителиальные клетки в форме тяжей либо островков и микрокисты, заполненных слизью. Кровоснабжение опухоли развито плохо. Считается, что патология может происходить из нескольких источников (овариальная ткань, строма придатков, остатков мезонефрального протока).
Этиология
Причины развития данной неоплазии, как и большинства других новообразований, неизвестны. Установлено, что опухоль Бреннера развивается при длительном абсолютном или относительном избытке эстрогенов, обусловленного различными обстоятельствами (естественные факторы, расстройства нейроэндокринной регуляции и иммунитета). К факторам риска возникновения патологии относятся:
- Особенности анамнеза деторождения. Риск формирования фиброэпителиомы яичника возрастает при отсутствии родов, продолжительном (больше 35 лет) репродуктивном периоде, ранних (младше 19) или поздних первых (старше 35) родах, кратковременном периоде кормления грудью (менее 6 месяцев), многочисленных абортах.
- Заболевания, травмы гениталий. Хронические воспалительные процессы или часто возникающие острые воспаления придатков обуславливают формирование преморбидного фона для трансформации овариальных клеток в опухолевые. Также развитию неоплазии способствуют операции на придатках и матке, спаечный процесс в малом тазу ввиду ухудшения трофики овариальных тканей.
- Нарушения обмена веществ, эндокринные патологии. Расстройства репродуктивной функции и энергетического гомеостаза существенно увеличивают вероятность развития новообразований тканей, чувствительных к действию половых гормонов. Овариальные опухоли нередко развиваются и женщин с бесплодием эндокринной природы. Также повышает риск формирования опухоли Бреннера имеющийся сахарный диабет, метаболический синдром, нарушение работы яичников, гипофиза, щитовидки и надпочечников.
- Употребление лекарств. Спровоцировать возникновение овариальной неоплазии может прием КОК с высоким содержанием гормонов и эстрогенов в пери- и постменопаузу в качестве заместительной гормонотерапии.
К предрасполагающим факторам развития фиброэпителиомы относятся затяжные инфекции с тяжелым течением, интоксикации, избыток в пище насыщенных жирных кислот, продолжительные стрессы. У девочек запустить развитие опухоли Бреннера могут частые простуды и использования талька для туалета интимной зоны в младенческом возрасте.
Классификация
Систематизируют коллоидную аденофиброму по наличию/отсутствию инвазивного роста, уровню перерождения клеток и снижению их дифференцировки. В зависимости от перечисленных критериев различают 3 формы неоплазии, требующие разной лечебной тактики:
- Доброкачественная. Для данной формы характерна пролиферация клеток без их атипии. Макроскопически визуализируется образование с гладкой либо дольчатой поверхностью и кальцификацией стромы с четким отграничением от близлежащих органов.
- Пограничная. Обладает малым потенциалом к малигнизации, но склонна к пролиферативному росту и клеточному перерождению без инвазии в близлежащие ткани. Представлена однокамерными или многокамерными кистозными полостями с сосочковыми солидными включениями.
Пограничная фиброэпителиома редко перерождается в злокачественную опухоль.
- Злокачественная. Характеризуется снижением дифференцировки клеток и неконтролируемым ростом с инвазией в соседние структуры. Злокачественные аденофибромы могут быть как кистозными, так и солидными образованиями со значительным фиброзом стромы.
Пограничные и злокачественные фиброэпителиомы классифицируют по стадиям и степени распространенности процесса. При первой стадии поражаются только яичники/яичник, при второй в процесс вовлекается брюшина и тазовые органы, при третьей поражаются регионарные лимфоузлы, при четвертой в процесс вовлекаются отдаленные ткани, органы и лимфоузлы.
Симптомы опухоли Бреннера
Опухоли маленьких размеров клинически не проявляются и выявляются случайно в ходе проведения диагностической лапароскопии либо операции по поводу иного заболевания придатков. Симптоматика нарастает медленно. Возможно появление дискомфорта внизу живота в виде тянущих, тупых болей. Боли односторонние и соответствует стороне пораженного яичника. При эстрогенпродуцирующей опухоли Бреннера женщины жалуются на длительные и обильные менструальные кровотечения, появление межменструальных выделений. Усиленная продукция эстрогенов вызывает развитие гиперпластических процессов эндометрия. У девочек эстрогенпродуцирующая фиброэпителиома приводит к преждевременному половому созреванию, а у женщин постменопаузального возраста появлению менструальноподобных кровотечений, омоложению и повышению полового влечения.
При формировании андрогенпродуцирующей опухоли отмечается олигоменорея вплоть до прекращения месячных, бесплодие и вирильный синдром (увеличение роста волос на лице, груди, спине, разгибательных поверхностях конечностей, огрубение голоса, гипоплазия молочных желез, увеличение клитора). Девочки с андрогенпродуцирующей опухолью отстают в половом развитии.
Значительные размеры неоплазии вызывают увеличение размеров и деформацию живота, расстройства работы соседних органов (дизурические нарушения, диарея с запорами). При прогрессировании патологии развивается синдром Мейгса (скопление жидкости в брюшной и плевральной полостях), что вызывает слабость с быстрой утомляемостью, одышку, усиление сердцебиения, общую отечность, бледность кожи и слизистых.
Синдром Мейгса может сформироваться на фоне опухоли микроскопических размеров.
Неоплазии больших размеров сдавливают желудок, что проявляется болью в околопупочной и подложечной области, чувством переполнения желудка, распиранием живота после приема пищи, тошнотой и рвотой.
Осложнения
Опухоль Бреннера, как и прочие овариальные образования, может осложниться перекрутом ножки неоплазии или разрывом капсулы, что приводит к развитию острого живота и требует проведения немедленной операции. Фиброэпителиома значительных размеров нарушает функционирование дыхательной и сердечно-сосудистой системы и приводит к развитию сердечно-сосудистой и дыхательной недостаточности. Злокачественная форма адренобластомы в половине случаев метастазирует в лимфоузлы, брюшину и далеко расположенные органы (печень, легкие, головной мозг). Наличие доброкачественной опухоли Бреннера, несмотря на низкий риск ее малигнизации, провоцирует возникновение аденокарциномы матки и рака молочной железы.
Диагностика
Диагностировать коллоидную аденофиброму сложно из-за отсутствия характерных признаков, малой доступности и особенностей гистологического строения (наличие фиброзной стромы, затрудняющей обнаружение микроинвазивного рака). Дифференциальный диагноз патологии проводят с раком мочевого пузыря, фибромиомой матки, различными овариальными опухолями, аппендицитом и воспалением придатков. В план диагностического поиска входят:
- Осмотр пациентки. Собранные анамнез и жалобы, проведение общего и гинекологического осмотра позволяют заподозрить патологию по гиперэстрогенным или гиперандрогенным проявлениям и признакам полисерозита. Опухоль значительных размеров можно прощупать и отличить от асцита при проведении пальпации живота.
- Инструментальные методы. Ведущим методом выявления новообразования является УЗИ тазовых органов (позволяет выявить мелкие опухоли и заподозрить фиброэпителиому по характерным УЗ-признакам). Дополнительно применяются КТ и МРТ сосудов и органов таза.
Также в план обследования входит изучение влагалищного мазка на микрофлору и цитологический мазок с цервикса, определение уровня онкомаркеров (СА-125), общие анализы крови и мочи, исследование гормонального фона.
Гистологическое исследование опухоли проводится в срочном порядке в процессе хирургического вмешательства, чтобы избежать диссеминации процесса при выявлении злокачественной или пограничной формы неоплазии.
Лечение опухоли Бреннера
Единой лечебной тактики в отношении мукоидной фиброэпителиомы не разработано ввиду малой ее изученности и редкой встречаемости. Основным методом лечения служит оперативное вмешательство, объем которого определяется гистологическим строением неоплазии и инвазией в соседние органы.
При опухоли Бреннера доброкачественной формы выполняется резекция яичника или удаление придатков со стороны поражения. У пациенток, желающих сохранить фертильность при выявлении пограничной опухоли или микроинвазивного злокачественного процесса в ней, удаляют придатки со стороны поражения, но с последующим тщательным наблюдением. Хотя в данном случае более надежной операцией считается экстирпация матки с придатками и резекцией большого сальника.
Лечение доброкачественных и пограничных неоплазией проводится только хирургическим методом. При диссеминации злокачественного процесса в лимфоузлы, на брюшину и отдаленные органы оперативное вмешательство дополняется облучением и химиотерапией.
Прогноз и профилактика
Удаление доброкачественных и пограничных аденофибром обеспечивает благоприятный прогноз и 100% пятилетнюю выживаемость. Но пограничные опухоли Бреннера отличаются склонностью к рецидивированию, и повторно возникшая неоплазия может обладать злокачественностью. После удаления опухоли со злокачественным характером, но ограниченной пределами яичника, пятилетняя выживаемость составляет 88%. При распространенности процесса прогноз ухудшается.
К основным профилактическим мероприятиям относятся регулярное посещение гинеколога и своевременная терапия гинекологических заболеваний, коррекция гормональных расстройств, нормализация веса при ожирении, рациональное питание, отказ от вредных привычек и абортов. Вторичная профилактика включает диспансерное наблюдение женщин с бесплодием и обменно-эндокринными заболеваниями, пожизненный диспансерный учет пациенток после удаления пограничных и злокачественных фиброэпителиом.
Рак яичников у женщин
Рак яичников у женщин важно выявить как можно раньше. Это злокачественное онкологическое заболевание, которое может развиться у женщин любого возраста, в том числе, у беременных.
Виды опухолей
Есть доброкачественные опухоли, которые могут становиться раком, то есть злокачественными.
Такие образования делят на 3 группы: доброкачественные, злокачественные и переходные. Сюда относят:
– муцинозную цистаденокарциному или цистаденому
Эпителиальные опухоли диагностируют в основном у пациенток в возрасте от 45 до 50 лет. Этот вид образований представляет собой кисты, во многих случаях наблюдается их доброкачественность. Поражение фиксируют сразу на двух яичниках, кисты неоднородны. После хирургического удаления проводят исследование, чтобы понять, какого качества была опухоль.
Так называемая пограничная злокачественность выявляется у муциозных образований. Они могут выделять большое количество слизи в живот женщины, потому понадобятся регулярные операции. Исход в основном летальный. Очень плохой прогноз врачи дают также при так называемых недифференцированных опухолях. Такие образования имеют очень примитивные клетки, потому непонятно, злокачественная или доброкачественная это опухоль.
- андробластомы
- гранулезоклеточные текомы
Стромальные гранулезоклеточные опухоли выделяют большое количество гормонов, потому четко проявляется соответствующая симптоматика. Если такое случилось у девочек до первых критических дней, у них отмечают выделения крови из влагалища, увеличение груди и прочие проявления раннего созревания.
Если опухоль такого плана развивается у женщин в репродуктивном возрасте, у них начинаются активные кровотечения, отличные от критических дней. В период менопаузы отмечается визуальное омоложение внешности при развитии опухолей стромального вида. Диагностика во многих случаях проходит, когда рак только начинает развиваться. Потому почти всегда прогноз дается хороший.
При развитии андробластом (что бывает у девочек, девушек и молодых женщин) также наблюдается дисбаланс гормонов. Начинают доминировать мужские гормоны. Типична такая симптоматика:
- рост волос на лице
- огрубение голоса
- атрофия груди (отсутствие месячных)
Если пролечить андробластому, то клиника сходит на нет.
Сюда относят тератомы, опухоли в желточном мешке, дисгерминомы. Опухоль формируется из зародышевых клеток. Проявления заболевания начинаются у маленьких девочек или девушек в пубертатном периоде. Есть такой вид данных опухолей как дермоидная киста. Она доброкачественная, а все другие герминогенные образования являются злокачественными. В дермоидной кисте могут быть:
- зачатки ногтей
- клетки щитовидной железы
- зачатки зубов
- волосы
Если такую опухоль грамотно удалить, то снова она не развивается. Гормоны опухоль такого плана не выделяет. Но болезнь приводит в основном к перекруту яичника и болевые ощущениям.
Факторы риска
Причины не может назвать ни один специалист. Но есть факторы риска, которые способствуют развитию заболевания.
Медики считают, что повреждение ткани яичника происходит при каждой овуляции. Далее следует заживление, из-за чего клетки делятся быстрыми темпами. Выход яйцеклетки отсутствует, когда женщина беремена, в период лактации, а также при использовании оральной гормональной контрацепции. Данные факторы приводят к снижению риска заболеть раком яичников.
Чем чаще овуляции, тем выше риск рака яичников у женщин. Если первая менструация случилась в возрасте до 12 лет, это также фактор риска рассматриваемой болезни. Иногда, чтобы сделать менее явными симптоматику пременопаузы, женщины принимают заместительные гормональные препараты. Они повышают риск развития опухолей.
До 2 случаев рака из 100 имеют связь с так называемыми генетическими поломками. При синдроме Линча II, а также семейном раке яичников и/или молочной железы отмечается высокий риск развития онкологических процессов в яичниках. Если в роду была онкология у женщин, нужно исследовать гены BRCA1 и BRCA2, потому что может быть их мутация, вызывающая опухолевые процессы.
Как известно, рак яичников отмечается у женщин в основном из развитых индустриальных стран. В европейских странах и в Штатах заболеваемость самая высокая, также часты летальные исходы. Что касается восточных стран, там фиксируют гораздо меньше случаев онкологии яичников. Причина кроется в питании.Большое употребление жиров животного происхождения является фактором риска развития рака, хотя это не доказано учеными.
Влияют на онкологию наличие вредных примесей, а именно асбеста. Он содержится в дезодорантах и присыпках (он или другой тальк, который похож на асбест). Но исследованиями это также на 100% не подтверждено.
- облучение органов таза с целью терапии иной онкологии
Симптомы
Симптоматика обычно отсутствует или слабо проявляется на ранних стадиях. Потому рак обнаруживают поздно, когда лечить его невозможно, или прогноз сильно ухудшается. На первой стадии опухоли находят зачастую, когда женщина проходит осмотр у гинеколога или делает плановый ультразвук. Когда опухоль увеличивается в размерах и начинает давить на соседние органы, провоцируется такая симптоматика:
- боли при половых актах
- абдоминальные боли на стороне яичника, который затронула онкология
- увеличение живота
- дискомфорт в животе и отеки на нижних конечностях
- одышка
- задержка мочи или наоборот частые позывы в туалет
- запоры
Если опухоль заражена, то пульс женщины учащается, возникает лихорадка. Среди другой клиники отмечают асцит и течения крови из половых органов. Также рак яичников у женщин может спровоцировать такие проявления:
- уменьшение объемов груди
- аменорея или серьезные нарушения цикла
- грубый голос
- появление акне
- волосы на лице у девочек и женщин
- кровотечения из половых путей у женщин в менопаузальном возрасте
- ранее половое созревание
Злокачественные опухоли яичников проявляются такими симптомами:
- быстрые темпы роста
- структура без просветов и полостей
- опухоль «спаяна» с близлежащими тканями
- асцит
- поражение сразу двух яичников
Осложнения рака яичников у женщин
Опухоли, в зависимости от своего размера, локализации, темпов роста и прочих особенностей могут вызывать осложнения. Наиболее частые:
- перекручивание (циркуляция крови в яичнике может существенно нарушиться, потому он начнет отмирать, то есть некротизироваться)
- боли при некротизировании яичника (нужно срочно удалять)
- истощение (сдавливая кишечник, рак приводит к запорам, потому начинаются проблемы с пищеварением; также в развитии истощения играет роль выделения опухолью продуктов распада в кровоток, человек начинает худеть)
Стадии
Существует четыре стадии рака яичников у женщин: от первой до четвертой. Они отличаются локализацией (двухсторонняя или односторонняя), тем, проникла ли опухоль за пределы яичника, поражены ли маточные трубы и матка, есть ли поражение соседних органов таза женщины. Также учитывается наличие или отсутствие поражения лимфатических узлов (паховых и забрюшинных).
Стадию рака яичников указывает врач при постановке диагноза после всех проведенных исследований.
Диагностика
При подозрении на рак или другие патологии яичников обязательно нужно идти на очный прием к гинекологу. Он проводит осмотр пациентке на кресле. Используется пальпационный метод, которым обнаруживают опухоли крупных размеров. Пациентка и самостоятельно может прощупать у себя большие опухоли. Большие размеры в основном у доброкачественных образований. Но они постепенно могут обрести злокачественность, потому требуют профессионального срочного лечения.
УЗИ (ультразвук) делается для исследования состояния малого таза. Наружный ультразвук может показать образования, диаметр которых от 6 до 7 см и больше. Чтобы обнаружить совсем маленькие опухоли, применяется трансвагинальное УЗИ. Размер нормальных яичников женщины в репродуктивном возрасте составляет 3-4 сантиметра в поперечнике. На них могут расти функциональные кисты, которые не угрожают жизни пациентки. Часто эти кисты за несколько месяцев рассасываются без всякого лечения. Их нужно дифференцировать со злокачественными образованиями (раком).
Следующий актуальный диагностический метод — допплерография. Проверяются подозрительные участки на состояние кровотока. Когда развивается рак яичников у женщин, происходит формирование новых сосудов вокруг опухолевого образования, и кровоток становится более активным.
Для диагностики рассматриваемой онкологической патологии нужен такой метод как компьютерная томография, который сокращенно обозначается КТ. Метод позволяет точно определить размеры опухоли и тот момент, затронула ли она соседние с яичниками органы. Также КТ обнаруживает метастазы, если таковые есть. Метод считается высокоточным.
Применяется также МРТ, в основном для диагностики отдаленных метастаз. Актуален и метод позитронно-эмиссионной томографии, который актуален, в том числе, также для обнаружения малейших опухолевых метастаз. В крови больных определяют раковые маркеры, чтобы подтвердить диагноз.
Лечение
Если врач не может точно сказать, злокачественная опухоль или нет (это не всегда можно точно определить), ее нужно удалить. Далее берут материал для исследования, чтобы точно определиться с типом и нужной терапией. Когда доктор делает операцию, он видит, насколько опухоль распространилась, в каком состоянии находятся соседние органы, присутствует ли асцит. Эти наблюдения фиксируются в ходе операции, потому что они нужны для выводов и влияют на прогноз.
Рак первой и второй стадии лечат хирургическими методами с последующей химиотерапией. Удаляют матку, два яичника и сальник. Если женщина, у которой нет детей, и она планирует их иметь, более раком яичников первой стадии, ей могут оставить один здоровый яичник. По после беременности и родов снова делают хирургическое вмешательство, чтобы удалить матку и яичник. Такое возможно, только если нет метастазов. Это очень редкие случаи.
Возможно также удаление лимфатических узлов: парааортальных и тазовых. В них очень часто находят метастазы, что и является причиной удаления. Химиотерапия на первой-а стадии не нужна, потому что врачи полностью удаляют опухоль в ходе операции. Если это другие варианты первой и второй стадии, применяют препараты платины, например, карбоплатин или цисплатин. В большинстве случаев достаточно пройти 3-6 курсов лечения.
Для терапии рака 2, 3 и 4 стадий также применяют операцию. Если опухоль сильно распространилась, то ее не всегда можно удалить полностью. В таких случаях пациентке нужно будет пройти несколько курсов химиотерапии до операции. Потом опухоль становится меньше, и ее уже можно удалить хирургически.
На 4-й стадии рака яичников актуальна паллиативная терапия, которая помогает улучшить состояние больного, но не сильно продлевает его жизнь. Удаляют ту опухоль, которая сдавливает органы и приводит к болевому синдрому.
Что касается химиотерапии, препараты платины вводят обязательно тем, у кого последние стадии рака яичников. Врач может назначить шесть курсов карбоплатина с паклитакселом, между которыми нужно соблюдать 3-недельный перерыв.
После лечения нужно наблюдать пациента. Этим занимаются онкогинекологи. В первые два года после операции нужно ходить к врачу каждые 3 месяца, потом посещения нужны реже, но пропускать их нельзя. Врачи стараются сделать всё для профилактики возобновления роста опухоли. Для этого в крови определяют наличие СА-125 и проводят ультразвуковое исследование органов малого таза.
Зачастую врач решает начать химиотерапию, когда повтор болезни зафиксирован при помощи компьютерной томографии или УЗИ, но это не улучшает качество жизни больной женщины.
Рецидивы рака яичников
На первой стадии рецидивы редки. на других стадиях риски рецидива повышаются. Если спустя 2 года после операции и позже снова появилась опухоль, то снова нужно хирургическое вмешательство. Если почти сразу после операции снова появилась опухоль, причем множественная, то операцию не делают, она не поможет. Использованные первый раз для химиотерапии лекарства могут не помочь при рецидиве. Потому врачи пробуют сочетать цитостатики и препараты платины.
Прогноз
Прогноз зависит от формы опухоли, стадии, состояния здоровья пациентки и многих других факторов. Это очень индивидуально, потому о вопросе прогноза заболевания вы должны поговорить со своим лечащим врачом. Если у пациентки опухоль, продуцирующая гормоны, то она проявляется рано, что дает благоприятный прогноз в большинстве случаев.
Рак яичников у беременных
Рак яичников может протекать без симптомов, и будет обнаружен, только когда беременная стала на учет, и врач провел ей первый раз ультразвук. Срок гестации не влияет на метод лечения, применяется только операция. Беременность могут сохранить в первые 3 месяца вынашивания. Если опухоль сильно прогрессировала, то после операции делают химиотерапию. Как она влияет на плод — точно не известно, потому рекомендуется прерывание беременности.
В третьем триместре в части случаев делают кесарево сечение, чтобы извлечь ребенка. Далее делают операцию для удаления опухоли, а потом проводится послеоперационная химиотерапия.
Опухоль Бреннера

Постоянный участник региональных и Российских конференций с международным участием по современным методам лечения злокачественных новообразований.

Содержание Скрыть
Опухоль Бреннера яичника относится к редким видам заболевания половых органов. Диагностируется патологический процесс в 1-2 процентах случаев всех болезней, поражающих придатки. В большинстве случаев патологии подвергаются женщины, достигшие 50-летнего возраста.
В начале развития опухолевое новообразование имеет доброкачественный характер, но она также предрасположена к перерождению в злокачественную опухоль. Такое состояние меняет качество жизни пациентки и нередко заканчивается смертельным исходом.
Что такое
Опухоль Бреннера входит в группу новообразований пограничного типа. По внешнему виду напоминает шар, диаметр которого достигать до 30 сантиметров.
Полость заполнена многочисленными кистозными образованиями небольших размеров. Кисты содержат жидкость слизистой консистенции.
По строению есть сходство с фибромой, в результате чего ее нередко еще называют муцинозной фиброэпителиомой доброкачественной формы. Само новообразование представлено узловатой формой, имеющей плотную структуру и беловатый оттенок.
Если разрезать опухоль, то можно увидеть сформировавшиеся внутри нее кисты.
В новообразованиях также присутствуют волокна и клетки, строение которых имеет сходство с клетками яичника. Опухоль слабо снабжается кровяной жидкостью, что говорит о ее способности формироваться из придаточных стром и эпителиальных тканей.
Зафиксированы случаи проявления опухолью Бреннера гормональной активности. Это было установлено в результате частого наблюдения вирилизма у женского населения с аналогичным диагнозом. Вирилизм – это процесс, при котором происходит замещение половых признаков вторичного характера ростом мужских гормонов.
При перерождении в злокачественную опухоль образуются плоскоклеточные островки в фиброзной ткани новообразования. В случае развития онкологического процесса в фиброэпителиоме полового органа начинают появляться структуры опухоли железистого или плоскоклеточного вида. В некоторых ситуация они могут сочетаться между собой.
Причины
В процессе формирования и развития плода отток мочи из тканей первичной почки осуществляется по вольфову протоку. В дальнейшем у плода женского пола данный проток редуцируется, а у мальчиков происходит трансформация в семяпровод.
По достижении взрослого возраста не исключается перерождение тканей этого вольфового протока в новообразования доброкачественного характера – опухоль Бреннера. Но в некоторых ситуациях образование может формироваться также из здоровых тканевых клеток яичника.
К основным провоцирующим факторам, способствующим развитию опухолевого образования, относят:
- наличие инфекции вирусной природы происхождения, которые были перенесены женщиной в период вынашивания ребенка;
- инфекционные процессы осложненной формы, перенесенные детьми и подростками;
- формирование других опухолевых новообразований;
- сбои менструального цикла;
- раннее половое созревание;
- патологии придатков хронической формы;
- применение консервативного лечения миомы матки в течение длительного периода времени;
- стрессовые ситуации.
Стоит отметить, что точные причины, которые могут спровоцировать появление новообразований, до конца изучить пока не удалось. Поэтому не исключается тот факт, что формирование опухоли возможно и на фоне других патологий и факторов.
Чтобы своевременно диагностировать наличие болезни, необходимо регулярно проходить гинекологическое обследование, а также своевременно лечить другие заболевания, затрагивающие половую систему женщины.
Симптомы
Опухоль Бреннера может развиваться различными темпами. Увеличение ее в размерах происходит медленно в течение продолжительного периода, или же отмечается прогрессирование болезни стремительными темпами.
Если новообразования небольшие, то патологический процесс чаще всего протекает без проявления характерной клинической картины. Именно по этой причине незначительные очаги поражения удается выявить только случайным образом, к примеру, во время диагностического обследования или проведения операции по устранению другого заболевания.
При достижении опухолью больших размеров отмечается увеличение живота и болезненность, которая провоцируется сдавливанием рядом расположенных нервных окончаний и органов. Также пациентку начинают беспокоить симптомы давления на мочевой пузырь и другие соседние ткани.


