Бляшки на коже
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек – около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона – токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Панель распространенных бытовых респираторных аллергенов предназначена для скринингового обследования с целью выявления значимых аллергенов при подозрении на аллергию, связанную с респираторными (поступающими при дыхании) аллергенами.
Красные пятна на ногах: фото, что делать и как лечить в домашних условиях?
Кожа является защитным органом человека, который не только выполняет возложенные на него функции, но и отображает состояние всего организма в целом. Любые изменения в состоянии кожных покровов могут указывать на присутствие негативного внешнего воздействия, или развитие серьезных заболеваний.
Появление красных пятен на поверхности кожи ног, которые чешутся, может быть следствием раздражения, реакции гиперчувствительности или влияния перепадов температур. Но, все же, нельзя забывать о патологических причинах такого состояния, которые бывают связаны как с инфекционными болезнями самого эпидермиса и дермы, так и с поражением внутренних органов.
Прежде чем переходить к лечению высыпаний на ногах, необходимо выяснить причину их появления. Весомым основанием для обращения к врачу является рост и размножение пятен с дальнейшим поражением других частей тела.
Патологические причины
Пятна на ногах могут появляться по многим причинам. По виду и сопутствующим симптомам можно понять, из-за чего образовалась сыпь, и как ее лечить. Нередко причинами появления точек красного цвета выступают различные заболевания.
Аллергия
Аллергия является одной из самых распространенных причин появления пятен на ногах и всем теле. Она может быть:
- Пищевой. Такая аллергическая реакция связана с употреблением аллергенных продуктов питания. Это могут быть орехи, мед, цитрусовые фрукты, молочные изделия, сладости и т. д.
- Медикаментозной. Аллергия на медикаменты может быть вызвана гиперчувствительностью организма к отдельным компонентам лекарства, а также неправильным его приемом или передозировкой. Чаще всего неприятные симптомы, включая появление красных пятен на ногах, связаны с приемом антибиотиков, но и другие виды медикаментов тоже могут провоцировать негативную реакцию.
- Контактной. Аллергическая реакция спровоцирована контактом с аллергенным веществом. Это косметика, неподходящие средства гигиены, попадание сока или пыльцы растений на поверхность кожи.
Самыми распространенными видами аллергии, которые провоцируют появление красных пятен на ногах, являются атопический и контактный дерматиты.

Экзема
Экзема – заболевание кожи, при котором на коже ног или других участков тела появляются красные пятна разных размеров. Зачастую они сухие, зудящие, покрытые корочкой, которая шелушится. Но иногда на поверхности сыпи появляются изъязвления. В этом случае болезнь называется мокнущей экземой.
Заболевание может развиваться на фоне частых аллергических реакций, а также многочисленных патологий внутренних органов. В группу риска входят диабетики, пациенты со слабым иммунитетом и ВИЧ инфекцией.

Псориаз
Псориаз развивается в том случае, когда организм начинает активно вырабатывать кожные клетки, вследствие чего их становится больше, чем нужно. Развитие болезни может стать следствием сильного стресса, травм, инфекционных заболеваний, приема некоторых видов медикаментов, вредных привычек.
Псориаз – иммунное заболевание, развитие которого трудно предугадать и предотвратить. Более того, его нельзя полностью излечить – можно только снять симптомы и перевести патологию в фазу ремиссии.

Фолликулит
Воспаление волосяных фолликулов чаще всего наблюдается именно на нижних конечностях.
От болезни страдают преимущественно женщины, хотя она может развиваться и у мужчин (в данном случае, не только на ногах). Основной причиной возникновения фолликулита является механическое повреждение кожных покровов. Например, во время бритья.

Грибковая инфекция
Грибок чаще поражает пальцы ног, но может также развиваться на стопах и голенях. Болезнь очень заразна, и легко передается контактно-бытовым путем. Также микоз кожи ног способен развиться после прохождения курса лечения мощными антибактериальными препаратами.
Грибок нижних конечностей – частое явление у людей с повышенной потливостью стоп. Ношение нижней одежды, пошитой из синтетических материалов, тоже может стать причиной данной болезни. Кожа под воздействием ненатуральных компонентов раздражается, на ней могут образовываться микротрещины, сквозь которые грибки способны проникнуть в ее толщи.

Лишай
Красный плоский лишай – еще одна причина появления пятен на ногах. Болезнь не передается контактным путем, поэтому не опасна для окружающих. По мнению специалистов, развитие КПЛ связано с генетической обусловленностью. Патология сопровождается сильным зудом, шелушением, жжением. Вместе с этим, ей сопутствует психологический дискомфорт, который испытывает пациент при очередном приступе неприятной симптоматики.
Определить такой тип лишая можно и в домашних условиях. Для этого красную бляшку необходимо смазать любым растительным маслом и дождаться результата. Он не заставит себя долго ждать: на поверхности сыпи появятся белые точки и/или линии.
Излечить полностью эту патологию невозможно. Но если обратиться за помощью к врачу и пройти курс симптоматической терапии, болезнь может долго не беспокоить пациента.

Заболевания кровеносных сосудов
Красные пятна на ногах, которые чешутся и причиняют дискомфорт, могут появляться не только по причине развития кожных патологий. К образованию такой сыпи способны приводить и многие нарушения со стороны внутренних органов. В частности, это могут быть болезни кровеносных сосудов:
- тромбозы;
- васкулиты;
- варикозное расширение вен;
- венозная гиперемия.
При вышеперечисленных патологиях на поверхности кожи могут появляться сосудистые сеточки либо обширные красные пятна. По мере прогрессирования болезни кожные высыпания на ногах начнут чесаться.
Появление зуда – весьма тревожный симптом, на который нельзя закрывать глаза. Он говорит о серьезном нарушении кровообращения и развитии осложнений заболевания.
Рожистое воспаление
Рожистое воспаление, или рожа – это инфекционное кожное заболевание, возбудителем которого выступают стрептококки. При данной патологии на ноге образуется пятно – большое или маленькое – с интенсивным, ярко-красным оттенком. Оно сильно чешется, причиняет дискомфорт – физический и психологический.
Рожистое воспаление сопровождается и другими симптомами, среди которых самыми распространенными являются гипертермия и общее недомогание. Имеющееся пятно со временем может увеличиваться, захватывая здоровые участки кожи. Вместе с дефектом растет и дискомфорт.
Причиной присоединения стрептококковой инфекции может послужить травма: царапина, рана, микротрещина, порез. В некоторых случаях даже нарушение целостности кожи под ногтевой пластиной на пальце ноги может поспособствовать развитию рожистого воспаления кожи.

Аллергия на солнце
Аллергией на солнце называется одна из разновидностей дерматита – фотодерматит (или фотодерматоз). В этом случае красные пятна появляются на ногах, а также на других участках тела, включая лицо. Они сильно чешутся, болят и причиняют физический и психологический дискомфорт.
Симптомы фотодерматита могут развиваться молниеносно или спустя некоторое время после пребывания на солнце. Процесс развития болезни занимает от нескольких часов до 1-2 недель. Причиной появления неприятной симптоматики могут стать:
- некоторые виды лекарств (гормоны, антибиотики, НПВП и пр.);
- продукты питания;
- косметические средства (крема, духи и др.).
Есть такие категории вышеперечисленных средств, которые повышают фоточувствительность организма. Поэтому перед выходом на солнце необходимо избегать их использования и употребления.
Сахарный диабет
Образование красных пятен на коже нижних конечностей – частое явление при сахарном диабете. Пятна зудящие, могут также быть мокнущими. По причине нарушения кровообращения в ногах пятнистые новообразования могут иметь красно-фиолетовый оттенок. У некоторых пациентов они сопровождаются болью.
Сильный зуд заставляет больного часто расчесывать высыпания. Это приводит к травмам, образованию ран и язв. Затем в такие повреждения может проникать бактериальная или грибковая инфекция, что значительно усугубляет течение диабета.
Заболевания печени и почек
При заболеваниях печени и почек происходит скопление токсинов в организме. Они не выводятся из него в полной мере, а циркулируют в крови и поступают к внутренним органам. Кожа при таких нарушениях страдает одной из первых. На ней образуются красные точки, которые могут располагаться на любых участках тела, включая нижние конечности. Пятна сильно чешутся, могут шелушиться. Вместе с этим, в зависимости от пораженного органа (печени или почек) проявляются и другие неприятные симптомы патологического процесса.
Чесотка
Чесотка – паразитарное заболевание кожи, возбудителем которого является чесоточный клещ. Он имеет свойство пробираться в толщи кожных покровов, оставляя за собой еле заметную борозду. Если действительно причина зуда на ногах кроется в этом заболевании, то красные пятна будут выглядеть как мелкие многочисленные точки. После расчесывания они могут становиться бело-розовыми.
Гельминтозы
Гельминты – это паразиты, продукты жизнедеятельности которых вызывают повышение сенсибилизации организма человека. Следствием этого становится мелкая пятнистая сыпь по телу или на отдельных участках, например, на ногах.
Непатологические причины красных пятен на ногах
Нередко появление точек красного цвета на коже нижних конечностей не связано с воздействием патологических факторов. Образование такой сыпи возможно при влиянии на организм человека внешних раздражителей, устранить которые довольно просто.
Потница
Потница на ногах обусловлена перегревом и чрезмерным потением, связанным с несоблюдением правил гигиены. Но она может также быть следствием гипергидроза как одного из симптомов различных заболеваний. Чаще всего высыпания локализуются в области подколенных кожных складок. Сыпь причиняет дискомфорт, может болеть или сопровождаться жжением.
Реакция на косметику и средства гигиены
Далеко не вся косметическая и гигиеническая продукция для ухода за кожей тела подходит каждому человеку. К тому же некоторые производители используют для изготовления таких средств качественные ингредиенты, а заменяют их дешевыми химическими аналогами – ароматизаторами, красителями и другими элементами.
Нервные расстройства, стрессы
Зудящие красные пятна на коже ног появляются у людей, которые находятся в состоянии хронического стресса, или часто подвергаются сильным нервным и эмоциональным потрясениям. Обычно подобные высыпания не требуют специфического лечения, поскольку проходят самостоятельно после нормализации работы нервной системы.
Резкая смена температур
При перепадах температур кровеносные сосуды резко сужаются и расширяются. Вследствие того, что они не успевают приспособиться к новым условиям, возникает покраснение и зуд в области нижних конечностей, рук, туловища или лица. Некоторые пациенты называют такое состояние «аллергией на холод», но это не совсем так. На самом деле, неприятные симптомы могут возникнуть, как при входе в теплое помещение с мороза, так и при выходе на солнце с холодного помещения.
Другие причины покраснений на ногах
Красные точки и пятна на ногах, которые чешутся и причиняют дискомфорт, могут появляться и по другим причинам, не связанным с болезнями. К ним относят:
- укусы насекомых;
- депиляцию;
- частое проведение шугаринга, пилинга, скрабирования кожи ног;
- ожоги;
- ушибы и ссадины;
- обморожение;
- обветривание;
- обморожение.
Также зудящие красные пятна на ногах могут стать следствием банального пренебрежения правилами гигиены. Избежать их появления в этом случае можно с помощью регулярного принятия душа. Летом омывать ноги от пыли и пота нужно не меньше 4-5 раз в день.
Сопутствующие симптомы
Красные пятна на ногах редко протекают изолированно от других симптомов. В большинстве случаев они сопровождаются:
- зудом;
- отечностью;
- болью;
- шелушением;
- покраснением кожи вокруг пятна;
- повышением местной температуры;
- образованием корочек;
- появлением мокнущих участков.
По сути, это самые безопасные сопутствующие симптомы, которые могут говорить о наличии воспалительных, аллергических, инфекционных поражений кожи. Но есть и такие клинические проявления, которые требуют незамедлительного обращения к врачу, поскольку они свидетельствуют о наличии патологий внутренних органов. Так, записаться на консультацию к доктору необходимо при:
- выраженной слабости;
- гипертермии;
- сильной жажде;
- сухости во рту;
- головных болях;
- тошноте;
- образовании пузырьков или везикул на месте расположения красных пятен;
- появлении гнойников в области красных точек;
- пожелтении кожных покровов;
- потемнении мочи;
- болях в пояснице;
- горечи во рту;
- нарушениях мочеиспускания и пр.
Вышеперечисленные симптомы наблюдаются при печеночных, почечных, эндокринных нарушениях. Они не терпят отлагательств в лечении, поэтому их сочетание с красными пятнистыми высыпаниями на ногах должно стать веским основанием для незамедлительного обращения за врачебной помощью.
Диагностика
При появлении зудящих красных пятен на ногах необходимо обратиться к врачу-дерматологу. Перед приемом у специалиста не нужно мазать высыпания зеленкой или йодом, поскольку это может затруднить диагностику.
Для начала проводится первичный опрос пациента, во время которого он рассказывает о том, когда начали появляться пятна, что этому предшествовало и какими сопутствующими симптомами они сопровождаются. Далее выполняется дерматоскопия – осмотр пораженных участков кожи при помощи специального медицинского инструмента – дерматоскопа.
При необходимости, осуществляется забор образца ткани с поверхности сыпи для дальнейшего микроскопического исследования. Оно позволяет определить тип возбудителя дерматологического заболевания. На результатах такого теста врач может назначить максимально эффективное лечение.
Если красные пятна на ногах не имеют отношения к кожным патологиям, пациент может быть направлен к другим специалистам:
- аллергологу;
- невропатологу;
- эндокринологу;
- гематологу;
- кардиологу;
- онкологу.
Только на основании комплексной диагностики врач сможет назначить правильное и эффективное лечение.
Лечение
Терапия при красных пятнах на ногах полностью зависит от причины их появления. В большинстве случаев применяются местные лекарства, но иногда возникает необходимость в приеме системных медикаментов.
При зудящих пятнах на ногах эффективны:
- Антигистаминные препараты. Они назначаются при аллергическом происхождении пятен на коже нижних конечностей. Принимаются внутрь 1-2 раза в сутки (в зависимости от поколения и конкретного препарата). Хорошей эффективностью обладают таблетки Фенкарол, Левоцетиризин, Цетрин и пр.
- Противогрибковые мази. Используются при микозах кожи и лишае. Наносятся на предварительно очищенную и высушенную зону поражения. Могут применяться средства Клотримазол, Нистатин, Экзодерил.
- Гормональные мази. При псориазе, экземе, тяжелом течении кожной аллергии используются мази и крема на основе гормональных компонентов. Это Гидрокортизон, Дексаметазон, Кремген. Применять их без назначения врача нежелательно, поскольку они могут спровоцировать тяжелые побочные действия, вплоть до атрофии кожи.
- Гипосенсибилизирующие средства и местные противоаллергические лекарства. Фенистил, Боро-Плюс, Бепантен или обычные детские крема с ромашкой или календулой помогут устранить покраснение, раздражение, зуд на коже ног. Использовать их целесообразно при гиперемических точках, появившихся под воздействием внешних раздражающих факторов – после депиляции, укусов насекомых, использования некачественной косметики для тела и т. д.
- Противопаразитарные мази. Используются для лечения чесотки. Отлично помогают уничтожить чесоточного клеща серная и йодная мазь, препараты Спрегаль, Перметриновая мазь.
При гельминтозах назначаются противоглистные лекарства. Они подбираются после анализа кала, поскольку важно определить тип гельминтов. На основании полученных результатов можно подобрать максимально эффективное антигельминтное средство.
Народные средства
Вместе с лекарственными средствами, при красных пятнах на ногах, которые чешутся и причиняют дискомфорт, полезно применять и рецепты народной медицины. Они будут эффективными при раздражении кожи, аллергии, уксусах насекомых, обморожениях.
Популярные народные средства:
- Травяные отвары и настои. В частности, хорошо устраняют зуд и покраснение лекарства на основе ромашки, ноготков, эвкалипта, зверобоя. Можно делать примочки и компрессы, либо просто протирать проблемные зоны на ногах. Но если зуд нестерпимый, то отвар рекомендуется заморозить, а потом протереть им пятна. Такой подход поможет устранить дискомфорт.
- При грибковом поражении рекомендуется использовать настой чистотела. На 8 ст. л. травы нужно взять 3 л кипятка, запарить. Держать под крышкой в течение 45 минут, затем процедить и добавить в ванну с водой или таз. Погрузить ноги в раствор и держать до его полного остывания. Можно настой применять для компрессов, но для этого нужно 1 ложку сырья залить стаканом кипятка.
- Сок калины. Обладает антисептическими, противовоспалительными, обезболивающими свойствами. Используется для протирания красных пятен, ставших следствием аллергии, грибка, раздражения кожи.
Если красные пятна на ногах шелушатся и возникают по причине чрезмерной сухости кожи, то избавиться от них поможет втирание кокосового или оливкового масла в эпидермис утром и вечером. Процедуру проводить после принятия душа или ванны.
Профилактические мероприятия в данном случае просты. Необходимо тщательно следить за гигиеной тела, использовать только качественную и подходящую косметику, отказаться от самостоятельного приема медикаментов, правильно и сбалансировано питаться. Также рекомендуется избегать контактов с бродячими животными, но если сделать этого не удалось, после прихода домой следует хорошо вымыть руки и обработать их антисептиком: это предотвратит распространение инфекции на другие участки тела.
Трофическая венозная экзема нижних конечностей – симптомы, диагностика и лечение
Трофическая венозная экзема – что это такое?
Трофическая венозная экзема – это патологическое состояние, протекающее в виде аутоимунного дерматита, то есть, серозного неинфекционного воспаления кожи (по большей части сосочкового слоя дермы и эпидермиса), сопровождающееся симптомами отёка, покраснения, зуда и боли.
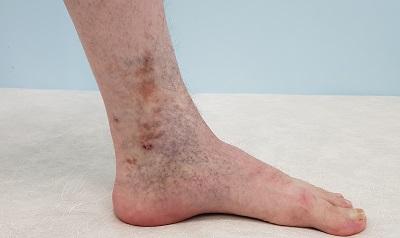
Трофическая венозная экзема
Венозная экзема является разновидностью и распространённой формой экземы, которая обусловлена застойными явлениями в коже, вследствие нарушения венозного оттока. Венозную экзему также называют варикозной, застойной или гравитационной. Она чаще всего имеет хроническое (рецидивирующее) течение. Патология поражает одну или обе нижние конечности в сочетании с венозной недостаточностью. В современной европейской, и наиболее востребованной ведущими специалистами, классификации хронических заболеваний вен – CEAP, данная патология обозначается как С4а. Это означает достаточно тяжёлое поражение тканей вследствие хронического венозного отёка.
Почему возникает трофическая венозная экзема
Венозная экзема чаще всего наблюдается у пациентов среднего и пожилого возраста – по данным ведущих европейских дерматологов, она поражает до 20% пациентов старше 70 лет. Это связывают со следующими причинами:
- Варикозное расширение вен.
- Перенесённый тромбоз глубоких вен пораженной конечности.
- Наличием венозных трофических язв.
- Перенесённый целлюлит на пораженной конечности.
- Хронический отеком голени, усугубляемым жаркой погодой и длительным статическим положением (стоянием).
Главной же причиной появления патологии является варикозная болезнь, поэтому иногда можно встретить термин «Варикозная экзема».
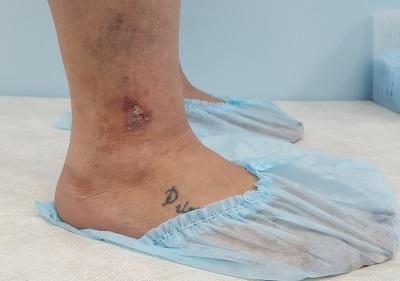
Венозная экзема нетипичной локализации
Достаточно часто признаки экземы можно обнаружить и у молодых пациентов с длительным анамнезом варикозной болезни. Нет доктора, как в государственной, так и в частной клинике, который бы не наблюдал венозную экзему у пациентов до 40 лет.
Причины появления трофической венозной экземы
В чём же главные причины появления венозной экземы:
- Нарушение работы венозных клапанов в связи расширением венозных сосудов.
- Изменения венозного оттока, формирование патологического сброса (рефлюкса) крови.
- Патологическое депонирование крови в дистальных отделах нижних конечностей.
- Формирование атипичного иммунного ответа в коже с нарушенным кровотоком и появление реакции воспаления.
Трофическая венозная экзема – это очень плохо
Варикозная экзема имеет хроническое, рецидивирующее течение и склонность к прогрессированию. Достаточно часто можно встретить ситуацию, особенно, в государственных больницах, когда лечением венозной экземы занимаются только дерматологи. Учитывая главную этиологическую составляющую патологии, нарушение венозного оттока, лечение таких пациентов занимают годы.
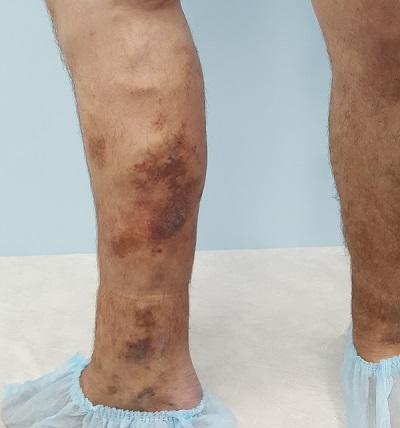
Хроническая рецидивирующая экзема на правой нижней конечности
Болезнь медленно отступает, но неизменно появляется вновь. Более того, трофические изменения нижних конечностей прогрессируют, присоединяется липодерматосклероз, а затем появляется язва.
Трофическая венозная экзема – симптомы
Застойная экзема, являясь разновидностью дерматита, имеет характерные для него симптомы:
- отёк,
- покраснение,
- зуд,
- болевые ощущения.
Так же, присутствуют симптомы варикозной болезни: варикозные узлы, ультразвуковые признаки варикозной болезни.
Почему трофическая венозная экзема практически всегда появляется на нижних конечностях?
Ответ на данный вопрос кроется в патогенезе варикозной болезни, доминирующей причине венозной экземы. Варикозная болезнь поражает исключительно нижние конечности, где по градиенту гравитации именно в их дистальных отделах возникают трофические нарушения. Одним из которых является венозная экзема.
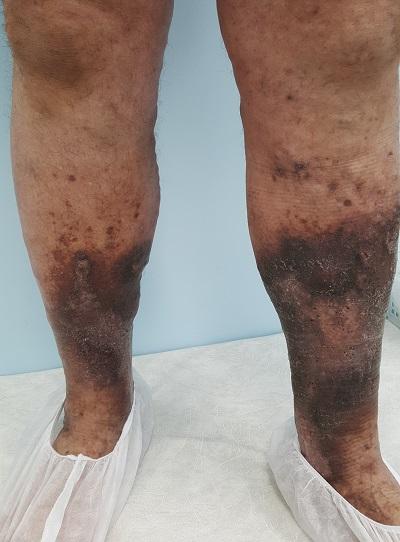
Трофическая экзема нижних конечностей
Патологические экзематозные изменения в коже нижних конечностей чаще всего обусловлены именно варикозной болезнью, так как именно она является причиной нарушения венозного оттока (до 90 % по данным ведущих экспертов области).
Трофическая варикозная экзема – варианты течения
Венозная экзема имеет тенденцию к рецидивированию и хроническому течению заболевания в течение всей жизни. Также экзема прогрессирует, вовлекая всё новые участки кожного покрова, нередко происходит присоединение инфекции, что даже может привести к развитию жизнеугрожающего состояния. Если не лечить венозную патологию, ведущий фактор развития экземы, трофические изменения кожи приводят к формированию уже застойной язвы. Лечить которую много сложнее.
Трофическая венозная экзема – диагностика
Диагностика венозной экземы в государственных и частных городских медицинских учреждениях нередко начинается в кабинете дерматолога, где специалист оценивает локальные изменения кожного покрова. Здесь очень важно, чтобы пациент был вовремя направлен к хорошему флебологу. Если экзематозные изменения связаны с венозной патологией, то лечение только кожных проявлений, скорее всего, будет малоэффективно. Даже визуальный осмотр флеболога с применением всевозможных функциональных проб, часто не выявляет истинную причину патологии. На данном этапе лучшим решением будет хорошее ультразвуковое исследование вен нижних конечностей.
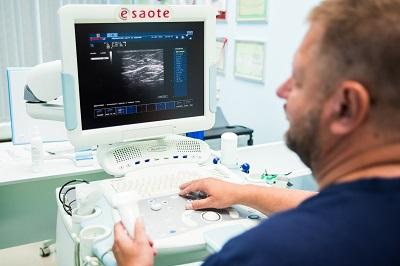
Ультразвуковая диагностика трофической венозной экземы
Только грамотная современная диагностика венозной системы поможет определиться с верной тактикой лечения.
Трофическая экзема, лечение в Москве
Хорошее лечение венозной экземы в Москве можно условно разделить на местное (топическое воздействие на кожное воспаление) и лечение венозной системы. В первом, нередко, активно участвует врач-дерматолог. Местное лечение включает:
- Мази и кремы, стероидные препараты, как в составе последних, так и в составе системного лечения.
- Применение антибиотиков и антисептиков при присоединении инфекции.
Нередко, в условиях государственной медицины, помощь пациенту заканчивается на этапе вышеуказанного топического лечения. Это не самое лучшее решение, так как в основе болезни лежат совершенно другие причины и рецидив болезни не заставит себя долго ждать. А именно, венозный стаз, требующий несколько другого подхода. Очень важно, чтобы пациент в Москве вовремя попал на приём и диагностику к хорошему флебологу, который сможет определить правильную тактику ведения пациента. В основе лечения венозной экземы лежит устранение стаза и улучшение венозного оттока крови. Коррекция последнего, чаще всего, заключается в удалении патологически изменённых варикозных вен. Наличие в современных московских центрах инновационных технологий позволяет эффективно лечить даже осложнённые формы варикозной болезни, причём, в амбулаторных условиях.
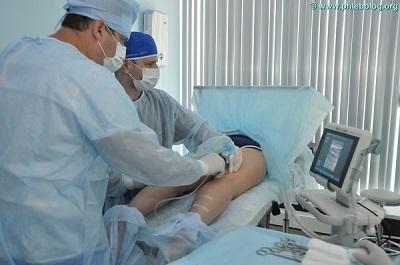
Лечение трофической экземы в нашем центре флебологии
Ведущие медицинские центры в Москве по лечению венозной патологии для этих целей используют методики термооблитерации. В хорошем городском медицинском флебологическом центре можно рассчитывать на безопасное эффективное лечение. Современные процедуры удаления вен выполняются под местной анестезией через проколы кожи с минимальной операционной травмой.
Трофическая экзема — лечение в домашних условиях, лечение народными средствами
Ведущие специалисты Московского Инновационного Флебологического Центра категорически не рекомендуют самостоятельно заниматься лечением венозной экземы в домашних условиях, особенно при помощи пресловутых народных методик. Так как в этом случае, вы не только не получите эффект от лечения, но и можете столкнуться с рядом новых и даже более серьёзных осложнений.
Трофическая варикозная экзема – лечение без операции
Главным фактором развития застойной экземы является патология венозной системы. Поэтому ни о каком эффективном лечении без радикального вмешательства говорить не приходится. Лучшим решением будет купировать воспаление и провести процедуру удаления варикозных вен. Но так ли страшна операция?
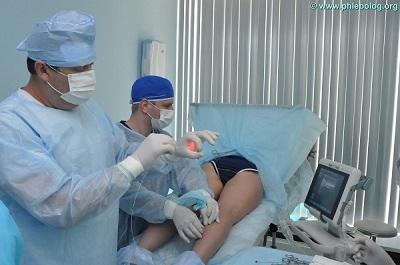
Трофическая экзема – лечение лазером в нашем центре
Современные европейские технологии удаления вен по минимальности операционной травме и возможным побочным эффектам не уступают продвинутым манипуляциям в стоматологии. Но никому и в голову сегодня не придёт отказываться от лечения кариеса из-за страха перед вмешательством.
Трофическая венозная экзема — лечение лазером (ЭВЛО, ЭВЛК), лечение радиочастотой (РЧА, РЧО)
Учитывая, что радикальное лечение варикозной экземы – это лечение венозной патологии, именно современные способы удаления варикозных вен и будут главным способом борьбы с самой экземой. Сегодня, бесспорными лидерами, находящимися в авангарде инновационного лечения варикоза являются методики термооблитерации, лазерная и радиочастотная. Если сравнивать обе технологии, то каких-либо принципиальных различий для пациента попросту нет.
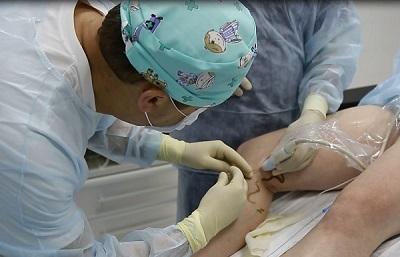
Лечение трофической экземы радиочастотой
Какими же преимуществам обладают технологии термооблитерации:
- Радикальность и эффективность (при использовании опытными специалистами, результат, практически, 100 %).
- Малая инвазивность, процедура осуществляется через проколы кожи.
- Высочайшая косметичность.
- Полная амбулаторность, нет нужды в наркозе и госпитализации.
- Безопасность и комфорт проведения процедуры для пациента.
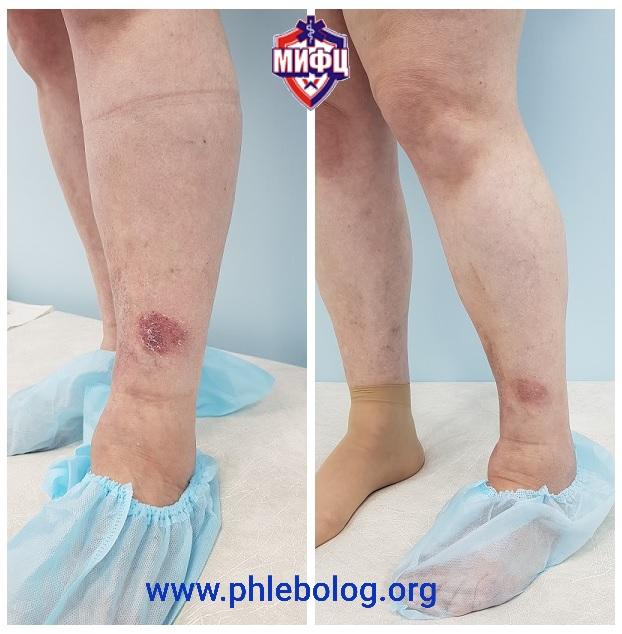
Результат лечения трофической экземы лазером через 1 месяц
После проведённого эндоваскулярного лечения симптомы экземы достаточно быстро самостоятельно купируются.
Варикозная экзема профилактика
Профилактировать венозную экзему можно, если своевременно обследоваться у хорошего флеболога и лечить варикозную болезнь.
Также количество и тяжесть вспышек экземы могут быть уменьшены с помощью следующих мер:
- Избегать длительного стояния или сидения с опущенными ногами.
- Носить компрессионные носки или чулки при длительных статических нагрузках
- Регулярно наносить смягчающие средства на сухую кожу, склонную к раздражению.
Результаты лечения трофической венозной экземы. Фото до и после лечения
Результат лечения трофической экземы методом эндовенозной лазерной коагуляции (ЭВЛК) по немецкой технологии Biolitec в нашем центре
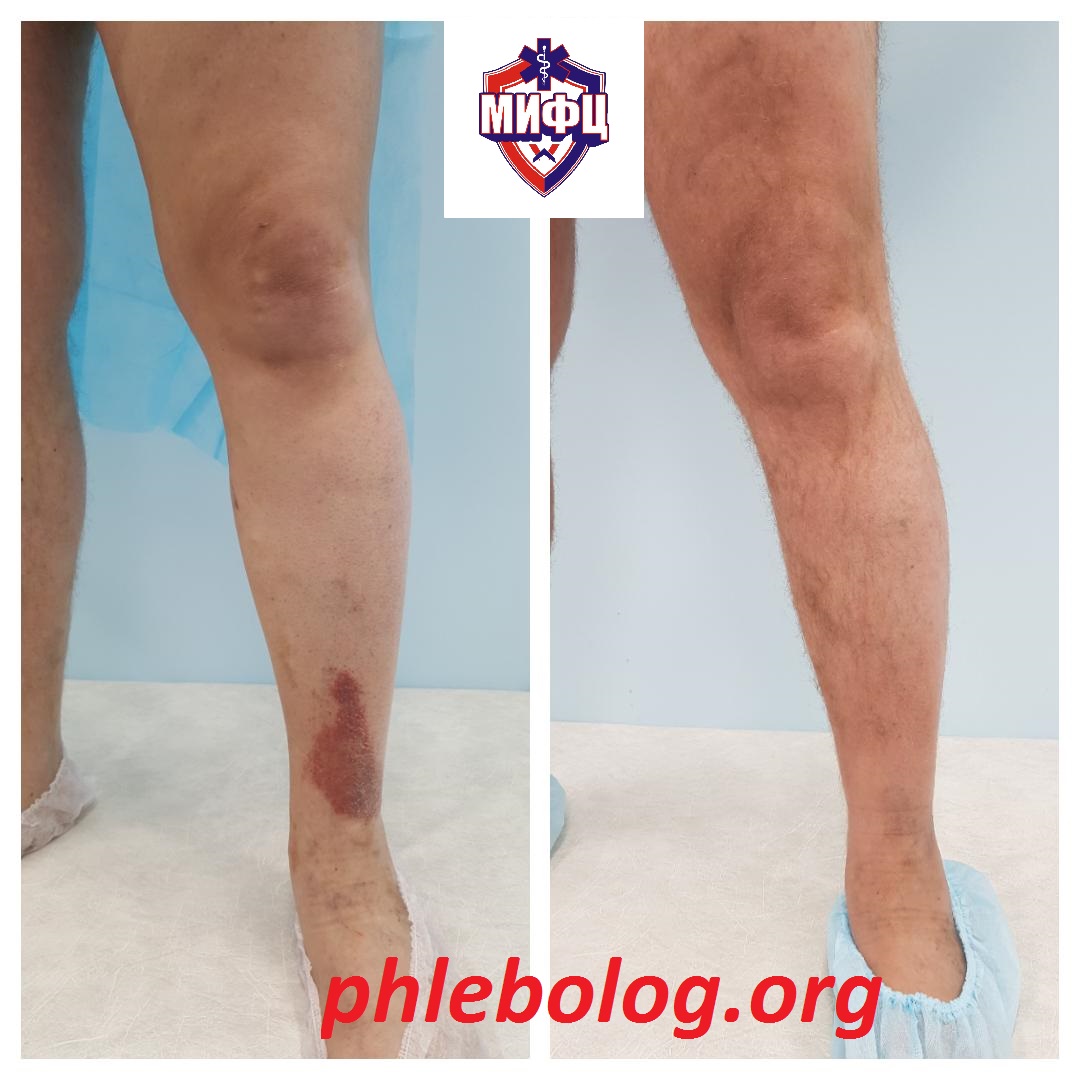
Фото до и после лечения трофической экземы на левой нижней конечности
Результат лечения трофической венозной экземы методом радиочастотной абляции (РЧА) у нашей пациентки
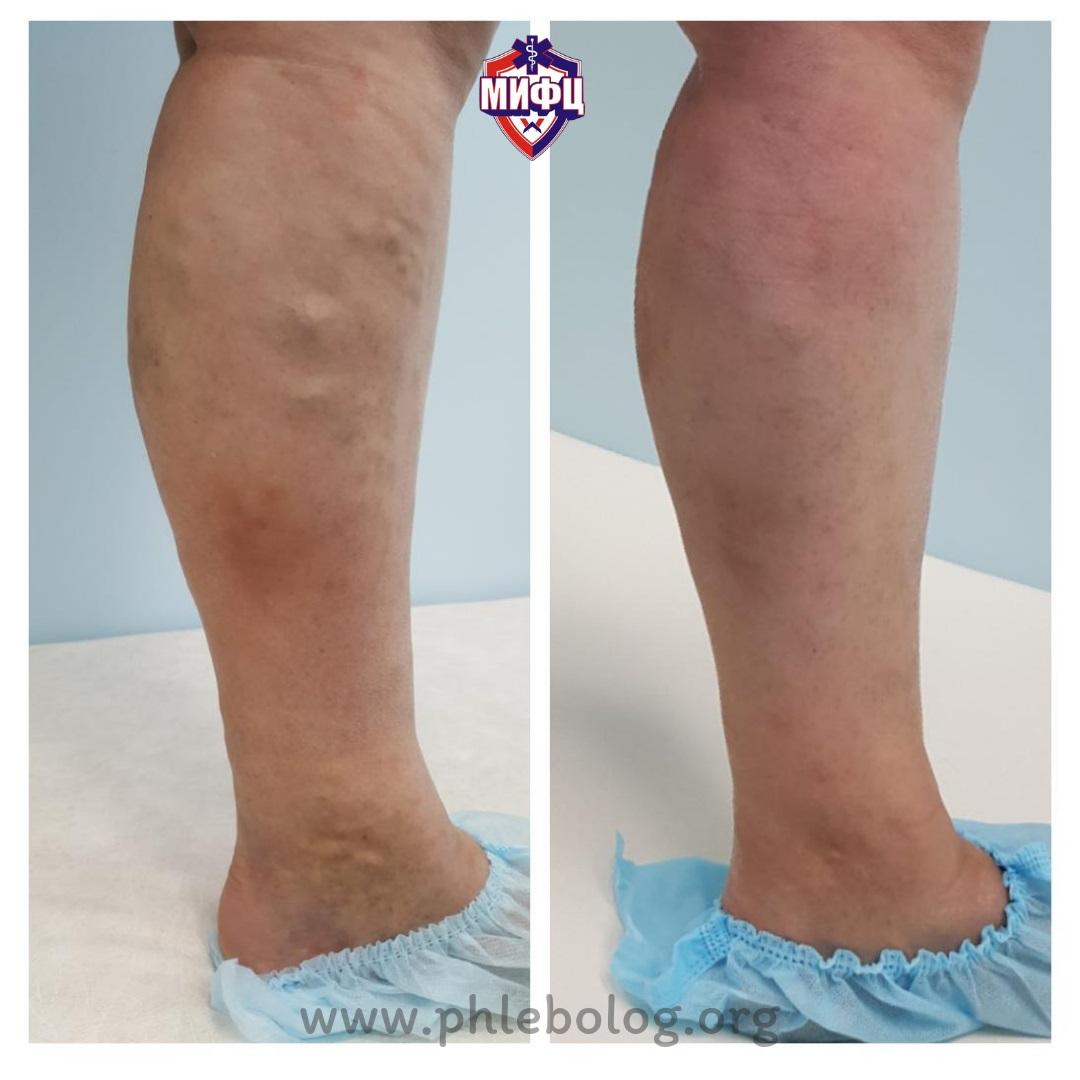
Фото до и после лечения трофической венозной экземы на левой нижней конечности
Часто задаваемые вопросы пациентов в интернете о трофической венозной экземе
Как лечить венозную экзему ног в Москве?
Для хорошего лечения венозной экземы нижних конечностей в Москве необходимо обратиться к грамотному специалисту, флебологу. Доктор проведёт подробную диагностику, включающую ультразвуковое исследование. Только после этого можно говорить о современном лечении. Лучшим решением будет найти хороший городской флебологический центр, где ультразвук выполнит сам флеболог.
Какое современное лечение венозной экземы ног в Москве?
В Москве хорошее современное, отвечающее европейским стандартам, лечение венозной экземы включает инновационные технологии, как диагностики, так и лечения. Ведущие городские флебологические центры, в том числе наш Московский Инновационный Флебологический Центр, успешно занимаются лечением венозной экземы. Сначала выполняется подробное дуплексное ангиосканирование венозной системы нижних конечностей. Только потом назначается лечение, включающее борьбу с локальным воспалением и современное лечение истинной причины экземы, варикозной болезни.
Как лечить венозную экзему народными средствами?
Специалисты Московского городского флебологического центра имеют хороший опыт в работе с различными трофическими нарушениями при венозных заболеваниях, в том числе и венозной экземой. Ведущие флебологи нашего центра не рекомендуют лечение венозной экземы народными средствами. Заболевание хорошо поддаётся лечению при помощи современных технологий, но мы нередко встречали и серьёзные осложнения после лечения народными средствами.
У моей мамы на ногах появилась венозная экзема, к какому врачу лучше обратиться?
Если вы подозреваете, что в Вашей мамы венозная экзема, лучше сначала обратиться к хорошему флебологу, доктору, специализирующемуся на диагностике и лечении патологии вен. Для начала необходимо понять причину воспаления на нижних конечностях. Возможно, потребуется помощь дерматолога. Если экзема имеет венозное происхождение, то сейчас существуют современные европейские технологии, с помощью которых вылечить Вашу маму не представит особых проблем.
Какие причины лежат в основе венозной экземы?
С позиций современной науки и медицины причина венозной экземы – это нарушение оттока крови нижних конечностей, формирование на фоне застойных явлений аутоиммунного воспаления. К имеющемуся отёку, вследствие венозной недостаточности прибавляется воспалительный отёк, зуд, покраснение, боль.
Лечение экземы на ногах

Экзема на ногах может проявляться по-разному, все зависит от ее вида и причины развития. Это заболевания развивается на фоне наследственной предрасположенности и воздействия комплекса внешних и внутренних факторов. Точно установить все причины заболевания всегда проблематично, но все же это нужно делать, так как устранение причин лежит в основе успешного лечения. Отлично умеют лечить экзему в московской клинике Парамита.
Почему на нижних конечностях развивается экзема
Сейчас уже точно известно, что большую роль в развитии этой болезни играет наследственность, то есть, особенности реагирования организма на те или иные внешние и внутренние факторы. Это определенные отклонения в обмене веществ, работе нервной и эндокринной систем. Все это приводит к тому, что иммунная система дает неадекватно высокую (аллергическую) реакцию на те или иные внешние и внутренние воздействия.
К внешним факторам, провоцирующим развитие экземы на ногах, относятся:
- любые длительно протекающие кожные заболевания; особенно часто причиной является грибок пальцев и стоп ног;
- повышенная потливость стоп и ношение тесной обуви;
- частые поверхностные травмы ног (ссадины, трещины, раны), особенно, коленей (например, у футболистов);
- длительное раздражение кожи ног при контакте с различными веществами (известь, краски у строителей и т.д.);
- постоянное переохлаждение или перегревание ног;
- злоупотребление алкоголем, частое курение – способствует стойкому сужению периферических сосудов и нарушению обменных процессов в коже;
- укусы насекомых.
К внутренним факторам относятся:
- нарушение периферического кровообращения; у женщин это чаще связано с варикозным расширением вен, у мужчин – в облитерирующим эндартериитом;
- хронические заболевания органов пищеварения – гастриты, энтероколиты, панкреатиты, холециститы;
- хронические очаги инфекции в организме – тонзиллиты, синуситы, кариозные зубы и т.д.;
- аллергические заболевания;
- эндокринные заболевания и нарушения гормонального фона.
Экзема любой локализации может распространиться по всему телу, поэтому не стоит затягивать с лечением.
Стадии протекания и первые симптомы экземы на ногах
Типичные проявления острой экземы на ногах или обострения ее хронического течения – это ряд последовательных стадий мокнущей экземы:
- Покраснение кожи в виде небольшого пятна, превращающееся в папулу (возвышение над кожей).
- На поверхности папул образуются пузырьки (везикулы) с прозрачным содержимым.
- Пузырьки лопаются, пораженная поверхность мокнет, так как на месте пузырьков образуются серозные колодцы, через которые на поверхность вытекает воспалительная жидкость.
- Жидкость засыхает, образуя корочки; одновременно появляются новые пузырьки, которые тут же лопаются, мокнут и создают пеструю картину пораженной кожи.
- Постепенно воспаление проходит, корочки отпадают, на их месте образуются обесцвеченные или темные пятна. Со временем они также проходят.
Красные пятна на коже после стресса
Диагностика кожных заболевания
При очередном обострении все стадии повторяются, но чем дольше протекает заболевание, тем менее выраженный характер носят его симптомы. В зависимости от причины развития выделяют три основных вида экземы: истинную, микробную и профессиональную.
Истинная экзема на ногах
Истинная экзема может проявляться в виде описанных выше типичных поэтапных мокнущих высыпаний. Самой частой локализацией высыпаний является кожа в области коленей и голеней. Обострения заболевания связаны со стрессами, переохлаждениями и нарушениями диеты. Часто к такому процессу присоединяется инфекция, что приводит к появлению гноя, желтых корочек, усилению мокнутия, и длительному обострению.
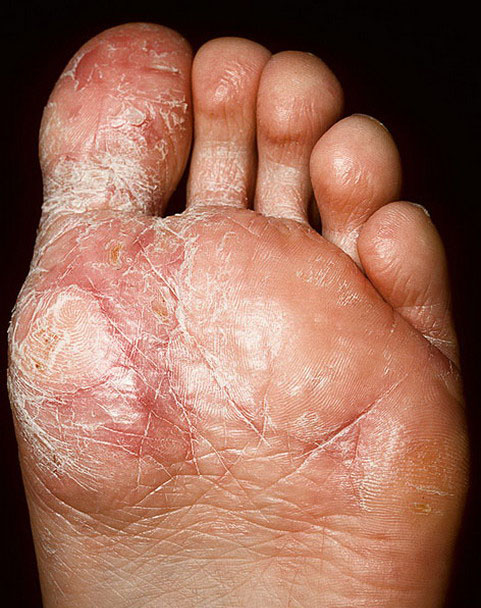
Дисгидротическая и мозолевидная форма
Эта форма заболевания развивается в области подошв стоп. Кожа здесь грубая, поэтому болезнь в этой области проявляется несколько по-другому и носит название дисгидротической. Внешне на подошвах можно увидеть плоские пузыри с прозрачным содержимым диаметром около 5 мм. Покраснение кожи незначительное. Пузыри могут претерпевать следующие изменения:
- сливаться между собой, образуя большие «озера»;
- разрываться с образованием эрозий и язв;
- присыхать с образованием плотных корочек.
Постепенно увеличиваясь, очаг поражения может распространяться на тыл стопы, где течение приобретает типичный поэтапный характер. Хроническое течение дисгидротической формы является причиной повышенного ороговения кожи с образованием на ней грубых кожных наростов – сухая экзема.
Микробная экзема на ногах
Причиной микробной экземы являются различные повреждения кожи и кожные инфекции. Характерна вторичная экзематизация бактериальных и грибковых поражений кожи. Из бактериальных поражений таким превращениям чаще всего подвергаются стрептококковые инфекции, развивающиеся на коже в области ран, ссадин и трофических язв.
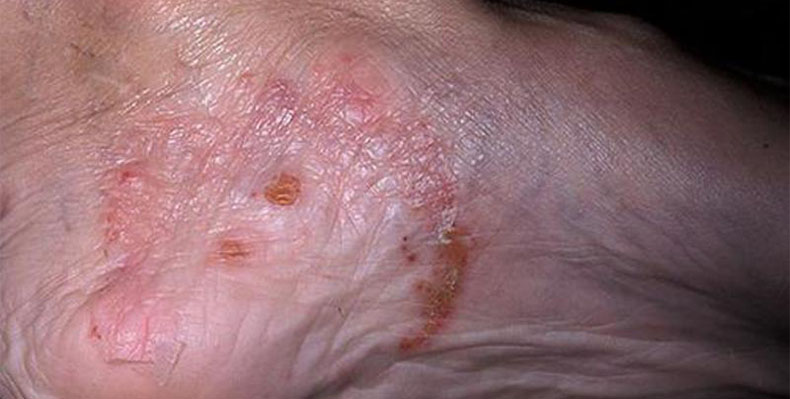
В области стоп причиной экзематизации чаще бывают грибковые инфекции, поэтому некоторые специалисты выделяют отдельно грибковую экзему. Протекает она длительно, иногда после устранения грибковой инфекции переходит в истинный вид. Выделяют несколько форм микробной экземы на ногах.
Паратравматическая
Симптомы экземы появляются вокруг инфицированных ран, ссадин, ожогов. Аллергические кожные реакции усиливают все проявления инфекции, что является причиной длительного заживления раны. Затем на месте раны образуется экзематозный очаг с постоянным рецидивированием.
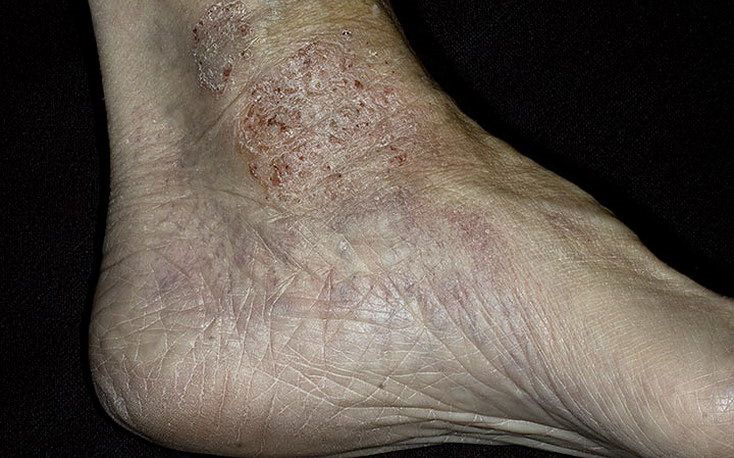
Варикозная экзема на ногах
При варикозе нарушается питание кожных покровов, это является причиной образования трофических язв и их инфицирования. При наследственной предрасположенности к аллергизации на этом фоне развиваются экзематозные высыпания, болезнь имеет тенденцию к длительному рецидивирующему течению.
Основные принципы лечения
Лечение должно быть длительным и комплексным. Так как причины и лечение экземы на ногах взаимосвязаны, в первую очередь стараются выявить и исключить все факторы, способствующие развитию заболевания. Комплексная терапия включает в себя:
- соблюдение диеты, здоровый образ жизни;
- медикаментозную терапию, устраняющую симптомы заболевания;
- немедикаментозные методики лечения, оказывающие общее оздоравливающее воздействие на организм.
Медикаментозная терапия
Когда экзема на ногах обостряется, дерматологи часто начинают лечение с назначения лекарств, устраняющих неприятные симптомы. Но специалисты прекрасно понимают, что это не выход из положения: многие лекарства, подавляющие воспаление и аллергию, снимающие зуд, имеют значительные побочные эффекты. Так, самые эффективные препараты этого ряда – мази и кремы с глюкокортикостероидными гормонами (ГКС) вызывают:
- быстрое привыкание с угасанием лечебного эффекта;
- снижение местного иммунитета и активизацию инфекции;
- склонность к хронизации острого процесса.
Поэтому все средства для наружного (мази, кремы, спреи) и внутреннего (таблетки) применения назначают, как правило, короткими курсами, делая акцент на немедикаментозных методах лечения.
Лечение экземы на ногах без кремов, мазей и таблеток
Немедикаментозным методам лечения экземы на ногах сегодня отдается предпочтение во всем мире, так как эти методики направлены на активизацию собственных защитных сил организма и подавление процессов, лежащих в основе аллергических реакций. К современным западным и традиционным восточным методам лечения относятся:
-
Физиотерапевтические процедуры:
- Инфекционных заболеваниях. Скарлатина, краснуха, корь, ветрянка характеризуются специфической сыпью. Как правило, в таких случаях пятна выступают одновременно с повышением температуры и общим недомоганием. Сыпь быстро прогрессирует, покрывая лицо, шею, конечности и туловище. Пятна при таких болезнях небольшого размера, иногда покрывают большую площадь тела. Сыпь может трансформироваться в пузырьки или гнойнички, при их расчесывани.
- Аллергии – самая распространённая причина появления пятнистой сыпи. Появляется на ладонях и пальцах при контакте с аллергеном. Также при аллергии на материал пятна могут покрывать все тело. Пищевая аллергия часто отличается сыпью на шее, лице, груди. Вместе с экзантемой могут проявляться сопутствующие симптомы болезни: чихание, кашель, слезоточивость, насморк.
- Экземе. На теле проявляются розоватые или красные участки, которые сильно чешутся и болят. Со временем на месте макул образуется корочки и волдыри от зуда. Это заболевание обязательно нужно диагностировать и лечить.
- Лишае. Характерной особенностью лишая является сама сыпь: она занимает отдельный участок кожи, не распространяясь по всему телу. При этом лишай, как и другие инфекции, может проходить на фоне температуры и общего недомогания.
- Гемангиоме – доброкачественном образовании. Может быть розового, красного или фиолетового оттенка. Локализуется на лице: у крыльев носа, на веках, возле ушей, у рта. Такое заболевание бывает врожденным, но проявляется в разном возрасте и, как правило удаляется лазером. . Заболевание, при котором образуется рецидивирующая экзантема, пятна часто покрыты светлой корочкой. Сыпь появляется при стрессах, употреблении алкоголя, инфекциях и т.д. При отсутствии лечения может проходить самостоятельно, но в условиях плохой гигиены и низкого уровня жизни прогрессирует.
- Стрессах. У чувствительных людей отдельные красные макулы могут выступать в стрессовых ситуациях, в моменты гнева или страха. Чаще подобное явление встречается у людей с расстройствами вегетативной нервной системы. Специального лечения не требуют, проходят в период спокойствия.
- Опрелостях. Также безопасное явление, которое чаще встречается у маленьких детей на ногах, половых органах, ягодицах, подмышками. Ярко-алые пятна образуются от высокой температуры и потения, особого лечения не требуют. Для устранения симптомов образования нужно обработать тальком и соблюдать гигиену.
- гормональный сбой или перестройка;
- генетика;
- беременность;
- очень светлая кожа;
- старение организма;
- болезни печени; ;
- грибки;
- нарушенная работа щитовидки.
- тромбоцитопенической пурпуре;
- менингококцемии;
- капиляротоксикозе;
- синдроме токсического шока;
- саркоме Капоши;
- ревматоидном артрите;
- лейкемии;
- авитаминозе.
- Запись опубликована: 12.08.2020
- Время чтения: 1 mins read
- обезболивающие НПВП (Ибупрофен, Напроксен внутрь);
- стероиды (например, Метипред внутрь или преднизолон в виде инъекций);
- противоаллергические средства;
- местные аппликации (например, с димексидом, ихтиолом или с димексидом и гепарином);
- местное применение мазей с ГКС (Белогент, Белодерм, Акридерм);
- холодные компрессы и поднятие ног для уменьшения отека и облегчения боли.
- применение ГКС (например, преднизолон 2 мг на кг массы тела в сутки);
- применение моноклональных ингибиторов фактора некроза опухоли (например, Инфликсимаб);
- прием иммунодепрессантов (циклоспорин, метотрексат, азатиоприн);
- местную терапию (особенно положительна при моноочаговой ГП), выбор средств различен, могут быть аппликации на язвы или внутриочаговое введение ГКС, циклоспорина, препаратов такролимуса.
- обезболивание с помощью спрея Лидокаин 10%;
- полоскание полости рта (Хлоргексидин, Мирамистин, Фурацилин);
- аппликации, Метрогил дента, Холисал, токоферола ацетат 30% масляный раствор после снятия воспаления для эпителизации ран.
- Обращение к проктологу в период обострения ВЗК. Это необходимо, чтобы назначить препараты для купирования и предупреждения осложнений, в том числе с кожей;
- Прием кортикостероидов для уменьшения воспаления (только по назначению);
- Сбалансированная диета с достаточным содержанием БЖУ, витаминов и микроэлементов;
- Поддержание пораженной кожи в чистоте для снижения риска вторичного бактериального заражения;
- Покрытие пораженного участка стерильными бинтами или дышащими стерильными повязками;
- Прием безрецептурных обезболивающих средств.
-
– восстанавливает нормальное кровообращение в коже, устраняет воспаление; – восстанавливает нормальное соотношение между сном и бодрствованием, устраняет последствия стрессов.
-
– воздействие иглами на особые точки на теле (акупунктурные точки – АТ), рефлекторно связанные с отдельными органами и тканями; – прижигание АТ полынными сигаретами; активизация обменных процессов происходит за счет глубокого прогревания точек; – китайский массаж АТ, при помощи которого можно, как активизировать, так и подавить какой-то процесс в организме.
Как лечат экзему ног в клинике Парамита
Московская клиника Парамита специализируется на лечении хронических кожных заболеваний. Врачи-дерматологи клиники применяют комплекс индивидуально подобранных европейских и восточных методик. Соответствующее обучение они прошли в лучших мировых центрах и с успехом применяют свои знания и навыки на практике. Проведенные курсы лечения позволяют быстро устранить острые проявления заболевания и предупредить появление рецидивов без каких-либо побочных эффектов. Пациенты клиники, страдающие экземой, регулярно проводят противорецидивные курсы терапии, позволяющие полностью устранить все проявления болезни.
Экзема на ногах – это не приговор. При правильном образе жизни и регулярном противорецидивном лечении можно забыть о ее существовании. Чем лечить экзему на ногах в том или ином случае, решает только врач.
«Вы задумались о собственном здоровье и обратились к нам – этим шагом Вы доверили нам свою жизнь. Мы высоко ценим Ваш выбор, и от имени коллектива клиники «Парамита» я хочу Вас заверить, что мы сделаем всё возможное, чтобы его оправдать.»
Диета и здоровый образ жизни
Из пищевого рациона больных людей должны быть исключены продукты, вызывающие аллергические реакции. Это молоко, яйца, мясо птицы, цитрусовые, острые, жареные, консервированные продукты. Ограничить также нужно сладости и сдобу.
Большое значение имеет подвижный образ жизни, посильные занятия спортом. Есть подтвержденные данные, что это улучшает обменные процессы и оздоравливает иммунитет, подавляя чрезмерно сильные реакции на различные воздействия.
Что делать при обострении?
При появлении первых признаков рецидива болезни лучше сразу же обращаться к врачу. Самостоятельно лечить это заболевание проблематично: можно сильно навредить, вызвав затяжной аллергический воспалительный процесс. Особенно опасно использовать самостоятельно при обострении народные средства, так как их подбор должен точно соответствовать симптоматике болезни, а это может сделать только врач.
Профилактика экземы ног
Для профилактики у лиц с отягощенной наследственностью (болеют близкие родственники) стоит соблюдать ряд правил. Этих же правил следует придерживаться для предупреждения рецидивов уже имеющегося заболевания:
Высыпания в виде пятен

Пятна на коже – это локальные образования с изменением цвета, не выступающие над поверхностью дермы, которые называются макулы. Они бывают разного размера и формы, являются симптомом множества заболеваний. Пятна относят в общий разряд кожной сыпи, которую еще называют экзантемой. Рассмотрим в каких случаях они появляются и что с ними делать.
Симптомы и причины пятен на коже
Изменение цвета на отдельном участке кожи может указывать на кровоизлияния, хронические заболевания и инфицировании, инфекциях. Их появление также может быть вследствие воздействия внешних факторов: аллергии, ожогов, потницы, опрелостей. Цвет макулы определяется уровнем меланина: в коричневых и чёрных пятнах его больше всего, в белых образованиях меланин отсутствует, красные пятна появляются на теле при воспалительных процессах. Также по внешнему виду экзантемы можно предположить её природу и причину происхождения.
Белые пятна
Как и все остальные виды сыпи, белые макулы на теле появляются внезапно, могут покрывать большие участки кожи. Пятна с белым или прозрачным оттенком свидетельствуют о гормональном сбое, инфекции или хронических патологиях. По виду встречаются образования, напоминающие родимое пятно только светлое. Такая экзантема никогда не выступает над поверхностью кожи, не покрывается корочкой, не чешется. В этом случае причиной может служить витилиго – наследственное заболевание, которое не несет угрозы для жизни, но и не лечится. Подобные симптомы возникают при лейкодерме – нарушении выработки пигмента. Различают сифилитическую и ложную лейкодерму. Первая лечится препаратами для внутреннего и наружного применения (только под присмотром доктора). Ложная проявляется и исчезает сама по себе, локализуется чаще на шее и груди.
Сыпь в виде белых пятен с шероховатой поверхностью появляется при отрубевидном лишае. При этом экзантема сначала выглядит как белые образования, а со временем может перейти в форму красных макул. Высыпания часто шелушатся и чешутся, появляются на любом участке тела. Требует лечения, так как лишай легко передается при контактах. Также бесцветные образования с красным ободком говорят о сухости кожи, недостатке витаминов и минералов. Появляются они чаще на плечах, внешней стороне бёдер, запястьях, под грудью.
Красные пятна
Часто покраснения не угрожают пациенту, они быстро и бесследно проходят. Такое случается при контакте с крапивой или ядовитым плющом, лёгких ожогах, аллергии. Самая безобидная причина появления пятен – укусы насекомых. Их легко отличить от всех остальных видов экзантемы, так как они единичны, чешутся и немного выступают над поверхностью кожи. Причина таких пятен легко отслеживается, особого лечения в этом случае не требуется.

В некоторых случаях красные пятна на руках, ногах, туловище могут говорить о более серьезной проблеме. Чаще всего такая экзантема появляется при:
Любая из этих болезней проявляется как у взрослых, так и у детей. У беременных женщин высыпания в виде красных пятен может появиться вследствие гормональных сдвигов. Если экзантема появляется регулярно – нужно обратиться к дерматологу, чтобы точно установить её причину.
Коричневые пятна

Сыпь в виде коричневых пятен может быть врождённой или проявиться со временем. В большинстве случаев они не несут угрозы, и не требуют лечения. Избавляются от них по большей мере из-за эстетики, к примеру, когда коричневые пятна появляются на лице. Основные причины их появления:
Как видим, причина может быть совсем безобидной, а может быть опасной. Коричневые пятна на лице называют хлоазмами, чаще они появляются у беременных и проходят самостоятельно после родов. Такой же симптом возникает у женщин, которые используют гормональные контрацептивы и у подростков в период полового созревания.
Пигментные пятна лентиго образуются на груди у женщин и мужчин, спине, плечах, редко – на внутренней стороне бёдер. Первые проявления встречаются у детей до 10 лет, занимают обширные части тела, но дискомфорта не приносят. Также такие симптомы наблюдаются у пожилых людей – старческое лентиго.
Макулы коричневого оттенка могут говорить о заражении грибком. Если изменения на коже наступают без видимых причин, не чешутся и не болят, не покрываются волосками – это может говорить о грибковом заражении. Если микроорганизм поселяется в верхних слоях кожи – появится только экзантема, без других симптомов. Если такие образования чешутся – грибок в глубоких слоях дермы. Лечится заболевание с помощью противогрибковых препаратов и наружных средств. Чаще им страдают люди, которые принимают душ с гелем или мылом по 2 раза в день.
Синие и фиолетовые пятна
Макулы с фиолетовым, винным или синим оттенком появляются при нарушениях в кровеносной системе. Частое явление – синяки после ударов и ушибов, они образуются от мелких кровоизлияний и сворачивания крови на отдельных участках тела. Такой же оттенок бывает у родимых пятен, удалять которые самостоятельно крайне опасно. Синюшные пятна с ровными краями на лице, груди, руках и ногах появляются при:
Любое из таких состояний нужно лечить, поэтому при появлении одиночных макул винного или фиолетового оттенка нужно посетить дерматолога. Если сыпь с тёмно-синим цветом появилась внезапно, разрастается и занимает большие участки кожи – срочно обратитесь за неотложной помощью. Такие симптомы проявляются при синдроме токсического шока, который очень опасен для жизни больного.
Родителям маленьких детей также не стоит игнорировать мелкие и крупные пятна с синюшным оттенком у ребёнка. Если макулы появляются регулярно, не проходят, их природу невозможно проследить – лучше проконсультироваться с детским дерматологом или педиатром.
Лечение и диагностика
Из всех видов пятнистой сыпи только малую часть можно вылечить самостоятельно. К этой категории относится потница, ожоги плющом или крапивой, обычные синяки, красные пятна, которые появляются при стрессах. При таких болезнях, как аллергия и псориаз подобный симптом проявляется часто, в первом случае он проходит после приема антигистаминных препаратов, для псориаза нужно комплексное лечение. Образования на теле во время беременности и полового созревания, как правило, проходят со временем и не требуют лечения. Этим категориям людей нужна консультация врача, чтобы исключить более тяжёлые причины.
Не стоит затягивать с походом к доктору, когда макулы различного цвета и формы появляются без видимых причин. Такие изменения на коже сигнализируют о проблеме внутри, поэтому лучше установить природу сыпи. Попытка самостоятельно установить заболевание по фото не даст результатов, так как десятки разных болезней вызывают одинаковую экзантему. На приеме врач осмотрит пораженные участки, спросит когда появились пятна и бывало ли такое раньше.
Анализы и обследование включает сдачу крови, иногда КТ или МРТ, биопсию. Для лечения используют наружные средства, витамины, узконаправленные препараты. Госпитализируют больного с такими симптомами очень редко, в основном врач составляет план терапии, которую пациент проходит в домашних условиях. Лечение также может включать оздоровительные и терапевтические процедуры.
Появление пятен на коже у взрослого или ребёнка говорит о заболеваниях, реже – это механические травмы или ожоги. Если экзантема проявляется на конечностях, спине, лице или груди, нужно обратиться к дерматологу. При любых образованиях на половых органах у женщин и мужчин нужна консультация венеролога, дерматовенеролога, уролога или гинеколога. Детей с описанными симптомами нужно показать педиатру. Если вы заметили неизвестной природы пятна на теле или слизистой – обратитесь к доктору, особенно, если они не проходят в течение 3-4 дней. Так вы сэкономите время и деньги, которые уйдут на самолечение.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Специальность: инфекционист, гастроэнтеролог, пульмонолог .
Общий стаж: 35 лет .
Образование: 1975-1982, 1ММИ, сан-гиг, высшая квалификация, врач-инфекционист .
9 кожных заболеваний, связанных с воспалительными заболеваниями кишечника

Врач гинеколог-онколог. Руководитель сети Университетских клиник. Эксперт по патологиям вульвы и шейки матки, ведущий консультирующий врач в Центре патологии шейки матки в Санкт-Петербурге. Стаж 20+ лет. Принимает в Университетской клинике. Стоимость приема 2500 руб.
При язвенном колите и болезни Крона поражается не только желудочно-кишечный тракт. То же воспаление, которое вызывает заболевание в кишечнике, проявляется по всему телу, включая кожу.
Согласно исследованиям, до 15 % людей с воспалительными заболеваниями кишечника также имеют кожные заболевания. Основной метод защиты от этих проблем с кожей – контролировать язвенный колит с помощью диеты и применения лекарств по назначению проктолога.
Рассмотрим кожные заболевания, которые наиболее часто развиваются при ВЗК.
Узловатая эритема
Узловатая эритема – это сыпь, состоящая из болезненных выпуклостей – узлов, бугров или шишек. Образуется вследствие воспалительного поражения сосудов. Это наиболее распространенная проблема кожи, связанная с воспалительным заболеванием кишечника (ВЗК) вызванная реакцией иммунной системы на кишечные бактерии.

Узловатая эритема
В период обострения язвенного колита на нижних конечностях (чаще голенях) появляются красноватые комочки, которые иногда выглядят как синяки.
Варианты лечения включают:
Симптомы обычно проходят в течение шести недель, но могут вернуться при обострении основного заболевания.
Гангренозная пиодермия
Это следующая по распространенности проблема кожи у людей с ВЗК и самая серьезная. Относится к нейтрофильным дерматозам, развивается по невыясненной причине, но ассоциируется в первую очередь с язвенным колитом и болезнью Крона. Развитие гангренозной пиодермии не связано с периодом обострения ВЗК.

Гангренозная пиодермия
Начинается с небольшой красной шишки (пустула или пузырек), обычно на ногах (локализация 70%) и животе, которая течение нескольких часов или дней перерастает в большую открытую болезненную язву с синей или фиолетовой каймой. Бугорков или волдырей и соответственно язв может быть несколько. Содержимое язвы сукровичное, при присоединении вторичной бактериальной инфекции – гнойное. Это классическая форма гангренозной пиодермии.
Редкая перистомальная форма ГП развивается у больных с ЯК или БК после илеостомии или колостомии вследствие раздражения кожи каловыми массами при несоблюдении правил гигиены за стомой или аллергической реакции на материалы повязок.
Общее самочувствие человека практически не страдает, язвы могут не изменяться в течение нескольких недель, но могут и объединяться, расширяться. При этом на периферических участках развивается частичная эпителизация с образованием атрофических рубцов, часто пигментированных.
Лечение гангренозной пиодермии обязательно сочетается с терапией основного заболевания и включает:
Афтозный стоматит
При афтозном стоматите образуются язвы, на слизистой оболочке рта или на языке. Чаще всего развиваются непосредственно перед обострением и в период обострения ВЗК, но могут быть и следствием побочного эффекта лекарств от ЯК или болезни Крона. Беспокоят жжение, парестезия, болезненость во рту, которые усиливаются во время еды, особенно кислой, горячей и острой.

Афтозный стоматит
У людей с язвенным колитом язвы часто бывают больше сантиметра в диаметре и держатся более 2 недель.
Лечение афтозного стоматита местное и включает:
Псориаз
Псориаз – неинфекционное кожное заболевание, вызванное проблемами с иммунной системой, характеризующееся появлением красных пятен или бляшек, покрытых скоплением омертвевших клеток .
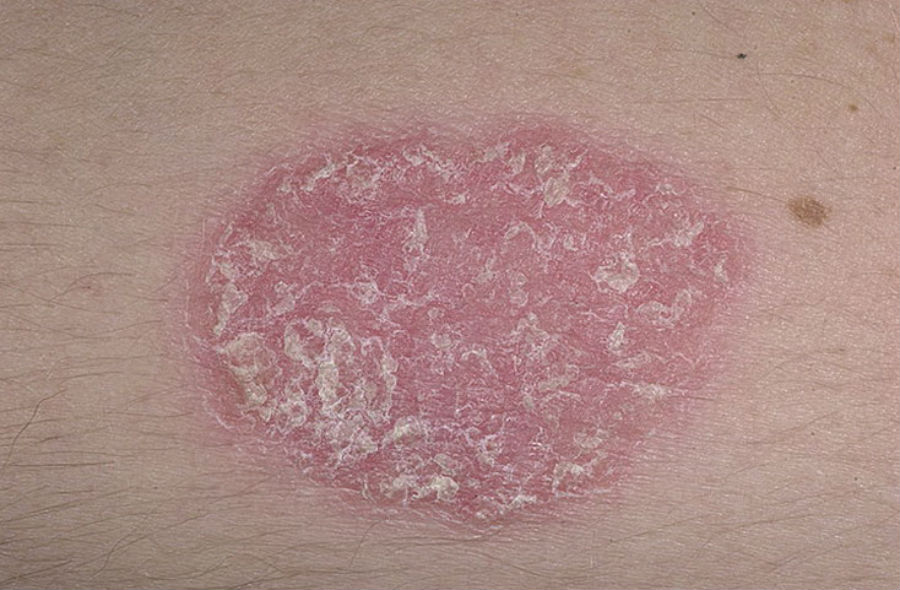
Псориаз
Результаты проведенных исследований показали, что существуют некоторые генетические связи между генами, вызывающими ВЗК, и теми, которые вызывают псориаз. Например, у 10% людей с язвенным колитом обнаружены родственники первой линии с псориазом, что более чем в три раза больше по-сравнению с обычными (3%). Для полного понимания этих связей необходимы дополнительные эксперименты.
Псориазом страдают многие с язвенным колитом или другими ВЗК, то есть он может быть не только самостоятельным иммуноопосредованным заболеванием, но и проявлением воспаления кишечника.
Для лечения псориаза вначале назначают местное применение мазей, растворов (гормональных – Дайвобет, дипросалик, гомеопатических – Псориатен, метаболитов витамина D3 – Дайвонекс). Затем простое ультрафиолетовое облучение кожи (фототерапия или УФ-Б) или с применением фотосенсибилизаторов (фотохимиотерапия или УФ-А) и только после этого системные препараты.
В качестве новых препаратов используют моноклональные антитела, например – адалимумаб, который назначается как при псориазе, так и при ВЗК.
Синдром Свита
Это еще одно редкое кожное осложнение, связанное с язвенным колитом. Относится к нейтрофильным дерматозам, развивается остро, сопровождается лихорадкой и сыпью, состоящей из множества нежных красных или голубовато-красных папул, пятен. Обычно они развиваются на руках, ногах, лице или шее. Форма бляшек неправильная, но контуры четкие, на ощупь они плотные, болезненные при надавливании. Иногда кожные симптомы также сопровождаются артритом и воспалением глаз.

Синдром Свита
Синдром Свита обычно лечится кортикостероидами, поскольку отмечается быстрое улучшение состояния с началом их приема. Чаще всего назначают преднизолон 40-60 мг в день с постепенным уменьшением дозы в течение 2-3 недель.
Вегетирующая пиодермия
Это редкое заболевание, которым страдают люди с язвенным колитом. Исследователи считают, что, как и многие проблемы с кожей, связанные с ВЗК, она вызвана проблемами с иммунной системой (снижение имунитета и фагоцитоза).
Вегетирующая пиодермия приводит к появлению волдырей или пятен в паху или под мышками, которые темнеют по мере заживления.
Стандартного лечения не существует, но ключевым моментом является лечение самого ВЗК.
Витилиго
Витилиго – это заболевание кожи, при котором в отдельных участках разрушается пигмент меланин. Витилиго приводит к образованию белых пятен в любом месте тела.

Витилиго
Ученые считают, что витилиго вызвано иммунным расстройством. Примерно 20% людей с этой патологией также имеют другое иммунное расстройство, такое как язвенный колит.
Эффективных методов лечения витилиго не разработано. Применяют антиоксиданты, иммуномодуляторы, дозированное облучение ультрафиолетом (лазер, узкополосный УФ, ПУВА). Они позволяют только незначительно уменьшить косметический дефект и предположительно предупредить появление новых очагов, белые пятна (депигментация) сохраняется в течение жизни.
Лейкоцитокластический васкулит
Лейкоцитокластический васкулит (гиперчувствительный васкулит) возникает, когда мелкие кровеносные сосуды под кожей воспаляются и отмирают. Воспалительная реакция приводит к развитию пурпурных пятен на коже ног или лодыжек, называемых пурпурой. Очаги, как правило, небольшие с умеренной болезненностью и зудом, но если развиваются пузыри – боль усиливается.

Васкулит
Это состояние развивается при обострении язвенного колита, в стадии ремиссии ВЗК – проходит. В дополнение к препаратам для лечения воспаления кишечника, назначают антигистаминные средства для уменьшения зуда и обезболивающие препараты.
Крапивница
Крапивница – кожный дерматит – характеризуется появлением сильно зудящих волдырей красного цвета в любой части тела. Хроническая крапивница у страдающих ВЗК развивается в результате аллергической реакции на лекарственные препараты.

Крапивница
Смена препаратов и антигистаминные средства приносят хорошие результаты. В тяжелых не реагирующих на противоаллергические средства случаях применяют иммунодепрессанты, ГКС, моноклональные антитела против иммуноглобулина Е (Омализумаб).
Профилактика заболеваний кожи при ВЗК
Чаще всего проблемы с кожей развиваются в период обострения язвенного колита или болезни Крона. Чтобы предупредить их развитие, рекомендуется:
В целом, при соблюдении рекомендаций проктолога по поводу основного заболевания (диета+медикаменты+здоровый образ жизни) поражения кожи можно предупредить и быстро вылечить.
При развитии поражений кожи, схожих с описанными выше заболеваниями (но список не полный, это наиболее распространенные) у человека без диагностированного ВЗК, рекомендуется консультация проктолога и обследование, поскольку они могут быть признаками и проявлениями воспалительного аутоиммунного процесса в кишечнике.


