Пересадка почки: риски и трудности, с которыми сталкиваются доноры и пациенты
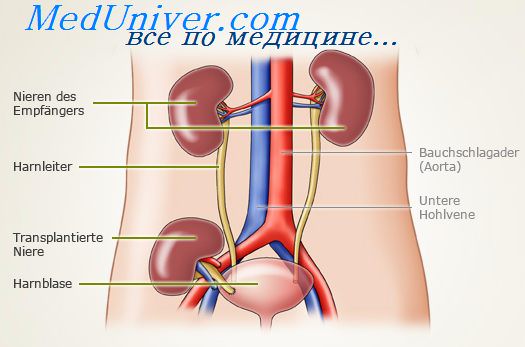
При гетеротопической пересадке почки в правую или левую подвздошную ямку делают косой разрез (при этом рана получается более широкой и удобной, легко обнажить подвздошные сосуды). Фасцию наружной косой мышцы живота рассекают по ходу волокон. После разведения краев этой фасции обнажают внутреннюю косую и прямую мышцы живота; разрез продолжают по фасциальной перемычке, соединяющей обе эти мышцы. Семенной канатик у мужчин нужно стремиться не пересекать, хотя это удается не во всех случаях; круглую связку матки у женщин всегда пересекают. Далее выделяют внутреннюю подвздошную артерию и наружную подвздошную вену. Артерию пересекают и анастомозируют с почечной артерией.
При пересадке почки от трупов берут почечную артерию вместе с участком аорты, выкраиваемым в виде своеобразного венчика. Этот венчик анастомози-руют с внутренней подвздошной артерией, которая в большинстве случаев по калибру бывает шире почечной артерии. При наличии у донора двух почечных артерий возможны различные варианты наложения артериального анастомоза: чаше всего целесообразно при наличии единой площадки из стенок донорской аорты, от которой отходят обе почечные артерии, анастомозировать ее с продольно надсеченной внутренней подвздошной артерией донора или дополнительный сосуд вшить в бок основного ствола.
При наличии двух почечных вен следует попытаться восстановить кровоток по ним. Для этого можно либо сшить обе вены по одной полуокружности, а затем анастомозировать их с наружной подвздошной веной реципиента, либо иссечь почечные вены единым блоком вместе со стенкой нижней полой вены и затем этот участок вшить в подвздошную вену реципиента.
Важный этап операции — восстановление непрерывности мочевыводящих путей и пассажа мочи. С этой целью применяют анастомозы между мочеточником донора и мочевым пузырем реципиента (уретеронеоцистостомия), а также между мочеточниками донора и реципиента. Наибольшее распространение получила уретеронеоцистостомия. При выполнении этой операции мочеточник проводит в подслизистом туннеле длиной 2—3 см для создания искусственного клапана, препятствующего рефлюксу мочи. Однако при этом ни слизистую оболочку, ни мышечный слой мочевого пузыря широко не вскрывают. Другая возможность восстановления непрерывности мочевыводящнх путей заключается в наложении уретеро-урстероанастомоза или уретеролоханочного анастомоза. При применении этих анастомозов практически исключается возможность возникновения рефлюкса.
Но такие анастомозы чаще осложняются стенозированием или несостоятельностью швов.
После трансплантации трупной почки функция трансплантата в первые дни бывает резко сниженной или отсутствует; реже наблюдается полиурическая форма функционирования трансплантата. С лечебной и диагностической точки зрения наиболее сложной является анурическая фаза, при которой в течение нескольких суток, а иногда 2 — 3 нед из пересаженной почки моча не выделяется. Чаше всего анурия бывает вызвана ишемическими повреждениями трансплантата обратимого характера. Однако при дифференциальной диагностике необходимо учитывать, что в ряде случаев возможна анурия вследствие необратимого ишемического некроза почки, тромбоза анастомозов сосудов, непроходимости мочеточника и, наконец, реакции отторжения.
Деятельность современного трансплантационного центра немыслима без большого и хорошо оснащенного центра гемодиализа; лишь единичным больным производят пересадки почки без применения аппарата искусственной почки. Гемодиализ обычно используют до трансплантации и в послеоперационном периоде. Эффективно комбинированное применение гемодиализа и сорбентов.
Большое значение имеет правильное проведение иммуносупрсссивной терапии, особенно в ближайшем послеоперационном периоде. Наибольшее распространение в клинике в качестве нммуносупрессоров получили глюкокортикоидные препараты (кортикостероиды) и азатноприн (имуран), а также местное рентгеновское облучение трансплантата. Реци пиентам назначают имуран или азатноприн (3—5 мг/кг в сутки) и преднизолон (1,5 мг/кг в сутки). В конце первого месяца дозы стероидов снижают до 0.75 мг/кг. При возникновении каких-либо диспепсических расстройств или наличии у больного язвенного анамнеза иредиизолон заменяют урбазоном в той же дозировке. При развитии инфекционно-септических осложнений (пневмония, нагноение раны) во всех случаях дозировку преднизалона резко снижают или заменяют этот препарат урбазоном, вводимым внутривенно.
В послеоперационном периоде наибольшего внимания требуют кризы отторжения, представляющие собой резкое обострение иммунологического процесса. Симптоматология кризов отторжения весьма разнообразна, а ранняя диагностика их нелегка. Наиболее частыми симптомами криза отторжения являются задержка жидкости, снижение клиренса по эндогенному креатинину, снижение плотности мочи, увеличение содержания азотистых шлаков в крови, протеинурия. Однако рациональная терапии позволяет справиться с этим опасным осложнением трансплантации. При возникновении криза отторжения применяют внутривенно урбазон в дозе 0.5—1 г 3—5 раз в сутки (обычно через день) и рентгеновское облучение трансплантата в дозе 400 рад до 5—6 раз. Таким образом, криз отторжения снимается обычно в течение недели; при отсутствии эффекта возникает вопрос о повторной пересадке почки.
В случае отсутствия функции трансплантат может быть либо удален во время повторной пересадки, либо, если он не оказывает отрицательного влияния на организм больного, оставлен ни месте. В последнее время предприняты попытки выключении отторгшегося трансплантата из кровотока путем эмболизации его сосудистой системы мнкросферамн. Тромбирование почечной артерии и выключение трансплантата из кровотока помогают избавить больных от лишней операции — удаления трансплантата.
Хирургическими осложнениями иммуносупрессивной терапии являются кишечные кровотечения, прободение желудка и другие поражения желудочно-кишечного тракта. Иногда возникают также разрывы трансплантатов: это осложнение с яркой клинической картиной отмечается чаше всего через 7—9 дней после операции. Раньше разорванные трансплантаты удаляли. В настоящее время в ряде случаев их удается сохранить, применяя для остановки кровотечения специальный клей.
В последнее время все большее применение получают повторные пересадки почки (вторые, третьи, четвертые и т. д.). К ним прибегают при неудачных первичных трансплантациях и непродолжительном функционировании пересаженной почки. Ретранснлантации трупной ночки являются альтернативой хронического гемодиализа после отказа первого трансплантата. Их результаты, как показывает специальный анализ, вполне сравнимы с результатами первичных операций.
Трансплантация почки от Covid-19-инфицированного трупного донора: каковы последствия для реципиентов?
Введение. За последние месяцы в связи с распространением COVID-19 количество трансплантаций почек от умерших доноров значительно сократилось в большинстве стран. Одна из причин – возможность заражения реципиента. Определение риска трансмиссии COVID-19 донорским органом очень важно для разработки политики трансплантации почки во время пандемии.
Материалы и методы. Мы представляем первые известные наблюдения трансплантации почки от трупного донора, у которого был ретроспективно подтвержден COVID-19 двум диализным пациентам в одном центре.
Трупный донор: мужчина 45 лет, страдавший диабетом, у которого произошел тяжелый геморрагический инсульт, приведший к смерти мозга в мае 2020 г. В течение последних суток перед эксплантацией органов у донора сохранялся нормальный диурез и уровень креатинина в сыворотке. На следующий день после изъятия и трансплантации почек двум реципиентам у донора был ретроспективно диагностирован COVID-19.
Первый реципиент: мужчина 49 лет с поликистозом почек, находился на гемодиализе 28 мес. Из-за проблем с сосудистым доступом был включен в ургентный лист ожидания. Трансплантация почки от описанного трупного ABO – неидентичного (О –донор, B –реципиент) донора была выполнена с периодом холодовой консервации 22 ч.
Второй реципиент: мужчина 45 лет с поликистозом почек, находившийся на постоянном амбулаторном перитонеальном диализе с низким KT/V. Трансплантация почки была выполнена почти одновременно с продолжительностью холодовой ишемии 21 ч.
В обоих случаях не использовали препараты антилимфоцитарных антител для индукции иммуносупрессии. Оба пациента получали только базовую терапию, включившую такролимус, метилпреднизолон и микофеноловую кислоту.
Результаты. У первого реципиента была отсроченная функция трансплантата с увеличением диуреза на 8-й день после операции. Других отклонений от обычного курса во время пребывания в больнице не наблюдалось. Пациент выписан из стационара с уровнем креатинина сыворотки 122 мкмоль/л. У второго реципиента функция трансплантата была немедленной со снижением уровня креатинина сыворотки до 92,5 мкмоль/л ко дню выписки.
У обоих пациентов не было ни лихорадки, ни других симптомов острого респираторного заболевания на протяжении всего пребывания в стационаре. На повторных трентгенограммах грудной клетки отклонений не было. В течение 6 нед. после операции сывороточные IgM и IgG к SARS-CoV-2 не обнаружены. Повторные мазки из носоглотки выписаны через 5 нед. после операции, чтобы предотвратить внебольничное заражение COVID-19. Через 9 мес. оба пациента чувствовали себя хорошо, клинических или лабораторных признаков COVID-19 нет.
Заключение. Сегодня у нас нет доказательств возможности трансмиссии заболевания реципиенту от COVID-19-положительного донора через почечный трансплантат. У нас также нет оснований предполагать прямое или косвенное поражение почек COVID-19-позитивного трупного донора при нормальном уровне креатинина сыворотки.
Отказ от использования антилимфоцитарных препаратов для индукции иммуносупрессии, возможно, снижает риск развития COVID-19 после трансплантации. Тщательный сбор и анализ подобных наблюдений необходимы для разработки актуальных практических рекомендаций для клинической трансплантологии в период пандемии.
Введение. За последние месяцы в связи с распространением коронавирусной инфекции (COVID-19) количество трансплантаций трупных почек значительно сократилось в большинстве стран [1]. Это связано с несколькими причинами. Во-первых, многие отделения реанимации и интенсивной терапии в основном были перепрофилированы на оказание помощи пациентам с COVID-19 и тяжелой дыхательной недостаточностью. Во-вторых, стабильные пациенты с терминальной хронической почечной недостаточностью могут длительное время находиться на диализе в ожидании трансплантации. В-третьих, пока неизвестен риск передачи COVID-19 от донора реципиенту при трансплантации.
С другой стороны, риск взаимного заражения COVID-19 в центрах гемодиализа достаточно высок, а результаты лечения этих пациентов намного хуже, чем у пациентов той же возрастной группы без опасных для жизни хронических заболеваний [2].
Определение риска трансмиссии COVID-19 с донорским органом имеет решающее значение для разработки стратегии трансплантации почки во время пандемии. Мы предоставляем первые известные наблюдения о пересадке почки от трупного донора, инфицированного COVID-19, двум диализным пациентам в одном центре.
Клиническое наблюдение. Трупный донор – мужчина 45 лет, больной сахарным диабетом, в мае 2020 г. был госпитализирован в районную больницу без сознания с левосторонним гемипарезом. При обследовании выявлен геморрагический инсульт в бассейне правой позвоночно-базилярной артерии, кома III. Пациент был помещен в отделение интенсивной терапии, интубирован, и начата искусственная вентиляция легких. При рентгенологическом исследовании признаков пневмонии отмечено не было.
Основные лабораторные данные были без существенных отклонений: гемоглобин – 159 г/л, эритроциты – 4,84х1012/л, лейкоциты – 10,9х109/л, лимфоциты – 1,20х109/л, тромбоциты – 240,0х109/л, фибриноген – 3,9 г/л.
Отмечены некоторые биохимические изменения: повышение уровня натрия в крови (162 ммоль/л), АЛТ (149 ЕД/л), глюкозы (16 ммоль/л), С-реактивного белка (8 мг/л), D-димера (0,6 FEU/мл). Других значительных отклонений не наблюдалось. Уровень креатинина сыворотки составил 92,5 мкмоль/л, мочевины – 8 ммоль/л.
Несмотря на лечение, кома прогрессировала и на третий день пребывания в отделении была констатирована смерть мозга. Вызвана бригада трансплантологов. Из-за нестабильности гемодинамики, сахарного диабета, электролитных и биохимических отклонений у донора были изъяты только почки.
Поскольку при поступлении пациент не относился к группе риска и не имел признаков внебольничной пневмонии, мазок из носоглотки был взят лишь для скрининга. Анализ на РНК короновируса (SARS-CoV-2) методом полимеразной цепной реакции в режиме реального времени с обратной транскрипцией (rRT-PCR) выполнен только после смерти донора.
Тест оказался положительным, о чем были информированы отделение интенсивной терапии и Центр трансплантации. Анализ того же материала повторен в референс-лаборатории тоже с положительным результатом.
Патологоанатомическое исследование подтвердило основную причину смерти: субарахноидальное кровоизлияние в лобные доли, отек мозга; конкурирующее заболевание: двусторонняя полисегментарная пневмония, отек легких и фоновое заболевание: сахарный диабет. РНК SARS-CoV-2 была обнаружена также в аутопсийном материале: трахее и левом бронхе.
Первый реципиент – мужчина 49 лет с поликистозом почек, находился на гемодиализе в течение 28 мес. В январе 2017 г. по месту жительства была выполнена открытая нефрэктомия слева из-за безуспешного лечения инфекции кист почек. У пациента большой индекс массы тела (ИМТ=35) и сопутствующая артериальная гипертензия. За время лечения гемодиализом трижды выполнялись операции по формированию и реконструкции сосудистого доступа в связи с повторными тромбозами артерио-венозной фистулы (АВФ). В течение апреля 2020 г. вновь возникли трудности, связанные с пункцией АВФ и недостаточностью кровотока при гемодиализе.
Второй реципиент – мужчина 45 лет с поликистозом почек. Из-за того, что пациент проживал в отдаленном от диализных центров районе, методом заместительной почечной терапии (ЗПТ) выбран постоянный амбулаторный перитонеальный диализ (ПАПД). Однако с самого начала ПАПД транспортная функция брюшины была неудовлетворительной (KT/V=.
Осложнения трансплантации почки
Осложнения трансплантации почки — это расстройства, этиологически связанные с пересадкой нефротрансплантата. В раннем периоде проявляются гипертермией, олигоанурией, артериальной гипертензией, болью в области трансплантата. Поздние осложнения длительно протекают бессимптомно, в последующем превалируют признаки почечной недостаточности и нарушений в работе других органов. Патология диагностируется с помощью исследований крови и мочи, УЗИ, УЗДГ, МРТ почек, пункционной биопсии. Для лечения применяют иммуносупрессоры, антибиотики, антиагреганты, антикоагулянты, проводят хирургическую ревизию раны, оперативные вмешательства на мочеточниках, нефротрансплантатэктомию.
МКБ-10
Общие сведения
Выживаемость пациентов, перенесших трансплантацию почки, на протяжении первого послеоперационного года достигает 94-98%, однако развитие осложнений существенно влияет на функциональность пересаженного органа и качество жизни реципиентов. В раннем и позднем посттрансплантационном периоде могут возникать как урологические заболевания, так и повреждения других органов, способные спровоцировать гибель пациента.
По результатам наблюдений, 33,2% смертей после трансплантации почек вызваны кардиальными причинами, из них 11,3% — острым инфарктом миокарда, 17,8% — инфекционными заболеваниями, 11,9% — опухолевым процессом, 6,9% — нарушением мозгового кровообращения, 30,3% — другими факторами. В течение первых 12 месяцев после вмешательства отторгается от 6 до 12% нефротрансплантатов, что требует возобновления заместительной почечной терапии и проведения повторной пересадки. До 36% реципиентов переносят инфекционные заболевания мочевыделительных органов и оппортунистические инфекции.

Причины
Несмотря на накопленный опыт и внедрение эффективных стандартов проведения операции, техническая сложность ее выполнения и использование аллотрансплантата повышают риск осложненного течения послеоперационного периода. Специалисты в сфере современной урологии, нефрологии и трансплантологии выделяют следующие группы причин, провоцирующих возникновение осложнений после нефротрансплантации:
- Возраст и состояние здоровья реципиента. Кроме абсолютных противопоказаний, при которых проведение трансплантации в большинстве случаев завершается неблагоприятным исходом, существуют относительные, существенно повышающие вероятность осложнений. В группу риска входят пациенты старше 65-70 лет, а также страдающие рядом сопутствующих заболеваний — активным гепатитом, циррозом печени, СКВ, васкулитом, гемолитико-уремическим синдромом, системными заболеваниями в активной фазе, сахарным диабетом, острыми инфекционными процессами, ХСН IIБ ст.
- Особенности трансплантируемой почки. Осложнения чаще возникают при AB0 и HLA-несовместимости тканей, пресенсибилизации реципиента. Приживление органа ухудшается при длительной (более 24 ч) холодовой ишемии почки, по результатам некоторых наблюдений этот фактор оказывается более значимым, чем гистосовместимость. Функциональность трупной почки зависит от причин смерти донора, электролитных нарушений, степени и длительности гипотонии, других особенностей агонального периода. На течение посттрансплантационного периода также влияет техника забора органа.
- Медицинские факторы. Исход трансплантации зависит от полноты предоперационного обследования реципиента и прижизненного донора, правильности оценки выявленных противопоказаний, проведения предтрансплантационной подготовки при обнаружении гистологической несовместимости тканей. На качество приживления почки оказывают влияние техническая точность пересадки, соблюдение требований асептики и антисептики, профилактика ишемического повреждения органа, качество наблюдения за пациентом, выбор оптимального режима иммуносупрессии (ИСТ).
- Иммунодефицит. Ряд постнефротрансплантационных осложнений связан с медикаментозным угнетением иммунитета реципиента. Назначение иммуносупрессивных препаратов — важное условие профилактики отторжения трансплантата. Однако на фоне иммунодефицита повышается вероятность возникновения ранних и отдаленных инфекционных заболеваний. Кроме того, иммуносупрессия является фактором риска онкогенеза. У части пациентов нарушения гуморального и клеточного иммунитета стимулируют возникновение аллергических и аутоиммунных реакций.
Патогенез
Механизм развития осложнений трансплантации почек зависит от этиологических факторов, спровоцировавших патологическое состояние. Зачастую в основе расстройства лежит иммунное или инфекционное воспаление. В первом случае наблюдается отторжение нефротрансплантата вследствие Т-клеточного ответа или гуморальной реакции типа антиген-антитело. При попадании в рану инфекционных агентов воспалительная деструкция тканей происходит под действием бактериальных эндо- и экзотоксинов.
Ситуация часто усугубляется ишемическими нарушениями, возникшими на фоне расстройств микроциркуляции, артериальной окклюзии, венозного тромбоза. Отдельную роль в патогенезе постнефротрансплантационных осложнений играет иммуносупрессия, снижающая или извращающая нормальную защитную реакцию организма на действие повреждающих факторов. В отдаленные сроки преобладают процессы склерозирования почечной паренхимы.
Классификация
Систематизация вариантов осложнений после трансплантации почки создана с учетом времени возникновения, причин, механизма развития и клинической симптоматики расстройства. Такой подход соответствует принципам своевременной диагностики и адекватной этиопатогенетической терапии постнефротрансплантационных нарушений. Осложнения при нефротрансплантации могут быть ранними, возникшими остро в ходе операции или в первые месяцы после пересадки, и поздними, с постепенным нарастанием симптомов. Различают следующие формы патологии:
- Отторжение почечного трансплантата. Применение современной иммуносупрессивной терапии позволило увеличить выживаемость пересаженной почки в течение года после вмешательства до 88-94% с последующим ухудшением показателя на 3-8% в год. Большинство случаев отторжения наблюдается в первые 3-4 посттрансплантационных месяца, связано с реакциями клеточного и гуморального иммунитета.
- Хирургические осложнения. Возникают в процессе трансплантации или раннем послеоперационном периоде. Обычно обусловлены нарушением техники операции, норм асептики, антисептики. Проявляются кровотечениями разной интенсивности вплоть до геморрагического шока, стенозом почечных артерий, тромбозом сосудов пересаженной почки, развитием раневой инфекции, образованием лимфоцеле.
- Урологические осложнения. Наибольшему риску поражения подвержен мочеточник. При его повреждении из-за несоблюдения техники трансплантации возможно развитие полного некроза, обтурации уретерального просвета, обструкции извне швом или лигатурой, точечного некроза с формированием уриномы. В части случаев наблюдается несостоятельность созданного неоуретероцистоанастомоза.
- Сопутствующее поражение других органов. Пересадка почки и назначение иммуносупрессорной терапии могут провоцировать активацию бактериальных, вирусных и грибковых инфекций, желудочно-кишечные кровотечения, нарушения кальциевого обмена, вторичный сахарный диабет, усиление атеросклеротических процессов. У реципиентов возрастает риск образования злокачественных неоплазий.
Симптомы
Ранние острые нарушения обычно отличаются бурной клинической картиной. Вскоре после трансплантации у пациента возникает ярко выраженный интоксикационный синдром с высокой температурой, ознобом, суставными и мышечными болями, тошнотой, рвотой, кожным зудом, резкой слабостью. При внутреннем кровотечении наблюдается головокружение, бледность кожных покровов, возможна потеря сознания.
У большинства реципиентов о появлении осложнений свидетельствует значительное уменьшение мочеотделения вплоть до его полного прекращения в сочетании с высоким артериальным давлением. В области трансплантированной почки может пальпироваться болезненное уплотнение. Распространенным признаком инфекционного воспаления является наличие обильного раневого отделяемого. При вовлечении в воспалительный процесс брюшины и развитии перитонита возникает резкая боль в брюшной полости, живот становится напряженным, доскообразным, отмечается учащение пульса, резкое падение АД, часто отсутствует стул.
Проявлением поздних осложнений обычно становится прогрессирующее снижение фильтрационной способности почек. Клиническая симптоматика длительное время отсутствует. В последующем пациент начинает предъявлять жалобы на быструю утомляемость, снижение работоспособности. Уменьшается суточный диурез. Утром на лице преимущественно в области век появляются отеки, которые по мере развития почечной недостаточности сохраняются в течение дня и распространяются на другие части тела. Часто повышается артериальное давление.
Возникают и нарастают симптомы уремии — заторможенность, апатичность, бледность и сероватый оттенок кожи, интенсивный кожный зуд, жажда, нарушения сна, низкая температура тела, отсутствие аппетита, тошнота, рвота, диарея. При сочетанном поражении других органов и систем отмечается соответствующая симптоматика. Из-за угнетения иммунитета реципиенты часто болеют ОРВИ, у них развиваются тяжелые длительные бронхиты, пневмонии. Возможны различные формы пиодермий.
Нарушение всасывания кальция приводит к остеопорозу, гиперплазии паращитовидных желез. Из-за недостаточного синтеза эритропоэтинов часто формируется анемия. У пациентов, длительно принимающих иммуносупрессоры, могут диагностироваться онкологические заболевания. При этом преобладают новообразования предположительно вирусного происхождения — плоскоклеточная (сквамозная) и базальноклеточная карциномы, лимфопролиферативная болезнь (преимущественно В-клеточная неходжкинская лимфома), аногенитальные неоплазии, в том числе рак шейки матки, саркома Капоши.
Диагностика
Диагностический поиск при подозрении на осложнение трансплантации почки направлен на уточнение характера расстройства, оценку жизнеспособности и функциональной состоятельности почечного трансплантата, выявление критических органных и метаболических нарушений, угрожающих жизни реципиента. Наиболее информативными методами обследования являются:
- Общий анализ крови. Вероятное развитие острых осложнений подтверждается значительным повышением уровня лейкоцитов, падением содержания тромбоцитов, ускорением СОЭ. В отдаленном периоде часто наблюдается снижение концентрации эритроцитов, гемоглобина, на фоне иммуносупрессии возможно возникновение лейкопении.
- УЗИ почечного трансплантата. Эхография почки является безопасным скрининговым методом, позволяющим выявить изменение размеров пересаженного органа, деструкцию паренхимы, наличие патологических изменений в паранефральном пространстве. Исследование дополняют УЗДГ почечных сосудов для комплексной оценки состояния кровотока.
- Биохимический анализ крови. О нарушении фильтрационной функции клубочков свидетельствует нарастание уровней креатинина, остаточного азота, мочевины, калия. Поражение гломерулярного аппарата подтверждается данными пробы Реберга, нефрологического комплекса. Характерен высокий уровень ЛДГ, С-реактивного белка.
В зависимости от типа осложнения в общем анализе мочи может обнаруживаться повышение или снижение удельной плотности, наличие эритроцитов, лейкоцитов, цилиндров, бактерий. Для исключения отторжения нефротрансплантата рекомендовано проведение расширенного комплексного иммунологического исследования, пункционной биопсии с последующим гистологическим анализом полученного материала. Исследования с введением рентгеновского контраста (экскреторная урография, КТ, МСКТ почек) производятся с осторожностью из-за возможного усугубления клинической ситуации за счет развития контраст-индуцированной нефропатии.
В качестве дополнительных методов может назначаться МРТ для выявления возможных структурных нарушений в тканях трансплантата и нефросцинтиграфия, позволяющая уточнить функциональность пересаженной почки. Для мониторинга состояния пациента в раннем посттрансплантационном периоде оценивают волемический статус (гемогидробаланс, уровень ЦВД), электролитное состояние (уровни калия, натрия, кислотно-щелочного равновесия), коагулограмму, обеспечивают контроль диуреза, суточное мониторирование АД, регулярно выполняют ЭКГ.
Дифференциальную диагностику обычно проводят между различными видами осложнений. При поздних урологических последствиях трансплантации исключают развитие возвратного гломерулонефрита, рецидивирующей волчаночной нефропатии, пиелонефрита, гидронефроза. По назначению врача-нефролога или уролога пациента консультирует трансплантолог, анестезиолог-реаниматолог, абдоминальный хирург, инфекционист, ревматолог, иммунолог, онколог.
Лечение осложнений трансплантации почки
Основными врачебными задачами являются скорейшая коррекция возникших расстройств и поддержание основных жизненных функций реципиента. При отсутствии острых хирургических осложнений лечение обычно представлено комплексной медикаментозной терапией. С учетом выявленных нарушений пациентам, перенесшим трансплантацию почки, назначаются:
- Коррекция иммуносупрессорной терапии. Применение пульс-методов, изменение дозировки ингибиторов кальциневрина, антиметаболитов, глюкокортикоидов, ингибиторов интерлейкинов, биологических антилимфоцитарных агентов, замена одних препаратов другими зачастую позволяет купировать эпизод отторжения. Коррекция назначений также может потребоваться при связи осложнений с принимаемыми иммунодепрессантами.
- Лечение ишемии пересаженной почки. При возникновении сосудистых и тромботических нарушений используются дезагреганты, антикоагулянты, антигипоксанты, цитопротекторы, синтетические простагландины. С их помощью удается эффективно улучшить почечный кровоток, микроциркуляцию, перфузию тканей. Для увеличения кислородной емкости крови может назначаться гипербарическая оксигенация.
- Антибактериальные препараты. Показанием к проведению активной антибиотикотерапии служит наличие инфекционно-воспалительных осложнений. Предпочтительны противобактериальные средства с минимальным риском нефротоксического эффекта — хинолоны, комбинации диаминопиримидинов с синтетическими сульфаниламидами. При лечении оппортунистических инфекций учитывается чувствительность микроорганизмов.
Инфузионная терапия под контролем диуреза проводится при возникновении острых, угрожающих жизни состояний, метаболических расстройств. С учетом клинической картины реципиенту почки могут вливаться коллоидные и кристаллоидные растворы, отдельные электролиты, цельная кровь и ее компоненты. При нарастании признаков почечной недостаточности возобновляется заместительная терапия (гемодиализ, перитонеальный диализ, гемофильтрация, гемодиафильтрация). Лечение заболеваний, спровоцированных трансплантацией почки, осуществляется согласно протоколам для соответствующей патологии.
Оперативные методы лечения требуются при выявлении хирургических осложнений, деструкции мочеточника или почечного трансплантата. Объем вмешательств зависит от особенностей осложнения. Может выполняться ревизия и дренирование раны, ушивание поврежденных сосудов, лапароскопическая марсупиализация лимфоцеле. При повреждении мочеточника возможно проведение эндоскопического рассечения уретероцеле, уретеропластики, уретерокутанеостомии, наложение неоуретероцистоанастомоза. Необратимая деструкция трансплантированной почки служит показанием для нефротрансплантатэктомии с последующим назначением ЗПТ и возможной повторной пересадкой органа.
Прогноз и профилактика
Возникновение осложнений ощутимо ухудшает показатели выживаемости пациентов, однако своевременное выявление и грамотная коррекция расстройств делают прогноз более благоприятным. Профилактика возможных осложнений начинается с комплексного обследования больного перед операцией для определения всех абсолютных и относительных противопоказаний, оценки гистосовместимости с донором. При предстоящей AB0-несовместимой трансплантации требуется проведение предоперационной десенсибилизации. По показаниям на предтрансплантационном этапе может назначаться превентивная антибиотикотерапия.
С учетом вероятной компрометации заживления раны на фоне иммуносупрессивной терапии важна прецизионная хирургическая техника, повышенное внимание к деталям, строгое соблюдение правил асептики, тщательный гемостаз. После трансплантации ключевую роль играет правильный выбор индукционной и поддерживающей ИСТ, послеоперационный мониторинг состояния реципиента.
2. Инфекции после трансплантации почки (Обзор литературы)/ Кабулбаев К.А.// Нефрология и диализ. – 2009 – Т.11, №4.
3. Инфекционные осложнения раннего послеоперационного периода у пациентов после трансплантации почки/ Барканова О.Н., Перлин Д.В., Шепелева Ю.Б., Реброва Е.В., Ильченко О.В. // Вестник Волгоградского государственного медицинского университета. – 2016.
4. Этиология возбудителей инфекционных осложнений после трансплантации печени и почек и их резистентность к антибиотикам/ Габриэлян Н.И.// Российский медицинский журнал. – 2016.
Пересадка почки. Операция по пересадке почки – последствия, преимущества, риски и осложнения.
В обоих случаях главным для успеха операции является как можно более близкие группы крови донора и реципиента, а также соответствие тканей. Таким образом, член семьи – не всегда лучший донор для реципиента.
Необходимо пройти обследования и сдать анализы, чтобы убедиться в соответствии групп крови и типов тканей. Это помогает снизить вероятность того, что ваш организм отторгнет новую почку. Каждого пациента также проверяют на наличие серьёзных заболеваний лёгких, сердца и других болезней, таких как рак, т.к. они могут снизить продолжительность жизни.
Операция по пересадке почки требует примерно 3 часа. Во время операции донорская почка помещается в нижнюю часть брюшной полости, кровеносные сосуды донорской почки соединяются с венами и артериями реципиента, а донорский мочеточник присоединяется к мочевому пузырю больного. После этого кровь вновь может проходить через новую почку, а она в свою очередь начинает фильтровать, удалять отходы и производить мочу.
Новая почка начинает функционировать сразу после пересадки. В большинстве случаев больная или повреждённая почка удаляется только тогда, когда есть серьёзная инфекция (пиелонефрит), рак почки, нефротический синдром или аномально большая поликистозная почка.
2. Что ожидать после операции по пересадке почки?
Вы останетесь в больнице на срок от 7 до 10 дней после операции. В некоторых случаях для новой почки потребуется некоторое время, чтобы начать производить мочу. Поэтому вам могут проводить диализ (искусственное очищение крови) и выписать препараты (диуретики), которые помогут вашей новой почке избавиться от избытков воды и соли в организме.
После операции вам необходимо принимать препараты для подавления иммунной системы. Они используются для того, чтобы предотвратить отторжение новой почки. Эти препараты необходимо принимать всю оставшуюся жизнь.
Ваш организм будет пытаться отторгнуть новую почку несколько недель или даже месяцев после операции. Это явление называется острое отторжение почки и наблюдается примерно у трети пациентов. Чаще всего острое отторжение пересаженной почки лечится с помощью иммунодепрессантов.
Хроническое отторжение – напротив, процесс постепенного, прогрессивного ухудшения функций почки. Оно может наблюдаться у пациента от месяцев до нескольких лет после операции. Учёные ещё не вполне сошлись во мнениях, что является причиной хронического отторжения пересаженной почки. К сожалению, средство от отторжения данного вида ещё не найдено. Большинство пациентов вынуждено посещать диализ или пересаживать новую донорскую почку.
3. Показания для операции и как это работает
Во время операции по пересадке почки ваша больная или утратившая свои функции почка заменяется здоровой донорской почкой. Трансплантация почки производится при хронических заболеваниях (почечная недостаточность), которые не могу быть излечены никаким другим способом. Вам не смогу сделать эту операцию, если у вас активное инфекционное заболевание, другое угрожающее жизни заболевание (например, рак) или серьёзные болезни сердца или лёгких.
Как это работает?
Если у вас серьёзная хроническая болезнь почек и вы выбрали трансплантацию, то вы проживёте гораздо дольше, чем если будете прибегать только к диализу.
Как показывает практика, трансплантация почки от близкого родственника (матери, отца, брата или сестры) – наиболее успешный вариант. Также стоит отметить, что пересадка органа от живого донора обычно более результативна, чем от мёртвого.
4. Риски при трансплантации и о чём стоит подумать?
Осложнения после пересадке почки включают в себя:
- Отторжение донорской почки;
- Занесение инфекции;
- Кровотечение;
- Реакцию на анестезию;
- Почечную недостаточность донора.
О чём стоит подумать?
Пересадка почки – лучшее лечение в сравнении с диализом, т.к. продолжительность жизни у пациентов становиться выше. Вы опять сможете жить привычной жизнью, не прибегая к диализу. Хотя трансплантация органа – дорогостоящая процедура, в долгосрочной перспективе она становиться дешевле, чем многократные процедуры диализа.
Обычно очередь за донорскими почками бывает очень длинной. Кроме того нет гарантии, что операция будет успешной. Меньше осложнений появляется у тех людей, которые не имеют других проблем со здоровьем, таких как ишемическая болезнь сердца или рак. Подобные заболевания сильно снижают продолжительность жизни.
Стоит отметить также то, что приём иммунодепрессантов после операции увеличивает риск заболевания инфекционными заболеваниями. И даже приём этих препаратов в течении нескольких лет не может гарантировать то, что ваш организм перестанет отторгать новую почку. Кроме инфекционных заболеваний иммунодепрессанты могут повысить риск возникновения таких заболеваний, как рак кожи, лимфома, диабет, повышенное давление и некоторых других. Тем не менее, даже принимая все риски во внимание, можно утверждать, что трансплантация – это наилучший вариант избавления от серьезных заболеваний почек.
Заболевания 
Жалобы и симптомы 
- Боль в области почек, поясницы
- Кровь в моче (Гематурия) или помутнение мочи
- Частое мочеиспускание или его отсутствие
- Высокая температура
- Повышенное артериальное давление
- Отеки лица, ног, особенно по утрам
- Частая жажда, сухость во рту
- Общее недомогание, потеря аппетита
Если вы обнаружили у себя подобные симптомы, возможно, это сигнал заболевания, поэтому рекомендуем проконсультироваться с нашим специалистом.
Диагностика 
- УЗИ почек
- УЗИ надпочечников
- Оценка почечного кровотока
- Анализ крови на мочевину и креатинин
Наши цены 
- Консультация врача нефролога, профессор – 10000 р.
- Биохимический анализ крови (стандартная, 10 показателей) – 2470 р.
- Биохимический анализ крови (расширенаяая, 14 показателей) – 3565 р.
- Общий анализ крови – 675 р.
- УЗИ почек и оценка почечного кровотока – 1900 р.
Мы стараемся оперативно обновлять данные по ценам, но, во избежание недоразумений, просьба уточнять цены в клинике.
Данный прайс-лист не является офертой. Медицинские услуги предоставляются на основании договора.
Трансплантация почки

Если Вы страдаете хронической почечной недостаточностью, то трансплантация почки – это метод лечения, который позволит Вам вернуться к полноценной жизни. С 1950 года, когда были выполнены первые операции по трансплантации почки, появились новые знания о том, как предотвратить осложнения и снизить побочные эффекты лекарств.
Но трансплантация почки не означает, что Вы стали здоровым человеком. Трансплантация почки – это постоянное лечение, которое требует приема лекарств в течение всей жизни. Ожидание донорской почки может длиться годами.
Успешная трансплантация почки требует координации усилий целой команды врачей-специалистов, включая нефролога, хирурга-трансплантолога, фармацевта, диетолога и социального работника. Но самые важные участники этой команды это Вы и ваша семья. Получая информацию о своем лечении, Вы сможете совместно работать с командой Ваших врачей на получение наилучших результатов трансплантации почки, чтобы жить полноценной жизнью.
Когда возникает хроническая почечная недостаточность?
Здоровые почки очищают кровь, удаляя лишнюю жидкость и шлаки, поддерживая электролитный баланс. Почки вырабатывают гормоны, которые сохраняют здоровыми кости и участвуют в образовании красных клеток крови. При нарушении работы почек вредные вещества (шлаки) и лишняя вода накапливаются в организме, повышается артериальное давление, снижаются гемоглобин и эритроциты в крови. При терминальной хронической почечной недостаточности Вы нуждаетесь в лечении, замещающем функцию почек.
Что такое трансплантация почки?
Трансплантация почки – это операция, при которой здоровую почку другого человека пересаживают в Ваше тело. Эта новая почка работает вместо двух Ваших больных почек.
Хирург помещает новую почку в нижний отдел брюшной полости, соединяет артерию и вену почки к артерии и вене Вашего организма. Кровь проходит через новую почку, которая работает точно так же, как работали ли бы Ваши почки, если бы они были здоровы. Если Ваши собственные почки не являются причиной инфекции или высокого артериального давления, то их не удаляют.
Рекомендации Вашего доктора
Процесс трансплантации почки начинается, когда Вы узнаете, что у Вас терминальная стадия почечной недостаточности, и Вы должны определиться с методами лечения. Будет ли трансплантация почки лечением выбора – зависит от состояния Вашего здоровья. Трансплантация почки показана не всем. Ваш врач может определить наличие противопоказаний, которые могут сделать трансплантацию почки опасной для Вашего здоровья и жизни.
Медицинское обследование перед трансплантацией почки
Если Вам показана трансплантация почки, то следующий шаг – это полное медицинское обследование в центре, где проводят трансплантацию почек. Обследование перед трансплантацией почки может потребовать нескольких недель или даже месяцев. Вам надо будет сдать кровь и сделать рентгенограммы. Вам определят группу крови и другие маркеры, которые определяют совместимость донорской почки с Вашим организмом.

Бригада врачей определит, достаточно ли Вы здоровы для проведения операции. Рак, серьезная инфекция, или тяжелое сердечно-сосудистое заболевание – это противопоказания к операции по трансплантации почки. Кроме того, врачи должны удостовериться в том, что Вы сможете понять и выполнять все медицинские рекомендации, принимать все необходимые лекарства.
Если Ваш родственник хочет стать донором почки, то врачи оценят состояние его здоровья и совместимость его почки с Вашим организмом.
Регистрация в листе ожидания
Если медицинское обследование показало, что Вы являетесь кандидатом для трансплантации почки, но у Вас нет родственников, которые смогли бы стать донорами почки, то Вас зарегистрируют в листе ожидания трансплантации почки, чтобы пересадить Вам почку от умершего донора.
Каждый человек, ждущий трансплантацию почки от умершего донора, регистрируется в Централизованной сети по получению и трансплантации органов, которая поддерживает централизованную компьютерную связь со всеми региональными организациями, осуществляющими забор органов для трансплантации, и центрами трансплантации органов.
Правила подготовки к трансплантации почки позволяют пациентам ожидать трансплантации почки в нескольких центрах трансплантации органов. Но каждый центр трансплантации, вероятно, потребует отдельного медицинского обследования, даже если пациент уже зарегистрирован в другом центре.
Иногда у пациентов из определенных регионов существует более длительный срок ожидания трансплантации почки, по сравнению с пациентами из других регионов. Это связано с тем, что правила распределения некоторых донорских почек требуют, чтобы реципиент (пациент, которому необходима трансплантация почки) должен проживать в том же регионе. Однако, пациентов для трансплантации почки подбирают по лучшей совместимости, независимо от географической области. Ключом к уменьшению периода ожидания трансплантации почки является увеличение количества донорских органов.

Период ожидания трансплантации почки
Как долго продлится период ожидания трансплантации почки, зависит от множества факторов, но прежде всего это определяется степенью совместимости между Вашим организмом и донорской почкой. Некоторые пациенты ожидают совместимых донорских почек в течение нескольких лет, в то время как другие – ожидают несколько месяцев.
Если Вы зарегистрированы в листе ожидания на трансплантацию почки, то Вы должны сообщать в центр трансплантации о любых изменениях состояния Вашего здоровья. Также поставьте в известность центр трансплантации, если Вы собираетесь в поездку или у Вас сменился номер телефона. При появлении донорской почки, подходящей Вам, центр трансплантации должен будет срочно связаться с Вами.
Центры по забору донорских почек отвечают за идентификацию органов, пригодных для трансплантации, а также связывается с национальной сетью. Когда появляется донорская почка, Центр по забору органов сообщает в службу по обеспечению донорскими органами, далее компьютер определяет список возможных реципиентов. Пригодность донорской почки для данного реципиента определяют по двум основным факторам:
Группа крови: Ваша группа крови (А(II), B(III), AB(IV) или O(I)) должна быть совместима с группой крови донора.
Факторы HLA: HLA расшифровывается как человеческий лейкоцитарный антиген, генетический маркер, расположенный на поверхности лейкоцитов (белых клеток крови). Вы наследуете набор из 3 антигенов от матери и 3 – от отца. Большее количество совпадений по HLA-системе повышают шансы на успешную работу пересаженной почки в течение длительного времени.
Если Вы отобраны для трансплантации почки на основании первых двух факторов, оценивают третий фактор:
Антитела: Ваша иммунная система может выработать специфические антитела, которые взаимодействуют с антигенами тканей донора. Чтобы определить наличие антител проводят следующий тест: в пробирке смешивают небольшое количество Вашей крови с образцом крови донора. Если реакция отсутствует, то Вам можно пересадить эту донорскую почку. Врачи для описания отсутствия реакции пользуются термином отрицательный кросс-матч тест.
Операция по трансплантации почки

Если Вам планируется родственная трансплантация почки, то операцию запланируют заранее. Вас и Вашего донора будут оперировать одновременно, обычно в соседних операционных. Одна бригада хирургов выполняет нефрэктомию, то есть удаляет почку у донора, в то время как вторая бригада хирургов готовит реципиента к трансплантации.
Если же Вы зарегистрированы в листе ожидания на почку от умершего донора, то Вы должны быть готовы срочно попасть в больницу, как только появится донорская почка. В Центре трансплантации у Вас возьмут образец крови для проведения кросс-матч теста на антитела. Если кросс-матч тест отрицательный, то начинают подготовку к операции по трансплантации почки.
Операция по трансплантации почки занимает около 3 – 4 часов, пациент находится под общим наркозом. Хирург выполняет небольшой разрез в нижнем отделе живота. Артерию и вену донорской почки соединяют с артерией и веной реципиента. Мочеточник донорской почки соединяют с мочевым пузырем.
Часто пересаженная почка начинает образовывать мочу, как только через нее начинает циркулировать кровь, но иногда проходит несколько недель прежде, чем пересаженная почка начинает работать.
Восстановление после операции по трансплантации почки
Как после любой большой операции Вы будете чувствовать слабость и боль после того, как Вы придете в себя. Многие пациенты, перенесшие трансплантацию почки, чувствуют себя хорошо сразу после операции. Даже если Вы будете чувствовать себя нормально, то Вы должны находиться в больнице не менее недели для восстановления после операции, или дольше, если появятся какие-либо осложнения.
Лечение после операции по трансплантации почки
Иммунная система организма запрограммирована на борьбу с «чужеродными захватчиками», такими как бактерии, и отторгает их. Так же Ваша иммунная система воспринимает пересаженную почку. Чтобы предотвратить отторжение пересаженной почки, Вы должны принимать лекарства, которые подавляют иммунный ответ Вашего организма (иммунодепрессанты). Вам придется принимать два или больше иммунодепрессантов, а также другие лекарства для поддержания здоровья Вашего организма. Ваши врачи объяснят действие и распределят часы приема каждого лекарства. Перед выпиской из больницы убедитесь, что Вы правильно поняли все инструкции по приему Ваших лекарств.
Если до трансплантации почки Вы находились на гемодиализе, то Вы найдете, что диета после пересадки почки менее строгая. Вы сможете пить больше жидкости, и есть многие фрукты и овощи, которые ранее были запрещены. Вы можете прибавить в весе, однако избегайте быстрого набора веса, а также слишком соленой пищи, чтобы не повышалось артериальное давление.
Отторжение трансплантата
Вы можете предотвратить отторжение пересаженной почки, принимая Ваши лекарства и соблюдая диету. Наблюдайте за своим состоянием, при появлении следующих симптомов – лихорадка, появление болезненности в области пересаженной почки, уменьшение количества выделяемой мочи – немедленно свяжитесь со своим врачом.
Даже если Вы выполняете все рекомендации врачей, Ваш организм может отторгнуть пересаженную почку, и Вам придется вернуться на диализ. Если врачи не найдут никаких противопоказаний к повторной трансплантации почки, то Вы можете снова зарегистрироваться в листе ожидания и ждать другую донорскую почку.

Побочные эффекты иммунодепрессантов
Иммунодепрессанты ослабляют иммунную систему организма, что может привести к развитию инфекций. Некоторые лекарства могут также изменить Вашу внешность. Ваше лицо может стать более полным, Вы можете прибавить в весе, а также могут появиться прыщи или растительность на лице. Не у всех пациентов возникают эти проблемы, тем не менее, и диета и косметика могут помочь их решить.
Иммунодепрессанты действуют, снижая функциональные возможности иммунных клеток. У некоторых пациентов после длительного приема иммунодепрессантов повышается риск развития рака. Некоторые иммунодепрессанты вызывают катаракту, диабет, заболевания костей, повышают кислотность желудочного сока, повышают артериальное давление. При длительном применении эти лекарства у некоторых пациентов могут вызывать повреждение печени или почек.
Финансовые проблемы
Лечение почечной недостаточности требует больших финансовых затрат, государственная программа медицинского страхования возмещает большую часть стоимости лечения.
Донорство органов. Умерший донор
Большинство пересаживаемых почек получают от умерших людей. Однако, за последние годы, число людей, ожидающих трансплантации почки, значительно выросло, в то время как число донорских почек осталось постоянным. Из-за недостатка донорских почек увеличивается время ожидания трансплантации почки для людей с почечной недостаточностью.
Много подходящих почек не используются для трансплантации, потому что члены семьи потенциального донора не знают, как бы он хотел поступить. Люди, которые, в случае своей внезапной смерти, хотят пожертвовать свои органы для трансплантации, должны говорить об этом с членами своей семьи. Должным образом оформленная карта донора уведомляет медицинских чиновников, что Вы решили пожертвовать свои органы. К примеру, в большинстве штатов США Вы можете указать свое желание стать донором органов при получении водительских прав.
Программы помощи пациентам от фармацевтических компаний
Иммунодепрессанты и другие лекарства, которые Вы должны принимать после трансплантации почки составят большую часть Ваших расходов на лечение. У большинства фармацевтических компаний, производителей этих лекарств, существуют программы помощи, предусматривающие скидки пациентам, которые не могут выплатить полную стоимость назначенных им лекарств.
Растет число трансплантаций почек, в которых донорами выступают члены семьи пациента. Потенциального донора тщательно обследуют, чтобы убедиться, что удаление одной почки не нанесет ущерба его здоровью, а также совместима ли его почка с Вашим организмом. Для большинства доноров риск для здоровья минимален.
У трансплантации почки от живого донора есть преимущества по сравнению с трансплантацией почки от умершего донора.
Пациенты, которые получают донорскую почку от родственника, не ожидают трансплантации почки в течение длительного времени. Родственная трансплантация почки позволяет более тщательно подготовиться и запланировать операцию в любое удобное время. Почка от члена семьи может иметь хорошую совместимость, хотя гарантий этому нет.
Почки от родственных доноров не нужно транспортировать из одного места в другое, поэтому почка перед трансплантацией находится в хорошем состоянии. Родственные доноры помогают людям, ожидающим пересадки почки от умершего донора, уменьшая количество пациентов в листе ожидания.
Статья носит информационный характер. При любых проблемах со здоровьем – не занимайтесь самодиагностикой и обратитесь к врачу!
Автор:
В.А. Шадеркина – врач уролог, онколог, научный редактор Uroweb.ru. Председатель Ассоциации медицинских журналистов.
Родственная трансплантация: ABO совместимость

Родственная трансплантация почки является в России единственно возможным методом заместительной терапии при терминальной почечной недостаточности, позволяющим не просто заменить почти неработающие органы больного человека, а спасти ему жизнь. В недавнем прошлом такие операции проводились исключительно при совместимости донора и реципиента по группе крови не менее, чем на 50%. Сегодня эта проблема решена.
Где делают такие операции
Пересадку почки стали выполнять ещё в середине прошлого века. Первый опыт едва ли можно было назвать успешным: если орган и приживался, то функционировал совсем недолго.
С развитием медицинских технологий трансплантация стала одним из часто применяемых и эффективных методов сохранения здоровья и жизни. Десятки тысяч таких операций ежегодно проводят в США, Германии, Израиле, Франции, Испании и других странах.
В России их тоже делают, но реже, и это в ситуации, когда в стране 45 тыс. больных на гемодиализе. Кардинальным решением проблемы для каждого из них могла бы стать трансплантаций почки, но за год таких операций в РФ выполняется всего от 1500 до 2000.
Сегодня имеется реальная возможность обратиться за помощью в зарубежную, например, испанскую, клинику, где трансплантацию проведут на высочайшем профессиональном уровне, и обеспечат медицинское сопровождение в ранний постоперационный период.
В большинстве стран пересадка органов довольно жёстко регулируется законами, поэтому орган там может отдать только близкий родственник больного. В Испании же, при совместимости с реципиентом, донором может стать любой совершеннолетний человек, изъявивший такую волю. Чтобы получить разрешение на пересадку, достаточно заключения специальной комиссии о том, что трансплантация не является коммерческой сделкой.
Там же, в Испании, и были разработаны медицинские технологии, позволяющие пересаживать почки при АВО-несовместимости кровных родственников. Кстати, большой опыт трансплантации, в том числе, при АВО-конфликте изменил ситуацию настолько, что в этой стране нет дефицита донорских органов. Там проводится по 40-46 пересадок на каждый миллион населения в год.
.jpg)
Наша клиника активно сотрудничает с испанским центром «HOSPITAL CLINIC BARCELONA» , поэтому в рамках договора о взаимодействии готова организовать выезд и госпитализацию российских доноров и реципиентов почки, для выполнения пересадки. Кстати, неродственная трансплантация почки, как и других органов, по законам РФ запрещена вообще.
Что такое АВО-совместимость крови
Это факт отсутствия у реципиента антител, губительных для эритроцитов донора. АВО-совместимость является, практически, гарантией того, что пересаженный орган приживётся, и будет работать. Проводится пересадка от живого донора, который является кровным родственником реципиента.
Вероятность того, что потенциальные пары окажутся АВО-несовместимыми, составляет до 50%. В таких случаях выработка антител к донорскому органу подавляют путём специальной обработки крови, проводимой до операции, во время и после неё.
В России опыт проведения подобных трансплантаций относительно невелик, но даже он позволяет говорить о том, операция при АВО-конфликте не несёт никаких дополнительных рисков в сравнении с его отсутствием, а выживаемость пациентов при несовместимости такая же, как без неё.
Как устраняется АВО-конфликт
Чтобы избежать отторжения пересаженной почки, проводится предоперационная подготовка реципиента, целью которой является:
- полное и быстрое устранение антигрупповых антител из кровотока;
- предотвращение повторного их формирования хотя бы в период десенсибилизации, а также в первое время после операции.
Для этого применяется плазмаферез, а также терапия комплексом лекарственных препаратов, подавляющих иммунитет.
Прежде обязательной была и спленэктомия, но после утверждения Стокгольмского протокола, разработанного под руководством G. Tyden, операции по пересадке несовместимой почки стали проводиться в Европе без этого этапа. Практика прошла проверку временем, и оказалась успешной – не зафиксировано ни одного случая повышения показателя антигрупповых антител у людей, только что перенёсших трансплантацию с сохранением селезёнки.
Безопасность операции
Перед тем, как состоится пересадка почки, донор и реципиент проходят комплексное обследование, целью которого является:
- оценка состояние здоровья каждого с точки зрения предстоящей трансплантации;
- выявление вероятных противопоказаний к операции.
Окончательное решение принимается по совокупности всех результатов диагностики. Это позволяет предотвратить множество осложнений, в том числе, связанных с риском для жизни.
Хирургические вмешательства по пересадке органов, требуют высочайшего профессионализма от врачей, медсестёр и даже младшего медперсонала. Их проведение возможно только в клиниках, оснащённых современным лечебным и диагностическим оборудованием.
Подготовка к операции – процесс длительный и ответственный, предполагающий:
- участие большого количества медицинских специалистов;
- владение сложными современными методиками.
Такие требования делают невозможной пересадку органа в клинике, которая соответствует менее, чем на 100% хотя бы одному из указанных параметров. Это является гарантией того, что попав на подобную операцию, пациент может рассчитывать на:
- максимальную безопасность её проведения:
- выполнение всех протоколов последующего периода.
Тем не менее, риски имеются, и связаны они с послеоперационными осложнениями.
Как проходит операция

Если при трансплантации АВО-совместимой почки операция может назначаться в один из дней сразу после завершения обследования, то при несовместимости требуется от 7 до 30 суток для предоперационной подготовки реципиента.
Сама трансплантация выполняется под общим наркозом. Первым в операционную забирают донора. Когда процесс выделения у него почки близок к завершению, доставляют реципиента. Ему, как и родственнику, вводят наркоз. Затем:
- Разрезают брюшную стенку — выше паха.
- Через разрез новую почку помещают в низ брюшной полости;
- Сосуды донорского органа подшивают к сосудам человека, а мочеточник – к его мочевому пузырю.
Когда в пересаженной почке восстановится кровоток, она начнёт работать – очищать кровь, а продукты отработки выводить с мочой.
Что касается нефункцион6ирующих почек, их чаще оставляют. Удаляют лишь в случаях:
- тяжёлого пиелонефрита и поликистоза;
- синдрома атрофии;
- выявления злокачественной опухоли в мочеполовой системе.
Операция по пересадке длится 2-4 часа, затем пациента перевозят в реанимационную палату, на 1 сутки. Полное восстановление длится не мене 3-х недель. Только после этого срока врачи могут говорить об успешности вмешательства, и делать прогнозы.
Вероятные осложнения после трансплантации
Пересадка почки от АВО-несовместимого родственника опасна последующими иммунологическими осложнениями, например, в виде острого отторжения органа. Развитие такого состояние опасно потерей трансплантанта за считанные часы или дни, что нередко и происходило прежде. Сегодня подобное случается крайне редко.
Однако, при трансплантации от несовместимого донора возрастает риск острого антитело-опосредованного отторжения, которое может начаться, спустя месяцы. Чтобы это предотвратить, назначается специальная терапия.
Инфекции
Из-за того, что больные, перенесшие пересадку почки от АВО-несовместимого родственника, получают мощную иммуносупрессивную поддержку, у них повышается восприимчивость к инфекциям. Помимо этого, некоторые антитела к системе ABO действуют в качестве своеобразного протектора к патогенам типа:
- Neisseriagonorrhoeae и Salmonella,
- Shigella, и Escherichiacoli.
Для предотвращения инфекционного процесса проводится лекарственная профилактика.
Злокачественные опухоли
Общеизвестно, что долгое использование препаратов, подавляющих иммунитет, является одним из факторов развития рака. Однако доказано, что после трансплантации АВО-несовместимой почки опасность появления злокачественных опухолей не выше, чем у пациентов, получивших совместимый орган.
Статистика операций по пересадке с АВО-конфликтом и без него, проведённых в последние годы, говорит о том, что принципиальной разницы результатов нет вообще. Это касается не только осложнений, но и приживаемости, восстановления функциональности почки, а также продолжительности жизни после трансплантации.
.jpg)
Что будет после операции
Пациент, получивший донорский орган, будет постоянно находиться под амбулаторным наблюдением:
- в первые 1-2 года им придётся ежемесячно посещать врача;
- по прошествии 2-х лет после хирургического вмешательство частота визитов в клинику сокращается сначала до 3-х раз в месяц, а затем до 1 раза в полугодие.
Препараты, подавляющие иммунную активность и препятствующие отторжению, необходимо принимать до тех пор, пока работает почка. Это условие не является обязательным только в случае, когда донор и реципиент – однояйцевые близнецы.
Пересаженная почка будет работать 10-15 лет, хотя медицине известны случаи и более длительного её функционирования.
Последствия донорства
После хирургического вмешательства донору проводят первичную реабилитацию, которая длится около 2-х недель. Точный срок определяется состоянием его здоровья и скоростью восстановления. Некоторые уже спустя 2-ое суток после трансплантации чувствуют себя хорошо. После выписки из клиники начинается вторичная реабилитация, продолжительностью от 3-х до 6-ти мес.
Группой учёных-медиков из США было проведено масштабное исследование под руководством Hassan N. Ibrahim, позволяющее узнать, насколько безопасной является пересадка почки в плане сохранения здоровья донора.
Проводился динамический анализ состояния 3,5 тыс. человек, отдавших орган с 1963 по 2007 г. Для сравнения отслеживались параметры здоровья людей с обеими почками. Результаты показали, что:
- на продолжительность жизни доноров трансплантация, как таковая, не повлияла;
- развития почечных патологий у доноров зафиксированы на 0,3% чаще, а это не много.
- у 1/3 доноров имело место некоторое повышение АД, а у 12% был выявлен белок в моче, количество которого с возрастом увеличилось. Прямой связи между этими явлениями и трансплантацией не установлено.
В итоге было доказано, что донорство почки практически не приводит к серьёзным нарушениям обменных процессов в организме, и не является причиной дисфункций органов и тканей, что говорит о его безопасности.





