Пневмококковая инфекция – риск развития, симптомы, осложнения
Во всем мире заболевания, вызываемые Streptococcus pneumoniae (S. Pneumoniae или пневмококками) и относящиеся к пневмотропным инфекциям, представляют собой одну из серьезнейших проблем для общественного здравоохранения.
Выделяют инвазивные и неинвазивные формы пневмококковых заболеваний. К инвазивной пневмококковой инфекции (ИПИ) относится целый ряд тяжелых и угрожающих жизни заболеваний: бактериемия без видимого очага инфекции, менингит, пневмония, сепсис, перикардит, артрит. Неинвазивные формы пневмококковой инфекции – это бронхит, внебольничная пневмония, отит, синусит, конъюнктивит.
По статистике до 70% всех пневмоний, около 25% средних отитов, 5-15% гнойных менингитов, около 3% эндокардитов вызываются пневмококком S. Pneumoniae.
Пневмококковая инфекция, как правило, является осложнением других инфекций. Примеры – пневмококковая пневмония, воспаление среднего уха (отит) у детей после или на фоне перенесенного гриппа, или кори, или любой другой респираторной вирусной инфекции.
Пневмококковая инфекция распространяется воздушно-капельным путем, например, при кашле (особенно при тесном контакте). Источником инфекции может быть человек без всяких клинических проявлений. Сведения о сезонности для заболеваний, вызываемых S. Pneumoniae, достаточно противоречивы. Однако ряд авторов отмечают повышение заболеваемости в осенне-зимний период, свойственное целому ряду и других пневмотропных инфекций.
Дети первых лет жизни являются основными носителями пневмококков, заражая взрослых. При обычной у взрослых частоте носительства 5–7% среди взрослых, проживающих с детьми, она достигает 30%.
Вероятность заболеть
Самая высокая заболеваемость тяжелыми пневмококковыми инфекциями регистрируется у детей в возрасте до 5 лет и среди пожилых людей (старше 65 лет). Особенно беззащитными перед пневмококком оказываются маленькие дети до 2 лет, чей организм не в состоянии противостоять инфекции. Для этой возрастной группы – это инфекция №1 и наиболее частая причина тяжелых форм пневмонии, отита, менингита. Среди пожилых лиц наиболее уязвимы те, кто постоянно находятся в специальных учреждениях по уходу за престарелыми.
- дети и взрослые с хроническими заболеваниями сердечно-сосудистой, дыхательной систем, сахарным диабетом, циррозом печени, хронической почечной недостаточностью, болезнью Ходжкина;
- дети и взрослые с онкогематологическими заболеваниями;
- ВИЧ-инфицированные;
- дети и взрослые с подтеканием спинно-мозговой жидкости;
- дети и взрослые после кохлеарной имплантации;
- дети и взрослые с серповидно-клеточной анемией;
- с анатомической аспленией или планирующие или уже подвергшиеся удалению селезенки;
- так называемые «организованные» контингенты (дети, посещающие ДДУ, студенты, проживающие в общежитиях, военнослужащие, жители домов инвалидов, заключенные и другие взрослые и дети, пребывающие в условиях скученности).
Наличие вредных привычек (алкоголь, курение) также относится к факторам риска.
Симптомы
Симптомы пневмококковой инфекции, вызывающую пневмонию, включают лихорадку, кашель, одышку и боль в груди.
Симптомы пневмококкового гнойного менингита: ригидность затылочных мышц, сильная головная боль, лихорадка, спутанность сознания и нарушение ориентации, светобоязнь.
Начальные проявления пневмококковой бактериемии (заражение крови, самая тяжелая форма с летальностью до 50%) могут быть сходны с некоторыми симптомами пневмонии и менингита, а также включать боли в суставах и озноб.
В связи с этим, медики вновь и вновь предупреждают об опасности самолечения! Нельзя пытаться справиться с заболеванием самостоятельно, руководствуясь в качестве методического пособия рекламными роликами различных препаратов и их доступностью в аптечных сетях.
Осложнения
Особой тяжестью отличается пневмококковый менингит, частота которого составляет около 8 на 100 тыс. детей до 5 лет. В среднем около 83% случаев наблюдаются среди детей в возрасте младше 2-х лет. Несмотря на то, что пневмококк Streptococcus pneumoniae занимает третью позицию после Haemophilus influenzae тип b (гемофильная инфекция тип b) и Neisseria meningitidis (менингококковая инфекция) в качестве инфекционного агента, ответственного за развитие данного заболевания, прогноз при пневмококковом менингите гораздо серьезней. Осложнения в виде задержки умственного развития, нарушения двигательной активности, эпилепсии и глухоты встречается достоверно чаще, чем в исходе бактериальных менингитов иной этиологии.
Пневмония, вызванная пневмококком S. pneumoniae, чаще других осложняется эмпиемой легких (скопление гноя в плевральной полости, вызывающее уменьшение дыхательной поверхности легочной ткани), что приводит к летальному исходу (до 2/3 случаев для эмпиемы). В России из 500 тыс. случаев пневмоний в год пневмококковую этиологию имеют 76% – у взрослых и до 90% – у детей в возрасте до 5 лет. Частота пневмококковых пневмоний среди детей до 15 лет составляет 490 случаев на 100 тыс., в возрасте до 4 лет – 1060 случаев на 100 тыс.
Пневмококковая бактериемия в большинстве случаев (до 80%) протекает с симптомами лихорадки без очага инфекции. Частота встречаемости бактериемии, обусловленной именно S. pneumoniae, составляет 8-22% у детей раннего возраста. Именно пневмококковый сепсис с развитием тяжелого шокового повреждения органов является самой тяжелой и жизнеугрожающей формой пневмококковой инфекции. Частота данной нозологической формы у детей до 5 лет в среднем составляет 9 000 случаев в год; уровень смертности достигает 20-50%.
Согласно мировой статистике, доля пневмококковых средних отитов составляет от 28 до 55% всех зарегистрированных случаев. Пневмококковые острые средние отиты отличаются более тяжелым течением и высоким риском отогенных осложнений, склонностью к в том числе перфорации барабанной перепонки. Пневмококковый отит является самой частой причиной снижения слуха у детей.
Риск развития пневмококковых инфекций
- У здоровых риск составляет 8,8 на 100 000.
- У пациентов с сахарным диабетом – 51,4.
- У взрослых с хроническими заболеваниями легких – 62,9.
- У пациентов с хроническими заболеваниями сердца – 93,7.
- У страдающих раком – 300,4.
- У ВИЧ-инфицированных – 422,9.
- У пациентов с онкогематологическими заболеваниями – 503,1 на 100 000.
По данным ВОЗ, пневмококковая инфекция признается самой опасной из всех предупреждаемых вакцинопрофилактикой болезней и до внедрения универсальной вакцинации ежегодно приводила к смерти 1,6 млн. человек, из которых от 0,7 до 1 млн. – дети, что составляет 40% смертности детей первых 5 лет жизни.
Пневмококк
Пневмококк, он же Streptococcus pneumoniae, является одним из основных возбудителей заболеваний верхних и нижних дыхательных путей. Однако проблема в том, что те же заболевания точно так же и с той же симптоматикой вызывает и множество вирусов, а потому микробиологическая диагностика буквально жизненно необходима, причем не когда-то там, а прямо здесь и сейчас.
Автор: Трубачева Е.С., врач – клинический фармаколог
Пневмококк, он же Streptococcus pneumoniae, является одним из основных возбудителей заболеваний верхних и нижних дыхательных путей. Однако проблема в том, что те же заболевания точно так же и с той же симптоматикой вызывает и множество вирусов, а потому микробиологическая диагностика буквально жизненно необходима, причем не когда-то там, а прямо здесь и сейчас. Об экспресс-методах диагностики мы поговорим ниже.
Именно о нем мы думаем в первую очередь, когда видим пациента с пневмонией, отитом или синуситом, и именно исходя из наибольшей его вероятности мы назначаем эмпирическую терапию.
Микробиологические аспекты
Пневомококк – это грам-позитивный диплококк, растущий на кровяном агаре.
Надо помнить о том, что существуют пенициллин-резистентные штаммы, и в первую очередь это касается пациентов, которые принимали препараты пенициллинового ряда в течение последних трех-шести месяцев.
Необходимо помнить, что пневмококк может колонизировать носоглотку у 5-10% взрослых и 20-40% детей. Поэтому посевы при отсутствии каких либо клинических проявлений нецелесообразны.
Диагностические аспекты
Пневмококк чаще всего поражает следующие органы:
- Легкие, вызывая пневмонию
- Пазухи, вызывая синуситы
- Среднее ухо, вызывая средние отиты
- Бронхи, вызывая обострение хронического бронхита
- ЦНС (менингиты, в основном в детстком возрасте)
- Брюшину (спонтанные бактериальные перитониты)
- Перикард (гнойные перикардиты)
- Кожу (целлюлиты)
- Глаза (конъюнктивиты)
Первые четыре – это наиболее частые локализации, и потому при этих состояниях эмпирическая терапия должна включать препарат с пневмококковой активностью.
Учитывая широкую распространенность пневмококка, были разработаны экспресс-тесты на выявление антигена пневмококка в моче с высокой чувствительностью и специфичностью (81% и 98% соответственно). Окраска по Граму также является методом лабораторной диагностики – ее чувствительность около 60% (бактериологи хорошо пневмококки видят). Но и в первом, и во втором случае остается вопрос чувствительности к пенициллинам, а потому необходимо очень тщательно выяснять предыдущий лекарственный анамнез.
Но, между нами говоря, при первичном заболевании и нормальном общем состоянии, если нет возможности добраться до экспресс-теста, прицельно гоняться за пневмококком не стоит. Если это пневмония, вам быстрее слюны наплюют, не будете же вы мучить пациента ненужной бронхоскопией, чтобы сделать лаваж и зверя увидеть? Просто держите его всегда в голове, когда дело касается указанных выше первых четырех патологий. Все остальное должно ехать в стационар.
Медикаментозные аспекты
Разберем наиболее частые клинические ситуации
- Так как мы помним о вероятности наличия пенициллин-резистентных штаммов, то обязательно выясняем у пациента, когда он последний раз пил антибиотики пенициллинового ряда. Если в течение 3-6 месяцев, то с высокой долей вероятности циркулирующий у него штамм будет резистентным, и исходя из этих знаний пневмонию мы будем лечить цефтриаксоном или цефотаксимом, но только в том случае, если есть доступ к вене. Дозировки стандартные, но при этом крайне важно выдержать экспозицию по времени, так как оба препарата являются времязависимыми (подробнее про дозо- и времязависимость читаем здесь (первая и вторая части))
Если объем поражения небольшой и госпитализация не требуется – левофлоксацин в таблетках (который перекроет еще и атипичную микрофлору, которая встречается в 15% случаев пневмоний).
Если пациент ничего пенициллинового не принимал в течение от трех месяцев до полугода – защищенные аминопенициллины вам в помощь, но помним об атипичной микрофлоре, которая миксует с пневмококком, и вероятности того, что придется добавлять макролид для ее подавления.
- Синуситы лечим амоксициллином или им же с клавулановой кислотой, при условии, что это первичный случай. Если имеем дело с рецидивом, то нужно разбираться более предметно, так как есть высокая вероятность как вирусного поражения, так и наличия атипичной микрофлоры. И нет, мазок из полости носа не даст вам ответа, что там внутри пазухи.
- Обострение хронического бронхита – препаратами выбора будут амоксициллин и его защищенный собрат, но надо тщательно собирать анамнез, так как у курильщиков одного пневмококка ждать несколько наивно, там чаще всего совершенно атипичный зоопарк, требующий либо комбинированной терапии, либо фторхинолона (левофлоксацин) в виде монотерапии.
- Пневомококковый менингит – это отдельная тяжелая тема, так как болеют им в первую очередь маленькие дети (и умирают от него, к сожалению). И это именно тот случай, ради которого в первую очередь и вводили прививки против пневмококка, которая в детском возрасте снижает риск заболевания инвазивной пневомококковой инфекцией на 80%.
Менингит требует немедленной госпитализации в стационар с отделением реанимации и интенсивной терапии. Препаратами выбора будут цефтриаксон или цефотаксим в высоких дозировках на фоне применения глюкокортикостероидов.
Важно помнить, что в большинстве случаев, за исключением менингита, препаратами выбора в лечении пневмококковых инфекций являются цефтриаксон, цефотаксим и амоксициллин, к которым чувствительны 95% штаммов. При высоком уровне резистентности к бета-лактамам должны использоваться фторхинолоны. Но повторимся еще раз – необходимо убедится, что вы лечите именно бактериальную, а не вирусную инфекцию, так как в последнем случае происходит селекция устойчивых штаммов, что не есть хорошо для будущего пациента.
Пневмококковая пневмония
Пневмококковая пневмония – этиологическая разновидность бактериальной пневмонии, вызываемая Streptococcus pneumoniae (пневмококком). В клинике пневмококковой пневмонии доминируют лихорадочно-интоксикационный (выраженная слабость, анорексия, фебрильная температура, ознобы) и бронхолегочный (кашель с мокротой, одышка, боль в боку) синдромы. Установлению диагноза способствует всесторонняя оценка физикальных, рентгенологических, лабораторных данных. Антибиотиками первого ряда для лечения пневмококковой пневмонии служат пенициллины, цефалоспорины, макролиды; дополнительно проводится дезинтоксикация, оксигенотерапия, иммунокоррекция, физиотерапия.
МКБ-10
Общие сведения
Пневмококковая пневмония – форма пневмококковой инфекции, протекающая в виде очаговой бронхопневмонии или крупозной плевропневмонии. Пневмонии пневмококковой этиологии лидируют в структуре бактериальных пневмоний. Считается, что S. Pneumoniae вызывает около 30% внегоспитальных и 5% внутрибольничных пневмоний. Наибольшая заболеваемость отмечается среди детей до 5 лет и взрослых старше 60 лет. Примерно в четверти случаев пневмококковые пневмонии протекают с тяжелыми легочными (плеврит, абсцесс легких, эмпиема плевры) и внелегочными (перикардит, артрит, сепсис) осложнениями.
До начала эры пенициллина летальность от пневмококковой пневмонии превышала 80%, в настоящее время благодаря вакцинации и антибиотикотерапии этот показатель существенно снизился. Тем не менее, уровни заболеваемости, осложненного течения и смертности остаются высокими, что обусловливает повышенную настороженность специалистов в области педиатрии и пульмонологии в отношении пневмококковой пневмонии.
Причины пневмококковой пневмонии
Streptococcus pneumoniae, возбудитель пневмококковой пневмонии, относится к грамположительным диплококкам. Бактерия окружена полисахаридной капсулой, которая служит фактором, определяющим вирулентность и патогенность пневмококка, его способность формировать антибиотикорезистентность. Учитывая строение и антигенные свойства полисахаридной капсулы, выделяют свыше 90 серотипов S.pneumoniae, 20 из которых вызывают наиболее тяжелые, инвазивные формы пневмококковой инфекции (менингит, пневмонию, септицемию).
Пневмококк является представителем условно-патогенной носоглоточной микрофлоры человека. Бактерионосительство S.pneumoniae встречается у 10-25% здоровых людей. Резервуаром и распространителем возбудителя служит бактерионоситель или больной пневмококковой инфекцией. Заражение может происходить несколькими путями:
- воздушно-капельным – при вдыхании распыленных в воздухе частиц слизи, содержащих возбудителя
- аспирационным – при попадании секрета носоглотки в нижние дыхательные пути
- гематогенным – из внелегочных очагов пневмококковой инфекции.
Категорию риска, наиболее восприимчивую к пневмококковой пневмонии, составляют дети до 2-х лет, пожилые люди в возрасте старше 65 лет, иммунокомпрометированные пациенты, лица с аспленией, страдающие алкоголизмом и табачной зависимостью. Факторами, повышающими вероятность заболеваемости, служат переохлаждение, дефицит питания, гиповитаминозы, частые ОРВИ, пребывание и тесные контакты в коллективе (в детском саду, стационаре, доме престарелых и т. д.). До 50% пневмококковых пневмоний возникает во время пандемии гриппа, поскольку гриппозный вирус облегчает адгезию и колонизацию пневмококком слизистой бронхов.
Развитие пневмококковой пневмонии протекает со сменой четырех патоморфологических фаз. В первую (фазу микробного отека) длительностью 12-72 часа наблюдается усиление кровенаполнения сосудов с выходом экссудата в просвет альвеол. В серозной жидкости определяются пневмококки. Вторая фаза пневмонии (красного опеченения) характеризуется появлением в экссудате фибриногена и эритроцитов. Пораженная ткань легкого становится плотной, безвоздушной, напоминающей по консистенции и цвету ткань печени. Этот период длится 1-3 суток. Следующая фаза (серого опеченения) продолжительностью 2-6 суток протекает с преобладанием в экссудате лейкоцитов, за счет чего легкое приобретает серовато-желтый цвет. В последний период (фазу разрешения) начинается обратное развитие изменений: рассасывание экссудата, растворение фибрина, восстановление воздушности легкого. Длительность этого периода определяется выраженностью воспалительного процесса, реактивностью макроорганизма, правильностью терапии.
Симптомы пневмококковой пневмонии
Клиническая картина пневмококковой пневмонии складывается из ряда синдромов, присущих острой пневмонии в целом: интоксикационного, общевоспалительного, бронхолегочного и плеврального. Воспаление легких, обусловленное пневмококковой инфекцией, обычно протекает в одном из двух вариантов: в виде крупозной пневмонии (лобарной пневмонии, плевропневмонии) или очаговой пневмонии (дольковой пневмонии, бронхопневмонии).
Крупозная пневмония манифестирует остро, с внезапного подъема температуры до 38-40°С, потрясающего озноба, лихорадочного румянца на щеках. Значительно выражены признаки интоксикации: слабость, головная боль, миалгии, потеря аппетита. Появляются одышка и тахикардия. Больные отмечают боль в груди на стороне поражения при дыхании и кашле. Сухой, болезненный вначале, кашель вскоре становится влажным, с отделением коричневатой («ржавой») мокроты. Течение крупозной пневмококковой пневмонии тяжелое. Часто встречаются осложнения в виде острой дыхательной недостаточности, плеврита, абсцесса легкого, эмпиемы плевры. Реже развиваются экстрапульмональные и генерализованные осложнения: менингит, эндокардит, нефрит, сепсис.
Началу очаговой пневмококковой пневмонии, как правило, предшествует эпизод ОРВИ. Сохраняется общая слабость, высокая утомляемость, сильная потливость. Симптоматика в целом аналогична крупозной плевропневмонии, но выражена слабее. Лихорадка менее высока и продолжительна, кашель умеренный и не столь болезненный. Течение очаговой пневмонии обычно среднетяжелое, осложнения возникают сравнительно редко. Однако бронхопневмония более склонна к затяжному течению – нередко инфильтративные изменения в легких сохраняются дольше одного месяца.
Диагностика пневмококковой пневмонии
Для пневмококковой пневмонии характерны определенные физикальные данные, которые изменяются в соответствии с патоморфологической фазой заболевания. На стадии экссудации определяется притупление перкуторного звука, жесткое дыхание, сухие хрипы, начальная крепитация. В стадии опеченения появляется бронхофония, выслушивается шум трения плевры. Для стадии разрешения типичны разнокалиберные влажные хрипы, звучная крепитация, жесткое дыхание, переходящее в везикулярное.
Рентгенологическое исследование (рентгенография легких в двух проекциях) позволяет визуализировать пневмоническую инфильтрацию легочной ткани (в виде интенсивного затемнения доли или очаговой тени), определить наличие плеврального выпота. С целью дифференциальной диагностики с раком легкого, туберкулезом, ателектазом применяется линейная и компьютерная томография (КТ легких).
При пневмококковой пневмонии ярко выражены изменения в анализах периферической крови. Типичен нейтрофильный лейкоцитоз, резкий сдвиг формулы влево, повышение СОЭ. При биохимическом исследовании крови на активность воспалительной реакции указывает положительный СРБ, повышение сиаловых кислот, фибриногена, гаптоглобина, γ-глобулинов.
Этиологическая верификация пневмококковой пневмонии осуществляется с помощью микроскопического исследования мокроты: в препаратах, окрашенных по Грамму, определяются скопления пневмококков. Также проводится бактериологический посев мокроты, серологические реакции (титры противопневмококковых Ат в парных сыворотках крови нарастают на 10-14 день заболевания).
Лечение пневмококковой пневмонии
Современный подход к лечению пневмококковой пневмонии складывается из базисной, этиотропной, патогенетической и симптоматической терапии. Госпитализация в стационар осуществляется по клиническим показаниям (дети первого года жизни, пожилые пациенты, лица с хроническими сопутствующими заболеваниями). На период лихорадки назначается постельный режим, рекомендуется полноценная, сбалансированная по калоражу диета, употребление достаточного количества жидкости.
Этиотропная терапия пневмококковой пневмонии заключается в применении антибактериальных препаратов, обладающих наибольшей активностью в отношении S.pneumoniae. Прежде всего, это ингибиторозащищенные пенициллины (амоксициллин, ампициллин), цефалоспорины второго-третьего поколения (цефтриаксон, цефотаксим), макролиды (джозамицин, спирамицин), карбапенемы (имипенем, меропенем). Для воздействия на антибиотикорезистентные штаммы пневмококка применяется ванкомицин.
Патогенетический подход к лечению пневмококковой пневмонии основан на проведении дезинтоксикационной терапии, использовании бронхолитиков, кардиопротекторов, противовоспалительных и мочегонных средства. Симптоматическая терапия подразумевает прием жаропонижающих, противокашлевых, отхаркивающих препаратов, проведение отвлекающей и местной терапии (ингаляции, орошение зева антисептическими растворами). В фазе разрешения к медикаментозному лечению добавляются реабилитационные мероприятия: дыхательная гимнастика, физиотерапия, массаж грудной клетки, витаминотерапия. Общая продолжительность лечения пневмококковой пневмонии должна составлять не менее 3-х недель с динамическим рентген-контролем.
Прогноз и профилактика пневмококковой пневмонии
Пневмококковые пневмонии средней тяжести, как правило, протекают благоприятно и разрешаются в сроки от двух до четырех недель. Тяжелые формы инфекции наблюдаются у детей младшего возраста, лиц с тяжелыми интеркуррентными заболеваниями и могут закончиться летально в связи с присоединением различных легочных и внелегочных осложнений.
В целях снижения уровня заболеваемости и неблагоприятных исходов в национальный календарь профилактических прививок с 2014 года включена обязательная вакцинация против пневмококковой инфекции. Кроме выработки специфического иммунитета, вакцинация позволяет санировать верхние дыхательные пути от колонизации пневмококком и снизить число бактерионосителей. Неспецифическая профилактика пневмококковой пневмонии складывается из изоляции больных, повышения общей сопротивляемости инфекциям, своевременного лечения ОРВИ.
1. Пневмококковая пневмония у детей: уроки повседневной практики/ Намазова-Баранова Л.С. и соавт.// Вопросы современной педиатрии. – 2012 – Т.11, №4.
2. Острая пневмококковая пневмония, варианты ее течения и дифференцированная терапия: Автореферат диссертации/ Паули Б. А. – 1992.
3. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике. Пособие для врачей/ Чучалин А.Г., Синопальников А.И., Яковлев С.В., Страчунский Л.С., Козлов Р.С., Рачина С.А. – 2000.
Пневмококковая пневмония
Пневмония пневмококковая – это разновидность воспаления легких, встречающаяся чаще всего. Причиной этого заболевания становится Str. pneumoniae. Примерно 5-25% населения, совершенно здорового, – это переносчики пневмококка, по большей части, это касается детей.
Причины возникновения и патогенез заболевания
Пневмококк наиболее часто становится причиной воспаления большей части доли легкого, а также иногда всей доли. Но нередко пневмококк становится первопричиной возникновения очаговой пневмонии.
В медицинской литературе описаны четыре патологоанатомические фазы протекания долевой пневмококковой пневмонии.
1. Фаза прилива, микробного отека, покраснения. Ее характеризует значительное наполнение сосудов кровью, сильная экссудация серозной жидкости. В экссудате определяются пневмококки. Такая фаза длится 12-72 часа.
2. Фаза красного опеченения. Для нее характерно полное заполнение экссудатом альвеол той части легкого, которая поражена болезнью. Причем, в экссудате определяют белки плазмы (фибриноген), а, как следствие диапедеза, увеличено число эритроцитов. Участок легкого, в котором есть воспаление, безвоздушный, плотный, приобретает красноватую окраску и внешне походит на печень. Длительность этого периода 1-3 суток.
3. Фаза серого опеченения. В этой фазе в экссудате из альвеол определяют значительно больше лейкоцитов (по большей части это нейтрофилы), а вот эритроциты значительно уменьшаются в количестве. Легкое, как и раньше, плотное, серовато-желтое на разрезе, очень заметна зернистость легкого. В результате микроскопических анализов определяют увеличение нейтрофильных лейкоцитов и фагоцитированных пневмококков. Эта фаза длится 2-6 суток.
4. Фаза разрешения. В это время в альвеолах неуклонно рассасывается экссудат. Причина этого – воздействие макрофагов и лейкоцитов. Медленно происходит растворение фибрина, легочная ткань перестает быть зернистой. Со временем ткань легкого восстанавливает свою воздушность. Сколько продлится этот период, будет зависеть от того, насколько распространен воспалительный процесс, реактивности организма, а также способов терапии и оттого, насколько лечение интенсивно.
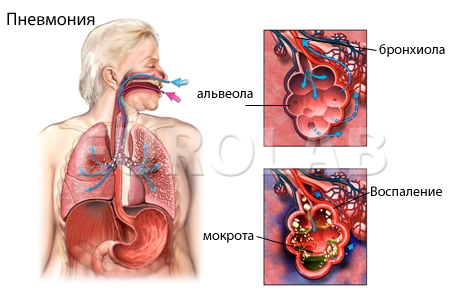
Но нужно иметь в виду, что заболевание не всегда проходит все указанные стадии последовательно. Наиболее часто в пораженной доле легкого наличествуют признаки нескольких стадий в сочетании друг с другом, или признаки одной из фаз преобладают.Важно помнить, что в случае пневмонии патологические изменения происходят не только лишь в альвеолах и в интерстициальной ткани. Поражены бывают плевра, региональные лимфатические узлы, а также лимфатические сосуды. При диагнозе «очаговая пневмония» процесс воспаления охватывает сегмент или дольку. Одновременно зоны уплотненной пораженной ткани перемежаются с участками эмфиземы викарной. Обнаруживают по большей части серозный экссудат. Он часто может быть гнойным, при этом в нем содержится небольшое количество фибрина.
Проявления болезни
В большинстве случаев пневмококковая пневмония характеризуется острым началом, проявляется неожиданно. Вслед за потрясающим однократным ознобом очень заметен рост температуры тела, которая достигая 38-40°С. На пораженной стороне пациент ощущает боль во время дыхания. Кашель сначала сухой, очень болезненный, а через короткий промежуток времени начинается отделение гнойно-слизистой мокроты, в которой наблюдается кровь. Очень часто пациенты замечают довольно много таких примесей – это так называемая «ржавая мокрота». Весьма показательны признаки интоксикации у пациентов, такие как сильная слабость, мышечная и головная боль, почти полное отсутствие аппетита, активная тахикардия, пациент задыхается.
Постановка диагноза пневмококковая пневмония
Для долевой пневмококковой пневмонии характерны определенные физикальные проявления, которые прямо обусловлены патоморфологической фазой болезни.
При первой стадии накопления экссудата – это притупленный тимпанический звук выше очага воспаления, удлиненный выдох при жестком дыхании, несильная начальная крепитация. В некоторых случаях слышны оба типа хрипов: влажные и сухие. При второй стадии уплотнения (еще называемой опеченением) сильно увеличивается дрожание голоса, проявляется бронхофония. Во время проведения выстукивания слышится тупой звук, не слышно везикулярное дыхание, крепитации нет, часто слышен шум от трения плевры. На последней стадии неуклонно приходит в норму дрожание голоса, бронхофония прекращается, возникает redux крепитация – звучная, обильная и на большом протяжении). Кроме того, хрипы звучные мелкопузырчатые, а бронхиальное дыхание со временем переходит в жесткое, а потом в везикулярное. Но важно учитывать тот факт, что при пневмококковой пневмонии эти фазы могут не протекать в указанной последовательности, а в отдельных участках легких могут наблюдаться одновременно разные проявления. Если пневмококковая пневмония носит очаговый характер, симптомы намного меньше выражены. Так, в некоторых случаях слышится притупленный перкуторный звук выше очага поражения. А, как следствие сопутствующего очагового бронхита, слышны крепитация и мелкопузырчатые хрипы.
Данные рентгенологии
Во время стадии уплотнения или опеченения определяются самые яркие изменения в ткани легкого. При долевой пневмонии характерно весьма интенсивное затемнение доли легкого. Во время томографического исследования наблюдается воспалительная инфильтрация, а на ее фоне ясно видны бронхи. Этот симптом надежно разграничивает пневмонию и ателектаз легкого. Локальное уплотнение или очаговая тень выявляют очаговую пневмококковую пневмонию.
Лабораторные исследования
Самые явные и показательные изменения в результатах общего анализа крови. Чаще всего сильно проявляется лейкоцитоз – лейкоциты повышаются до 20-30х109/л, определяют, что уровень нейтрофилов намного выше нормы, лейкоцитарная формула очень сдвинута влево (до миелоцитов и промиелоцитов). Во время пика болезни пропадают эозинофилы, намного меньше нормы лимфоцитов и тромбоцитов. Когда приходит завершающая стадия, число лимфоцитов, эозинофилов и тромбоцитов приходит в норму. Очень показательно увеличение СОЭ. Биохимический анализ крови проявляет симптомы воспаления: несколько выше уровень а,- и у-глобулинов, серомукоида, сиаловых кислот, фибрина, гаптоглобина.
Критерии постановки диагноза
Диагноз пневмококковая пневмония ставится, если наличествуют нижеперечисленные признаки.
- Болезнь возникает весьма остро, чувствуется озноб; выражена лихорадка. Пациент испытывает грудные боли, задыхается, сильно кашляет.
- Показательные данные физикального исследования и рентгенологии легких.
- В препаратах мокроты, которые окрашены по Граму, наличествуют грамположительные ланцетовидные диплококки – они создают недлинные цепочки. При этом нужно выявить 10 и более диплококков или типичных пневмококков. Последним доказательством того, что выявленные стрептококки принадлежат к пневмококку является реакция набухания его капсулы. Такая реакция бывает, когда добавляют поливалентную пневмококковую антисыворотку.
- Нарастают титры противопневмококковых антител в парных сыворотках крови пациенте, которые брали в первый день болезни и на 10-14 день.
Терапия пневмококковой пневмонии
Если пневмония протекает легко, позволительно применять бактерицидные антибиотики перорально. Феноксиметилпенициллин, ампициллин (амоксициллин), цефалоспорины первого поколения. Если есть индивидуальная непереносимость вышеуказанных лекарств, назначают эритромицин, в некоторых случаях бисептол или его аналог гросептол. Допустима и терапия с назначением пенициллина. Если диагностирована средняя степень тяжести пневмонии или тяжелое протекание болезни, первостепенно назначение пенициллина. Препарат вводят внутримышечно, по 1-2 млн ЕД через 4 часа. В случае, когда пневмонию осложняют эмпиема плевры, абсцесс легкого, инфекционный эндокардитом, препараты не очень хорошо проникают в ткани. Тогда дозу пенициллина стоит увеличить в два раза. Сейчас признано много штаммов пневмококка, резистентных к пенициллину. Если имеем дело с таким случаем, нужно назначать цефалоспорины, имипенем, ванкомицин.
Средства против кашля
Средства от кашля прописывают пациентам с диагнозом острая пневмония с начала болезни. Чрезмерно кашель несет опасность возникновения пневмоторакса. Все средства от кашля относят к двум категориям: наркотические или ненаркотические. Применение противокашлевых препаратов наркотического характера моет привести к привыканию или к угнетению дыхательного центра. Рекомендованные препараты и дозы:
- Таблетки муколитические – состоят из кодеина 0.02 г; натрия гидрокарбоната 0.2 г; корня солодки 0.2 г; травы термопсиса 0.01 г.
- Кодеина фосфат – принимают 2 – 3 р/день по 0.1 г.
- Кодтерпин – таблетки, которые состоят из кодеина 0.015 г; натрия гидрокарбоната 0.25 г; терпингидрата 0.25 г.
- Метилформин (кодеин) – принимают 2 – 3 р/день по 0.015 г.
- Этилморфин (дионин) – прописывают в таблетках 2 – 3 р/день по 0.01 г.
Врачи считают, что применение ненаркотических препаратов от кашля предпочтительнее, поскольку не приводит к привыканию или к угнетению дыхательного центра. Рекомендованные препараты и дозы:
- Глауцина гидрохлорид – получают из травы мачека желтого, принимают в форме таблеток 2 – 3 р/день по 0.05 г.
- Ледин – произведен из травы багульник, вызывает подавление кашлевого центра, приводит к расширению бронхов, его прописывают в форме таблеток 3 р/день по 0.05 г.
- Битиодин – угнетает действие кашлевых рецепторов на слизистой оболочке дыхательных путей, а также кашлевой центр в продолговатом мозге. Применяют в форме таблеток 3 р/день по 0.01 г . – активное действие против кашля не уступает действию кодеина, он подавляет кашлевой центр в продолговатом мозге, принимают 3 или 4 р/день по 0.1 г .
- Тусупрекс – препарат подаквляет деятельность кашлевого центра, принимается в форме таблеток 3 р/день по 0.01-0.02.
Противовоспалительные препараты пациентам назначают, чтобы уменьшился воспалительный отек и улучшились микроциркуляции. Принимать при значительном повышении температуры тела – 39-40 °С, показаны ацетилсалициловая кислота или парацетамол 2 – 3 р/день по 0.5 г.
Если ярко выражены боли в плевре, целесообразно выписывать метиндол-ретард 1 – 2 р/день по 0.075 г, вольтарен 2 или 3 р/день по 0.025 г, а также иные нестероидные противовоспалительные препараты. Но не забывать, что они влияют на работу иммунной системы, уменьшая способность к фагоцитозу. Поэтому во время острой фазы их применяют короткое время. Если сильны боли в грудной клетке, пациенту рекомендуют принимать анальгин.
Сердечно-сосудистые препараты
- Камфорное масло – важное средство, необходимое в случае острой пневмонии. Камфара тонизирует сердечно-сосудистую и дыхательную системы, усиливает сокращение миокарда, производит отхаркивающий эффект. Препарат оказывает сильное бактерицидное действие. В литературе говорится о свойстве камфары улучшать вентилирование альвеол. Камфара показана к применению, если у пациента пневмония протекает тяжело. Рекомендовано подкожно 3 – 4 р/день по 2-4 мл. Но может иметь побочный эффект – возникновение инфильтратов. – препарат, получаемый соединением сульфокамфорной кислоты с новокаином. 1%-ый раствор вводят внутримышечно, подкожно или внутривенно 2 или 3 раза/день. Достоинством препарата является то, что он имеет важные терапевтические свойства камфары, но не приводит к возникновению инфильтратов. – 25%-ый раствор диэтиламида никотиновой кислоты. Оказывает стимулирующее действие на дыхательный и сосудодвигательный центры. Показан 3 раза/день подкожно, внутримышечно и внутривенно по 2-4 мл, если у пациента диагностировали выраженную артериальную гипотензию или крупозную пневмонию.
Все эти препараты нормализуют движение крови в малом круге кровообращения.
Если очень снижается способность левого желудочка сокращаться, можно рекомендовать сердечные гликозиды, но учитывая чувствительность воспаленного миокарда. Вводить капельно небольшие дозы внутривенно.
Пневмококковая инфекция
Пневмококковая инфекция – группа инфекционных заболеваний человека, вызываемых пневмококком (Streptococcus pneumoniae), имеющих всеобщую распространённость.
Источником инфекции являются:
- больные клинически выраженной формой болезни
- носители пневмококков
Распространение бактерий происходит при кашле, чихании или близком контакте между людьми, а также при контакте с предметами, которые соприкасались со слюной (ложки, чашки, игрушки). Опасность заболеть существует круглогодично. Дети легко могут получить бактерию от носителей взрослых, чей иммунитет легче справляется с пневмококком, или от других детей в семье или детском коллективе.

Пневмококк попадает в носоглотку и может длительное время оставаться там, не причиняя вреда. Такой период называется носительством инфекции. При этом ребёнок может становиться источником инфекции для членов семьи, особенно для пожилых. Уровень носительства пневмококков у детей чаще всего наблюдается в возрасте до 4-5 лет (до 90% случаев). Максимальный уровень носительства наблюдается в организованных коллективах –домах ребёнка, детских домах (до 86%), детских садах (до 72%). Под воздействием неблагоприятных факторов, пневмококк может внезапно вызывать воспаление лёгких, либо проникнуть в кровоток и вызвать сепсис (заражение крови) или достичь разных органов, включая мозг (менингит), сердце (эндокардит).
Пневмококки малоустойчивы во внешней среде. Погибают от действия обычных дезинфицирующих средств, при температуре 60⁰С погибают в течение 10 минут. Однако устойчивы к высушиванию. В высушенной мокроте сохраняют жизнеспособность в течение 2-х месяцев.
На сегодня существует большая проблема антибиотикорезистентности, то есть устойчивости пневмококков к ряду антибактериальных препаратов, что создает дополнительные сложности в лечении заболевания.
Группы риска заражения

- Дети до 2-х лет, иммунные клетки которых не способны бороться с возбудителем. Дети первого полугодия жизни имеют материнские антитела, количество которых спустя 6 месяцев жизни сильно снижается, в связи с чем увеличивается риск развития инфекции
- Дети и взрослые с иммунодефицитом (хронические заболевания органов дыхания, сердечнососудистой системы, сахарный диабет, почечная недостаточность, цирроз печени; ВИЧ-инфекция, онкологические болезни, заболевания крови)
- Возрастной иммунодефицит (лица преклонного возраста старше 65 лет)
- Лица с табачной и алкогольной зависимостью
Неблагоприятные факторы для развития заболевания: переохлаждение, снижение местного иммунитета в результате частых респираторных инфекций, стрессовые ситуации и переутомление, гиповитаминозы.
Инкубационный период: с момента заражения до развития болезни – от 1 до 3 дней.
Пневмококковая пневмония
Пневмония характеризуется высокой температурой – подъемом до высоких (фебрильных) цифр – 38-39°С, ознобом, выраженной слабостью, мышечными болями, одышкой, учащенным сердцебиением; вскоре появляется влажный кашель с мокротой слизисто-гнойного характера (по цвету желтовато-зеленоватая), порой при кашле беспокоят боли в грудной клетке. Пневмония при пневмококковой инфекции может быть крупозной или очаговой. Крупозная пневмония протекает тяжелее, возможно развитие острой дыхательной недостаточности, формирование абсцессов, плеврита.
Пневмококковый менингит
Миненгиальный синдром
Пневмококковый менингит начинается остро с повышения температуры тела до 40°С, появляется диффузная головная боль распирающего характера. У большинства больных несколько позже присоединяются многократная рвота, повышенная чувствительность ко всем видам раздражителей. В течение первых 12-24 часов от начала заболевания менингитом формируется развернутая картина менингеального и общемозгового синдромов: ригидность затылочных мышц, симптом Кернига, Брудзинского, сознание сначала сохранено, а затем сменяется состоянием оглушённости, стопора, комы.
Пневмококковый отит
Пневмококковый отит характеризуется температурой, болью в области уха, гиперакузией (извращенное восприятие звуков, при котором относительно слабые звуки воспринимаются как чрезмерно интенсивные). Пневмококковый сепсис
Пневмококковый сепсис
проявляется инфекционно-токсическим синдромом (температура, слабость, головные боли), увеличением селезенки, симптомы поражения различных органов и систем (легких, сердца, кишечника, почек, мозговых оболочек).
После перенесенной пневмококковой инфекции формируется малонапряжённый, кратковременный иммунитет, который не защищает от повторного заражения другим серотипом пневмококка.
Если Вы или Ваш ребёнок испытывает один из вышеперечисленных симптомов, срочно обратитесь в медицинское учреждение!
Профилактика

- неспецифическая (изоляция больных, поддержание иммунитета, витаминопрофилактика, своевременное лечение ОРЗ, занятия спортом, закаливание, отказ от вредных привычек)
- специфическая – вакцинация, особенно детей раннего возраста и взрослых после 60 лет.
Несколько лет назад вакцинация против пневмококка в России не была обязательной профилактической мерой, и проводилась только в отдельных случаях: например, детям, страдающим различными хроническими заболеваниями (бронхитами, заболеваниями сердца и т.д.), сахарным диабетом, ВИЧ-инфицированным детям и т.д. Однако на фоне роста количества заболеваний, вызванных пневмококком, а также ухудшения эпидемиологической ситуации в стране было принято решение внести прививку против инфекций, вызываемых пневмококками, в Национальный календарь прививок, начиная с 2014 г. Следует отметить, что обязательная иммунизация против пневмококка является нормальной практикой для большинства развитых стран, и позволяет существенно снизить риск серьезных заболеваний в первую очередь у детей.
Пневмококковая
пневмония
В условиях пандемии новой коронавирусной инфекции слово «пневмония» стало широко известно во всем мире. Это серьезное заболевание, занимающее ведущее место в структуре заболеваемости и смертности от инфекционных болезней в развитых странах 1 . Однако вирус COVID-19 – далеко не единственная причина возникновения этого заболевания.
например, бактериями, вирусами или грибами 2 . Вирусная пневмония может сопровождаться вторичной бактериальной инфекцией 1 .


Развитию пневмонии могут способствовать курение, прием лекарств, угнетающих иммунитет, злоупотребление алкоголем. Пневмония же, в свою очередь, может привести к ухудшению течения основных заболеваний 1 . Риск развития осложнений повышен у пожилых людей (особенно в возрасте 65 лет и старше), а также у лиц с хроническими сопутствующими заболеваниями, такими как сердечная недостаточность, сахарный диабет, хроническая обструктивная болезнь легких 1,3 .
Чем опасна пневмококковая пневмония?
Пневмококковая инфекция – наиболее распространенная причина развития бактериальной пневмонии, которая часто возникает при попадании бактерии в легкие из носоглотки через дыхательные пути, но может быть вызвана также распространением возбудителя через кровь 4 .
Проникновение в кровяное русло вызывает бактериемию, которая иногда приводит к инфицированию других органов, таких как мозговая оболочка, суставы и брюшина 4 .
Симптомы пневмонии?
При пневмонии у большинства больных наблюдаются следующие
симптомы: 1
Развитию заболевания могут предшествовать симптомы простуды (боли в горле, насморк и др.).
Лечение и профилактика пневмонии
Приём антибиотиков (по назначению врача!) остается основным способом лечения заболеваний, вызванных пневмококковой инфекцией. Но, как и другие бактерии, с каждым годом пневмококки становятся всё более устойчивыми к этим препаратам 5 .
Поэтому в борьбе с пневмонией легче заранее принять профилактические меры.
ВОЗ придерживается той точки зрения, что вакцинопрофилактика – действенный метод профилактики, который способствует защите от пневмококковой инфекции и снижению уровня устойчивости к антибиотикам 3,4 .
Обязательно обсудите с врачом возможность вакцинопрофилактики против пневмококковой инфекции, схемы иммунизации, а также возможные побочные эффекты и противопоказания.
Смотрите также:
- Пневмококковая
инфекция- Пневмококковая инфекция
- Пневмококковые заболевания
- Пневмококковый менингит
- Пневмококковая пневмония
- Устойчивость к антибиотикам
- Группы риска
- Пневмококковая инфекция и сахарный диабет
- Пневмококковая инфекция и заболевания сердца
- Как защитить себя и близких
- Вакцинопрофилактика пневмококковой инфекции
- Вакцинопрофилактика при хроническом заболевании
- Полезная информация
- Подготовка к вакцинации
- А.Г.Чучалин, А.И.Синопальников, Р.С.Козлов, С.Н.Авдеев, И.Е.Тюрин, В.А.Руднов, С.А.Рачина, О.В.Фесенко. Российское респираторное общество (РРО) Межрегиональная ассоциация по клинической микробиологии и антимикробной химиотерапии (МАКМАХ). Клинические рекомендации по диагностике, лечению и профилактике тяжелой внебольничной пневмонии у взрослых. 2014
- ВОЗ. Пневмония. URL: https://www.who.int/ru/news-room/fact-sheets/detail/pneumonia
- Чучалин А. Г. и др. Федеральные клинические рекомендации по вакцинопрофилактике пневмококковой инфекции у взрослых //Пульмонология. – 2019. – Т. 29. – №. 1. – С. 19-34.
- ВОЗ. Еженедельный эпидемиологический бюллетень. 22 февраля 2019 г. URL: https://www.who.int/immunization/policy/position_papers/PP_pneumococcal_2019_RU.pdf
- Пневмококковая инфекция. Стандарты эпиднадзора за управляемыми инфекциями. Последнее обновление – 5 сентября 2018 г.
PP-PNA-RUS-0443
ООО «Пфайзер Инновации»
123112 Москва, Пресненская наб., д. 10, БЦ «Башня на Набережной», 22 этаж.
Телефон: +7 (495) 287-50-00, Факс: +7 (495) 287-53-00
13.09.2021Вы покидаете сайт компании Pfizer и переходите на сторонний сайт
Сайт, на который ведет ссылка, не является частью компании Pfizer и не подпадает под действие Политики конфиденциальности компании Pfizer
Пневмококковая пневмония

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Пневмококковая пневмония – наиболее частый вид воспаления легких, возбудителем которого явлется Str.pneumoniae. Около 5-25% здоровых людей являются носителями пневмококка, в первую очередь это относится к детям.

[1], [2], [3], [4], [5], [6], [7], [8]
Код по МКБ-10
Причины и патогенез пневмококковой пневмонии
Пневмококк вызывает чаще всего воспаление всей доли или большей части доли легкого, однако довольно часто пневмококк является причиной развития очаговой пневмонии.
Различают 4 патологоанатомических стадии развития долевой пневмококковой пневмонии.
- 1 стадия (гиперемии, микробного отека, прилива) – характеризуется выраженным кровенаполнением сосудов, выраженной экссудацией серозной жидкости, причем в экссудате находятся пневмококки. Эта стадия продолжается от 12 ч до 3 суток.
- 2 стадия – красного опеченения – характеризуется тем, что альвеолы пораженного участка легкого полностью заполняются экссудатом, содержащим плазменные белки (прежде всего фибриноген) и большое количество эритроцитов (вследствие их диапедеза). Воспаленный участок легкого становится безвоздушным, плотным, имеет красноватый цвет, по внешнему виду напоминает печень. Эта стадия продолжается от 1 до 3 суток.
- 3 стадия – серого опеченения. В этой стадии в альвеолярном экссудате находится большое количество лейкоцитов (преимущественно нейтрофилов), эритроцитов значительно меньше. Легкое по-прежнему плотное, на разрезе имеет серовато-желтый цвет, хорошо видна зернистость легкого. При микроскопическом исследовании обнаруживается большое количество нейтрофильных лейкоцитов с фагоцитированными пневмококками. Продолжительность этой стадии от 2 до 6 суток.
- 4 стадия – разрешения – характеризуется постепенным рассасыванием экссудата в альвеолах под влиянием макрофагов, лейкоцитов, постепенно растворяется фибрин, исчезает зернистость легочной ткани. Постепенно восстанавливается воздушность легочной ткани. Длительность этой фазы зависит от распространенности воспалительного процесса, реактивности организма, вида и интенсивности проводимой терапии.
Следует учесть, что последовательная смена стадий наблюдается не всегда. Чаще в пораженной доле легкого имеется одновременно сочетание признаков различных стадий или преобладание какой-либо стадии.
Необходимо отметить, что при пневмонии в патологический процесс вовлекаются не только альвеолы, интерстициальная ткань, но и плевра, лимфатические сосуды, регионарные лимфоузлы.
При очаговой пневмонии воспалительный процесс захватывает дольку или сегмент, при этом участки воспаленной уплотненной ткани чередуются с зонами викарной эмфиземы. Экссудат преимущественно серозный, хотя нередко бывает гнойным, содержание фибрина в экссудате невелико.

[9], [10], [11], [12], [13], [14], [15], [16], [17], [18], [19]
Симптомы пневмококковой пневмонии
Как правило, пневмококковая пневмония начинается остро, внезапно, с однократного потрясающего озноба, после чего быстро повышается температура тела до 38-40°С, появляются боль при дыхании на стороне поражения, кашель (болезненный и вначале сухой, но вскоре начинает отделяться слизисто-гнойная мокрота с прожилками крови, у многих больных примесь крови значительная – «ржавая мокрота»). Симптомы интоксикации выражены значительно – больных беспокоят слабость, миалгии, головная боль, снижение аппетита, появляется тахикардия. Наблюдается одышка.
Где болит?
Что беспокоит?
Диагностика пневмококковой пневмонии
Долевая пневмококковая пневмония имеет типичные физикальные проявления, зависящие от патоморфологической стадии заболевания.
В начальной фазе (фазе накопления экссудата) – притупленно-тимпанический звук над очагом поражения, жесткое дыхание с удлиненным выдохом, начальная (необильная) крепитация indux, иногда на ограниченном участке – сухие и влажные хрипы. В фазе уплотнения (опеченения) – резкое усиление голосового дрожания, появление бронхофонии, при перкуссии тупой звук, везикулярное дыхание не прослушивается, крепитация исчезает, нередко шум трения плевры. В фазе разрешения – голосовое дрожание постепенно нормализуется, бронхофония исчезает, появляются крепитация redux (обильная, звучная, на большом протяжении), звучные мелкопузырчатые хрипы, бронхиальное дыхание постепенно сменяется жестким, затем везикулярным. Однако следует учесть, что закономерность стадий пневмококковой пневмонии наблюдается не всегда, поэтому в разных участках легкого в одно и то же время определяются различные физикальные данные.
При очаговой пневмококковой пневмонии физикальные данные значительно менее демонстративны: могут определяться (не всегда) притупление перкуторного звука над очагом поражения, крепитация и мелкопузырчатые хрипы (вследствие наличия сопутствующего очагового бронхита).

[20], [21], [22], [23], [24], [25], [26], [27], [28], [29]
Рентгенологические данные
Наиболее характерные изменения наблюдаются в фазе опеченения (уплотнения) легочной ткани. Долевая пневмония характеризуется интенсивным затемнением доли легкого. При томографическом исследовании на фоне воспалительной инфильтрации отчетливо прослеживаются бронхи, что надежно отличает пневмонию от ателектаза легкого. Очаговая пневмококковая пневмония проявляется локальным уплотнением (очаговой тенью).
Лабораторная диагностика пневмококковой пневмонии
Наиболее демонстративны изменения общего анализа крови. Как правило, имеется выраженный лейкоцитоз (количество лейкоцитов достигает величин 20-30 х 10 9 /л), наблюдаются значительное увеличение количества нейтрофилов, выраженный сдвиг лейкоцитарной формулы влево (вплоть до миелоцитов и промиелоцитов). В периоде разгара заболевания исчезают эозинофилы, снижается количество лимфоцитов и тромбоцитов, с наступлением фазы разрешения количеств лимфоцитов, эозинофилов и тромбоцитов нормализуется. Характерно увеличение СОЭ.
Биохимический анализ крови выявляет признаки воспалительного процесса: повышение уровня а,- и у-глобулинов, серомукоида, сиаловых кислот, фибрина, гаптоглобина.
Диагностические критерии пневмококковой пневмонии
Пневмококковую пневмонию можно диагностировать на основании следующих положений:
- острое начало заболевания с озноба, лихорадки, боли в груди, одышки, кашля;
- характерные данные физикального и рентгенологического исследования легких;
- обнаружение в препаратах мокроты, окрашенных по Граму, грамположительных ланцетовидных диплококков, образующих короткие цепочки, причем в поле зрения должно выявляться не менее 10 типичных пневмококков (диплококков). Для окончательного доказательства принадлежности обнаруженных стрептококков к пневмококку целесообразно поставить реакцию набухания его капсулы. Эта реакция происходит при добавлении поливалентной пневмококковой антисыворотки;
- нарастание титров противопневмококковых антител в парных сыворотках крови больного, взятых в начале заболевания и через 10-14 дней.

[30], [31], [32], [33], [34], [35], [36], [37], [38], [39], [40]




