Прогноз у пациентов с дилатационной кардиомиопатией
Дилатационная кардиомиопатия является патологией сердечной мышцы, при которой постепенно развивается недостаточность сердца. Болезнь возникает под влиянием врожденных и приобретенных нарушений в работе организма. Прогноз чаще всего неблагоприятный, чтобы его улучшить, следует вовремя начать лечение.
Понятие
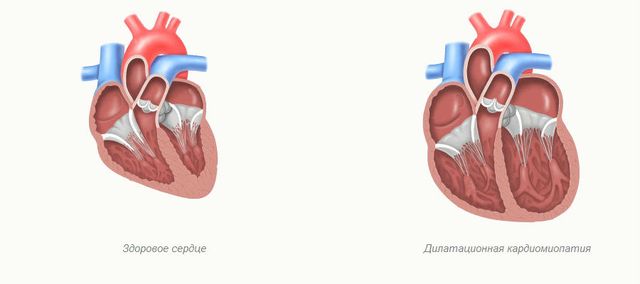
Дилатационной кардиомиопатией называют заболевание миокарда, развитие которого происходит с левых отделов сердца. Это приводит к растяжению и истончению желудочка, поэтому он не может в достаточном количестве перекачивать кровь.
Вначале проблема никак не проявляется, но представляет серьезную опасность для здоровья, так как вызывает недостаточность сердца, аритмии, тромбозы или внезапную смерть.
Патология поражает людей любого возраста, но чаще встречается от 20 до 60 лет.
Причины
В большинстве случаев причины развития патологического процесса выяснить не удается, тогда ее считают идиопатической. Но болезнь может возникнуть и под влиянием различных факторов:
- При наличии генетической предрасположенности.
- В случае врожденных пороков сердца.
- В результате проникновения в организм бактерий, вирусов, грибков и паразитов.
- Если произошло отравление свинцом, ртутью, кобальтом и другими токсическими веществами.
- При употреблении спиртных напитков и наркотических веществ.
- При атеросклеротических изменениях в сосудах.
- Под влиянием постоянно повышенного давления.
- При нарушении обменных процессов вроде сахарного диабета.
- В качестве осложнения в конце беременности.
- Если сердечная мышца была повреждена во время приступа инфаркта.
- При болезнях щитовидной железы.
- Если в организм поступает недостаточное количество витаминных веществ и минералов.
- При аутоиммунных заболеваниях, среди которых системная красная волчанка.
- В результате нейромышечных заболеваний.
- Под влиянием вируса иммунодефицита человека.
Проявления
Развитие патологического процесса происходит медленно. Вначале больной не ощущает никакого дискомфорта. В редких случаях наблюдается подострое течение, которое связано с острыми респираторно-вирусными инфекциями или пневмонией.
При этой болезни:
- Человек быстро устает.
- Ощущается одышка, которая связана с нарушением тока крови в малом круге кровообращения. При ней человеку трудно дышать в лежачем положении, поэтому ему постоянно приходится сидеть или стоять.
- Беспокоят приступы сухого кашля.
- Появляются симптомы сердечной астмы.
- Возникают болезненные ощущения в сердце при физической активности.
Из-за того, что в большом круге кровообращения начинает застаиваться кровь, появляется чувство тяжести в печени, отекают ноги, накапливается жидкость в полости живота.
Постепенно нарушается ритм сердца и проводимость, что сопровождается пароксизмами сердцебиения и перебоями в работе органа, периодически возникает потеря сознания.
При дилатационной кардиомиопатии часто возникает закупорка артерий тромбом, что может стать причиной гибели больного.
Вероятность эмболии повышается, если человек страдает мерцательной аритмией.
Патология может развиваться быстро или медленно, периоды обострений сменяются ремиссиями.
От появления первых признаков болезни проходит около 1,5 лет до наступления термальной стадии. Но чаще всего болезнь прогрессирует медленно.
Диагностика
Кардиомиопатия дилатационная требует тщательной диагностики для подтверждения проблем в работе сердца.
Сначала больного осматривают, прослушивают сердце, собирают анамнез семьи и жизни. Также подбирают ряд обследований:
- Чтобы определить, есть ли в организме воспалительные процессы, гормональные нарушения, токсические вещества проводят исследование крови.
- Выполняют рентгенографию грудной клетки для выявления структурных изменений в сердце и наличия жидкости в легких.
- Электрическую активность сердца оценивают с помощью электрокардиограммы. Могут назначить суточный мониторинг по Холтеру, во время которого пациент носит портативное устройство в течение нескольких дней, фиксирующее работу сердца.
- Для подтверждения увеличения желудочков проводят ультразвуковое исследование сердца. Во время процедуры получают изображение органа и изучают его структуру и функционирование.
- Прибегают к стресс-тестам, чтобы определить, как сердце переносит нагрузки. При этом пациент должен заниматься на беговой дорожке или велотренажере. Перед этим к нему прикрепляют электроды, которые фиксируют частоту сердцебиения и ритма. Эти тесты определяют тяжесть течения дилатационной кардиомиопатии. Кроме выполнения упражнений могут дать лекарство, обеспечивающее имитацию повышенных нагрузок.
- Чтобы более точно определить какого размера сердце и насколько успешно функционируют камеры, могут выполнять компьютерную или магнитно-резонансную томографию.
- Для оценки давления внутри сердца и определить уровень выталкивания крови из камер выполняют катетеризацию. Это инвазивная процедура. Ее вводят через сосуд на руке или шее и проводят к сердцу. Катетер может содержать контрастное вещество, которое покрасит артерии и под воздействием рентгеновских лучей их осмотрят.
При наличии трудностей в диагностике и определении причины кардиомиопатии, пациента и его ближайших родственников направляют на генетическое исследование для выявления наследственной предрасположенности к проблеме.
Методы лечения
Лечение дилатационной кардиомиопатии назначают с целью устранения повышенной свертываемости крови, симптомов недостаточности сердца, нарушений ритма.
Человеку с таким диагнозом нужно соблюдать постельный режим, пить меньше жидкости и есть меньше соли.
Назначают медикаментозные средства. При наличии сердечной недостаточности прибегают к:
- ингибиторам ангиотензин превращающего фермента;
- мочегонным препаратам.
Если ритм сердца нарушен, то не обойтись без бета-адреноблокаторов и сердечных глюкозидов. Также следует употреблять лекарства для расширения сосудов, пролонгированные нитраты, они помогут уменьшить поступление крови к правой части тела.
 Чтобы из-за повышенной густоты крови не возникли тромбы, пользуются антикоагулянтами. Для этого используют Гепарин, который вводят под кожу. Кроме них, назначают антиагреганты в виде Ацетилсалициловой кислоты.
Чтобы из-за повышенной густоты крови не возникли тромбы, пользуются антикоагулянтами. Для этого используют Гепарин, который вводят под кожу. Кроме них, назначают антиагреганты в виде Ацетилсалициловой кислоты.
Также при наличии дилатационной кардиомиопатии лечение может включать хирургические процедуры. На тяжелых стадиях развития болезни и при серьезных нарушениях в работе сердца могут прибегнуть к трансплантации здорового органа. После операции выживают около 75% больных.
Если возникла дилатационная кардиомиопатия клинические рекомендации важно соблюдать, чтобы избежать развития осложнений. Больной должен соблюдать диету, отказаться от жирного и жареного, снизить уровень физической активности, избегать стрессов, регулярно посещать врача.
Осложнения и прогноз
Половина случаев заканчивается смертью больных. Причины этого скрываются в тяжелых нарушениях в работе сердца, развитии фибрилляции, тромбоэмболии. Все остальные пациенты гибнут более медленно в процессе развития сердечной недостаточности.
При этом заболевании:
- нарушается проводимость сердца;
- в сосудах образуются тромбы, которые могут отрываться и закупоривать просвет;
- в хронической форме протекает недостаточность сердца, из-за чего все органы и ткани страдают от недостаточного кровоснабжения;
- нарушается ритм сокращений сердца.
По статистике летальный исход наступает в течение пяти лет у большей части больных. Постепенно стенка сердца становится тонкой, органу из-за этого тяжело функционировать, что снижает продолжительность жизни человека.
После трансплантации сердца прогноз значительно улучшается. Большинство людей после процедуры живут около десяти лет. Немного продлить жизнь и снизить вероятность осложнений можно, если следовать предписаниям врача.
Особенности заболевания у детей
Дилатационная кардиомиопатия – это заболевание, которое встречается и в детском возрасте. Вероятность развития проблемы повышается, если есть наследственная предрасположенность к проблеме. Генетическая форма болезни начинает проявляться в течение первых трех лет.
Маленькие дети обычно страдают идиопатической кардиомиопатией, причину которой обнаружить нельзя.
 В более старших детей болезнь возникает под влиянием негативных факторов. Опасность проблемы в том, что она постепенно приводит к недостаточности сердца, тромбозу. Большая часть детей не доживает до взрослого возраста. Гибель чаще наступает при врожденной форме болезни на протяжении первых двух месяцев жизни.
В более старших детей болезнь возникает под влиянием негативных факторов. Опасность проблемы в том, что она постепенно приводит к недостаточности сердца, тромбозу. Большая часть детей не доживает до взрослого возраста. Гибель чаще наступает при врожденной форме болезни на протяжении первых двух месяцев жизни.
При наличии патологии у детей обычно применяют симптоматическую терапию. Если есть другие заболевания, то нужно от них избавляться.
Терапевтические мероприятия направлены на профилактику развития недостаточности сердца и тромбоэмболии.
Для этого пользуются ингибиторами, средствами для снижения давлениями и другими препаратами. Дозировку должен подобрать врач с учетом возраста и веса ребенка, особенностей его организма.
Профилактика
Четких рекомендаций, которые помогли бы избежать развития проблемы, нет. Снизить риск нарушений можно, если отказаться от вредных привычек, правильно питаться, составить нормальный режим физической активности.
Если своевременно обнаружить проблему и провести лечение, то можно уменьшить скорость развития осложнений и увеличить продолжительность жизни.
Дилатационная кардиомиопатия
У него большое сердце. Так часто образно говорят о человеке бескорыстном, отзывчивом и добром. Большое сердце как литературный эпитет вызывает только положительные ассоциации. А с анатомо-физиологической точки зрения? Так ли хорошо большое или увеличенное сердце в размерах в прямом смысле? Увы, нет. Особенно, если речь идет о таком заболевании как дилатационная кардиомиопатия.
1 Когда «большое сердце» — болезнь?

Расширение правого и левого желудочка
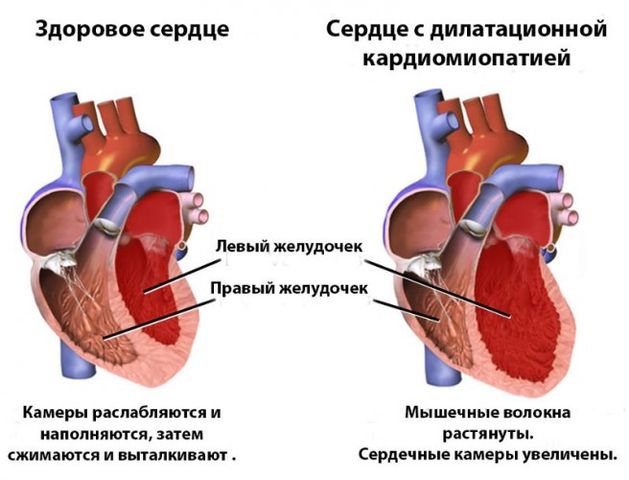
Дилатационная кардиомиопатия — это заболевание сердца, при котором наблюдается увеличение его полостей, а соответственно и самого органа в размерах. Как правило, толщина стенок остается неизменной, или незначительно увеличивается в начале болезни. Увеличение в размере сердечных камер, изменение структуры миокарда приводит к тому, что внутренний «мотор» перестает справляться со своей работой. Сердце функционирует не так полноценно, как здоровое, уменьшается выброс крови в сосуды, нарушается кровообращение, происходит кровяной застой. Итогом болезни является развитие сердечной недостаточности со всеми ее клиническими проявлениями и осложнениями.
2 Почему развивается данное заболевание?
Даже в настоящее время, век современной медицины, в большинстве случаев, у заболевших дилатационной кардиомиопатией так и не удается установить причину болезни. Такая форма болезни называется идиопатической. Если «виновником» становится алкоголь, то форма заболевания носит название алкогольной кардиомиопатии. Ишемическая кардиомиопатия развивается при множественном поражении коронарных сосудов атеросклеротическим процессом. Выделяют также отдельную форму, при котором доказанной причиной развития патологии становятся инфекционные агенты — инфекционно-воспалительная форма. Рассмотрим каждую из форм дилатационной кардиомиопатии отдельно, обратив внимание на особенности каждой, а также поговорим о механизме развития изменений в миокарде при данной патологии.
3 Почему «растет» сердце?

Какая бы не была форма данного заболевания, и какие бы причины не лежали в истоках его развития, механизм увеличения размеров сердца примерно одинаков. На начальных этапах происходят диффузные патологические нарушения в клетках сердечной мышцы или кардиомиоцитах. В связи с этим сердце теряет способность к полноценному сокращению и не может вытолкать всю кровь, находящуюся в нем, в сосуды.
Часть крови, говоря простым языком, застаивается в сердечных полостях. Но ведь сердечный «мотор» работает непрерывно, и взамен порции крови, которая вышла в сосуды, во время желудочковой диастолы поступает следующая порция… Получается, что сердечные камеры еще не полностью опорожнены, а уже происходит их заполнение следующей порцией крови… Происходит перегрузка объемом.

Шар переполненный водой
Представьте себе резиновый шар, который вмещает в себя ровно 1 литр жидкости. Давайте наполним этот шар 1 литром и выльем его? Сохранил ли он форму? Да! А теперь снова заполним наш шар 1 литром, а выльем, к примеру, 700 мл. В шаре останется 300 мл, а мы добавим еще 1 литр, выльем 700 мл, добавим снова 1 литр… Что будет происходить с нашим резиновым шаром? Все верно! Он потеряет форму, растянется, да и может лопнуть, в конце концов, не выдержав перегрузку объемом…
Так и в сердце, из-за перегрузки камер сердца (вначале левого желудочка, а затем и других) теряется сократительная способность мышечной сердечной ткани, остаточный кровяной объем в левом желудочке увеличивается, развиваются застойные явления, что приводит к сердечной недостаточности. Следует отметить, что в здоровом сердце от начала заболевания до выраженных симптомов недостаточности кровообращения может проходить не один год.
Это обусловлено хорошей компенсаторной способностью миокарда. Вначале заболевания мышца сердца может стать несколько увеличена в толщину, но незначительно, за счет компенсаторных возможностей. Но рано или поздно, без надлежащего лечения дилатационной кардиомиопатии, заболевание прогрессирует и застойная сердечная недостаточность заявит о себе соответствующей клиникой.
4 Идиопатическая форма
Это форма дилатационной кардиомиопатии без четко установленной причины. Есть гипотезы о роли генетических факторов в развитии заболевания, а также дефицит некоторых веществ (карнитина, селена), которые способны вызывать обменные нарушения в сердечной мышце. У ряда пациентов, страдающих данной формой болезни, обнаружены нарушения в работе иммунной системы. Особенностью идиопатической формы является то, что ей болеют в основном молодые мужчины в возрасте 30-42 лет, у которых происходит преимущественное увеличение, а точнее расширение полости левого желудочка, а затем уже других камер сердца.
Форма сердца приближается к шару. Из-за плохого выброса крови, у большей части пациентов в полостях сердца образуются тромбы. Это может приводить к осложнениям — тромбоэмболиям, в том числе крупных артерий, которые имеют неблагоприятный для жизни прогноз. К другим осложнениям данного заболевания относят развитие мерцательной аритмии, сердечной астмы, отеков, асцита и других проявлений сердечной недостаточности.
5 Алкогольная форма

Развивается у лиц, злоупотребляющих алкоголем. Развитие данной формы обусловлено прямым воздействием алкоголя на мышцу сердца. Этанол и ацетальдегид блокируют работу клеточных ферментов, нарушая внутриклеточный ионный состав, клетки сердца становятся перегружены кальцием, что отрицательно сказывается на их работе и способности к сокращению. Также под влиянием алкоголя происходит уменьшение образования энергии в миокарде, клетки страдают от кислородного и энергетического «голода». Происходит нарушение микроциркуляции, развивается белковая и витаминная недостаточность. Совокупность всех факторов приводит к тому, что сердце истощается, работает в запредельном режиме, и в конечном итоге, не справляясь с нагрузкой, расширяется и увеличивается в объеме.
6 Ишемическая форма

Обязательным для данной формы дилатационной кардиомиопатии является наличие значительных атеросклеротических поражений сосудов сердца. Страдают данной формой пациенты (чаще мужчины), которые в анамнез имеют стенокардию, перенесенный инфаркт, пороки сердца.
7 Инфекционно-воспалительная форма
Причина развитие данной формы кардиомиопатии дилатационного характера в перенесенном инфекционно-воспалительном процессе – миокардите.
8 Что беспокоит пациента?

Одышка и слабость
Наличие каких симптомов у пациента может послужить доктору тревожным «звоночком»? Сигналом о том, что у пациента развивается дилатационная кардиомиопатия? На начальных этапах заболевания симптомов может не быть вовсе, если сила сердечного выброса компенсируется за счет незначительного утолщения стенок сердца. Но по мере иссякания компенсаторной возможности, симптомы заболевания начинают проявляться. Со временем клиника соответствует сердечной недостаточности. Наиболее часто у пациентов возникает:
- Одышка и слабость. Данные симптомы усиливаются по мере прогрессирования болезни. Одышка вначале возникает при нагрузке, беге, быстрой ходьбе, а затем беспокоит и в покое, при незначительных движениях. Одышка — признак недостаточности левого желудочка.
- Когда и правые сердечные отделы перестают справляться с нагрузкой, то возникают отеки в области голеней и стоп, боли в правом подреберье.

Боли при дилатационной кардиомиопатии
Вышеописанные симптомы не являются характерными исключительно для дилатационной кардиомиопатии, но заставляют доктора насторожиться и заподозрить данный диагноз. Своевременное обследование и прием специфических препаратов позволят если не полностью «уйти» от болезни, то во много раз замедлить ее прогрессирование.
Дилатационная кардиомиопатия
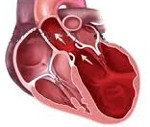
Дилатационная кардиомиопатия – это миокардиальное поражение, характеризующееся расширением полости левого или обоих желудочков и нарушением сократительной функции сердца. Дилатационная кардиомиопатия проявляется признаками застойной сердечной недостаточности, тромбоэмболическим синдромом, нарушениями ритма. Диагностика дилатационной кардиомиопатии основывается на данных клинической картины, объективного обследования, ЭКГ, фонокардиографии, ЭхоКГ, рентгенографии, сцинтиграфии, МРТ, биопсии миокарда. Лечение дилатационной кардиомиопатии проводится ингибиторами АПФ, β-адреноблокаторами, диуретиками, нитратами, антикоагулянтами и антиагрегантами.
МКБ-10
Общие сведения
Дилатационная кардиомиопатия (застойная, конгестивная кардиомиопатия) – клиническая форма кардиомиопатии, в основе которой лежит растяжение полостей сердца и систолическая дисфункцией желудочков (преимущественно левого). В современной кардиологии на долю дилатационной кардиомиопатии приходится около 60% всех кардиомиопатий. Дилатационная кардиомиопатия чаще манифестирует в возрасте 20-50 лет, однако встречается у детей и пожилых людей. Среди заболевших преобладают лица мужского пола (62-88%).

Причины дилатационной кардиомиопатии
В настоящее время существует несколько теорий, объясняющих развитие дилатационной кардиомиопатии: наследственная, токсическая, метаболическая, аутоиммунная, вирусная. В 20–30 % случаев дилатационная кардиомиопатия является семейным заболеванием, чаще с аутосомно-доминантным, реже – с аутосомно-рецессивным или Х-сцепленным (синдром Барта) типом наследования. Синдром Барта, кроме дилатационной кардиомиопатии, характеризуется множественными миопатиями, сердечной недостаточностью, фиброэластозом эндокарда, нейтропенией, задержкой роста, пиодермиями. Семейные формы дилатационной кардиомиопатии и имеют наиболее неблагоприятное течение.
В анамнезе у 30% пациентов с дилатационной кардиомиопатией отмечается злоупотребление алкоголем. Токсическое воздействие этанола и его метаболитов на миокард выражается в повреждении митохондрий, уменьшении синтеза сократительных белков, образовании свободных радикалов и нарушении метаболизма в кардиомиоцитах. Среди других токсических факторов выделяют профессиональный контакт со смазочными материалами, аэрозолями, промышленной пылью, металлами и пр.
В этиологии дилатационной кардиомиопатии прослеживается влияние алиментарных факторов: недостаточного питания, дефицита белка, гиповитаминоза В1, нехватки селена, дефицита карнитина. На базе этих наблюдений основывается метаболическая теория развития дилатационной кардиомиопатии. Аутоиммунные нарушения при дилатационной кардиомиопатии проявляются наличием органоспецифических кардиальных аутоантител: антиактина, антиламинина, антимиозина тяжелых цепей, антител к митохондриальной мембране кардиомиоцитов и др. Однако аутоиммунные механизмы являются лишь следствием фактора, который пока не установлен.
С помощью молекулярно-биологических технологий (в т. ч. ПЦР) в этиопатогенезе дилатационной кардиомиопатии доказана роль вирусов (энтеровируса, аденовируса, вируса герпеса, цитомегаловируса). Часто дилатационная кардиомиопатия служит исходом вирусного миокардита.
Факторами риска послеродовой дилатационной кардиомиопатии, развивающейся у ранее здоровых женщин в последнем триместре беременности или вскоре после родов, считаются возраст старше 30 лет, негроидная раса, многоплодная беременность, наличие в анамнезе более 3-х родов, поздний токсикоз беременности.
В некоторых случаях этиология дилатационной кардиомиопатии остается неизвестной (идиопатическая дилатационная кардиомиопатия). Вероятно, дилатация миокарда возникает при воздействии ряда эндогенных и экзогенных факторов, преимущественно у лиц с генетической предрасположенностью.
Патогенез
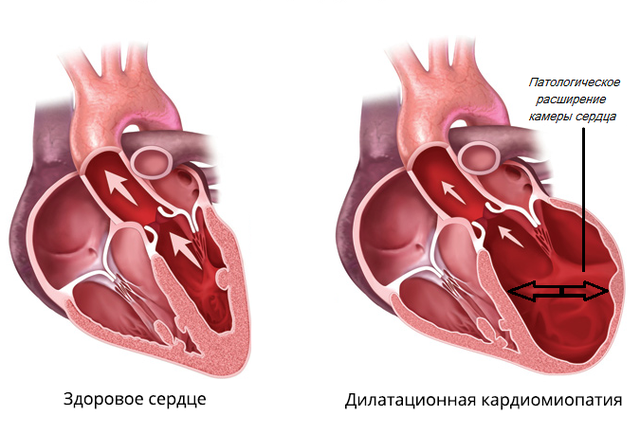
Под действием причинных факторов уменьшается количество функционально полноценно кардиомиоцитов, что сопровождается расширением камер сердца и снижением насосной функции миокарда. Дилатация сердца приводит к диастолической и систолической дисфункции желудочков и обусловливает развитие застойной сердечной недостаточности в малом, а затем и в большом круге кровообращения.
На начальных стадиях дилатационной кардиомиопатии компенсация достигается благодаря действию закона Франка–Старлинга, увеличению ЧСС и уменьшению периферического сопротивления. По мере истощения резервов сердца прогрессирует ригидность миокарда, нарастает систолическая дисфункция, уменьшается минутный и ударный объем, нарастает конечное диастолическое давление в левом желудочке, что приводит к еще большему его расширению.
В результате растяжения полостей желудочков и клапанных колец развивается относительная митральная и трикуспидальная недостаточность. Гипертрофия миоцитов и формирование заместительного фиброза приводят к компенсаторной гипертрофии миокарда. При уменьшении коронарной перфузии развивается субэндокардиальная ишемия.
Вследствие снижения сердечного выброса и уменьшения почечной перфузии активизируются симпатическая нервная и ренин-ангиотензиновая системы. Выброс катехоламинов сопровождается тахикардией, возникновением аритмий. Развивающиеся периферическая вазоконстрикция и вторичный гиперальдостеронизм приводят к задержке ионов натрия, увеличению ОЦК и развитию отеков.
У 60 % пациентов с дилатационной кардиомиопатией в полостях сердца формируются пристеночные тромбы, вызывающие в дальнейшем развитие тромбоэмболического синдрома.
Симптомы дилатационной кардиомиопатии
Дилатационная кардиомиопатия развивается постепенно; длительное время жалобы могут отсутствовать. Реже она манифестирует подостро, после ОРВИ или пневмонии. Патогномоничными синдромами дилатационной кардиомиопатии являются сердечная недостаточность, нарушения ритма и проводимости, тромбоэмболии.
Клинические проявления дилатационной кардиомиопатии включают быструю утомляемость, одышку, ортопноэ, сухой кашель, приступы удушья (сердечная астма). Около 10 % пациентов предъявляют жалобы на ангинозные боли – приступы стенокардии. Присоединение застойных явлений в большом круге кровообращения характеризуется появлением тяжести в правом подреберье, отеков ног, асцита.
При нарушениях ритма и проводимости возникают пароксизмы сердцебиения и перебоев в работе сердца, головокружение, синкопальные состояния. В некоторых случаях дилатационная кардиомиопатия впервые заявляет о себе тромбоэмболией артерий большого и малого кругов кровообращения (ишемический инсульт, ТЭЛА), что может послужить причиной внезапной смерти больных. Риск эмболии увеличивается при мерцательной аритмии, которая сопутствует дилатационной кардиомиопатии в 10—30% случаев.
Течение дилатационной кардиомиопатии может быть быстро прогрессирующим, медленно прогрессирующим и рецидивирующим (с чередованием обострений и ремиссий заболевания). При быстро прогрессирующем варианте дилатационной кардиомиопатии терминальная стадия сердечной недостаточности наступает в течение 1,5 лет от появления первых признаков заболевания. Чаще всего встречается медленно прогрессирующее течение дилатационной кардиомиопатии.
Диагностика
Диагностика дилатационной кардиомиопатии представляет существенные трудности ввиду отсутствия специфических критериев. Диагноз устанавливается путем исключения других заболеваний, сопровождающихся дилатацией полостей сердца и развитием недостаточности кровообращения.
Объективными клиническими признаками дилатационной кардиомиопатии служат кардиомегалия, тахикардия, ритм галопа, шумы относительной недостаточности митрального и трикуспидального клапанов, увеличение ЧД, застойные хрипы в нижних отделах легких, набухание вен шеи, увеличение печени и др. Аускультативные данные подтверждаются с помощью фонокардиографии.
На ЭКГ выявляются признаки перегрузки и гипертрофии левого желудочка и левого предсердия, нарушения ритма и проводимости по типу фибрилляции предсердий, мерцательной аритмии, блокады левой ножки пучка Гиса, АВ – блокады. С помощью ЭКГ-мониторирования по Холтеру определяются угрожающие для жизни аритмии и оценивается суточная динамику процессов реполяризации.
Эхокардиография позволяет обнаружить основные дифференциальные признаки дилатационной кардиомиопатии – расширение полостей сердца, уменьшение фракции выброса левого желудочка. При ЭхоКГ исключаются другие вероятные причины сердечной недостаточности – постинфарктный кардиосклероз, пороки сердца и т. д.; обнаруживаются пристеночные тромбы и оценивается риск развития тромбоэмболии.
Рентгенологически может выявляться увеличение размеров сердца, гидроперикард, признаки легочной гипертензии. Для оценки структурных изменений и сократительной способности миокарда выполняются сцинтиграфия, МРТ, ПЭТ сердца. Биопсия миокарда используется для дифференциальной диагностики дилатационной кардиомиопатии с другими формами заболевании.
Лечение дилатационной кардиомиопатии
Лечебная тактика при дилатационной кардиомиопатии заключается в коррекции проявлений сердечной недостаточности, нарушений ритма, гиперкоагуляции. Больным рекомендуется постельный режим, ограничение потребления жидкости и соли.
Медикаментозная терапия сердечной недостаточности включает назначение ингибиторов АПФ (эналаприла, каптоприла, периндоприла и др.), диуретиков (фуросемида, спиронолактона). При нарушениях ритма сердца используются b-адреноблокаторы (карведилол, бисопролол, метопролола), с осторожностью – сердечные гликозиды (дигоксин). Целесообразен прием пролонгированных нитратов (венозных вазодилататоров – изосорбида динитрата, нитросорбида), снижающих приток крови к правым отделам сердца.
Профилактика тромбоэмболических осложнений при дилатационной кардиомиопатии проводится антикоагулянтами (гепарин подкожно) и антиагрегантами (ацетилсалициловая кислота, пентоксифиллин, дипиридамол). Радикальное лечение дилатационой кардиомиопатии подразумевает проведение трансплантации сердца. Выживаемость свыше 1 года после пересадки сердца достигает 75–85 %.
Прогноз и профилактика
В целом течение дилатационной кардиомиопатии неблагоприятное: 10-летняя выживаемость составляет от 15 до 30%. Средняя продолжительность жизни после появления симптомов сердечной недостаточности составляет 4–7 лет. Гибель пациентов в большинстве случаев наступает от фибрилляции желудочков, хронической недостаточности кровообращения, массивной легочной тромбоэмболии.
Рекомендации кардиологов по профилактике дилатационной кардиомиопатии включают медико-генетическое консультирование при семейных формах заболевания, активное лечение респираторных инфекций, исключение употребления алкоголя, сбалансированное питание, обеспечивающее достаточное поступление витаминов и минералов.
Дилатационная кардиомиопатия – причины, диагностика и лечение

Дилатационная кардиомиопатия (от латинского dilato — расширять) – патология сердечной мышцы, проявляющаяся расширением камер сердца и прогрессирующим снижением его насосных функций.
Причины заболевания не вполне изучены, но в трети случаев оно носит наследственный характер, также доказаны роли вирусного миокардита, злоупотребления алкоголем, и аутоиммунных механизмов. В любом случае патологический процесс начинается с повреждения и гибели клеток сердца (кардиомиоцитов), эти зоны замещаются соединительной тканью, и одновременно развивается компенсаторная, но неадекватная гипертрофия миокарда. В результате его сократительная способность неуклонно снижается.
Проблема дилатационной кардиомиопатии достаточно актуальна, так как средний возраст пациентов не превышает 45 лет, а без современных методов лечения они погибают в течение нескольких лет от сердечной недостаточности, тяжелых форм аритмии или связанных с ними тромбоэмболических осложнений.
Поскольку сердечная недостаточность развивается постепенно, в самом начале заболевание может проявляться лишь быстрой утомляемостью и одышкой при выраженной физической нагрузке. Затем появляются боли в груди. По мере снижения сократительной способности левого желудочка сердца одышка усиливается, появляется даже в покое и может сопровождаться приступами удушья.
У каждого второго пациента развиваются желудочковые аритмии, проявляющиеся частыми обмороками и чреватые внезапной смертью. Каждый пятый страдает от фибрилляции предсердий (мерцательной аритмии), в результате чего резко повышается риск тромбоэмболических инсультов головного мозга.
К левожелудочковой недостаточности со временем присоединяется правожелудочковая, характеризующаяся застоем и повышением давления в малом круге кровообращения. Это проявляется отеками, увеличением живота (из-за скопления жидкости в брюшной полости), тяжестью в правом подреберье (из-за увеличения печени).
Диагностика дилатационной кардиомиопатии
Поскольку сердечная недостаточность и аритмии – главные проявления дилатационной кардиомиопатии, диагноз устанавливается в процессе поиска их причин. В профильных кардиоцентрах мира с этой целью проводится:
- лабораторная диагностика, включающая иммунологические исследования. Они могут обнаруживать признаки продолжающейся гибели кардиомиоцитов, изменение соотношения разных видов лимфоцитов и иммуноглобулинов;
- электрокардиография, в том числе холтеровское мониторирование на протяжении 1-3-х суток, отражает гипертрофию левых отделов сердца, желудочковые и предсердные аритмии, нарушение атриовентрикулярного проведения и другие блокады;
- эхокардиоскопия позволяет выявить расширение всех полостей сердца, снижение его сократительной способности, внутрипредсердные тромбы, повышенное давление в легочной артерии;
- стресс-эхокардиография с медикаментозной нагрузкой служит для дифференциальной диагностики с ишемической кардиомиопатией;
- рентгенография органов грудной клетки. На рентгенограммах видны шаровидное увеличенное сердце и признаки венозного полнокровия легких;
- радионуклидная вентрикулография – после внутривенного введения меченых изотопов с помощью гамма-камеры определяют скоростные и объемные параметры проходящей через сердце крови, по которым судят о его функции;
- сцинтиграфия миокарда выявляет «мозаичность» мышцы сердца, отражающую множество мелких очагов соединительнотканного перерождения мышечных волокон;
- катетеризация сердца с ангиографией – малоинвазивные рентгенэндоваскулярные исследования для оценки размеров его полостей, давления крови в них и исключения ишемической природы кардиомиопатии;
- эндоскопическая биопсия миокарда также выполняется внутрисосудистым способом под контролем флюороскопии. В ходе последующего гистологического исследования образца выявляются очаги некроза, дистрофии и фиброза.
Основные методы лечения дилатационной кардиомиопатии
Лечение дилатационной кардиомиопатии – сложная задача, над более совершенным решением которой работают ведущие кардиологические и кардиохирургические центры и клинические институты. Но уже сейчас ситуация перестала быть безнадежной, как еще десять лет назад. В специализированных клиниках применяют множество вариантов консервативной терапии и хирургической коррекции. Она направлены на:
- борьбу с сердечной недостаточностью;
- лечение аритмий;
- профилактику тромбоэмболических и других осложнений.
С этими целями назначают индивидуально подобранные дозы и комбинации препаратов:
- ингибиторов ангиотензинпревращающего фермента;
- бета-адреноблокаторов;
- сердечных гликозидов;
- диуретиков;
- антагонистов альдостерона;
- блокаторов рецепторов ангиотензина II.
Лечение стволовыми клетками и другие новые методы
Новейшая методика лечения дилатационной кардиомиопатии – введение мезенхимальных стволовых клеток. Благодаря своей универсальности и способности к воспроизведению в огромных масштабах, будучи введенными в кровоток, они достигают сердца и заменяют погибшие кардиомиоциты, трансформируясь в них. Под действием стволовых клеток множественные очаги фиброза в сердечной мышце постепенно исчезают, а на их месте образуются полноценные мышечные волокна. Помимо мышечной ткани, стволовые клетки создают сеть мелких сосудов, благодаря которым восстановление поврежденного миокарда протекает еще активнее.
Существуют также хирургические методы лечения дилатационной кардиомиопатии. Выполняются операции:
- имплантация кардиостимуляторов и кардиовертеров-дефибрилляторов. Проводятся малоинвазивным рентгенхирургическим способом, обеспечивающим доступ в полости сердца через периферический сосуд;
- трансплантация сердца, позволяющая радикально решить проблему лечения кардиомиопатии. В ведущих кардиоцентрах мира каждому второму пациенту, перенесшему такую операцию, она была выполнена по поводу дилатационной кардиомиопатии;
- имплантация искусственного левого желудочка на период подготовки к трансплантации или до устойчивого улучшения функции миокарда, достигнутого другими методами;
- различные варианты пластики левого желудочка.
Современные консервативные и малоинвазивные методы лечения дилатационной кардиомиопатии позволяют значительно увеличивать продолжительность жизни, улучшать ее качество и прогноз в целом.
Дилатационная кардиомиопатия
Дилатационная кардиомиопатия (ДКМП) – структурное и функциональное изменение миокарда (не связанное с первичными клапанными пороками, гипертонией или патологией артерий, кровоснабжающих ткани сердца), проявляющееся растяжением камер сердца, дилатацией (от лат. dilato – «расширять»).
Заболевание распространено повсеместно и является наиболее часто встречаемой кардиомиопатией – на ее долю приходится 6 из 10 зарегистрированных случаев патологии. Заболеваемость, по различным данным, – от 2 до 7 человек на 100 000 в год. Большую долю пациентов составляют мужчины (соотношение – 5-6:1) молодого и зрелого возраста. Диагноз ДКМП нередко служит показанием к трансплантации сердца, что связано с прогрессирующей сердечной недостаточностью, осложняющей заболевание.
Патогенез дилатационной кардиомиопатии обусловлен уменьшением количества полноценно функционирующих кардиомиоцитов (клеток мышечного слоя сердца), что влечет снижение сократительной способности миокарда. По мере истощения компенсаторных механизмов камеры сердца перерастягиваются, формируется застой крови, в том числе в приносящих сосудах и – в дальнейшем – в кругах кровообращения.
Смертность пациентов с дилатационной кардиомиопатией составляет 10% в год, пятилетняя выживаемость – 50%, десятилетняя – от 15 до 30%.
Нарушение кровоснабжения органов и тканей провоцирует гиперактивацию ренин-ангиотензин-альдостероновой системы (она контролирует артериальное давление и объем циркулирующей крови), повышение концентрации адреналина и норадреналина в плазме крови. Биологически активные вещества оказывают стимулирующее воздействие на поврежденную сердечно-сосудистую систему, тем самым усугубляя патологические изменения, что обусловливает тяжесть заболевания.
Синоним: застойная кардиомиопатия.
Причины и факторы риска
Известен широкий спектр причинных факторов дилатационной кардиомиопатии, специфичных для конкретных форм заболевания:
- генетическая предрасположенность (наследование по аутосомно-доминантному или аутосомно-рецессивному типу), является предположительной причиной патологии у 25–40% пациентов;
- инфекционное поражение миокарда, миокардит (провоцируют грибы, бактерии, вирусы, простейшие), влекущий повреждение клеток сердечной мышцы;
- аутоиммунные заболевания;
- иммуновоспалительное поражение соединительной ткани;
- интоксикации (как острые, так и хронические);
- эндокринопатии;
- беременность (гемодинамическая перестройка);
- болезни обмена;
- голодание (дефицит триптофана, тиамина, селена, белковое голодание).
Поскольку только у малой части пациентов, подвергавшихся изолированному воздействию вышеописанных факторов, развивается кардиомиопатия, некоторые исследователи говорят о полиэтиологичности заболевания. Данное утверждение подразумевает, что развитие патологии провоцируется сочетанием нескольких причинных факторов, чаще – на фоне наследственной предрасположенности.
Наиболее частой причиной дилатационной кардиомиопатии в клинической практике считается хроническая алкогольная интоксикация, что объясняется прямым повреждающим воздействием этилового спирта и продуктов его распада (в частности, ацетальдегида) на миокард (кардиодепрессивный эффект алкоголя). В число прочих токсических агентов входят кобальт, кадмий, противоопухолевые лекарственные препараты, пестициды, соли тяжелых металлов, продукты нефтепереработки, лакокрасочные материалы и т. п.
Виды заболевания
В зависимости от этиологии выделяют несколько видов дилатационной кардиомиопатии:
- идиопатическая (первичная) ДКПМ. Причинный фактор в этом случае установить не удается;
- генетически обусловленная;
- вирусная;
- аутоиммунная;
- алкогольная или другая токсическая;
- связанная с системными заболеваниями, при которых степень повреждения миокарда не соответствует степени его гемодинамической перегрузки.
На долю дилатационной кардиомиопатии приходится 6 из 10 зарегистрированных случаев кардиомиопатий.
Симптомы
В подавляющем большинстве случаев дилатационной кардиомиопатии все болезненные проявления можно отнести к одному из следующих симптомокомплексов: симптомы хронической сердечной недостаточности, тромбоэмболии, нарушения ритма.
Как правило, заболевание дебютирует постепенно, с неспецифических жалоб, реже – подостро, на фоне какой-либо провокации (интоксикации, инфекционного процесса, беременности и родов и т. п.):
- снижение толерантности к физическим нагрузкам;
- неудовлетворительное общее самочувствие, астенизация;
- одышка при физической нагрузке;
- приступы сердцебиения, ощущение «замирания» сердца.
Мягкое начало заболевания связано с обширными компенсаторными возможностями сердечно-сосудистой системы, развернутые же клинические проявления свидетельствуют о срыве компенсации:
- отеки нижних конечностей, имеющие тенденцию к распространению с голеней и стоп по направлению вверх по мере прогрессирования процесса;
- одышка при незначительной нагрузке или в покое;
- бледность или цианотичное окрашивание кожных покровов и видимых слизистых оболочек;
- тяжесть и чувство распирания в правом подреберье;
- систематические перебои в работе сердца;
- тахикардия;
- аритмичный пульс;
- повышенная утомляемость;
- боли в области сердца различного характера (колющие, давящие, жгучие, иногда – чувство неясного дискомфорта в грудной клетке);
- тромбоэмболии сосудов различного калибра и локализации.
Объективно у пациентов определяются дополнительные III и IV тоны, систолический шум митральной регургитации, признаки застоя по малому и большому кругам кровообращения, нарушения сердечного ритма.
У основной массы пациентов в отсутствие своевременной диагностики и терапии в течение 5 лет нарушения кровообращения приобретают интенсивный, жизнеугрожающий характер.
Диагностика
Диагноз ставится по результатам следующих исследований:
- ЭКГ (желудочковые аритмии, низкий вольтаж комплексов QRS в отведениях от конечностей и высокоамплитудные R и S в грудных отведениях, депрессия сегмента ST, инверсия зубца T);
- рентгенография органов грудной клетки (увеличение «левого сердца» или всех его отделов);
- УЗИ сердца (расширение полостей, снижение фракции выброса и увеличение конечного диастолического размера левого желудочка, деформация и функциональная несостоятельность клапанного аппарата, внутрипредсердный и внутрижелудочковый тромбозы);
- нагрузочные пробы (снижение толерантности к нагрузке).
Лечение
Поскольку основная масса симптомов заболевания обусловлена развитием сердечной недостаточности, основное лечение направлено на купирование ее проявлений:
- модификация образа жизни;
- диуретические препараты;
- сердечные гликозиды;
- ингибиторы ангиотензинпревращающего фермента (иАПФ);
- β-адреноблокаторы;
- антагонисты кальция (блокаторы медленных кальциевых каналов);
- нитраты;
- стимуляторы адренергических рецепторов;
- ингибиторы фосфодиэстеразы III;
- антиагреганты;
- непрямые антикоагулянты;
- глюкокортикостероидные гормоны.
В случае неэффективности терапевтических методов лечения показана трансплантация сердца.
Возможные осложнения и последствия
Осложнения дилатационной кардиомиопатии крайне серьезны:
- тромбоэмболии (в том числе жизнеугрожающие);
- фибрилляция желудочков;
- внезапная сердечная смерть;
- прогрессирование сердечной недостаточности.
Диагноз ДКМП нередко служит показанием к трансплантации сердца, что связано с прогрессирующей сердечной недостаточностью, осложняющей заболевание.
Прогноз
Прогноз неблагоприятный. Смертность пациентов с дилатационной кардиомиопатией составляет 10% в год, пятилетняя выживаемость – 50%, десятилетняя – от 15 до 30%. При наличии сердечной недостаточности, соответствующей IV функциональному классу, вероятность летального исхода в течение года – 50%.
Профилактика
Профилактические меры состоят в следующем:
- Соблюдение диетических рекомендаций (полноценный рацион с достаточным количеством витаминов, микроэлементов, с ограничением жидкости и соли).
- Дозированные физические нагрузки.
- Отказ от злоупотребления алкоголем, курения.
- Снижение массы тела – при наличии избыточного веса.
- Регулярные профилактические осмотры с проведением инструментальных исследований, выполнением нагрузочных тестов.
Видео с YouTube по теме статьи:

Образование: высшее, 2004 г. (ГОУ ВПО «Курский государственный медицинский университет»), специальность «Лечебное дело», квалификация «Врач». 2008-2012 гг. – аспирант кафедры клинической фармакологии ГБОУ ВПО «КГМУ», кандидат медицинских наук (2013 г., специальность «фармакология, клиническая фармакология»). 2014-2015 гг. – профессиональная переподготовка, специальность «Менеджмент в образовании», ФГБОУ ВПО «КГУ».
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
В нашем кишечнике рождаются, живут и умирают миллионы бактерий. Их можно увидеть только при сильном увеличении, но, если бы они собрались вместе, то поместились бы в обычной кофейной чашке.
Существуют очень любопытные медицинские синдромы, например, навязчивое заглатывание предметов. В желудке одной пациентки, страдающей от этой мании, было обнаружено 2500 инородных предметов.
В течение жизни среднестатистический человек вырабатывает ни много ни мало два больших бассейна слюны.
Люди, которые привыкли регулярно завтракать, гораздо реже страдают ожирением.
В Великобритании есть закон, согласно которому хирург может отказаться делать пациенту операцию, если он курит или имеет избыточный вес. Человек должен отказаться от вредных привычек, и тогда, возможно, ему не потребуется оперативное вмешательство.
Упав с осла, вы с большей вероятностью свернете себе шею, чем упав с лошади. Только не пытайтесь опровергнуть это утверждение.
При регулярном посещении солярия шанс заболеть раком кожи увеличивается на 60%.
Раньше считалось, что зевота обогащает организм кислородом. Однако это мнение было опровергнуто. Ученые доказали, что зевая, человек охлаждает мозг и улучшает его работоспособность.
На лекарства от аллергии только в США тратится более 500 млн долларов в год. Вы все еще верите в то, что способ окончательно победить аллергию будет найден?
Кроме людей, от простатита страдает всего одно живое существо на планете Земля – собаки. Вот уж действительно наши самые верные друзья.
По статистике, по понедельникам риск получения травм спины увеличивается на 25%, а риск сердечного приступа – на 33%. Будьте осторожны.
74-летний житель Австралии Джеймс Харрисон становился донором крови около 1000 раз. У него редкая группа крови, антитела которой помогают выжить новорожденным с тяжелой формой анемии. Таким образом, австралиец спас около двух миллионов детей.
У 5% пациентов антидепрессант Кломипрамин вызывает оргазм.
Человек, принимающий антидепрессанты, в большинстве случаев снова будет страдать депрессией. Если же человек справился с подавленностью своими силами, он имеет все шансы навсегда забыть про это состояние.
Кровь человека «бегает» по сосудам под огромным давлением и при нарушении их целостности способна выстрелить на расстояние до 10 метров.
Первый ребенок, который был зачат в лабораторных условиях, родился в 1978 году. С тех пор благодаря применению вспомогательных репродуктивных технологий стать .
Дилатационная кардиомиопатия
У него большое сердце. Так часто образно говорят о человеке бескорыстном, отзывчивом и добром. Большое сердце как литературный эпитет вызывает только положительные ассоциации. А с анатомо-физиологической точки зрения? Так ли хорошо большое или увеличенное сердце в размерах в прямом смысле? Увы, нет. Особенно, если речь идет о таком заболевании как дилатационная кардиомиопатия.
1 Когда «большое сердце» — болезнь?

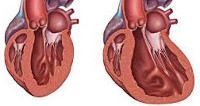
Расширение правого и левого желудочка
Дилатационная кардиомиопатия — это заболевание сердца, при котором наблюдается увеличение его полостей, а соответственно и самого органа в размерах. Как правило, толщина стенок остается неизменной, или незначительно увеличивается в начале болезни. Увеличение в размере сердечных камер, изменение структуры миокарда приводит к тому, что внутренний «мотор» перестает справляться со своей работой. Сердце функционирует не так полноценно, как здоровое, уменьшается выброс крови в сосуды, нарушается кровообращение, происходит кровяной застой. Итогом болезни является развитие сердечной недостаточности со всеми ее клиническими проявлениями и осложнениями.
2 Почему развивается данное заболевание?
Даже в настоящее время, век современной медицины, в большинстве случаев, у заболевших дилатационной кардиомиопатией так и не удается установить причину болезни. Такая форма болезни называется идиопатической. Если «виновником» становится алкоголь, то форма заболевания носит название алкогольной кардиомиопатии. Ишемическая кардиомиопатия развивается при множественном поражении коронарных сосудов атеросклеротическим процессом. Выделяют также отдельную форму, при котором доказанной причиной развития патологии становятся инфекционные агенты — инфекционно-воспалительная форма. Рассмотрим каждую из форм дилатационной кардиомиопатии отдельно, обратив внимание на особенности каждой, а также поговорим о механизме развития изменений в миокарде при данной патологии.
3 Почему «растет» сердце?

Какая бы не была форма данного заболевания, и какие бы причины не лежали в истоках его развития, механизм увеличения размеров сердца примерно одинаков. На начальных этапах происходят диффузные патологические нарушения в клетках сердечной мышцы или кардиомиоцитах. В связи с этим сердце теряет способность к полноценному сокращению и не может вытолкать всю кровь, находящуюся в нем, в сосуды.
Часть крови, говоря простым языком, застаивается в сердечных полостях. Но ведь сердечный «мотор» работает непрерывно, и взамен порции крови, которая вышла в сосуды, во время желудочковой диастолы поступает следующая порция… Получается, что сердечные камеры еще не полностью опорожнены, а уже происходит их заполнение следующей порцией крови… Происходит перегрузка объемом.

Шар переполненный водой
Представьте себе резиновый шар, который вмещает в себя ровно 1 литр жидкости. Давайте наполним этот шар 1 литром и выльем его? Сохранил ли он форму? Да! А теперь снова заполним наш шар 1 литром, а выльем, к примеру, 700 мл. В шаре останется 300 мл, а мы добавим еще 1 литр, выльем 700 мл, добавим снова 1 литр… Что будет происходить с нашим резиновым шаром? Все верно! Он потеряет форму, растянется, да и может лопнуть, в конце концов, не выдержав перегрузку объемом…
Так и в сердце, из-за перегрузки камер сердца (вначале левого желудочка, а затем и других) теряется сократительная способность мышечной сердечной ткани, остаточный кровяной объем в левом желудочке увеличивается, развиваются застойные явления, что приводит к сердечной недостаточности. Следует отметить, что в здоровом сердце от начала заболевания до выраженных симптомов недостаточности кровообращения может проходить не один год.
Это обусловлено хорошей компенсаторной способностью миокарда. Вначале заболевания мышца сердца может стать несколько увеличена в толщину, но незначительно, за счет компенсаторных возможностей. Но рано или поздно, без надлежащего лечения дилатационной кардиомиопатии, заболевание прогрессирует и застойная сердечная недостаточность заявит о себе соответствующей клиникой.
4 Идиопатическая форма
Это форма дилатационной кардиомиопатии без четко установленной причины. Есть гипотезы о роли генетических факторов в развитии заболевания, а также дефицит некоторых веществ (карнитина, селена), которые способны вызывать обменные нарушения в сердечной мышце. У ряда пациентов, страдающих данной формой болезни, обнаружены нарушения в работе иммунной системы. Особенностью идиопатической формы является то, что ей болеют в основном молодые мужчины в возрасте 30-42 лет, у которых происходит преимущественное увеличение, а точнее расширение полости левого желудочка, а затем уже других камер сердца.
Форма сердца приближается к шару. Из-за плохого выброса крови, у большей части пациентов в полостях сердца образуются тромбы. Это может приводить к осложнениям — тромбоэмболиям, в том числе крупных артерий, которые имеют неблагоприятный для жизни прогноз. К другим осложнениям данного заболевания относят развитие мерцательной аритмии, сердечной астмы, отеков, асцита и других проявлений сердечной недостаточности.
5 Алкогольная форма

Развивается у лиц, злоупотребляющих алкоголем. Развитие данной формы обусловлено прямым воздействием алкоголя на мышцу сердца. Этанол и ацетальдегид блокируют работу клеточных ферментов, нарушая внутриклеточный ионный состав, клетки сердца становятся перегружены кальцием, что отрицательно сказывается на их работе и способности к сокращению. Также под влиянием алкоголя происходит уменьшение образования энергии в миокарде, клетки страдают от кислородного и энергетического «голода». Происходит нарушение микроциркуляции, развивается белковая и витаминная недостаточность. Совокупность всех факторов приводит к тому, что сердце истощается, работает в запредельном режиме, и в конечном итоге, не справляясь с нагрузкой, расширяется и увеличивается в объеме.
6 Ишемическая форма

Обязательным для данной формы дилатационной кардиомиопатии является наличие значительных атеросклеротических поражений сосудов сердца. Страдают данной формой пациенты (чаще мужчины), которые в анамнез имеют стенокардию, перенесенный инфаркт, пороки сердца.
7 Инфекционно-воспалительная форма
Причина развитие данной формы кардиомиопатии дилатационного характера в перенесенном инфекционно-воспалительном процессе – миокардите.
8 Что беспокоит пациента?

Одышка и слабость
Наличие каких симптомов у пациента может послужить доктору тревожным «звоночком»? Сигналом о том, что у пациента развивается дилатационная кардиомиопатия? На начальных этапах заболевания симптомов может не быть вовсе, если сила сердечного выброса компенсируется за счет незначительного утолщения стенок сердца. Но по мере иссякания компенсаторной возможности, симптомы заболевания начинают проявляться. Со временем клиника соответствует сердечной недостаточности. Наиболее часто у пациентов возникает:
- Одышка и слабость. Данные симптомы усиливаются по мере прогрессирования болезни. Одышка вначале возникает при нагрузке, беге, быстрой ходьбе, а затем беспокоит и в покое, при незначительных движениях. Одышка — признак недостаточности левого желудочка.
- Когда и правые сердечные отделы перестают справляться с нагрузкой, то возникают отеки в области голеней и стоп, боли в правом подреберье.

Боли при дилатационной кардиомиопатии
Вышеописанные симптомы не являются характерными исключительно для дилатационной кардиомиопатии, но заставляют доктора насторожиться и заподозрить данный диагноз. Своевременное обследование и прием специфических препаратов позволят если не полностью «уйти» от болезни, то во много раз замедлить ее прогрессирование.
Дилатационная кардиомиопатия
Дилатационная кардиомиопатия – это один из видов поражения миокарда, при котором нарушается сократительная функция сердца за счет расширения полостей одного либо обоих желудочков. Данное заболевание может сопровождаться различными нарушениями ритма и сердечной недостаточностью. В основном дилатационная (конгестивная) кардиопатология затрагивает левый желудочек. Это поражение миокарда составляет порядка 60% от всех кардиомиопатий. Заболевание развивается обычно в возрасте от 20 до 50 лет преимущественно у мужчин.
Причины дилатационной кардиомиопатии
 Среди основных причин такого поражения сердечной мышцы выделяют несколько теорий:
Среди основных причин такого поражения сердечной мышцы выделяют несколько теорий:
- наследственная;
- метаболическая;
- токсическая;
- вирусная;
- аутоиммунная.
Примерно в 20 — 25% случаев конгестивная кардиомиопатия является проявлением наследственного генетического заболевания – синдрома Барта. Болезнь, помимо миокарда, характеризуется поражением эндокарда, других мышц организма и задержкой роста. Около 30 % больных дилатационной патологией сердца систематически употребляют алкоголь. Токсическое действие этилового спирта сказывается на правильной работе митохондрий кардиомиоцитов, вызывая в клетке метаболические нарушения.
Метаболическая теория заключается в недостаточности таких питательных веществ, как селен, карнитин, витамин В1 и других белков. Дилатационная кардиомиопатия может развиться при некоторых аутоиммунных нарушениях, которые возникают под влиянием иного заболевания (на данный момент причины не установлены). В таком случае в организме вырабатываются специфические антитела к элементам миокарда и повреждают мышечные клетки сердца.
Исследования ученых доказали вирусную теорию развития кардиомиопатии. При помощи ПЦР-диагностики (полимеразная цепная реакция, основанная на выделении ДНК вируса) изучено повреждающее действие на сердечную мышцу цитомегаловируса, вируса герпеса, энтеровируса и аденовируса. Все эти возбудители вызывают воспаление миокарда.
Иногда у женщин после родов также можно обнаружить признаки дилатационной кардиомиопатии. В данном случае имеет место быть идиопатический вариант заболевания (причина неустановлена). Считается, что основными факторами риска являются:
- возраст роженицы более 30 лет;
- многоплодная беременность;
- негроидная раса;
- третьи и последующие роды.
Механизм развития дилатационной кардиомиопатии
Патогенный фактор действует на миокард, вызывая снижение количества полноценных кардиомиоцитов. Это ведет к расширению сердечных камер (преимущественно левого желудочка), что является основной причиной нарушения их функций. В конечном итоге развивается застойная сердечная недостаточность.
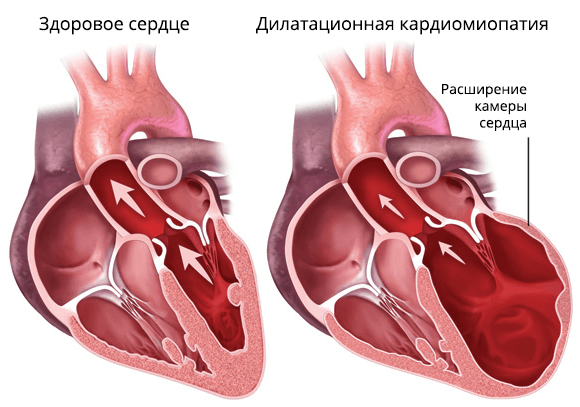 Дилатационная кардиомиопатия
Дилатационная кардиомиопатия
Начальные стадии заболевания практически незаметны для человеческого организма, т.к. в это время дилатационная кардиомиопатия компенсируется защитными механизмами. Здесь происходит увеличение частоты сердечных сокращений и снижение сопротивления сосудов для более свободного движения крови по ним. Когда все резервы сердца истощены, мышечный слой сердца становится менее растяжимым и более жестким. В конце этой стадии начинает происходить расширение полости левого желудочка.
Следующая стадия характеризуется недостаточностью клапанов сердца, т.к. из-за увеличения полостей они растягиваются. На этом этапе для компенсации недостаточности клетки миокарда увеличиваются в размерах (гипертрофируются). Для их полноценного питания становится необходимым большее количество крови, чем обычно. Однако, сосуды не изменяются и, соответственно, кровообращение остается прежним. Это все ведет к недостатку питания сердечной мышцы и развивается ишемия.
Далее из-за прогрессирующей недостаточности нарушается снабжение кровью всех органов организма, в том числе и почек. Их гипоксия (кислородная недостаточность) активирует нервные механизмы, которые задают сигнал к сужению всех сосудов. Из-за этого развиваются аритмии и повышается артериальное давление. Кроме этого, более, чем у половины пациентов с дилатационной кардиомиопатией формируются тромбы у стенок полостей сердца и повышается риск развития инфарктов и инсультов.
Симптомы дилатационной кардиомиопатии
У 10 % больных дилатационной кардиомиопатией отмечаются ангинозные боли (боли в области сердца, характерные для стенокардии). У подавляющего большинства пациентов наблюдается повышенная утомляемость, сухой кашель или одышка. При прогрессировании сердечной недостаточности с проявлениями застоя в большом круге кровообращения появляются отеки на ногах и боли справа под ребрами.
Различные нарушения сердечного ритма вызывают обморочные состояния, приступы головокружения и дискомфорт в грудной клетке и за грудиной. В 10 – 30 % случаев дилатационной кардиомиопатии наблюдается внезапная смерть по причине инсультов, инфарктов и тромбоэмболий (закупоркой тромбами) крупных артерий.
Течение данного заболевания бывает как быстро прогрессирующим, так и медленно развивающимся. В первом случае некомпенсирующаяся стадия сердечной недостаточности возникает по истечении полутора лет с момента возникновения патологии. В подавляющем большинстве вариантов дилатационная кардиомиопатия характеризуется медленно прогрессирующими изменениями внутренних органов.
Диагностика заболевания
Своевременное определение дилатационной кардиомиопатии довольно затруднительно ввиду отсутствия стопроцентно определяющих факторов патологии. Окончательное установление диагноза основано на доказательстве увеличения сердечных камер с исключением каких-либо иных заболеваний, способных вызвать дилатацию.
Ведущие клинические проявления конгестивной кардиомиопатии:
- увеличение объема сердца;
- учащение сердцебиения;
- появление шумов при работе сердечных клапанов;
- учащение дыхания;
- прослушивания застойных хрипов в нижних отделах легких.
Для окончательной установки диагноза используют ЭКГ-диагностику, холтеровское мониторирование, эхокардиографию и другие методы исследования. Основные изменения, которые можно обнаружить на кардиограмме при дилатационной кардиомиопатии:
- мерцательная аритмия (фибрилляция предсердий) и другие нарушения сердечного ритма;
- нарушение проводимости нервного импульса (АВ-блокады и блокады пучков Гисса);
- изменение процессов реполяризации миокарда (обратного восстановления исходного электрического потенциала).
При выполнении эхокардиографии обнаруживаются расширенные полости сердечных камер и уменьшенная фракция выброса крови (сниженное количество выброшенной крови в сосудистую систему при сокращении миокарда). Иногда определяются пристеночные тромбы. Рентгеновское исследование подтверждает диагноз признаками повышенного давления в дыхательной системе организма – легочной гипертензией.
Лечение дилатационной кардиомиопатии
Основная терапия направлена на коррекцию сердечной недостаточности, нарушения ритма и борьбе с повышенной свертываемостью крови. Для этого рекомендован постельный режим и диета с низкими содержаниями солей и жидкости.
Основные группы препаратов, применяемые для лечения дилатационной кардиомиопатии:
- ингибиторы АПФ (Эналаприл, Периндоприл, …);
- диуретики (Фуросемид, Индапафон, Спиронолактон, …);
- бета-адреноблокаторы (Метопролол, Эгилок, …);
- сердечные гликозиды (Строфантин, Дигоксин, …);
- нитраты пролонгированного (продленного) действия (Нитросорбид, Тринитролонг, …);
- антиагреганты (Аспирин, Полокард, Кардиомагнил, …);
- антикоагулянты (подкожное введение раствора Гепарина).
При тяжелом течении заболевания, неподдающемся лечению, проводят трансплантацию (пересадку) сердца. В таком случае выживаемость пациентов составляет до 85%.
Прогноз заболевания
Течение и прогноз заболевания, в основном, неблагоприятные. Всего 20 – 30 % больных живут с этой патологией более 10 лет. Большинство пациентов умирает при длительности кардиомиопатии от 4 до 7 лет. Смерть наступает от хронической сердечной недостаточности, эмболии (перекрытии) легочной артерии или остановки сердца.
Профилактика дилатационной кардиомиопатии
Предупреждение данной болезни основано на:
- медико-генетическом консультировании;
- своевременном лечении респираторных вирусных и бактериальных инфекций;
- отказ от употребления алкоголя в больших количествах;
- сбалансированном питании.
Таким образом, можно сделать вывод, что дилатационная кардиомиопатия, сопровождающаяся расширением камер сердца, запускает каскад необратимых реакций, которые ведут к сердечной недостаточности. При своевременной диагностике и правильном выборе лечения риск развития опасных осложнений можно снизить и на некоторое время отсрочить.


