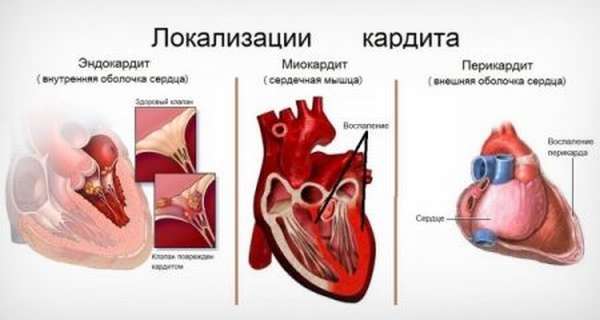
2. Неревматические кардиты у детей. Этиология, классификация, клиника.
МИОКАРДИТЫ НЕРЕВМАТИЧЕСКИЕ (МН). Поражение мышцы сердца, обусловленное развитием неспецифических изменений воспачительного характера. В большинстве случаев МН возникают у детей с острой вирусной инфекцией. Наибольшее значение в их возникновении придается вирусам Коксаки, особенно группы А и В, и ECHO. К другим этиологическим факторам относят вирусы гриппа и парагриппа, кори, паротита, цитомегаловирус и др. МН могут быть вызваны бактериями, риккетсиями, грибами и другими инфекционными агентами. Выделяют также МН не-инфекционного происхождения, в частности аллергические и токсические миокардиты. Во многих случаях этиологию МН установить не удается.
Клиническая картина. МН у детей встречаются в любом возрасте. Они бывают врожденные (внутриутробные) и приобретенные. Отличаются полиморфизмом клинических проявлений и различной тяжестью течения. У детей преобладают жалобы общего характера (слабость, недомогание, быстрая утомляемость) и симптомы, связанные с развитием ЗСН. К последним относятся кашель, одышка, диспепсические явления, вызванные застойными явлениями в системе большого круга кровообращения, увеличение печени, отеки. Реже у детей встречаются сердцебиение, перебои, боли в области сердца и др. К наиболее характерным объективным проявлениям миокардитов вообще и МН в частности относятся тахикардия, расширение границ сердца, ослабление звучности тонов, ритм галопа (трехчленный ритм за счет дополнительного III тона, реже ГУ тона), систолический шум, нарушения ритма сердца и проводимости. Как правило, определяется снижение сократимости миокарда, часто нарушение диастолической и насосной функций сердца. На ЭКГ при МН наряду с нарушениями ритма и проводимости (экстрасистолия, атриовентрикулярная блокада I—II, реже III степени и др.) характерны изменения сегмента ST в виде снижения от изолинии и амплитуды зубца Т, который бывает уплощенным, двухфазным или отрицательным. При рентгенологическом исследовании определяются учащенная пульсация и сглаженность дуг сердца, увеличение его размеров различной степени, больше левых отделов. На ЭхоКГ выявляется дилатация левого предсердия и левого желудочка, нередко и правых отделов сердца. При этом толщина миокарда в пределах нормы. На основании ЭхоКГ устанавливается степень снижения сократительной, диастолической и насосной функций миокарда. Лабораторные показатели при МН в большинстве случаев не изменены. Наличие гуморальных сдвигов, как правило, связано с основным заболеванием, на фоне которого развился миокардит.
В зависимости от тяжести клинических проявлений выделяют легкие, среднетяжелые и тяжелые формы МН. При легкой форме субъективные симптомы часто отсутствуют, а объективные данные минимальны. Границы сердца находятся в пределах нормы или незначительно расширены. Тоны слегка приглушены или удовлетворительной звучности. Систолический шум при этом имеет черты функционального, выслушивается на верхушке сердца или по левому краю грудины. Частота ритма не изменена или наблюдается умеренная тахикардия, реже брадикардия. Нерезко снижена сократимость миокарда, показатели насосной функции сердца могут быть в пределах нормы или нерезко снижены. Застойных явлений при легкой форме МН обычно не бывает. На ЭКГ регистрируются нарушения процессов реполяризации желудочков, возможны удлинение электрической систолы, нарушения ритма сердца и проводимости.
При среднетяжелой форме МН больные нередко жалуются на быструю утомляемость и одышку, которая чаще возникает при физической нагрузке. При осмотре выявляются тахикардия, учащение дыхания, иногда выслушиваются застойные хрипы в легких, возможно небольшое увеличение печени. Указанная симптоматика указывает на наличие симптомов ЗСН НА стадии. Пер-куторные границы сердца увеличены, больше влево. Тоны у большинства больных приглушены, при аус-культации и ФКГ определяется трехчленный ритм сердца. Систолический шум чаще выслушивается на верхушке, он слабый или средней интенсивности. Шум может быть миокардиального происхождения или связан с развитием относительной недостаточности митрального клапана. На ЭКГ, помимо нарушений процессов реполяризации, возможны снижение амплитуды зубцов комплекса QRS, различные нарушения ритма сердца и проводимости и др. По данным ЭхоКГ выявляется дилатация полостей не только левых, но и правых отделов сердца, а также более выраженные нарушения насосной функции левого желудочка.
При тяжелой форме МН состояние больных обычно тяжелое или очень тяжелое. Одышка отмечается в покое, в акте дыхания участвует вспомогательная мускулатура. Резко выражены клинические проявления нарушения кровообращения, при этом преобладают застойные явления в большом круге. Значительно увеличена и болезненна при пальпации печень, часто отмечаются пастозность тканей и отеки. Следовательно, при тяжелой форме МН нарушение кровообращения соответствует ИБ стадии. Перкуторно и рентгенологически определяется кардиомегалия за счет увеличения всех отделов сердца. Тоны приглушены или глухие, определяется ритм галопа, при этом на ФКГ нередко регистрируется не только III, но и IV тон. Интенсивность систолического шума на верхушке бывает разной, что зависит от ряда факторов, в частности от степени расширения левого венозного устья. Однако она не всегда соответствует степени митральной регургитации, определяемой по данным допплерэхокар-диографии. У части детей выслушивается систолический шум над мечевидным отростком и в четвертом межреберье слева от грудины, связанный с относительной недостаточностью трехстворчатого клапана. Шум при относительной недостаточности трехстворчатого клапана менее выражен и часто усиливается на вдохе (симптом Риверо—Корвальо). Нередко снижено артериальное давление. Пульс часто не только учащен, но и слабого наполнения и напряжения.
К крайним вариантам МН относится миокардит Абрамова—Фидлера, который характеризуется упорно прогрессирующим течением, рефрактерной сердечной недостаточностью и очень плохим прогнозом.
Течение. Различают острые, подострые, затяжные и хронические МН. Об остром течении говорят в том случае, если изменения со стороны сердца полностью исчезают в течение 1 — 1,5 мес. При их сохранении в течение 2—3 мес констатируют подострое течение МН. О затяжном характере МН свидетельствуют симптомы поражения мышцы сердца, сохраняющиеся в течение 4—5 мес. При отсутствии отчетливой благоприятной динамики клинических симптомов более 6 мес принято считать, что МН принял хроническое течение. Многие клиницисты относят хронические МН к дилатационной кардиомиопатии.
Дифференциальная диагностика. Легкие формы миокардитов чаще дифференцируют от миокардиодистрофии, тяжелые формы — от дилатационной кардиомиопатии.
Неревматические кардиты у детей
Неревматические кардиты у детей – воспалительные поражения одной или нескольких оболочек сердца, не связанные с ревматической или другой системной патологией. Течение неревматического кардита у детей сопровождается тахикардией, одышкой, цианозом, аритмией, сердечной недостаточностью, отставанием в физическом развитии. При диагностике неревматического кардита у детей учитываются клинические, лабораторные, электрокардиографические, рентгенологические данные. В терапии неревматического кардита у детей используются сердечные гликозиды, НВПС, гормоны, мочегонные, метаболические, противовирусные и антимикробные препараты.
Общие сведения
Неревматические кардиты у детей – группа воспалительных заболеваний сердца, преимущественно инфекционно-аллергической этиологии. Целесообразность выделения неревматических кардитов в педиатрии обусловлена не только изолированным, но и часто сочетанным поражением 2-х и 3-х оболочек сердца у детей. Среди неревматических кардитов в детской кардиологии встречаются миокардиты, перикардиты, эндокардиты, а также миоперикардиты и панкардиты. Истинная распространенность неревматических кардитов в детской популяции неизвестна; по данным аутопсии, патология обнаруживается у 3-9% детей. Неревматическими кардитами болеют дети различных возрастных групп, однако среди них преобладают дети раннего возраста, преимущественно мальчики.

Причины неревматических кардитов у детей
Неревматический кардит у ребенка может быть обусловлен инфекционными или аллергоиммунологическими факторами. Среди инфекционных агентов преобладают вирусы (ECHO, Коксаки А и В, аденовирусы, вирусы гриппа типа А или В), встречаются бактерии (стрептококки, стафилококки), риккетсии, грибы, ассоциированная флора. Причиной врожденного кардита у ребенка выступают внутриутробные инфекции, воздействующие на плод. Бактериальные неревматические кардиты у детей нередко являются осложнением назофарингеальной инфекции, сепсиса, гематогенного остеомиелита, дифтерии, сальмонеллеза.
Кардиты аллергоиммунологической этиологии могут развиваться как следствие вакцинации, введения сывороток, приема лекарственных препаратов. Довольно часто прослеживается инфекционно-аллергическая природа поражения сердца. Примерно у 10% детей этиология неревматического кардита так и остается невыясненной.
Предрасполагающими факторами, на фоне которых активизируется вирусно-бактериальная микрофлора, повышается восприимчивость к токсинам и аллергенам, изменяется иммунологическая реактивность, могут выступать интоксикации, перенесенные ребенком инфекции, переохлаждения, психоэмоциональные и физические перегрузки, предшествующие хирургические манипуляции на сердце и сосудах, тимомегалия. У части детей с неревматическими кардитами обнаруживаются наследственные нарушения иммунной толерантности.
Классификация неревматических кардитов у детей
Таким образом, в зависимости от этиологии различают вирусные, бактериальные, паразитарные, грибковые, аллергические, идиопатические неревматические кардиты у детей. Разновидностью инфекционно-аллергического кардита служит миокардит Абрамова-Фидлера.
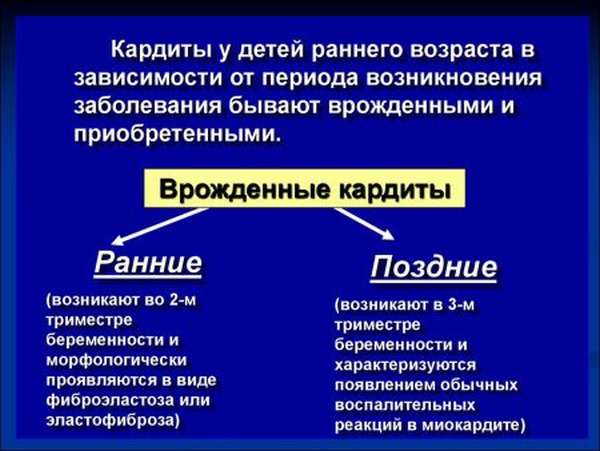
С учетом фактора времени кардиты делятся на врожденные (ранние и поздние) и приобретенные. По длительности течение кардита может быть острым (до 3-х месяцев), подострым (до 18 месяцев), хроническим (более 18 месяцев); по степени тяжести – легким, среднетяжелым и тяжелым.
Исходом и осложнениями неревматических кардитов у детей могут являться выздоровление, сердечная недостаточность (левожелудочковая, правожелудочковая, тотальная), гипертрофия миокарда, кардиосклероз, нарушение ритма и проводимости, тромбоэмболия, легочная гипертензия, констриктивный перикардит и пр.
Симптомы неревматических кардитов у детей
Врожденные кардиты
Ранний врожденный неревматический кардит обычно манифестирует сразу после рождения или в первом полугодии жизни. Ребенок рождается с умеренной гипотрофией; с первых дней жизни у него отмечается вялость и быстрая утомляемость при кормлении, бледность кожных покровов и периоральный цианоз, беспричинное беспокойство, потливость. Тахикардия и одышка, выраженные в покое, еще более усиливаются при сосании, плаче, дефекации, купании, пеленании. Дети с врожденными неревматическими кардитами рано и заметно отстают в наборе веса и физическом развитии. Уже в первые месяцы жизни у детей выявляется кардиомегалия, сердечный горб, гепатомегалия, отеки, рефрактерная к терапии сердечная недостаточность.
Клиника позднего врожденного неревматического кардита у детей развивается на 2-3 году жизни. Часто протекает с поражением 2-х или 3-х оболочек сердца. Признаки кардиомегалии и сердечной недостаточности выражены в меньшей степени, по сравнению с ранним кардитом, однако в клинической картине преобладают явления нарушения ритма и проводимости (трепетания предсердий, полная атриовентрикулярная блокада сердца и др.). Наличие у ребенка судорожного синдрома указывает на инфекционное поражение ЦНС.
Приобретенные кардиты
Острый неревматический кардит чаще развивается у детей раннего возраста на фоне перенесенного инфекционного процесса. Неспецифическая симптоматика характеризуется слабостью, раздражительностью, навязчивым кашлем, приступами цианоза, диспепсическими и энцефалитическими реакциями. Остро или постепенно возникает левожелудочковая недостаточность, характеризующаяся одышкой и застойными хрипами в легких. Клиническую картину неревматического кардита у детей обычно определяют различные нарушения ритма и проводимости (синусовая тахикардия или брадикардия, экстрасистолия, внутрижелудочковые и атриовентрикулярные блокады).
Для подострого кардита характерна повышенная утомляемость, бледность, аритмии, сердечная недостаточность. Хронический неревматический кардит обычно свойственен детям школьного возраста; протекает малосимптомно, преимущественно с экстракардиальными проявлениями (слабостью, утомляемостью, потливостью, отставанием в физическом развитии, навязчивым сухим кашлем, тошнотой, болями в животе). Распознавание хронического кардита затруднительно; дети нередко длительно и безрезультатно лечатся у педиатра с диагнозами «хронический бронхит», «пневмония», «гепатит» и др.
Диагностика неревматических кардитов у детей
Распознавание неревматического кардита у детей должно проходить при обязательном участии детского кардиолога. При сборе анамнеза важно установить связь манифестации заболевания с предшествующей инфекцией или другими возможными факторами.
Постановке диагноза неревматического кардита у детей помогает совокупность клинико-инструментальных данных. Электрокардиография при кардитах не демонстрирует каких-либо патогномоничных признаков; обычно у детей выявляются длительно сохраняющиеся нарушения ритма сердца, АВ-блокады, блокады ножек пучка Гиса, признаки гипертрофии левых отделов сердца.
При рентгенографии органов грудной клетки выявляется кардиомегалия, изменение формы сердечной тени, усиление легочного рисунка за счет венозного застоя, признаки интерстициального отека легких. Результаты УЗИ сердца у ребенка демонстрируют дилатацию полостей сердца, снижение сократительной активности миокарда левого желудочка и фракции выброса.
При проведении иммунологического анализа крови отмечается повышение иммуноглобулинов (IgM и IgG), нарастание титров вирусных антител. Наиболее точные диагностические сведения возможно получить при эндомиокардиальной биопсии сердечной мышцы.
Врожденные неревматические кардиты у детей необходимо дифференцировать от врожденных пороков сердца (прежде всего, открытого атривентрикулярного канала, аномалии Эбштейна, синдрома Бланда-Уайта-Гарланда), перинатальной гипоксии. Приобретенные неревматические кардиты требуют разграничения с ревматизмом, кардиомиопатией, аритмиями другого генеза, констриктивным перикардитом, пролапсом митрального клапана у детей, опухолями сердца.
Лечение неревматических кардитов у детей
Терапия неревматического кардита у детей предусматривает стационарное и реабилитационное амбулаторное лечение. В период госпитализации ограничивается двигательная активность ребенка – постельный режим соблюдается в течение 2-4 недель. Основу питания составляет диета с повышенным содержанием солей калия и витаминов. Ребенку показаны занятия ЛФК под контролем инструктора.
Медикаментозную терапию неревматического кардита у детей составляют НПВС, глюкокортикостероиды, сердечные гликозиды, диуретики, препараты метаболического действия, антиагреганты, антикоагулянты, антиаритмические средства, ингибиторы АПФ и др. Если известен этиологический фактор неревматического кардита, ребенку назначается соответствующее этиотропное лечение (иммуноглобулины, интерфероны, антибиотики).
На амбулаторном этапе показаны реабилитационные мероприятия в условиях санатория кардиоревматологического профиля. Диспансерное наблюдение детей, перенесших острый и подострый неревматический кардит, проводится в течение 2-3 лет; врожденный и хронический варианты требуют пожизненного наблюдения. Профилактические прививки детям, перенесшим неревматический кардит, проводятся после снятия с диспансерного учета; хронический кардит является противопоказанием к вакцинации.
Прогноз и профилактика неревматических кардитов у детей
При благоприятном развитии событий постепенно регрессируют симптомы сердечной недостаточности, уменьшаются размеры сердца, нормализуется сердечный ритм. Легкие формы неревматического кардита у детей обычно заканчиваются выздоровлением; при тяжелых летальность достигает 80%. Факторами, отягощающими прогноз, служат прогрессирующая сердечная недостаточность, кардиосклероз, легочная гипертензия, стойкие нарушения ритма и проводимости.
Профилактика врожденного неревматического кардита у детей заключается в предупреждении внутриутробного инфицирования плода. Исключить развитие приобретенного кардита позволяет закаливание ребенка, лечение очаговых инфекций, предупреждение поствакцинальных осложнений.
Кардиты у детей, клиника, диагностика, медикаментозное и нефармакологическое лечение

Кардит – это воспалительный процесс, который протекает в сердце. Причины его разнообразные, у детей он протекает не так, как у взрослых и может приводить к серьезным дальнесрочным последствиям, если был не вовремя или неправильно пролечен. Воспаление приводит к нарушению функционирования всех слоев (эндокарда, миокарда, перикарда), нарушая работу сердца, приводя к острой сердечной недостаточности и повышению риска перехода ее в хроническую недостаточность. Неясная клиника, сложный дифференциальный диагноз – основные проблемы при кардите у детей.
 Локализация воспаления
Локализация воспаления
Основные клинические критерии
Для постановления диагноза – кардит у детей, существует набор критериев, разделенных по значимости. Так можно определить наличие и степень тяжести только заболевания неревматический кардит у детей. Для ревматизма существую отдельные критерии.
Следующие симптомы и клинические проявления помогут поставить диагноз, для этого необходимо набрать минимум один значимый критерий или один средней значимости. Общая сумма балов не должна быть ниже 3-х.
Признаки с большой значимостью, за один дается 4 балла:
- Увеличение размеров сердца;
- Снижение сократительной способности сердечной мышцы.
Средней значимости симптомы, 2 балла за каждый:
- Отсутствие влияние на работу сердца вегетативной нервной системы;
- Серологический анализ выявил антител против клеток сердца или сердечные антигены;
- В биохимическом анализе увеличение сердечных ферментов (АСАТ, ЛДГ, МДГ);
- Изменение на кардиограмме (признаки ишемии, гипертрофия камер сердца).
Малая значимость, по одному баллу за каждый пункт:
- Боль в проекции сердца;
- Приглушенные тона при аускультации;
- Нарушение ритма, различные аритмии, блокады, экстрасистолы и другие изменения на кардиограмме кроме гипертрофии и ишемии;
- Тахикардия или брадикардия.
 Классификация по времени развития
Классификация по времени развития
Симптомы
Помимо вышеперечисленных некоторых симптомов, пациент может жаловаться или его родители будут рассказывать об изменении самочувствия:
- Тяжесть или боль в загрудинном пространстве;
- Одышка при физических нагрузках или в покое;
- Общая слабость, сонливость, раздражительность;
- Потеря аппетита, снижение массы тела, остановка роста (особенно хорошо заметно у новорожденного ребенка);
- Цианоз кожных покровов;
- Тошнота, рвота;
- Различные нарушения при аускультации сердца;
- Увеличение печени;
- Периферические отеки и скопление жидкости в полостях (плевральная, брюшная, перикардиальная);
- Хрипы в легких;
- Снижение количества выделяемой мочи.
В зависимости от течения заболевания, клиника может быть острой, с быстрым ухудшением общего состояния больного или хронической, затяжной, со стертой клиникой, которую тяжело связать с поражением сердца. Как бы парадоксально ни звучало, но острая форма имеет более благоприятный прогноз, чем хроническая.
 Классификация неревматических кардитов
Классификация неревматических кардитов
Ранний неревматический кардит
Ранними называются врожденные кардиты у новорожденных, которые проявляются сразу после появления на свет. Заражение и воспалительный процесс протекает еще во внутриутробном периоде после проникновения возбудителя через плацентарный барьер.
Обычно на 4-7-й месяц развития. В это время как раз и происходит больший рост и дифференциация клеток органов плода.
Причинами внутриутробного кардита являются:
- Бактерии (хламидии, стрептококк, дифтерия, брюшной тиф и другие);
- Паразиты (токсоплазмоз, шистосомоз);
- Грибы (кандидоз, аспергиллез);
- Внешние токсические воздействия;
- Аллергические реакции на вакцины, медикаменты.
Обычно основное воспаление приходится на время беременности. В ответ на воздействие патогенов сердечная ткань преобразуется в фиброзную, нефункциональную, что приводит к нарушению развития сердца. После рождения сразу проявляются признаки сердечной недостаточности.
Вирусный кардит
Вирусное происхождение кардита может быть при раннем кардите в грудном возрасте или позднем врожденном кардите, а также в любом возрасте до 18-и лет.
Самые распространенные причины детского вирусного кардита:
- Вирусы Коксаки (А,В,ECHO);
- Другие энтеровирусы;
- Грипп;
- Краснуха, ветрянка;
- Герпес вирус.
Проблема вирусов состоит в том, что организм вначале реагирует на вирусы, активируя против них свою иммунную систему, вирусы же в это время поражают миокард, вызывая нарушение его строения и функционирования. После уничтожения вирусов, остаются измененные клетки самой сердечной мышцы, которые не признает иммунитет, теперь он атакует собственные клетки.
 ЭКГ при вострой форме
ЭКГ при вострой форме
Подострый кардит
Подострая форма отличается плавным течением, нежели острая. Развивается клиника не так явно, долго наблюдается период смазанных неоднозначных симптомов.
Может быть продолжением острой формы кардита. Чаще всего встречается у детей после трех лет. У грудничков заболевание почти не наблюдается.
Этиологическими факторами являются как бактерии (стрептококки, менингококки), вирусы (энтеровирусы, краснуха, корь), в результате нарушения развития (врожденные пороки сердца).
Затрагивается как эндокардит с образованием стеноза или недостаточности клапанов, миокардит и перикардит с фиброзными наложениями, нарушением проводимости и недостатком поступления кислорода.
Признаки подострой формы
Отличительной чертой является нарушения проводимости, которые характеризуют заболевание чаще всего:
- Блокады;
- Экстрасистолы;
- Фибрилляция предсердий;
- Изменение частоты сердечных сокращений.
Обычно начинается заболевание медленно. Ребенок может жаловаться на утомляемость и потерю аппетита, будет казаться вялым и безынициативным. После появляется одышка и признаки поражения сердца.
 Утомляемость и потеря аппетита
Утомляемость и потеря аппетита
В случае со стрептококковой этиологией, проявляются воспаление суставов, нарушение работы почек, возможно, хорея или подкожные узлы.
Ревматический кардит
Ревматизм – заболевание комплексное, вызванное поражением некоторых органов стрептококком группы А. Заболевание появляется не из-за поражения бактерией, а из-за реакции гиперчувствительности на органы собственного организма из-за того, что по структуре стрептококк схож с ними.
Существуют специальные критерии, направленные на диагностику ревматизма. Большие критерии:
- Полиаретриит;
- Эритема кольцевидная;
- Подкожные узлы;
- Хорея;
- Кардит.
- Ревматизм в анамнезе у пациента;
- Осложнения на клапаны сердца, лихорадка, боли в суставах;
- Повышенный показатель ASLO;
- Нарушения на ЭКГ;
- В анализах крови увеличение количества лейкоцитов, С-реактивного белка, СОЭ.
Для того, чтобы был поставлен диагноз – ревматизм, достаточно двух больший симптомов или одного большого и двух малых.
Кардит проявляется так же, как и при других типах, может протекать остро или хронически.
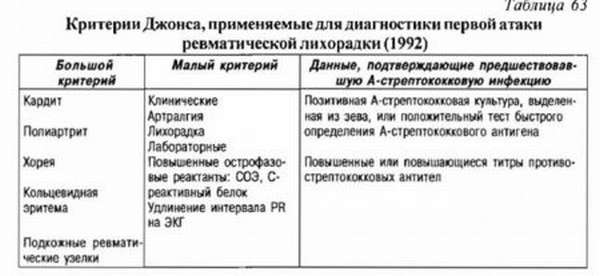
 Критерии Джонса
Критерии Джонса
Лечение
В зависимости от причины назначается и специфическая терапия, а также симптоматическое лечение в случае нарушения работы сердца.
- Бактериальная этиология подразумевает назначение антибиотиков после установления спектра препаратов, к которым чувствителен данный возбудитель;
- Вирусное происхождение зачастую не имеет этиологического лечения, только купируются симптомы;
- При паразитах назначают специфическое антипаразитарное лечение;
- В случае внутриутробного заражения, при рождении ребенку требуется лечение образовавшихся пороков;
- Аллергические реакции лечатся антигистаминными и стероидными препаратами.
В зависимости от тяжести течения, назначается лечение симптомов сердечной недостаточности и органических поражений. В тяжелых случаях показано хирургическое вмешательство (при поражении эндокарда и клапанов).
Режим питания
Нефармакологическое лечение включает в себя определенную диету:
- Младенцу, который питается только грудным молоком, противопоказаны другие продукты питания, назначаются дополнительно только витамины и минералы.
- Ребенку, которому обычно разрешены любые продукты, назначается диета с низким содержанием солей;
- Жидкости в сутки необходимо употреблять не больше одного литра, особенно при наличии периферических отеков;
- Ограничить потребление жиров и углеводов;
- Добавить в рацион большое количество витаминов, жирных кислот, незаменимых аминокислот.
Медикаментозное лечение кардита у ребенка
Бактериальная этиология, в частности стрептококковая, требует специального антибактериального лечения. Назначается терапия пенициллинами или стрептомицинами в случае аллергии на пенициллин.
Курс длится 10 дней, параллельно ребенок находится под постоянным контролем врачей, в случае тяжелого общего состояния показана госпитализация.
Физкультура
В остром состоянии показан постельный режим, особенно при развитии любой степени сердечной недостаточности.
После купирования воспалительного процесса больному разрешено вставать с кровати и прогуливаться по коридорам больницы/квартиры.
Если после болезни не развилось хронической патологии клапанов, ребенок имеет возможности заниматься спортом.
Если есть недостаточность или стеноз клапанов (чаще всего митрального), физические нагрузки противопоказаны до хирургического исправления дефекта.
Наблюдение за состоянием малыша
В течение острого периода, необходимо тщательно следить за следующими показателями ребенка:
- Пульс, давление;
- Температура тела;
- Показатели общего осмотра, жалобы;
- За состояние младенца следить намного пристальнее, за его набором веса, аппетитом;
- Показатели водно-солевого баланса;
- Оксигенация;
- Показатели ЭКГ;
- Общий анализ крови и биохимии, особенно сердечные ферменты, печеночные;
- Проводить периодическую эхокг.
Осложнения
Если неправильно и не вовремя лечить воспаление сердечных оболочек, это может привести к следующим последствиям:
- Поражения клапанов с развитием недостаточности кровообращения;
- Септический шок, особенно в случае бактериального кардита;
- Септикопиемия;
- Менингит или энцефалит;
- Хроническая сердечная недостаточность;
- В случае врожденного кардита – пороки развития;
- Тромбоэмболия;
- Отек легких;
- Печеночная недостаточность;
- Асцит, который может трансформироваться в перитонит;
- Токсический шок, анафилактический шок;
- Полиорганная недостаточность;
- Кома и летальный исход.
Как предотвратить заболевание?
Профилактика против кардита зависит от его этиологии. Некоторые вирусные и бактериальные заболевания, которые его вызывают, имеют специфическую профилактику – вакцинация:
Неспецифическая профилактика включает:
- Правильная забота о беременности, ведение гинекологом всего периода вынашивания ребенка, периодическая сдача всех необходимых анализов;
- Правильное лечение всех очагов стрептококковой инфекции (фарингит, рожа, артрит);
- Правильное питание ребенка, с достаточным количеством витаминов, минералов, белков, жирных кислот;
- Периодические походы к педиатру и другим специалистам.
Статистически доказано, что ребенок с хорошим иммунитетом, изначально здоровым сердцем имеет меньшие шансы заболеть кардитом, чем малыш с гиповитаминозом, иммунологической недостаточностью и пороками развития сердца. Если ребенок часто болеет, особенно ангиной, жалуется на постоянную слабость и боли в груди, необходимо срочно обратиться к врачу за консультацией и проверкой на ревматизм или на кардит другой этиологии.
Кардиты у детей, клиника, диагностика, медикаментозное и нефармакологическое лечение
Кардит – это воспалительный процесс, который протекает в сердце. Причины его разнообразные, у детей он протекает не так, как у взрослых и может приводить к серьезным дальнесрочным последствиям, если был не вовремя или неправильно пролечен. Воспаление приводит к нарушению функционирования всех слоев (эндокарда, миокарда, перикарда), нарушая работу сердца, приводя к острой сердечной недостаточности и повышению риска перехода ее в хроническую недостаточность. Неясная клиника, сложный дифференциальный диагноз – основные проблемы при кардите у детей.
Основные клинические критерии
Для постановления диагноза – кардит у детей, существует набор критериев, разделенных по значимости. Так можно определить наличие и степень тяжести только заболевания неревматический кардит у детей. Для ревматизма существую отдельные критерии.
Следующие симптомы и клинические проявления помогут поставить диагноз, для этого необходимо набрать минимум один значимый критерий или один средней значимости. Общая сумма балов не должна быть ниже 3-х.
Признаки с большой значимостью, за один дается 4 балла:
- Увеличение размеров сердца,
- Снижение сократительной способности сердечной мышцы.
Средней значимости симптомы, 2 балла за каждый:
- Отсутствие влияние на работу сердца вегетативной нервной системы,
- Серологический анализ выявил антител против клеток сердца или сердечные антигены,
- В биохимическом анализе увеличение сердечных ферментов (АСАТ, ЛДГ, МДГ),
- Изменение на кардиограмме (признаки ишемии, гипертрофия камер сердца).
Малая значимость, по одному баллу за каждый пункт:
- Боль в проекции сердца,
- Приглушенные тона при аускультации,
- Нарушение ритма, различные аритмии, блокады, экстрасистолы и другие изменения на кардиограмме кроме гипертрофии и ишемии,
- Тахикардия или брадикардия.
Симптомы
Помимо вышеперечисленных некоторых симптомов, пациент может жаловаться или его родители будут рассказывать об изменении самочувствия:
- Тяжесть или боль в загрудинном пространстве,
- Одышка при физических нагрузках или в покое,
- Общая слабость, сонливость, раздражительность,
- Потеря аппетита, снижение массы тела, остановка роста (особенно хорошо заметно у новорожденного ребенка),
- Цианоз кожных покровов,
- Тошнота, рвота,
- Различные нарушения при аускультации сердца,
- Увеличение печени,
- Периферические отеки и скопление жидкости в полостях (плевральная, брюшная, перикардиальная),
- Хрипы в легких,
- Снижение количества выделяемой мочи.
В зависимости от течения заболевания, клиника может быть острой, с быстрым ухудшением общего состояния больного или хронической, затяжной, со стертой клиникой, которую тяжело связать с поражением сердца. Как бы парадоксально ни звучало, но острая форма имеет более благоприятный прогноз, чем хроническая.

Ранний неревматический кардит
Ранними называются врожденные кардиты у новорожденных, которые проявляются сразу после появления на свет. Заражение и воспалительный процесс протекает еще во внутриутробном периоде после проникновения возбудителя через плацентарный барьер.
Обычно на 4-7-й месяц развития. В это время как раз и происходит больший рост и дифференциация клеток органов плода.
Причинами внутриутробного кардита являются:
- Бактерии (хламидии, стрептококк, дифтерия, брюшной тиф и другие),
- Паразиты (токсоплазмоз, шистосомоз),
- Грибы (кандидоз, аспергиллез),
- Внешние токсические воздействия,
- Аллергические реакции на вакцины, медикаменты.
Обычно основное воспаление приходится на время беременности. В ответ на воздействие патогенов сердечная ткань преобразуется в фиброзную, нефункциональную, что приводит к нарушению развития сердца. После рождения сразу проявляются признаки сердечной недостаточности.
Вирусный кардит
Вирусное происхождение кардита может быть при раннем кардите в грудном возрасте или позднем врожденном кардите, а также в любом возрасте до 18-и лет.
Самые распространенные причины детского вирусного кардита:
- Вирусы Коксаки (А,В,ECHO),
- Другие энтеровирусы,
- Грипп,
- Краснуха, ветрянка,
- Герпес вирус.
Проблема вирусов состоит в том, что организм вначале реагирует на вирусы, активируя против них свою иммунную систему, вирусы же в это время поражают миокард, вызывая нарушение его строения и функционирования. После уничтожения вирусов, остаются измененные клетки самой сердечной мышцы, которые не признает иммунитет, теперь он атакует собственные клетки.
Подострый кардит
Подострая форма отличается плавным течением, нежели острая. Развивается клиника не так явно, долго наблюдается период смазанных неоднозначных симптомов.
Может быть продолжением острой формы кардита. Чаще всего встречается у детей после трех лет. У грудничков заболевание почти не наблюдается.
Этиологическими факторами являются как бактерии (стрептококки, менингококки), вирусы (энтеровирусы, краснуха, корь), в результате нарушения развития (врожденные пороки сердца).
Затрагивается как эндокардит с образованием стеноза или недостаточности клапанов, миокардит и перикардит с фиброзными наложениями, нарушением проводимости и недостатком поступления кислорода.
Признаки подострой формы
Отличительной чертой является нарушения проводимости, которые характеризуют заболевание чаще всего:
- Блокады,
- Экстрасистолы,
- Фибрилляция предсердий,
- Изменение частоты сердечных сокращений.
Обычно начинается заболевание медленно. Ребенок может жаловаться на утомляемость и потерю аппетита, будет казаться вялым и безынициативным. После появляется одышка и признаки поражения сердца.

В случае со стрептококковой этиологией, проявляются воспаление суставов, нарушение работы почек, возможно, хорея или подкожные узлы.
Ревматический кардит
Ревматизм – заболевание комплексное, вызванное поражением некоторых органов стрептококком группы А. Заболевание появляется не из-за поражения бактерией, а из-за реакции гиперчувствительности на органы собственного организма из-за того, что по структуре стрептококк схож с ними.
Существуют специальные критерии, направленные на диагностику ревматизма. Большие критерии:
- Полиаретриит,
- Эритема кольцевидная,
- Подкожные узлы,
- Хорея,
- Кардит.
Малые критерии:
- Ревматизм в анамнезе у пациента,
- Осложнения на клапаны сердца, лихорадка, боли в суставах,
- Повышенный показатель ASLO,
- Нарушения на ЭКГ,
- В анализах крови увеличение количества лейкоцитов, С-реактивного белка, СОЭ.
Для того, чтобы был поставлен диагноз – ревматизм, достаточно двух больший симптомов или одного большого и двух малых.
Кардит проявляется так же, как и при других типах, может протекать остро или хронически.
Лечение
В зависимости от причины назначается и специфическая терапия, а также симптоматическое лечение в случае нарушения работы сердца.
- Бактериальная этиология подразумевает назначение антибиотиков после установления спектра препаратов, к которым чувствителен данный возбудитель,
- Вирусное происхождение зачастую не имеет этиологического лечения, только купируются симптомы,
- При паразитах назначают специфическое антипаразитарное лечение,
- В случае внутриутробного заражения, при рождении ребенку требуется лечение образовавшихся пороков,
- Аллергические реакции лечатся антигистаминными и стероидными препаратами.
В зависимости от тяжести течения, назначается лечение симптомов сердечной недостаточности и органических поражений. В тяжелых случаях показано хирургическое вмешательство (при поражении эндокарда и клапанов).
Режим питания
Нефармакологическое лечение включает в себя определенную диету:
- Младенцу, который питается только грудным молоком, противопоказаны другие продукты питания, назначаются дополнительно только витамины и минералы.
- Ребенку, которому обычно разрешены любые продукты, назначается диета с низким содержанием солей,
- Жидкости в сутки необходимо употреблять не больше одного литра, особенно при наличии периферических отеков,
- Ограничить потребление жиров и углеводов,
- Добавить в рацион большое количество витаминов, жирных кислот, незаменимых аминокислот.
Медикаментозное лечение кардита у ребенка
Бактериальная этиология, в частности стрептококковая, требует специального антибактериального лечения. Назначается терапия пенициллинами или стрептомицинами в случае аллергии на пенициллин.
Курс длится 10 дней, параллельно ребенок находится под постоянным контролем врачей, в случае тяжелого общего состояния показана госпитализация.
Физкультура
В остром состоянии показан постельный режим, особенно при развитии любой степени сердечной недостаточности.
После купирования воспалительного процесса больному разрешено вставать с кровати и прогуливаться по коридорам больницы/квартиры.
Если после болезни не развилось хронической патологии клапанов, ребенок имеет возможности заниматься спортом.
Если есть недостаточность или стеноз клапанов (чаще всего митрального), физические нагрузки противопоказаны до хирургического исправления дефекта.
Наблюдение за состоянием малыша
В течение острого периода, необходимо тщательно следить за следующими показателями ребенка:
- Пульс, давление,
- Температура тела,
- Показатели общего осмотра, жалобы,
- За состояние младенца следить намного пристальнее, за его набором веса, аппетитом,
- Показатели водно-солевого баланса,
- Оксигенация,
- Показатели ЭКГ,
- Общий анализ крови и биохимии, особенно сердечные ферменты, печеночные,
- Проводить периодическую эхокг.
Осложнения
Если неправильно и не вовремя лечить воспаление сердечных оболочек, это может привести к следующим последствиям:
- Поражения клапанов с развитием недостаточности кровообращения,
- Септический шок, особенно в случае бактериального кардита,
- Септикопиемия,
- Менингит или энцефалит,
- Хроническая сердечная недостаточность,
- В случае врожденного кардита – пороки развития,
- Тромбоэмболия,
- Отек легких,
- Печеночная недостаточность,
- Асцит, который может трансформироваться в перитонит,
- Токсический шок, анафилактический шок,
- Полиорганная недостаточность,
- Кома и летальный исход.
Как предотвратить заболевание?
Профилактика против кардита зависит от его этиологии. Некоторые вирусные и бактериальные заболевания, которые его вызывают, имеют специфическую профилактику – вакцинация:
- Краснуха,
- Ветрянка,
- Корь,
- Менингококк.
Неспецифическая профилактика включает:
- Правильная забота о беременности, ведение гинекологом всего периода вынашивания ребенка, периодическая сдача всех необходимых анализов,
- Правильное лечение всех очагов стрептококковой инфекции (фарингит, рожа, артрит),
- Правильное питание ребенка, с достаточным количеством витаминов, минералов, белков, жирных кислот,
- Периодические походы к педиатру и другим специалистам.
Статистически доказано, что ребенок с хорошим иммунитетом, изначально здоровым сердцем имеет меньшие шансы заболеть кардитом, чем малыш с гиповитаминозом, иммунологической недостаточностью и пороками развития сердца. Если ребенок часто болеет, особенно ангиной, жалуется на постоянную слабость и боли в груди, необходимо срочно обратиться к врачу за консультацией и проверкой на ревматизм или на кардит другой этиологии.
Кардит у детей: причины, симптомы, лечение
В больницу все чаще попадают пациенты с заболеваниями сердца, дети в том числе. Довольно распространены детские кардиты, сердечные патологии, связанные с воспалением оболочек сердца. Кардиты у детей, наблюдаются с самого рождения, у новорожденных, детей постарше. Проявляется неспецифическими симптомами. Заболевание сложное, опасное, провоцирует развитие многих патологий, проявляющихся в результате осложнения. Воспаление распространяется на миокард, эндокард, эпикард, перикард.
Формы заболевания, причины
В зависимости от причины проявления отличают две формы заболевания: ревматический кардит, неревматический. Локализация, степень поражения напрямую связаны с формой заболевания и причинами его возникновения.
Причиной ревматической формы патологии стали системно аутоиммунные заболевания сердца (ревматизм). Воспаление охватывает практически все оболочки, в первую очередь наблюдается поражение миокарда, что провоцирует развитие перикардита, эндокардита. Медицинская статистика указывает, что патологии подвергаются 70% – 80% маленьких пациентов. Основная масса больных при условии правильного своевременного лечения полностью восстанавливается, но часто следствием заболевания становится приобретенный порок сердца.
Неревматический кардит чаще всего случается в детском возрасте, провоцируется различными болезнями, в том числе хронического характера:
- Так, неревматический кардит у ребенка может проявиться вовремя или после вирусного заболевания, после гриппа, краснухи, оспы, полиомиелита, герпеса.
- В следствие бактериального заражения: дифтерии, брюшном тифе.
- У аллергиков, после длительного лечения определенными препаратами.
- В период развития грибковых патологий (кокцидиомикоз).
- С возникновением паразитов: гистоплазмоз, шистосомоз, токсоплазмоз.
Наряду с этим медики отмечают тот факт, что иногда причины остаются неизвестными, связаны ли они с наследственностью, генетической предрасположенностью, процессами жизнедеятельности, местом проживания, пока не ясно. Однако смертность при подобном заболевании составляет от 2,3% до 8%, при вирусной патологии до 15%.
Классификация
Неревматические детские патологии по степени поражения, характеру протекания, степени тяжести, периоду проявления, исходу, классифицируются на виды:
- врожденный кардит (ранний, поздний);
- приобретенный.
Врожденную патологию удается диагностировать сразу после рождения ребенка, на первых днях жизни. Кардит у новорожденных появляется в результате развития внутриутробной инфекции (бактериальной, вирусной), которой подверглась в период беременности мама. Приобрести патологию ребенок может после заболеваний, ревматической атаке. В зависимости от того насколько сложным, длительным стало лечение, патологию разделяют на острую (ребенок болеет до 3-х месяцев), подострую (18 месяцев), хроническую (более 18 месяцев).
Симптомы детского кардита
На начальной степени развития сложно выявить детский кардит, симптомы патология практически не проявляет. Воспаление сердечных оболочек трудно диагностировать, поэтому лечащие врачи должны быть особо внимательны к новорожденным пациентам. Особенно сложно установить кардит, если ребенок длительное время болеет вирусной патологией инфекционного характера. Тем не менее, некоторую общую симптоматику специалисты фиксируют, но она настолько расплывчата, что может указывать не только на заболевание сердце, но и на любую другую хроническую патологию:
- слабость;
- быстрая утомляемость;
- капризность;
- тошнота;
- головокружения;
- отсутствие аппетита;
- снижение памяти и внимательности.
С периодом развития болезни, симптоматика становится более выраженной. В таком случае начинает проявляться аритмия, тахикардия, глухость сердечного тона, ребенок начинает жаловаться на одышку, наблюдаются отеки, циноз, боли в области сердца, кашель. Тем не менее и это также не говорит о развитии кардита, так как симптоматика параллельно совпадает со следующими проявлениями сердечных болезней: аритмией, опухолью, поражающей миокард, митральным стенозом, пороком сердца.
Диагностика
Внимательно наблюдая за ребенком, имеющим проблемы с сердцем, можно заметить, что он вялый и не такой активный, как его ровесники. Сердечные заболевания любого характера на том или ином этапе развития в любом случае провоцируют возникновение боли в области грудной клетки. Дети, даже не умея объяснить свое самочувствие на подсознательном уровне стараются не выполнять резких движений, прыжков, дышат поверхностно, что говорит о том, что такая активность провоцирует боль.
Медики кроме визуального осмотра применяют современное оборудование, чтобы точно диагностировать заболевание:
- ЭКГ, позволяет выявить нарушения проводимости, автоматизма, указывающие на гипертрофию левого отдела сердца, ишемию миокарда.
- Рентгенография, выявляет насколько изменились формы и ткани левого желудочка, замедление пульсации.
Дополнительно, чтобы определиться с лечением, выявляют общее состояние больного. берут на анализ кровь, мочу, делают тесты на аллергены.
Кто лечит заболевание
После рождения, часто патологию удается выявить сразу, с роддома терапевтом, ребенок направляется в стационар, где малыша наблюдает кардиолог. Он же проводит квалифицированное лечение, диагностирует форму заболевания (врожденный кардит, приобретенный), процесс развития болезни, прогноз. Выявляя специфику заболевания, лечить в дальнейшем маленького пациента может кардиоревматолог (более узкий специалист). Вирусное происхождение кардита лечит инфекционист, совместно с кардиологом.
Лечение
Сложное сердечное заболевание такое как ревмокардит, лечат у детей долго, поэтапно. Методика комплексного лечения определяется прежде всего от того насколько своевременно патология была выявлена и насколько запущенной она является. Учитываются причины и формы проявления болезни, сопутствующие хронические заболевания, общее состояние ребенка (психологическое, физическое).
Острые формы протекания патологии требую незамедлительной госпитализации. Ребенок может пролежать в стационаре от 10 дней до месяца. Прописывается строгий пастельный режим, курс лечения начинается с этиотропных антибактериальных препаратов. Дополнительно может назначаться кислородотерапия, когда болезнь приобрела запущенный характер и ребенок очень тяжело переносит лечение.
Лечащим врачом при ревматическом кардите разрабатывается правильная диета, конкретно для каждого ребенка. Предпочтение отдают пище, обогащенной витаминами, солями калия, кураге, изюму, печеному картофелю. Выводят из рациона соль, продукты, способствующие образованию отеков, те, что задерживают в организме жидкость (копченое, соленое). Из рациона убирают все вредное, что на данный момент ребенку противопоказано.
Чтобы снять острое воспаление оболочек сердца в некоторых случаях врачи допускают амбулаторное лечение. Около 2 месяцев назначается прием противовоспалительных нестероидных препаратов, таких как Вольтарен, Индометацин, Преднизолон. Дополнительно прописывают витаминные комплексы, антигистамины, калий. Могут прописать диуретики, сердечные гликозиды. Когда наблюдается внутрисосудистая свертываемость крови, прописывают что-то для улучшения микроциркуляции, нормализующее в миокарде процессы метаболизма.
Назначается в зависимости от протекания болезни антиаритмическая терапия, лечебная физкультура, исключающая тяжелые физические нагрузки. Затем ребенка направляют восстанавливаться в оздоровительные центры, санатории, заведения, кардиологического профиля. Кроме того, лечащий специалист постоянно на протяжении последующих 12 месяцев после лечения наблюдает ребенка, для подтверждения полной излечимости раз в три месяца ребенок проходит ЭКГ. На протяжении пяти лет после лечения запрещены любые профилактические прививки.
Прогноз
Учитывая опасность воспалительных заболеваний сердца, прогноз может зависеть от того:
- какой возраст ребенка;
- насколько правильно протекает физическое, психологическое развитие;
- как работает иммунная система;
- имеют ли место быть другие хронические заболевания;
- что послужило причиной, спровоцировало кардит;
- насколько быстро патология была выявлено;
- правильным ли оперативным было лечение;
- соблюдались ли рекомендации специалиста в момент восстановления;
- все ли профилактические процедуры ребенок прошел.
Исход лечения зависит еще и от генетической предрасположенности, наследственного фактора. Например, часто при острой форме детского кардита, только спустя год, а то и два, когда больше признаки воспаления не появляются, медики говорят о том, что пациент полностью вылечился. Болезнь прошла и рецидива не будет.
Подострые кардиты у детей, провоцируют дополнительные проблемы со здоровьем. Как и при хронической патологии возникают осложнения на сердце, легкие, провоцируя развитие заболеваний: кардиосклероз, аритмия, гипертрофия, легочная гипертензия. Подобные осложнения замедляют лечение основного заболевания, в этом случае прогнозы могут быть только плохими, вплоть до смертельного исхода.
Профилактика
Основными профилактическими мерами можно считать все, что не допускает развития сердечных патологий. Полезно закаливание, хорошая физическая подготовка, правильный рацион питания, отсутствие стрессов и хронических заболеваний.
Кардит
Кардит – воспаление оболочек сердца различной локализации и этиологии. Заболевание может поражать эпикард, эндокард, миокард, а также так называемую околосердечную сумку – перикард. В настоящее время используется общий термин «кардит», так как заболевание может одновременно поражать несколько оболочек сердца.
Кардит: этиология и патогенез заболевания
Ведущая роль в развитии кардитов принадлежит инфекционным агентам (вирусные кардиты, провоцируемые энтеровирусами Коксаки, вирусом простого герпеса, ЕСНО, цитомегаловирусом, вирусом краснухи, полиомиелита, аденовирусами). Также причинами возникновения кардита становятся бактериальные, паразитарные, грибковые инфекции, аллергические реакции. Выделяют кардит идиопатического характера при неустановленных причинах развития воспалительного процесса.
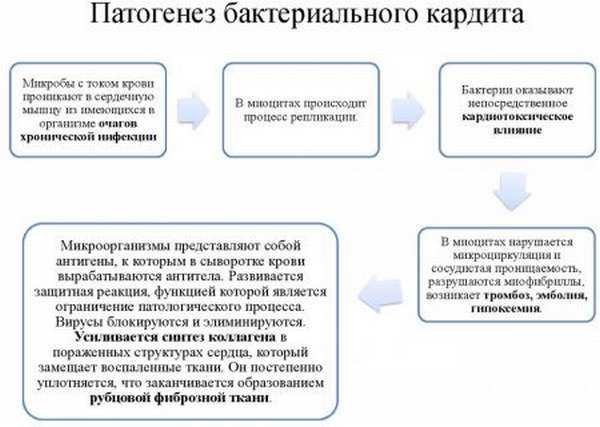
Патогенез кардитов рассматривается таким образом: возбудитель попадает непосредственно в ткани сердца (эндокард, миокард, эпикард и околосердечную сумку – перикард), проникая в миоциты (особый тип клеток, составляющий основу мышечной ткани), где происходит его репликация, а именно, воспроизведение возбудителей преимущественно за счет белковых структур клетки, что существенно нарушает функционирование клеток-хозяев. В ответ на инфекционное поражение повышается выработка интерферона в организме, который препятствует дальнейшему поражению тканей сердца. Затяжная реакция организма на внедрение возбудителя в ткани сердца наблюдается крайне редко. В таких случаях речь идет о латентной, персистирующей инвазии. Как правило, возбудитель блокируется и элиминируется в скором времени. Во время реабилитационного периода в пораженных тканях наблюдается активный синтез коллагена, который, уплотняясь и превращаясь в фиброзную ткань, замещает очаги некроза.
Неревматический кардит: классификация, дифференциация
Неревматический кардит – воспаление оболочек сердца, обусловленное различными факторами, за исключением ревматизма и прочих системных заболеваний.
Ревматизм – системный воспалительный процесс с основным очагом локализации в оболочках сердца. Ревмокардит – основное проявление ревматического процесса в организме.
Неревматические кардиты диагностируются у пациентов всех возрастных групп и половой принадлежности. Однако чаще кардиты диагностируются в раннем возрасте. Мальчики в большей степени подвержены риску развития кардита.
В современной медицинской практике предусматривается классификация неревматических кардитов по периоду возникновения, типу возбудителя, степени тяжести, характеру течения, исходу.
По периоду возникновения различают врожденные и приобретенные кардиты. Врожденные кардиты являются следствием перенесенной матерью вирусной либо бактериальной инфекции. Ранние врожденные кардиты являются результатом перенесенного заболевания на 4-7 неделях беременности. Поздний врожденный кардит развивается в результате перенесенных инфекций в третьем триместре беременности. Приобретенные кардиты у ребенка встречаются крайне редко и являются следствием перенесенной острой инфекции (сепсис, грипп, пневмония).
По типу течения кардиты различают:
- Острый – длительность воспалительного процесса до 3 месяцев;
- Подострый – длительность кардита до 18 месяцев;
- Хронический – длительностью более 18 месяцев.
При диагностике кардит у детей необходимо дифференцировать с митральным стенозом, врожденным пороком сердца, опухолевыми процессами в сердце, ревматизмом, аритмиями экстракардиального происхождения.
Кардит у детей: риски и осложнения
Исход кардита у детей зависит от многих факторов, среди которых выделяют наследственную предрасположенность, общее состояние организма, возраст ребенка к началу заболевания, состояние иммунитета, своевременность и эффективность подобранной терапии.
Возможными исходами кардитов являются:
- Полное выздоровление, о котором можно судить по истечении 12-18 месяцев с начала заболевания. При хроническом и подостром течении кардитов полное выздоровление, как правило, не наступает;
- Аритмия – осложнение при кардите у детей, характеризующееся стойким нарушением сердечных ритмов. Нередко данное осложнение является причиной смерти детей при хронических формах кардитов;
- Кардиосклероз и гипертрофия миокарда – при таких осложнениях кардиты у детей характеризуются более тяжелым течением, нередко с летальным исходом;
- Легочная гипертензия – изменение сосудов бассейна легочной артерии стойкого характера, что ухудшает прогноз заболевания.
Кардит: симптомы различных типов
При кардите симптомы будут зависеть от этиологии заболевания, времени его возникновения и формы.
При приобретенном остром и подостром кардите симптомы изначально могут иметь экстракардиальный характер (не обусловленные нарушением функции сердца), к которым относятся:
- Пониженный аппетит;
- Вялость, быстрая утомляемость, раздражительность;
- Тошнота, рвота.
Симптоматический комплекс кардитов может быть дополнен признаками инфекции, вызвавшей заболевание: кожные покраснения и высыпания, орхит, миалгия. В ходе развития патологии кардита, симптомы дополняются признаками сердечной недостаточности (одышка, тахикардия, аритмия). У детей в раннем возрасте появляется беспокойство, кашель. Боль в области сердца, о которой ребенок еще не может сообщить, определяется по реакции ребенка на движения его тела (ребенок рефлекторно избегает резких движений, плачет при движениях), а также по поверхностному дыханию (движение грудной клетки при вдохе вызывает болезненные ощущения, что провоцирует ребенка существенно ограничить глубину вдоха). При хроническом кардите симптомы могут долгое время не проявляться. Клиническая картина дополняется удушливым кашлем, усиливающимся в положении лежа, багровым цианозом щек, губ, ладоней, ногтей.
Кардит: лечение заболевания
При кардите лечение требует комплексного подхода. Его тактика будет зависеть от причин развития кардита, давности заболевания, характера течения кардита. При остром кардите лечение необходимо проводить в условиях стационара. При ремиссиях кардита лечение проводится амбулаторно. Основными медикаментозными препаратами, применяемыми в лечении кардитов, являются сердечные гликозиды, мочегонные средства, гормональные препараты. При остром течении кардита больным показан строгий постельный режим, ограничение употребляемой жидкости (ее количество должно быть меньше выделяемой мочи), полноценный рацион с ограничением соли и увеличением доли продуктов, содержащих калий (картофель, изюм, курага).
Часто применяется лечебная физкультура, в периоды ремиссии, наоборот, физические нагрузки противопоказаны (рекомендуется освобождение от физкультуры в школе, дополнительный выходной день).
После перенесенного кардита противопоказано проведение профилактических прививок в первые 3 – 5 лет. При своевременной диагностике и правильной тактике лечения кардитов прогноз благоприятный.
Видео с YouTube по теме статьи:
Кардит
Под кардитами понимают различного рода поражения структур сердца, обусловленные развитием в них воспалительного процесса в его классическом проявлении. Уровень современных диагностических возможностей в зависимости от локализации патологического процесса позволяет поставить более точный диагноз: перикардит, миокардит, эндомиокардит, панкардит, эндокардит и т.д.
Этиология заболевания может быть самой разнообразной, при этом недуг не имеет связи с острой формой ревматической лихорадки или иными системными заболеваниями организма и диффузными поражениями соединительной ткани. В педиатрической практике целесообразность термина «кардит» обусловлена возможностью поражения одновременно всех трех сердечных оболочек (миокарда, эндокарда или перикарда) в силу общности функций, кровоснабжения и иммунопатологических реакций.
Точных данных о распространенности заболевания среди людей нет, что во многом связано с отсутствием единого диагностического подхода.
Диагноз «неревматический кардит» может быть поставлен в любом возрасте, однако по статистике недуг чаще поражает мальчиков в первые годы их жизни.
Приблизительно в 5-8% случаев кардит у детей развивается как осложнение перенесенной ребенком той или иной вирусной инфекции. В отдельных случаях патологию может спровоцировать заболевание, вызванное бактериями, аллергическими реакциями или воздействием на организм токсических веществ.
Причины развития кардита
Воспалительные поражения сердца имеют самую разнообразную природу происхождения:
- Вирусную (чаще всего кардит провоцируют энтеровирусы Коксаки типов А и В, эховирусы, вирус простого герпеса, краснухи, цитомегаловирус и т.д.);
- Бактериальную;
- Иерсиниозную (возбудитель – представитель семейства кишечных бактерий Enterobacteriaceae рода Yersinia);
- Аллергическую (причем аллергическая реакция может быть ответом на лекарственные препараты, введение вакцины или сыворотки);
- Токсическую;
- Идиопатическую (которая появляется как бы сама по себе, по неустановленной причине; заболевания, невыясненной этиологии, составляют примерно 10% от общего количества воспалительных поражений сердца).
Кроме того, кардит может быть обусловлен воздействием физических агентов, радиации, протозойной инвазией (малярией, лейшманиозом), грибами и т.д.
Классификация неревматических кардитов
Все кардиты принято классифицировать по ряду критериев в зависимости от:
- Периода развития: недуг может быть врожденным или приобретенным. В свою очередь, врожденный делят на ранний и поздний;
- Формы, которая обусловливается преимущественной локализацией патологического процесса;
- Этиологической принадлежности;
- Характера течения кардита: острый (длительность заболевания не превышает трех месяцев), подострый (болезнь длится от 3 до 18 месяцев) или хронический (длительность недуга более полутора лет). Кроме того, течение кардита может быть рецидивирующим или первично-хроническим. В случае развития первично-хронической формы недуга также возможны варианты: застойный, гипертрофический или рестриктивный;
- Степени тяжести: легкая форма, среднетяжелая или тяжелая;
- Формы и степени выраженности сердечной недостаточности: левожелудочковая (I, IIA, IIB и III степеней), правожелудочковая (I, IIA, IIB и III степеней) и тотальная;
- Возможного исхода (выздоровление, летальный исход, переход острой формы в хроническую) и провоцируемых заболеванием осложнений.
Формы течения кардитов и их симптомы
Кардиты могут быть врожденными или приобретенными.
Врожденные кардиты у детей – достаточно редкое явление. Подозрение на наличие у ребенка этой патологии возникает, если состояние новорожденного сопровождается ярко выраженными клиническими проявлениями перенесенной внутриутробной инфекции, на фоне которой отмечается поражение многих систем и органов. Ранние врожденные кардиты у детей – это последствие перенесенной матерью в первые месяцы беременности острой вирусной или бактериальной инфекции. Поздние – последствия инфекционных заболеваний, перенесенных женщиной на последних неделях вынашивания плода.
Течение приобретенных неревматических кардитов принято делить на три фазы:
Острый кардит проявляется одновременно с развитием основного заболевания (например, гриппа) или же спустя одну-две недели после выздоровления. Симптомами кардита в острой форме являются:
- Ослабление тонов сердца;
- Боли в грудной клетке и эпигастральной области;
- Повышенная потливость;
- Стоны по ночам;
- Раздражительность;
- Изменение цвета кожных покровов на серовато-бледный;
- Нарастание признаков цианоза носогубного треугольника и слизистых;
- Хрипы при дыхании;
- Систолический шум, которым сопровождается проход крови по сосудам (этот симптом отмечается не во всех случаях);
- Определяющееся методом перкуссии расширение границ сердца (особенно у маленьких детей);
- Патологические изменения в кардиограмме (выраженные внеочередные сокращения сердечной мышцы, брадиаритмия, нарушения проводимости крови по сосудам);
- Расширение сердечных полостей (преимущественно левого желудочка).
Подострая форма недуга развивается, как правило, спустя три месяца после перенесенной инфекции. В большей степени этой разновидности заболевания подвержены дети в возрасте от 2 до 6 лет. Симптомы кардита, протекающего в подострой форме, сходны с проявлениями, которыми характеризуется острая форма, однако являются менее выраженными. И именно по этой причине зачастую сложно определить, перенес ребенок кардит или нет. Поставить точный диагноз возможно исключительно на основании ряда дополнительных обследований.
Самой тяжелой формой болезни является хроническая. Диагноз «хронический кардит» ставится по истечению 1-1,5 года с момента финиширования простуды или же в тех случаях, когда у пациента не удалось вылечить острую форму заболевания. При этом все характерные симптомы кардита на этом этапе сохраняются, но к ним добавляются:
- Отеки ног;
- Проявления асцита (патологического скопления большого количества свободной жидкости в брюшной полости);
- Значительное увеличение печени;
- Утомляемость;
- Слабость;
- Одышка (диспноэ);
- Рецидивирующие пневмонии;
- Тошнота и рвота;
- Частые боли в животе.
Лечение кардитов
Подход к лечению кардитов должен быть комплексным и поэтапным. При остром течении недуга необходима госпитализация в стационар. При этом пациенту в обязательном порядке назначают:
- Соблюдение диеты, богатой солями калия и витаминами;
- Постельный режим;
- Кислородотерапию (в тяжелых случаях);
- Прием антибактериальных препаратов.
Дальнейшее лечение кардита подразумевает длительный (обычно на протяжении года) прием курсами:
- Сердечных гликозидов;
- Противовоспалительных препаратов;
- Средств, обладающих мочегонным действием;
- Витаминотерапии;
- Препаратов калия.
В особо тяжелых случаях показаны глюкокортикостероиды и антиаритмическая терапия.


