Некроз поджелудочной железы: гангрена, симптомы, прогнозы, смертность
Работа основана на ретроспективном анализе 90 историй болезней умерших больных с различными формами панкреонекроза за период 1997 по 2012 года. Основными причинами панкреонекроза приведшие к летальному исходу явились злоупотребление алкоголем (37,8%) и патологии билиарной системы (30,0%). С 1997 года по 2005 г. зарегистрировано 83 случая панкреонекроза (за этот период умерло 33 – 39,7%), а с 2005 по 2012 гг. количество больных с панкреонекрозом составило 168 (умерло 57 – 33,9%). Из 90 умерших больных к оперативному вмешательству подвергались 87 (96,6%). В первые сутки с момента госпитализации оперированы 54 (60%) больных, в течение 2-14 суток – 33 (36,6%). В первой (доинфекционной) фазе заболевания умерло 34 больных. Во второй (инфекционной) фазе умерло 56 больных. С 2005 г. придерживались активно-выжидательной тактики. Имелись отличия в структуре летальности в сравниваемых периодах. Если до 2005 года преобладающая часть летальных исходов наблюдалась в первой фазе заболевания на фоне гемодинамических нарушений и полиорганной недостаточности, то в последующие годы в связи с изменением тактики лечения чаще всего летальность отмечена в поздних стадиях панкреонекроза, вследствие нарастания эндотоксикоза и развития абдоминального сепсиса.

1. Благовестнов Д.А., Хватов В.Б., Упырев А.В. Комплексное лечение острого панкреатита и его осложнений. Хирургия. 2004; 5:68-75
2. Гостищев В.К., Глушко В.А. Панкреонекроз и его осложнения, основные принципы хирургической тактики. Хирургия. 2003; 3: 50-54
3. Деллинджер Э.П. Инфекционные осложнения панкреатита. Клиническая микробиология и антимикробная химиотерапия. 2003; 1 (2):34-39.
4. Зайнутдинов А.М., Малков И.С., Киршин А.П. Профилактика и лечение гнойных осложнений у больных деструктивным панкреатитом. Казанский медицинский журнал. 2009, 90 (6):821-826
5. Костюченко А.Л., Филин В.И. Неотложная панкреатология: Справочник для врачей, издание 2-е, исправленное и дополненное. Спб: Деан, 2000; 480с.
6. Островский В.К., Мащенко А.В. Оценка тяжести и прогноз гнойно-деструктивных заболеваний органов брюшной полости. Хирургия. 2007, 1:33-37
7. Савельев В.С., Филимонов М.И., Гельфанд Б.Р., Бурневич С.З. Клинико-морфологическая характеристика панкреонекроза в свете хирургического лечения. Анналы хирургии. 2001; 3: 58-62.
8. Савельев В.С., Филимонов М.И., Гельфанд Б.Р., Бурневич С.З. Панкреонекроз и панкреатогенный сепсис. Состояние проблемы. Анналы хирургии. 2003, 1:12-19
9. Wyncol D.L. The management of severe acute necrotizing pancreatitis; an evidence – based review of the literature. Intensive Care Med 1999; 25: 2: 146-156.
Введение
Острый деструктивный панкреатит в настоящее время является одной из наиболее важных проблем экстренной хирургии. Несмотря на достигнутые успехи в совершенствовании интенсивной терапии, антибиотикотерапии и методов хирургического лечения, общая летальность при деструктивном панкреатите остается на высоком уровне от 3,9 до 21 % и достигает при инфицированном панкреонекрозе до 85%, при «фульминантном» течении заболевания составляет почти 100% [2,3,7]. Летальный исход у этих больных наступает либо рано, в течение первых дней на фоне прогрессирующего токсического шока и развития полиорганной недостаточности, либо достаточно поздно, на фоне гнойно-септических осложнений [1,4,5,6,8,9].
Цель настоящего исследования: изучение причин летальных исходов больных с деструктивными формами острого панкреатита и определение возможных путей их снижения.
Материал и методы исследования
За период с 1997 по 2012 г. в хирургических отделениях г. Актобе по поводу острого панкреатита пролечено 1495 больных. Деструктивные формы острого панкреатита обнаружены у 251 (16,8%) пациентов. Причем в последние годы отмечается тенденция к увеличению количества больных с панкреонекрозом. Например, если до 2005 г. зарегистрировано всего 83 случая (за этот период умерло 33 – 39,7%), то с 2005 по 2012 гг. количество больных с панкреонекрозом составило 168 (умерло 57 – 33,9%). Летальных исходов при отечном панкреатите не отмечено.
В данной работе проведен анализ 90 историй болезней умерших больных за этот период с различными формами панкреонекроза. Мужчин было 57 (63,3%), женщин 33 (36,6%). Возраст умерших больных колебался от 25 до 77 лет.
Диагноз деструктивного панкреатита и его осложнений определялся по данным анамнеза, объективных обследований, клинико-лабораторных показателей, УЗИ и компьютерной томографии. Клинические виды панкреонекроза классифицировались в соответствии с предложенной классификацией Международного Симпозиума (Атланта, 1992г).
Одним из основных факторов, оказывающих непосредственное влияние на течение заболевания, частоту развития осложнений и летального исхода, является длительность догоспитального этапа и своевременное проведение интенсивной терапии. Из 90 умерших больных в первые 24 часа в стационар поступили 11 (12,2%), с 24-72 часа 58 (64,4%) и позже 72 часов 21 (23,3%). Причиной панкреонекроза у этих больных были злоупотребление алкоголем у 34 (37,8%), заболевания желчного пузыря и желчных протоков – у 27 (30,0%), алиментарные нарушения – у 16 (17,8%), травма поджелудочной железы – у 11 (12,2%). У двух женщин (1,1%) панкреонекроз развился на фоне сахарного диабета и в послеродовом периоде (см. таблицу №1).
Некроз поджелудочной железы: прогноз и лечебная тактика
То, что нежелательно кушать жирное, острое и соленое является общеизвестным фактом. Но, к сожалению, только единицы стараются придерживаться рекомендаций диетологов. Остальные же вспоминают о правилах здорового питания только, когда становится поздно или очень поздно.
Опоясывающие боли в подреберье, общее плохое состояние – это повод срочно обратиться в медицинское учреждение. Ведь подобную симптоматику дают патологии поджелудочной железы.
Поджелудочная железа. Немного об органе
Поджелудочная железа располагается в брюшине за желудком и рядом с двенадцатиперстной кишкой. Это небольшой орган весит около 80 г у взрослого человека. Функции железы:
- выделение ферментов для переваривания пищи;
- продукция инсулина.
Некроз. Определение и причины

Причиной некроза является панкреатит.
Что же такое некроз или панкреонекроз? Это отмирание участков или органа в целом.
Некроз не является клиническим диагнозом, так как устанавливает его не лечащий врач, а, как правило, патологоанатом в морге.
Развивается это состояние как осложнение при деструктивной форме панкреатита.
Причина заболевания – панкреатит, но факторы, вызывающие эту патологию можно считать причиной некроза органа. Что вызывает эту патологию:
- алкоголь в высоких дозах и регулярно;
- избыток жирной и тяжелой пищи в рационе;
- патологии желчевыводящих протоков;
- хирургическое вмешательство на органах брюшины.
Как правило, острый приступ заболевания возникает спонтанно после возлияний и праздника живота. Крайне редко панкреатит развивается из-за других причин:
- глистная инвазия;
- инфекция;
- нарушения в работе сфинктера Одди;
- травмы и интоксикации;
- эндоскопическое обследование;
- врожденные патологии органа;
- следствие хирургического вмешательства.
Панкреонекроз. Классификация

Панкреонекроз есть 3 видов.
Некроз поджелудочной железы является неотложным состоянием.
Какие-либо прогнозы о состоянии пациента делают исходя из вида патологии. Выделяют следующие виды панкреонекроза:
- мелкий, средний и крупноочаговый – диагностические критерии мало различаются и диагноз зависит от степени поражения железы;
- субтотальный – поражен практически весь орган;
- тотальный – этот диагноз ставит патологоанатом, так как пациент гибнет в 100% случаев.
По степени поражения патогенной микрофлорой выделяют стерильный и инфекционный некроз.
При втором типе некроза прогноз неблагоприятный, так токсины сразу же попадают в системный кровоток, и у пациента развивается сепсис и полиорганная недостаточность.
Панкреонекроз. Механизм развития заболевания
Если говорить образно, то причина развития некроза – это переваривание организмом самого себя. Из-за избытка алкоголя, пищи происходит преждевременная активация пищеварительных ферментов. В норме, эти вещества начинают работать только при контакте с желчью.
Процесс переваривания начинается в кишечнике. Если же ферменты не успевают или не могут покинуть поджелудочную железу, то они начинают расщеплять ткани органа.
Первыми начинают работать ферменты, расщепляющие жиры. Затем – расщепляющие белковые соединения. В итоге поджелудочная железа гибнет.
Смотрите тематическое видео о заболеваниях поджелудочной железы:
Диагностические мероприятия

При панкреонерозе наблюдается диарея.
Панкреонекроз не имеет специфических признаков, поэтому врач должен при постановке диагноза учитывать анамнез пациента. На что жалуется больной:
- боли;
- тошнота;
- рвота, которая не облегчает состояние пациента;
- развивается диарея;
- обезвоживание;
- в редких случаях – на коже живота выступают синюшные пятна.
Врач должен отметить время появления первых симптомов и состояние пациента в момент приступа. Это подразумевает ответ на следующие вопросы:
- имеет ли пациент алкогольную зависимость;
- находился ли в момент приступа в алкогольном опьянении;
- наличие у больного заболеваний печени и желчных протоков.
Для постановки диагноза показаны лабораторные анализы крови, мочи для определения уровня амилазы. Из инструментальных методов показаны УЗИ, КТ или МРТ. Это позволяет увидеть нарушение в структуре паренхимы органа, наличие очагов некроза.
Лечение этой патологии

Госпитализация в хирургическое отделение — лучшая лечебная тактика.
Статистика выздоровления пациентов с этим заболевания выглядит неприглядно. Но лечение должно быть проведено в полном объеме.
Тогда у пациента есть шансы на выздоровление. Лечебная тактика при панкреонекрозе:
- госпитализация в хирургическое или реанимационное отделение;
- введение препаратов, блокирующих выделение пищеварительных ферментов;
- полный отказ от пищи в течение нескольких суток;
- устранение дегидратации перорально или внутривенно;
- если функции печени не восстановились и желчные протоки перекрыты, то внутривенное кормление показано в течение продолжительного времени;
- гемосорбция – из крови следует удалить токсические вещества;
- показано к назначению препарат «Соматостатин»;
- антибиотики при инфекционной природе заболевания.
В тяжелых случаях показано хирургическое вмешательство. Строгим показанием к операции является инфицирование органа и отсутствие отклика на консервативную терапию.
При стерильном виде патологии показания к оперативному лечению является несостоятельность медикаментозного лечения, высокая вероятность инфицирования органа, распространение некротических процессов на прочие органы брюшины. Оперативное лечение подразделяют на 3 вида:
- Экстренное – в течение 24 часов с момента поступления пациента в стационар.
- Срочное – проводятся, если в течение 72 часов ситуация не улучшается.
- Поздние – назначают в течение 14 дней с момента госпитализации, если консервативная терапия не приносит облегчения.
Сложность оперативного лечения заключается в отсутствии единой методике показаний к проведению вмешательства и его срокам. Возвращение к нормальной жизни после операции зависит от поведения больного, так как соблюдать диету придется пожизненно.
Зачастую у пациентов с перенесенным панкреонекрозом развивается диабет из-за нарушения выработки инсулина.
Прогнозы
Прогнозы при этом заболевании печальны. Если обнаружен тотальный некроз, значит, диагноз определил уже патологоанатом. При прочих видах патологии шансы на выздоровление остаются низкими.
Так при проведенном экстренном хирургическом вмешательстве процент выживаемости пациентов составляет от 25 до 50%. Если же вмешательство проведено через 3 суток, то шансы на успех в 2 раза ниже, чем при экстренной хирургии.
Возможные осложнения – кровотечения, гнойные процессы, абсцессы – снижают шансы на выздоровление. Как правило, пациенту потребуется несколько вмешательств, длительный период нахождения в отделении реанимации, сложная реабилитация.
Поджелудочная железа – это нежный орган, заменить который невозможно, как и жить без нее. И нормальная работа этого органа зависит от поведения ее хозяина. Берегите ее.
Панкреонекроз (некроз поджелудочной железы)

Панкреонекроз (некроз поджелудочной железы) – это деструктивное заболевание поджелудочной железы, которое является серьезным осложнением острого или хронического панкреатита. Код панкреонекроза по МКБ-10 — K86.8.1. Характерная особенность этого грозного недуга – постепенное омертвление тканей поджелудочной железы. Это очень опасный диагноз, представляющий угрозу для жизни человека.
Отмирание этого органа происходит ввиду того, что ткани поджелудочной растворятся ферментами, которые она сама и вырабатывает. Как правило, этот процесс сочетается и с другими патологическими явлениями – воспалительными процессами, инфекцией и др.
Этот недуг является самым тяжелым осложнением панкреатита. Как правило, он поражает молодых людей в трудоспособном возрасте. Согласно медицинской статистике, эта болезнь составляет около 1% от всех фиксированных случаев острого живота. Однако количество случаев этой болезни в последнее время увеличивается. Настораживает и высокий уровень смертности при некрозе поджелудочной железы – он составляет 30-80%. Поэтому крайне важно своевременно диагностировать недуг и начать адекватное лечение незамедлительно.
Патогенез
Основой патогенеза панкреонекроза является сбой в механизме внутренней защиты поджелудочной от влияния панкреатических ферментов, которые ее разрушают. Если человек обильно употребляет спиртное и постоянно переедает, внешняя секреция существенно усиливается, протоки железы растягиваются, и отток панкреатических соков нарушается.
Некроз поджелудочной развивается на фоне панкреатита – воспалительного процесса поджелудочной железы, при котором часто происходит отмирание части или всего органа.
Поджелудочная железа — это важный для нормального функционирования организма орган. Его основные функции – продукция основных ферментов, участвующих в пищеварении, а также регулирование содержания сахара в крови ввиду выработки гормонов инсулина и глюкагона. Соответственно, дисфункция этого органа приводит к серьезным нарушениям общего состояния организма.
Когда человек чувствует голод, соки и ферменты транспортируются через соединительный проток в тонкую кишку, благодаря чему и обеспечивается ферментативная обработка пищи. Панкреатическая жидкость воздействует на кислую среду желудочного сока, нейтрализуя ее. В кишечнике пищеварительные ферменты расщепляют и перерабатывают вещества.
Поджелудочная вырабатывает основные пищеварительные ферменты:
Если у здоровых людей ферменты, которые вырабатывает поджелудочная, проявляют активность непосредственно в пищеварительном тракте, то у больных при поражении протоков железы ферменты влияют уже непосредственно на поджелудочную. На фоне повышения давления внутри протоков развивается отек паренхимы, разрушаются ацинусы поджелудочной железы, и протеолитические ферменты активируются преждевременно. Как следствие, железа «перетравливает» себя же. Вследствие активации липазы происходит некроз жировых клеток, под влиянием эластазы разрушаются сосуды, и активированные ферменты, а также продукты распада оказываются в кровотоке. При этом отмечается токсическое действие на все ткани и органы. Прежде всего, происходит поражение печени, почек, сердца, мозга.
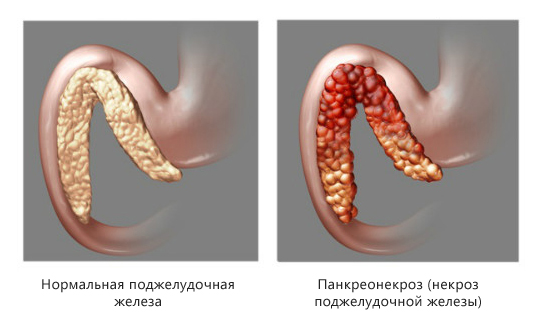
При панкреонекрозе определяется три стадии отмирания тканей:
- Токсемическая– в крови появляются токсины, имеющие бактериальное происхождение, железа активно вырабатывает ферменты.
- Развитие абсцесса – развивается гнойный воспалительный процесс тканей и органов, которые окружают поджелудочную.
- Гнойные изменения в тканях– если развивается гнойный сепсис, требуется немедленное оперативное вмешательство, так как это состояние угрожает жизни.
Классификация
В зависимости от преобладания повреждающих механизмов определяются три формы болезни:
- Жировая– при повышенной активности липазы разрушается жировая ткань поджелудочной. После того, как липаза оказывается за пределами панкреатической капсулы, она действует, провоцируя возникновение мест некроза в листках брюшины, большом и малом сальнике, брыжейке, внутренних органах. Как правило, при жировой форме впоследствии развивается тяжелый химический асептическийперитонит, полиорганная недостаточность.
- Геморрагическая– при повышенной активности эластазы преимущественно развиваются микроциркуляторные нарушения, вследствие чего развивается спазм сосудов поджелудочной. На протяжении короткого времени – нескольких дней, а иногда и часов – токсемия провоцирует парез сосудистой стенки, расширение сосудов, и кровоток в тканях железы замедляется. Это ведет к резкому увеличению вероятности образования тромбов, а позже — ишемического некроза. Изначально сосудистая стенка разрушается толще поджелудочной железы, позже – и в других органах. Следствием всех этих процессов является кровоизлияние в забрюшинную клетчатку и внутренние органы. Основной признак, которым характеризуется геморрагический панкреонекроз – это выпот в брюшную полость с наличием в нем крови. Болезнь развивается стремительно, поэтому в заключениях врачей можно часто увидеть вывод: «Причина смерти — геморрагический панкреонекроз».
- Смешанная– при примерно одинаковой активности эластазы и липазы одинаково выражены признаки жирового некроза и геморрагической имбибиции.
В зависимости от распространенности патологических проявлений определяют две формы:
- локальный(поражена одна область);
- диффузный(поражены две или больше областей).
В зависимости от темпов прогрессирования:
В зависимости от глубины поражения:
В зависимости от протекания болезни:
В зависимости от выраженности проявлений болезни определяют несколько ее степеней:
- Легкая степень – как правило, это отечный или диффузный некроз с необширными очагами.
- Средняя степень— диффузный или локальный с более выраженными очагами.
- Тяжелая степень — диффузный или тотальный с крупными очагами.
- Крайне тяжелая стадия – панкреонекроз сопровождается осложнениями, ведущими к необратимым последствиям и летальному исходу.
Причины
Определяют ряд факторов, провоцирующих некротические процессы в тканях поджелудочной:
- регулярное чрезмерное потребление спиртного;
- постоянное переедание, злоупотребление копченой, жареной и жирной пищей; ;
- камни в желчном пузыре;
- наличие травм брюшной полости и перенесенные хирургические вмешательства в этой области;
- тяжелые инфекционные заболевания.
Под воздействием этих факторов может развиваться дисфункция поджелудочной железы, что приводит к панкреатиту и панкреонекрозу. Но, как правило, панкреонекроз проявляется на фоне эпизодических приемов алкоголя. Исследования подтвердили, что в большинстве случаев панкреонекроз развивался после эпизода потребления спиртного в очень больших количествах.
Симптомы некроза поджелудочной железы
Признаки этого заболевания могут проявиться спустя несколько часов иди дней после того, как отмечалось влияние факторов, провоцирующих болезнь.

Основной признак – боли, проявляющиеся в левом подреберье. Также болевые ощущения могут отдавать в бока, спину, ощущаться под ложечкой. Боль является постоянной, достаточно интенсивной или умеренной. Она может быть опоясывающей, отдавать в плечо, лопатку, поэтому у человека может создаться впечатление, что развивается сердечный приступ. Боль становится сильнее после того, как больной поест. При этом может проявиться тошнота и многоразовая рвота. Панкреонекроз без боли невозможен.
Также вероятны следующие симптом панкреонекроза:
- покраснение кожи, так как из-за повреждения поджелудочной железы в кровь попадают вещества расширяющие сосуды; – следствие гниения и брожения в кишечнике;
- синюшные или багровые пятна на животе, ягодицах боках – так называемый симптом Грея-Тернера;
- кровотечения желудочно-кишечные – следствие разрушающего влияния ферментов на стенки сосудов;
- повышение температуры;
- напряженность передней брюшной стенки, болезненность при ее пальпации;
- сухость слизистых, кожи, жажда – следствие обезвоживания;
- понижение кровяного давления;
- спутанность сознания, бред.
Болезнь, как правило, начинается остро, и чаще всего первые ее признаки больные связывают с чрезмерным приемом алкоголя и существенным нарушением диеты. Медики свидетельствуют, что большая часть таких пациентов поступают в больницы еще в состоянии опьянения, что подтверждает стремительное развитие патологических изменений в железе. Существует прямая зависимость между выраженностью боли и степенью тяжести некроза. Если деструктивные изменения распространяются на нервные окончания, это ведет к постепенному снижению выраженности боли. Но этот признак в сочетании с интоксикацией является достаточно тревожным в плане прогноза.
После того, как появляется боль, спустя некоторое время больного начинает беспокоить рвота. Ее сложно укротить, и она не приносит облегчения. В рвотных массах присутствуют сгустки крови, желчь. Из-за постоянной рвоты развивается обезвоживание, что ведет к сухости кожи, обложенности языка. Постепенно замедляется диурез. Отмечается метеоризм, задержка стула и газов. Эти симптомы сопровождает лихорадка.
Вследствие колебания показателей глюкозы, токсемии и гиперферментемии поражается головной мозг и развивается энцефалопатия. Если воспалительный процесс прогрессирует, поджелудочная существенно увеличивается в размерах. В брюшной полости формируется инфильтрат. Такое состояние является опасным для жизни пациента.
Анализы и диагностика
При появлении подозрения на развитие некроза необходимо сразу же обратиться к врачу-терапевту. Специалист проводит осмотр, выясняет обстоятельства развития болезни. Он обязательно проводит пальпацию и определяет наличие, характер и место проявления боли. При подозрении на патологию железы больного осматривает эндокринолог. Если на железе обнаруживают опухоли, к процессу лечения подключается и специалист-онколог.
Чтобы установить диагноз, назначают инструментальное и лабораторное обследование.
Лабораторные исследования предусматривают расширенный анализ крови, так как при некрозе отмечаются следующие патологические изменения:
- Повышенный уровень сахара, повышенная зернистость лейкоцитов, нейтрофилов.
- Повышенный показатель СОЭ.
- Повышенный уровень эластаза, трипсина, гематокрита как следствие обезвоженности.
- Увеличение печеночных ферментов вследствие воспалительного процесса.
- На развитие некроза также указывает увеличенный уровень амилазы в моче.
- В процессе лабораторных исследований определяют состояние гормонов, пищеварительных ферментов.
Также в процессе диагностики могут назначать такие исследования:
- Ультразвуковое исследование – с целью определения неравномерности структуры тканей железы, выявления кист, абсцессов, жидкости в брюшной полости, камней в желчевыводящих путях. Также УЗИ дает возможность проанализировать, в каком состоянии протоки.
- Магниторезонансная томография, компьютерная томография – позволяют определить очаги развития болезни, размеры органа, а также узнать, развивается ли воспаление, есть ли отеки, абсцессы, новообразования, деформации.
- Ангиорграфия сосудов железы.
- Диагностическая лапароскопия.
- Пункция.
Окончательный диагноз специалист сможет поставить, только получив данные всех назначенных исследований.
Лечение
Если есть подозрение на развитие некроза, пациента необходимо сразу же госпитализировать. Ведь от своевременности лечения напрямую зависит благоприятность прогноза. Лечение проводят только в стационаре. Его схема зависит от того, насколько орган поражен. Если речь идет о ранней стадии, то хирургической операции часто удается избежать. Ведь такое вмешательство достаточно небезопасно, так как выяснить, какой именно орган пострадал, сложно.
В первые дни лечения практикуется лечебное голодание, далее – строгое соблюдение диеты.
Панкреонекроз
Панкреонекроз – деструктивное заболевание поджелудочной железы, являющееся осложнением острого панкреатита и приводящее к развитию полиорганной недостаточности. К проявлениям панкреонекроза относят острую опоясывающую боль в животе, упорную рвоту, тахикардию и энцефалопатию. Лабораторная диагностика предполагает определение уровня альфа-амилазы; инструментальная – проведение обзорной рентгенографии брюшной полости, УЗИ, КТ и МРТ поджелудочной железы, РХПГ, диагностической лапароскопии. Лечение включает в себя консервативные мероприятия (угнетение протеолитических ферментов, восстановление оттока соков поджелудочной железы, дезинтоксикацию и обезболивание) и оперативное вмешательство.
МКБ-10

Общие сведения
Панкреонекроз является наиболее тяжелым осложнением панкреатита, поражает в основном молодых трудоспособных людей, составляет 1% всех случаев острого живота. В основе патогенеза панкреонекроза лежит сбой механизмов внутренней защиты поджелудочной железы от разрушающего действия панкреатических ферментов.
В последнее время в России увеличивается количество острых панкреатитов – данная патология выходит на второе место после острого аппендицита в хирургических стационарах. Также растет и число деструктивных форм панкреатита, в частности панкреонекроза – до 20-25%. В разных клиниках летальность при деструкции поджелудочной железы достигает 30-80%. Ведущий способ снижения летальности при некрозе поджелудочной железы – своевременная диагностика, госпитализация и раннее начало патогенетического лечения.
Причины панкреонекроза
Причинами развития, как панкреатита, так и панкреонекроза, обычно являются нарушения диеты и эпизодический прием алкоголя. Исследования в области гастроэнтерологии показали, что панкреонекрозами обычно страдают люди, не склонные к постоянному употреблению алкоголя. Тем не менее, в подавляющем большинстве случаев началу панкреонекроза предшествует эпизод употребления спиртного в больших количествах. У пациентов, страдающих хроническим алкоголизмом, практически всегда развивается хронический панкреатит, редко осложняющийся панкреонекрозом. Первые признаки заболевания могут появиться спустя часы или сутки после действия провоцирующих факторов.
Патогенез
В основе патогенеза панкреонекроза лежит нарушение местных защитных механизмов поджелудочной железы. Обильный прием пищи и алкоголя приводит к значительному усилению внешней секреции, перерастяжению протоков поджелудочной железы, нарушению оттока панкреатических соков. Повышение внутрипротокового давления провоцирует отек паренхимы, разрушение ацинусов поджелудочной железы, преждевременную активацию протеолитических ферментов, которые и приводят к массивному некрозу ткани железы (самоперевариванию).
Активация липазы вызывает некроз жировых клеток, эластазы – разрушение сосудистой стенки. Активированные ферменты и продукты распада тканей, благодаря воздействию эластазы, попадают в кровоток, оказывая токсическое действие на все органы и ткани. В первую очередь страдают печень, почки, сердце, головной мозг.
Классификация
В зависимости от того, какие повреждающие механизмы лидируют в патогенезе, выделяют жировую, геморрагическую и смешанную формы панкреонекроза.
- Жировая форма. Если преобладает повышение активности липазы, происходит разрушение жировой ткани поджелудочной железы. Липаза попадает за пределы панкреатической капсулы, вызывая появление очагов некроза в большом и малом сальнике, листках брюшины, брыжейке, внутренних органах. Жировая форма панкреонекроза обычно оканчивается развитием тяжелейшего химического асептического перитонита, полиорганной недостаточности.
- Геморрагическая форма. В случае же преобладания микроциркуляторных нарушений развивается спазм сосудов поджелудочной железы, приводящий к быстрому нарастанию отека паренхимы. В течение нескольких часов или дней токсемия постепенно приводит к парезу сосудистой стенки, расширению сосудов и замедлению кровотока в тканях железы. Все это способствует повышенному тромбообразованию, а в дальнейшем – развитию ишемического некроза. Активация эластазы вызывает разрушение сосудистой стенки сначала в толще поджелудочной железы, затем и в других органах. В конечном итоге это ведет к геморрагическому пропитыванию панкреас, кровоизлияниям во внутренние органы и забрюшинную клетчатку. Признаком геморрагического панкреонекроза является выпот в брюшную полость с примесью крови.
- Смешанная форма. Если активность эластазы и липазы находятся примерно на одном уровне, развивается смешанная форма панкреонекроза. В этом случае явления жирового некроза и геморрагической имбибиции выражены одинаковы. При панкреонекрозе также значительно повышается уровень альфа-амилазы, однако в патогенезе этот факт не играет никакой роли. Измерение уровня амилазы имеет только клиническое значение.
Симптомы панкреонекроза
Развитие клиники панкреонекроза происходит в три этапа. Этому состоянию может предшествовать гнойный панкреатит, острый алкогольный панкреатит, билиарный панкреатит, геморрагический панкреатит. На первом этапе активное размножение бактерий в поджелудочной железе вызывает выраженную токсинемию и усиление панкреатической ферментативной активности. Пациента беспокоят лихорадка, рвота, неустойчивость стула. На втором этапе заболевания происходит гнойное и ферментативное расплавление тканей железы с формированием одной или нескольких каверн. На последней стадии воспалительный процесс распространяется на окружающие ткани, приводя к полиорганной недостаточности и смерти больного.
Заболевание имеет острое начало, обычно пациенты четко связывают появление первых симптомов с погрешностями в диете и приемом алкоголя. Около 70% больных поступают в стационар в состоянии сильного алкогольного опьянения, что говорит об очень быстром развитии патологических изменений в поджелудочной железе.
Первым симптомом обычно выступает острая опоясывающая боль, иррадиирующая в левую половину живота и поясницы, левое плечо. Безболевых форм панкреонекроза не бывает. Между выраженностью болевого синдрома и тяжестью некроза поджелудочной железы существует прямая зависимость. Распространение деструктивных изменений на нервные окончания приводит к постепенному уменьшению болевого синдрома, в сочетании с сохраняющейся интоксикацией это является плохим прогностическим признаком.
Через некоторое время после появления боли развивается неукротимая рвота, не связанная с приемом пищи и не приносящая облегчения. В рвотных массах содержится желчь, сгустки крови. Из-за рвоты развивается дегидратация, проявляющаяся сухостью кожи и слизистых, язык обложен, постепенно снижается темп диуреза. Развивается метеоризм кишечника, перистальтика ослаблена, отмечается задержка газов и стула. Интоксикация и дегидратация сопровождаются лихорадкой.
Токсемия, колебания уровня глюкозы в крови, гиперферментемия приводят к поражению головного мозга и развитию энцефалопатии, которая выражается спутанностью сознания, возбуждением, дезориентацией, вплоть до развития комы (примерно у трети пациентов).
Прогрессирование воспалительного процесса приводит к значительному увеличению поджелудочной железы в размерах, формированию инфильтрата в брюшной полости. Уже к пятым суткам от начала заболевания инфильтрат можно не только пропальпировать, но и увидеть невооруженным глазом. В проекции поджелудочной железы появляется гиперестезия кожи.
Осложнения
Указанные патологические сдвиги в организме приводят к формированию полиорганной недостаточности на фоне тяжелого токсического гепатита, нефрита, кардита, дыхательных нарушений. Панкреонекроз может осложняться шоком, перитонитом, абсцессом брюшной полости, желудочно-кишечными кровотечениями.
Из местных осложнений часто встречаются абсцесс, киста или ложная киста поджелудочной железы, ферментная недостаточность, фиброз поджелудочной железы, флегмона забрюшинной клетчатки, язвы ЖКТ, тромбоз воротной и мезентериальных вен.
Диагностика
Осмотр пациента должен осуществляться совместно гастроэнтерологом, хирургом, реаниматологом. Наличие панкреонекроза предполагает крайнюю тяжесть состояния пациента, поэтому во всех случаях рекомендуется госпитализация в отделение интенсивной терапии. В отделении производится постоянное определение ферментов поджелудочной железы в крови и моче. Плохим прогностическим признаком является прогрессирующий рост уровня амилазы либо резкий скачок данного показателя.
При физикальном осмотре отмечается вздутие живота, на боковых поверхностях передней брюшной стенки и пояснице появляются синюшные пятна (проявление внутренних гематом, кровоизлияний в мягкие ткани). Кожные покровы землисто-бледные или желтушные, мраморные, холодные. Тахикардия, артериальная гипотония, учащенное поверхностное дыхание являются признаком тяжелой интоксикации. Диагноз подтверждается с помощью:
- Рентгенодиагностики. Обзорная рентгенография органов брюшной полости позволяет выявить косвенные признаки воспалительного процесса. Введение контрастного вещества может дать возможность визуализировать фистулы поджелудочной железы. Исследовать состояние выводящих протоков поджелудочной железы, выявить причину застоя панкреатического сока позволяет ретроградная холангиопанкреатография.
- УЗИ-диагностики.Ультрасонография поджелудочной железы и желчных путей указывает на наличие камней в желчевыводящих протоках, увеличение и изменение структуры железы, анэхогенные очаги некроза в полости живота.
- Томографической диагностики. Более детально визуализировать патологические изменения можно с помощью МРТ поджелудочной железы, МРПХГ, компьютерной томографии.
- Диагностической операции. В сложных случаях проводится диагностическая лапароскопия – наиболее точный способ визуализации и постановки диагноза, оценки состояния поджелудочной железы и окружающих тканей и органов.
Дифференциальный диагноз проводят с кишечной непроходимостью, острыми воспалительными заболеваниями аппендикса, желчного пузыря, желчной коликой, перфорацией полого органа, тромбозом мезентериальных сосудов, инфарктом миокарда, разрывом аневризмы брюшной аорты.

КТ ОБП. Панкреонекроз. Диффузный отек и нарушение структуры поджелудочной железы, отсутствие накопления контраста в ее паренхиме.
Лечение панкреонекроза
Консервативная терапия
Лечение панкреонекроза начинают с обеспечения полного покоя воспаленной поджелудочной железе. Исключаются физические нагрузки, энтеральное питание, может назначаться промывание желудка прохладными растворами. Основными направлениями лечения являются обезболивание, обезвреживание протеолитических ферментов, дезинтоксикационная терапия.
- Аналгезия. Адекватное обезболивание включает в себя введение анальгетиков (при необходимости – наркотических), спазмолитиков, рассечение капсулы поджелудочной железы, новокаиновые блокады. Уменьшение отека железы под влиянием диуретиков приводит к угасанию болевого синдрома (так как ведет к ослаблению натяжения панкреатической капсулы).
- Инфузионная терапия. Дезинтоксикация проводится большим количеством инфузионных растворов под контролем диуреза. В инфузионный раствор добавляют апротинин. Обязательно назначаются антигистаминные препараты.
- Антибиотикотерапия. С целью профилактики гнойных осложнений проводится антибактериальная терапия антибиотиками широкого спектра действия. Симптоматическое лечение включает в себя противошоковые мероприятия, восстановление функции других органов и систем.
Хирургическое лечение
Практически во всех случаях развития панкреонекроза требуется проведение хирургического лечения для восстановления оттока панкреатических соков, удаления некротических масс (некрэктомия поджелудочной железы). В первые пять суток от начала патологического процесса проводить оперативное вмешательство не рекомендуется, так как в эти сроки еще невозможно оценить уровень некроза, зато повышается риск вторичного инфицирования и послеоперационных осложнений.
На этапе гнойного воспаления в брюшной полости могут использоваться разнообразные методики (пункционные, лапароскопические, лапаротомные) восстановления оттока из протоков поджелудочной железы; устранения некротических масс, воспалительного и геморрагического экссудата; остановки внутрибрюшного кровотечения. Для улучшения состояния внутренних органов может потребоваться дренирование брюшной полости.
Прогноз и профилактика
Составление прогноза для пациентов с панкреонекрозом является очень сложной задачей, так как зависит от многих обстоятельств. Значительно ухудшается прогноз при наличии одного или нескольких из следующих факторов: возраст более пятидесяти пяти лет, лейкоцитоз более 16х10 9 /л, гипергликемия, гипокальциемия, метаболический ацидоз, артериальная гипотензия, повышение уровня мочевины, ЛДГ и АСТ, значительные потери жидкости из кровеносного русла в ткани. Наличие семи из указанных критериев обеспечивает 100% летальность пациента. Профилактика панкреонекроза заключается в своевременном обращении за медицинской помощью, раннем начале лечения, в том числе и хирургического.
Панкреонекроз
Некроз в переводе с древнегреческого означает омертвение; так называют массовую и сравнительно быструю гибель клеток на каком-либо локальном участке, приводящую к необратимой функциональной несостоятельности органа, частичной или полной. Очевидно, что некротические процессы любой этиологии (инфекционной, ишемической и т.д.) чрезвычайно опасны, и в ряде случаев, – например, при гангрене, – спасти человеку жизнь может только немедленная ампутация пораженного органа с захватом некоторого объема смежной здоровой ткани.
Термин «панкреонекроз», согласно принципам медицинского словообразования, следует понимать как омертвение тканей поджелудочной железы (pancreas + necrosis). Учитывая жизненную важность данного органа, – а это железа смешанной секреции, выполняющая как экзокринные, так и эндокринные функции, – панкреонекроз во всех без исключения случаях представляет собой серьезную угрозу. Публикуемые в отношении панкреонекроза эпидемиологические сведения отличаются значительным разбросом: оценки зависят от дизайна статистического исследования, региона сбора данных, доминирующих правил медицинской регистрации (напр., в документации учитывается не панкреонекроз, а острый панкреатит) и ряда других факторов. Кроме того, следует понимать, что панкреонекроз как гистологический феномен достаточно сложен для прижизненной диагностики; точный и достоверный анализ конкретного случая возможен лишь при посмертном патоморфологическом исследовании. В силу указанных причин наблюдается широкий разброс, в частности, оценок летальности, связанной с некротической деструкцией тканей поджелудочной железы: в разных источниках этот показатель варьирует в пределах 20-90%, причем везде значительную долю умерших составляют лица наиболее активных, трудоспособных и перспективных статистических категорий. Возрастающую тревогу специалистов вызывает стойкая тенденция к учащению деструктивных форм поражения поджелудочной железы, что превращает панкреонекроз в тяжелую медико-социальную проблему, по значимости сопоставимую с онкопатологией. Ситуация усугубляется еще и тем, что существующие на данный момент терапевтические подходы во всех смыслах затратны и зачастую требуют практически перманентного применения (при сомнительной эффективности), а хирургические вмешательства на поджелудочной железе во всем мире пока остаются рискованными и прогностически неблагоприятными из-за чрезвычайной уязвимости органа.
Человек современный, образованный, мыслящий и способный делать выводы придет отсюда к однозначному заключению: единственное по-настоящему действенное «лекарство от панкреонекроза» – его профилактика. Учитывая особенности этиопатогенеза (см. ниже), предотвратить некротическое поражение поджелудочной железы не только необходимо; главное – это возможно.
«Sapienti sat», говорят медики. Разумному достаточно сказанного.
Причины
Как указано выше, поджелудочная железа очень уязвима к любым вредоносным воздействиям, будь то механические, химические, инфекционные и т.д. При любом нарушении оттока секретируемых пищеварительных ферментов эти агрессивно-расщепляющие соединения начинают перерабатывать саму железу, что лавинообразно приводит к отеку, воспалению и еще большему застою. Главная причина панкреонекроза – острый панкреатит, который, в свою очередь, чаще всего обусловлен приемом больших доз алкоголя в течение короткого времени, особенно на фоне потребления жирной и острой пищи. Иными словами, это тот случай, когда бурная однократная алкоголизация в сочетании с алиментарной (пищевой) атакой оказываются еще более опасными, чем систематическое «умеренное» пьянство. Просим обратить внимание на то, что демагогические речевые выкрутасы вроде такого: «следовательно, систематическое пьянство полезней», – глупы и совершенно неуместны, если, конечно, сознательно не стремиться к циррозу печени, инфаркту миокарда и алкогольному слабоумию.
Менее распространены неалкогольные факторы развития панкреонекроза: аутоиммунные воспаления поджелудочной железы, механические и токсические (вкл. медикаментозные) поражения, опухолевые процессы, несбалансированное питание.
Симптоматика
Классическая симптоматика панкреонекроза включает интенсивные боли в подреберье (правом, где головка поджелудочной железы примыкает к двенадцатиперстной кишке, или же в левом, где расположена хвостовая часть). Нередко болевой синдром носит опоясывающий характер, иррадиирует в область лопатки, руку и т.д. Учитывая многофункциональность железы и агрессивность ее секретов (особенно при попадании в кровоток), клиническая картина обычно полисимптомна и полиморфна: имеют место нарушения со стороны пищеварительной, сердечнососудистой, дыхательной, центральной и периферической нервной системы (выраженная диспепсия, колебания АД, гипертермия и гипергидроз, признаки общей интоксикации, почечная недостаточность, внутренние и подкожные геморрагии, угнетение мозговой активности вплоть до комы, и т.д.). Симптоматика развивается настолько быстро, что большинство пациентов стационируется еще в состоянии алкогольного опьянения.
К тяжелейшим, высоко летальным осложнениям относятся абсцессы и флегмоны, изъязвления желудочно-кишечного тракта, перитониты, ферментные дефициты, метаболические расстройства и др.
Диагностика
Идентификация панкреонекроза, оценка его масштабов и тяжести, – сложная задача, зачастую требующая совместного участия нескольких профильных специалистов. Производится срочное лабораторное исследование мочи и крови (прежде всего, анализ содержания ферментов). Назначается рентгенографическая и ультразвуковая диагностика органов брюшной полости; более информативными являются томографические методы (МРТ, МРПХГ, КТ). В ряде случаев методом выбора оказывается диагностическая лапароскопия.
Лечение
Острые и тяжелые формы панкреонекроза относятся к неотложным состояниям и требуют немедленной госпитализации. Интенсивная терапия включает меры по купированию болевого синдрома, дезинтоксикации, ИВЛ, парентеральному питанию, антибактериальной и противошоковой профилактике. Исключительно важной задачей является восстановление дренажа секретируемых поджелудочной железой ферментов; зачастую необходима ингибиция ее секреторной активности с заместительным введением пищеварительных ферментов извне.
Хирургическое вмешательство, малоинвазивное или полостное, требуется практически всегда, – для устранения нагноений, удаления некротических масс, восстановления нормальной циркуляции.
В дальнейшем разрабатывается индивидуальная терапевтическая стратегия, которая, однако, во всех случаях включает строгую диету – как универсальный, решающий и совершенно необходимый компонент лечения. Какому-либо прогнозированию, равно как и лечению, панкреонекроз поддается плохо; это тяжелое, малопредсказуемое и терапевтически резистентное состояние, во многих случаях требующее упорной и практически постоянной терапевтической поддержки.
Панкреонекроз

Панкреонекроз – осложнение такого тяжелого заболевания, как острый панкреатит (воспаление поджелудочной железы). Как правило, смертность при панкреонекрозе поджелудочной железы составляет 40-70%, и это только при условии, что пациентов начинают лечить своевременно с использованием самых современных медицинских методик.
Для некротического панкреатита характерно отмирание какого-либо участка или всей поджелудочной железы. Происходит это в результате воздействия на ткани определенных ферментов, которые вырабатывает сама поджелудочная железа, в сочетании с инфекционным процессом, перитонитом и другими обострениями.
Согласно статистике, порядка 70% больных панкреонекрозом длительное время в чрезмерном количестве употребляли алкогольные напитки. Еще 30% больных панкреонекрозом поджелудочной железы ранее болели желчнокаменной болезнью. Таким образом, самыми распространенными причинами панкреонекроза являются: злоупотребление спиртными напитками; регулярное переедание, злоупотребление слишком жирной или жареной пищей; тяжелые вирусные и инфекционные заболевания; желчнокаменная болезнь; язвенная болезнь желудка и 12-перстной кишки; перенесенные ранее оперативные вмешательства или травмы брюшной полости.
На сегодняшний день панкреонекроз считается одним из наиболее опасных заболеваний брюшной полости, при котором страдает не только поджелудочная, но также нарушается работа других органов пищеварения. В процессе прогрессирования заболевания происходит сначала отек поджелудочной железы, после чего в ней появляются участки некротической ткани. Если панкреонекроз вовремя не продиагностировать и не приступить к незамедлительному лечению, к процессу некроза поджелудочной нередко добавляется также и абсцесс.
Развитие этой тяжелой болезни происходит в три этапа: На первом этапе развития панкреонекроза происходит токсемия. На данном этапе у больного в крови появляются токсины, имеющие бактериальную природу. При этом в крови вовсе не обязательно наличие микробов, которые эти самые бактерии вырабатывают. Абсцесс образуется в поджелудочной железе на втором этапе панкреонекроза. Нередко абсцесс образуется и в близлежащих органах. На третьем этапе в тканях поджелудочной железы, а также в забрюшинной клетчатке происходят гнойные изменения.
Самым главным симптомом некроза поджелудочной является острая боль в левом подреберье, которая отдает в плечо, бок и спину, а иногда и в область сердца. Боль постоянная, но иногда может немного утихать, особенно если принять горизонтальное положение и прижать колени к животу. Характер болей во многом зависит от протекания панкреонекроза, его причин и формы: 6% больных характеризуют боль как умеренную; 10% из-за сильных болей находятся в состоянии коллапса; 40% больных испытывают острые боли; 44% описали боли как очень сильные, практически нестерпимые. Еще одним неотъемлемым симптомом панкреонекроза поджелудочной железы является рвота, которая, кстати сказать, облегчения пациенту не приносит. В результате постоянной рвоты у больного происходит обезвоживание организма. Так как в плазме крови у больного некрозом поджелудочной наблюдается увеличение концентрации вазоактивных компонентов, то еще одним косвенным симптомом является продолжительное покраснение лица. А вот когда больной входит в состояние коллапса, кожные покровы его, наоборот, бледнеют. При данном заболевании в крови повышается уровень эластазы, которая в чрезмерном количестве склонна разрушать кровеносные сосуды, что способствует возникновению кровотечений в пищеварительном тракте. Следствием разрушения кровеносных сосудов и некротических явлений в поджелудочной железе являются пятна на ягодицах сине-фиолетового цвета. Также их можно наблюдать на передней брюшной стенке, боках и вокруг пупка. Это далеко не все симптомы панкреонекроза. Например, при обследовании больного в плевральной, брюшной полости, а также в полости перикарда можно обнаружить выпот.
Прогноз данного заболевания во многом зависит от адекватного и своевременного лечения панкреонекроза, а также от степени поражения поджелудочной железы. Большое значение в успешном лечении играет ранняя диагностика заболевания. Преимущественно панкреонекроз у пациентов удается диагностировать на первой стадии. В качестве лечения панкреонекроза на первой стадии применяют медикаменты, при помощи которых блокируется работа поджелудочной железы. Операция при панкреонекрозе на первой стадии развития не является целесообразной, так как невозможно четко выявить, какой именно участок поджелудочной подвергся некрозу. Во избежание различных гнойных процессов больному помимо лекарственных препаратов, блокирующих работу поджелудочной железы, назначают антисептические и антибактериальные лекарственные средства, а также иммуностимуляторы.
При своевременном и правильном лечении панкреонекроза его прогрессирование можно остановить на ранней стадии без развития каких-либо серьезных осложнений. Однако гораздо чаще развивается воспаление, и поджелудочная железа уничтожает сама себя. Тогда целесообразно проведение операции при панкреонекрозе, которая подразумевает удаление разрушенной ткани поджелудочной железы. Операция при панкреонекрозе очень тяжело переносится пациентом и для хирурга также связана с определенным риском, поэтому прибегают к ней только в крайних случаях. Зачастую происходит интоксикация организма, когда многие органы просто отказываются работать.
Выжить при панкреонекрозе удается меньше, чем половине больных. Если же все-таки кому-то выпал счастливый билет, то на протяжении всей оставшейся жизни этому человеку необходимо очень бережно относиться к своему здоровью. На все излишества нужно наложить пожизненное табу. В пищу необходимо употреблять только тушеные или приготовленные на пару блюда дробными порциями по 5-6 раз в день. Вся еда должна быть нейтральной температуры – слишком горячая или холодная еда раздражает желудок и способствует активизации работы поджелудочной. Жирная пища также под запретом, так как она долго переваривается и излишне напрягает поджелудочную железу. Запрещено употреблять все соленое, сладкое и копченое, так как такая еда способствует воспалительным процессам. В пищу можно употреблять подсушенный хлеб, отварные овощи, кисломолочные продукты, нежирное мясо, легкие бульоны и каши на воде. Навсегда следует забыть о свежих овощах и фруктах, майонезе, специях, шоколаде, мягком хлебе, газированных напитках, молоке, различных консервах и алкоголе.


