Лучевая терапия при раке простаты (предстательной железы)
Ознакомьтесь с информацией о ведущих центрах лучевой терапии и приблизительной стоимостью лечения рака предстательной железы. В таблице указаны приблизительные цены, чтобы понять порядок стоимости лечения в конкретном центре. Конечная цена зависит от нескольких факторах: типа и формы опухоли, распространенности процесса, типа выбранной терапии.
| Центр лучевой терапии | Город | Приблизительная цена | Ускоритель |
|---|---|---|---|
| Медскан +7 499 450-66-76 |
Москва | 340 000 — 424 000 руб. | True-Beam |
| Специализированный центр лучевой и химиотерапии, ведущие врачи, со стажировкой за рубежом. | |||
| МИБС | Санкт-Петербург | 335 000 руб. | True-Beam Кибер-нож Протонная терапия |
| Ведущий частный центр радиотерапии в России. Все возможные виды лучевого лечения, хирургия, химотерапия. | |||
| Онкологический центр София +7 499 322-26-14 |
Москва | 400 000 — 500 000 руб. | True-Beam |
| Есть госпитализация и все методы онкологического лечения. | |||
| Европейский медицинский центр | Москва | 1 800 000 — 2 000 000 руб. | True-Beam |
| Европейский уровень лечения и цены. Применяются европейские протоколы лечения. | |||
| Центр томотерапии «Сакнур» +7 843 212-16-33 |
Казань | 280 000 руб. | Томотерапия |
| Центр томотерапии регионального значения. Аппарат последнего поколения. | |||
Подробную стоимость лучевой терапии при раке простаты уточняйте в центре после очной консультации или отправки документов для дистанционной консультации.
Получить бесплатную консультацию по лечению
Заполните форму, приложите документы и отправьте заявку. Ее рассмотрят врачи вышеперечисленных центров. После этого каждый центр свяжется с вами для консультации о возможности лечения.
Чтобы сразу получить подробную консультацию ведущих онкологов, загрузите имеющиеся у вас документы: выписки, результаты ПЭТ КТ, МРТ, КТ, онкомаркеры.
Радикальная лучевая терапия (ЛТ) – альтернативный вариант хирургическому лечению рака простаты I-II стадии. Учитывая, что средний возраст больных превышает 60 лет, последствия лучевой терапии при раке предстательной железы нередко менее опасны для жизни пациента, чем последствия операционного вмешательства.
В некоторых случаях лучевую терапию при раке простаты назначают после операции для снижения риска возникновения рецидивов. На поздних стадиях болезни (III-IV) лучевая терапия входит в схемы поддерживающего (паллиативного лечения), обеспечивая уменьшение болей и позволяя предупредить патологические переломы костей таза.
При лечении больных может использоваться как дистанционное воздействие, так и контактный метод (брахитерапия). В последнем случае уменьшается радиационная нагрузка на близлежащие органы и снижается до минимума вероятность развития импотенции. Также значительно меньшую лучевую нагрузку дают такие дистанционные системы как: Кибер-нож и TrueBeam.
Как проходит лучевое лечение рака предстательной железы
Лучевое лечение назначается после точной установки диагноза, оценки состояния лимфатических узлов и сканирования опухоли различными методами. Продолжительность курса дистанционной терапии составляет от 2-х до 6,5 недель в зависимости от выбранной тактики. Во время облучения больной с наполненным мочевым пузырем лежит на спине. Для лучшей визуализации патологического очага в процессе облучения в уретру может вводиться катетер с контрастным веществом, в прямую кишку – барий.
Введение источника излучения в ткани опухоли при проведении брахитерапии осуществляется под местным наркозом с помощью специальных игл-интростатов. Процедура занимает несколько минут и может проводиться однократно (при имплантации постоянного низкочастотного микро-излучателя) или многократно (при введении на непродолжительное время высокочастотных микро-излучателей).
Особенности питания при радиотерапии простаты
Режим питания при лучевой терапии рака предстательной железы устанавливается с учетом действия ионизирующего излучения на мочевой пузырь и кишечник. Необходимо избегать употребления молочных продуктов, богатых клетчаткой овощей, животных жиров, острой и жареной пищи. Для уменьшения интоксикации рекомендовано обильное питье. Принимать пищу нужно не реже 5-ти раз в день, небольшими порциями.
Последствия облучения рака простаты и возможные осложнения
Современные подходы и высокотехнологичная аппаратура сводят к минимуму риск возникновения осложнений и последствий при лучевой терапии рака простаты. Последствия лучевой терапии при раке предстательной железы подразделяются на острые и поздние.
Острые побочные эффекты, возникающие в процессе курса лучевой терапии простаты:
- воспаление мочеиспускательного канала (уретрит);
- воспаление прямой кишки (проктит);
- воспаление мочевого пузыря (цистит).
Устраняются с помощью медикаментозного лечения, не переходят в хроническую форму.
Отложенные по времени осложнения:
- хронические циститы и проктиты с кровотечениями;
- стриктуры (сужения мочеиспускательного канала).
Устраняются с помощью медикаментозной терапии, при необходимости – хирургическим способом. Возникают в редких случаях (не более чем у 5% больных).
В течение 5-ти лет после лечения дистанционными методами высока вероятность развития импотенции (30-50%).
Восстановление после лучевого лечения рака простаты
Если после операции больному требуется постельный режим и пребывание в условиях стационара, то после курса ЛТ восстановление, как правило, проходит дома. Восстановительный период при нормальном течении процесса реабилитации не превышает 2-х недель.
Если вам требуется второе мнение для уточнения диагноза или плана лечения, отправьте нам заявку и документы для консультации, или запишитесь на очную консультацию по телефону.

Светлана Андреевна Тер-Арутюнянц
Научная степень: кандидат медицинских наук
Специализация: радиотерапевт
Должность: врач-радиотерапевт
Место работы: онкоцентр «Медскан»
Город: Москва
Специалист в области лучевой терапии рака молочной железы, шейки и тела матки, органов головы и шеи, включая ротоглотку и язык, пищевода, прямой кишки, поджелудочной железы, кожи, гематологических заболеваний, опухолей головного мозга. Владеет стереотаксической лучевой терапией, методами VMAT, IMRT, техниками брахитерапии и внутритканевой лучевой терапии и др. Автор 15 научных работ. Постоянный участник профильных конференций и симпозиумов.
Последствия лучевой терапии при раке предстательной железы, процесс реабилитации
Существует лишь несколько подходов к лечению рака простаты, в отношении которых, даже среди урологов-онкологов, высказываются столь разные мнения. Многие согласны с тем, что при локализованной форме рака предстательной железы и при отсутствии метастазов вне тазовой области и в костях следует попытаться провести комплекс лечебных мероприятий носящих локально-консервативный характер.
Однако некоторые урологи продолжают считать, что количество случаев болезни, находящейся в ранней стадии (TI), так мало, что подтвердить эффективность локализованного подхода нереально, и во многих подобных ситуациях предпочитают использовать паллиативные методы лечения. Более радикально настроенные хирурги готовы удалить простату даже в тех случаях, когда опухоль распространяется только на ткани, расположенные в непосредственной близости от железы (опухоли до стадии III).
Для того чтобы уменьшить размер опухоли перед операцией, иногда используется гормонотерапия.
Существует два возможных подхода к лечению: радикальная простатэктомия и радикальная лучевая терапия. Радикальная хирургическая операция удаления предстательной железы с начала XX века постепенно начала приобретать популярность. Сейчас в ходе этой операции удаляется вся предстательная железа, частично мочеиспускательный канал, и семенные пузырьки вместе с окружающей соединительной тканью (фасцией Денонвилье). Операция показана только для больных, у которых опухоль не распространилась за пределы капсулы органа и метастазы отсутствуют.
Эта операция всегда была более популярна в США, чем в Великобритании. Доступ к железе возможен с позадилонной стороны или со стороны промежности. При доступе с позадилонной стороны при наличии показаний также возможно провести лимфоаденоэктомию тазовой области. Осложнения после операции описаны ниже.
Хотя радикальная лучевая терапия получила распространение сравнительно недавно, она используется более широко, чем хирургический метод лечения. Связано это с тем, что метод не имеет технических ограничений и может применяться в случаях, когда опухоль выходит за пределы капсулы или при ее боковом распространении.
По сравнению с радиологией, хирургия требует более основательной общей подготовки специалиста. Простата довольно устойчива к высоким дозам излучения, хотя переоблучение окружающих органов (мочевого пузыря, части мочеиспускательного канала и толстой кишки) может привести к серьезным осложнениям.
Трансперитонеальная интерстициальная имплантация источников излучения в предстательную железу.
Для достижения высокой локальной дозы (более 160 Гр) используются микроисточники I 125 .
Определение местонахождения предстательной железы проводится с помощью трансрсктального ультразвукового сканирования, что позволяет не прибегать к полостной операции/
При облучении больных, отобранных для проведения курса лучевой терапии, на всю железу и на примыкающую область дается большая доза радиации. Хотя раньше практиковалось интерстициальное облучение с использованием техники имплантации радиевого источника в простату, сейчас предпочитают облучать внешним пучком.
Согласно общепринятой точке зрения, для проявления цитотоксического эффекта общая поглощенная доза облучения должна быть не менее 70 Гр. Облучение должно проводиться в режиме фракционирования дозы в течение 7 недель (или за более короткий период, при соответствующем увеличении фракции дозы). В настоящее время растет число сторонников применения более высоких доз. Некоторые онкологи рекомендуют облучать также тазовую область, мотивируя это возможностью локального распространения опухоли или наличием метастазов в лимфоузлах, которые не были обнаружены при обследовании.
Правда сейчас число сторонников этой точки зрения становится меньше, чем 20 лет назад. Оптимальный размер облучаемой области является предметом дискуссий, так же как при раке мочевого пузыря. Радиологи, предпочитающие не облучать тазовую область, отмечают, что профилактическое облучение тазовых лимфатических узлов не увеличивает выживаемость больных. Если не облучать тазовую область, то оказывается возможным дать большую дозу на основную мишень — первичную опухоль.
Для достижения высокого уровня поглощенной дозы применяется различная техника облучения. Всегда необходимо облучать в режиме наложения множественных полей, иногда следует отдавать предпочтение высоковольтному оборудованию. Все более широко применяется радикальная конформационная лучевая терапия, и облучение с использованием метода модуляции интенсивности дозы. При этом снижается побочный эффект радиации на прямую кишку, который проявляется в развитии проктита и ректальных кровотечений.
Альтернативой внешнему облучению является применение интерстициальных имплантов, содержащих микроисточники радиоактивного изотопа, обычно 125 I как источник облучения органа, а при необходимости и примыкающих тканей. При этом достигается очень высокая локальная доза излучения (превышающая 160 Гр) при относительно небольшом побочном эффекте. За последние 5 лет техника стала очень популярной. В таблице ниже сведены результаты лечения рака предстательной железы с применением различных схем лучевой терапии, полученные в различных клиниках США.
К числу недавних и перспективных методов относится брахитерапия с применением кратковременного облучения в высокой дозе, обычно с использованием линейного источника 192 Ir, и фотодинамическая терапия (ФДТ) с использованием внутриорганной имплантации источника под прямым визуальным контролем.
Сообщалось, что продолжительость жизни больных после проведения радикальной хирургической операции оказалась сравнимой с ожидаемой для мужчин соответствующей возрастной группы. Однако группы сравнения не были рандомизированы, и в контрольной группе не учитывались анамнестические данные.

1 PSA 2 Восьмилетний результат.
3 По достижении минимального уровня не наблюдалось двух последовательных волн подъема уровня PSA.
4 Три последовательных волны подъема PSA, наблюдаемые по достижении минимального уровня, было принято считать признаком неэффективности лечения.
5 Пятилетний результат.
6 Девятилетний результат.
Результаты радикального лечения рака простаты
Оценка результатов лечения рака предстательной железы затруднительна, поскольку симптоматика самого заболевания неопределенна, и часто оно протекает безболезненно. Кроме того, необходимо учитывать, что в любой группе пожилых мужчин будет наблюдаться повышенная смертность. Однако последние данные MRC подтверждают точку зрения о необходимости возможно более раннего медицинского вмешательства, даже в случаях, когда опухоль находится на поздних стадиях развития.
В нескольких клиниках после проведения курса лучевой терапии наблюдались большие группы больных. При этом часть больных наблюдалась достаточно долго и, вероятно, даже продолжала лечиться, хотя трудно конкретизировать, что вкладывалось в это понятие применительно к мужчинам пожилого возраста. Так, в одной из групп 136 больным с локализованной опухолью была сделана операция лимфаденэктомии, без удаления предстательной железы, и назначен курс радикальной лучевой терапии.
Спустя 15 лет у 60 человек (44%) не было обнаружено рецидивов опухоли; при этом 34 человека из 60 умерли от других причин. При наблюдении за этими больными следует иметь в виду, что после облучения предстательной железы биоптаты в течение некоторого времени (до одного года) еще могут содержать злокачественные клетки. При этом клинические данные не свидетельствуют о том, что лечение было неэффективным. До 60% больных с локальной опухолью могут показывать положительные результаты анализа биоптатов на протяжении срока до 9 месяцев после лечения.
При анализе биоптатов через 12-30 месяцев без проведения дополнительного лечения положительный результат получен лишь у 24% больных. Попытки разработать основные руководящие принципы терапии локализованных форм рака предстательной железы привели к мнению о том, что результаты хирургического лечения и лучевой терапии примерно одинаковы, или что, по крайней мере, имеющиеся результаты не позволяют прийти к однозначному выводу. Крайне важную роль играет отбор групп больных. Интересно, что наблюдение за больными с локализованными опухолями, находящимися на начальных или промежуточных стадиях роста, позволили прийти к выводу о том, что «за 5-10 лет увеличение выживаемости больных можно выразить более, чем скромной цифрой» Это высказывание противоречит данным, изложенным в отчете MRC.
В таблице ниже перечислены осложнения, наблюдаемые при лечении рака предстательной железы. Осложнения хирургического лечения включают летальность самой операции (1,5-5%), развитие у большинства больных устойчивой импотенции (если при операции не применялись меры к сохранению соответствующих периферических нервов), частые позывы на мочеиспускание и недержание мочи (около 10-15%).
Также могут наблюдаться ректовезикальные фистулы и повреждения мочеточников. Важнейшие осложнения радикальной лучевой терапии включают диарею, дизурию и реакцию кожи промежности, иногда сильную. К числу отдаленных последствий относятся развитие подкожного фиброза, стриктура мочеиспускательного канала, и уменьшение емкости мочевого пузыря за счет фиброзного разрастания эпителия. При облучении с заполненным пузырем экранируется область тонкого кишечника. После лучевой терапии отмечается относительно низкий процент случаев развития импотенции, что является ценным преимуществом метода.

Радикальная хирургическая операция или гормональная терапия рака предстательной железы всегда приводят к импотенции, если при операции не предпринимаются меры по сохранению соответствующих периферических нервов. Однако даже после радикального облучения предстательной железы количество случаев развития импотенции не превышает 50%. Использование техники проведения простатэктомии с сохранением периферических нервов за последние 10 лет привело к увеличению популярности хирургического метода лечения рака предстательной железы, по крайней мере в США. К числу дополнительных методов, позволяющих снизить риск развития побочных эффектов, относится лапароскопическая хирургия и/или стимуляция нерва во время операции.
Исследуются возможности применения криохирургии и сфокусированного пучка ультразвуковых волн высокой интенсивности.
Несмотря на колоссальный клинический опыт, накопленный в области радикальных методов лечения различных стадий рака предстательной железы, еще существуют сторонники политики выжидания и тщательного наблюдения за ходом болезни. Такую политику нельзя считать разумной. В течение 20 лет шведские онкологи наблюдали за больными раком предстательной железы. Оказалось, что в ряде случаев прогрессирующий рост опухоли и образование метастазов наблюдались только через 15 лет.
Всего под наблюдением находилось 223 больных с локализованным раком предстательной железы на ранней стадии развития. При локализации опухоли в пределах органа больные не проходили курс первичного лечения. Если выявлялось развитие опухоли с появлением соответствующих симптомов, больным назначали эстрогены или проводили орхиэктомию. В течение первых 15 лет в большинстве случаев рак развивался безболезненно: 25 больных (11%) умерли от рака предстательной железы. За время наблюдения умерли еще десять больных. Тем не менее в период от 15 до 20 лет отмечалось существенное снижение кумулятивной выживаемости без признаков заболевания (с 45% до 36%).
Также снизилась выживаемость в группе больных без признаков метастазирования опухоли (с 76,9% до 51,2%) и в группе, в которой единственной причиной смертности был рак предстательной железы (с 78,7 до 54,4%). В течение первых 15 лет смертность от рака простаты увеличилась с 15 на 1000 (95%-й доверительный интервал составлял 10-21 на 1000) человеко-лет до 44 на 1000 (22-88 на 1000) человеко-лет в последующем периоде наблюдения (Р=0,01). В одной из последних публикаций сообщается о том, что темп увеличения уровня PSA после проведения радикальной простэктомии может служить хорошим прогностическим фактором.
Видео этиология, патогенез рака простаты
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лучевая терапия при раке простаты
Лучевая терапия с середины 20 века стала рассматриваться в качестве альтернативы классическому хирургическому методу и активно изучаться. Ведь при большинстве операций не удается избежать повреждений сосудистых и нервных структур, находящихся рядом с предстательной железой. Это приводит к осложнениям: недержанию мочи (после операции от этого страдает каждый 5-й пациент) и импотенции.
Облучение опухоли простаты способствует достижению длительного контроля над ней и даже излечению от заболевания, помогает избежать неприятных побочных эффектов.
Методики лучевой терапии при раке простаты
В медицинской практике применяются различные «лучевые методики» лечения рака предстательной железы, имеющие свои особенности и ограничения.
Классическая лучевая терапия
Многочисленные исследования, посвященные лучевой терапии простаты, показали, что для стойкого излечения от опухоли необходимо воздействие высокой дозы излучения (100Гр-140Гр).
При дистанционной лучевой терапии сложно обеспечить ее точное подведение к пораженной простате. Это, с одной стороны, приводит к тому, что у одних больных не удается достигнуть стойкого контроля над опухолью, а у других — излечение сопровождается повреждением прилегающих к предстательной железе органов – прямой кишки, мочевого пузыря.
Кроме того, необходима очень длительная дистанционная лучевая терапия, лечение рака простаты должно проходить ежедневно, на протяжении 8-10 недель.

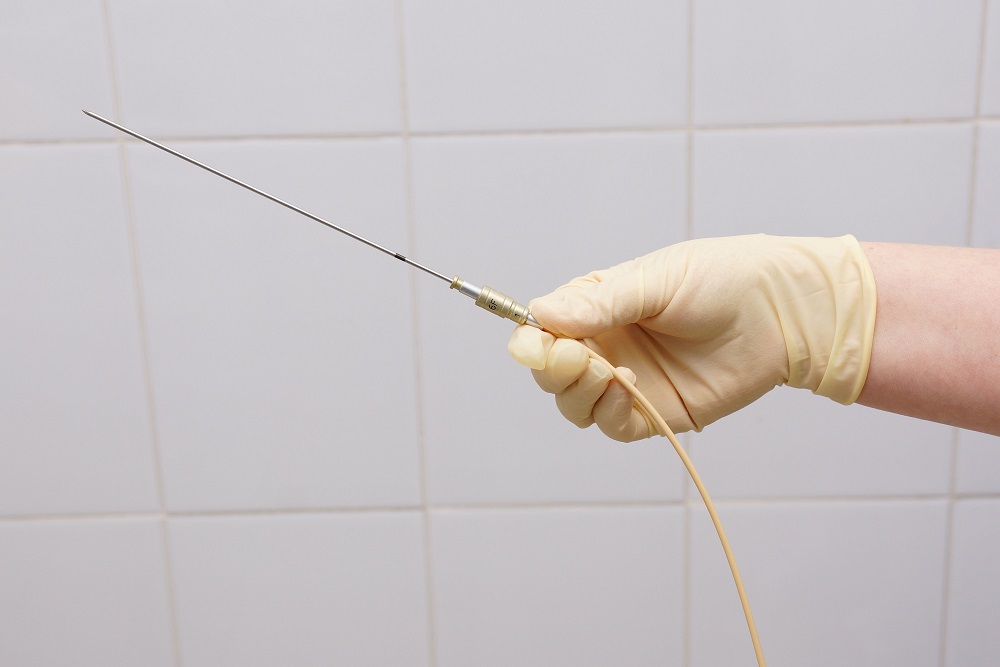
Брахитерапия
Брахитерапия — один из самых востребованных радиологических методов, так называют облучение с высокой избирательностью подведения дозы.
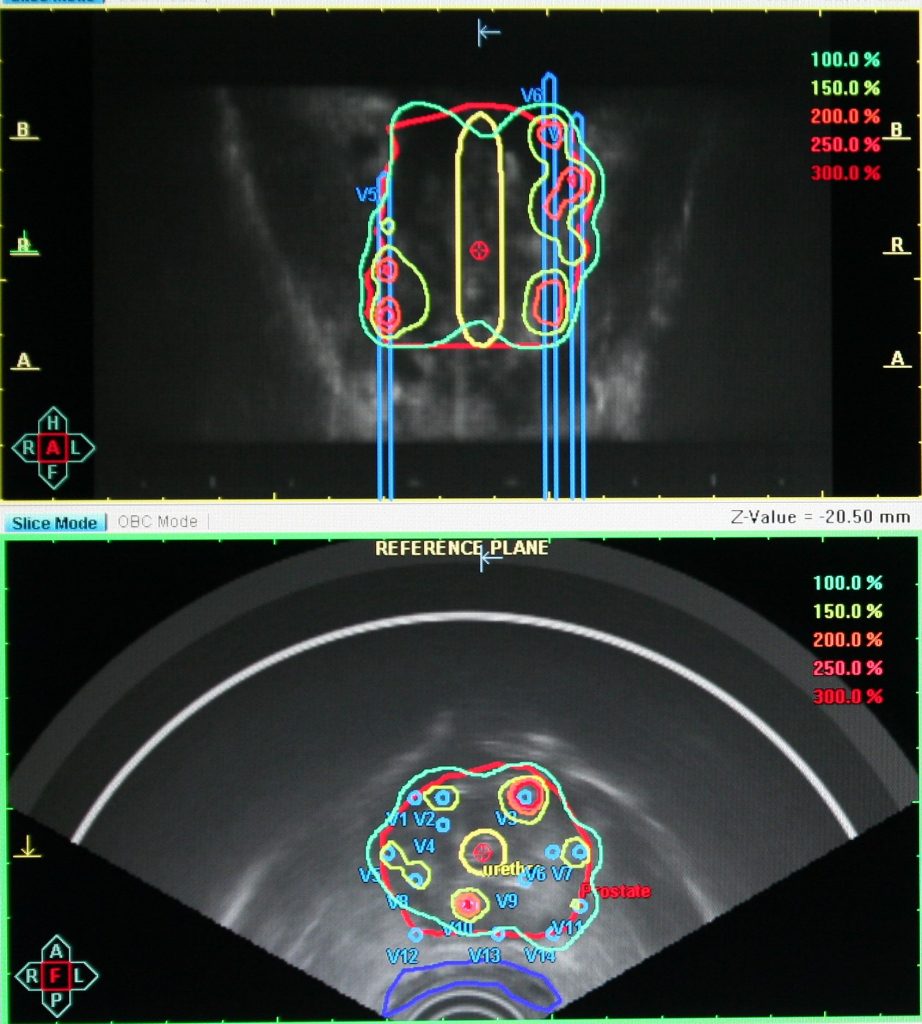
Его основная особенность — предстательная железа, пораженная опухолевым процессом, облучается «изнутри», источники излучения вводятся в железу.
Это позволяет бороться с опухолью высокими дозами (100Гр-140Гр и выше), избегая повышенного риска лучевого поражения здоровых тканей.
Стереотаксическое облучение предстательной железы
Стереотаксическое облучение — самый молодой метод высокоточной лучевой терапии рака предстательной железы. Такое облучение осуществляется на специализированных ускорителях, которые снабжены сложными «системами наведения» лучевого пучка на мишень, в данном случае – предстательную железу. Обычно, лечение состоит из 4-6 сеансов стереотаксиса.
Оно может выполняться даже больным с серьезной сопутствующей патологией, например, перенесшим инфаркт миокарда, с облитерирующими заболеваниями сосудов и т.д.

Дозы облучения, как правило, ниже, чем при высокодозной брахитерапии. Поэтому стереотаксическая лучевая терапия чаще используется при лечении пациентов с наиболее благоприятно протекающим ранним раком предстательной железы.
Опыт НИИ онкологии им. Н.Н. Петрова
НИИ онкологии им. Н.Н. Петрова — одно из ведущих лечебных учреждений России, занимающееся излечением от рака предстательной железы.
Институтом накоплен опыт хирургического и лекарственного лечения, проведено более 400 сеансов высокодозной брахитерапии рака предстательной железы, десятки сеансов стереотаксической лучевой терапии. Лечение осуществляется в рамках государственной федеральной программы, бесплатно для граждан России.
Лучевая терапия простаты – один из приоритетов института онкологии: его специалистами разрабатываются оптимальные алгоритмы лечения с помощью брахитерапии и стереотаксической лучевой терапии, а также сочетание «дистанционных лучей» и брахитерапии.


Авторская публикация:
НОВИКОВ СЕРГЕЙ НИКОЛАЕВИЧ
радиолог, онколог, радиотерапевт
ведущий научный сотрудник, заведующий отделением
НИИ онкологии им Н.Н. Петрова
Хирургическое лечение рака простаты
Операции при раке простаты выполняются как с целью радикального удаления опухоли, так и для паллиативного лечения, когда требуется устранить жизнеугрожающие осложнения. Радикальная операция называется простатэктомией и выполняется пациентам с локализованными и некоторыми местнораспространенными формами рака простаты с целью полного излечения.
Показания и противопоказания
Показанием к хирургическому лечению являются локализованные и некоторые виды местнораспространенного рака предстательной железы.
Операция по радикальному удалению рака простаты не показана в следующих случаях:
- ожидаемая продолжительность жизни больного менее 10 лет;
- опухоль стадии Т1а при ожидаемой продолжительности жизни менее 15 лет;
- Опухоли менее 7 баллов по шкале Глисона.
В таких ситуациях проводится органосохраняющее лечение другими противоопухолевыми методами, например, с помощью брахитерапии, дистанционной лучевой терапии и гормональной терапии.
Простатэктомия не показана и в случаях, когда есть сомнения в возможной радикальности операции, например, если рак простаты выходит за пределы капсулы органа, когда есть отдаленные метастазы, или имеются другие неблагоприятные факторы (ПСА выше 20 нг/мл, более 8 баллов по шкале Глисона).
Преимущества хирургического вмешательства при раке простаты
- Полное удаление злокачественной ткани при условии, что опухоль не выходит за пределы капсулы простаты.
- Возможность точного стадирования новообразования. Это позволяет при необходимости назначить дополнительное противоопухолевое лечение.
- Жесткий контроль уровня ПСА. В идеале после радикальной простатэктомии ПСА должен стремиться к 0. Если его уровень начинает расти, следует исключить рецидив заболевания.
- Устраняются симптомы, сопутствующие гиперплазии простаты, например, нарушение мочеиспускания.
Виды оперативного лечения рака простаты
Выделяют несколько видов радикальной простатэктомии:
Открытые операции, которые выполняются через продольные разрезы:
- позадилонная простатэктомия,
- перинеальная простатэктомия.
Позадилонная простатэктомия
Такая операция более предпочтительна по сравнению с перинеальной простатэктомией, поскольку обеспечивает свободный доступ к тазовым лимфоузлам и позволяет применить нервосберегающую технику. Но, с другой стороны, здесь необходим обширный разрез и вскрытие брюшной полости, что неблагоприятно сказывается на сроках восстановления пациента.
Операция проводится следующим способом:
- Пациент располагается на операционном столе с опущенной головной частью, т.е. в положении Тренделенбурга.
- Проводится антисептическая обработка операционного поля и введение мочевого катетера в уретру.
- Выполняется разрез от лона до пупка размером приблизительно 10-12 см.
- Мягкие ткани послойно рассекаются до обеспечения доступа в залобковое пространство.
- Выполняется ревизия и удаление тазовых лимфатических узлов.
- Далее выделяется, прошивается и пересекается дорзальный венозный комплекс.
- Затем переходят к манипуляциям на уретре. Ее пересекают и катетер выводят в рану.
- Выделяют и удаляют простату вместе с семенными пузырьками, отсекая ее от шейки мочевого пузыря.
- Накладывают анастомоз между мочевым пузырем и уретрой. В рану устанавливают дренаж и производят ее послойное ушивание.
Перинеальная простатэктомия
Перинеальная простатэктомия выполняется через разрез в области промежности — пространства между анусом и половым членом. Такая техника операции применяется редко ввиду своих недостатков — она не обеспечивает доступа к тазовым лимфоузлам (их приходится оперировать отдельно с помощью эндоскопической техники), есть более высокие риски повреждения прямой кишки и образования свищей. Кроме того, могут быть проблемы при попытке выполнить нервосберегающую операцию.
Однако перинеальная простатэктомия имеет и некоторые преимущества:
- меньшая травматичность, а соответственно, меньший период восстановления пациента;
- меньше кровопотеря, реже требуется гемотрансфузия;
- более комфортный доступ для наложения пузырно-уретрального анастомоза.
Перинеальная простатэктомия может быть рекомендована пациентам с морбидным ожирением, а также больным со спаечным процессом в брюшной полости.
Нервосберегающая простатэктомия
Нервосберегающая простатэктомия позволяет сохранить эректильную функцию после операции. Такой вид вмешательства подходит не всем пациентам. Целесообразно ее выполнять в следующих случаях:
- сохранная половая функция на дооперационном этапе;
- стадия рака менее Т2b;
- уровень ПСА не превышает 10 нг/мл;
- индекс по шкале Глисона менее 4;
- отсутствие фиброзных и спаечных процессов в области малого таза.
Радикальная нервосберегающая операция может выполняться 2 методами диссекции:
- Интрафасциально. В этом случае оставляется весь сосудисто-нервный пучок.
- Интерфасциально — часть нервнососудистого пучка может быть удалена.
Следует отметить, что даже при нервосберегающей операции, возможны временные проблемы с эрекцией. В среднем на восстановление уходит около 2 лет. Стоит отметить, что после удаления простаты во время оргазма не будет выброса семенной жидкости. Такое явление называется «сухим оргазмом». Кроме того, если пациент желает в будущем иметь детей, ему необходимо позаботиться о криоконсервации спермы заранее, до госпитализации в стационар.
Подготовка к операции
В рамках подготовки к удалению простаты пациент проходит полное диагностическое обследование, направленное на определение стадии основного заболевания, а также стандартное обследование, необходимое перед любым хирургическим вмешательством (анализы, ЭКГ, консультации узких специалистов и др.).
Уже на этом этапе рекомендуется позаботиться о послеоперационном периоде:
- Начать выполнять упражнения Кегеля для укрепления мышц тазового дна. Это поможет быстрее устранить проблемы с мочеиспусканием после извлечения катетера.
- Подготовить свободную одежду, которая не будет стеснять движений в области паха.
- Подготовить мягкую подстилку, например, подушку из поролона, которая облегчит давление на промежность во время сидения.
- Запастись средствами личной гигиены, необходимыми при недержании мочи — урологические прокладки, подгузники для взрослых и другие аксессуары (о них мы расскажем ниже).
- Обсудить с лечащим врачом все нюансы операции и послеоперационного периода, чтобы они не стали неприятным сюрпризом.
Вечером перед операцией необходимо очистить кишечник с помощью слабительного или клизмы. Начиная с 10 часов вечера, нельзя принимать пищу и пить. Кроме того, необходимо удалить волосы на лобке, промежности и животе.

Возможные осложнения после удаления рака простаты
Осложнения при удалении простаты делятся на интраоперационные (происходят непосредственно во время операции), ранние послеоперационные и поздние послеоперационные.
К интраоперационным осложнениям относят:
- Кровотечения. При большой кровопотере может потребоваться переливание компонентов крови.
- Травмы прямой кишки. Требуется ушивание повреждения.
- Повреждение мочеточников.
Ранние послеоперационные осложнения:
- несостоятельность пузырно-уретрального анастомоза;
- лимфорея;
- лимфоцеле — отек мошонки.
К поздним послеоперационным осложнениям относят стриктуры (сужения) анастомоза, уретры и недержание мочи.
Реабилитация после удаления рака простаты
Восстановление в стационаре
Непосредственно после операции пациент находится в реанимации или палате интенсивной терапии. Если все в порядке, на следующий день его переводят в профильное отделение.
В раннем послеоперационном периоде приоритетными задачами является уменьшение болевого синдрома, уход за раной и мочевым катетером.
Чтобы уменьшить боль назначаются анальгетики, в том числе наркотического ряда. Многие пациенты опасаются этого и даже отказываются принимать обезболивающее. Здесь следует отметить, что хорошее обезболивание обеспечивает раннюю мобилизацию, что, в свою очередь, уменьшает вероятность развития таких осложнений как тромбозы, госпитальные пневмонии, спаечная болезнь.
Повязка на швах будет меняться медсестрой по мере необходимости. При физических нагрузках может возникать сильная боль в месте разреза, поэтому его можно придерживать подушкой. Это поможет при чихании, кашле, подъеме с кровати, опорожнении кишечника. Когда пациент начинает ходить, рекомендуется использовать послеоперационный бандаж.
Вставать с постели рекомендуется уже к концу первых суток после операции. Сначала можно посидеть, чтобы почувствовать себя увереннее, а затем уже встать и по возможности сделать несколько шагов. Если пациенту предписан строгий постельный режим, необходимо переворачиваться в постели каждые 2 часа и делать дыхательную гимнастику.
Выписка
Выписка осуществляется после того, как пациент сможет активно двигаться, и у него наладится работа кишечника. Перед тем, как отпустить больного домой, ему удаляют дренаж и обучают уходу за раной, мочевым катетером и мочеприемником. Подавляющее большинство людей справляется с этими процедурами самостоятельно, но можно попросить о помощи близких.
Реабилитация дома
Первое время дома нужно больше отдыхать. Улучшение общего самочувствия в среднем наступает через 4-6 недель. К этому времени большинство мужчин чувствуют силы вернуться на работу.
Пока происходит восстановление, рекомендуется придерживаться щадящего режима — избегать поднятия тяжестей более 4 кг и энергичных упражнений. Начиная со 2-ой недели, нужно расширять свою активность — увеличивать длительность прогулок, постепенно возвращаться к повседневным делам, вождению автомобиля.
Кроме того, если появилось покраснение, уплотнение, необычная боль, раневое отделяемое — нужно немедленно обратиться к хирургу. Если швы уже сняли, можно принимать водные гигиенические процедуры, избегая трения в области раны.
Важно следить за питанием. Нужно употреблять достаточное количество белков, жиров и углеводов, соблюдать энергетический баланс, употреблять в достаточном количестве овощи и фрукты. Очень важно не допускать запоров, поскольку натуживание брюшной стенки может негативно сказаться на состоянии прооперированных тканей и спровоцировать несостоятельность уретро-везикального анастомоза.
Некоторые пациенты отправляются домой вместе с мочевым катетером. О том, как за ним ухаживать, доктор расскажет при выписке. Удаление катетера осуществляется на 6-14 сутки после операции, при этом первое время будет наблюдаться полное недержание мочи. Чтобы пережить эти неудобства, лучше захватить с собой урологические прокладки или памперсы для взрослых.
Подтекание и недержание мочи наблюдаются в течение нескольких дней или недель, при этом пациенты могут испытывать следующие симптомы:
- мочеиспускание более 8 раз в сутки;
- учащенное мочеиспускание;
- императивные позывы — резкие, болезненные позывы к мочеиспусканию;
- императивное недержание мочи — непроизвольное мочеиспускание при императивных позывах;
- затруднение мочеиспускания. Это явление возникает редко и, как правило, обусловлено стенозом анастомоза;
- недержание мочи при физической нагрузке.
Нормализация мочеиспускания наблюдается в течение 3-х месяцев. Если за этот период остаются проблемы, необходимо рассматривать варианты медикаментозного, физиотерапевтического или хирургического лечения.
Прогноз и стоимость лечения
Прогноз после радикальной простатэктомии благоприятный. Подавляющее большинство мужчин возвращаются к привычному образу жизни в течение нескольких месяцев, необходимо только проходить регулярное обследование у участкового онколога для своевременного обнаружения возможного рецидива.
Стоимость операции определяется видом хирургического вмешательства. В нашей клинике цены начинаются от 162 600 руб.
Несмотря на благоприятный прогноз при раке предстательной железы, лечением данного заболевания должны заниматься врачи-онкологи, имеющие большой опыт в данной области. Только в этом случае можно рассчитывать на достижение максимального результата.
Лучевая терапия рака простаты
В лучевой терапии (радиотерапии) используются волны высокой энергии для лечения рака простаты.
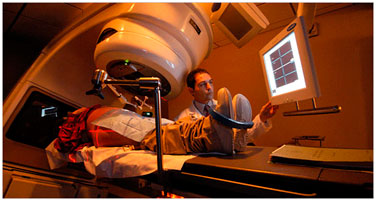
Лучевая терапия рака ростаты применяется:
- Для начального лечения опухоли предстательной железы низкой степени (по шкале Глисона), находящегося в пределах железы.
- Как начальное лечение распространенного рака простаты (выходящего за пределы железы) в комбинации с гормональной терапией.
- В случае неполного удаления опухоли во время операции или ее повторного появления.
- В случае распространенной опухоли предстательной железы с метастазами – для уменьшения размеров опухоли и облегчения симптомов заболевания.
Лучевая терапия рака простаты проводится двумя основными методами:
- наружная лучевая терапия рака простаты;
- внутренняя лучевая терапия, или брахитерапия, также носящая название интерстициальной лучевой терапии рака простаты.
Также существуют методики предотвращения и лечения костных метастазов рака простаты путем введения в организм препаратов, содержащих радиоактивные вещества.
В данной статье мы подробно поговорим о наружной лучевой терапии рака простаты.
Лучевая терапия рака простаты проводиться путем фокусирования радиационных лучей на объекте лечения с помощью специальной машины, располагающейся вне организма человека.
Количество радиации, используемое во время терапии, подбирается индивидуально для каждого пациента и зависит от степени и стадии рака простаты.
По данным литературы существует завимимость результатов лучевой терапии рака простаты от уровня ПСА до начала лечения. У 89-92% мужчин, имеющих до лечения уровень ПСА менее 10 нг/мл, концентрация ПСА оставалась стабильной в течение более пяти лет после лечения. Мужчины с концентрацией ПСА 10-20 нг/мл до лучевой терапии, имели 82-86-процентный шанс отсутствия рецидивав течение пяти лет после лечения. У пациентов с уровнем ПСА более 20 нг/мл лишь в 26-63% случаев наблюдался стабильный уровень ПСА в течение пяти лет после лечения.
Традиционная наружная лучевая терапия рака простаты
Во время облучения используются рентгеновские лучи высокой энергии. Перед началом курса лечения выполняются визуализирующие исследования, такие как МРТ или КТ, для определения точной локализации опухоли. Врач может наносить метки, которые в последующем будут ориентиром для направления радиационных лучей. Существуют различные схемы проведения наружной лучевой терапии рака простаты. Чаще всего сеансы облучения повторяются пять дней в неделю в течение 7-9 недель. Длительность сеанса составляет несколько минут. Для снижения побочных эффектов дистанционной лучевой терапии рака простаты перед процедурой врач внимательно подбирает необходимую дозу облучения и направляет радиационные лучи на область распространения рака.
Стандартная дистанционная радиационная терапия в настоящее время вытесняется более новыми методиками. Современные медицинские технологии позволяют врачу использовать более высокие дозы облучения с минимальным воздействием на здоровые ткани организма.
Трехмерная конформная лучевая терапия рака простаты (3-D КЛТ)
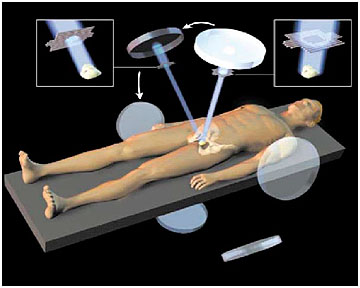
Во время 3-D КЛТ возможно проведение сканирования пациента непосредственно перед процедурой и обработки получаемых данных с помощью специальной трехмерной программы. Это позволяет получать четкое трехмерное изображение опухоли и с высокой точностью регулировать границы облучаемого поля. При этом радиолучи доставляются к очагу поражения под разными углами, а границы облучения полностью соответствуют форме опухоли, что позволяет снизить лучевую нагрузку на здоровые ткани до минимума. Таким образом, 3-D конформная лучевая терапия рака простаты обеспечивает меньшее повреждение расположенных рядом с предстательной железой мочевого пузыря и прямой кишки.

Новейший вид конформной 3-D радиотерапии называется лучевой терапией с модуляцией интенсивности (ЛТМИ). ЛТМИ использует управляемое компьютером устройство, которое кроме определения точных границ опухоли и ее облучения под различными углами, позволяет в режиме реального времени распределять и корректировать воздействие.
Конформная протонная лучевая терапия – еще один вид лучевой терапии рака простаты. В отличие от вышеописанных конформных методик, использующих рентгеновские лучи для облучения, суть протонной методики заключается в доставке к месту облучения высоких доз протонов. Протон – элементарная положительно заряженная частица, являющаяся частью атома. Протоны вызывают меньшее повреждение здоровых тканей по сравнению с рентгеновскими лучами. В настоящее время протонная лучевая терапия еще не получила повсеместного распространения. Установки для конформной протонной терапии отличаются значительной дороговизной.
Ученые университета Северной Калифорнии в течение семи лет тщательно изучали эффективность и надежность протонной терапии. Кроме того, что протонная терапия позволяет осуществлять более точную фокусировку радиационных лучей на опухоли, она была ассоциирована с довольно низкой частотой повторного возникновения рака. Четырехлетняя выживаемость составила более 90%.
Несмотря на хорошие результаты протонной лучевой терапии рака простаты, необходимо проведение более масштабных исследований, изучающих отдаленные последствия лечения данным методом.
Побочные эффекты наружной лучевой терапии рака простаты
Как мы обсуждали выше, благодаря внедрению новых конформных методик частота и выраженность побочных эффектов снизилась.
- Проблемы с прямой кишкой: Во время и после лучевого лечения у мужчин могут развиваться диарея, иногда с примесью крови, синдром раздраженной кишки. Большинство проблем проходит со временем, в редких случаях нормальная функция кишки может восстанавливаться длительное время.
- Проблемы с мочевым пузырем и мочеиспусканием: Мужчину может беспокоить учащенное мочеиспускание, чувство жжения во время мочеиспускания, наличие крови в моче. Эти проблемы также купируются со временем, но у некоторых пациентов могут сохраняться довольно длительно. Например, у одного мужчины из трех может долгое время сохраняться учащенное мочеиспускание. Недержание мочи – более редкий побочный эффект лучевой терапии рака простаты, однако вероятность развития недержания мочи растет с каждым годом после лечения.
- Проблемы с эрекцией, в том числе импотенция: Частота развития импотенции после традиционной лучевой терапии примерно такая же, как и после открытой операции по удалению простаты. Однако в отличие от оперативного лечения, при котором импотенция проявляется сразу после вмешательства, расстройства эрекции после лучевой терапии развивается медленно в течение года или даже больше.
В одном исследовании было показано, что у трех мужчин из четырех нарушалась функция эрекции в течение пяти лет после традиционной лучевой терапии, однако некоторые мужчины исследуемой группы имели проблемы с эрекцией еще до начала лечения. У 50% пациентов, не имеющих проблем с эрекцией до лечения, половая функция нарушается в течение пяти лет после лучевой терапии.
- Чувство усталости: Радиационная терапия может вызывать чувство усталости и быструю утомляемость, сохраняющиеся несколько месяцев после окончания лечения;
- Нарушение оттока лимфы: сопровождается отеком нижних конечностей, вследствие облучения тазовых лимфатических узлов;
- Сужения (cтриктуры) уретры: В редких случаях радиационное излучение может повреждать мочеиспускательный канал, что влечет за собой формирование сужений, приводящих к нарушению нормального оттока мочи.
- Раздражение кожи в проекции прохождения радиационных лучей, потеря волос лобковой области.
Паллиативная лучевая терапия рака простаты
Паллиативная терапия – это лечение, направленное на облегчение симптомов заболевания. Наружная лучевая терапия рака простаты используется для уменьшения объема опухоли и облегчения боли. Иногда в процессе паллиативной терапии могут облучаться большие площади тела низкими дозами радиации. Кроме того лучевая терапия используется для лечения костных метастазов рака простаты. Разрушающиеся раковые клетки заменяются новыми костными клетками, что снижает риск перелома костей.
В случае множественных костных метастазов проводится внутренняя радиационная терапия, заключающаяся во внутривенном введении стронция-89. Радиоизотопы разрушают раковые клетки и позволяют контролировать болевой синдром.
Брахитерапия рака простаты
Брахитерапия, или внутренняя лучевая терапия, – вид лучевой терапии, при которой источник радиоактивного излучения вводится в предстательную железу. Данная тема более подробно освещена в соответствующем разделе.
Лучевая терапия простаты

Лучевую терапию простаты так же называют радиотерапия простаты. Цель лучевой терапии простаты – уничножение больных (раковых) клеток, путем воздействия на них рентгеновских лучей высокой мощности. При этом стараются сохранить, на сколько это возможно, здоровые ткани.
При лучевой терапии простаты, предстательная железа облучается с разных углов, к сожалению при этом уничтожаются не только больные, но и здоровые клетки. В большинстве случаев затронутые здоровые клетки через некоторое время восстанавливаются, так как основная концентрация лучей направлена не на них.
Цель облучения простаты
Облучение простаты показано нескольким группам пациентов:
- пациентам которым противопоказано хирургическое вмешательсво в силу тех или иных обстоятельств (возраст, проблемы с сердечно-сосудистой системой). Облучение проводится без наркоза, ни сердце ни другие органы не испытывают дополнительной нагрузки, поэтому внешнее облучение, как и внутреннее (брахитерапия), показана пациентам находящимся в группе риска.
- если раковая опухоль вышла за капсусу предстательной железы и хирург не видит смысла удалять простату (при продвинутых стадиях рака простаты), может быть показано внешнее облучение предстательной железы.
- после проведения простатэктомии, в случае когда у пациента была обнаружена агрессивная опухоль и/или опухоль вышедшая за капсулу простаты и существует большой шанс на рецидив рака, уролог может рекомендовать облучения простатического ложа.
Чем больше было проведено дополнительных обследований, особенно это относится к пациентам из группы риска и пациентам с продвинутой стадией рака простаты, тем лучше лечащий врач сможет разработать тактику лечения конкретного пациента.
Для определения наиболее эффективной тактики лечения, лечащему врачу необходим не только основной диагноз, но и полный анамнез пациента. Например, при лечении рака простаты 3 стадии пациентам в определенных случаях, могут быть показаны различные тактики лечения: простатэктомия или облучение, или простатэктомия с последующей химиотерапией.
Как проводят лучевую терапию простаты
Полный курс лучевой терапии простаты длиться около 7 недель. В общем проводится от 19 до 39 сессий облучения в зависимости от конкретного случая. Пациент не прибывает в клинике стационарно, ему необходимо ежедневно приходить для сессии облучения, которая длится около 5 минут, в радиологическое отделение клиники.
Применяемый аппарат для внешнего обучения простаты называется линейный ускоритель. Аппарат концентрирует рентгеновские лучи высокой мощности и направляет их на предстательную железу с целью разрушить их и прекратить их деление. Раковые клетки больше подвержены воздействию радиации чем здоровые, тем самым существует возможность сохранить больше здоровых клеток.
Отдел радиологии располагает специальным оборудованием и програмным обеспечением для 3-х мерного моделированя предстательной железы, ее точной локализацмм относительно других органов, размера и формы. Делается это для того, чтобы как можно меньше здоровых тканей организма не было затронуто радиактивными лучами.
Во время облучения пациент находится на специальном столе, вокруг него движется линейный ускоритель и воздействует рентгеновскими лучами на предстательную железу.
Радиотрапия направлена на прекращение роста опухоли, смягчение болевых ощущений у пациентов с продвинутой стадией рака.
Побочные действия лучевой терапии простаты
При выборе медицинского учреждения где будет проводится лучевая терапия необходимо уделить особое внимание опыту специалистов, которые будут проводить терапию. Побочные действия, связанные с некачественным проведением облучения простаты могут принести пациенту большое количество проблем со здоровьем. Возможые пробочные эффекты связаны с нарушением функций или частичного разрушения:
- кишечника
- анального отверстия
- стенку прямой кишки
- уретры (мочеиспускательного канала)
Вышеописанные побочные действия могут быть как временными так и постоянными. Так же после облучения может возникать общая слабость, иногда тошнота.
Где проводить лучевую терапию простаты?
Пациент решивший проводить курс лучевой терапии в Германии, должен расчитывать на длительное прибывание в непосредственной близости от клиники. Процедуры облучения проводятся каждый день с перерывами на выходные.
Средний курс облучения содержит 33 сессии. Облучение не подразумевает стационарного пребывания и проводится амбулаторно.


