Инфаркт миокарда: причины, первая помощь и лечение
Инфаркт миокарда – состояние, при котором отмирает участок сердечной мышцы, миокарда, по разным причинам – от нарушения кровоснабжения до порока сердечных клапанов. Около 40% пациентов таким диагнозом не доживают до приезда скорой помощи – состояние развивается стремительно, и у больного есть около 15-20 минут, прежде, чем состояние станет необратимым.
Причины возникновения
Инфаркт миокарда развивается на фоне резкого снижения или полного прекращения кровоснабжения тканей миокарда. В клетках накапливаются продукты обмена, развивается гипоксия и они погибают. Потому основная масса причин возникновения заболевания напрямую связана с питающими сердце кровеносными сосудами.
1. Атеросклероз
Именно атеросклероз приводит более, чем к 90% инфарктов миокарда. Склеротические бляшки постепенно сужают просвет артерий, а в случае отрыва тромба могут быть закупорены мелкие сосуды, питающие миокард. В результате – нарушение кровоснабжения, гипоксия и гибель клеток, высокий риск летальности.
2. Гипертония
Высокое давление натягивает стенки сосудов, делая их хрупкими, что создает условия для формирования тромбов. Резкие колебания артериального давления, и особенно – гипертонические кризы, часто сопровождаются недостаточным кровоснабжением внутренних органов, чрезмерной нагрузкой на сердце.
3. Спазмы сосудов сердца
Или ограниченная способность коронарных артерий к транспорту необходимых объемов крови к миокарду. Функциональные проблемы могут быть связаны с низким содержанием эритроцитов в крови, слишком пониженном давлении, нарушении сатурации кислорода, гипоксией.
4. Повышенная потребность миокарда в кислороде
Ряд заболеваний повышает потребление кислорода мышцами сердца, из-за чего артерии не справляются с доставкой нужного объема крови. В таком случае инфаркт миокарда развивается на фоне:
- лихорадки;
- повышения ЧСС и аритмии;
- гипертериоза;
- стеноза аорты;
- хронической сердечной недостаточности;
- артериовенозного шунта;
- обструктивных кардиомиопатий.
Спровоцировать повышение потребности миокарда в кислороде могут кокаин, амфетамины и неумеренные кардионагрузки.
5. Некоторые воспалительные процессы
Существует ряд патологий, вызывающих образование артериитов – воспалительных очагов на стенках крупных сосудов, снижающих пропускную способность артерии. Подобный симптом характерен для:
- сифилиса;
- системной красной волчанки;
- болезни Такаясу;
- ревматических заболеваний различной этиологии.
6. Механические повреждения
Травмирование грудной клетки, резкие удары в область грудины и резкое сжатие корпуса могут привести к механическим травмам миокарда. В течение нескольких дней после эпизода могут сформироваться тромбы прямо в коронарных сосудах, блокирующие кровоток. Риск сердечного приступа после сильных ушибов невысок, однако пациенту необходимо провести несколько суток в стационаре, чтобы избежать возможного инфаркта.
7. Послеоперационный период
Оперативное вмешательство отличается от травмы площадью повреждения, однако риск образования тромбов после операции достаточно серьезен. К поражению миокарда могут привести коронография, коронарное шунтирование и ушивание аневризмы сердца. Риски при инфаркте миокарда в таких случаях возрастают многократно из-за наличия повреждений и воздействия наркоза.
Факторы риска
Инфаркт миокарда может развиться стремительно без каких-либо внешних воздействий или стать следствием долгой болезни. Для некоторых людей вероятность развития сердечного приступа выше.
В зоне риска:
- курильщики;
- гипертоники;
- диабетики;
- пациенты с лишним весом;
- люди с нарушением липидного обмена;
- люди с гиподинамией и ведущие малоподвижный образ жизни;
- спортсмены в период подготовки к соревнованиям;
- пациенты с депрессией или находящиеся в состоянии хронического стресса;
- больные с почечной недостаточностью;
- страдающие псориазом и артритом;
- люди, уже перенесшие инфаркт ранее;
- наличие ментальных расстройств, сопровождаемых маниями, тревожностью, гиперактивностью;
- люди в возрасте старше 55(мужчины) и 65(женщины) лет.
Разница между возрастными рисками для мужчин и женщин объясняется существенными различиями в образе жизни, физической активности и привычке заботиться о здоровье. Как правило, мужчины, проходящие диспансеризацию и ведущие здоровый образ жизни, снижают показатели риска до женских.
Более того, для мужчин риск раннего инфаркта выше в несколько раз, а женщина до наступления менопаузы защищена на гормональном уровне – эстрогены обеспечивают высокую эластичность сосудов и уменьшают риск фатальных повреждений миокарда.
Механизм развития инфаркта миокарда
Нарушение кровообращения в миокарде приводит к гипоксии клеток и последующему их отмиранию. Недостаток кислорода уже через 10-15 минут приводит к некрозу тканей.
Пораженной может оказаться любая область сердца: в желудочках, межжелудочковой перегородке, на поверхности предсердий. Тяжесть инфаркта и его последствий зависит напрямую от локализации, площади и глубины поражения, а также величины области некроза:
- Инфаркт миокарда левого желудочка. Наиболее распространенный и в тоже время наиболее опасный. Самые негативные прогнозы – при поражении передней стенки левого желудочка – чем обширнее поражение, тем выше риски осложнений и летального исхода.
- Трансмуральный инфаркт, при котором некрозу подвержена вся толща миокарда, может распространиться на соседние отделы сердца. При интрамуральной форме некроз захватывает только внутреннюю поверхность миокарда.
- Мелкоочаговый инфаркт характеризуется формированием нескольких небольших зон некроза и смазанной общей симптоматикой. Как правило. поражение неглубокое. Один крупный очаг формируется в 30% случаев, и волнообразное ухудшение состояния означает разрастание зоны повреждений. Как правило, крупноочаговый инфаркт связан с поражением коронарных артерий.
- Субэпикардиальный, или поверхностный инфаркт поражает внешние оболочки сердца. часто с разрывом сосудов, кровоизлиянием и обычно – с летальным исходом.
- Септальный инфаркт поражает перегородку между желудочками.
- Инфаркт миокарда правого желудочка диагностируется редко, однако дает наиболее благоприятный прогноз.
Симптомы и этапы развития инфаркта миокарда
Типичное течение инфаркта миокарда начинается задолго до появления острых симптомов и заканчивается значительно позднее, чем срок госпитализации. Предвестники инфаркта объединяются термином предынфарктное состояние или продромальный период, который длится до 30 суток и позволяет принять меры по предотвращению некроза миокарда.
Признаки продромального периода:
- тахикардия и стенокардия;
- повторяющаяся боль в области сердца;
- в крови возрастает количество эндотелиальных клеток примерно в 4 раза;
- показатели гомоцистеина подскакивают на 25-30% от возрастной нормы;
- одышка, головокружения и отеки конечностей по вечерам.
Обращение к кардиологу с любыми жалобами на неприятные ощущения в груди, одышку, головокружения. резкое учащение пульса и дурноту позволяет диагностировать предынфарктное состояние и избежать инфаркта.
Ангинозная, или острейшая стадия
Пациент, который не обратился к врачу с жалобами на этапе предынфарктного состояния практически всегда сталкивается с данной стадией, шанс пережить острейший период инфаркта есть у 60% пациентов. Фактически, началом инфаркта миокарда в называют именно этот период, длящийся от 15 минут до 3-6 часов. Признаки начала инфаркта:
- интенсивная боль дольше 15 минут, более сильная, чем при стенокардии и отдающая в левую сторону – в руку, грудь, под лопатку, в зубы;
- учащение пульса, появление экстрасистол – беспорядочных внеочередных сокращений сердца;
- ком в горле, паника, страх смерти;
- бледность кожи, посинение носогубного треугольника, липкий холодный пот;
- одышка и сухой кашель, небольшое повышение температуры, озноб;
- при инфаркте правого желудочка набухают шейные вены;
- Возможно резкое повышение или понижение артериального давления, обморок.
Любой приступ стенокардии может развиться в инфаркт миокарда, поэтому вызов скорой при первых признаках значительно повышает шансы на выздоровление. Тяжесть и длительность признаков указывает на увеличение области поражения.
Атипичное протекание инфаркта миокарда
Помимо типичных признаков ангинозной фазы инфаркта, характерных для мужчин, существует ряд нетипичных сценариев, которые чаще отмечаются у женщин:
- Ангинозная форма, при которой симптомы очень похожи на приступ стенокардии, но не связаны с физическим или нервным напряжением. Боль может длиться до нескольких часов, прием нитроглицерина не облегчает состояние. Сходство с межреберной невралгией также довольно выраженное, однако отсутствует болезненность межреберных промежутков.
- Гастралгическая форма. Встречается довольно редко и сопровождается локализацией боли в верхней части живота, отрыжкой, рвотой. Часто гастралгический вариант инфаркта принимают за острый приступ панкреатита, прободение язвы желудка или перитонит. Характерный признак инфаркта в данном случае – мягкий живот без напряжения передней брюшной стенки.
- Астматический инфаркт миокарда достаточно достоверно имитирует приступ астмы: затрудненный вдох, сильная одышка, хриплый выдох. Противоастматические препараты неэффективны.
- Безболевой мелкоочаговый инфаркт – часто возникает у диабетиков, и сопровождается слабостью, одышкой и учащенным сердцебиением. Часто признаки пропадают через некоторое время, однако пациенту необходима госпитализация.
- Церебральная форма протекает во сценарию ишемического инсульта: сильно болит голова, речь становится невнятной. возникает дезориентация, возможны обмороки.
Определить инфаркт миокарда при атипичных формах помогает срочный анализ крови.
Острый период инфаркта
Наступает за острейшим периодом: формируется очаг некротического поражения тканей, а с ним начинается резорбционно-некротический синдром. Общая реакция тканей организма на попадание погибших клеток миокарда в кровоток сопровождается нарушением сердечно-сосудистой деятельности. В целом, если инфаркт миокарда протекает без осложнений, данная фаза занимает 7-10 дней.
Именно в первую декаду после острейшей фазы возможен рецидивирующий инфаркт с высоким уровнем летальности.
Подострый период
На месте некроза тканей постепенно формируется рубец. Сроки его формирования зависят, в первую очередь, от площади поражения и состояния прилегающих тканей миокарда. В среднем стадия длится до полутора месяцев при отсутствии осложнений и рецидивов.
Постинфарктный период
Сформированный рубец уплотняется, а организм начинает адаптироваться к новому состоянию, запуская компенсаторные механизмы. Начинается реабилитация. которая занимает полгода-год.
Диагностика
Опираясь на описание симптомов, врач скорой помощи составляет клиническую картину, однако для адекватной диагностики необходимы:
- ЭКГ;
- УЗИ сердца для обнаружения аневризм и области поражения;
- рентген грудной клетки для исключения пневмонии и отека легких;
- Анализ крови при смазанной и нетипичной симптоматике;
Если планируется оперативное вмешательство, проводят также коронароангиографию.
Доврачебная помощь

Лечение
При обращении к врачу на ранних стадиях инфаркта, можно избежать хирургического вмешательства: современные препараты восстанавливают кровообращение и функции миокарда. ограничивают область некроза и снижают риски осложнений.
Оперативное вмешательство показано в острых состояниях. Как правило проводится:
- аортокоронарное шунтирование, которое создает путь для тока крови в обход закупоренного участка артерии;
- ангиопластика коронарной артерии, при которой место закупоривания или сужения расширяется и дополнительно стентируется – внутрь аорты помещается каркас, препятствующий повторному закупориванию.
Последствия и осложнения
Соблюдение всех врачебных предписаний в период реабилитации и после позволяет свести к минимуму осложнения, которые возникают в отсроченной перспективе. В первые часы и дни пациенту угрожают:
- внезапная остановка сердца;
- разрыв межжелудочковой стенки;
- тромбэмболия;
- психоз, повышение тревожности, повышенная психомоторная активность;
- аритмия;
- острая левожелудочковая недостаточность;
- острая правожелудочковая недостаточность;
- кардиогенный шок;
- ранняя аневризма сердца.
Перечисленные осложнения имеют катастрофический уровень летальности, потому в течение 10-15 суток с момента наступления острой фазы инфаркта пациенту необходимо находиться под наблюдением врачей в стационаре.
Поздние осложнения возникают уже в период реабилитации, и могут поддаваться коррекции:
- хроническая сердечная недостаточность;
- поздняя аневризма сердца в области рубца;
- постинфакртный синдром;
- пристеночный тромбоэндокардит с образованием тромбов в сердечных камерах;
- кардиосклероз с последующими нарушениями сердечной деятельности.
Реабилитация и профилактика повторного инфаркта
После стабилизации состояния и восстановления сердечной деятельности начинается длительный и сложный период реабилитации. В течение долгого времени пациенту будет необходим прием ряда препаратов поддерживающей терапии. Антиагрегантные препараты, например, Фазостабил, необходимо будет принимать пожизненно.
Двигательную активность необходимо восстанавливать в качестве профилактики повторного инфаркта, однако действовать нужно плавно. При отсутствии негативных симптомов запрет на ходьбу снимают уже на 2-3й день пребывания в стационаре, однако высокая интенсивность ходьбы, бег, танцы и любые спортивные хобби для пациента под запретом если не навсегда, то минимум до полной реабилитации.
Режим питания придется изменить – после инфаркта миокарда под запрет попадает весь фаст-фуд, жирное мясо, острые приправы, маринады, соусы. Избыточно соленая пища провоцирует отеки, жареные блюда и копчености ускоряют развитие атеросклероза. Разрешенными остаются постное мясо и рыба, практически все фрукты и овощи, большинство круп, молочные продукты. Количество приемов пищи придется увеличить минимум до 4-5 в сутки.
Социальная активность для пациента не запрещена, но должна нести позитивную окраску: минимум стрессовых ситуаций, сильных переживаний, волнений. На пользу пойдет общение с животными, доброжелательными людьми.
Инфаркт миокарда
Инфаркт миокарда (ИМ) – одна из клинических форм ишемической болезни сердца, протекающая с развитием ишемического некроза участка миокарда, обусловленного абсолютной или относительной недостаточностью его кровоснабжения.
Факторы риска развития ИМ:
- пожилой возраст;
- мужской пол;
- наследственные факторы;
- нерациональное питание;
- повышенный уровень холестерина;
- артериальная гипертензия;
- сахарный диабет;
- избыточная масса тела;
- гиподинамия;
- курение;
- употребление алкоголя;
- стрессовые ситуации.
Классификация инфаркта миокарда
- По анатомии поражения:
- трансмуральный;
- интрамуральный;
- субэндокардиальный;
- субэпикардиальный.
- По объему поражения:
- крупноочаговый (трансмуральный), Q-инфаркт;
- мелкоочаговый, не Q-инфаркт.
- По локализации:
- инфаркт миокарда левого желудочка (передний, боковой, нижний, задний);
- изолированный инфаркт миокарда верхушки сердца;
- инфаркт миокарда межжелудочковой перегородки (септальный);
- инфаркт миокарда правого желудочка;
- сочетанные локализации: задне-нижний, передне-боковой и др.
Клиническая классификация инфаркта миокарда
- спонтанный ИМ (тип 1), связанный с ишемией вследствие первичного коронарного события, такого как эрозия бляшки и/или разрушение, растрескивание или расслоение;
- вторичный ИМ (тип 2), связанный с ишемией, вызванной увеличением недостатка кислорода или его поступления, например, при коронарном спазме, коронарной эмболии, анемии, аритмии, гипер- или гипотензии;
- внезапная коронарная смерть (тип 3), включая остановку сердца, часто с симптомами предполагаемой ишемии миокарда с ожидаемой новой элевацией ST и новой блокадой левой ножки пучка Гиса, выявлением свежего тромба коронарной артерии при ангиографии и/или аутопсии, наступившей смертью до получения образцов крови или перед повышением концентрации маркеров.
- ЧКВ-ассоциированный ИМ (тип 4а);
- ИМ, связанный с тромбозом стента (тип 4б), который подтверждён ангиографией или аутопсией;
- АКШ-ассоциированный ИМ (тип 5).
Клиническая картина инфаркта миокарда
Самым частым и характерным симптомом инфаркта миокарда является боль. В типичных случаях боль имеет разлитой характер, локализуются в левой части грудной клетки, за грудиной. Иногда боль представлена ощущением тяжести, жжения, давления. Чаще всего боль продолжается более 30 минут, не купируется приемом нитроглицерина и обезболивающих препаратов, сопровождается холодным потом, страхом смерти. Часто боли протекают волнообразно, длительно, то ослабевая, то снова усиливаясь.
Атипичные формы инфаркта миокарда
В некоторых случаях симптомы инфаркта миокарда могут носить атипичный характер. Различают следующие формы ИМ:
- абдоминальная форма – боли локализуются в верхней части живота, сопровождаются вздутием живота, тошнотой, рвотой;
- астматическая форма – представлена нарастающей одышкой, напоминает приступ бронхиальной астмы;
- атипичный болевой синдром может локализоваться не в груди, а в правой руке, плече, подвздошной ямке;
- безболевая ишемия миокарда наблюдается редко, чаще у больных сахарным диабетом. В этом случае иногда у пациентов можно отметить гипотонию, слабость, цианоз губ;
- церебральная форма представлена головокружениями, нарушениями сознания, неврологическими симптомами;
- в ряде случаев у пациентов с остеохондрозом грудного отдела позвоночника, к основному болевому синдрому при ИМ присоединяется характерная для межрёберной невралгии опоясывающая боль в грудной клетке, усиливающаяся при изменении положения тела, пальпации.
Все осложнения инфаркта миокарда являются жизнеугрожающими:
- кардиогенный шок;
- разрыв сердца;
- нарушения ритма и проводимости (фибрилляция желудочков);
- острая сердечная недостаточность;
- развитие аневризмы левого желудочка;
- развитие синдрома Дресслера;
- развитие хронической сердечной недостаточности.
Лечение инфаркта миокарда
Единственным методом лечения инфаркта миокарда, который позволяет в значительной части случаев полностью предотвратить негативные последствия, сохранить жизнеспособность сердечной мышцы, является восстановление коронарного кровотока в первые часы после начала заболевания.
Пациенту необходима срочная госпитализация в стационар, способный к немедленному проведению коронароангиографии, балонной ангиопластики и стентированию коронарных артерий.
Восстановление кровотока по коронарным артериям возможно за счет проведения тромболитической терапии (первые 6-12 часов развития инфаркта миокарда), однако этот метод менее эффективен и имеет свои ограничения.
Профилактика инфаркта миокарда
Под профилактикой инфаркта миокарда подразумевают систему мероприятий, основным направлением которых является предупреждение атеросклероза и исключение, по возможности, факторов риска инфаркта миокарда. Целью профилактики после перенесенного инфаркта миокарда является предотвращение летального исхода, развития повторного инфаркта миокарда и хронической сердечной недостаточности.

Первичная профилактика инфаркта миокарда основана на соблюдении «здорового образа жизни», следовании медицинским рекомендациям для предотвращения развития ИБС (поддержание нормального уровня АД, глюкозы, холестерина). Пациент должен соблюдать правильное питание, регулярную физическую активность, отказаться от вредных привычек.
Вторичная профилактика после перенесенного ИМ необходима для предотвращения летального исхода, развития повторного инфаркта миокарда и хронической сердечной недостаточности. Отдаленный прогноз после ИМ определяется тяжестью и распространенностью стенозирующего атеросклероза коронарных артерий; степенью дисфункции левого желудочка, возрастом больного, наличием потенциально опасных аритмий.
После перенесенного ИМ необходим постоянный врачебный контроль для предотвращения развития отдаленных осложнений инфаркта миокарда (хронической сердечной недостаточности, аритмий). Эти осложнения в большинстве случаев успешно предотвращаются при соответствующем рекомендованном врачом режиме, питании и специальном лекарственном лечении. Рекомендуется регулярно посещать врача-кардиолога (по крайней мере 1 раз в 6 месяцев) для контроля общего состояния и оценки степени эффективности проводимой терапии.
Инфаркт миокарда
По сей день иногда звучат, преимущественно от людей старшего поколения, примерно такие народно-кардиологические обороты: «Этак можно и инфаркт получить, то бишь разрыв сердца» (обычно имеется в виду потрясение от неожиданности или, скажем, от радостной новости). Земной поклон нашим несокрушимым дедам и бабушкам, и пусть все новости только радуют их усталые сердца.
Однако в терминологию, учитывая исключительную важность темы, все же стоит внести определенность.
Инфаркт — это не разрыв сердца. Более того, даже не обязательно речь идет именно о сердце: ничуть не слаще, скажем, инфаркт головного или спинного мозга, инфаркт почки или кишечника.
И определение, которое с автоматической назойливостью дает инфаркту одна из крупнейших поисковых систем в Интернете: «…прекращение тока крови при спазме артерий или их закупорке», – это тоже неправильно. Инфаркт не «прекращение тока крови», а результат такого прекращения, результат всегда патологический и, как правило, тяжелый.
Поэтому будем стремиться к точности определений и ясности формулировок. Тема действительно слишком серьезна.
Любая живая ткань состоит, как известно, из клеток. Для нормальной работы и эффективного выполнения своих функций эти клетки должны дышать, питаться и избавляться от шлаковых продуктов метаболизма (обмена веществ). Все эти процессы обеспечиваются кровотоком или, говоря точнее, перфузией – постоянным «пропитыванием», сквозным проливанием крови через ткань, за что отвечает система капилляров, самых мелких кровеносных сосудов. В капиллярную систему поступает артериальная кровь, приносящая в ткань питательные вещества и связанный эритроцитами кислород. Затем по малым, большим и магистральным венам кровь отводится к легким, печени, почкам – для нового цикла фильтрации, детоксикации, обогащения и газообмена.
Насосную функцию, то есть прокачивание крови под давлением по этой сложной сосудистой системе, выполняет сердечная мышца, или миокард. Сократительная активность сердца начинается еще в утробе матери, на первых неделях беременности, и безостановочно продолжается до последней минуты жизни человека. Верно и обратное: последняя минута наступает вследствие того, что останавливается ритмичное чередование сокращений (систола) и расслаблений (диастола).
Однако миокард как полая насосная мышца (анатомически и гистологически устроенная весьма сложно) состоит из живых тканей, которым тоже необходимы питание и кислород. В этом смысле миокард не отличается от прочих органов: ему самому нужна тканевая перфузия крови, непрерывная и достаточно интенсивная, учитывая работу в пожизненном режиме 24/7 без выходных и праздничных дней. Кровоснабжение сердца осуществляется по специальному артериально-венозному контуру. За внешнее сходство с атрибутом монаршества собственный круг кровообращения миокарда называют коронарным, или венечным.
Недостаточно объемный «пролив» крови через ткань (любую, не только сердечную) носит название гипоперфузия. Широко известный термин «ишемия» на разных этапах развития медицины трактовался по-разному; сегодня под ишемией понимают патологическое состояние ткани, развивающееся вследствие гипоперфузии, причем облигатными (обязательными для употребления термина или постановки диагноза) признаками ишемии являются нарушения всех основных процессов, обеспечиваемых тканевым кровоснабжением – питания, оксигенации (насыщение кислородом) и отвода шлаков.
Таким образом, ишемическая болезнь сердца (ИБС), – хроническое голодание и/или «засорение» тканей миокарда, обусловленное недостаточным функционированием коронарного контура кровообращения. Факторов риска и прямых причин развития ИБС, как и ее клинических вариантов, известно множество, но сейчас важнее другое: такая ситуация неизбежно приводит к перегрузке, преждевременному износу, дегенеративно-дистрофическим изменениям в тканях и разнообразным сбоям в работе сердечной мышцы (например, к приступам стенокардии). В условиях постоянной ишемии миокард, мозг, почка и любой другой орган просто не может в полном объеме выполнять свои функции – подобно тому, как задыхающийся и живущий впроголодь атлет не сможет заниматься профессиональным спортом.
Инфаркт представляет собой одновременную массовую гибель клеток на локальном участке ткани. Другими словами, это быстрый очаговый некроз, наступающий вследствие резкого сокращения кровоснабжения (неполная ишемия) или полного прекращения перфузии (тотальная ишемия).
Инфаркт миокарда — омертвение одного или нескольких участков сердечной мышцы, наступившее по той причине, что в этих участках перестала циркулировать кровь коронарного круга.
В отношении инфаркта миокарда сегодня доступно огромное количество информации. Не всегда она, как показано выше, достоверна и точна, но это в любом случае лучше, чем полное непонимание нормальных и патологических процессов, происходящих в собственном организме. Останавливаться на подробностях эпидемиологии мы здесь не станем, однако кратко отметим четыре наиболее существенных и тревожных момента.
Во-первых, сердечнососудистые заболевания (в первую очередь ИБС и инфаркты) в статистических показателях ненасильственной летальности упорно удерживают лидерство: их доля в общей структуре смертности, по оценкам ВОЗ, превышает 30%.
Во-вторых, показатели летальности по России в два с половиной раза выше, чем в среднем по Европе; втрое выше, чем в США; в девять раз выше, чем в Японии.
В-третьих, инфаркт постоянно «молодеет»: усредненный возраст первичных больных с ИБС и инфарктами год от года устойчиво снижается.
В-четвертых, 80% инфарктов миокарда можно было предотвратить.
Причины
Факторы, длительным действием которых обусловлено подавляющее большинство инфарктов миокарда – это ишемическая болезнь сердца (иногда ее небезосновательно называют «инфарктом, растянутым во времени»), атеросклероз и артериальная гипертензия. О каждом из этих заболеваний написаны тысячи больших томов, однако полной ясности пока нет: обнаруживаются все новые и новые данные об их этиологии, патогенезе, клинике. Эти «три источника и три составные части» инфаркта находятся между собой в тесной и сложной взаимосвязи; они чаще всего действуют одновременно и потенцируют друг друга.
Непосредственной причиной острой ишемии и последующего некроза практически всегда оказывается тромбоэмболия – закупорка одного из коронарных сосудов сгустком крови, зацепившимся за атеросклеротическую бляшку, или самой бляшкой при достижении ею значительных размеров и отрыве от сосудистой стенки, или липидным комком (жировая эмболия в 90% случаев обусловлена скелетной травмой, особенно переломами трубчатых костей), или пузырьком воздуха (воздушная эмболия встречается редко). Кроме того, инфаркт миокарда возможен при длительном спазме коронарных артерий и некоторых пороках анатомического строения.
К дополнительным факторам риска относятся: пожилой возраст, экологические вредности, наличие ревматических заболеваний, тяжелых инфекций, сахарного диабета, уже перенесенного инфаркта в анамнезе, эмоциональные и физические перегрузки, особенно внезапные (включая резкий подъем после сна), а также мужской пол. Но главный фактор сердечнососудистого риска отлично известен, скучен и настолько банален, что воспринимается уже почти как норма, а не как грубая патология. Этот фактор состоит из всего того, что мы собираемся «бросить с понедельника», дабы начать «новую здоровую жизнь». Всё собираемся да собираемся, да откладываем до следующего раза.
И зря откладываем, надо заметить, поскольку буквально с каждым месяцем наше курение, ожирение, переедание, злоупотребление, круглосуточное сидение и лежание, наслаждение всякой малосъедобной гадостью, нежелание пройтись пешком, если можно подрулить, – становятся все опасней. Снисходительно посмеиваясь над теми молчаливыми утренними и вечерними тенями в спортивных костюмах, кто «бежит трусцой от инфаркта», мы очертя голову несемся в противоположном направлении.
Симптоматика
Казалось бы, что тут долго говорить: раз инфаркт, значит, сильно болит сердце. Если повезло, – приехали, увезли и откачали до следующего раза; прочитали нудную лекцию о вреде курения, рекомендовали санаторий и сдали напряженно улыбающимся родственникам. А коли не повезло – ну что ж, упал и умер, судьба такая, все под богом…
На самом деле клиника инфаркта миокарда, несмотря на фактически однотипный этиопатогенетический механизм, удивительно разнообразна. И исходы отнюдь не столь однозначны. Даже в критической ситуации сердце так просто не сдается; чувство ответственности за нашу жизнь развито у миокарда неизмеримо лучше, чем наша ответная о нем забота.
И на обыденном уровне, и в специальной литературе постоянно обсуждаются случаи инфарктов, перенесенных «на ногах» и диагностированных ретроспективно, иногда через много лет, на случайной ЭКГ. Такое действительно случается, и нередко: согласно некоторым публикациям, до 35-40% инфарктов миокарда в остром периоде остаются неидентифицированными, и именно наличие омертвевшего, зарубцевавшегося и не функционирующего участка резко повышает риск повторного инфаркта, теперь уже «большого» и, увы, с большой вероятностью фатального. Изредка встречаются безболевые формы, несколько чаще – атипичные. В этом случае инфарктом имитируется клиника астматического приступа, желудочно-кишечных заболеваний (с тошной, рвотой, абдоминальным болевым синдромом и пр.), внезапного психического расстройства (с галлюцинациями и психомоторным возбуждением), острого нарушения мозгового кровообращения и т.д.
Однако опытные «сердечники» и их близкие хорошо знают, на что обратить внимание. Классическая схема развития инфаркта включает следующее:
- резкая загрудинная боль, чаще слева, не купируемая нитроглицерином и не отпускающая в течение получаса и более (важно, что Скорая должна быть вызвана значительно раньше, уже через 5-7 мин после того, как станет очевидным отсутствие эффекта!);
- бледность кожных покровов, потливость, тотальная слабость, головокружение;
- острая нехватка воздуха;
- аномальный (учащенный или редкий) пульс;
- мучительный апродуктивный кашель;
- ажитация (тревога), панический страх смерти;
- полуобморочное или обморочное состояние.
Следует еще раз повторить, что этот общий сценарий очень вариативен. Например, симптоматика может сравнительно плавно манифестировать и затем скачкообразно усугубляться по мере отмирания новых участков миокарда. При обширном многоочаговом инфаркте вероятен т.н. кардиогенный шок, исход которого летален в 90-95% случаев. А иногда не успевает появиться ни симптоматика, ни ее вариации: у абсолютно здорового, как казалось ему и окружающим, человека инфаркт может манифестировать первой и последней остановкой сердца.
Следует знать и помнить, что даже при более благоприятном развитии острая ишемия оставляет очень незначительный запас времени на то, чтобы сделать ее транзиторной: через 20-30 минут изменения в тканях уже необратимы. Кроме того, даже если сам инфаркт пережит более или менее удачно, его последствия и осложнения могут оказаться значительно тяжелее: тромбозы, инсульты, постинфарктный синдром, инвалидизирующая ХСС (хроническая сердечная недостаточность), госпитальная пневмония и мн.др., не говоря уже о серьезных тревожно-депрессивных и невротических (кардиофобических, ипохондрических и т.п.) расстройствах.
Диагностика
Врачебно-фельдшерский состав служб неотложной помощи видит инфаркты, к сожалению, часто. Протокол диагностики, в том числе дифференциальной, хорошо отработан и позволяет свести вероятность ошибки практически к нулю. Столь же быстро и четко осуществляется госпитализация больного. Диагностическим стандартом остается электрокардиограмма, а также ЭхоКГ, биохимический анализ крови, а в более спокойном отдаленном периоде – коронарография, сцинтиграфия и т.п
Лечение
В свою очередь, протоколы реанимации, купирования острой симптоматики и дальнейшего ведения больных с инфарктом миокарда тщательно разработаны, подробно прописаны (с целью предусмотреть все мыслимые и немыслимые варианты развития ситуации) и подтверждены мировой кардиологической практикой. Тем не менее, они продолжают постоянно совершенствоваться и уточняться: любой инфаркт – это всегда опасно для жизни и непредсказуемо на всех последующих этапах.
Первоочередной задачей является, конечно, восстановление коронарного кровообращения и ритмичной сердечной деятельности. С этой целью проводится интенсивная тромболитическая терапия, по показаниям – дефибриляция, экстренное кардиохирургическое вмешательство (аортокоронарное шунтирование, ангиопластика, принудительное аортальное наполнение и т.д.). К задачам первой очереди относится также купирование интенсивного болевого синдрома и дыхательной недостаточности, а также нормализация АД и стабилизация психического статуса. В дальнейшем назначают антиагреганты, антикоагулянты, тромболитики, бета-адреноблокаторы, однако эти схемы очень индивидуальны и специальны (на всякий случай уточним, что речь о каком бы то ни было самолечении не идет вообще).
Для иллюстрации всех сложностей острого, непосредственно постинфарктного и реабилитационного периодов в англоязычной литературе часто употребляется оборот «the golden hour» – досл. «золотой час». Имеется в виду своеобразная ступенчатая тенденция в статистике летальности: критическими являются первый час, а затем, если больной его пережил, – первые сутки, первая неделя, месяц и год.
По этому поводу заметим, что в кардиологических отделениях, да и за их пределами, упорно бытуют рассказы о чудесных исцелениях. Дескать, сам рассказчик (или сосед по палате, «один знакомый» и т.д.) сразу после инфаркта отпихнул санитаров, подмигнул медсестрам, пружинисто и бодро вскочил на ноги, выкурил полпачки сигарет, выпил с врачом бутылочку коньяку, – эта сюжетная линия почему-то особенно любима народными сказителями, – да и поехал домой (варианты: пошел пешком из Петербурга в Москву; четырнадцать раз отжал штангу; побежал играть в футбол в больничном дворе; съел тазик плова, и т.п.).
Но не будем слишком строги; возможно, это одна из форм стихийной коллективной психологической защиты, и в этом качестве басни действительно могут быть полезны (не случайно существует такое психотерапевтическое направление, как сказкотерапия).
В действительности же 60-70% больных не удается довезти до медучреждения. При грамотном и квалифицированном оказании неотложной помощи – уже в стационаре умирает каждый пятый. Из пожилых людей, перенесших острый период инфаркта, каждый четвертый умирает в течение первого месяца. Примерно каждый десятый уже спасенный, казалось бы, пациент умирает от повторного инфаркта в течение первого года.
Эта статистика чудовищна. И какие здесь, спрашивается, могут быть сигареты с футболом, когда нужно ловить буквально каждое слово врача и думать лишь о том, чтобы не нарушить предписанный режим – сначала строго постельный, затем очень осторожный в пределах палаты, затем щадящий госпитальный, а затем – особый, индивидуально-расписанный, реабилитационно-профилактический на всю, как говорится, оставшуюся жизнь. Чтобы длилась она как можно дольше.
Увы, радостное предвкушение и нетерпеливое ожидание выписки зачастую отвлекает, не давая внимательно выслушать, запомнить, а лучше всего – в деталях записать все, что скажет кардиолог стационара, а затем и тот врач, кто будет наблюдать и сопровождать в дальнейшем. Однако повторим: знать и как можно четче понимать происходящее должен и сам больной, и ближайшее его окружение. Невнимательности инфаркт не прощает.
Врач кардиолог Михаил Ташник: «При остром инфаркте миокарда, первые 2 часа – решающие!»
Инфаркт миокарда – это состояние, которое возникает внезапно, и безотлагательность лечения является решающим фактором. Пациент может полностью восстановиться после инфаркта миокарда, при условии, что ему будет оказана корректная профессиональная помощь в кратчайшие сроки. Центр Инфаркта миокарда – единственный центр в стране, предоставляющий полный спектр медицинских услуг, как терапевтических, так и хирургических, при остром инфаркте миокарда, специализируется на диагностике и лечении сердечнососудистых патологий по международным стандартам, поэтому НКМС заключила контракт с Центром инфаркта миокарда, с целью приема неотложных сердечнососудистых состояний. Здесь каждый пациент получает лучший уход и экстренное вмешательство, что обеспечивает наилучшие шансы на выздоровление. Крайне важно, чтобы каждый из нас умел распознавать проявления сердечного приступа, и, при обнаружении симптомов, вызвать скорую помощь немедленно, чтобы спасти свою собственную жизнь или жизнь близких.
Что такое острый инфаркт миокарда?
Когда одна или несколько ветвей артерий сердца блокируются или сужаются по разным причинам (например, атеросклеротические бляшки, тромбы), кровь не может достичь области сердечной мышцы, которая, таким образом, не получит кислород, необходимый для ее работы. В подобных случаях говорится, что происходит ишемия сердечной мышцы. Ишемия миокарда (сердце страдает от недостатка кислорода) в течение короткого времени может проявиться как стенокардия (типичные сердечные боли в груди). Однако, спустя 20 минут ишемии, мышечные клетки сердца начинают умирать, провоцируя инфаркт миокарда, известный как сердечный приступ и острый коронарный синдром. Инфаркт миокарда ухудшает сократительную функцию некоторых областей сердца (в зависимости от пораженных сосудов).
Причины острого инфаркта миокарда
Причинами уменьшения коронарного кровотока, как правило, является атеросклероз – прогрессирующее утолщение стенок артерий за счет холестериновых отложений. Иногда, ишемия миокарда бывает вызвана повышенной необходимостью кислорода на сердечном уровне, например, при физической нагрузке, когда некоторые коронарные сосуды сильно сужены.
Каковы факторы риска возникновения острого инфаркта миокарда?
Факторы риска увеличивают шансы возникновения атеросклероза, и, следовательно, риск смерти или инвалидности в результате инфаркта миокарда. Эти факторы делятся на 2 категории:
- Постоянные – то есть не поддающиеся влиянию, такие как пол, возраст или наследственность. В некоторых семьях существует больший риск подверженности острому инфаркту миокарда. Также вероятность возрастает с возрастом (особенно после 65 лет), а мужчины больше подвержены риску пережить инфаркт миокарда, чем женщины в более молодом возрасте.
- Изменяемые – очень важно их знать, ведь они могут быть устранены с помощью медикаментов или отказа от вредных привычек. К сожалению, все чаще встречаются случаи инфаркта миокарда среди молодых пациентов (30-40 лет), у которых единственным фактором риска является курение. Стресс, болезнь этого столетия, следует держать под контролем, до того как он окажет неблагоприятное влияние на здоровье. Другие факторы риска, такие как ожирение, сидячий образ жизни, гипертония, дислипидемия, сахарный диабет и почечная недостаточность, можно исправить с помощью здорового образа жизни и лечения
Иногда достаточно лишь одного фактора из вышеперечисленных, для увеличения риска появления коронарной болезни. Таким образом, еще раз обращаем Ваше внимание на важность своевременного обращения в Кардиологический центр Medpark.
Как можно предотвратить заболевание?
Предотвращение инфаркта миокарда – это лучшее, что человек может сделать для здоровья своего сердца. Никогда не поздно отказаться от привычек, вредных для сердца. А это значит, что необходимо проходить регулярные медицинские обследования и снизить факторы коронарного риска.
Пациент, страдающий от сердечных болей всегда находится в группе высокого риска развития инфаркта миокарда, поэтому периодические обследования, тесты с физической нагрузкой, УЗИ сердца, диагностическая коронарография, на ранних этапах выявляют коронарную патологию и помогают предотвратить развитие инфаркта миокарда.
Как проявляется острый инфаркт миокарда?
Острый инфаркт миокарда остается едва узнаваемым для большинства людей. Учитывая то, что оказание медицинской помощи в первые 2 часа может означать полное выздоровление, необходимо обратить внимание на тревожные симптомы.
Как правило, пациенты жалуются на сильные или давящие боли в груди со следующими характеристиками:
- локализация – чаще всего ретростернальная (в середине груди), иррадиирующая к обеим рукам, чаще к левому плечу и руке (иногда с покалыванием в кончиках пальцев), шее и нижней челюсти, в других случаях к эпигастрию (в области желудка), реже к спине;
- характер – при нажатии глубокая, жгучая, давящая, сжимающая или свербящая на большой поверхности, различной интенсивности, от легкой, до сильной боли;
- длительность – от 20 минут до нескольких часов, не прекращающаяся на короткое время после приема таблеток нитроглицерина под язык (3 таблетки, принятые с интервалом 5 минут);
- сочетанные симптомы – беспокойство, нехватка воздуха, потоотделение, бледность, обмороки и иногда тошнота и рвота;
- провоцирующие факторы – у более 50 % пациентов можно выявить хотя бы 1 провоцирующий фактор, чаще всего это физическая нагрузка, эмоциональный стресс, хирургическое вмешательство;
Предвестники (иногда) – за несколько дней или недель до инфаркта может чаще появляться менее интенсивная и длительная боль в груди при нагрузке или в состоянии покоя
Атипичные симптомы инфаркта
Существуют случаи, когда симптомы атипичны, как например боль в эпигастральной области, несварение, колющая грудная боль, общая необъяснимая слабость, повышенное потоотделение, диспнея, сбои сердечного ритма, тошнота или другие не специфические симптомы. Чаще всего нетипичные симптомы проявляются у молодых пациентов (25-40 лет), пожилых (старше 75 лет), у женщин, у больных сахарным диабетом, почечной недостаточностью или деменцией.
Когда необходимо обратиться к врачу?
Не теряй ни минуты! Немедленно обращайся за помощью! Запомни клинические признаки, потому что это может спасти чью-то жизнь.
Существует тенденция отрицать наличие инфаркта миокарда! Это приводит к несвоевременному началу лечения, что является неблагоприятным. Даже если Вы не уверены, что наблюдаете симптомы инфаркты миокарда, все равно вызовите врача немедленно! Не все боли в груди означают развитие инфаркта миокарда, но чаще всего, сильная длительная боль в груди требует обращения к врачу для консультации и электрокардиограммы, а также некоторых дополнительных анализов. Существует множество рисков по причине игнорирования тревожных сигналов инфаркта миокарда: внезапная смерть, тяжелые формы аритмии, стенокардия, что дополнительно увеличивает риски пациента во время сердечной недостаточности. Однако, своевременное и адекватное лечение значительно уменьшает риск возникновения любого из осложнений.
Лечение острого инфаркта миокарда
Инфаркт миокарда – это сложное чрезвычайное состояние, единственным способом лечения которого является скорейшее восстановление кровообращения на пораженном участке, то есть освобождение заблокированного сосуда как можно раньше ( в первые часы), с целью уменьшения зоны некроза мышечной ткани сердца для предотвращения осложнений. При появлении боли, если есть таблетки нитроглицерина под рукой, пациенту необходимо положить одну под язык. Если боль не проходит, можно взять еще 2 таблетки с интервалом 5 минут. Исчезновение боли на фоне нитроглицерина в короткое время после его приема, свидетельствует о том, что боль сердечного происхождения. Скорейшее обращение за скорой помощью, которая доставит пациента в Центр инфаркта миокарда Medpark – шанс на спасение пациента с сердечным приступом.
В Меdpark-e, в Центре скорой помощи, устанавливается диагноз с помощью клинического осмотра и ЭКГ, устанавливаются венозные катетеры, забирается кровь на анализ, назначаются специальные препараты: подъязычно нитроглицерин и внутривенная капельница, анальгетики, аспирин и, в конечном счете, клопидогрел, гепарин. В случае, когда инфаркт миокарда подтверждается ЭКГ, клинической картиной пациента и положительными анализами на разрушающиеся клетки сердца (тропонин и CK-MB), пациент срочно транспортируется в зал катетеризации сердца.
Современное лечение инфаркта миокарда основывается на минимально инвазивном интервенционном подходе, с помощью диагностической коронарографии. В случае выявления коронарной блокады, будет сделана ангиопластика, сосуд будет восстановлен либо с помощью баллона или стента, который нормализует кровоток. Скорейшее проведение процедуры восстановления кровообращения снижает отрицательные эффекты острого коронарного синдрома на сердце.
Коронарографию проводят путем введения в артерию тоненькой трубочки, а через нее катетера до артерий сердца, затем вводится контрастное вещество, которое позволяет увидеть расположение коронарных артерий.
Коронарография проводится под местной анестезией с целью минимализации неприятных ощущений при проведении процедуры. Пациент находится в сознании и беседует с врачом на протяжении процедуры, наблюдая за деталями процедуры на экране. В случае необходимости, по тем же путям и катетерам в больную коронарную артерию вводится стент (металлический каркас маленького размера), который восстанавливает приток крови к сердцу, или же артерию откупоривают c помощью баллона, который надувают внутри сосуда.
От скорости обращения пациента в Центр инфаркта миокарда Medpark, зависят последствия пережитого сердечного приступа. Если пациенту с инфарктом миокарда сделать ангиопластику в первые 90 минут с начала боли, осложнения сводятся к минимуму, а пациент может вернуться к привычному образу жизни и к прежним нагрузкам. В случае позднего обращения (как происходит обычно), эффективность ангиопластики минимальна, у пациента возникнут ограничения деятельности и снижение уровня выносливости и нагрузок.
Другим подходом к острому инфаркту миокарда, в центрах, где лаборатории для коронарной ангиографии, является растворение тромбов путем фибринолиза: вещества, которые растворяют тромбы по всему телу, в том числе артерии сердца, вводятся в кровь. Эта процедура гораздо более небезопасна, со многими сопутствующими рисками, но часто является единственным решением в регионах, не имеющих доступа к современным кардиологическим услугам.
Восстановление после острого инфаркта миокарда
После восстановления коронарного кровообращения, пациенту с инфарктом миокарда предстоит постепенное восстановление под строгим наблюдением врачей. Миф о том, что пациент после инфаркта должен лежать в кровати несколько недель, не верен и может повлечь за собой неблагоприятные последствия.
Пациенту, пережившему инфаркт миокарда, в зависимости от повреждений сердца, необходим регулярный и постоянный прием специального медикаментозного лечения, выписанного лечащим врачом кардиологом, согласно международным стандартам. Наличие стента требует антитромбоцитарной терапии, назначенной врачом кардиологом. Поскольку стент – инородное тело, организм будет пытаться покрыть стент тромбами как минимум 6-12 месяцев, поэтому необходим одновременный прием двух типов атитромбоцитарных препаратов, как например, аспирин и клопидогрел (минимум 6 месяцев в случае металлических стентов или 12 месяцев в случае медицинских), которые предотвратят их блокировку.
Внимание! В случае несоблюдения пациентом предписанных инструкций и прерывании приема препаратов хотя бы на один день, существует риск повторного инфаркта миокарда за счет перекрытия стента.
Необходимо понимать, что ангиопластика и стентирование являются эффективными только тогда, когда пациент параллельно лечит и факторы коронарного риска (похудение, отказ от курения, уменьшение липидов и гликемии, контроль над артериальным давлением). В противном случае существует риск сужения расширенной артерии.
Центр Инфаркта миокарда Medpark
Medpark – это единственное частное медицинское учреждение в Республике Молдова, разработавшее на основе международных стандартов центр передового опыта, посвященный диагностике и лечению сердечнососудистых патологий – Центр Инфаркта Миокарда.
В 2013 г. Министерство здравоохранения включил Центр Инфаркта Миокарда Medpark-a в Национальную программу контроля сердечнососудистых патологий. Таким образом, 3 дня в неделю (воскресенье, понедельник и среда) наш Центр принимает пациентов со всей страны с острым инфарктом миокарда, поступивших от Скорой Медицинской Помощи. В этих случаях наши специалисты осуществляют процедуру коронарографии и, при необходимости, стентирование. Помощь оказывается на основании обязательного медицинского страхового полиса, выданного Национальной компанией медицинского страхования (CNAM).
Центр инфаркта миокарда занимается диагностикой и современными методами лечения ишемической кардиопатии, а также уникальной для Республики Молдова инвазивной кардиологией, доступной ежедневно и круглосуточно, в рамках которой осуществляется срочная реваскуляризация миокарда в случае острого коронарного синдрома с подъемом сегмента ST или без него.
Почему стоит выбрать услуги кардиологического центра Medpark:
- Мы – единственный в Молдове центр, в котором есть все необходимое для всех этапов диагностики и лечения заболеваний сердца, включая кардиохирургию;
- У нас самые лучшие кардиохирурги и интервенционисты, как в стране, так и за границей;
- У нас есть специализированное консультативное отделение, где ты в любое время можешь получить необходимую консультацию о здоровье твоего сердца;
- У нас самое современное медицинское оборудование, которое позволяет быструю и точную диагностику, а как следствие – правильное лечение;
- Международная аккредитация Joint Comission International гарантирует безопасность врачебного акта и самые лучшие результаты;
- Мы к вашим услугам 24 часа в сутки, 7 дней в неделю и можем прийти на помощь в любой момент при любом неотложном состоянии сердца.
Подарок от всего сердца от Medpark
Все кардиологические лечения начинаются с визита к кардиологу, поэтому, Меdpark дарит тебе уникальное предложение для твоего сердца: до 15 апреля 2016 года у тебя есть 50% скидка на консультацию кардиолога 20% скидка на все последующие анализы, рекомендованные самыми лучшими специалистами кардиологического центра Меdpark. Ждем тебя на консультацию. Записывайся по номеру 0 22 40 00 40
Автор: Михаил Ташник, врач кардиолог, заведующий Центром скорой помощи Medpark с опытом работы более 5 лет в области кардиологии.
Не пропустите инфаркт
Сегодня заболевания сердечно-сосудистой системы входят в первую тройку причин смертности, а инфаркт миокарда является самой опасной для человека патологией сердца. Несмотря на то, что во многих случаях это серьезное заболевание можно предотвратить, люди часто беспечно относятся к себе, забывая не только о здоровом образе жизни, но даже игнорируя характерные для кардиопатологии сигналы организма. В Тюменском кардиологическом научном центре первыми пациентов, у которых случился острый инфаркт миокарда, встречают врачи анестезиологи-реаниматологи. Они оценивают их состояние, лечат, сопровождают на операцию, и знают, как тяжело переносится сердечный приступ. Мы попросили анестезиолога-реаниматолога Тюменского кардиоцентра, кандидата медицинских наук Юлию Крошкину рассказать о том, что такое инфаркт, как распознать его первые симптомы и почему при боли за грудиной нужно срочно вызывать скорую помощь.
Инфаркт миокарда (сердечный приступ) – одна из клинических форм ишемической болезни сердца, протекающая с развитием ишемического некроза участка миокарда, обусловленного абсолютной или относительной недостаточностью его кровоснабжения.
Юлия Сергеевна, в каком состоянии попадают в реанимацию пациенты?
Как правило, в реанимацию попадают пациенты с инфарктом миокарда с подъемом сегмента ST – это самая тяжелая форма заболевания, поэтому у них тяжелое или крайней степени тяжести состояние. Таких пациентов чаще всего привозят на скорой помощи. Как врачам сориентироваться, что это именно инфаркт миокарда и пациента нужно везти в кардиоцентр? Прежде всего, по изменениям в кардиограмме, характерным для сердечного приступа, а также соответствующим клиническим проявлениям – боли за грудиной давящего, сжимающего характера, иногда отдающие в левую руку. Когда человек поступает в кардиоцентр, у него берут анализы, в том числе маркеры некроза миокарда. Есть определенные показатели крови, которые показывают, случился ли инфаркт. Всем пациентам делают УЗИ сердца и в экстренном порядке отправляют на коронароангиографию (прим. Процедура исследования сосудов сердца), где в условиях операционной определяется дальнейшая тактика ведения пациента.
Многое зависит от скорой помощи – насколько быстро они доехали до пациента и привезли его в больницу. Очень важен период времени от момента инфаркта до восстановления кровотока в сердце. Сердце, как и все органы, кровоснабжается сетью артерий. И когда какая-то из них по любой причине закрывается, то прекращается кровоснабжение участка, к которому она подходила. Сначала появляется ишемия, потом этот участок отмирает – происходит некроз, а в дальнейшем появляется рубец. Основная задача – восстановить кровоток в поврежденной артерии, либо медикаментозно, либо с помощью операции. Чем быстрее он восстановится, тем лучше – меньше будет зона некроза, меньше осложнений, пациент будет лучше себя чувствовать. Поэтому на этапе скорой помощи зависит, как быстро медики приехали, как быстро сориентировались, что у человека инфаркт, как быстро его доставили в тот центр, где смогут прооперировать. В Тюмени до недавнего времени это были Тюменский кардиоцентр и Тюменская областная больница №1. Сейчас еще добавился госпиталь «Мать и дитя». В догоспитальном этапе считается, что с момента первого медицинского контакта с пациентом до постановки диагноза должно пройти не более 10 минут. До момента госпитализации должно пройти не более 120 минут.
А что в случае сердечного приступа зависит от самого пациента?
Нередко человек не может адекватно оценить свое состояние и ждет «а может и так пройдет».
Не всегда все зависит от врачей, к сожалению. Основная беда для грамотных людей – это Интернет. Они сами себе ставят диагноз, сами начинают лечиться. Очень важно – как только появилась боль за грудиной, надо сразу вызывать скорую помощь. Пусть это окажется остеохондроз или какая-то другая болезнь, которая не приводит к смерти. Но лишний раз лучше перестраховаться и вызвать скорую помощь, чем пропустить инфаркт. Такие пациенты у нас не редкость. Оказывается, первые боли возникли, например, 30 числа, потом стало вроде бы полегче, потом человек заболел повторно через неделю. А по факту выявляется, что инфаркт случился 30-го, а 8-го следующего месяца — уже рецидив. Таких пациентов потом намного сложнее лечить, у них больше осложнений. В поликлинике запись может быть через день, на завтра назначат кардиограмму, а счет может идти на минуты. В приемном отделении, куда пациента привезет «скорая», сделают все сразу. Врачи посмотрят и решат, надо ли госпитализировать больного. На самом деле, много пациентов, которые обращаются поздно. Терпят до последнего, боятся идти на больничный.
Чаще инфаркты случаются у мужчин или женщин?
К своему здоровью более ответственно все-таки относятся женщины. Мужчины зачастую затягивают с визитом к врачу. Если говорить о группах риска, то мужчины чаще болеют инфарктом миокарда. Женщины с инфарктом миокарда, особенно в молодом возрасте, – нонсенс. Женщины появляются в группе риска в постмепнопаузальный период. Пока они менструируют, здоровы, у них нет сопутствующих заболеваний крови, они не пьют препараты, повышающие свертываемость крови, то они не в зоне риска. Кстати, в зоне риска находятся женщины, принимающие оральные контрацептивы, которые увеличивают свертываемость крови. Поэтому, когда поступает молодая пациентка с инфарктом миокарда, то первое, что мы спрашиваем – какие лекарства она принимает. Также мужчины больше курят и больше алкоголизируются, чем женщины, и тяжелее переносят стрессы. Это тоже увеличивает риск инфаркта. По статистике, после первого инфаркта мало кто бросает курить, а после второго бросают процентов 80. Потому что повторные инфаркты протекают гораздо тяжелее. Сердце уже дискредитировано, на нем есть рубец, оно хуже сокращается. У женщин в молодом возрасте препятствуют тромбообразованию еще и женские половые гормоны. Пока яичники нормально функционируют, то риск инфаркта минимальный.
На что, помимо боли, необходимо обратить внимание, чтобы вовремя заметить инфаркт и обратиться к врачу?
Локализации инфаркта бывают разные – передние, задние. Нижние инфаркты, бывает, что проявляются изжогой. Человек думает, что у него нарушено пищеварение. Иногда бывает, что на первое место выступает одышка. Но чаще всего все-таки на первом плане будет боль, которая может отдавать в левую половину тела – шею, руку.
А можно ли пропустить инфаркт, перенести его на ногах?
Человек может находиться в состоянии стресса и не понимать, что с ним происходит что-то серьезное. Это характерно для мелкоочаговых инфарктов, когда клиника смазанная на фоне ОРВИ, стресса. Человек говорит, что у него никогда не было инфаркта, а на кардиограмме рубец. В диагнозе мы ставим «постинфарктный кардиосклероз неуточненной давности».
Сколько инфарктов способно перенести сердце человека?
Максимум, мне кажется, пять инфарктов. Потом сердце превращается в вялый мешочек, который плохо сокращается. Каждый последующий инфаркт переносится хуже, чем предыдущий.
Как долго пациент восстанавливается после инфаркта?
У нас в реанимации все пациенты лежат с инфарктами миокарда. Казалось бы, диагноз у всех одинаковый, но болезнь протекает по-разному, у каждого есть какая-то особенность. В целом, если больной поступил без осложнений, то он около трех суток находится в реанимации, около недели – в отделении неотложной кардиологии и потом на амбулаторном этапе – около двух месяцев. Нередко думают, что мы подлечим за два дня и отпустим. Но лечение требует времени.
Инфарктов сегодня становится больше или меньше?
Цифры стабильные. Может быть, это удивительно, но примерно всегда одинаковые проценты заболевших и осложнений.
Расскажите о наиболее интересных случаях в вашей практике?
Каждый по-своему уникален. Был пациент, ведущий спортивный образ жизни, – катался на лыжах, упал на лыжне, потерял сознание. Его увидел в лесу другой лыжник, пока транспортировали в город – инфаркт. Вроде бы человек прекрасно себя чувствовал, никогда ничем не болел… Также к нам одновременно с инфарктами миокарда попали два анестезиолога из другой больницы. Сами себя лечили, думали, что пройдет, терпели и ходили на работу.
Что нужно делать, чтобы предотвратить инфаркт миокарда?
Разговариваем с родственниками пациента с инфарктом, они недоумевают: «Как так, он не пил, не курил, ел нормальную пищу, и вдруг случился инфаркт миокарда». Но такое состояние вдруг не случается. Основная причина развития инфаркта миокарда – это отложение холестерина в коронарных артериях – атеросклероз. Процесс роста атеросклеротической бляшки не происходит внезапно, а развивается годами. Особенно так происходит у возрастных пациентов.
Не пить, не курить, следить за питанием, за массой тела, измерять артериальное давление. У гипертоников риск возникновения инфаркта в разы выше, чем у людей с нормальным давлением. Также нужно следить за холестерином – хотя бы раз в год проходить обследование у терапевта, записывать кардиограмму и сдавать липидный спектр. Высоким холестерин бывает и у худеньких, и у активных людей. Причина либо в питании, либо в генетической предрасположенности. Для нормализации состояния часто достаточно соблюдать диету. Обязательно нужно лечить и контролировать сопутствующие заболевания, особенно сахарный диабет. Но инфаркт миокарда – это не всегда атеросклероз. Случается, что на фоне ОРВИ на чистых сосудах развилось воспаление, возник отек. На фоне стресса происходит спазм артерии.
Какую роль в профилактике инфарктов играет активный образ жизни?
Здоровый образ жизни, активность – это профилактика лишнего веса. Можно просто ходить, подниматься пешком по лестнице. После инфаркта у нас есть специальная система реабилитации. Всех пациентов осматривают, консультируют врачи по лечебной физкультуре. С нашими пациентами занимаются уже через несколько дней после инфаркта – начинают с минимальных движений, объем и продолжительность которых со временем увеличивается.
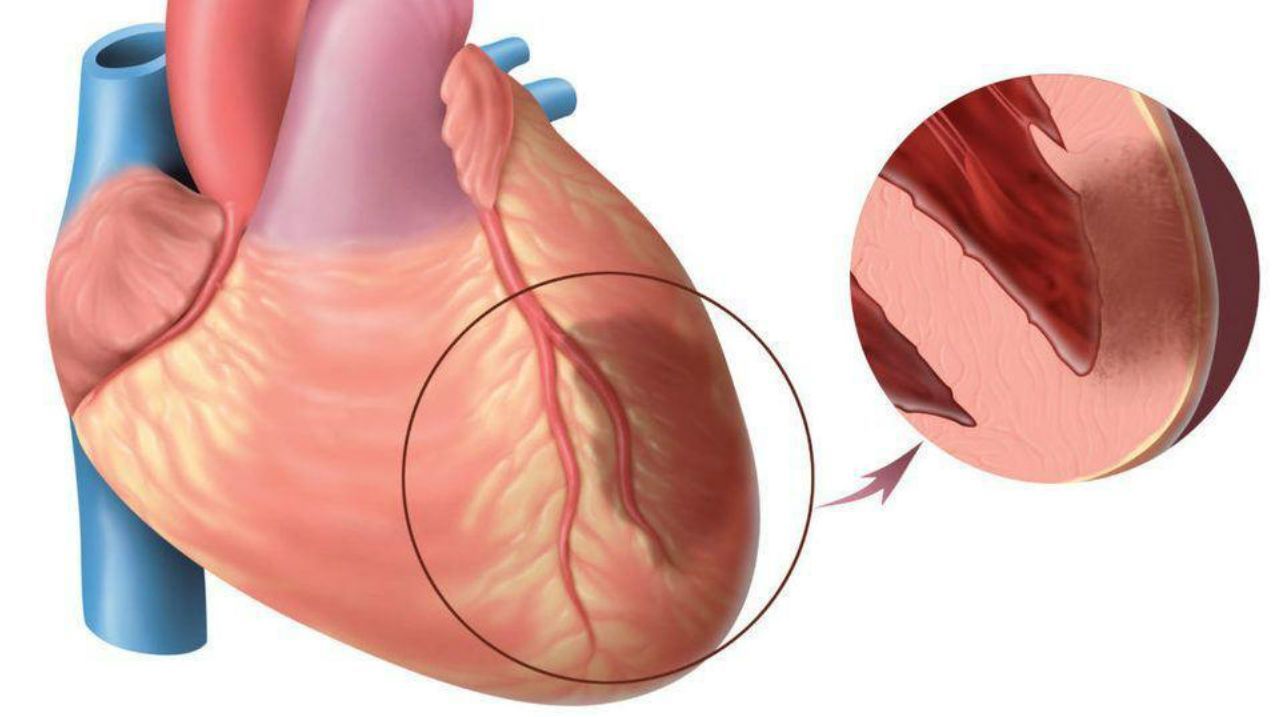
Трансмуральный инфаркт миокарда
Трансмуральный инфаркт миокарда — это наиболее тяжелая форма некроза кардиальной мышцы, при которой поражаются все слои сердца. Проявляется выраженным болевым синдромом, беспокойным поведением, лихорадкой. Главный этиологический фактор состояния — атеросклероз. Выявление патологии производится с помощью электрокардиографии, лабораторных анализов крови, ангиографии с контрастом. Лечение включает в себя методы консервативной терапии, но приоритетным, наиболее эффективным является хирургическое вмешательство в виде коронарного стентирования, шунтирования, трансмиокардиальной лазерной реваскуляризации.
МКБ-10

Общие сведения
Трансмуральный инфаркт миокарда — одна из самых тяжелых, жизнеугрожающих патологий сердца, уже многие годы остающаяся ведущей причиной смерти больных с сердечно-сосудистыми заболеваниями. Госпитальная смертность достигает 10%, а в некоторых регионах России 15%. В течение года после интенсивной терапии умирает еще около 10%. Половина больных с тяжелой формой кардиального некроза погибает на догоспитальном этапе. Мужчины 40-60 лет болеют чаще женщин, пик заболеваемости отмечается после 50 лет. Основная группа пациентов — люди с сопутствующим сахарным диабетом, гиперлипидемией, отягощенным семейным анамнезом.

Причины
Подавляющее большинство случаев инфаркта миокарда является следствием окклюзии главного ствола или ветви коронарной артерии. Процесс сопровождается значительным ухудшением снабжения кровью сердечной мышцы. При увеличении нагрузки на кардиальную мышцу она начинает испытывать гипоксию, ее функции снижаются, что приводит к последующему некрозу. В рамках современной медицины выделяют несколько причин сужения просвета венечных сосудов:
- Атеросклероз. Ведущий фактор развития инфаркта, обнаруживаемый у 95% людей, умерших от крупноочаговых процессов. Частый признак — высокий уровень липидов крови. Перекрытие диаметра артерии более чем на 75% вызывает отмирание тканей.
- Тромбоз. Флотирующие образования в кровотоке могут попадать в коронарные сосуды двумя путями: из левого желудочка, в котором образуются в результате фибрилляции предсердий и клапанных патологий, либо при незакрытом овальном окне.
К факторам риска развития инфаркта относят отягощенную наследственность (сердечно-сосудистые заболевания у ближайших родственников), возраст старше 50 лет, многолетний стаж курения. Провоцировать отложение липидов в стенках сосудов может ожирение, недостаточная физическая активность. Группу риска составляют пациенты с установленной артериальной гипертензией, сахарным диабетом, системными заболеваниями (особенно васкулитами).
Патогенез
Трансмуральный инфаркт развивается вследствие нарушения кровоснабжения сердечной мышцы. Адекватность коронарного кровотока запросам миокарда определяется наполненностью венечных артерий, которое зависит от аортального давления и сосудистого сопротивления, насыщенности кислородом, колеблющейся в зависимости от нагрузки на сердце и частоты его сокращений, а также составом плазмы и форменных элементов, меняющемся при гипогидратации, анемиях, токсических отравлениях. Любое нарушение баланса приводит сначала к ишемии, затем к омертвлению кардиальных клеток.
Крупноочаговый характер патологии практически всегда находит отражение в интенсивном болевом синдроме. Это связано с массивным поражением кардиальной мышцы, активацией большого количества болевых рецепторов, значительным снижением ее функции. Массивный очаг некроза может стать причиной попадания в кровь большого количества продуктов распада (миоглобин, тропонины) с развитием системного воспалительного ответа — резорбционно-некротического синдрома.
Симптомы
Трансмуральный инфаркт миокарда обычно имеет выраженную клиническую картину. Наиболее характерным симптомом является интенсивная боль, способная иррадиировать в левую сторону тела — руку, шею, спину, челюсть. Кардиалгия при данной патологии напоминает хорошо знакомый пациентам с заболеваниями сердечно-сосудистой системы приступ стенокардии, но, в отличие от него, крайне сложно купируется, длится более 20 минут.
Применение нитроглицерина, оправданное в большинстве случаев, не дает должного эффекта даже после трех таблеток. Также малоэффективно изменение положения тела, подача свежего воздуха, холодное питье. Помимо боли пациенты могут ощущать головокружение, тошноту вплоть до рвоты. При выраженной сердечной недостаточности на фоне инфаркта появляется одышка, особенно выраженная у женщин. Поражение массивного участка миокарда приводит к нарушению проведения импульса, тахикардии, экстрасистолии, различным блокадам. К общим признакам относят холодный пот, угнетение сознания или эмоциональное возбуждение, выраженную слабость.
Ретроспективно диагностируется около 50% случаев патологии, особенно у пожилых людей или больных сахарным диабетом на фоне развившейся нейропатии, в состоянии после трансплантации сердца. В подобных случаях инфаркт начинается без боли в грудной клетке, поэтому второстепенные признаки приобретают ведущую роль. Нетипичная манифестация может включать в себя инсульт, острый психоз, расстройства пищеварения, периферические эмболии.
Если к общему состоянию присоединяется резорбционно-некротический синдром, к прочим симптомам добавляется повышение температуры тела до 38-39° С на протяжении более 5-7 дней, лейкоцитоз до 15х10 9 /л с преобладанием нейтрофильной фракции. В анализе крови обнаруживается высокая скорость оседания эритроцитов в течение нескольких недель, анэозинофилия. Больные отмечают озноб, сменяющийся жаром, потливость, выраженную слабость.
Осложнения
Трансмуральный инфаркт миокарда способен привести к целому ряду жизнеугрожающих состояний. Самое частое осложнение — нарушения ритма сердца вплоть до фибрилляции желудочков. Нередко наблюдается сердечная недостаточность, обычно – левожелудочковая, сопровождающаяся хрипами, сердечной астмой, отеком легких. Специфическим именно для массивного некроза сердечной мышцы является кардиогенный шок, для которого характерно критическое уменьшение сердечного выброса, падение давления.
К менее частым последствиям относят эмболии в системе легочной артерии, аневризму и разрыв стенки сердца с тампонадой. При затрагивании инфарктом сосочковых мышц может возникнуть недостаточность митрального клапана с острой кардиальной недостаточностью. Описаны случаи так называемого постинфарктного синдрома, появляющегося через одну или несколько недель после болезни как иммунологическая реакция на некротическую ткань. Протекает как перикардит или плеврит с выраженной эозинофилией.
Диагностика
Физикальное обследование не позволяет выявить каких-то надежных диагностических признаков, подтверждающих либо опровергающих инфаркт миокарда, однако имеет большое значение в процессе оценки тяжести состояния больного. Визуально пациент обычно беспокоен, бледен, кожа покрыта холодным потом. Артериальное давление может повышаться на пике болевого приступа, сочетаться с тахикардией. Нередко нарастают признаки левожелудочковой недостаточности. Из инструментальных методик врачи-кардиологи используют:
- Электрокардиографию. Базовый метод диагностики. Изменения на ЭКГ появляются уже во время стенокардии и проходят ряд характерных стадий. Трансмуральный инфаркт характеризуется глубоким и широким зубцом Q, снижением амплитуды R, сегмент ST поднимается над изолинией. Через несколько дней формируется отрицательный зубец Т, сегмент ST снижается. Локализацию процесса определяют по грудным отведениям.
- Лабораторные методы. Массивный некроз мышечной ткани находит свое отражение в общем анализе крови. У пациентов обнаруживается выраженный лейкоцитоз на фоне лихорадки, лейкоцитарный сдвиг влево, увеличение СОЭ. В биохимическом анализе повышается значение внутриклеточных ферментов (АЛТ, АСТ, ЛДГ), отмечается высокий уровень креатининфосфокиназы, тропонинов.
- Коронарная ангиография. Рентгенологический метод, помогающий установить окклюзию коронарной артерии тромбом, оценить функцию желудочков, риск аневризм или разрыва стенок. Является обязательным компонентом предоперационной подготовки перед аортокоронарным шунтированием, ангиопластикой.
Лечение трансмурального инфаркта миокарда
Все больные с подозрением на данную патологию подлежат скорейшей госпитализации в специализированные отделения — реанимации, неотложной кардиологии, сосудистые центры. Терапию начинают на этапе до госпитализации, особенно при активном вызове скорой медицинской помощи, и продолжают стационарно. Больному прописывается строгий постельный режим, психический и эмоциональный покой, диета.
Консервативная терапия
Важнейшей начальной целью лечения является адекватное обезболивание, предотвращение шоковых состояний, жизнеугрожающих аритмий. Применяют сильные обезболивающие средства (морфин, промедол, трамадол), комбинируемые с атропином, кордароном. Назначают ингаляции кислорода, при угрозе фибрилляции желудочков используют дефибрилляцию либо внутривенное введение лидокаина. При подозрении на тромбоз показаны антикоагулянты прямого действия, преимущественно гепарин или стрептокиназа в больших дозировках.
Хирургическое лечение
Непосредственная цель инвазивных методов — восстановление адекватного кровоснабжения миокарда (реваскуляризация). Своевременно сделанная операция может значительно уменьшить зону некроза, снизить риск осложнений, предупредить рецидивы патологии. В настоящее время хирургическое лечение является приоритетным методом в терапии ишемической болезни сердца и инфаркта миокарда, позволяет добиться тех результатов, которые недоступны при медикаментозном воздействии. Применяются:
- Чрескожная коронаропластика. Расширение просвета сосуда достигается путем введения в него сетчатой металлической трубочки. Манипуляция провидится под рентген-контролем, чаще с доступом из бедренной или подключичной артерии. Результат вмешательства по многом зависит от материала, из которого изготовлен стент. В последующем от пациента требуется долгосрочный прием лекарственных средств (гиполипидемических, антитромбоцитарных).
- Аортокоронарное шунтирование. Суть операции заключается в создании обходного пути для тока крови в обход склерозированного или тромбированного участка сосуда. Это более серьезная манипуляция, приводимая на открытом сердце с использованием аппарата искусственного кровообращения. В качестве шунта может применяться как эндогенный материал (части дистальных артерий), так и искусственные импланты.
- Трансмиокардиальная лазерная реваскуляризация. Перспективный хирургический метод лечения, появившийся в последние годы. С помощью специальной лазерной установки в миокарде проделывается несколько десятков тонких сквозных ходов глубиной плоть до желудочковых полостей. По этим ходам кровь поступает непосредственно из камер к мышечным клеткам, минуя коронарные сосуды.
Прогноз и профилактика
Трансмуральный инфаркт наиболее неблагоприятен по прогнозу вследствие высокой вероятности летального исхода еще до момента оказания медицинской помощи, 20% вероятности гибели в первый месяц после приступа. Полноценная своевременная помощь минимизирует эти риски. Профилактика состояния, главным образом, сводится к предупреждению или коррекции атеросклероза. Важна нормализация массы тела, уровня липидов крови, контроль артериального давления, отказ от вредных привычек. Эти мероприятия особенно необходимы лицам с неблагоприятным семейным анамнезом.


