Электроимпульсная терапия — показания и противопоказания, подготовка к процедуре


Кардиоверсия-дефибрилляция (электроимпульсная терапия)
Описание
Кардиоверсия-дефибрилляция (электроимпульсная терапия – ЭИТ) – представляет собой чрезгрудинное воздействие постоянного тока достаточной силы, с целью вызвать деполяризацию всего миокарда, после чего синоатриальный узел (водитель ритма первого порядка) возобновляет контроль над сердечным ритмом.
Различают кардиоверсию и дефибрилляцию :
Кардиоверсия – воздействие постоянного тока, синхронизированное с комплексом QRS. При различных тахиаритмиях (кроме фибрилляции желудочков) воздействие постоянного тока должно быть синхронизировано с комплексом QRS, т.к. в случае воздействия тока перед пиком зубца Т может возникнуть фибрилляция желудочков.
Воздействие прямого тока без синхронизации с комплексом QRS называется дефибрилляцией. Дефибрилляция проводится при фибрилляции желудочков, когда нет необходимости (и нет возможности) в синхронизации воздействия постоянного тока.
-
Показания к проведению кардиоверсии-дефибрилляции
- Электроимпульсная терапия более эффективна при тахиаритмиях по типу reentry, менее эффективна при тахиаритмиях в результате повышенного автоматизма.
- Электроимпульсная терапия абсолютно показана при вызванных тахиаритмией шоке или отеке легких.
- Экстренная электроимпульсная терапия обычно выполняется в случаях выраженной (более 150 в минуту) тахикардии, особенно у пациентов с острым инфарктом миокарда, при нестабильной гемодинамике, сохраняющейся ангинозной боли или противопоказаниях к применению антиаритмических средств.
-
Трепетание и фибрилляция желудочков.
Стойкая желудочковая тахикардия.
При наличии нарушенной гемодинамики (приступ Морганьи-Адамс – Стокса, артериальная гипотензия и/или острая сердечная недостаточность) дефибрилляцию проводят незамедлительно, а при ее стабильности – после попытки купирования с помощью медикаментозных препаратов в случае ее неэффективности.
Электроимпульсную терапию выполняют по жизненным показаниям при прогрессирующем ухудшении гемодинамики или в плановом порядке при неэффективности медикаментозной терапии.
Мерцание и трепетение предсердий.
Электроимпульсную терапию выполняют по жизненным показаниям при прогрессирующем ухудшении гемодинамики или в плановом порядке при неэффективности медикаментозной терапии.
Дефибриллятором дожны быть оснащены все бригады скорой помощи и все подразделения медицинских учреждений, а владеть этим методом реанимации должны все медработники.
-
Методика проведения кардиоверсии-дефибрилляции
- Инструментарий для поддержания проходимости дыхательных путей.
- Электрокардиограф.
- Аппарат искусственной вентиляции легких.
- Лекарственные препараты и растворы, необходимые для процедуры.
- Кислород.
- Больной должен находиться в положении, позволяющем при необходимости проводить интубацию трахеи и закрытый массаж сердца.
- Обязателен надежный доступ к вене больного.
- Включить электропитание, выключить переключатель синхронизации дефибриллятора.
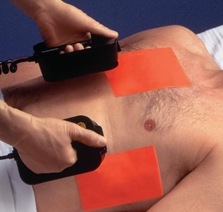
- Установить по шкале требуемый заряд (приблизительно 3 Дж/кг для взрослых, 2 Дж/кг для детей); зарядить электроды; смазать пластины гелем.
- Удобнее работать с двумя ручными электродами. Установить электроды на передней поверхности грудной клетки:
- Один электрод устанавливают над зоной сердечной тупости (у женщин – кнаружи от верхушки сердца, за пределами молочной железы), второй – под правой ключицей, а если электрод спинной, то под левой лопаткой.
- Электроды могут располагаться в переднезаднем положении (вдоль левого края грудины в области 3-го и 4-го межрёберного промежутков и в левой подлопаточной области).
- Электроды могут располагаться в переднебоковом положении (в промежутке между ключицей и 2-м межреберьем вдоль правого края грудины и над 5-м и 6-м межрёберным промежутком, в области верхушки сердца).
- Для максимального снижения электрического сопротивления при электроимпульсной терапии кожу под электродами обезжиривают спиртом или эфиром. При этом используют марлевые прокладки, хорошо смоченные изотоническим раствором натрия хлорида или специальные пасты.
- Электроды прижимают к грудной стенке плотно и с силой.
- Произвести кардиоверсию-дефибрилляцию.
- Разряд наносят в момент полного выдоха больного.
- Если позволяет вид аритмии и тип дефибриллятора то разряд подаётся после синхронизации с комплексом QRS на мониторе.
- Непосредственно перед нанесением разряда следует убедиться, что сохраняется тахиаритмия, по поводу которой проводится электроимпульсная терапия!
- Рекомендуемые параметры кардиоверсии-дефибрилляции у взрослых:
- При наджелудочковых тахикардиях и трепетании предсердий для первого воздействия достаточно разряда в 50 Дж.
- При мерцании предсердий или желудочковой тахикардии для первого воздействия необходим разряд в 100 Дж.
- В случае полиморфной желудочковой тахикардии или фибрилляции желудочков для первого воздействия используется разряд в 200 Дж.
- При сохранении аритмии при каждом последующем разряде энергию увеличивают вдвое вплоть до максимальной – 360 Дж.
- Промежуток времени между попытками должен быть минимален и требуется лишь для оценки эффекта дефибрилляции и набора, в случае необходимости, следующего разряда.
- Если 3 разряда с нарастающей энергией не восстановили сердечный ритм, то четвертый – максимальной энергии – наносят после вв введения антиаритмического препарата, показанного при данном типе аритмии.
- Сразу после электроимпульсной терапии следует оценить ритм и в случае его восстановления зарегистрировать ЭКГ в 12 отведениях.
- Лидокаин – 1,5 мг/кг внутривенно,струйно, повторяют через 3- 5 мин. В случае восстановления кровообращения проводят непрерывную инфузию лидокаина со скоростью 2-4 мг/мин.
- Амиодарон – 300 мг внутривенно за 2-3 мин. Если эффекта нет, можно повторить внутривенное введение еще 150 мг. В случае восстановления кровообращения проводят непрерывную инфузию в первые 6 ч 1 мг/мин (360 мг), в следующие 18 ч 0,5 мг/мин (540 мг).
- Прокаинамид – 100 мг внутривенно. При необходимости можно повторить введение дозы через 5 мин (до общей дозы 17 мг/кг).
- Сульфат магния (Кормагнезин) – 1-2 г внутривенно в течение 5 мин. При необходимости введение можно повторить через 5-10 мин. (при тахикардии типа «пируэт»).
- Антиаритмический препарат – разряд 360 Дж – адреналин – разряд 360 Дж – антиаритмический препарат – разряд 360 Дж – адреналин и т.д.
- Можно наносить не 1, а З разряда максимальной мощности.
- Число разрядов не ограничено.
- При неэффективности возобновляют общие реанимационные мероприятия:
- Производят интубацию трахеи.
- Обеспечивают венозный доступ.
- Вводят адреналин по 1 мг каждые 3-5 мин.
- Можно вводить возрастающие дозы адреналина 1-5 мг каждые 3-5 мин или промежуточные дозы 2-5 мг каждые 3-5 мин.
- Вместо адреналина можно вводить внутривенно вазопрессин 40 мг однократно.
В случае проведения плановой кардиоверсии пациент должен не есть в течение 6-8 часов, для избежания возможной аспирации.
Ввиду болезненности процедуры и наличия страха у пациента, применяют общую анестезию или внутривенную анальгезию и седацию (например, фентанил в дозе 1 мкг/кг, затем мидазолам 1-2мг или диазепам 5-10мг; пожилым или ослабленным больным – 10мг промедола). При исходном угнетении дыхания используют ненаркотические анальгетики.
При проведении кардиоверсии-дефибрилляции необходимо иметь под рукой следующий набор:
Последовательность действий при проведении электрической дефибрилляции:
При продолжении фибрилляции желудочков используют антиаритмические препараты, которые позволяют снизить порог дефибрилляции.
После введения лекарства в течение 30-60 сек проводят общие реанимационные мероприятия, а затем повторяют электроимпульсную терапию.
При некупируемых аритмиях или при внезапной сердечной смерти рекомендуется чередовать введение лекарств с электроимпульсной терапией по схеме:
- Правила техники безопасности при работе с дефибриллятором
- Исключить возможность заземления пресонала (не прикасаться к трубам!).
- Исключить возможность прикосновения окружающих к больному во время нанесения разряда.
- Следить, чтобы изолирующая часть электродов и руки были сухими.
- Осложнения кардиоверсии-дефибрилляции
- Постконверсионные аритмии, и прежде всего – фибрилляция желудочков.
Фибрилляция желудочков обычно развивается в случаях нанесения разряда в ранимую фазу сердечного цикла. Вероятность этого невысока (около 0.4%), однако, если позволяет состояние больного, вид аритмии и технические возможности, следует использовать синхронизацию разряда с зубцом R на ЭКГ.
При возникновении фибрилляции желудочков немедленно наносят повторный разряд энергией 200Дж.
Другие постконверсионные аритмии (например, предсердные и желудочковые экстрасистолы) обычно кратковременны и не требуют специального лечения.
Тромбоэмболии легочной артерии и большого круга кровообращения.
Тромбоэмболии чаще развиваются у больных с тромбоэндокардитом и при длительно существующем мерцании предсердий в отсутствии адекватной подготовки антиакоагулянтами.
Нарушения дыхания являются следствием неадекватной премедикации и анльгезии.
Для предупреждения развития нарушений дыхания следует проводить полноценную оксигенотерапию. Нередко с развивающимся угнетением дыхания удается справиться с помощью словесных команд. Нельзя пытаться стимулировать дыхание дыхательными аналептиками. При серьезных нарушениях дыхания показана интубация.
Ожоги кожи возникают вследствие плохого контакта электродов с кожей, использования повторных разрядов с большой энергией.
Артериальная гипотензия после проведения кардиоверсии-дефибрилляции развивается редко. Обычно гипотензия невыражена и сохраняется недолго.
Отек легких изредка возникает через 1-3 часа после восстановления синусового ритма, особенно у больных с длительно существовавшим мерцанием предсердий.
Изменения реполяризации на ЭКГ.
Изменения реполяризации на ЭКГ после проведения кардиоверсии-дефибрилляции разнонаправлены, неспецифичны и могут сохраняться несколько часов.
Изменения в биохимическом анализе крови.
Повышения активности ферментов ( АСТ , ЛДГ , КФК ) связаны в основном с влиянием кардиоверсии-дефибрилляции на скелетные мышцы. Активность МВ КФК увеличивается лишь при многократных разрядах высокой энергии.
Электроимпульсная терапия
Электроимпульсная терапия относится к группе основных реанимационных мероприятий, проводимых при внезапной смерти человека. Смысл электроимпульсной терапии состоит в нанесении на область сердца сильного электрического разряда, что приводит к одновременному возбуждению волокон миокарда. Различают абсолютные и относительные показания к проведению данной процедуры.
Абсолютные показания: 1) фибрилляция либо трепетание желудочков; 2) затяжные пароксизмы желудочковой и наджелудочковой тахикардии, мерцательной аритмии, резистентные к медикаментозной терапии и сопровождающиеся симптомами быстро нарастающей декомпенсации сердечной деятельности; 3) пароксизмы трепетания предсердий с частотой сокращения предсердий около 300 в минуту или пароксизмы мерцания-трепетания предсердий у больных с синдромом Вольфа — Паркинсона — Уайта.
Относительные показания: 1) желудочковые и наджелудочковые тахикардии; 2) постоянная форма мерцательной аритмии либо трепетание предсердий продолжительностью не менее 1 года или больше; 3) неэффективность ранее проводимой электроимпульсной терапии.
Противопоказания: 1) интоксикация сердечными гликозидами; 2) синусовая тахикардия; 3) постоянная форма мерцательной аритмии продолжительностью более 2 лет; 4) аритмии, возникающие на фоне активного воспалительного процесса в сердце или резкой дилатации желудочков с выраженными дистрофическими изменениями в миокарде.
Техника выполнения процедуры заключается в следующем. Для электроимпульсной терапии наиболее часто используются отечественные дефибрилляторы ИД-ВЭП-1, ДИ-ОЗ, ДКИ-Н-02 или импортные аппараты ( заземления не требуют ). При проведении процедуры желательно иметь два дефибриллятора (основной и резервный).
Электроимпульсную терапию проводят как минимум три медицинских работника: врач, анестезиолог и медицинская сестра. Процедура выполняется в отдельном специально оборудованном помещении (реанимационный зал, палата интенсивной терапии, манипуляционная).
Если электрическая дефибрилляция проводится в плановом порядке 6 , ей должен предшествовать комплекс подготовительных мероприятий. Основным показанием для плановой дефибрилляции является необходимость восстановления синусового ритма у больных с мерцательной аритмией или трепетанием предсердий. Это могут быть лица, страдающие пороками сердца или кардиосклерозом. При наличии активного ревматического процесса назначают противоревматическое лечение, а дефибрилляцию проводят только в неактивную фазу болезни.
Имеющиеся нарушения кровообращения ликвидируют сердечными гликозидами и мочегонными препаратами. При склонности к гиперкоагуляции назначают гепарин по 5000 ЕД 4 раза в сутки под кожу живота.
За 5-7 дней до намеченного срока проведения дефибрилляции больному в обязательном порядке отменяют сердечные гликозиды и назначают препараты калия (калия хлорид, панангин, калия-магния аспарагинат и др.), АТФ, кокарбоксилазу. Этим преследуется цель уменьшения возбудимости миокарда и предупреждения развития фибрилляции желудочков после нанесения электрического разряда на сердце. В течение 2—3 дней до манипуляции переходят на внутривенное введение препаратов калия.
За сутки до проведения дефибрилляции ограничивают физическую нагрузку, а в день проведения больной соблюдает постельный режим. У него на левой половине грудной клетки сбривают волосы.
Дефибрилляцию проводят натощак. Больной должен опорожнить кишечник (самостоятельно или с помощью клизмы) и мочевой пузырь. За 20-30 мин до процедуры подкожно вводят 1 мл 2 % раствора промедола и 0,5-1 мл 0,1% раствора атропина. До начала процедуры проверяют исправность дефибриллятора.
Больного доставляют в помещение, где будет проводиться дефибрилляция, и укладывают на спину на специальную кровать или кушетку, накладывают электрокардиографические электроды и снимают исходную ЭКГ. Можно также осуществлять мониторное наблюдение за больным.
В начале процедуры под угол левой лопатки подкладывают один из электродов дефибриллятора (применяют большой плоский электрод, тщательно обернутый марлей в несколько слоёв и обильно смоченный физиологическим раствором) так, чтобы вся его поверхность плотно контактировала с кожей. Далее к одной из локтевых вен подключают систему для внутривенного капельного введения поляризующей смеси или физиологического раствора. Руку с подключенной системой для внутривенного введения удобно укладывают и бинтом фиксируют к кровати или к специальной подставке. Измеряют артериальное давление, стетофонендоскопом прослушивают работу сердца.
Электроимпульсную терапию проводят под поверхностным внутривенным наркозом препаратами короткого действия (гексенал, тиопентал натрия, сомбревин, эпантол и др.). После наступления наркотического сна во избежание повреждения электрическим разрядом отключают регистрирующую аппаратуру (если электрокардиограф или кардиоскоп не имеют специального предохранительного устройства). Второй электрод диаметром 10-12 см помещают либо в левой подключичной области, либо под правой ключицей, либо по правой парастернальной линии с центром в третьем межреберье. 7 Всех присутствующих просят отойти от кровати и ни в коем случае не касаться больного. Передний электрод прижимают к его грудной клетке с силой порядка 10 кг. Для первого разряда создают напряжение в конденсаторе 4—4,5 кВ в зависимости от массы больного и наносят разряд. В момент ero прохождения возникает общее однократное сокращение мышц больного, что проявляется вскидыванием рук, подергиванием ног, напряжением мышц шеи и грудной клетки.
После нанесения разряда сразу же подключают электрокардиограф и снимают ЭКГ. Врач выслушивает больного, измеряет артериальное давление, проверяет пульс, анализирует ЭКГ. Если синусовый ритм восстановился, проведение электроимпульсной терапии считают законченным. Если же первая попытка оказывается безуспешной, напряжение конденсатора увеличивают на 1 кВ и наносят повторный разряд. Иногда, особенно у больных острым инфарктом миокарда, возникает необходимость в нанесении нескольких разрядов (трех-четырех и более). При этом каждый раз напряжение конденсатора увеличивают на 1 кВ, но не более чем до 7 кВ. 8
После пробуждения больной доставляется в палату и несколько дней соблюдает постельный режим. Ему назначают противоаритмические средства, иногда одновременно—препараты, улучшающие обменные процессы в миокарде (цито-мак, рибоксин, АТФ, кокарбоксилаза, препараты калия и др.).
Осложнения: могут возникать в период подготовки к электрической дефибрилляции, при проведении наркоза, при воздействии электрического импульса, при переходе мерцательной аритмии к нормальному (синусовому) ритму, при проведении лечения, закрепляющего синусовый ритм.
В период подготовки к электрической дефибрилляции могут возникать осложнения, обусловленные применением антикоагулянтов, препаратов калия или отменой сердечных гликозидов. В связи с этим не исключено появление кровотечений, токсического действия калия, нарастание признаков сердечной недостаточности.
При даче наркоза возможно появление тошноты, рвоты, бронхоспазма, остановки сердца и дыхания. Эти осложнения обычно предупреждаются одновременным введением раствора промедола и атропина в период премедикации и более медленным вливанием наркотических средств.
Под действием, электрического импульса может развиться фибрилляция желудочков или произойти остановка сердца (из-за выраженной гипоксии миокарда).
Из менее грозных осложнений возможно появление экстрасистолии, ожогов кожи на месте наложения электродов, изменений ЭКГ, повышение температуры тела.
Фибрилляция желудочков может возникнуть из-за несвоевременной отмены сердечных гликозидов накануне процедуры, при недостаточном заряде конденсатора, неправильном наложении электродов или плохом контакте электродов с кожей и т. п.
При появлении фибрилляции желудочков требуется принятие срочных мер:
быстрая проверка правильности наложения электродов,
немедленное нанесение повторного электрического разряда, увеличенного по сравнению с исходным на 0,5—1 кВ.
При остановке сердца сразу приступают к непрямому массажу и искусственному дыханию. При продолжающейся асистолии дополнительно внутрисердечно вводят 0,1 % раствор адреналина в количестве 0,5—1 мл. При восстановлении сердечной деятельности внутривенно вводят 4 % раствор бикарбоната натрия и кортикостероидные гормоны.
Появление экстрасистолии , преходящих блокад ножек пучка Гиса, других изменений ЭКГ (подъем сегмента ST , появление отрицательного зубца Т), повышение температуры тела спустя 2-3 дня после дефибрилляции специального лечения не требуют. Ожоги кожи лечат обычным способом.
Среди осложнений, возникающих при нормализации ритма, наиболее грозными являются «нормализационные» тромбоэмболии и отек легких . Тромбоэмболические осложнения могут развиваться в сосудах большого и малого кругов кровообращения. Чаще всего тромбы из левого предсердия попадают в большой круг кровообращения, что характерно для больных с мерцательной аритмией на фоне митральных пороков сердца.
Электроимпульсная терапия
Электроимпульсная терапия или кардиоверсия – восстановление синусного ритма разрядом дефибриллятора, синхронизированным с наименее уязвимой фазой электрической систолы желудочков (как правило, через 20–30 мс после вершины зубца R) В отличие от фибрилляции желудочков (ФЖ) при устранении тахиаритмии существует опасность нанесения электрошока в наиболее уязвимую фазу сердечного цикла. С целью предупреждения ФЖ при лечении постоянной формы мерцания предсердий или пароксизмальных тахиаритмий был предложен кардиовертер — комплекс дефибриллятора постоянного тока и электронного синхронизатора, подающего разряд в определённый момент электрической деятельности сердца. Электрическую дефибрилляцию и кардиоверсию обычно объединяют термином электроимпульсная терапия (ЭИТ).
Методы ЭИТ
- Наружная (трансторакальная) ЭИТ — основной метод. Оба электрода накладывают на грудную клетку таким образом, чтобы сердце было охвачено электрическим полем разряда конденсатора. Для взрослых величина разряда — от 50 до 360 Дж (4–7кВ). У детей применяют разряды из расчёта 2 Дж/кг массы тела.


- Внутренняя ЭИТ — электроды прикладывают непосредственно к сердцу. При этом требуется значительно меньшая величина разряда (для взрослого пациента — около 500 В или 12,5–25 Дж).
- Чреспищеводная ЭИТ — один из электродов вводят в пищевод до уровня предсердий, другой располагают в прекардиальной области. Энергия разряда — 12–25 Дж. Чреспищеводная ЭИТ показана при тяжело протекающих наджелудочковых тахиаритмиях, устойчивых к трансторакальным разрядам, а также для подавления тяжёлых желудочковых тахиаритмий разрядами малой энергии.
- Трансвенозная внутрисердечная ЭИТ с помощью многополюсного электрода, который устанавливают в правый желудочек, применяется в палатах интенсивной терапии при рецидивирующих желудочковых тахикардиях. Энергия разряда при эндокардиальной ЭИТ варьирует от 2,5 до 40 Дж.
- Для купирования фибрилляции предсердий также может применять внутрисердечную ЭИТ, которая может быть двух видов: высокой и низкой энергией. При использовании высокой энергии (200–400 Дж) один электрод располагают в правом предсердии, другой — на поверхности тела. Эффективность до 100%. При применении низкой энергии 2–4,5Дж один электрод располагают в правом предсердии, другой — в коронарном синусе.
- Имплантируемые кардиовертеры-дефибрилляторы используют низкоэнергетическую кардиоверсию-дефибрилляцию; их применяют для лечения пароксизмальной желудочковой тахикардии и рецидивирующей ФЖ, пароксизмальной фибрилляции предсердий.
Электроимпульсная терапия в лечении аритмии
Донецкая О.П., Дзвониская В.Н.

Дефибрилляция и кардиоверсия являются видами электроимпульсной терапии. При всей своей схожести они имеют некоторые различия. Дефибрилляция – это процесс купирования фибрилляции желудочков с помощью нанесения электрического разряда, она является важнейшим реанимационным мероприятием. Кардиоверсия – способ лечения тахиаритмий, который основан на прекращении циркуляции возбуждения в миокарде путем нанесения электрического разряда в определенную фазу сердечного цикла. Кардиоверсия требует синхронизации – нанесения импульса в момент регистрации зубца R, так как в противном случае нанесение разряда в другую фазу сердечного цикла может привести к неэффективности процедуры и даже к развитию фибрилляции желудочков. Кардиоверсия бывает плановой, когда ритм восстанавливают при стабильных гемодинамических показателях при неэффективности других способов лечения, и экстренной – при пароксизмах с нестабильной гемодинамикой, при желудочковой тахикардии без пульса (в последнем случае она проводится без синхронизации и приравнивается к дефибрилляции).
Об электрических методах лечения аритмий известно еще с начала второй половины 18 века. Первый официально документированный случай применения электрических импульсов для оказания помощи при внезапной смерти относится к 1774 году, когда мистер Сквайерс (Squires), житель Лондона, попытался помочь упавшей с первого этажа трехлетней девочке, используя разряды электричества лейденских банок. На протяжении последующих нескольких дней у девочки наблюдался ступор, но приблизительно через неделю она уже была абсолютно здорова.
В последующем дефибрилляцию изучали Луиджи Гальвани, Чарльз Кайт, Джон Сноу, Жан-Луи Прево и Фредерик Бателли и другие ученые. В 1947 г. американский хирург Клод Бек провел успешную дефибрилляцию во время оперативного вмешательства на сердце у четырнадцатилетнего мальчика. Разработанный Клодом Беком дефибриллятор работал от переменного тока и позволял проводить только открытую дефибрилляцию.
Заложение научных основ для понимания ЭИТ, а также первые серьезные эксперименты в этой области были произведены Полом Золлом. Изучая кардиостимуляцию, он предположил, что применение сильного наружного электрического разряда может прерывать фибрилляцию желудочков, и уже в 1956 г. Золл совместно со своими коллегами провел первую клиническую демонстрацию успешной трансторакальной дефибрилляции. В своих исследованиях он использовал собственноручно сконструированный дефибриллятор, который генерировал переменный ток. В 1960 г. Бернард Лаун разработал свой первый дефибриллятор постоянного тока. Этот дефибриллятор стал первым в линии современных приборов подобного типа. Лауном же был предложен и метод кардиоверсии – использование синхронизированных с сердечным циклом электрических разрядов для лечения тахиаритмий.
Подготовка к плановой ЭИТ
- При длительности ФП более 48 часов и отсутствии адекватной антикоагулянтной терапии в течение последних 3 недель, перед восстановление синусового ритма с помощью ЭКВ, для исключения внутрипредсердного тромбоза необходимо предварительное проведение чреспищеводной эхокардиографии.
- Всем больным воздержаться от приема пищи в течение 6-8 ч.
- Отмена сердечных гликозидов за 3–4 дня до процедуры
- Нормализация электролитного баланса (проведение ЭИТ при гипокалиемии менее эффективно и чаще осложняется фибрилляцией желудочков)
Методы ЭИТ
Наружная ЭИТ – основной метод. Оба электрода накладывают на грудную клетку таким образом, чтобы сердце было охвачено электрическим полем разряда конденсатора. Рекомендациями ERC и AHA установлены рекомендуемые величины энергии для первого разряда при проведении дефибрилляции. Они составляют (для взрослых): при использовании монополярного импульса – 360 Дж, при использовании биполярного импульса – 120-150 Дж., у детей применяют разряды из расчёта 2 Дж/кг массы тела. При проведении дефибрилляции сейчас используется преимущественно переднее или стандартное расположение электродов, электроды обязательно смазывают специальным токопроводящим гелем, причем следует следить, чтобы он не растекался по поверхности грудной клетки между электродами. Допускается использование салфеток, смоченных физиологическим раствором. При проведении процедуры один электрод с маркировкой «Apex», или красного цвета (положительный заряд), располагают точно над верхушкой сердца или ниже левого соска; другой электрод с маркировкой «Sternum», или черного цвета (отрицательный заряд), располагают сразу под правой ключицей. Используют также переднезаднее расположение электродов – одна пластина электрода находится в правой подлопаточной области, другая спереди над левым предсердием. Существует еще и задне-правое подлопаточное расположение электродов. Выбор расположения электродов производят в зависимости от конкретной ситуации; не доказана польза или вред какого-либо из описанных расположений.
Перед проведением разряда убеждаются, что никто не прикасается к больному или к кровати, на которой он лежит. Современная контрольно-диагностическая аппаратура защищена от импульсов дефибриллятора. В момент нанесения разряда изменяются показания монитора и отмечается реакция пациента – сокращение мышц, вздрагивание, иногда вскрик. Категорически запрещается прикасаться к больному или к контактирующим с ним предметам в момент нанесения разряда, так как это опасно для персонала. После произведенного разряда оценивают показания монитора и при необходимости решают вопрос о повторном разряде.
Если пациент находится в сознании, то обязательно проведение общей анестезии. Задачи общей анестезии при кардиоверсии: обеспечить выключение сознания на короткий промежуток времени и обеспечить амнезию на период проведения манипуляции. Как правило, ограничиваются использованием короткодействующих гипнотиков в небольших дозах, вводимых внутривенно быстро (тиопентал 100-250 мг либо пропофол 50-100 мг).
Внутренняя ЭИТ – электроды прикладывают непосредственно к сердцу. При этом требуется значительно меньшая величина разряда (для взрослого пациента около 500 В или 12,5–25 Дж).
Чреспищеводная ЭИТ – один из электродов вводят в пищевод до уровня предсердий, другой располагают в прекардиальной области. Энергия разряда 12–25 Дж. Чреспищеводная ЭИТ показана при тяжело протекающих наджелудочковых тахиаритмиях, устойчивых к трансторакальным разрядам, а также для подавления тяжёлых желудочковых тахиаритмий разрядами малой энергии.
Трансвенозная внутрисердечная ЭИТ с помощью многополюсного электрода, который устанавливают в правый желудочек, применяется в палатах интенсивной терапии при рецидивирующих желудочковых тахикардиях. Энергия разряда при эндокардиальной ЭИТ варьирует от 2,5 до 40 Дж. Для купирования фибрилляции предсердий также может применять внутрисердечную ЭИТ, которая может быть двух видов: высокой и низкой энергией. При использовании высокой энергии (200–400 Дж) один электрод располагают в правом предсердии, другой на поверхности тела. Эффективность до 100%. При применении низкой энергии 2–4,5Дж один электрод располагают в правом предсердии, другой в коронарном синусе.
Осложнения кардиоверсии
ЭКВ может осложниться тромбоэмболиями и аритмиями, кроме того, могут наблюдаться осложнения общей анестезии. Частота тромбоэмболий после дефибрилляции составляет 1-2%. Ее можно снизить с помощью адекватной антикоагуляции перед плановой кардиоверсией или путем исключения тромбоза левого предсердия. Частым осложнением являются ожоги кожи. У больных с дисфункцией синусового узла, особенно у пожилых людей с органическим заболеванием сердца, может развиться длительная остановка синусового узла. Опасные аритмии, такие как желудочковая тахикардия и фибрилляция желудочков, могут наблюдаться при наличии гипокалиемии, интоксикации сердечными гликозидами или неадекватной синхронизации. Применение наркоза может сопровождаться гипоксией или гиповентиляцией, однако артериальная гипотония и отек легких встречаются редко.
Электрическая кардиоверсия у больных с имплантированными водителями ритма сердца и дефибриллятором
Понятно, что наличие подобного устройства у больного несколько изменяет технику процедуры, но отнюдь не является противопоказанием к проведению наружной дефибрилляции. Если у пациента имплантирован кардиостимулятор-кардиовертер, то следует немного изменить положение электродов. Электрод для проведения наружной кардиоверсии должен находиться на расстоянии более 6-8 см от места имплантации водителя ритма или кардиовертера-дефибриллятора. Рекомендуется передне-заднее наложение электродов. Предпочтительно использование двухфазного дефибриллятора, так как в этом случае для купирования ФП требуется разряд меньшей энергии. У пейсмейкер-зависимых пациентов необходимо учитывать возможное возрастание порога стимуляции. Такие пациенты должны находиться под тщательным наблюдением. После кардиоверсии следует проверить имплантированное устройство с помощью наружного программатора.
Рецидив аритмии после электрической кардиоверсии
Факторы, предрасполагающие к рецидивированию ФП, включают в себя возраст, длительность ФП перед кардиоверсией, число предыдущих рецидивов, увеличение размеров левого предсердия или снижение его функции, наличие ишемической болезни сердца, заболевания легких или митрального порока сердца. Предсердная экстрасистолия с изменяющимися интервалами сцепления и так называемые ранние экстрасистолы “Р” на “Т”, синусовая тахикардия, нарушения внутрипредсердной и межпредсердной проводимости, также повышают риск рецидива ФП. Антиаритмики, назначенные перед кардиоверсией, увеличивают вероятность восстановления синусового ритма и снижают риск немедленных и ранних рецидивов. Для профилактики поздних рецидивов необходим постоянный длительный прием антиаритмических препаратов. Наиболее действенным средством такой профилактики является амиодарон, превосходящий по своей эффективности все другие средства антиаритмической терапии. 69% больных сохраняют синусовый ритм в течение года применения амиодарона. Для соталола и пропафенона этот показатель составляет 39%. Некоторые пациенты, у которых эпизоды ФП, протекают с выраженной клинической симптоматикой, но возобновляются не часто (1-2 раза в год), предпочитают повторные кардиоверсии длительной противорецидивной антиаритмической терапии или лечению, направленному на снижение ЧСС в условиях сохраняющейся аритмии.
Автоматические наружные дефибрилляторы и концепция ранней дефибрилляции
В связи с этим в последнее время среди специалистов все большую популярность приобретает концепция ранней дефибрилляции с использованием «общедоступного дефибриллятора-монитора». Согласно этой концепции, должны стать общедоступными автоматические дефибрилляторы, позволяющие даже неквалифицированному пользователю оказать первую помощь больному с остановкой сердца до приезда бригады медиков. Уже опубликовано несколько сообщений о случаях успешной дефибрилляции в аэропортах. В двух аэропортах Чикаго автоматические дефибрилляторы размещены вдоль всего терминала и в отделе розыска багажа. Весь персонал аэропорта, в том числе и охрана, обучены пользоваться дефибрилляторами и имеют соответствующие сертификаты. В результате такой организации помощи выжили 69% пассажиров, у которых в аэропорту произошла остановка сердца в результате фибрилляции желудочков. Таким образом, только ранняя дефибрилляция является в этих ситуациях единственным шансом восстановить гемодинамически эффективные сердечные сокращения и спасти пациента.
Статья добавлена 4 июля 2016 г.
Показания к проведению электроимпульсной терапии, противопоказания и выбор антиаритмических средств

Электроимпульсная терапия (ЭИТ) — методы, используемые при восстановлении нарушений сердечного ритма. Кардиоверсия применяется при лечении мерцания предсердий и пароксизмальных тахикардий. Представляет воздействие на миокард постоянным током большой силы.
Разряд подается в определенную фазу сердечного ритма. От дефибрилляции отличается безопасностью, ведь в первом случае есть риск нанесения электрошока пациенту в самую уязвимую фазу сердечного цикла. Его используют в случае фибрилляции желудочков. Эти два метода и являются электроимпульсной терапией, которая незаменима для кардиологии.
Показания к электроимпульсной терапии
Давайте разберемся, кому показано проведение ЭИТ:
- Пациентам с нарушением работы желудочков (трепетание и фибрилляция).
- При стойкой желудочной тахикардии. Если гемодинамика нарушена, немедленно применяется кардиоверсия. Для дальнейшей стабилизации состояния пациента применяют медикаментозную терапию.
- Людям с суправентикулярными тахикардиями. В таком случае электроимпульсная терапия показана пациентам, состояние которых стремительно ухудшается или традиционное лечение неэффективно.
- Когда диагностировали мерцание или трепетание предсердий, назначается кардиоверсия исходя из состояния пациента.
- ЭИТ применяют для терапии тахиаритмий. Однако для пациентов с таким заболеванием по типу reentry более эффективна, чем людям с заболеванием, вызванным повышенным автоматизмом.
- Электроимпульсная терапия показана больным при шоке, который появился в результате тахиаритмии и при отеках легких.
- Данный вид терапии показан пациентам с ярко выраженной тахикардией, когда диагностируют больше 150 ударов в минуту. Людям с острым инфарктом миокарда и тем, кто страдает нестабильной гемодинамикой. ЭИТ незаменима, если противопоказана терапия антиаритмическими препаратами.
Кардиоверсия-дефибрилляция – важный и незаменимый метод, с помощью которого стабилизируют тяжелые состояния.
Для применения ЭИТ врач должен знать обо всех заболеваниях пациента, которые могут осложнять состояние, об индивидуальных особенностях организма.
Электроимпульсная терапия: противопоказания к проведению
Есть случаи, когда данный вид терапии противопоказан. Если у пациента диагностируют атриовентрикулярную блокаду, данный вид лечения не используют. Это касается людей с синдромом слабости синусного узла, при пороках сердца, если лечатся оперативным методом. Если нет угрозы жизни пациента, кардиоверсия не применяется, так как есть риск возникновения фибрилляции желудочков.
Читайте также: Как подготовиться к проведению ЧПЭФИ
Категорически запрещено проводить ЭИТ при передозировке препаратов наперстянки. Когда организм насыщен гликозидами, а уровень калия понижен в связи с приемов мочегонных средств, не рекомендуется данная терапия. Низкая эффективность метода наблюдается при лечении пациентов с сердечной недостаточностью тяжелой формы и кардиомегалией.
Как готовят пациентов к процедуре
Общей схемы, которой придерживаются врачи при ЭИТ, не существует. Если процедура назначается пациенту планово, рекомендуют не есть 6 – 8 часов.
Если больному не требуется экстремальная помощь, вводят определенные препараты, примерно за час до процедуры, чтобы создать фоновую концентрацию. Категорически противопоказано для такой цели вводить бета-блокаторы, что может привести к тяжелым последствиям.
Когда кардиоверсия или дефибрилляция проводится по экстренным показаниям, и жизнь человека в опасности, врачи обходятся без подготовки, так как на это нет времени. Если есть возможность, делают оксигенотерапию 100% увлажненным кислородом. Корректируют электролитный баланс и КОС.
Если пациент не потерял сознание, необходимо дать обезболивающие и седативные средства перед проведением процедуры.
Если наблюдается угнетение дыхание, больному колют анальгетики, которые не содержат наркотические средства, например: анальгин. Дальше человека вводят в медикаментозный сон путем введения диазепама внутривенно, делают это медленно, струйно, сначала 5 мг, а затем добавляют по 2 мг пока пациент не заснет. Чтобы избежать угнетения дыхания, используют препараты с минимальной дозой наркотических средств. Достаточно часто возникает нарушение дыхания у пациента в период засыпания, поэтому врачам нужно быть особенно внимательными.
Техника проведения процедуры
Для начала определяют энергию разряда, все зависит от диагноза и состояния пациента.
- 50 Дж достаточно при наджелудочковых тахикардиях, когда сердцебиение резко и приступообразно увеличивается, частота сердечных сокращений превышает 100 ударов. Такой же разряд применяют при трепетании предсердий.
- Импульс 100 Дж применяют при мерцании предсердий – это одна из разновидностей наджелудочковых тахикардий, наблюдается хаотичность электронной активности предсердий, ЧСС колеблется в пределах 350 – 700 в минуту. И при желудочковой тахикардии, частота сокращений желудочков превышает 100 ударов в минуту. Характерно внезапное прекращение нарушений и такое же внезапное возобновление, происходит регулярно. Достаточно тяжелое и опасное для жизни нарушение сердечного ритма.
- 200 Дж применяют, если у пациента полиморфная тахикардия, серьезное нарушение сердечного ритма может стать причиной аритмической смерти. Или фибрилляция желудочков – нарушение слаженной работы сердечных мышц, при которой главная функция органа нарушается.
 Диагноз и состояние пациента определяет энергию разряда
Диагноз и состояние пациента определяет энергию разрядаУказана сила первого разряда, если он малоэффективен, врачи повышают. Импульс может дойти до максимальной отметки – 360 Дж.
При наличии необходимого оборудования, и если состояние пациента позволяет, применяют синхронизацию электронного разряда в определенную фазу сердечного ритма. Точнее, когда на ЭКГ появляется R зубец, сразу дают разряд. Это и есть кардиоверсия.
Чтобы максимально снизить электронное сопротивление перед ЭИТ, электроды устанавливают на обезжиренную кожу пациента, для этого используют спирт или другие методы. После того как электроды сильно прижали к грудной клетке больного, наносят первый разряд. Это нужно сделать, когда человек сделал глубокий выдох.
Когда дефибрилляция окончена, проверяют сердечный ритм, если он восстановился, необходимо зарегистрировать ЭКГ в 12 отведениях, для этого фиксируют разность потенциалов между двумя электродами, которые расположены на теле пациента.
Антиаритмические средства и как их используют при ЭИТ
В случае, когда после трех разрядов сердечный ритм не восстановился, и врачи постоянно увеличивали силу импульса, тогда четвертый максимальный – 360 Дж. Наносят после введения антиаритмического препарата внутривенно, который назначают при нарушениях ритма. Таким образом закрепляют эффект, который дала электроимпульсная терапия.
От чего зависит эффективность ЭИТ
Кардиоверсия-дефибрилляция эффективна и безопасна, если врачами проделана такая работа:
- Правильная постановка диагноза.
- Подготовка оборудования и необходимой аппаратуры, всех необходимых растворов и препаратов.
- Соответствующая подготовка пациента.
- Введение правильных обезболивающих и седативных средств.
- Соблюдение методики, при которой процедура проводится с учетом всех правил и норм дозировки препаратов, с обезжириванием кожи.
- Назначение антиаритмических средств.
- Учет и соблюдение правил техники безопасности.
- Проверены технические возможности дефибриллятора, который используют в работе.
Если кардиоверсия-дефибриляция неэффективна, можно говорить о неправильном выполнении методики, неправильном определении показаний к электроимпульсной терапии, тяжелом состоянии пациента, когда электронный баланс или КОС значительно нарушены, в таком случае требуется коррекция.
Электроимпульсная терапия нарушений ритма сердца
Электроимпульсная терапия заключается в нанесении разряда относительно высокой энергии, генерируемого специальным устройством, в проекции сердца на тело больного, который находится в бессознательном состоянии (клиническая смерть, наркоз).
Механизм нормализации ритма под влиянием разряда электрического тока высокого напряжения сводится к тому, что неоднородное состояние миокарда, наблюдаемое при его фибрилляции, переходит в однородное, а при нарушениях сердечного ритма, в основе которых лежит патологическая циркуляция волны возбуждения, электрический разряд прерывает эту циркуляцию.
При определенных условиях электрический разряд может не только прекратить, но и, напротив, вызвать фибрилляцию желудочков. Это связывают с существованием так называемой ранимой, или уязвимой, фазы сердечного цикла.
Состояние миокарда предсердий или желудочков в этот период характеризуется неоднородностью: часть волокон миокарда находится в состоянии абсолютной рефрактерности, другая — в состоянии относительной рефрактерности и, наконец, остальные волокна уже приобретают к этому моменту нормальную возбудимость. Разряд не оказывает действия на первую группу волокон, тогда как волокна остальных групп под его действием возбуждаются. В результате нарушается нормальное распространение волны возбуждения, что приводит к фибрилляции.
Показания к электроимпульсной терапии (ЭИТ). Фибрилляция и трепетание желудочков являются абсолютным показанием к немедленному проведению электроимпульсной терапии (дефибрилляции), причем в связи с бессознательным состоянием больного (клиническая смерть) в применении наркоза в этих случаях нет необходимости.Желудочковая тахикардия является относительным показанием к ЭИТ. Она применяется при неэффективности медикаментозных средств либо при наличии противопоказаний к их назначению. Следует помнить о существовании ускоренного идиовентрикулярного ритма, когда частота сокращений желудочков не превышает 100 в 1 мин. Эти случаи даже в остром периоде инфаркта миокарда не требуют электроимпульсного лечения.
Наджелудочковая пароксизмальная тахикардия также является относительным показанием к ЭИТ. При данной форме нарушения ритма этот метод терапии применяется только при неэффективности медикаментозных средств, особенно когда нарушение ритма сопровождается тяжелыми нарушениями гемодинамики и продолжается длительное время (несколько дней).
Мерцание и трепетание предсердий. Абсолютные показания к применению ЭИТ при этих формах аритмий в клинической практике встречаются очень редко. Это, во-первых, остро возникшая мерцательная аритмия, сопровождающаяся быстро прогрессирующей сердечной недостаточностью (например, нарастающим отеком легких); во-вторых, трепетание предсердий 1:1, при котором каждый импульс из предсердий передается в желудочки, в связи с чем частота желудочковых сокращений может превышать 300 в 1 мин.
Противопоказания к электроимпульсному лечению. Единственное противопоказание к проведению ЭИТ — передозировка препаратов группы наперстянки. Относительным противопоказанием считают также насыщение организма гликозидами и гипокалиемию, связанную с применением некоторых мочегонных средств. Эффективность этого метода крайне невелика у больных хронической тяжелой сердечной недостаточностью и кардиомегалией.
Подготовка больных к электроимпульсной терапии. Общепринятых схем подготовки больных к ЭИТ не существует. При плановом назначении этого метода лечения рекомендуют всем больным воздержаться от приема пищи в течение 6 — 8 ч.
В случаях, не требующих экстренной помощи, некоторые авторы назначают хинидин в дозе 0,3 — 0,4 г или новокаинамид в дозе 1 г за 1 ч до проведения ЭИТ для создания фоновой концентрации. Применение для этой цели бета-блокаторов (анаприлин, обзидан) противопоказано, так как во время наркоза у больных, получавших эти препараты, может развиться тяжелый коллапс.
ЭИТ по экстренным показаниям проводится без предварительной подготовки. Допустимо внутримышечное введение 10 мл 10% раствора новокаинамида, а в случаях желудочковой тахикардии — внутривенное введение 100 — 150 мг лидокаина.
«Пароксизмальные тахикардии», Н.А.Мазур
Для наркоза применяют вещества, обладающие кратковременным действием: гексенал, тиопентал-натрия, сомбревин, эпонтол. Недопустимо использование взрывоопасных веществ и проведение электроимиульсной терапии без обезболивания. Анестезиолог должен хорошо владеть техникой реанимации. При отсутствии анестезиолога может быть использован поверхностный наркоз закисью азота. В качестве премедикации применяют атропин (0,5 — 1 мл 0,1% раствора) и промедол (1 мл 2% раствора), которые…
Электроимпульсная терапия
ЭИТ — высокоэффективный метод лечения тахиаритмий, незаменимый при критическом состоянии больного.
Эффективность и безопасность ЭИТ может определяться различными факторами, но основные из них следующие:
— правильный выбор показаний;
— подготовка соответствующего оборудования, аппаратуры, наличие растворов и лекарственных средств;
— подготовка больного (коррекция гипоксии, нарушений электролитного баланса, КОС);
— адекватное обезболивание и седация;
— соблюдение методики проведения ЭИТ (правильный выбор доз воздействия, меры для снижения электрического сопротивления);
— использование антиаритмических средств;
— соблюдение правил техники безопасности;
— технические характеристики используемого дефибриллятора (форма и продолжительность электрического импульса, наличие автоматической коррекции параметров электрического разряда в зависимости от импеданса пациента, синхронизация электрического разряда с электрической активностью сердца и пр.).
Показания к экстренной ЭИТ. Абсолютными жизненными показаниями для проведения экстренной ЭИТ являются вызван-
ные тахиаритмией шок или отек легких. Экстренная ЭИТ обычно выполняется и в случаях выраженной (более 150 в 1 мин) тахикардии, особенно у пациентов с острым инфарктом миокарда, при нестабильной гемодинамике, сохраняющейся ангинозной боли или противопоказаниях к применению антиаритмических средств.
При проведении ЭИТ не следует переоценивать как ее значение, так и значение относительных противопоказаний. С одной стороны, от использования ЭИТ по абсолютным жизненным показаниям иногда отказываются, например из-за однократного предшествующего введения сердечных гликозидов (не путать с гликозидной интоксикацией!). С другой стороны, мы наблюдали 17-летнюю пациентку, которой на догоспитальном этапе по поводу желудочковой тахикардии, осложненной аритмическим шоком, нанесли 15 (!) электрических разрядов без попыток введения антиаритмических средств. Синусовый ритм был восстановлен только в стационаре после однократного внутривенного введения 40 мглидокаина.
Необходимое оснащение. Для проведения ЭИТ нужно иметь то же оснащение, что и для выполнения усложненной СЛР (дефибриллятор-монитор или дефибриллятор и электрокардиограф, аппарат ИВЛ, воздуховоды, лекарственные препараты и растворы, кислород). Если есть время, следует проверить исправность дефибриллятора. Больной должен находиться в положении, позволяющем при необходимости проводить интубацию трахеи и закрытый массаж сердца. Обязательно иметь надежный венозный доступ (желательна катетеризация периферической вены; в противном случае следует обратить внимание на надежность фиксации иглы в вене).
Подготовка больного. Перед проведением ЭИТ по абсолютным жизненным показаниям, как правило, нет времени для должной подготовки больного. По возможности проводят окси-генотерапию 100 % увлажненным кислородом. Коррекцию электролитного баланса и КОС осуществляют исключительно по специальным показаниям и при наличии времени.
Обезболивание и седация. Перед проведением ЭИТ всем больным, находящимся в сознании, необходимо обеспечить полноценное обезболивание. Для этого внутривенно медленно вводят 0,05 мг фентанила, а пожилым или ослабленным пациентам — 10 мг промедола.
При исходном угнетении дыхания применяют ненаркотические анальгетики (2,5 г анальгина). Введение в медикаментозный сон осуществляют с помощью диазепама (седуксен, реланиум): 5 мг препарата вводят внутривенно струйно медленно, а затем добавляют по 2 мг каждые 1-2 мин до засыпания больного. Для предотвращения угнетения дыхания следует использовать минимально возможные дозы наркотических анальгетиков и диазепама. В момент засыпания пациента особое внимание нужно обратить на дыхание, так как в это время вероятность его нарушения наиболее высока.
Техника проведения. Необходимую энергию разряда определяют исходя из того, что при наджел уд очковых тахикардиях и трепетании предсердий для первого воздействия достаточно 50 Дж, при мерцании предсердий или желудочковой тахикар дии — 100 Дж, в случае полиморфной желудочковой тахикардии или фибрилляции желудочков — 200 Дж. При каждом последующем разряде его энергию увеличивают вдвое вплоть до максимальной (360 Дж). Если возникает необходимость пересчета напряжения заряда конденсатора в энергию разряда дефибриллятора, используют формулу:
Е — энергия разряда, Дж;
С — емкость конденсатора, мкФ;
V — напряжение заряда конденсатора, В.
Если позволяют состояние больного, вид аритмии и тип дефибриллятора, используют синхронизацию электрического разряда с зубцом R на ЭКГ.
Для максимального снижения электрического сопротивления при ЭИТ кожу под электродами обезжиривают спиртом или эфиром; используют марлевые прокладки, хорошо смоченные изотоническим раствором натрия хлорида, или специальные пасты; плотно и с силой прижимают электроды к грудной стенке; наносят разряд в момент полного выдоха больного.
Непосредственно перед нанесением электрического разряда следует убедиться, что сохраняется тахиаритмия, по поводу которой проводится ЭИТ.
Сразу после ЭИТ необходимо оценить ритм, и в случае его восстановления зарегистрировать ЭКГ в 12 отведениях.
Использование антиаритмических средств. Если три разряда с нарастающей энергией не восстановили сердечный ритм, то четвертый — максимальной энергии (360 Дж) — наносят после внутривенного введения антиаритмического препарата, показанного при данном нарушении ритма. При желудочковой тахикардии с этой целью чаще всего используют лидокаин, при над-желудочковой — верапамил, при тахикардиях неясного генеза или устойчивых к лидокаину и верапамилу — новокаинамид. Соответствующий антиаритмический препарат назначают и для закрепления полученного эффекта.
Неэффективность ЭИТ может быть связана с нарушением методики проведения, тяжелыми расстройствами электролитного баланса или КОС, что требует соответствующей коррекции.
Техника безопасности. Правила техники безопасности при работе с дефибриллятором изложены выше.
Технические характеристики дефибриллятора. Определенное значение для эффективности и безопасности ЭИТ имеют технические характеристики используемого дефибриллятора.
Дефибриллятор остается незаменимым (и самым дорогостоящим) аппаратом для оказания экстренной кардиологической помощи. От технических параметров дефибриллятора в определенной степени зависят эффективность электрического воздействия, повреждающее влияние электрического разряда на миокард, а иногда и результат реанимационных мероприятий. В настоящее время выпускается много различных моделей де фибрилляторов, существенно различающихся по своим эксплуатационным возможностям.
Большинство современных аппаратов позволяют проводить дефибрилляцию, ЭИТ, ЭКС, мониторирование и регистрацию ЭКГ.
Во многих моделях высокого класса эффективность электрического воздействия при минимальном повреждении сердца обеспечивается за счет специальной формы импульса и автоматического (в зависимости от заданной энергии и реального сопротивления электрической цепи) выбора оптимальной амплитуды тока и продолжительности разряда. Кроме того, автоматическое определение электрического сопротивления в цепи повышает безопасность работы, так как при очень высоком (не
наложены электроды) или очень низком (замыкание) сопротивлении происходит сброс заряда.
Для предотвращения нанесения разряда в ранимую фазу сердечного цикла, соответствующую зубцу Т на ЭКГ, в большинстве дефибрилляторов предусмотрена возможность синхронизировать электрическое воздействие с комплексом QRS на ЭКГ (разряд подается через 20-50 мс после появления на ЭКГ зубца R).
Немаловажно, что дефибрилляторы высокого класса заряжаются до максимальной (360 Дж) энергии всего за 20-30 с.
Наличие встроенного наружного чрескожного электрокардиостимулятора в ряде случаев позволяет быстро обеспечить контроль за частотой сердечного ритма при угрожающих жизни брадикардиях и выиграть время, необходимое для проведения эндокардиальной ЭКС.
Ресурс дефибрилляторов во многом зависит от качества конденсаторов. Аппараты с электролитическими алюминиевыми конденсаторами обеспечивают проведение до 100 000 разрядов, с ленточными — в 10-20 раз меньше.
При работе на догоспитальном этапе важно учитывать степень надежности аккумуляторных батарей и системы их заряд ки, следует также обратить внимание на прочность конструкции, размеры и массу дефибриллятора.
Осложнения ЭИТ. Постконверсионные аритмии, и прежде всего фибрилляция желудочков, обычно развиваются в случаях нанесения разряда в ранимую фазу сердечного цикла. Вероятность фибрилляции желудочков при ЭИТ не превышает 0,4 % [Янушкевичус 3. И. и соавт., 1984], однако, если позволяют со стояние больного, вид аритмии и технические возможности, следует использовать синхронизацию электрического разряда с зубром R на ЭКГ. При возникновении фибрилляции желудочков немедленно наносят повторный электрический разряд с началь ной энергией 200 Дж. Другие постконверсионные аритмии обычно кратковременны, и специальное лечение не требуется. Необходимо заметить, что применение сердечных гликозидов перед ЭИТ практически не влияет на частоту постконверсионных аритмий за исключением случаев гликозидной интоксикации.
Тромбоэмболии (легочной артерии или артерий большого круга кровообращения) чаще развиваются у больных с тромбо-эндокардитом и при длительно существующем мерцании пред-
сердий. В этих случаях для предупреждения тромбоэмболии коррекцию ЧСС лучше проводить с помощью лекарственных препаратов (дигоксин, верапамил и др.). Определенное значение может иметь применение гепарина перед экстренной ЭИТ, однако эффективность этого метода профилактики не доказана. Для лечения развившихся тромбоэмболических осложнений используют тромболитические препараты, гепарин, кислород.
Нарушения дыхания являются следствием неадекватной пре-медикации и анальгезии. Для предупреждения угнетения дыхания перед ЭИТ надо, если позволяет время, проводить полноценную оксигенотерапию. Важно выбирать наркотический анальгетик и его дозу с учетом возраста и состояния пациента, сопутствующих заболеваний и предшествующей терапии. Для введения больного в медикаментозный сон следует использовать минимально возможные дозы препаратов, вводить лекарственные средства внутривенно дробно или очень медленно. В распоряжении врача должны быть набор для интубации трахеи, аппарат для ИВЛ, кислород. Нередко с развивающимся угнетением дыхания удается справиться с помощью словесных команд. Нельзя пытаться стимулировать дыхание дыхательными аналептиками.
Ожоги кожи возникают вследствие плохого контакта электродов с кожей, использования повторных разрядов большой энергии. Для предупреждения ожогов при наличии времени кожу под электродами надо тщательно обезжирить; лучше использовать не пасты, а прокладки, смоченные токопроводящим раствором, причем размер прокладок должен быть чуть больше размера электродов. ЭИТ необходимо проводить разрядом как можно более низкой энергии. Разряд следует наносить в момент выдоха, с силой прижимая электроды к грудной стенке.
Артериальная гипотензия после ЭИТ развивается редко, обычно не выражена и сохраняется недолго.
Отек легких изредка возникает через 1-3 ч после восстанов ления синусового ритма, особенно у больных с длительно существующим мерцанием предсердий.
Изменения реполяризации на ЭКГ после ЭИТ разнонаправле-ны, неспецифичны и могут сохраняться несколько часов.
Повышение активности ферментов (АсАТ, ЛДГ, КФК) связано в основном с влиянием ЭИТ на скелетные мышцы. Активность кардиоспецифичных ферментов (MB КФК) увеличивается лишь при многократных разрядах высокой энергии.
Источники:
http://studfile.net/preview/4381244/page:51/
http://medspecial.ru/wiki/%D0%AD%D0%BB%D0%B5%D0%BA%D1%82%D1%80%D0%BE%D0%B8%D0%BC%D0%BF%D1%83%D0%BB%D1%8C%D1%81%D0%BD%D0%B0%D1%8F%20%D1%82%D0%B5%D1%80%D0%B0%D0%BF%D0%B8%D1%8F/
http://volynka.ru/Articles/Text/1485
http://lechiserdce.ru/lechenie/4974-elektroimpulsnoy-terapii.html
http://www.medkursor.ru/biblioteka/paroksizmal_tahikard/elektroimpuls_terap/
http://www.rusmedserver.ru/med/kardio/21.html
http://www.pravda.ru/navigator/reabilitatsija-posle-operatsii.html
- Постконверсионные аритмии, и прежде всего – фибрилляция желудочков.



 Диагноз и состояние пациента определяет энергию разряда
Диагноз и состояние пациента определяет энергию разряда
