Острый аппендицит
Воспаление в стенке аппендикса может быть вызвано разными причинами – закупорка просвета отростка каловыми массами (каловым камнем), острый тромбоз артерии червеобразного отростка (чаще встречается у пожилых пациентов), переход воспаления на червеобразный отросток от других гнойных процессов брюшной полости (вторичное воспаление).
Симптомы, диагностика острого аппендицита
Клиническая картина острого аппендицита разнообразна, по классическому варианту протекает не всегда. Заболевание обычно начинается с болей в правой подвздошной области (справа внизу живота). Довольно часто боли появляются сначала вверху живота или по всему животу, а позднее, через несколько часов локализуются в правой подвздошной области. Боль носит постоянный характер. Может усиливаться при ходьбе, кашле. Пациентов может беспокоить слабость, иногда бывает однократный жидкий стул. При тазовом расположении червеобразного отростка могут быть жалобы на учащенное мочеиспускание. Характерно повышение температуры тела – обычно до 37,5 – 38,5. В течение первых 1-2 суток общее состояние может особо не страдать, некоторые пациенты жалуются на умеренную слабость, сухость во рту.
При пальпации имеется болезненность в правой подвздошной области, положительные симптомы Щеткина, Ровзинга, Ситковского, Воскресенского. При забрюшинном (глубоком) расположении воспаленного аппендикса может быть положительным симптом Образцова.
В анализе крови обычно повышается число лейкоцитов.
Диагноз острого аппендицита
ставится на основании кинической картины. Дополнительные методы (УЗИ, рентген и др.) малоинформативны. В сомнительных случаях делают лапароскопию.
В своем развитии острый аппендицит претерпевает несколько стадий:
- катаральный аппендицит – начальное воспаление, без нагноения в стенке.
- флегмонозный аппендицит – стенка отростка уже пропитана гноем
- гангренозный аппендицит – омертвение (некроз) стенки отростка
- гангренозно-перфоративный аппендицит – в зоне некроза образуется отверстие, через которое гной вытекает в брюшную полость, вызывая перитонит – гнойное воспаление брюшины.
При отсутствии лечения исходов острого аппендицита может быть три:
наиболее часто и вероятно – прогрессирование воспаления, диффузный перитонит, смерть. В самых начальных стадиях, при катаральном аппендиците возможно самоизлечение, скажем, если закупоривающий отросток каловый камень вытолкнется в слепую кишку и т.п. – такое происходит крайне редко и рассчитывать на это не стоит.
В некоторых случаях воспаление отграничивается и уходит в аппендикулярный инфильтрат – вокруг отростка спаиваются такни – петли кишок, большой сальник. В течение нескольких дней происходит абсцедирование инфильтрата, и он вскрывается в полость кишки (благоприятный исход) либо в брюшную полость – тогда развивается перитонит.
Лечение острого аппендицита
– только хирургическое. Операцию делают немедленно после установления диагноза острого аппендицита. Операцию делают под наркозом. Выполнение аппендэктомии под местной анестезией хотя и технически возможно, но довольно болезненно. Вмешательство проводят из небольшого разреза в правой подвздошной области либо видеолапароскопически. Сейчас хирурги в Москве все чаще выполняют лапароскопические операции. При аппендиците, осложненном диффузным перитонитом, операцию делают из большого срединного разреза.
После операции, при обычном течении послеоперационного периода, пациентов обычно выписывают на 7 – 10 сутки (после снятия швов). После выписки нахождение на листке нетрудоспособности 10 – 15 дней, ограничение подъема тяжестей до 5 кг – 1-4 месяца (в зависимости от способа вмешательства).
Хронический аппендицит
– состояние, при котором пациентов беспокоят периодические боли в животе, характерные для острого аппендицита, однако начавшееся в червеобразном отростке воспаление не переходит в стадию гнойного и купируется без хирургического вмешательства (это не исключает того, что при очередном обострении разовьется гнойный аппендицит). Диагноз хронического аппендицита ставят только после исключения всех заболеваний, которые могут дать похожую картину – синдром раздраженной кишки, колит, болезнь Крона и др. Лечение – хирургическое – отросток удаляют в плановом порядке.
Острый аппендицит
Острый аппендицит – острый неспецифический процесс воспаления червеобразного отростка – придаточного образования слепой кишки. Клиника острого аппендицита манифестирует с появления тупой боли в надчревной области, которая затем смещается в правую подвздошную область; отмечаются тошнота, рвота, субфебрилитет. Диагностика острого аппендицита основывается на выявлении характерных симптомов при исследовании живота, изменений в периферической крови, УЗИ; при этом исключаются другие заболевания брюшной полости и малого таза. При остром аппендиците выполняется аппендэктомия – удаление измененного червеобразного отростка.
МКБ-10
Общие сведения
Острый аппендицит является наиболее частым хирургическим заболеванием, на долю которого в оперативной гастроэнтерологии приходится более 80%. Острый аппендицит чаще встречается у лиц в возрасте 20-40 лет, хотя также может возникнуть в детском или пожилом возрасте. Несмотря на достижения в области диагностики и совершенствование хирургических методов лечения, послеоперационные осложнения при остром аппендиците составляют 5-9%, а летальность – 0,1-0,3%.
Причины острого аппендицита
В вопросе о причинах развития острого аппендицита до сих пор не существует единого мнения. Среди этиологических теорий острого аппендицита обсуждаются механическая, инфекционная, ангионевротическая, аллергическая, иммунологическая и др. Считается, что ведущим фактором воспаления аппендикса (аппендицита) выступает механическая блокада просвета червеобразного отростка, вызванная каловым камнем, инородным телом, паразитами, гиперплазией лимфоидной ткани. Это приводит к скоплению в отростке слизи, активизации бактериальной флоры, воспалению стенок аппендикса, сосудистому тромбозу.
Согласно инфекционной теории, инициировать развитие острого аппендицита могут различные инфекционные заболевания – амебиаз, паразитарные инфекции, туберкулез, иерсиниоз, брюшной тиф и др. Сторонники ангионевротической теории придерживаются мнения о первостепенности трофических нарушений в стенке червеобразного отростка, связанных с нарушением его иннервации.
В определенной степени способствовать развитию острого аппендицита может алиментарный фактор. Известно, что употребление преимущественно мясной пищи способствует нарушению моторно-эвакуаторной функции кишечника, склонности к запорам, что, в свою очередь, предрасполагает к развитию острого аппендицита. Также к неблагоприятным фоновым факторам относят дисбактериоз кишечника, снижение резистентности организма, некоторые виды расположения аппендикса по отношению к слепой кишке.
Острый аппендицит вызывается неспецифической микробной флорой: анаэробными неспорообразующими микроорганизмами (бактероидами и анаэробными кокками – в 90% случаев), аэробными возбудителями (кишечной палочкой, энтерококками, клебсиеллой и др. – 6-8 %), реже – вирусами, простейшими, присутствующими в отростке. Основной механизм инфицирования червеобразного отростка – энтерогенный; лимфогенный и гематогенный пути проникновения инфекции не играют ведущей роли в патогенезе острого аппендицита.
Классификация острого аппендицита
Острый аппендицит может протекать в простой (катаральной) или деструктивной форме (флегмонозной, апостематозной, флегмонозно-язвенной, гангренозной).
Катаральная форма острого аппендицита (катаральный аппендицит) характеризуется расстройствами лимфо- и кровообращения в стенке отростка, его отеком, развитием конусовидных фокусов экссудативного воспаления (первичных аффектов). Макроскопически аппендикс выглядит набухшим и полнокровным, серозная оболочка – тусклой. Катаральные изменения могут носить обратимый характер; в противном случае, при их прогрессировании, простой острый аппендицит переходит в деструктивный.
К исходу первых суток от начала острого катарального воспаления лейкоцитарная инфильтрация распространяется на все слои стенки аппендикса, что соответствует флегмонозной стадии острого аппендицита. Стенки отростка утолщаются, в его просвете образуется гной, брыжейка становится отечной и гиперемированной, в брюшной полости появляется серозно-фибринозный или серозно-гнойный выпот. Диффузное гнойное воспаление аппендикса с множественными микроабсцессами расценивается как апостематозный острый аппендицит. При изъязвлениях стенок червеобразного отростка развивается флегмонозно-язвенный аппендицит, который при нарастании гнойно-деструктивных изменений переходит в гангренозный.
Симптомы острого аппендицита
В развитии острого аппендицита выделяют раннюю стадию (до 12 часов), стадию деструктивных изменений (от 12 часов до 2-х суток) и стадию осложнений (от 48 часов). Клинические проявления острого аппендицита манифестируют внезапно, без каких-либо предвестников или продромальных признаков. В отдельных случаях за несколько часов до развития клиники острого аппендицита могут отмечаться неспецифические явления – слабость, ухудшение самочувствия, потеря аппетита. Для стадии развернутых клинических проявлений острого аппендицита типичны болевой синдром и диспепсические нарушения (тошнота, рвота, задержка газов и стула).
Боль в животе при остром аппендиците – наиболее ранний и непреходящий симптом. В начальной стадии боль локализуется в эпигастрии или околопупочной области, носит неинтенсивный, тупой характер. При кашле, резкой перемене положения туловища боль усиливается. Через несколько часов от появления боль смещается в правую подвздошную область и может характеризоваться пациентами как дергающая, колющая, жгущая, режущая, острая, тупая. В зависимости от расположения червеобразного отростка боли могут иррадиировать в пупок, поясницу, пах, подложечную область.
При остром аппендиците, как правило, отмечаются симптомы нарушения пищеварения: тошнота, однократная рвота, метеоризм, запор, иногда – жидкий стул. Температура тела обычно повышается до субфебрильных значений.
В стадии деструктивных изменений болевой синдром усиливается, что заметно отражается на состоянии больных. Температура тела увеличивается до 38,5-390С, нарастает интоксикации, отмечается тахикардия до 130-140 уд. в мин. В некоторых случаях может наблюдаться парадоксальная реакция, когда боли, напротив, уменьшаются или исчезают. Это довольно грозный признак, свидетельствующий о гангрене отростка.
Деструктивные формы острого аппендицита часто сопровождаются осложнениями – развитием аппендикулярного абсцесса, периаппендицита, мезентериолита, абсцесса брюшной полости, перфорацией стенки отростка и перитонитом, сепсисом.
Диагностика острого аппендицита
Для острого аппендицита характерен ряд абдоминальных симптомов: отставание правых отделов живота при дыхании (симптом Иванова), напряжение мышц передней брюшной стенки, симптом раздражения брюшины (Щеткина-Блюмберга), болезненность в правой подвздошной области при перкуссии (симптом Раздольского), усиление боли в положении на левом боку (симптом Ситковского, Бартомье-Михельсона) и др. Изменения в лейкоцитарной формуле крови нарастают в соответствии со стадиями острого аппендицита – от 10-12х10 9 /л при катаральном воспалении до 14-18х10 9 /л и выше – при гнойно-деструктивных формах.
С целью дифференциальной диагностики проводится ректальное или вагинальное исследование. Для исключения другой острой патологии живота выполняется УЗИ органов брюшной полости, которое также обнаруживает увеличение и утолщение отростка, наличие выпота в брюшной полости. При неясной клинико-лабораторной картине прибегают к проведению диагностической лапароскопии.
Лечение острого аппендицита
При остром аппендиците показано как можно более раннее удаление воспаленного червеобразного отростка – аппендэктомия. В типичных случаях острого аппендицита используется доступ к червеобразному отростку по Волковичу-Дьяконову – косой разрез в правой подвздошной ямке.
В диагностически неясных ситуациях используется параректальный доступ по Ленандеру, при котором операционный разрез проходит параллельно наружному краю правой прямой мышцы выше и ниже пупка. К средне-срединной или нижне-срединной лапаротомии прибегают в тех случаях, если течение острого аппендицита осложнилось перитонитом.
В последние годы, с развитием малоинвазивной хирургии, операция нередко выполняется через лапароскопический доступ (лапароскопическая аппендэктомия).
Прогноз при остром аппендиците
Своевременное обращение за медицинской помощью и раннее хирургическое вмешательство являются залогом благоприятного исхода острого аппендицита. Возвращение к обычной физической и трудовой активности обычно разрешается через 3 недели после аппендэктомии.
В случае развития осложнений острого аппендицита (аппендикулярного инфильтрата, локальных абсцессов в брюшной полости – тазового, межкишечного, поддиафрагмалъного, разлитого перитонита, пилефлебита, спаечной кишечной непроходимости и др.) прогноз серьезный.
2.Острый аппендицит. Этиология, патогенез, классификация, клиника, лечение.
Общие факторы: 1алиментарный фактор 2 существование очага инфекции ,из кот происходит гематогенное распр инф 3. Заболевания сопровождающие выраженной им. реакцией.
Патогенез. В основе патогенеза острого аппендицита чаще всего окклюзия просвета отростка, в результате гиперплазия лимфоидных фолликулов (у молодых пациентов), феколиты ,фиброзные тяжи, стриктуры , реже — инородные тела, паразиты, опухоли.
Продолжающаяся секреция слизи приводит к тому, что в ограниченном объеме полости резко возрастает внутриполостное давление. Увеличение давления приводит к нарушению сначала венозного, а затем и артериального кровотока.
При нарастающей ишемии стенки отростка создаются условия для бурного размножения микроорганизмов. Выработка ими экзо- и эндотоксинов приводит к повреждению барьерной функции эпителия и сопровождается локальным изъязвлением слизистой оболочки . В ответ на бактериальную агрессию макрофаги, лейкоциты, лимфоциты и другие иммунокомпетентные клетки начинают выделять одновременно противовоспалительные и антивоспалительные интерлейки-ны, фактор активации тромбоцитов, адгезивные молекулы и другие медиаторы воспаления.
Избыточное образование и выделение противовоспалительных интер-лейкинов способствуют дальнейшему распространению деструктивных изменений в стенке органа.
Неокклюзионные формы острого аппендицита можно объяснить первичной ишемией отростка в результате развития несоответствия между потребностью органа в артериальном кровотоке и возможностью его обеспечения при стенозе питающих сосудов, их тромбозе в бассейне артерии червеобразного отростка — артерии функционально конечного типа. Тромбоз сосудов брыжейки отростка приводит к развитию первичной гангрены.
классификация аппендицита.
1. Острый неосложненный аппендицит:
а) катаральный (простой, поверхностный),
б) деструктивный (флегмонозный, гангренозный).
Острый осложненный аппендицит: перфорация отростка, аппендикулярный инфильтрат, абсцессы (тазовый, поддиафрагмальный, межкишечный), перитонит, забрюшинная флегмона, сепсис, пилефлебит.
Хронический аппендицит (первично-хронический, резидуальный, рецидивирующий).
Патологоанатомическая картина
простом (поверхностном) аппендиците незначительно увеличен в объеме, отечен, серозная оболочка тусклая, гиперемирована. При вскрытии препарата обнаруживают жидкий кал со слизью, редко — инородные включения.
флегмонозном аппендиците отросток резко увеличен в объеме, серозная оболочка темно-бурого цвета с мелкими кровоизлияниями, покрыта фибрином. В просвете почти всегда находят гнойное содержимое.
Гангренозный аппендицит наличием участков некроза. Ткани в этой области имеют черно-зеленый цвет, стенка отростка дряблая, истончена, пропитана кровью. В просвете аппендикса содержится зловонная гнойная жидкость, слои его стенки не дифференцируются, слизистая оболочка на значительном протяжении расплавлена.
клиника
начало заболевания- дискомфорт в животе (ощущение вздутия,распирания,колика); боль ( нарастает,постоянная)- эпигастрий, затем по всему животу,потом в пр.повздошной обл.Боль усиливается при изменении положения- вынужденное положение.
Иррадиация боли, зависит от локализации Ч/О – подпеченочном- в лопатку;ретроцекальном-пояница,пах,правую ногу, низ живота.; тазовом0 пах область,промежность,ногу; левостороннем – левая половина живота
тошнота,сухость во рту
общее состояние удвл
появление или усиление боли в правом нижнем квадранте живота при повороте на левый бок (симптом Ситковского)
сотрясение воспаленной брюшины при перкуссии в правом нижнем квадранте живота вызывает резкую болезненность (симптом Раздольского
Скольжение рукой по брюшной стенке через рубашку в направлении от эпигастрия к лонной области позволяет обнаружить зону кожной гиперстезии (болезненности) в правой подвздошной области (симптом Воскресенского)
симптом Щеткина—Блюмберга (медленное глубокое надавливание на брюшную стенку всеми сложенными вместе пальцами кисти не влияет на самочувствие пациента, тогда как в момент быстрого отнятия руки больной отмечает появление или резкое усиление боли)
обнаруживают появление или усиление боли в правой подвздошной области при резком, отрывистом кашле (симптом Кушниренко).симптом кашлевого толчка
симптоме Ровсинга: надавливание левой рукой на брюшную стенку в левой подвздошной области соответственно расположению нисходящей части ободочной кишки, а правой — на ее вышележащую часть (толчкообразно) вызывает появление или усиление боли в правой подвздошной области.
При повороте больного на левый бок червеобразный отросток становится более доступным для пальпации вследствие смещения влево большого сальника и петель тонкой кишки. При пальпации в этом положении в правой подвздошной области отмечают появление или усиление болезненности (положительный симптом Бартомье).
Лечение-оперативное
Пред/опер подготовка- опорожнение мочп; опрожн.желудка,подготовка операционного поля, премедикация.
Обезболивание: местная анест,регионарная, СМ,эпидральная,общее обезболивание.
В целях профилактики гнойно-септических осложнений до и после операции вводят антибиотики широкого спектра действия цефалоспорины 4-го поколения (“Зинацеф”, “Цефуроксим”) в сочетании с линкозамидами (“Далацин”, “Клиндамицин”) или метронидазолом (“Метрогил”, “Трихопол”).
Аппендэктомию проводят открытым или лапароскопическим методом. При лапароскопической аппендэктомии изменяется только оперативный доступ. Методика удаления отростка такая же, как при обычной операции.
При “открытой” аппендэктомии чаще используют косопеременный доступ, при этом середина разреза проходит через точку Мак-Бернея; реже используют параректальный доступ. При подозрении на распространенный гнойный перитонит делают срединную лапаротомию, которая позволяет провести полноценную ревизию и выполнить любую операцию на органах брюшной полости, если возникает такая необходимость.
После лапаротомии купол слепой кишки вместе с отростком выводят в рану, перевязывают сосуды брыжейки отростка, затем накладывают рассасывающуюся лигатуру на его основание. После этого отросток отсекают и погружают его культю в слепую кишку кисетным и Z-образным швами.
Госпитальная хирургия. Экзамен. 5 курс. / ответы по заболеваниям / Острый аппендицит
Этиология. Острый аппендицит – воспаление червеобразного отростка слепой кишки, обусловленное внедрением в его стенку патогенной микробной флоры. Основным путем инфицирования стенки отростка является эн-терогенный. Гематогенный и лимфогенный варианты инфицирования встречаются чрезвычайно редко и не играют решающей роли в патогенезе заболевания.
Непосредственной причиной воспаления являются разнообразные микроорганизмы (бактерии, вирусы, простейшие), находящиеся в отростке. Среди бактерий чаще всего (90 %) обнаруживают анаэробную неспорообразующую флору (бактероиды и анаэробные кокки). Аэробная флора встречается реже (6-8 %) и представлена прежде всего кишечной палочкой, клебсиеллой, энтерококками и др. (цифры отражают соотношение содержания анаэробов и аэробов в химусе толстой кишки).
К факторам риска острого аппендицита относят дефицит пищевых волокон в стандартной диете, способствующей образованию плотных кусочков содержимого химуса – феколитов (каловых камней).
Патогенез. В основе патогенеза острого аппендицита чаще всего (у 60 % больных) лежит окклюзия просвета отростка, причиной которой, как правило, являются гиперплазия лимфоидных фолликулов (у молодых пациентов), феколиты (у 20-35 %), фиброзные тяжи, стриктуры (улиц старше 40-50 лет), реже – инородные тела, паразиты, опухоли.
Продолжающаяся в этих условиях секреция слизи приводит к тому, что в ограниченном объеме полости отростка (0,1-0,2 мл) развивается и резко возрастает внутриполостное давление. Увеличение давления в полости аппендикса вследствие растяжения ее секретом, экссудатом и газом приводит к нарушению сначала венозного, а затем и артериального кровотока.
При нарастающей ишемии стенки отростка создаются условия для бурного размножения микроорганизмов. Выработка ими экзо- и эндотоксинов приводит к повреждению барьерной функции эпителия и сопровождается локальным изъязвлением слизистой оболочки (первичный аффект Ашоффа). В ответ на бактериальную агрессию макрофаги, лейкоциты, лимфоциты и другие иммунокомпетентные клетки начинают выделять одновременно противовоспалительные и антивоспалительные интерлейкины, фактор активации тромбоцитов, адгезивные молекулы и другие медиаторы воспаления, которые при взаимодействии друг с другом и с клетками эпителия в состоянии ограничить развитие воспаления, не допустить генерализацию процесса, появление системной реакции организма на воспаление.
После того как воспаление захватывает всю толщину стенки органа и достигает его серозной оболочки, в патологический процесс начинают вовлекаться париетальная брюшина и окружающие органы. Это приводит к появлению серозного выпота, который по мере прогрессирования заболевания становится гнойным. С течением времени инфильтрат может рассосаться или превратиться в абсцесс.
Острый неосложненный аппендицит:
а) катаральный (простой, поверхностный),
б) деструктивный (флегмонозный, гангренозный).
Острый осложненный аппендицит: перфорация отростка, аппендикулярный инфильтрат, абсцессы (тазовый, поддиафрагмальный, межкишечный), перитонит, забрюшинная флегмона, сепсис, пилефлебит.
Хронический аппендицит (первично-хронический, резидуальный, рецидивирующий).
Клиническая картина и диагностика.
Жалобы. При остром неосложненном аппендиците в начале болезни внезапно появляется абдоминальный дискомфорт: ощущение вздутия, распирания живота, колик или неопределенной боли в эпигастрии или в околопупочной области. Отхождение стула или газов на короткий период облегчает состояние пациента. С течением времени (1-3 ч) интенсивность боли нарастает, меняется ее характер. Вместо приступообразной, ноющей, колющей появляется постоянная, жгучая, распирающая, давящая боль. Как правило, это соответствует фазе миграции боли из эпигастрия в правый нижний квадрант живота (симптом Кохера-Волковича). В этот период резкие движения, глубокое дыхание, кашель, тряская езда, ходьба усиливают локальную боль, которая может заставить больного принять вынужденное положение (на правом боку с приведенными к животу ногами).
Локализация боли в животе часто указывает на место расположения воспалительного очага в брюшной полости. Так, боль, сосредоточенная в лонной области, внизу живота справа может свидетельствовать о тазовой локализации отростка. При медиальном расположении аппендикса боль проецируется на пупочную область, ближе к середине живота. Наличие боли в поясничной области, возможная иррадиация в правую ногу, промежность, наружные половые органы при отсутствии патологических изменений в почке и мочеточнике могут указывать на расположение воспаленного отростка позади слепой кишки. Боль в правом подреберье характерна для подпеченочной локализации отростка. Боль в левом нижнем квадранте живота отмечается очень редко и может возникать при левостороннем расположении слепой кишки и отростка.
Боль в животе при остром аппендиците, как правило, умеренная, терпимая. При растяжении червеобразного отростка гноем (эмпиема) она достигает большой интенсивности, становится невыносимой, пульсирующей, дергающей. Гангрена отростка сопровождается гибелью его нервных окончаний, что объясняет короткий период мнимого улучшения состояния за счет исчезновения самостоятельной боли в животе. Перфорация отростка характеризуется резким внезапным усилением боли с постепенным ее распространением на другие отделы живота.
Через несколько часов после начала “абдоминального дискомфорта” у большинства больных (80 %) появляется тошнота, сопровождающаяся одно- или двукратной рвотой (наблюдается у 60 % больных, чаще у детей). Тошнота и рвота у больных аппендицитом возникают уже на фоне боли в животе. Появление рвоты до развития болевого синдрома делает диагноз острого аппендицита маловероятным.
Как правило, у большинства больных (90 %) наблюдается анорексия. В случае, если аппетит сохраняется, диагноз воспаления червеобразного отростка проблематичен.
Важным и постоянным признаком острого аппендицита является задержка стула (30-40 %), обусловленная парезом кишечника вследствие распространения воспалительного процесса по брюшине. В редких случаях (12-15 %) больные отмечают жидкий одно либо двукратный стул или тенезмы
Особенно характерно появление или усиление боли в правом нижнем квадранте живота при повороте на левый бок (симптом Ситковского). В положении на правом боку боль уменьшается, поэтому некоторые больные принимают это положение с приведенными к животу ногами.
При неосложненных формах аппендицита язык влажный, покрыт белым налетом. Сухие слизистые оболочки внутренней поверхности щеки и языка указывают на выраженную дегидратацию, наблюдаемую по мере развития перитонита. Описано большое число признаков острого аппендицита. Не все они имеют одинаковую диагностическую значимость, основные из них приведены далее.
При осмотре живота находят, что конфигурация его, как правило, не изменена, но иногда отмечают некоторое вздутие в нижних отделах, вызванное умеренным парезом слепой и подвздошной кишки. Реже наблюдают асимметрию живота, обусловленную защитным напряжением мышц в правом нижнем квадранте.
При перкуссии живота у многих больных удается определить умеренный тимпанит над правой подвздошной областью, часто распространяющийся на весь гипогастрий. У 60 % больных сотрясение воспаленной брюшины при перкуссии в правом нижнем квадранте живота вызывает резкую болезненность (симптом Раздольского), в большинстве случаев соответствующую локализации источника воспаления.
Пальпация живота позволяет обнаружить два наиболее важных симптома острого аппендицита – локальную болезненность и напряжение мышц брюшной стенки в правой подвздошной области. Поверхностную пальпацию следует начинать в левой подвздошной области, последовательно проводя по всем отделам (против часовой стрелки), и заканчивать в правой подвздошной.
“Ключом” к диагнозу острого аппендицита, “симптомом, спасшим жизни миллионам больных”, является защитное напряжение мышц брюшной стенки. Необходимо различать степень напряжения мышц брюшной стенки: от небольшой резистентности до ярко выраженного напряжения и, наконец, “доскообразный живот”.
Скольжение рукой по брюшной стенке через рубашку в направлении от эпигастрия к лонной области позволяет обнаружить (в 60-70 %) зону кожной гипертензии (болезненности) в правой подвздошной области (симптом Воскресенского).
Для определения болевых симптомов проводят глубокую пальпацию живота. Ее начинают, так же как и поверхностную, с левой стороны вдали от места проецируемой боли. Одним из наиболее информативных признаков является симптом Щеткина-Блюмберга (медленное глубокое надавливание на брюшную стенку всеми сложенными вместе пальцами кисти не влияет на самочувствие пациента, тогда как в момент быстрого отнятия руки больной отмечает появление или резкое усиление боли). При остром аппендиците симптом Щеткина-Блюмберга положителен в той части брюшной стенки, которая ближе всего располагается к червеобразному отростку. Симптом обусловлен сотрясением воспаленной брюшины и не является специфическим. Нередко (40 %) обнаруживают появление или усиление боли в правой подвздошной области при резком, отрывистом кашле (симптом Кушниренко).
Сотрясение внутренних органов происходит и при симптоме Ровсинга: надавливание левой рукой на брюшную стенку в левой подвздошной области соответственно расположению нисходящей части ободочной кишки, а правой – на ее вышележащую часть (толчкообразно) вызывает появление или усиление боли в правой подвздошной области.
При повороте больного на левый бок червеобразный отросток становится более доступным для пальпации вследствие смещения влево большого сальника и петель тонкой кишки. При пальпации в этом положении в правой подвздошной области отмечают появление или усиление болезненности (положительный симптом Бартомье).
Если в положении больного на левом боку кистью правой руки медленно сместить петли кишечника снизу вверх и слева направо, а затем во время выдоха резко убрать руку, внутренние органы под влиянием силы тяжести смещаются в исходное положение. Это приводит не только к сотрясению внутренних органов и воспаленной брюшины, но и к натяжению брыжейки отростка, что провоцирует при остром аппендиците резкую боль в правой подвздошной области.
Если воспаленный отросток предлежит к правой подвздошно-поясничной мышце (m. ileopsoas), то пальпация правой подвздошной области в момент подъема больным выпрямленной в коленном суставе правой ноги будет вызывать резкую болезненность (симптом Образцова).
При осторожном обследовании больного в типичном случае можно определить наиболее болезненную точку. Обычно она располагается на границе между средней и наружной третями линии, соединяющей пупок и правую передневерхнюю ость (точка Мак-Бернея) или на границе между средней и правой третью линии, соединяющей 2 передневерхние ости подвздошных костей (точка Ланца).
Физикальное обследование следует завершить ректальным исследованием. При расположении воспаленного отростка на дне пузырно-прямоки-шечного (маточно-прямокишечного) углубления можно установить резкую болезненность правой и передней стенок кишки, что часто позволяет поставить окончательный диагноз.
Лабораторная и инструментальная диагностика.
Чаще всего (90 %) обнаруживают лейкоцитоз более 10 х 109/л, у 75 % больных лейкоцитоз достигает значения 12 х 109/л и более. Кроме того, у 90 % больных лейкоцитоз сопровождается сдвигом лейкоцитарной формулы влево, при этом у 2/3 больных обнаруживают более 75 % нейтрофилов.
В анализе мочи у 25 % больных обнаруживают незначительное количество эритроцитов и лейкоцитов, что обусловлено распространением воспаления на стенку мочеточника (при ретроцекальном ретроперитонеальном расположении отростка) или мочевого пузыря (при тазовом аппендиците).
В ряде случаев целесообразно прибегать к лучевым методам диагностики (обзорная рентгеноскопия органов грудной клетки и брюшной полости, УЗИ, компьютерная томография).
При обзорной рентгеноскопии органов брюшной полости у 80 % больных можно выявить один или несколько косвенных признаков острого аппендицита: уровень жидкости в слепой кишке и терминальном отделе подвздошной кишки (симптом “сторожащей петли”), пневматоз подвздошной и правой половины ободочной кишки, деформация медиального контура слепой кишки, нечеткость контура m. ileopsoas. Значительно реже выявляют рентгенопозитивную тень калового камня в проекции червеобразного отростка. При перфорации аппендикса иногда обнаруживают газ в свободной брюшной полости.
При остром аппендиците воспаленный отросток идентифицируют по данным УЗИ более чем у 90 % больных. Его прямыми отличительными признаками являются увеличение диаметра червеобразного отростка до 8-10 мм и более (в норме 4-6 мм), утолщение стенок до 4-6 мм и более (в норме 2 мм), что в поперечном сечении дает характерный симптом “мишени” (“кокарды”). Косвенными признаками острого аппендицита считают ригидность отростка, изменение его формы (крючковидная, S-образная), наличие конкрементов в его полости, нарушение слоистости его стенки, инфильтрация брыжейки, обнаружение скопления жидкости в брюшной полости. Точность метода в руках опытного специалиста достигает 95 %.
Лапароскопические признаки острого аппендицита можно также разделить на прямые и косвенные. К прямым признакам относят видимые изменения отростка, ригидность стенок, гиперемию висцеральной брюшины, мелкоточечные кровоизлияния на серозном покрове отростка, наложения фибрина, инфильтрация брыжейки. Непрямые признаки – наличие мутного выпота в брюшной полости (чаще всего в правой подвздошной ямке и малом тазу), гиперемия париетальной брюшины в правой подвздошной области, гиперемия и инфильтрация стенки слепой кишки.
Острый аппендицит

Острый аппендицит — это воспаление аппендикса — червеобразного отростка, который служит придаточным образованием слепой кишки. Это состояние чревато опасными для жизни осложнениями, вплоть до летального исхода, и потому требует неотложного хирургического вмешательства. Патология характеризуется болью в эпигастральной области, в последствии переходящей в низ живота с правой стороны (подвздошную область).
Хирурги «СМ-Клиника» оказывают экстренную оперативную помощь при остром аппендиците. Наши врачи в срочном порядке выполняют аппендэктомию — удаление аппендикса. Экстренные операции в нашем Центре проводятся с применением малотравматичных методик, направленных на быстрое восстановление пациентов и минимизацию рисков развития осложнений.
Осложнения заболевания
Острый аппендицит — это патологическое состояние, при котором больной нуждается в экстренной хирургической помощи из-за опасности развития тяжелых, угрожающих жизни гнойно-септических осложнений.
Одно из таких проявлений — перфорация аппендикса, которая сопровождается забросом в брюшную полость содержимого отростка. Это может привести к развитию местного перитонита с переходом в абсцесс (гнойное воспаление тканей) либо в разлитой перитонит.
Часто встречаемое осложнение — аппендикулярный инфильтрат, при котором воспаленные ткани скапливаются около аппендикса. В этом случае воспаление поражает не только сам аппендикс, но и брюшину, тонкую кишку, большой сальник и купол слепой кишки. Нагноение аппендикулярного инфильтрата может перейти периаппендикулярный абсцесс.
Еще одно опасное осложнение острого аппендицита — забрюшинная флегмона. Характеризуется острым гнойным поражением жировой клетчатки позади брюшины и стремительным распространением воспаления на близлежащие мышцы и соседние органы.
Симптомы
У острого аппендицита около 30 симптомов, которые говорят о необходимости срочной госпитализации пациента. К самым распространенным относят симптомы:
- Кохера–Волковича, при котором боли, спустя 2–3 часа после начала приступа, переходят из эпигастральной области в район правой подвздошной.
- Щеткина–Блюмберга, для идентификации которого медленно надавливают пальцами на переднюю брюшную стенку, а спустя 3–5 секунд быстро отпускают руку. При наличии острого аппендицита больной в этот момент ощутит резкую боль.
- Хедри–Раздольского, когда больной испытывает острую боль в правой нижней части живота во время простукивания передней брюшной стенки.
- Ровзинга, для которого характерно появление боли при скоплении газов в прямой кишке. Болевой синдром появляется в правой подвздошной области при надавливании в районе левой подвздошной части брюшины.
- Ортнера–Ситковского–Отта, когда у больного нарастает боль в правой подвздошной области в момент поворота со спины на левый бок.
- Бартомье, когда при пальпации слепой кишки в положении больного на левом боку резко нарастает боль в правой подвздошной области.
- Образцова (псоас-симптом), при котором пациент, в положении лежа на спине с поднятой выпрямленной правой ногой, испытывает резкое усиление боли в момент надавливания на живот в правой подвздошной области.
- Заттлера, при котором больной, в положении сидя с поднятой выпрямленной правой ногой, ощущает боль в месте, где тонкая кишка граничит с толстой (илеоцекальной области).
- Доннелли, когда больной, в положении лежа на спине с подтянутыми к животу ногами, отмечает усиление боли при глубокой пальпации илеоцекальной области.
- Воскресенского (симптом «рубашки», симптом скольжения), при котором боль усиливается, если вскользь провести рукой через рубашку больного по направлению от подложечной области к правой подвздошной.
- Крымова, который сопровождается нарастанием болевого синдрома в правой подвздошной области, если ввести палец в наружное отверстие правого пахового канала.
Кроме того, при остром аппендиците наблюдается: повышенная температура тела, снижение аппетита, приступы тошноты и рвоты.
Диагностика
Диагностику острого аппендицита хирурги нашего Центра проводят максимально быстро. При первичном осмотре врач выявляет характерные заболеванию жалобы, пальпируя соответствующие зоны брюшной полости больного. После госпитализации пациента мы проводим дальнейшие срочные диагностические мероприятия.
Для оценки общего состояния здоровья больного назначается комплекс лабораторных анализов: общие исследования крови и мочи, биохимия крови и показатели свертываемости, серологические реакции на гепатиты В и С, сифилис, ВИЧ.
Кроме того проводится осмотр пациента, пальпирование живота, измерение температуры тела, измерение артериального давления и пульса.
Также пациенту с аппендицитом может быть назначена аппаратная диагностика:
- ЭКГ (по показаниям и пациентам 40 лет и старше);
- УЗИ органов брюшной полости;
- рентгенографию.
В ряде случаев дополнительно проводят: экскреторную урографию, гастроскопию, фиброколоноскопию кишечника (ФКС) и компьютерную томографию или МРТ.
Комплексный подход к диагностике аппендицита позволяет наиболее точно оценить состояние пациента и начать быстрое оказание помощи.


Лечение
Специалисты Центра хирурги «СМ-Клиника» проводят экстренную госпитализацию при остром аппендиците не позднее 2 часов с момента обращения пациента. Такая оперативность дает гарантию быстрого восстановления и недопущения опасных осложнений.
Неотложная хирургическая помощь при остром аппендиците заключается в устранении очага патологии. Для этого хирурги проводят аппендэктомию — удаление аппендикса.
В зависимости от клинической картины врачи выбирают одну из следующих тактик оперативного вмешательства:
- Лапароскопическая аппендэктомия (ЛАЭ). Этот способ предпочтительнее других, поскольку является наименее травматичным. ЛАЭ относят к золотому стандарту, по которому проводитсяв лечение острого аппендицита. Такая методика особенно актуальна для пожилых пациентов и больных с излишним весом.
- Открытая аппендэктомия (ОАЭ). Это традиционный способ удаления аппендикса. Операцию проводят косым разрезом в правой подвздошной области по методу Волковича-Дьяконова. К ОАЭ прибегают, когда хирурги сомневаются в качественной визуальной оценке и эффективности лапароскопической санации брюшной полости.
- Нижнесрединная лапаротомия. Этот способ показан пациентам с распространенным аппендикулярным перитонитом, который сопровождается высокой степенью пареза ЖКТ и ростом внутрибрюшного давления.
- Широкая срединная лапаротомия. Практикуется в ситуациях, когда во время ЛАЭ был выявлен распространенный перитонит, сопровождающийся существенным парезом тонкой кишки.
Помимо основных манипуляций аппендэктомию дополняют назоинтестинальной интубацией (введением зонда через нос в тонкий кишечник с целью декомпрессии ЖКТ) и дренированием пораженных отделов брюшной полости.
Своевременно проведенная аппендэктомия — необходимая мера для сохранения здоровья пациента и предупреждения серьезных последствий острого аппендицита. После хирургического лечения острого аппендицита для каждого пациента подбирается индивидуальная медикаментозная и диетическая терапия.
Первые симптомы и признаки аппендицита
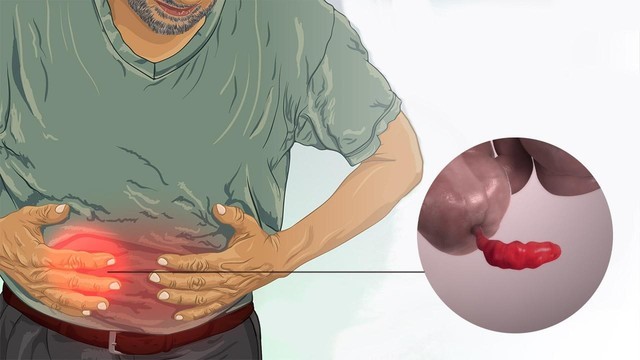
Аппендицит может начаться в самый неподходящий момент: во время похода или круиза в открытом море. Главное при этом – вовремя узнать болезнь и обратиться за помощью к врачу.
Что это такое?
Аппендицит – это острое воспаление придатка слепой кишки, также известного как аппендикс (рис. 1).
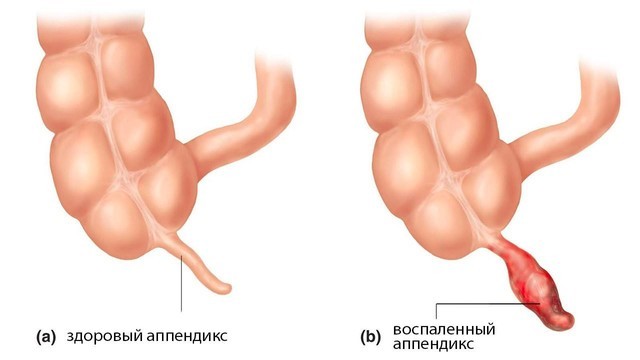
Рисунок 1. Аппендикс (а), мешкообразный отросток слепой кишки длиной около 7-9 см, расположен в нижнем правом квадранте живота. При воспалении аппендикса (b) развивается аппендицит. Источник: СС0 Public Domain
Аппендицит всегда заявляет о себе неожиданно. Это не тот случай, когда острым проявлениям болезни предшествует так называемый продромальный период. Если болит аппендикс, пациенту может понадобиться экстренная помощь.
Среди острых хирургических заболеваний брюшной полости аппендицит занимает почетное первое место – 89% от общего числа. Чаще всего он встречается у молодых людей в возрасте 15-30 лет, причем женщины больше подвержены этой патологии. Однако это не означает, что взрослые и пожилые люди не страдают от этого заболевания – он может возникнуть и в 50, и даже в 70 лет. Пусть подобные случаи редки, все же они встречаются, а опасность для здоровья при этом намного выше, ведь чем человек старше, тем больше у него сопутствующих заболеваний, тормозящих процесс выздоровления.
Причины
На сегодняшний день специалисты не могут с полной уверенностью утверждать, что именно является пусковым механизмом воспаления аппендикса.
Принято считать, что главной причиной воспаления аппендикса является закупорка его просвета, в результате чего происходит скопление слизи и ее последующее инфицирование.
Роль наследственной предрасположенности к аппендициту пока изучена недостаточно хорошо. Однако уже сейчас некоторые отечественные и зарубежные специалисты, основываясь на своих клинических наблюдениях, выдвигают предположение, что генетические факторы все же могут способствовать развитию аппендицита. Кроме того, существуют такие врожденные особенности, как изгибы или сужение червеобразного отростка — они могут вызывать застойные явления и воспалительные процессы.
Существуют и менее популярные, но все же принятые к рассмотрению в широких научных кругах теории, затрагивающие возможные причины аппендицита:
- Сосудистая. Есть предположение, что системные васкулиты и другие заболевания сосудов, приводящие к нарушению кровоснабжения слепой кишки, могут стать причиной воспаления червеобразного отростка.
- Эндокринная. Слизистая оболочка толстого кишечника содержит т.н. энтерохромаффинные клетки, которые выделяют вещества, способствующие воспалительным процессам. Именно в аппендиксе таких клеток очень много, поэтому теория считается жизнеспособной.
- Инфекционная. Многие ученые полагают, что инфекционные заболевания (например, амёбиаз или брюшной тиф) способны вызывать воспаление аппендикса. Правда, пока никто не может внятно объяснить, какие именно бактерии можно отнести к специфическим возбудителям аппендицита.
Виды болезни
Чаще всего аппендицит имеет острое течение. Некоторые ученые настаивают на возможности развития хронического аппендицита у пациентов, ранее не переносивших острую форму болезни, однако это утверждение до сих пор остается предметом споров в научных кругах.
Таким образом, клиническая классификация включает следующие виды аппендицита:
- Острый неосложненный.
- Острый осложненный (об осложнениях читайте в следующем разделе статьи).
- Хронический.
Острый аппендицит, в свою очередь, принято классифицировать по характеру патологических изменений в тканях, определяемых при гистологическом исследовании.
Такая классификация называется клинико-морфологической и разделяет острую форму аппендицита на следующие виды:
- Катаральный. Наиболее распространенный и при этом наименее опасный вид аппендицита, при котором воспаляется только слизистая оболочка червеобразного отростка. Приступ начинается с разлитой боли в верхней части живота, которая через несколько часов смещается в правую подвздошную область. Живот не напряжен и принимает участие в дыхательных движениях. Температура может быть нормальной, но чаще отмечается повышение примерно до 37,5 С о .
- Гнойный (флегмонозный). Очаги гнойного воспаления охватывают весь аппендикс, при этом он существенно увеличивается в размерах, отмечается отек стенок кишечника. Может возникнуть воспаление брюшины (перитонит). Основной признак — боли в правой подвздошной области с постоянно усиливающейся интенсивностью. Язык обложен, отмечается рвота (иногда — многократная). Мышцы живота умеренно напряжены.
- Гангренозный. Отмечается обширный некроз стенок аппендикса, а его цвет становится черно-зеленым. Клиническая картина напоминает флегмонозный аппендицит, но интенсивность боли обычно меньше, поскольку многие нервные окончания в аппендиксе к этому времени отмирает. Пульс слабого наполнения, часто наблюдается озноб.
- Перфоративный. В стенке червеобразного отростка образуется прободное отверстие, что чревато попаданием гнойного содержимого в брюшную полость. Интенсивные боли спустя несколько часов ослабевают, но вскоре возобновляются, причем уже по всему животу. Отмечается жар, тошнота, но сам больной почти не предъявляет жалоб. Это объясняется эйфорией на фоне выраженной общей интоксикации. Мышцы живота напряжены и не принимают участия в дыхательных движениях.
Чем опасен аппендицит: осложнения
Отсутствие своевременной медицинской помощи может привести к перфорации (разрыву стенки) аппендикса и развитию опасных для жизни осложнений:
- перитонит (воспаление брюшины),
- гнойное воспаление тканей — абсцессы (поддиафрагмальные, межкишечные, забрюшинные, периапендикулярные, печеночные),
- пилефлебит (воспаление и тромбоз воротной вены),
- сепсис (распространение инфекции по всему организму).
Все перечисленные состояния сопровождаются тяжелой клинической картиной: невыносимая боль в животе, высокая температура, рвота, спутанное сознание. При отсутствии неотложной медицинской помощи наступает смерть.
Симптомы аппендицита
Для острого аппендицита характерно острое начало. Обычно симптомы появляются ночью или ранним утром, при этом клиническая картина разворачивается стремительно. Первый признак — появление разлитой тянущей боли в верхней части живота (эпигастральная область). По мере усиления болевые ощущения становятся резкими и пульсирующими, перемещаясь при этом в нижнюю правую часть живота. К общим симптомам «острого живота» относят (рис. 2):
- повышение температуры (обычно до 37,5 С о , но при осложненных формах отмечается повышение до 40 С о ),
- тошнота и рвота,
- сухость во рту,
- отсутствие аппетита,
- нарушения стула (возможны как запоры, так и диарея),
- учащенное сердцебиение,
- сероватый налет на языке,
- вздутие живота и метеоризм.
У аппендицита существует несколько специфических симптомов, которые позволяют отличить его от других заболеваний:
- симптом Бартомье-Михельсона – боль при пальпации слепой кишки усиливается, если пациент лежит на левом боку,
- симптом Воскресенского – врач кончиками пальцев делает быстрое и легкое скользящее движение сверху вниз по направлению к правой подвздошной области, при этом боль усиливается в конечной точке движения,
- симптом Долинова – усиление болевых ощущений в правой нижней части живота при его втягивании,
- симптом Волковича-Кохера – сначала боль возникает в верхней части живота, а спустя несколько часов перемещается в правую подвздошную область,
- симптом Крымова-Думбадзе – усиление болевых ощущений при пальпации пупочного кольца,
- симптом Раздольского (Менделя-Раздольского) – перкуссия брюшной стенки сопровождается усилением боли в правой подвздошной области,
- симптом Ситковского – возникновение или усиление болей в правой нижней части живота, если пациент лежит на левом боку,
- симптом Ровзинга – возникновение или усиление интенсивности болевых ощущений в правой нижней части живота при сдавлении сигмовидной кишки и толчкообразном давлении на нисходящий отдел ободочной кишки.
Рак аппендикса обычно не вызывает никаких симптомов, пока болезнь не перейдет в запущенную стадию. Большая опухоль может провоцировать вздутие живота. Боль может появиться, если рак перейдет на ткани брюшной полости.
Злокачественная опухоль может развиться и одновременно с острым аппендицитом. Обычно ее обнаруживают после удаления аппендикса. Рак также могут найти случайно при плановом осмотре или диагностических процедурах, нацеленных на выявление других патологий. Диагностика рака включает биопсию, УЗИ и МРТ.
Среди факторов риска для развития рака аппендикса:
- курение,
- наличие гастрита и некоторых других заболеваний ЖКТ,
- случаи рака аппендикса у родственников,
- возраст (риск развития рака увеличивается с годами).
С какой стороны болит?
Как правило, боли при аппендиците локализуются в нижней правой части живота, поскольку именно там находится аппендикс — между пупком и правой подвздошной костью (рис. 3).
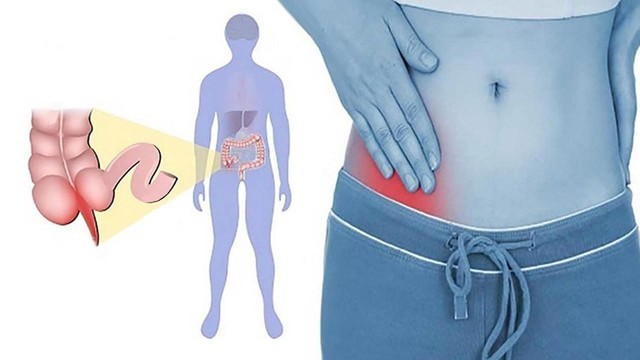
Рисунок 3. Боль при аппендиците обычно сильнее всего в месте воспаления — внизу живота с правой стороны. Источник: СС0 Public Domain
Однако в редких случаях боль отмечается с левой стороны. Причин у этого феномена сразу несколько:
- Излишняя подвижность ободочной кишки.
- Иррадиация. Аппендицит известен тем, что при надавливании на живот боль может отдавать в любую часть живота (в том числе – влево).
- Зеркальное расположение внутренних органов (то есть органы, которые в норме должны находиться справа, располагаются с левой стороны, и наоборот).
Характер боли
В начале боль при аппендиците может быть разлитая, тянущая. Позднее, по мере развития болезни, она становится резкой и пульсирующей. В редких случаях боль появляется внезапно, одновременно с приступами не приносящей облегчения рвоты и скачками температуры.
Как отличить от других заболеваний?
Боль, возникшая из-за воспаления аппендикса, обычно становится сильнее во время кашля и чихания, при движении и дыхании. Существует также характерное для аппендицита явление, которое получило название «симптом Образцова» — усиление болевых ощущений, когда больной в положении стоя поднимает правую ногу.
Характерная особенность аппендицита, позволяющая отличить его от других заболеваний брюшной полости – боль стихает, если принять позу лежа на боку с подтянутыми к животу коленями.
Диагностика
Диагностические мероприятия начинаются с пальпации. При надавливании на живот справа и резком убирании руки боль усиливается – это называют симптомом Щеткина-Блюмберга.
- Анализ крови (о наличии аппендицита говорит повышенное содержание лейкоцитов и незрелых нейтрофилов).
- Анализ мочи (проводят, чтобы убедиться, что причина боли — не заболевание мочевыделительной системы).
- Ультразвуковое исследование брюшной полости.
- Компьютерная томография.
- Рентгенография.
В сомнительных случаях врач может назначить диагностическую лапароскопию: через надрез в брюшной стенке вводится эндоскоп, при помощи которого производится прямой осмотр аппендикса. Эту процедуру относят к диагностическим операциям, но точность исследования стремится к 100%.
Лечение
Как правило, аппендицит лечится хирургически — при подтверждении диагноза аппендикс удаляют.
Неотложная помощь
Если все симптомы указывают на аппендицит, не нужно предпринимать самостоятельных попыток облегчить состояние, единственно верное решение — вызов скорой медицинской помощи. Тепловые процедуры строго противопоказаны (то есть грелку прикладывать нельзя).
Важно! При подозрении на острый аппендицит нужно срочно звонить в скорую помощь по номеру 103. Если приступ начался вдали от города, можно позвонить в единую службу спасения по номеру 112.
До приезда бригады скорой помощи нельзя принимать обезболивающие препараты. Больному придется запастись терпением, поскольку обезболивание может изменить клиническую картину и затруднит диагностику. Запрещено принимать пищу (в редких случаях при аппендиците может усиливаться аппетит), не рекомендуют даже пить. Если мучает сильная жажда, можно сделать пару небольших глотков воды, но не более.
Важно! Больной не должен передвигаться самостоятельно – любая физическая нагрузка может спровоцировать разрыв аппендикса.
Как проходит операция
Стандартная операция по удалению аппендикса проходит под общим наркозом и длится в среднем 40-50 минут. При классической аппендэктомии делается надрез 6-8 см в правой подвздошной области, ткани раздвигают при помощи специальных инструментов. Хирург извлекает наружу часть слепой кишки и удаляет аппендикс, после чего ушивает сосуды и ткани.
При лапароскопическом удалении аппендикса производят проколы брюшной стенки . В одно отверстие врач вводит эндоскоп, который помогает ему контролировать ход операции. В два других отверстия вводятся хирургические инструменты (рис. 4).
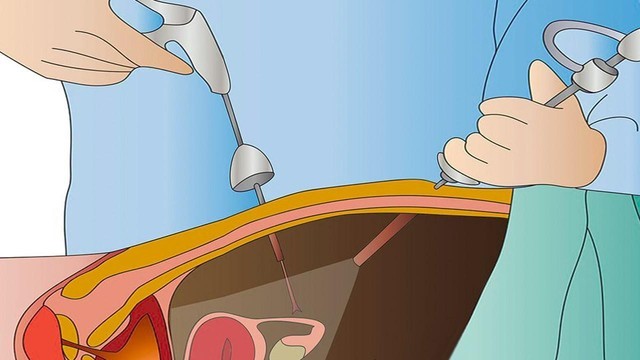
Рисунок 4. Лапароскопическое удаление аппендикса травмирует ткани в наименьшей степени. Источник: СС0 Public Domain
В случае разрыва аппендикса и развития перитонита необходима более сложная операция – срединная лапаротомия (длина разреза – примерно 10 см) с санацией брюшной полости, осуществляемой при помощи дренажных приспособлений. В послеоперационном периоде больному необходимо пройти курс антибиотиков широкого спектра действия.
Медикаментозная терапия
Отечественные специалисты считают медикаментозное лечение аппендицита малоэффективным. В Европе подход несколько отличается: при обострении аппендицита врач сначала назначает курс антибиотиков, и только если он не помог, больного отправляют на операцию. Российские хирурги считают такой подход неоправданно рискованным, поскольку промедление с оперативным удалением аппендикса может привести к развитию осложнений и даже — летальному исходу.
Профилактика
Чтобы снизить вероятность острого аппендицита, следует придерживаться следующих правил:
- включать в рацион достаточное количество клетчатки для профилактики запоров и гнилостных процессов в кишечнике,
- избегать бесконтрольного употребления антибиотиков, чтобы не допустить развития дисбактериоза,
- повышать иммунитет: вести активный образ жизни, избегать вредных привычек, регулярно принимать витаминные комплексы,
Раньше за рубежом практиковалась профилактическая аппендэктомия – американские врачи удаляли детям аппендиксы с таким же рвением, как советские врачи вырезали детям гланды при малейших признаках простуды. Однако сейчас от этой практики отказались, поскольку после профилактической аппендэктомии дети страдали от регулярных расстройств пищеварения и были подвержены частым простудам из-за ослабления иммунитета.
Заключение
Таким образом, для профилактики аппендицита важно употреблять достаточное количество клетчатки, повышать защитные силы организма и избегать вредных привычек. Как правило, воспаление червеобразного отростка развивается стремительно, поэтому при подозрении на аппендицит следует без промедления вызвать бригаду скорой помощи. При своевременном обращении к врачу прогноз благоприятный.


