Без видимых причин…Бесплодие неясного генеза
Известно, что бесплодный брак для большинства семей является трагедией. После безуспешных попыток зачать ребенка пара обычно обращается за медицинской помощью. Но бывает так, что даже тщательные обследования не могут объяснить причины неудач…
Механизм зачатия
«Запас» яйцеклеток определен уже при рождении девочки, он составляет около 400 тысяч. В течение одного менструального цикла (от первого дня одной менструации до первого дня следующей) в одном из яичников, как правило, созревает одна яйцеклетка. После выхода яйцеклетки из яичника (овуляции), который происходит примерно на 14-й день менструального цикла, в яичнике образуется желтое тело. Оно выделяет гормоны (гестагены), подготавливающие матку к приему зародыша, а в случае успешного зачатия – сохраняющие беременность. Особенно велика роль гестагенов в первом триместре беременности.
Из яичника яйцеклетка попадает в брюшную полость. Рядом с каждым яичником располагается яйцевод – фаллопиева (маточная) труба, в воронку которой должна попасть яйцеклетка благодаря движениям ресничек маточной трубы, которые «захватывают» яйцеклетку (сама она не обладает способностью к движению). За 6—7 дней яйцеклетка благодаря сокращениям маточной трубы должна преодолеть расстояние от воронки до матки в 30—35 см. В идеальных условиях оплодотворение происходит, пока яйцеклетка находится в верхней трети яйцевода. После овуляции яйцеклетка сохраняет жизнеспособность примерно 24 часа.
Что такое бесплодие?
Бесплодие определяют обычно как отсутствие беременности в семье в течение 1 года после начала регулярной половой жизни без предохранения.
Срок – 1 год – определен статистически: доказано, что у 30% здоровых супружеских пар беременность наступает в первые три месяца совместной жизни, еще у 60% – в течение последующих семи, у оставшихся 10% – через 11—12 месяцев после начала половой жизни. Таким образом, год – достаточный срок для того, чтобы оценить способность пары к зачатию и при отсутствии беременности говорить о бесплодии.
Бесплодие относится не к одному человеку, а к паре супругов, и правильнее называть это состояние бесплодным браком. Примерно в трети случаев детородная функция (фертильность) снижена и у мужа, и у жены. И наоборот, в 20 случаях из 100 у обоих супругов могут быть идеальные показатели репродуктивной функции, а беременность все же не наступает.
Говоря о бесплодии, необходимо обозначить «первичное» и «вторичное» бесплодие. Первичное – если у женщины никогда не было беременностей. Вторичное – если у женщины была хотя бы одна беременность.
Если причиной бесплодного брака являются те или иные нарушения в организме женщины, говорят о женском бесплодии. Мужской фактор считается причиной бесплодного брака в том случае, если женщина здорова, а у мужчины наблюдается резкое снижение оплодотворяющей способности спермы. При сочетании женского и мужского бесплодия имеет место комбинированная форма бесплодия. В случае, когда у обоих супругов обнаруживаются нормальные показатели репродуктивной функции, однако специальные пробы указывают на их несовместимость, последняя рассматривается как особая форма бесплодного брака, требующая специального подхода при определении тактики лечения.
Наконец, бесплодие может встречаться и среди совершенно здоровых и хорошо совместимых супружеских пар. В таких случаях даже полное и углубленное обследование не позволяет определить его причину. Тогда ставится диагноз бесплодия неясного происхождения, или идиопатического бесплодия. Невозможно привести точных данных, скольких женщин сделал несчастными этот туманный диагноз «бесплодие неясного генеза».
Необходимые обследования
Традиционно данный диагноз ставится только после проведения всех методов обследования и отсутствия какой-либо патологии. Обследования должны включать целый ряд методов.
Оценка качества овуляции (выхода яйцеклетки из яичника). Для этого исследования необходимы:
гормональное обследование – в определенные дни менструального цикла женщина сдает кровь на различные группы гормонов репродуктивной системы, врач оценивает уровни этих гормонов и соотношение их между собой (в группе);
в определенные дни цикла проводят УЗИ органов малого таза, УЗ-мониторинг фолликулов (пузырьков, в которых созревают яйцеклетки) и эндометрия (внутреннего слоя матки) – отслеживание роста фолликулов и их разрыва (овуляции) при помощи ультразвукового аппарата. Это исследование позволяет установить, происходит ли овуляция и когда она происходит (для наступления беременности необходимо, чтобы это было в середине менструального цикла).
Исследование готовности эндометрия к принятию оплодотворенной яйцеклетки. Это сочетание ультразвуковых исследований состояния слизистой оболочки матки во второй (секреторной) фазе цикла с гистологическим (под специальным микроскопом) исследованием клеток эндометрия, полученных при помощи пайпель-биопсии (берется небольшой кусочек внутреннего слоя матки в амбулаторных условиях, без обезболивания). В норме к середине цикла в эндометрии должны произойти определенные изменения для того, чтобы туда могло внедриться плодное яйцо.
Оценка проходимости маточных труб. В исследование входят:
соногистерография – ультразвуковое исследование с предварительным введением в полость матки по катетеру физиологического раствора. Помимо проходимости маточных труб это исследование позволяет увидеть различную патологию матки (аномалии строения, опухоли и т.д.);
гистеросальпингография – в полость матки с помощью специального катетера вводится рентгеноконтрастное вещество – урографин, верографин, уротраст и т.д. Затем проводится серия рентгеновских снимков. В случае проходимости маточных труб рентгеноконтрастное вещество попадает в брюшную полость, это видно на снимках. Гистеросальпингография относится к малоболезненным вмешательствам, поэтому обезболивание не проводится.
Выявление иммунологического конфликта между мужем и женой. Конфликт выявляется на уровне шейки матки: слизь, которая находится в канале шейки матки, способна задерживать продвижение сперматозоидов. В норме это связано с изменением характеристик слизи в разные периоды менструального цикла, в патологических ситуациях – с выработкой антиспермальных антител (антител против сперматозоидов, снижающих их подвижность). Иными словами, нужно проверить, как сперматозоиды взаимодействуют с содержимым влагалища и шеечного канала. Для этого проводятся:
посткоитальный тест – определение количества и подвижности сперматозоидов в цервикальной слизи через некоторое время после полового акта (обычно через 4—6 часов). Посткоитальный тест является одним из самых «капризных» методов обследования при бесплодии. Очень часто причиной отрицательного посткоитального теста (плохого результата) становится слишком раннее или слишком позднее проведение исследования (по дням цикла) – его нужно проводить в середине менструального цикла. Причиной отрицательного теста могут быть местные воспалительные процессы, повышение вязкости цервикальной слизи, связанное с низким уровнем женских половых гормонов эстрогенов перед овуляцией в цикле исследования. Однократный отрицательный результат теста не указывает достоверно на наличие шеечного фактора бесплодия, т.к. может быть связан с неправильным проведением. В случае отрицательного результата рекомендуется повторное проведение теста в следующем цикле, а также проведение пробы Курцрока-Миллера;
проба Курцрока-Миллера – слизь, взятую из шеечного канала, помещают под микроскоп вместе со спермой мужа (для этого исследования муж отдельно сдает сперму). В норме через 20—30 минут сперматозоиды проникают в каплю слизи и продолжают свое движение. Если же проникновения не происходит, тест оценивают как отрицательный и начинают выяснять причину нарушения: либо это воздействие на сперматозоиды агрессивных антиспермальных антител из цервикальной слизи, либо изначально плохие показатели подвижности сперматозоидов, либо нарушенные характеристики цервикальной слизи, возникающие из-за несостоятельности гормонального фона пациентки. Забор слизи для теста проводят строго перед овуляцией или в день овуляции (день овуляции определяют по УЗИ);
определение антиспермальных антител в шеечной слизи – антиспермальные антитела – особый вид антител, вырабатывающихся в женском организме против сперматозоидов партнера. Антитела подавляют движение сперматозоидов через шеечный канал, мешают им прикрепиться и проникнуть в яйцеклетку. Забор цервикальной слизи проводят в середине менструального цикла женщины, в преовуляторный период (когда в канале шейки матки содержится максимальное количество слизи).
Оценка наличия спаечного процесса в полости малого таза и эндометриоза (заболевания, при котором внутренний слой матки разрастается в нехарактерных для этого местах). Для этого проводится лапароскопия – операция, во время которой через небольшие разрезы на передней брюшной стенке (животе) вводят специальные инструменты, оснащенные световой оптикой. Эта операция позволяет увидеть глазом внутренние органы малого таза (матку, маточные трубы, яичники, мочевой пузырь, кишечные петли и др.) и получить большой объем информации об их состоянии, выявить заболевания, которые невозможно обнаружить неинвазивными (не связанными с проникновением в брюшную полость) методами. Важным преимуществом лапароскопии является возможность проведения одномоментного хирургического лечения ряда обнаруженных отклонений (спаек, очагов эндометриоза, кист, миоматозных узлов и др.). Лапароскопию проводят в стационаре в первой фазе менструального цикла на фоне обезболивания (эпидуральной анестезии или общего наркоза).
Исследование эякулята. Для исследования используются следующие методы:
спермограмма – определение качественных и количественных характеристик спермы (содержания сперматозоидов, их подвижности, морфологических параметров и др.);
биохимия спермы – исследование содержания некоторых важных микроэлементов в сперме, необходимых для нормальной жизнедеятельности сперматозоидов;
антиспермальные антитела, вырабатывающиеся в организме мужчины, – одна из главных причин, ухудшающих образование и функции сперматозоидов. При исследовании определяют наличие таких антител в сперме (методом латекс-агглютинации, АСАТ), а также на сперматозоидах (MAR-тест).
Для исключения факторов, нарушающих имплантацию оплодотворенной яйцеклетки в слизистую оболочку матки семейным парам также необходимо пройти специальное обследование, направленное на исключение иммунологических причин бесплодия (причин, которые приводят к развитию конфликта между матерью и плодом на разных этапах наступления и развития беременности).
Итак, если супружеской паре были проведены все описанные исследования и никакой патологии не было обнаружено, то говорят о необъяснимом бесплодии.
Методы решения проблемы
Не обнаружив никаких отклонений в репродуктивном здоровье пары при полном традиционном обследовании, ей предлагают схему попыток достижения оплодотворения. В эту схему входит стимуляция овуляции, внутриматочная инсеминация, экстракорпоральное оплодотворение. Эти технологии могут применяться в разных сочетаниях.
Стимуляция овуляции. Так называют использование лекарственных препаратов для получения сразу нескольких зрелых яйцеклеток в течение одного менструального цикла, что повышает шансы оплодотворения. Стимуляцию овуляции можно повторять в течение 3—6 менструальных циклов.
Внутриматочная инсеминация (ВМИ). В естественном цикле или на фоне гормональной стимуляции овуляции в период овуляции женщине вводят предварительно подготовленную сперму мужа. Искусственную инсеминацию проводят 2—3 раза в течение одного менструального цикла.
Экстракорпоральное оплодотворение (ЭКО). Этот метод включает оплодотворение яйцеклетки, полученной у женщины спермой мужа в лабораторных условиях, и подсадку в последующем оплодотворенной яйцеклетки в матку.
В условиях обязательного медицинского страхования обследования, необходимые для выяснения причины бесплодия, являются бесплатными. Однако не все учреждения здравоохранения имеют оснащение, необходимое для обследования, и тогда женщина направляется в более крупные центры или проходит обследование в коммерческих медицинских центрах.
Стимуляцию овуляции и внутриматочную инсеминацию также возможно выполнить в рамках обязательного страхования. Процедура экстракорпорального оплодотворения лишь в некоторых регионах страны может быть бесплатной для достаточно ограниченного числа пациентов.
Шеечный фактор бесплодия: симптомы, лечение, зачатие

Чтобы сперматозоид встретился с яйцеклеткой, из влагалища через шейку матки он должен подняться вверх. Но случается так, что в цервикальном канале женщины его могут подстерегать различные препятствия, которые нарушают этот транзит. В таких случаях гинекологи говорят о шеечном факторе бесплодия. Причины подобных нарушений могут быть разнообразными и от их характера зависят особенности терапевтического подхода.
В Центре репродуктивного здоровья «СМ-Клиника» проводится диагностика и лечение шеечного фактора бесплодия современными методами. Наши гинекологи выявляют предрасполагающие факторы, проводят их коррекцию и помогают устранить запущенные патологические звенья, которые приводят к нарушению репродуктивной функции.
Что такое шеечное бесплодие
Шеечная слизь является одним из важных компонентов, определяющих состояние фертильности. У 5% женщин, страдающих бесплодием, нарушения кроются именно на этом уровне. Что же такое цервикальная слизь? Это жидкость, которая вырабатывается специальными секреторными клетками, расположенными в эндоцервиксе (канал шейки матки). Цервикальная слизь выполняет защитную функцию, предохраняя полость матки от вторжения патогенных бактерий и вирусов. Эта функция реализуется не только механическим путем (вязкость слизи и консистенция), но также химическим (уровень рН) и иммунным (в составе слизи имеются иммуноглобулины, которые захватывают патоген и нейтрализуют его).
Образование слизи в цервикальном канале определяется несколькими факторами:
- гормоны – эстрогены приводят к образованию жидкого секрета, а прогестерон – густого;
- микробиота влагалища – при присоединении воспалительных реакций со стороны влагалища и шейки матки изменяются физико-химические свойства слизи;
- состояние локального иммунитета – у сенсибилизированных (повышенная иммунная чувствительность) женщин имеет место аутоиммунный дисбаланс.
Свойства слизи проявляют динамичность, изменяясь в разные дни месячного цикла. Сразу после менструации, когда в организме женщины повышен уровень эстрогенов, слизь более жидкая и количество ее увеличено. На этом этапе постепенно создаются оптимальные условия для проникновения сперматозоидов в полость матки, которые достигают максимума к периовуляторному периоду. Во вторую фазу цикла преобладающим гормоном становится прогестерон, в результате чего начинается выработка густой слизи, которую спермии практически не могут преодолеть. Это специальный блок, предупреждающий оплодотворение во вторую фазу, что особенно важно, если до этого зачатие уже состоялось.
Шеечное бесплодие характеризуется тем, что состояние цервикальной слизи изменяется настолько, что отсутствуют условия для беспрепятственного продвижения сперматозоидов в полость матки и далее в маточные трубы. Механизмы могут быть различными:
- воспалительная реакция в шейке матки – повышенное образование лейкоцитов нарушает нормальный транспорт сперматозоидов;
- выработка антиспермальных антител – эти иммуноглобулины напрямую нейтрализуют спермальную жидкость, повреждая спермии, т.к. воспринимают их как чужеродный объект;
- гормональные нарушения состава слизи – создаются механические препятствия на фоне густой слизи, сквозь которую вынуждены «пробиваться» сперматозоиды;
- уменьшение количества секреторных клеток, что наблюдается после травматичных медицинских манипуляций – в результате количество слизи уменьшается, и не все спермии могут пройти через «сухую» среду.
Причины и признаки шеечного бесплодия
Состояниями, которые могут приводить к шеечному бесплодию, могут быть следующие:
- эрозивные дефекты шеечного эпителия, связанные с его травматическим повреждением;
- нарушение анатомии цервикального канала врожденного (недоразвитие шейки матки, сужение) или чаще приобретенного характера (после травм, абортов, травматичных родов);
- гормональный дисбаланс, в первую очередь касающиеся дефицита эстрогенов;
- инфекционно-воспалительные процессы влагалища и шейки матки;
- выработка антиспермальных антител;
- оперативные вмешательства на шейке матки в анамнезе, проведенные по поводу лейкоплакии, дисплазии и других патологий;
- использование интимных игрушек, которые обладают раздражающим действием на состояние слизистой вагинального тракта;
- прием лекарственных средств – некоторые медикаменты могут угнетать процесс образования слизи или изменять ее физико-химический состав;
- полипы цервикального канала и шеечная локализация миомы матки – создают не только механическое препятствие на пути движения сперматозоидов, но и могут запускать иммунные механизмы.
Установить диагноз шеечного бесплодия по клиническим симптомам непросто. О подобном нарушении фертильности стоит задуматься, если беременность не наступает в течение 1 года регулярной половой жизни и при этом имеется сочетание с одним и более из нижеуказанных факторов:
- появление выделений из половых путей с неприятным запахом, нетипичной консистенции цвета;
- патология шейки матки, выявленная при кольпоскопии и при цитологическом исследовании шеечного эпителия;
- сухость влагалища и боли при половом акте, которые нередко указывают на эстрогенодефицит;
- нарушения менструального цикла (помимо шеечного фактора могут присутствовать еще и расстройства овуляции);
- межменструальные кровянистые выделения из половых путей;
- наличие в анамнезе абортов, травматичных родов и различных манипуляций на шейке матки.
Как выявить шеечное бесплодие? Симптомы и диагностика
На этапе клинического обследования в пользу шеечного бесплодия могут указывать следующие симптомы:
- недостаточное количество слизи, которое приводит к сухости влагалища;
- патологические выделения из шейки матки;
- отсутствие динамического изменения свойств слизи на протяжении менструального цикла;
- рубцовые деформации шейки матки, выворот слизистой, наличие эрозированных поверхностей и других патологических изменений.
Определение причины нарушенной фертильности пары начинается с оценки овуляции, проходимости маточных труб и анализа спермы. Если на этом этапе не выявлено каких-либо значимых нарушений, то проводится более расширенная диагностика, в т.ч. направленная на выявление/исключение шеечного фактора бесплодия. В программу обследования женщины включены:
- осмотр шейки матки в зеркалах – врач обращает внимание на форму, положение и состояние органа;
- взятие мазков из цервикального канала на возможные инфекции (микроскопия отделяемого, бактериологический посев, тест «Фемофлор», ПЦР-исследования);
- ПАП-тест – оценка строения клеток многослойного плоского и железистого эпителия, выстилающего шейку матки;
- проведение рН-метрии шеечной слизи (в норме среда должна быть кислой, отклонения от нормы могут указывать на патологию и возможную роль в развитии бесплодия);
- кольпоскопия – осмотр шейки матки под увеличением с проведением функциональных проб (при выявлении аномальных кольпоскопических картин, подозрительных в отношении предраковых процессов проводится биопсия с морфологическим изучением биоматериала).
Помимо этого в программу диагностики включают специальные лабораторные методы, которые позволяют оценить особенности взаимодействия сперматозоидов с цервикальной слизью. Они могут быть разнообразными:
- Изучение физико-химических свойств цервикальной слизи. Определяется вязкость, растяжимость, уровень кислотно-основного равновесия и степень кристаллизации. Это исследование проводится в определенные дни месячного женского цикла – в период, близкий к овуляции или сразу после нее, то есть в середине менструального цикла. Именно в это время создаются благоприятные условия для зачатия.
- Посткоитальный тест, который изучает двигательную активность и численность мужских половых клеток в половом тракте женщины вскоре после сексуального контакта (в промежутке от 9 до 24 часов). Суть теста заключается в том, что специальным инструментом врач производит забор секрета из шеечного канала и заднего вагинального свода, а затем проводится микроскопия. В вагинальной среде в норме сперматозоиды становятся неактивными в течение 2 часов. В ходе теста оценивается численность и двигательная активность спермиев. Если в шеечном канале обнаружены подвижные мужские половые клетки, то это говорит о том, что они нормально «себя чувствуют» в шеечной слизи. Для получения достоверного результата посткоитальный тест рекомендуется проводить дважды, т.к. он является очень «капризным» методом исследования. Это означает, что один отрицательный результат недостаточен для заключения о наличии шеечной формы бесплодия.
- Проба Курцрока-Миллера. Она заключается в том, что микроскопическим способом оценивают характер «поведения» спермальной жидкости и цервикальной слизи. Для этого небольшое количество указанных биологических сред капают на предметное стекло, накрывают покрывным стеклом и изучают, преодолевают ли спермии границу слизи, взятой из шеечного канала. Если этого не наблюдается, то проба считается отрицательной и может указывать на возможную проблему фертильности, которая кроется в состоянии шейки матки. Однако чтобы получить наиболее достоверные результаты, может в дополнение проводиться аналогичная проба, но с донорской биологической жидкостью (спермой или цервикальной слизью).
- MAR-тест – определение относительной численности сперматозоидов, связанных с иммуноглобулинами. Такие спермии оказываются неактивными и зачастую малоподвижными. Используется в диагностике аутоиммунных нарушений шеечного характера.
- Определение антиспермальных антител в плазме и шеечном секрете. Некорректная работа иммунитета может повреждать мужские половые клетки и тем самым препятствовать зачатию.
Методы лечения шеечного бесплодия
Универсального алгоритма лечения шеечного бесплодия не существует. Терапевтическая программа подбирается с учетом характера выявленного патологического процесса и наиболее вероятного механизма нарушенной фертильности.
- Если выявлен инфекционный фактор, который нарушает характеристики цервикальной слизи, то проводится целенаправленная противомикробная терапия. При подтверждении бактериальной природы назначаются антибиотики, при вирусной природе показаны противовирусные средства и иммуностимуляторы. Если выявлены высокоонкогенные штаммы папилломавируса, могут потребоваться деструктивные методы лечения в сочетании с иммуностимулирующей терапией.
- Если же подтвержден иммунный механизм повреждения спермы, то на первом этапе проводится десенсибилизирующая терапия. Рекомендуется половая жизнь с презервативом, чтобы «притупить» бдительность иммунитета, десенсибилизирующая терапия с применением кортикостероидов. Однако стоит отметить, что такие мероприятия оказываются малоэффективными и нередко возникают показания для проведения вспомогательных репродуктивных технологий.
- В тех случаях, когда причина кроется в нарушении анатомии шейки матки, может проводиться пластическая операция. Она направлена на устранение рубцовой деформации, выворота шейки матки и восстановление нормальной морфологии органа.
- При наличии фоновых и предраковых процессов шейки матки проводится их удаление высокотехнологичными малоинвазивными методами, которые при этом отличаются щадящим воздействием на здоровые ткани (то есть не приводят к образованию грубых рубцов).
- В случае выявления полипов шейки матки или шеечной миомы матки показано хирургическое удаление данных новообразований. Наиболее предпочтительным способом является гистероскопия. Увеличительный прибор и инструменты вводятся через наружное отверстие цервикального канала. Гинеколог может видеть на экране все манипуляции и выполнять их предельно точно, исключая травматизацию рядом расположенных здоровых тканей.
- При подтвержденной эндокринной природе нарушения состава цервикальной слизи дополнительного проводится гормональный скрининг, по результатам которого подбирается персонифицированная гормонотерапия. Однако стоит учитывать, что эстрогенодефицит может указывать на преждевременную недостаточность яичников. Если такая ситуация подтверждается, то как можно раньше следует вопрос в пользу проведения ЭКО, пока количество фолликулов в яичниках достаточно для стимуляции овуляции.
Вспомогательные репродуктивные технологии при лечении шеечного бесплодия
Вспомогательные репродуктивные технологии применяются тогда, когда консервативная терапия оказывается неэффективной. Для преодоления шеечного фактора на первом этапе проводится внутриматочная инсеминация спермы, то есть семенную жидкость с помощью специального катетера доставляют непосредственно в полость матки без контакта с шеечной слизью. Катетер продвигается практически до дна матки, где и располагаются отверстия маточных труб (оплодотворение происходит не в матке, а в трубах, откуда будущий эмбрион спускается в маточную полость для имплантации). Эффективность такого метода в среднем составляет 25% при шеечном факторе.
Если же внутриматочная инсеминация не приводит к наступлению желаемой беременности, то появляются показания для более серьезных и технологичных методов вспомогательной репродукции.
- ЭКО – яйцеклетку(и) оплодотворяют сперматозоидами в лабораторных условиях, затем полученный(ые) эмбрион(ы) культивируют до 5 суток, после чего специальным оборудованием подсаживают в полость матки. При шеечном бесплодии эффективность такой методики составляет 35-40%.
- Интрацитоплазматическое введение сперматозоидов, когда спермии специальной иглой доставляются непосредственно в цитоплазму яйцеклетки. Этой методике зачастую отдается предпочтение при обнаружении антиспермальных антител. Эффективность метода при шеечной инфертильности самая высокая, даже превосходит результативность ЭКО. Поэтому в большинстве случаев это метод выбора.
Шеечное бесплодие не является распространенной патологией. Однако патологическое состояние шеечной слизи может существенно нарушать фертильность, препятствуя наступлению беременности. Поэтому если зачатие не происходит в течение 1 года, а стандартные обследования первого этапа не выявили отклонений, то вторым этапом требуется оценка состояния цервикальной слизи.
При шеечной форме бесплодия консервативное лечение оказывается успешным не во всех случаях. Характер терапии напрямую зависит от типа основной патологии. Иногда требуется хирургическая коррекция состояния шейки матки. Но если, несмотря на проводимые лечебные мероприятия, беременность так и не наступает, приходит время применения вспомогательных репродуктивных технологий. Наибольшей эффективностью при шеечном бесплодии отличается интрацитоплазматическая инъекция сперматозоидов. Однако и другие методы могут применяться. Для этого существуют определенные показания, которые оценивает репродуктолог, и подбирает наиболее подходящий вариант вспомогательной репродукции.
Чтобы обрести радость счастливого материнства, обращайтесь в Центр «СМ-Клиника»! Наши специалисты проведут комплексное обследование для установления причины бесплодия и подбора наиболее адекватного варианта лечения.
Маточное бесплодие
Маточное бесплодие – невозможность наступления желанной беременности у женщины детородного возраста вследствие имеющейся патологии матки. Причинами маточного бесплодия могут являться субмукозные миомы, внутриматочные синехии, аномалии строения матки, аденомиоз, полипы эндометрия и др. Подтвердить ту или иную маточную патологию помогает УЗИ органов малого таза, гистероскопия, РДВ, гистеросальпингография. Лечение маточного бесплодия зависит от характера выявленных изменений; оно может включать оперативные методы (миомэктомию, удаление полипов, рассечению синехий, метропластику и т. д.), циклическую эстроген-гестагенную терапию.
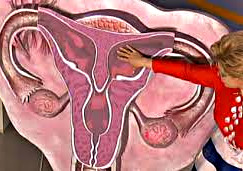
Общие сведения
Маточное бесплодие – форма женского бесплодия, обусловленная врожденными анатомическими аномалиями или приобретенными заболеваниями матки. В гинекологии маточный фактор, как причина бесплодия, выявляется примерно у 15% женщин, не способных к зачатию в течение года регулярной половой жизни без использования контрацепции. В остальных случаях диагностируется эндокринное (35%), трубное/трубно-перитонеальное (30%), иммунологическое (5%), шеечное (5%), психогенное (3%) бесплодие или бесплодие неясного генеза. Таким образом, маточному фактору отводится третья позиция в структуре причин женского бесплодия. Внутри маточной формы бесплодия выделяют различные его варианты, обусловленные разными причинами и имеющие неодинаковый прогноз на возможность зачатия и вынашивания ребенка.

Причины маточного бесплодия
Причины нарушения фертильности, связанные с маточным фактором, могут быть врожденными и приобретенными; в соответствии с этим диагностируется первичное или вторичное бесплодие.
К причинам врожденного порядка относятся аномалии развития матки: синдром Рокитанского-Кюстнера, атрезия матки, удвоение матки, изменение ее формы (седловидная, двурогая), наличие внутриматочной перегородки. В ряде случаев маточное бесплодие может становиться следствием неправильного положения органа – ретрофлексии матки. Значительно чаще в основе маточного бесплодия лежат приобретенные заболевания, обусловленные гормональными, опухолевыми, инфекционными, посттравматическими изменениями эндометрия и полости матки.
Наиболее часто этиофактором маточной формы бесплодия становится патология внутреннего слоя матки, которая может быть представлена железистой, железисто-кистозной, атипической гиперплазией или полипами эндометрия. В основе гиперпластических процессов лежит повышенная пролиферативная активность эндометрия, связанная с гиперэстрогенией. Недостаточная секреторная трансформация эндометрия делает невозможным прикрепление оплодотворенной яйцеклетки и дальнейшее развитие эмбриона в полости матки. Кроме этого, полипы эндометрия могут создавать механические препятствия для имплантации плодного яйца.
Миоматозные узлы, как фактор маточного бесплодия, выявляется у каждой пятой инфертильной пациентки. Связь миомы матки и бесплодия подтверждает тот факт, что после консервативной миомэктомии возможность зачатия у таких женщин зачастую восстанавливается. Непосредственной причиной маточного бесплодия при миоме матки может становиться как прогестероновая недостаточность, так и деформация полости матки субмукозной и интерстициальной миомой, что обусловливает трудности имплантации оплодотворенной яйцеклетки.
Частота эндометриоза среди инфертильных женщин достигает 20–48%. Механизмы развития бесплодия на фоне аденомиоза многогранны: они связаны и с гиперэстрогенией, и с дисбалансом гонадотропинов, и с неполноценностью циклической трансформации эндометрия, и с иммунными реакциями, нарушающими процесс имплантации бластоцисты в эндометрий. Гиперплазия эндометрия, фибромиома матки и аденомиоз часто сопутствуют друг другу, обусловливая сложность и длительность лечения пациенток с маточным бесплодием.
При синдроме Ашермана маточное бесплодие объясняется облитерацией полости матки и трубных углов синехиями (сращениями). Данная патология обычно связана с травмированием базального слоя эндометрия с последующим развитием инфекционного процесса. К формированию внутриматочных синехий могут приводить осложненные аборты, гистерорезектоскопии, диагностические выскабливания, эндометриты, генитальный туберкулез, использование внутриматочных контрацептивов.
Маточное бесплодие, индуцированное наличием инородных тел в полости органа, встречается редко. Механические помехи для имплантации в этом случае могут создавать внутриматочные спирали и отдельные их части, лигатуры, костные останки плода. Маточное бесплодие часто сочетается с цервикальными факторами – гипертрофией шейки матки, атрезией и полипами цервикального канала, эндометриозом шейки матки, изменениями свойств цервикальной слизи и пр.
Симптомы маточного бесплодия
Маточная форма бесплодия диагностируется в том случае, если женщина репродуктивного возраста, ведущая регулярную половую жизнь без использования средств контрацепции, не может забеременеть в течение года; при этом исключаются другие вероятные причины бесплодия (в том числе мужской фактор), а у пациентки обнаруживаются те или иные заболевания матки, потенциально препятствующие зачатию.
Отсутствие беременности может являться единственным очевидным симптомом гинекологических заболеваний, но чаще сочетается с другими признаками неблагополучия в репродуктивной сфере. Так, при гиперплазии эндометрия, наряду с маточным бесплодием, могут возникать межменструальные мажущие выделения или ановуляторные маточные кровотечения.
Для миомы матки характерны обильные длительные менструации и метроррагии, приводящие к анемизации, боли в нижней части живота и в пояснице, дизурические явления, запоры. При перекруте ножки миоматозного узла развивается типичная клиника острого живота. Инородные тела матки могут заявлять о себе не только маточным бесплодием, но и меноррагией, метроррагией, развитием хронического эндометрита или пиометры.
Пациентки с внутриматочными синехиями имеют склонность к гипоменструальному синдрому или аменорее. При легкой форме синдрома Ашермана возможно наступление беременности, однако ее течение может осложняться самопроизвольным прерыванием, преждевременными родами, патологией плаценты (низким или плотным прикреплением, предлежанием). Нарушения менструальной функции и диспареуния являются частыми спутниками врожденных аномалий матки.
Диагностика маточного бесплодия
Тот или иной вариант маточного бесплодия диагностируется при исключении других причин инфертильности и лабораторно-инструментальном подтверждении имеющейся патологии матки. При сборе анамнеза гинеколог выясняет, когда появились проблемы с зачатием, т. е. является ли бесплодие первичным или вторичным. Подробно изучаются сведения о перенесенных гинекологических заболеваниях и операциях, ИППП, беременностях и их исходах, экстрагенитальной патологии. Уделяется внимание анализу менструальной функции (возрасту менархе, длительности и регулярности цикла).
При проведении гинекологического исследования определяется правильность развития матки, ее положение и размеры, выявляется отсутствие или наличие миоматозных узлов. Обнаружить внутриматочную патологию с большей степенью достоверности позволяет УЗИ органов малого таза. В диагностике полипов и оценке состояния полости матки используется ультразвуковая гистеросальпингоскопия (УЗГСС) или рентгеновская гистеросальпингография. Непосредственная визуализация предполагаемых изменений, уточнение их характера и расположения достигается с помощью гистероскопии.
Лабораторные методы исследования (микроскопия мазка, ПЦР-диагностика, кольпоцитология и др.) играют вспомогательную роль при диагностике маточного бесплодия. Исключение составляет гистологическое исследование соскоба, полученного при РДВ полости матки и цервикального канала – данный анализ играет решающую роль в подтверждении гиперплазии эндометрия и определении ее формы.
Лечение маточного бесплодия
Патогенетическая терапия маточного бесплодия тесно связана с лечением основного заболевания. При гиперпластической трансформации эндометрия после выскабливания назначается циклическая эстроген-гестагенная терапия на 3-6 месяцев с последующим планированием беременности. Лечение эндометриоза – также гормональное, часто длительное.
Выбор метода лечения миомы матки определяется локализацией и размерами узла. Субмукозные миомы подлежат удалению с помощью гистерорезектоскопии, интерстициальные или субсерозные узлы удаляются путем консервативной миомэктомии лапароскопическим или лапаротомическим доступом. Возможно проведение эмболизации маточных артерий. Беременность разрешается не ранее чем через 6 месяцев после хирургического лечения миомы после оценки состояния рубца на матке.
Лечение внутриматочных синехий сводится к рассечению сращений под эндохирургическим контролем и последующему назначению гормонотерапии на период 3–6 месяцев. При удвоении матки или двурогой матке производят метропластику; устранение внутриматочной перегородки осуществляют путем ее иссечения, лазерной реконструкции полости матки. Инородные тела, явившиеся причиной маточного бесплодия, удаляют в процессе гистероскопии; при наличии эндометрита проводят противовоспалительную терапию.
Прогноз на восстановление естественной фертильности после лечения маточной формы бесплодия вариабельный. Достоверное положительное влияние на частоту наступления беременности оказывает миомэктомия, удаление полипов эндометрия, проведение курсов циклической гормонотерапии. Если самостоятельная беременность не наступает после устранения причины маточного бесплодия, в некоторых случаях могут помочь вспомогательные репродуктивные технологии.
Шеечный фактор бесплодия

Женское бесплодие обычно связано со спаечными процессами в области малого таза, эндокринными или иммунологическими нарушениями, а также с хромосомными поломками и психологическим состоянием.
Чаще всего невозможность забеременеть основывается на патологиях матки. Около 5% причин бесплодия заключается в шеечном (цервикальном) факторе. Прогнозы в такой ситуации благоприятные – патология обычно поддается лечению.
Роль цервикального канала
Сперматозоиды начинают свой путь до яйцеклетки с шейки матки. Её функции:
- Обеспечивает проникновение спермы в полость матки и выведение менструальной крови и секрета желез из неё.
- Является защитным барьером от инфекции.
- Во время беременности шейка матки сомкнута и оберегает плод от внешних факторов, а в родах медленно раскрывается для плавного приспособления ребенка к перемене среды обитания.
Цервикальный канал состоит из эпителия разного типа, выделяющего секрет слизи. Вязкость её меняется в зависимости от уровня гормонов в различные периоды цикла.
Сперматозоиды в шейке матке сталкиваются с неблагоприятной для них средой. Цервикальная слизь замедляет слабые и дефектные мужские гаметы. Из канала выходят лишь здоровые активные сперматозоиды. Такой биологический барьер снижает вероятность встречи яйцеклетки с дефектной мужской гаметой, содержащей аномальные гены.
Шеечный фактор бесплодия и его патогенез
Шеечное бесплодие – это патологические изменения структуры цервикса или нарушения его функций, затрудняющие путь сперматозоидов до полости матки. Известно несколько вариантов протекания шеечного бесплодия:
- Механическое препятствие без структурных аномалий цервикса. Чем выше плотность слизи, тем меньше сперматозоидов пройдет через канал.
- Сужение или деформация шейки матки. Иногда перекрытие канала происходит из-за рубцов или врожденных аномалий. Чаще сужение или деформация цервикса возникают при воспалении, последующем рубцевании и формировании новообразований – кист, опухолей, очагов эндометриоза. Ещё реже шейка сдавливается извне.
- Снижение активности сперматозоидов. Характерно при ненормальных биохимических свойствах цервикальной слизи. В частности, её повышенной кислотности.
- Гибель мужских гамет. Выделяемые со слизью медикаменты, микроорганизмы и лейкоциты уничтожают сперматозоиды.
Другие факторы бесплодия

Причины шеечногобесплодия
Основные причины бесплодия шеечного фактора: гормональный сбой, инфекция и перекрытие канала.
Эстроген регулирует свойства цервикальной слизи. При его повышении образуется густая пробка в шейке матки.
Инфекция обуславливает воспаление канала. Стенка цервикса отекает, что сужает его просвет, нарушается выработка слизи.
Редко шеечное бесплодие обусловлено врожденными аномалиями половых органов у женщины.
При повреждении шейки матки формируются рубцы. Синтез слизи снижается, а просвет цервикса сужается. Такие ситуации могут возникнуть после грубых диагностических манипуляций, абортов и хирургических вмешательств в этой области. Цервикальный канал может перекрываться изнутри полипом или извне опухолью или кистой.
Клиническая картина
Основной симптом шеечного бесплодия – невозможность забеременеть при регулярных попытках и без применения контрацептивов. Женщина обычно чувствует себя здоровой.
Возможны дополнительные жалобы: бели из влагалища, тяжесть или боль в поясничной и паховой области вне периода менструации или при его наступлении, ощущение дискомфорта при половом акте, нарушения цикла.
Диагностика шеечного бесплодия в клинике В.М. Здановского
Диагностика включает в себя:
- Гинекологический осмотр. Гинеколог зрительно оценивает состояние цервикального канала.
- Пробу Шуварского-Симса-Хунера. Определение биологической и иммунологической совместимости супругов.
- Посткоитальный тест. Исследование цервикальной слизи.
- Бактериальный посев шеечной слизи.
- Зондирование цервикального канала. Определение его проходимости.
- УЗИ шейки матки.
- Анализы на ЗППП.
При обнаружении инфекции проводится противомикробная терапия. Гормональные нарушения корректируются, а после проводится повторная диагностика. Структурные аномалии цервикса или объемные образования устраняются хирургическим путем. При иммунологическом бесплодии необходима комплексная терапия.
Услуги клиники
Для постановки верного диагноза необходимо проведение ряда инструментальных и лабораторных исследований. Обследование обоих партнеров – это первый важный шаг на пути преодоления бесплодия…
Современный метод полимеразной цепной реакции позволяет выявить большое количество разнообразных инфекций.
Существует 2 вида: тест Шуварского и проба Курцрока-Миллера. Задача – проанализировать секрет, выделяемый шейкой матки, в лабораторных условиях.
Любым пациенткам независимо от того, присутствуют ли у них заболевания репродуктивной сферы или нет, рекомендуется проходить профилактическое регулярное УЗИ органов малого таза.
Часто задаваемые вопросы
Для начала нужно понять, что такое бесплодие, и когда пара получает этот диагноз. Бесплодными считаются партнеры репродуктивного возраста, которые ведут регулярную сексуальную жизнь, не используя средств контрацепции. Если за год паре не удается забеременеть, у нее есть веский повод обратиться к специалисту.
Диагноз бесплодие подтверждают такие анализы, как спермограмма, УЗИ, исследование уровня гормонов, мазки, гистологическое и эндоскопическое обследование.
Ответ на вопрос, как можно определить бесплодие у девушки или женщины, очень прост: посетите консультацию акушера-гинеколога. Врач соберет анамнез, проведет гинекологический смотр, возьмет необходимые анализы. Возможно, уже этого будет достаточно, чтобы диагностировать бесплодие. В противном случае специалист назначит другие виды исследований, призванные выявить ту или иную форму бесплодия.
При определении типа бесплодия говорят также о первичном и вторичном бесплодии. В случае первичного бесплодия нарушение репродуктивной функции у женщины фиксируется впервые, а мужчина не имеет и не имел способности к оплодотворению. Вторичное бесплодие диагностируется, когда у женщины была хотя бы одна беременность вне зависимости от партнера и результата завершения данной беременности. Если речь идет о мужском бесплодии, то ранее от данного мужчины была зафиксирована беременность, но теперь его репродуктивная функция утрачена в силу той или иной причины.
При квалифицированном лечении многие пары даже с тяжелыми формами бесплодия у мужчин могут зачать ребенка. Поэтому не следует воспринимать диагноз мужское бесплодие как конец всех надежд о желанной беременности. На данный момент более 40% бесплодных супружеских пар, соблюдавших рекомендации своего врача и прошедших лечение, смогли забеременеть. Тем, для кого естественное зачатие невозможно, всегда можно предложить альтернативный метод оплодотворения. Когда имеет место мужской фактор бесплодия, ЭКО, внутриматочная инсеминация довольно эффективны.
Женщины склонны эмоционально реагировать, когда им ставят диагноз бесплодие. Их можно понять, однако бесплодие – это не приговор и не полное отрицание возможности иметь детей. Это особое состояние, которое может быть даже у здоровых женщин. Важно осознать, что женское бесплодие в огромном количестве случаев можно вылечить – для этого разработано множество способов диагностики и методов лечения – как консервативных, так и хирургических.
Цервикальный канал
Цервикальный фактор бесплодия – отсутствие возможности для зачатия ребенка, диагностируется, если беременность не наступает на протяжении полугода (у женщин старше 35 лет) или 12 месяцев. Развивается вследствие патологических изменений тканей шейки матки. В медицинской практике состояние известно как шеечное бесплодие.
Цервикальное, или шеечное бесплодие – это состояние, при котором беременность не наступает из-за патологий шейки матки – врождённого или приобретённого ее сужения, а также изменения состава цервикальной слизи.
Бесплодие шейки матки диагностируют у одной из 10-ти женщин с проблемами при зачатии. За исключением тех случаев, когда шеечный фактор сопряжён с иммунологическим, состояние поддаётся коррекции. Позднее выявление может затруднить лечение и привести к необратимым изменениям в структуре цервикального канала.
Причины шеечного бесплодия
Для зачатия необходимо, чтобы в шеечном канале вырабатывалась слизь, имеющая определённые свойства: вязкость, растяжимость, кристаллизацию.
По ряду причин качество и количество секрета изменяется. Среди них:
- сужение канала из-за врождённых и приобретённых патологий – неправильного строения, смещения, выпадения, гипоплазии, травм шейки матки, полученных при операции или во время родов;
- воспаления и инфекции половых путей, эрозия;
- гормональный дисбаланс;
- нерегулярный менструальный цикл;
- длительный приём лекарственных препаратов;
- аутоиммунная реакция.
При сужении цервикального канала движение сперматозоида к яйцеклетке затрудняется, кроме того, из-за анатомических отклонений нарушается процесс выработки слизи. Микробные инфекции и воспаление патологически влияют на состав секрета, способствуют повышению уровня лейкоцитов, тем самым, препятствуют движению здоровых спермиев.
Причиной шеечного бесплодия может стать аутоиммунный ответ организма женщины. Слизь цервикального канала содержит антиспермальные антитела, отторгающие или уничтожающие сперматозоиды.
Шеечный фактор бесплодия устанавливается с помощью расширенной диагностики, в ходе которой изучается не только репродуктивная система, но и непосредственно цервикальная слизь.
Какие анализы нужно сдать при шеечном бесплодии
Признаки и симптомы цервикального фактора бесплодия
Диагноз «бесплодие шейки матки» ставится только на основании результатов комплексной диагностики, при этом, определяя перечень анализов и обследований, врач обращает внимание на косвенные признаки инфертильности:
- отсутствие беременности в течение 1 года регулярной половой жизни;
- наличие хронических форм половых инфекций, воспаления, врождённых патологий, например, короткой шейки матки;
- отклонения в периодичности и объёме менструальных выделений.
Внешние симптомы шеечного бесплодия
На гинекологическом осмотре определяются внешние симптомы цервикального бесплодия:
- сужение канала (в норме имеет размеры 8 мм в ширину и 3 см в длину);
- активный воспалительный процесс;
- недостаточный объём секреторной слизи.
Симптомы иммунологической несовместимости
Иммунологическую реакцию помогает определить посткоитальный тест. Цервикальную слизь собирают в промежутке до 24 часов после полового акта и исследуют «in vivo» и «in vitro»: оценивают характер взаимодействия клеток секрета и сперматозоидов. Проба Курцрока-Миллера – «in vitro» – проводится на стекле. Отрицательный результат, то есть гибель сперматозоидов в цервикальной слизи, трактуется как шеечный фактор бесплодия.
Лечение шеечного фактора бесплодия
- При воспалительных заболеваниях и микробных инфекциях подбирается курс антибактериальных препаратов. По окончании лечения повторно проводится анализ секрета.
- Гормональный дисбаланс корректируется гормональными средствами.
- Эрозию шейки матки лечат методом электрокоагуляции.
- Иммунологическая несовместимость коррекции не поддаётся. Наиболее надёжным способом преодоления шеечного фактора бесплодия считается ИКСИ. Сперматозоид подсаживают в матку, минуя цервикальный канал. Не встречая на своём пути «враждебные» клетки секрета, он благополучно встречает яйцеклетку и оплодотворяет её.
Медикаментозное лечение эффективно только при лечении лёгких форм шеечного бесплодия.
Подробнее о лечении шеечного бесплодия
Осложнения цервикального бесплодия
Заболевания, на фоне которых развивается шеечный фактор бесплодия, опасны осложнениями в виде хронизации воспалительного процесса и распространения инфекции на все половые органы.
Нарушение свойств шеечного канала может говорить о развитии патологического процесса, предракового состояния, поэтому даже если принято решение об использовании вспомогательных репродуктивных технологий, фоновые заболевания нужно лечить.
Вопросы пациентов
Добрый день. Я более 5 лет принимала ОК «Новинет». Прекратила прием с января 2011. Цикл восстановился к апрелю, графики и т.п. были просто идеальны. В июне стрессовая ситуация и до октября 2011 цикл восстанавливался снова. С тех пор все регулярно, делала 2 раза УЗИ органов малого таза, 1 узи до овуляции, 2-е после О, желтое тало было. Но до сих пор не могу забеременеть. Хотела сделать ГСГ. В консультации сказали, что ПОКАЗАНИЙ НЕТ. У мужа ребенок от первого брака, 4 года. Я сдавала скрининг гормонов — тоже все в норме. Муж утверждает, что проблема во мне. Есть ли смысл сначала пройти обследование мне, а потом ему, если у меня не будет обнаружено причины бесплодия? Или же уговаривать его (он сопротивляется процедуре спермограммы) все делать вместе? Заранее спасибо.
Виктория, если по УЗИ у Вас отмечали наличие овуляции, то дело не в гормональном нарушении. Причин бесплодия очень много, и Вас должен проконсультировать квалифицированный доктор, занимающийся проблемами бесплодия. Возможно, у Вас малые формы эндометриоза, спаечный процесс и т.д. ГСГ делать нецелесообразно, т.к. это малоинформативный метод (бывают ложноотрицательные результаты). От ГСГ давно отказались в Европе и США. Если муж не делал спермограмму, обязательно убедите его, что этот анализ необходим, т.к. Вам скорее всего придется пройти серьезные обследования. Вы можете записаться на консультацию в наш центр, к директору центра Кузнецовой Татьяне Владимировне, занимающейся бесплодием более 35 лет.
Здравствуйте, не могу забеременеть уже 13 лет, я замужем. От лечения результатов не было. Что мне делать дальше?
Уважаемая Алтынай, 13 лет — очень длительный срок, видимо, Вы наблюдались у врачей, не вполне компетентных в вопросах лечения бесплодия. Приглашаем Вас в наш Центр на консультацию к Татьяне Владимировне Кузнецовой, ведущему специалисту в России по проблемам бесплодия. Она оценит, правильным ли было лечение, и назначит курс необходимых исследований и процедур. При себе необходимо иметь результаты всех анализов.
ООО «Медицинский женский центр».
Юридический адрес: 109004 г. Москва,
ул. Земляной Вал, д. 62.




Лицензия № ЛО-77-01-006808 от 11 октября 2013 г.
ОГРН 1037704019100, ИНН 7704260311
Сайт носит исключительно информационный характер и ни при каких условиях не является публичной офертой, определяемой положениями ч. 2 ст. 437 Гражданского кодекса РФ. Для получения подробной информации о стоимости услуг, обращайтесь, пожалуйста, к администраторам клиник.
Почти без шансов на беременность: гинеколог рассказывает о тяжелых случаях бесплодия
Что такое первичное и вторичное бесплодие, можно ли бороться с этими диагнозами, бывает ли так, что врачи не понимают, в чем причина проблемы, и в каких случаях не поможет даже ЭКО? На эти и другие вопросы ответила акушер-гинеколог Алена Страздина.

— Бесплодие давно рассматривается не как диагноз, а как состояние. Так вот это именно состояние, при котором, несмотря на регулярную половую жизнь без использования любых методов контрацепции, в течение 12 месяцев не наступает беременность. Конечно, прийти к данному заключению врач может и намного раньше. Например, при наличии таких проблем, как синдром поликистозных яичников, генетические заболевания, указания на серьезные оперативные вмешательства на органах малого таза и так далее.
Различают первичное бесплодие (когда в течение жизни беременность у женщины никогда не наступала) и вторичное бесплодие (когда хотя бы один раз беременность все-таки была).
Иногда истинная причина — загадка для самих врачей
— Факторы, приводящие к обсуждаемой проблеме, могут быть самыми разными. Например, если говорить об эндокринном бесплодии, то это невозможность наступления беременности из-за отсутствия овуляции, нарушения лютеиновой фазы цикла, вызванной изменениями нормальной секреции гормонов в крови, либо нарушением чувствительности к воздействию гормонов органов-мишеней — яичников и матки.
Трубно-перитонеальный фактор бесплодия характеризуется нарушением проходимости либо перистальтики (сократительных движений) маточных труб женщины, а также наличием спаечного процесса в малом тазе.
Как отдельный фактор сегодня выделяется бесплодие, вызванное эндометриозом. Он ведет к снижению качества ооцитов и овариального резерва, нарушению процесса оплодотворения и перистальтики маточных труб и так далее.

Об иммунологическом факторе бесплодия говорят в том случае, если у мужчины определяется большое количество сперматозоидов, нагруженных антиспермальными антителами. Для выявления такой ситуации мужчине нужно сдать МАР-тест.
Нарушение показателей спермограммы говорит о наличии мужского фактора бесплодия
В 10-15% случаев причина бесплодия так и остается неизвестной. Методы, которые сегодня существуют в клинической практике, далеко не всегда дают однозначный ответ. Человек — существо сложное. Бывает и такое, что явных заболеваний не выявлено, и мужчина, и женщина здоровы, но беременность почему-то не наступает.
Даже если нет яичников или маточных труб, беременность возможна
— В большинстве случаев лечение бесплодия начинается с консервативной (лекарственной) терапии. Но есть ряд показаний, при которых исполнить мечту реально только с помощью ЭКО. Это состояния, при которых без применения вспомогательных репродуктивных технологий беременность наступить не может (абсолютные показания) или когда их применение даст наиболее благоприятный результат (относительные показания).
Абсолютным показанием считается, к примеру, отсутствие маточных труб (вследствие операции). То есть это, как правило, очень серьезные причины, исправить которые пара не в силах.

Однако большинство показаний к ЭКО все-таки относительные. Даже если у женщины практически отсутствуют яичники либо они перестали функционировать вследствие заболеваний, но есть матка, возможность для беременности сохраняется. В таком случае можно провести программу с использованием донорских ооцитов (получение яйцеклеток от женщины-донора, последующее оплодотворение в лабораторных условиях и пересадка в организм женщины-реципиента). При тяжелой патологии спермы у мужчин проводят программы с использованием спермы донора.
В нашей стране разрешено проведение программ суррогатного материнства для женщин, у которых отсутствует матка либо когда по ряду других причин вынашивание беременности невозможно.
Список противопоказаний к беременности довольно большой
— Существуют ситуации, когда беременность представляет высокий риск для здоровья. В Постановлении Минздрава №54 перечислены все противопоказания к проведению программ ЭКО. Как правило, это те заболевания, при которых противопоказано вынашивание беременности. Сюда входят: тяжелые заболевания соединительной ткани, туберкулез, сифилис, тромбозы, тяжелые формы сахарного диабета, заболевания центральной нервной системы — список достаточно длинный.
— Если возникает проблема с зачатием, наверное, сначала к специалистам обращается женщина без партнера?
— Да, все-таки женщины обычно ищут проблему в себе. Но по своему опыту могу сказать, что в последнее время все чаще на прием приходят парами. И, конечно, это правильно.
Около 40% из общей статистики приходится на мужское бесплодие
— А все-таки у кого бесплодие встречается чаще: у мужчин или у женщин?
— В настоящее время наиболее распространенным становится сочетанный фактор бесплодия, когда проблемы со здоровьем, препятствующие зачатию, есть у обоих партнеров. Если все-таки выбирать между полами, женщинам такой диагноз ставится чаще. Но где-то 40% из общей статистики приходится на мужское бесплодие, а это высокий показатель.
— Каковы же наиболее распространенные причины мужского бесплодия?
— Нарушение гормональной регуляции сперматогенеза, работы щитовидной железы, заболевания органов мошонки, проблемы с сосудами, которые привели к нарушению питания яичек, тяжелые общие заболевания.
Терапия при лечении злокачественных заболеваний также может пагубно влиять на сперматогенез. Даже вредные условия труда иногда способствуют проблеме. Например, частое взаимодействие с токсическими веществами, работа в условиях высокой температуры и так далее.
— А какую роль в общей неблагоприятной картине играют вредные привычки?
— Большую. Между прочим, научно доказано, что у некурящих мужчин проблем с зачатием намного меньше, чем у курящих. Женщинам же курение грозит невынашиванием беременности. Но, как и алкоголь, никотин — это лишь дополнительный усугубляющий, а не основной фактор бесплодия.
Иногда верх берут некие необъяснимые силы
— Были ли в вашей практике удивительные случаи?
— Думаю, у каждого врача-репродуктолога есть такие истории. Могу привести в пример случай, когда женщину трижды прооперировали из-за эндометриоза, была проведена программа ЭКО, получен всего один эмбрион и пациентка забеременела с первой попытки. Сегодня пара воспитывает замечательного мальчика.

Никогда нельзя отчаиваться. Какими бы грамотными мы, врачи, ни были, на сегодняшний день далеко не все механизмы репродукции в организме человека изучены. Наверное, действительно существуют силы, которые вносят свою лепту в итоговый успех или неудачу. Ведь бывает, даже если все процедуры того же ЭКО прошли успешно и, казалось бы, результат просто обязан порадовать, в последний момент что-то срывается.
Кстати, порой проблема кроется вовсе не в ослабленном здоровье. Психологические барьеры — это тоже серьезное препятствие. Известно, что регуляция менструального цикла у женщин тесно взаимосвязана с центральной нервной системой. Стрессовые ситуации негативно сказываются на любых процессах в организме.
Я как врач против того, чтобы здоровая пара на самом старте планирования беременности, когда у них только-только началась открытая интимная жизнь, «зацикливалась» на этом вопросе: постоянно сдавали тесты на овуляцию, высчитывали благоприятные дни, а то и часы для полового акта и со страхом ожидали дней менструации. Люди — это не машины. Всему свое время. Не стоит спешить и лишний раз переживать.

В конце концов, можно обратиться к психологу. Есть вещи, которые трудно доверить и близким, и врачу. А ведь порой просто нужно избавиться от накопившихся внутренних проблем, излить кому-то душу. И тогда все обязательно получится.


