Что нужно знать об остеохондропатии пяточной кости у детей каждому родителю?
Скелет относится к опорно-двигательной системе. Он придает телу форму, защищает внутренние органы от внешнего воздействия. Благодаря скелету человек может находиться в определенной позе и передвигаться.
Как и все остальные части человеческого тела, он подвержен многочисленным заболеваниям. Одним из видов болезней костного аппарата являются остеохондропатии.
Общая характеристика болезни
При остеохондропатиях в костях происходит асептический некрозный процесс (без воспаления и патогенных возбудителей). Этим они отличаются от остеохондритов, имеющих воспалительный характер и инфекционное происхождение.
Остеохондропатии протекают в хронической форме. В большинстве случаев заканчиваются благоприятным исходом.
Могут развиваться как у взрослого человека, так и ребенка, но преимущественно от них страдают дети и подростки. Заболевание большей частью поражает ноги (и правую, и левую).
В Международной классификации болезней (МКБ-10) находятся в разделе XIII (коды М91 — М94).
Классификация
Все многообразие остеохондропатий разделяют на четыре группы:
- В первую группу входят патологии, которые поражают длинные кости, в частности грудинный конец ключицы, фаланги кисти, головки 2 плюсневой кости и т. д.
- Ко второй группе относят остеохондропатии губчатых костей, когда повреждаются тела позвонков, ладьевидная кость стопы и т. д.
- В следующей группе — патологии апофизов (бугра пяточной кости, лонной кости и т. д.).
- Четвертую группу составляют клиновидные остеохондропатии, которые повреждают суставные поверхности головок костей, образующих коленные, локтевые, тазобедренные и другие суставы.
 Строение скелета стопы
Строение скелета стопы
Причины
Причины, из-за которых начинается остеохондропатия пяточной кости у детей, до конца не выяснены. Болезни больше подвержены девочки, чем мальчики. В настоящий момент считается, что она является следствием местных сосудистых расстройств, которые появляются при наследственной предрасположенности, обменных нарушениях, перенесенных инфекциях и т. д.
Запускается патологический процесс при повышенной механической нагрузке на сам бугор пяточной кости (самая крупная кость стопы, соединенная с таранной и кубовидной), сухожилия стопы или частых травмах ступни.
 О болезни сигнализирует боль в пятке
О болезни сигнализирует боль в пятке
Симптомы и стадии болезни
- Типичным симптомом заболевания является боль в пятке. Она усиливается при движениях. В покое, когда больной лежит, болевые ощущения ослабевают.
- Еще один признак – припухлость в месте поражения.
- Характерно и покраснение кожи.
- Человек испытывает трудности при сгибании и разгибании стопы.
- Невозможно встать полностью на стопу.
- Человек инстинктивно старается ходить, опираясь на передний край стопы.
В своем развитии патология проходит четыре стадии:
- Сначала развивается очаг омертвения из-за недостаточного снабжения кровью. Продолжительность начального этапа болезни достигает нескольких месяцев.
- На второй стадии возникают переломы. Пораженный участок ткани не выдерживает обычной нагрузки и продавливается. Одни костные участки вклиниваются в другие. Длиться этот период может полгода и больше.
- Третья стадия может продолжаться до трех лет. Омертвевшие костные фрагменты рассасываются.
- На заключительном этапе происходит постепенное восстановление формы и структуры кости. Продолжительность — до полутора лет.
 Пальпация
Пальпация
Диагностика и лечение
Для постановки диагноза врач проводит опрос самого ребенка и его родителей, а также осматривает больную ступню.
Окончательный диагноз ставится после рентгенологического исследования. Самым информативным является снимок в боковой проекции. Рентген выявляет уплотнение бугра, пятнистость, отделение фрагментов и другие признаки патологии.
При затруднениях с диагностикой делают сравнительную рентгенографию обеих пяток или обследование с помощью магнитно-резонансной томографии (МРТ).
В основном используется консервативное лечение. Иногда при сильном болевом синдроме проводят перерезание подкожного и большеберцового нервов и их ветвей.
К консервативным методам терапии относятся:
- ограничение физических нагрузок (применение специальных стелек или гелевых подпяточников);
- сосудорасширяющие и обезболивающие средства,
- витамины группы В;
- электрофорез;
- озокерит и т. д.
По назначению врача применяется лечебная физкультура.
Лечение производится как при посещении медицинского учреждения, так и в домашних условиях с использованием различных народных средств (ванночек с морской солью, травами и т. д.).
Профилактика, прогноз и возможные осложнения
В качестве профилактической меры рекомендуется ношение специальной обуви, которая имеет невысокий каблук и супинатор для свода стопы. Такую обувь следует носить, пока стопа не перестанет расти.
Осложнения могут возникать при отсутствии лечения. Они выражаются в остаточной деформации после выздоровления, что в дальнейшем может привести к деформирующему артрозу.
Несмотря на то что заболевание заканчивается выздоровлением, ребенок должен постоянно наблюдаться у врача-ортопеда. Родители должны следить за выполнением всех предписанных процедур.
Дополнительную информацию по теме статьи можно получить из видео:
Болезнь Шинца (остеохондропатия пяточной кости)
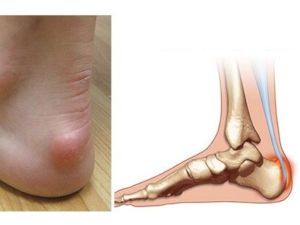
Первое описание болезни Шинца дал в 1907 г шведский хирург Хагланд, однако своим названием она обязана другому врачу – Шинцу, который занимался ее изучением в дальнейшем. Заболевание поражает детей в возрасте 7 – 11 лет и характеризуется нарушением процесса костеобразования в бугре пяточной кости.
Девочки страдают данным недугом несколько чаще и в более раннем возрасте, 7-8 лет. У мальчиков первые симптомы обычно наблюдаются после 9 лет. Иногда болезнь Хаглунда Шинца диагностируется у взрослых людей, ведущих активный образ жизни.
Что такое болезнь Шинца
Болезнь Шинца, или остеохондропатия бугра пятки, представляет собой асептический (неинфекционный) некроз губчатой костной ткани, который отличается хроническим течением и может осложняться микропереломами. Почему появляется такое нарушение, достоверно неизвестно. Предположительной причиной являются локальные расстройства кровообращения, спровоцированные внешними либо внутренними факторами, в число которых входят:
- перенесенные инфекции;
- нарушение метаболизма;
- наследственная предрасположенность;
- интенсивные физические нагрузки и частые травмы ног.
Болезнь Шинца у детей провоцируют регулярные занятия спортом, когда область пятки постоянно подвергается микротравмам. Патология может проходить по мере взросления, однако болевой синдром, как правило, держится достаточно долго и окончательно стихает только после прекращения роста ребенка.
Остеохондропатия пяточной кости диагностируется чаще всего у активных детей и подростков, но иногда наблюдается и у абсолютно неспортивных детей. Взрослые болеют крайне редко.
Кость пятки – это наиболее крупная кость стопы, которая выполняет опорную функцию и принимает активное участие в передвижениях человека. Она входит в состав подтаранного, пяточно-кубовидного и таранно-пяточно-ладьевидного сустава.
Пяточный бугор расположен позади пяточной кости и представляет собой массивное костное образование. Он принимает на себя существенную нагрузку, когда человек находится в вертикальном положении. Бугор пятки служит не только для опоры, но и способствует поддержке свода стопы, поскольку к нему крепится мощная и длинная подошвенная связка.
К заднему сегменту пяточного бугра прикреплено наиболее крупное и прочное сухожилие человека – ахиллово. Именно пяточное сухожилие обеспечивает подошвенное сгибание, когда стопа отводится вниз от голени.
Снизу пяточного бугра, в подошвенной части, находится солидный слой подкожно-жировой клетчатки, защищающей пяточную зону от травм, а также толстый кожный покров. Наследственный фактор определяет небольшое количество или врожденную узость сосудов, которые кровоснабжают пяточную кость. Инфекции, травматические повреждения и обменные нарушения негативно влияют на состояние артерий.
Вследствие повышенных физических нагрузок страдает сосудистый тонус, и пяточный бугор перестает получать достаточно питания. В результате начинаются некротические изменения, и часть костной ткани отмирает.
Пять стадий развития
Повреждение пяточной кости может быть односторонним и двусторонним, патологический процесс чаще наблюдается только в одной конечности и подразделяется на несколько этапов:
- I – асептический некроз, формирование некротического очага;
- II – импрессионный перелом, «проваливание» отмершего участка вглубь кости;
- III – фрагментация, раскалывание пораженной кости на отдельные фрагменты;
- IV – костная резорбция, исчезновение нежизнеспособной ткани;
- V– регенерация, обновление кости за счет соединительной ткани и последующее окостенение.
Симптомы
Начало патологии бывает как острым, так и вялотекущим. Первым признаком является боль в одной или обеих пятках после бега или другой нагрузки с участием ног (долгая ходьба, прыжки). Область пяточного бугра увеличивается, и пятка выглядит опухшей. Вместе с тем симптомы воспаления отсутствуют, однако кожа в пораженном месте может краснеть и становиться горячей на ощупь.

Одна из особенностей болезни – высокая чувствительность к раздражителям: любые прикосновения к пятке вызывают выраженный болевой синдром. К типичным симптомам можно также отнести затрудненное из-за болезненности сгибание и разгибание стопы, а также стихание боли в ночное время.
Степень тяжести патологии может отличаться, и одни пациенты испытывают незначительные боли при ходьбе и опоре на пятку, а другие – не могут обойтись без вспомогательных средств – костылей или трости. В большинстве случаев наблюдается отечность и кожная атрофия – объем и эластичность кожного покрова уменьшается. Несколько реже слабеют и атрофируются мышцы голени.
Диагностика
Необходимые исследования при болезни Шинца назначаются ортопедом или травматологом. Наиболее значимым диагностическим критерием является рентгенография, которая обязательно проводится в боковой проекции. Рентгенологические признаки на ранних и поздних стадиях таковы:
- ранние : кость пяточного бугра уплотненная, щель между ним и пяточной костью расширенная. Участок, на котором формируется новая костная ткань, выглядит пятнистым, что свидетельствует о неравномерной структуре ядра окостенения. В зоне видимости находятся рыхлые очаги верхнего костного слоя;
- поздние : пяточный бугор фрагментирован, есть признаки структурной перестройки и образования нового губчатого вещества кости.
В некоторых случаях результаты рентгена могут быть недостаточно точными (например, при наличии нескольких ядер окостенения). Тогда для уточнения диагноза назначаются дополнительные исследования – магнитно-резонансная или компьютерная томография.
Чтобы исключить воспаление синовиальной капсулы или надкостницы, остеомиелит, туберкулез костей и опухоли, необходимы анализы крови и мочи. Результаты обычно показывают отсутствие лейкоцитоза и нормальный уровень СОЭ.
Лечение
Терапия болезни Хагланда-Шинца преимущественно консервативная, в редких случаях показано оперативное вмешательство. Лечебные методы могут немного отличаться в зависимости от состояния ребенка и тяжести симптомов. Однако каждому пациенту рекомендуется снизить нагрузку на ноги и использовать ортопедические приспособления – стельки, супинаторы или подпяточники.
Если болевой синдром носит выраженный характер, то конечность кратковременно фиксируют гипсом. Для уменьшения болевых ощущений назначаются противовоспалительные, обезболивающие и сосудорасширяющие (вазодилататорные) средства, а также витамины группы В.
Хороший эффект дают физиопроцедуры – электрофорез, диатермия, ультразвук с Гидрокортизоном, микроволны, озокеритовые аппликации. Электрофорез может проводиться с Новокаином, Бруфеном и Пирогеналом, витаминами В6 и В12, а также с анальгетиками.
Разгрузить стопу, и пяточный бугор в частности, помогает ортопедический тутор с разгрузочным стременем, который надевается на голень и стопу. Это устройство фиксирует ногу в согнутом положении. В некоторых случаях необходимо применение дополнительных приспособлений, предотвращающих разгибание ноги в коленном суставе и фиксирующих его в положении сгибания.
Немаловажное значение имеет обувь, которая должна иметь каблук средней высоты и ортопедическую вкладку-стельку с внутренним и внешним сводом. Лучше всего сделать такую стельку на заказ с учетом индивидуальных параметров стопы.
Лечение в домашних условиях
Лечить болезнь Шинца можно и дома, применяя аптечные средства, мази согревающего и противовоспалительного действия, морскую соль. Лечащие врачи обычно рекомендуют выполнять специальные укрепляющие упражнения для стоп.
Одним из эффективных средств от болей в пятке является Димексид, который необходимо предварительно развести с водой в соотношении 1:1. В получившемся растворе смочить марлю или бинт и приложить к стопе, накрыв сверху полиэтиленом и х/б тканью. Усилить действие компресса можно, используя шерстяной или фланелевый лоскут в качестве утеплителя. Время процедуры – от 30 минут до часа.
От боли и воспаления используются Фастум-гель, Троксевазин, Троксерутин, Дип-релиф, Долобене, Диклак и другие мази. Для нормализации кровообращения принимают Берлитион, Пентоксифиллин, Дибазол и Эуфиллин.
Дома можно делать ножные ванночки с добавлением морской соли – держать ноги в соляном растворе следует в течение 15-20 минут. Для парафино-озокеритовых компрессов ингредиенты сначала расплавляются в кастрюле, для чего потребуется около часа. Затем вязкую субстанцию выливают в низкую форму, чтобы добиться слоя в 1-1.5 см. Когда смесь почти застынет и приобретет упругую консистенцию, ее выкладывают на полиэтилен или клеенку. Сверху кладут пятку и оборачивают ее приготовленным средством, держать которое на ноге нужно примерно полчаса.
Что такое остеохондропатия пяточной кости и как ее лечить?
Остеохондропатия пяточной кости – заболевание, представляющее собой дегенеративно-некротические изменения в эпифизах (концевой отдел трубчатой кости) и апофизах (добавочная точка окостенения в месте прикреплениям крупных мышц), губчатых отделах костей. Чаще всего встречаются остеохондропатии коленного сустава, головки бёдра, головок плюсневых костей. Остеохондропатия пяточной кости у детей и подростков встречается чаще, чем у пациентов старшего возраста.
Синдром Хаглунда – главная причина нарушения двигательной активности и болезненности в задней части пяточного сочленения.
Историческая справка
В 1983 году впервые описаны боли, возникающие в задней части пяточного сочленения. Описал недуг хирург Эдвард Альберт, который считается родоначальником термина «ахиллодиния». Но в своем труде он не выдвигал теории о причинах и механизме развития болезни.

Патрик Хаглунд в 1928 году впервые изложил свое видение, что болевой синдром в дистальной части ахиллова сочленения может быть спровоцирован действием ряда причин. По его теории, понятие «ахиллодиния» является слишком обобщенным и не выделяет истинной перопричины болевого синдрома. Он предположил, что патологию провоцирует:
- Ахиллотендинит (воспалительный процесс в области ахиллова сухожилия);
- Ахиллобурсит (воспаление синовиальной сумки, окружающей сухожилие);
- Патология зоны эпифиза, отвечающей за рост пяточной кости у детей.
П. Хаглунда предположил, что фактором, провоцирующим развитие поверхностного бурсита, являлось ношение неудобной или маленькой обуви, а глубокого –разовая или хроническая травматизация. Глубокий бурсит он предложил лечить оперативным путём.
В работах 1990-1991 годов сохранялась терминологическая путаница: помимо синдрома Хаглунда использовались термины «ахиллодиния», «ахиллобурсит».
В отечественной литературе для описания патологии в области пяточной кости использовались термины: «болезнь Хаглунда» (аномальной кости, расположенной между ладьевидной костью предплюсны и головкой таранной кости) или болезнь «Хаглунда-Шинца» (апофиза пяточной кости).
Международная классификация
Остеохондропатия пяточной кости МКБ-10: класс болезни костно- мышечной системы и соединительной ткани (М00-М99). Хондропатии (М91-М94). Другие юношеские остеохондрозы (М92).Код заболевания юношеский остеохондроз предплюсны (М92.6).
Этиология
Причины возникновения остеохондропатии бугра пяточной кости недостаточно выяснены. Считается, что это – результат действия многих патогенных факторов:
- Сильная механическая нагрузка;
- Травмы;
- Нервно-трофические расстройства;
- Нарушения местного кровообращения при механических повреждениях сосудов, тромбозов или длительного спазма.

Симптоматика
Симптомы хондропатии пяточной кости зависят от стадии недуга. Острый период болезни в отдельных случаях может протекать бессимптомно, и первые проявления появляются спустя несколько лет после начала заболевания. Они обусловлены вторичными изменениями в суставах и околосуставных тканях.
Остеохондропатия пятки развивается в большинстве случаев медленно и протекает хронически. Основные симптомы:
- Боли по задней поверхности пятки при ходьбе, при давлении обуви, иногда отек в этой области;
- Ограничение опоры на пятку, перенос нагрузки на передние отделы стопы, вследствие чего возможна деформация пальцев, хромота;
- Атрофия мышц выражена умеренно, боли в покое проходят;
- Иногда повышается температура тела.
Стадии остеохондропатии
Деление болезни на стадии по клиническим проявлениям довольно условно. Одновременно могут наблюдаться изменения, соответствующие двум или трём фазам течения заболевания.
Первая – стадия асептического некроза костного губчатого вещества в результате сосудистых расстройств.
Вторая – стадия ложного склероза, вызвана сдавливанием некротизированных костных балок (перекладин), под влиянием динамических и статических нагрузок.
Третья – стадия фрагментации, характеризуется внедрением хрящевых разрастаний в губчатую костную ткань. Наибольшее количество обращений происходит именно в это время.
Четвёртая – репарации, отличается интенсивными восстановительными процессами губчатого костного вещества.
Пятая – стадия восстановления с остаточными явлениями деформации.
Диагностика
Решающее значение в диагностике хондропатии принадлежит рентгенографии:
- При первой стадии на снимке выраженных изменений нет;
- Вторая стадия характеризуется появлением на фото в месте поражения гомогенных бесструктурных затемнений, поверхность теряет свою гладкость;
- Третья стадия – секвестроподобная картина, структура кости не даёт четкого гомогенного вида. Поражённый участок состоит из костных остатков и ещё больше уплощается;
- Четвёртая стадия – секвестроподобные участки не видны, нет правильного структурного рисунка. В ряде случаев определяются округлые кистовидные просветления;
- Пятая – остаточные явления деформации.
Для ранней диагностики остеохондропатии пяточного бугра эффективным методом является компьютерная томография. С помощью этого исследования можно уточнить анатомические формы пяточной кости.
Ультразвуковое исследование обнаруживает увеличенную позади пяточную слизистую сумку.

Электрофизиологическое исследование мышц, биомеханическое обследование больного выявляет снижение биоэлектрической активности мышечной ткани (в1,5 раза) в пораженной ноге, уменьшение статической опороспособности и коэффициента ритмичности ходьбы.
Лечение остеохондропатии
Консервативное лечение остеохондропатии пяточной кости у детей направлено на устранение возможных причин возникновения заболевания и предупреждения или сдерживания прогрессирования деформации кости. Маленьким пациентам назначается:
- Общеукрепляющее лечение;
- Витаминотерапия (витамины группы В, кальций);
- Полноценное питание;
- Физиотерапевтические процедуры;
- Разгрузку поражённого отдела путём ношения ортопедической обуви;
- Ортезирования стопы – изготовление и постоянное ношение индивидуальных стелек-супинаторов, которые позволяют привести все отделы стопы в правильное положение;
- Ограничение нагрузок, освобождение от занятий профессиональным спортом;
- Нестероидные противовоспалительные препараты.
Общая продолжительность консервативного лечения составляет 6 месяцев.
При отсутствии положительного результата такого лечения показана операция. Оперативное вмешательство заключается в краевой резекции бугристости Хаглунда и иссечением ретрокальканеальной сумки.
Даже адекватная резекция не всегда приводит к успешным результатам. Через год после операции возможно сохранение боли. Также отмечается долгий период реабилитации. До исчезновения всех симптомов обычно проходит от полугода до двух лет.
Лечение остеохондропатии пяточной кости народными средствами малоэффективно и может использоваться в качестве вспомогательной терапии в виде контрастных ванночек и аппликации из трав.
Физиотерапия
Физиотерапевтические методы лечения остеохондропатии применяют для:
- Улучшения кровоснабжения в конечности;
- Снижения болевого синдрома (СУФ-терапия средневолновое ультрафиолетовое облучение, в эритемных дозах), диадинамотерапия (применение импульсных токов);
- Ускорения регенерации в области поражения- ультразвуковая терапия (ультрафонофорез лекарственных средств), грязелечение;
- Уменьшения выраженности дистрофии костной ткани (гелиотерапия, талассотерапия, лечебный массаж, воздушные ванны;
- Восстановления нарушенных функций (электрофорез, радоновые и хлоридно-натриевые ванны).

Лечебная физкультура при остеохондропатии
Общую гимнастику для укрепления мышц живота, спины, верхних конечностей проводят на всех стадиях заболевания. На первые двух стадиях нагрузка заключается в сокращении мышц бёдра, ягодиц и активных движений в голеностопном суставе.
Если в течение 6 месяцев по результатам рентгенографического исследования структура кости остаётся неизменной, разрешают полную нагрузку на поражённую конечность.
Профилактика остеохондропатии включает в себя предупреждение заболеваний, снижающих устойчивость опорно-двигательного аппарата к внешним воздействиям –рахит, дистрофия, малокровие, правильную организацию спортивных занятий и ношении правильной обуви.
Остеохондропатия пяточной кости: симптомы и лечение
Остеохондропатия пяточной кости у детей встречается намного чаще, чем у взрослых. В зоне риска девочки семи-восьми лет и мальчики от девяти до одиннадцати. Подвержены патологии профессиональные спортсмены и взрослые люди, активно занимающиеся спортом.
Основная причина развития болезни Шинца – нарушение питания костных тканей и асептический невроз. Вторичные проявления врачи связывают с рассасыванием отдельных участков костей и их последующим замещением. На долю остеохондропатий приходится 2.7% ортопедических патологий. Болезнь Шинца впервые описал шведский хирург Хаглундд в начале прошлого века.
Причины
Пока что у врачей нет единого мнения на счет того, почему именно возникает остеохондропатия пяточной кости, но общие факторы выделить можно. Среди них:

- неправильная работа эндокринных желез;
- нарушение метаболизма (особенно процессов обмена незаменимых для нормальной работы организма веществ);
- плохая усвояемость кальция;
- травмы;
- повышенные физические нагрузки.
Симптомы
Остеохондропатия бугра пяточной кости может развиваться по-разному – у одних людей заболевание сразу приобретает острую форму, у других длительное время может протекать вяло, практически бессимптомно. Острая форма характеризуется выраженными болями, которые локализуются в зоне пятки и усиливаются после физических нагрузок.
Другие возможные симптомы:

- припухлость в пораженной зоне;
- проблемы со сгибанием и разгибанием стопы;
- болезненность пораженной зоны при пальпации;
- повышение температуры, покраснение;
- прихрамывание при ходьбе, иногда больному сложно вставать на больную ногу, не опираясь на трость, стол или ручку кресла;
- боль в месте крепления ахиллова сухожилия к кости пятки;
- стихание боли в горизонтальном положении (если описанные выше симптомы есть в дневное время, а ночью во время сна стихают или проходят вообще – речь идет о болезни Шинца)
Атрофия, гиперестезия кожи в пяточной области, атрофия мышц голени наблюдаются редко, но данную вероятность полностью исключать нельзя. Симптомы сохраняются длительное время, у детей они могут исчезнуть после завершения процесса роста.
Как диагностируется заболевание?
 Для диагностики остеохондропатии делается рентген. На снимке нарушения структурных рисунков апофиза, фрагментация, искаженные расстояния между костью пятки и апофизом виды четко. На больной ноге неровность контуров будет выражена сильнее, чем на здоровой. Перед тем, как направить больного на рентген, врач проводит осмотр ног и выслушивает жалобы.
Для диагностики остеохондропатии делается рентген. На снимке нарушения структурных рисунков апофиза, фрагментация, искаженные расстояния между костью пятки и апофизом виды четко. На больной ноге неровность контуров будет выражена сильнее, чем на здоровой. Перед тем, как направить больного на рентген, врач проводит осмотр ног и выслушивает жалобы.
В ряде случаев доктор назначает проведение дифференциальной диагностики. Ее прохождение позволит исключить наличие других патологий со схожей симптоматикой и аналогичными изменениями в кости.
Лечение
Лечение остеохондропатии пяточной кости у детей и взрослых врач назначает после осмотра с учетом индивидуальных особенностей клинической картины – сложности патологии, состояния больного. В острых стадиях показан полный покой той стопы, которая поражена.
Основные методики лечения болезни Шинца (пяточной кости):

- Консервативная – нагрузка на кость снижается за счет применения специального тутора со стременами. Если вы привыкли ходить в обуви на плоской подошве, вам нужно будет заменить ее на ботинки или туфли на небольшом (но не высоком!) каблуке, а лучше купить ортопедическую пару.
- Физиопроцедуры – это ультразвук, электрофорез.
- Согревающие компрессы – их удобно использовать в домашних условиях.
- Применение противовоспалительных и обезболивающих мазей.
- Теплые ванны.
- Озокеритные аппликации.
И помните, что лечение вам должен назначать врач – только в таком случае оно будет эффективным и даст нужные результаты.
Остеохондропатия пяточной кости у ребенка
Такая патология, как остеохондропатия пяточной кости у детей диагностируется в подростковом возрасте, в период перестройки гормонального фона. Болезнь характеризуется дегенеративными нарушениями в костной структуре, что приводят к деформационным изменениям отдельных участков стопы. При этом пораженные области кости поддаются некрозу и становятся непрочными, что увеличивает риск возникновения перелома при малейшем воздействии.

Причины развития остеохондропатии
Как правило, начальный этап образования патологии провоцирует асептический некроз ладьевидной кости стопы, который становится причиной перелома и сопровождается отделением фрагментов костной ткани. Далее происходит рассасывание патологически измененных тканей. При своевременном лечении пораженные участки полностью восстанавливаются. В запущенных случаях развивается воспалительный процесс, который приводит к сложным деформациям. Основная причина образования патологии не установлена. Спровоцировать развитие дегенеративных нарушений способны травмы, большие нагрузки на кости и мягкие ткани стопы, а также сопутствующие системные болезни.
В основном некроз ладьевидной кости возникает из-за нарушения кровообращения и питания тканей. На начальных этапах остеохондропатия не проявляется. Диагностируется при выраженном воспалительном процессе в пораженных участках кости.
Существует ряд негативных факторов, которые способны ускорить дегенерацию костной ткани:
- генетическая предрасположенность;
- дисфункция эндокринной системы;
- систематические воспалительные процессы;
- нарушение фосфорно-кальциевого обмена;
- патологии сосудистой системы с изменением процесса кровообращения.
Вернуться к оглавлению
Как распознать?
Ярко выраженные симптомы поражения пяточной кости отмечаются у девочек в период формирования гормонального фона. Основным признаком болезни является болевой синдром, который приводит к изменению походки и быстрой утомляемости мышечных тканей. Болевые ощущения возникают остро при физической активности и даже длительном пребывании в статическом положении. Если отмечается двустороннее поражение ног, ребенок перестает опираться на пятки при ходьбе и осуществляет упор на пальцы. При этом возникают чрезмерные нагрузки на переднюю часть стопы, что может спровоцировать развитие плоскостопия и деформацию пальцев.
 Болезнь провоцирует тяжелые дистрофические повреждения костной ткани.
Болезнь провоцирует тяжелые дистрофические повреждения костной ткани.
При развитии остеохондропатии пяточной кости детей ограничивают в физической активности, что приводит к атрофии мышечных волокон и снижению их тонуса. Такое состояние проявляется мышечной слабостью и ноющими болями в мягких тканях. Изменение походки оказывает патологическое воздействие не только на стопы, но и другие части нижних конечностей. Болезнь может распространиться на область таранной кости голеностопного сочленения, бедра и позвоночный столб. Возрастает риск развития патологии сесамовидной кости первого плюснефалангового сустава. Если возникает болезнь Шинца или остеохондроз пяточной кости, симптоматика дополняется повышением местной температуры, отечностью и гиперемией кожных покровов, а также возрастанием интенсивности болей и существенным нарушением подвижности в пораженных участках.
Диагностика остеохондропатии пяточной кости у детей
Чтобы поставить точный диагноз и дифференцировать остеохондропатию от других патологий дегенеративного характера, врач собирает анамнез жалоб, историю сопутствующих болезней ребенка, и проводит внешний осмотр стоп. Дальнейшая диагностика сводится к применению ряда исследований, представленных в таблице:









