Хондропатия коленного сустава: лечение и симптомы
Хондромаляцией надколенника называют раннее разрушение и дегенерацию хряща надколенника. Это заболевание встречается обычно у молодых людей, особенно женщин. В последнее время некоторые авторы отметили, что оно развивается у больных без характерных морфологических изменений хряща, и переименовали его в синдром смещения надколенника.
В норме толщина хряща надколенника составляет приблизительно 7 мм, в то время как мыщелков бедра всего 3 мм. Наибольшее трение — в надколеннико-бедренном промежутке, где его стимулируют сдавление и сила тяги четырехглавой мышцы бедра. Дегенерация хряща надколенника начинается в возрасте около 30 лет и в большинстве случаев протекает бессимптомно.
Боль в надколеннике и синдром хондромаляции могут возникать в результате воздействия одного или нескольких факторов:
1) смещения надколенника;
2) прямого удара;
3) врожденного изменения формы надколенника или бедренной борозды;
4) рецидивов подвывиха или вывиха надколенника и
5) перерастяжения связок коленного сустава (у спортсменов).
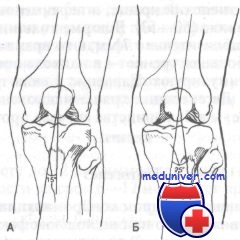
Угол Q образован пересечением двух линий, первая из которых проведена через середину диафиза бедра и среднюю точку надколенника, а вторая — от середины надколенника через бугристость большеберцовой кости.
А. Как показано выше, нормальный угол Q приблизительно 15 градусов. Угол Q, превышающий 20 градусов, считают патологией
Клиническая картина хондромаляции надколенника
Как правило, симптомы впервые появляются в подростковом или молодом возрасте и проявляются глубокой ноющей болью в коленных суставах без предшествующей травмы в анамнезе. Напряженные спортивные занятия или продолжительное сидение могут через несколько часов усилить боли. Наконец, по мере прогрессирования заболевания даже незначительное напряжение, например подъем по лестнице, будет усиливать боль.
Боль обычно локализуется в надколеннике или опоясывает внутреннюю поверхность коленного сустава. Острая травма коленного сустава, например при падении, может привести к ретропателлярной боли, а в некоторых случаях к развитию хондромаляции надколенника через несколько недель.
Во время обследования коленный сустав должен быть в положении легкого сгибания, чтобы надколенник таким образом был заведен в бедренную борозду. Пальпация и компрессия в этом положении позволят избежать ущемления синовиальной оболочки. Сильное прижимание надколенника к медиальной бедренной борозде спровоцирует боль, что характерно при хондромаляции надколенника.
Кроме того, пальпация суставной поверхности смещенного кнутри надколенника, как правило, выявляет болезненность по краю этой и внутренней поверхностей. Нередко врач может отметить крепитацию при смещении надколенника кнутри и пальпации его наружного края.
Кроме болезненности хряща надколенника, отмечается болезненное разгибание голени против сопротивления в пределах 30—40 градусов. Пробу задержки надколенника выполняют, попросив больного напрячь четырехглавую мышцу, в то время как врач удерживает надколенник, крепко прижимая его к мыщелкам бедра. Коленный сустав при этом разогнут.
Диагностическими критериями заболевания надколенника могут быть боль, болезненность при пальпации и крепитация в том случае, если исключено ущемление синовиальной оболочки сустава. Этого можно избежать при прямой пальпации и проведении пробы задержки, придав коленному суставу положение легкого сгибания (этим приемом надколенник вводится в бедренную борозду).
Как упоминалось выше, смещение надколенника может предрасполагать к хондромаляции. Смещение надколенника можно определить, измерив угол Q. Угол Q определяют, измерив угол между двумя линиями, пересекающимися в центре надколенника. Первую линию проводят от передней нижней ости подвздошной кости или середины бедра через центр надколенника. Вторая линия идет от центра надколенника через бугристость большеберцовой кости.
Пересечение этих линий образует угол Q, в норме равный 15°. Угол Q, равный 20° или более, считают аномальным. Клинически при увеличении угла Q у стоящего больного оба надколенника будут расположены лицевыми поверхностями друг против друга. Это явление нередко называют «скашиванием коленных чашечек».
Кроме определения угла Q, врач должен отметить экскурсию надколенника при сгибании и разгибании колена. В норме при разгибании надколенник двигается вертикально с легким медиальным уклоном при приближении к положению полного разгибания. Патологическая подвижность надколенника (или «блуждающий надколенник»), наблюдаемая при разгибании голени, может предрасполагать к развитию хондромаляции надколенника.
Высоко смещающийся надколенник часто называют patella alta и его можно диагностировать, измерив вертикальную длину надколенника и длину его собственной связки на боковой рентгенограмме коленного сустава. Если длина связки более чем на 1 см превышает вертикальную длину надколенника, следует подозревать высоко расположенный надколенник. У этих больных часто отмечается латеральное смещение надколенника, ведущее к образованию уменьшенного или нормального угла Q.
У больных с хондромаляцией надколенника рентгенограммы имеют малую диагностическую ценность. Тем не менее иногда у них обнаруживают хронические изменения надколенника, включая склерозирование или образование остеофитов.
Дифференциальный диагноз хондромаляции надколенника
У больных с остеоартрозом могут быть симптомы, сходные с таковыми при хондромаляции надколенника. Как правило, эти больные старше по возрасту и на рентгенограммах у них видны изменения, включающие наличие остеофитов, склерозирования и сужения суставной щели. Помимо этого, у больных с хондромаляцией надколенника обычно поражен внутренний край, а при остеоартрозе в основном преобладает поражение наружного края.
К другим заболеваниям, которые следует дифференцировать от хондромаляции надколенника, относят:
1) разрыв медиального мениска;
2) препателлярный бурсит;
3) бурсит «гусиной лапки»;
4) синдром жировой подушки;
5) рассекающий остеохондрит.
Лечение хондромаляции надколенника
Рекомендуется консервативное лечение, включающее покой, салицилаты и укрепляющие изометрические упражнения для четырехглавой мышцы бедра. Важно постоянно поддерживать терапевтический уровень салицилатов в течение 3—4 мес, в некоторых случаях это приводит к заживлению очага размягчения хряща. Не следует применять стероидные препараты, поскольку они могут ускорить дегенерацию хряща. В период фазы первичного заживления настоятельно рекомендуется избегать приседаний, бега, опоры на колени и подъема по лестнице.
Гипсовая повязка противопоказана, поскольку она приводит к атрофии четырехглавой мышцы, что может усугубить патологическую перестройку надколенника.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Воспаление сустава колена – жар, боль и отек
Воспаление сустава колена – это защитный процесс организма. Спровоцировать его может как проникновение возбудителя (например, инфекции) или травмирующего фрагмента (например, отломка кости или подагрического кристалла мочевой кислоты), так и просто наличие в тканях поврежденных, разрушенных клеток (вследствие травмы, окислительного шока при стрессе).

Воспаление сустава колена мешает вести привычный образ жизни и без своевременного лечения может привезти к инвалидности.
При воспалении сустава колена иммунные клетки начинают группироваться в области поражения и уничтожать раздражитель (ведь продукты распада собственных клеток организму тоже нужно выводить).
Кажется, все прекрасно: у организма есть свои механизмы борьбы с раздражителем, и никакие препараты от воспаления суставов коленей не нужны. Если бы не несколько “но”:
- даже при высокой активности иммунных агентов погибшие клетки все равно выделяют ферменты, которые начинают повреждать близлежащие ткани (кромка воспаления как бы расползается);
- из-за того, что клетки в зоне воспаления не могут нормально функционировать, недоокисленные продукты их метаболизма приводят к скоплениям в тканях кислот – это провоцирует их дальнейшее разрушение;
- чем дальше заходит воспаление, тем больше времени займет реабилитация пораженного участка – ведь в процессе участвуют гормоны, клетки крови, патологический процесс сказывается на работе нервных окончаний, в тканях накапливаются свободные радикалы.
Поэтому оставлять свой организм один на один с врагом нельзя: он, конечно, победит, но отнюдь не малой кровью и не без последствий. Как же лечить воспаление сустава колена?
Причины воспаления в суставе колена
Воспаление в области колена не всегда связано с повреждением хряща или архитектуры сустава. Вызывать его могут изменения в нормальной работе мышечно-связочного аппарата (например, миозиты) или нервов. Также воспалительный процесс также может начаться не в суставе колена, а непосредственно в кости – например, при остеомиелите. Обычно такие патологии сопряжены с некротическими изменениями костной и хрящевой ткани.
Но самая распространенная причина “воспалительных” болей в области колена – это структурные и функциональные нарушения в коленном суставе.
Их могут вызывать:
- травмы;
- инфекционные заболевания;
- метаболические и эндокринные нарушения (подагра, сахарный диабет, гормональные сбои);
- аутоиммунные заболевания (ревматоидный артрит, системная красная волчанка);
- сосудистые заболевания нижних конечностей (варикоз, тромбоз);
- воздействие вибрации или других источников микротравматизации;
- неправильное питание (в особенности, бедное витаминами А, В, С, Е);
- избыточный вес;
- чрезмерные нагрузки (например, при переносе тяжестей или занятиях спортом);
- отравления;
- хронические стрессы;
- переохлаждение или перегрев;
- ношение неудобной обуви.
Даже если очаг патологии находится, к примеру, в мягких тканях, воспаление всегда может “переброситься” на сустав, словно лесной пожар, даже от небольшой гематомы. Поэтому так важно лечить любые околосуставные воспаления и повреждения (суставной сумки, менисков, связок, нервов, костей, коленной чашечки) и системные инфекции (холецистит, пневмония, уретрит, эндометрит) при первых симптомах.
Воспаление сустава колена при артрозе
Артроз – это дегенеративно-дистрофическое заболевание, которое поражает суставной хрящ и головки костей. При отсутствии лечения оно приводит к сращению и полной неподвижности сустава, т.е., инвалидности.
Коленный сустав – один из наиболее уязвимых перед артрозом, поскольку он испытывает высокую нагрузку ежедневно. Даже если вы не занимаетесь бегом или прыжками, а просто работаете в неудобной позе подолгу или мало двигаетесь, риск заболевания повышается.
Явные признаки воспаления при артрозе колена – отек, горячая кожа, покраснение и скованность – как правило, появляются уже на 2-й стадии заболевания.
Поэтому обратиться к врачу следует при появлении боли и дискомфорта в колене после физической нагрузки, которые проходят по мере отдыха – тогда препараты от воспаления суставов коленей будут наиболее эффективны.
Воспаление сустава колена при артрите
Артрит коленного сустава – это воспалительный процесс, возникающий в суставной сумке вследствие травмы, инфекции или по другой причине, которая нарушает обмен веществ в колене.
Помимо боли и скованности, при артрите часто наблюдается общая слабость, повышение температуры, отеки. Кожа над коленом становится болезненной и разгоряченной, краснеет. В отличие от боли при артрозе, болевой синдром при артрите лишь усиливается в состоянии покоя – нарастает в ночное время и к моменту пробуждения, во время неподвижной работы.
Диагностика артрита требует установления его причин. Для этого врач может назначить рентген, МРТ или КТ, общий и биохимический анализ крови, пункцию синовиальной жидкости.
Воспаление сустава колена при бурситах и тендинитах
Бурсит – это воспаление суставной сумки с синовиальной жидкостью, которое зачастую возникает на фоне травмы, инфекции или подагры. Главный симптом бурсита – сильная болезненность при движении в суставе. Колено заметно опухает, может болеть при прикосновении к коже. Для точной диагностики бурсита, помимо осмотра, может потребоваться УЗИ или забор синовиальной жидкости.
Уже упомянутые причины могут вызывать и тендинит – воспалительно-дистрофическое заболевание сухожилия. Для него характерна острая или жгучая боль во время и после движения, скованность в суставе, напряженность мышц и связок. Отек с образованием характерного “узла” – характерный, но необязательный симптом этой патологии.
При отсутствии лечения бурсита и тендинита они могут перейти в периартрит – воспаление сухожилий, мышц и связок вокруг колена, которое отдает болью при любой нагрузке на сустав.
Воспаление сустава колена при хондропатиях и поражения мениска
Хондропатия – это собирательное название для ряда заболеваний, связанных с нарушением обмена веществ в хрящевой ткани. Нередко причиной хондропатий становятся болезни, связанные с нарушением синтеза коллагена, анатомические особенности строения (например, врожденные и приобретенные деформации надколенника). Из-за слабости хрящевой ткани и неправильного распределения нагрузки суставной хрящ начинает разрушаться. В суставную щель могут попадать мышечные волокна и связки, что приводит к их травмированию, появлению кровоизлияний и развитию воспаления. Для хондропатий характерно чувство трения при попытке согнуть колено, боль при нажатии, отечность сустава.
Чрезмерное сгибание или разгибание, выворотные движения в коленном суставе могут привести к воспалению мениска и его дальнейшей дегенерации. Для повреждения мениска характерна острая боль, отек, тугоподвижность сустава, щелчки и ощущение инородного тела в колене при движении.
Стадии воспаления сустава колена
Любой воспалительный процесс имеет 3 стадии:
- альтерация – собственно повреждение;
- экссудация – образование отеков в тканях;
- пролиферация – размножение клеток и восстановление пораженных тканей.
В случае с коленом этот процесс имеет свою особенность. Хрящевая ткань разрастается очень медленно, даже при условии, что околосуставной метаболизм протекает нормально. В случае же воспаления разрушенный участок хряща в коленном суставе может восстановиться лишь частично или (в пожилом возрасте) не восстановиться вовсе.
Поэтому стоит выделить также 3 стадии воспалительного процесса в коленном суставе:
1 стадия: слабые болевые ощущения, скованность движений, по утрам нужно “расходиться”, больным кажется, что суставы затекли от неудобной позы сна.
2 стадия: появляются отеки, боль усиливается, в особенности, после физических нагрузок, повышается температура кожи над суставом.
3 стадия: подвижность сустава сильно ограничена, боль мучает пациентов как в движении, так и в состоянии покоя, выполнение бытовых задач без приема сильнодействующих обезболивающих невозможно.
Воспаление в коленном суставе может быть как острым (от 3 дней до 3-х недель), так и хроническим (свыше 3-х недель). Оба эти состояния нуждаются в незамедлительном лечении и устранении причин.
Острое воспаление в колене дает о себе знать болью (иногда несильной – тянущей или распирающей, а иногда резкой, стреляющей), судорожными подергиваниями мышц, отеком, покраснением кожи над суставом, локальным повышением температуры. Часто больной сустав становится сложно сгибать или разгибать полностью. Больным тяжело подолгу стоять, появляется ощущение скованности или желание беречь колено.
Как лечить воспаление сустава колена
Лечение воспаления сустава колена направлено снятие болезненных ощущений, устранение отека и недопущение осложнений. Также важно восстановить метаболизм и микроциркуляцию крови в околосуставных тканях, защитить хрящевую ткань от разрушения и стимулировать ее восстановление.

Комплексное лечение воспаления суставов колена даст наиболее устойчивый результат в избавлении от болей.
На ранних стадиях проводится сугубо консервативное лечение воспаления в суставе колена:
- фармакотерапия;
- физиотерапия;
- диетотерапия.
При наличии в хряще крупных очагов эрозии, трещин и сколов, массивных скоплений экссудата, а также зарастании суставной щели остеофитами проводится оперативное лечение воспаления в суставе колена при помощи:
- пункции;
- шлифовки хряща;
- артроскопии;
- околосуставной остеотомии;
- частичного или полного эндопротезирования.
Также унять воспаление помогает введение в сустав протезов синовиальной жидкости.
Помимо основного лечения, нужно придерживаться рекомендаций врачей по поводу ортопедического режима:
- носите удобную обувь на низком каблуке;
- старайтесь не сидеть подолгу в позе “нога на ногу”;
- укрепляйте мышцы и разгружайте колени при помощи упражнения “велосипед” при первой возможности;
- одевайтесь по погоде.
Физиотерапия
Физиотерапевтические методики при воспалении сустава колена направлены на борьбу с отеками, болевым синдромом и трофическими нарушениями, нормализацию кровообращения и метаболизма, укрепление мышц и связок, возвращение подвижности суставу. Для этого используются:
- импульсные токи низкой частоты (амплипульс);
- УВЧ-терапия (токи ультравысокой частоты);
- электрофорез (с препаратами от воспаления суставов коленей);
- ультразвуковая терапия;
- радоновые, сероводородные ванны и другие бальнеологические процедуры;
- криотерапия;
- парафинотерапия.
Перед курсом физиотерапии нужно получить направление врача: некоторые методики могут только усилить воспаление.
Массаж
Массаж при воспалении в колене показан только после снятия обострения. Если кожа чувствительна и болезненна, имеет место невылеченная травма, любое массажное воздействие строго противопоказано!
Во остальных случаях больным рекомендовано прохождение лечебного классического и лимфодренажного массажа у специалиста-реабилитолога. Стандартный терапевтический курс составляет 10 сеансов.
С разрешения врача легкий самомассаж с наружными препаратами от воспаления в суставах коленей можно делать и дома, чтобы улучшить трофику тканей. Массировать нужно не само больное колено, а всю ногу от тазобедренного до голеностопного сустава, выполняя вращательные движения без сильного нажима в течение 10-15 минут. Даже если воспаление было диагностировано только в одном колене, массировать нужно оба. Массаж стоит выполнять 1 раз в день и прекращать при первых неприятных ощущениях.
Лечебная гимнастика после воспаления коленного сустава выполняется с величайшей осторожностью и под присмотром инструктора. Начинать упражнения можно при полном отсутствии болевого синдрома (в т.ч. при сгибании) и мышечной атонии, а также выпота в сустав. Нагрузки наращиваются постоянно, а реабилитация подразумевает 3 этапа.
Пассивное укрепление (до 1,5 месяцев).
- Пациент сидит на полу с ровной спиной, ноги прямые. Коленная чашечка медленно поднимается вверх напряжением бедренной мускулатуры, и фиксируется в верхней точке на несколько секунд.
- Исходное положение – лежа на спине, руки по швам, на ногах утяжелители. Сгибаем здоровую ногу (стопа стоит на полу), больную медленно поднимаем вверх (носок тянем к себе) до 45 градусов к полу. Фиксируем положение на 3-5 секунд.
- И.п. – лежа на животе, ноги прямые, руки вдоль тела. Сгибаем ногу в коленном суставе на 45-90 градусов и задерживаемся на 5 секунд.
Активная реабилитация (1,5-2 месяца).
- Выполняем неглубокие приседания, насколько позволяет состояние сустава.
- И.п. – стоя, руки на поясе. Делаем мягкие, плавные выпады вперед и назад поочередно обеими ногами.
- Желательно: махи с эспандером (закрепляем петлю на стопе, а эспандер закрепляем на уровне примерно 20 см от пола). И.п. – стоя, руки на поясе, спина прямая. При выполнении пытаемся тянуть носок на себя.
Окончательная реабилитация (до 4 месяцев).
На этом этапе рекомендованы занятия на тренажере. Если такой возможности нет, делаем следующие упражнения:
- И.п. – сидя на стуле, спина ровная. Сгибаем и разгибаем ноги до появления жжения или пульсации.
- И.п. – спиной к стенке. “Съезжаем” вниз, сгибая ноги примерно на 60 градусов и фиксируемся в этом положении на 30 секунд.
- И.п. – стоя перед стулом, руки на спинке. Держась за спинку, постепенно приседайте, так, чтобы бедро было перпендикулярно полу.
Препараты от воспаления суставов коленей
Как снять воспаление с сустава колена? Для лечения воспаления параллельно применяют местные средства, препараты для перорального приема. При генерализованном или чрезвычайно сильном воспалительном процессе врач может добавить инъекции. При инфицировании сустава назначают антибиотики, противомикробные средства, сульфаниламиды.

Существует несколько групп препаратов, которые назначают при воспалении суставов колена.
Противовоспалительные средства
Для лечения воспаления в суставе колена препаратами используются нестероидные средства и глюкокортикоиды (в тяжелых случаях).
Курсами по 10-12 дней принимают следующие НПВС:
- мелоксикам;
- кетопрофен;
- ибупрофен;
- диклофенак;
- индометацин;
- нурофен;
- нимесил.
Среди ГК для лечения суставов наиболее эффективны:
- дексаметазон;
- гидрокортизон;
- преднизолон;
- метилпреднизолон.
Хондропротекторы
Хондропротекторы при воспалении колена призваны защитить хрящевую ткань от повреждения, поставить необходимые вещества для укрепления синовиального хряща и связок. Они помогают уменьшить боль и воспаление, предотвратить обострения в дальнейшем, сохранить объем движения.
Врачи назначают для лечения воспаления в суставе колена препараты на основе хондроитин и глюкозамин сульфата:
- артракам;
- артра;
- хондрогард;
- структум;
- хондроитин комплекс;
- эльбона;
- артрадол;
- терафлекс.
Принимать их можно заранее, для профилактики – тогда вопрос как снять воспаление с сустава колена, с высокой вероятностью, обойдет Вас стороной.
Спазмолитики
Спазмы при воспалении выражаются в непроизвольных сокращениях, которые могут вызывать сильную боль, а также в непроходящем мышечном напряжении. Они ухудшают трофику тканей и подвижность сустава.
- дротаверин (но-шпа);
- папаверин;
- пенталгин;
- мидокалм;
- сирдалуд.
Местнораздражающие средства и корректоры микроциркуляции
Разогревающие и местнораздражающие средства очень важны в лечении воспаления сустава колена: они расширяют сосуды и увеличивают приток крови к пораженному участку. А значит, больше иммунных клеток и питательных веществ достигнет цели, уменьшится отек, снизятся болевые ощущения. Чтобы поддержать нагруженные сосуды (особенно, при массивном воспалении), параллельно принимают ангиопротекторы – в лечении воспаления в суставе колена препаратами они играют роль поддерживающей терапии.
Разогревающие мази, гели и кремы:
- финалгон;
- випросал и апизартрон (при отсутствии аллергии на пчелиный яд);
- капсикам или эспол;
- никофлекс;
- эфкамон;
- бальзам “Звездочка”;
- гель “Лошадиная Сила” для суставов.
- пентоксифиллин;
- циннаризин;
- экстракт конского каштана;
- троксерутин;
- троксевазин.
Питание при воспалении сустава колена
При воспалении суставов рекомендована диета, которая нормализует выработку простагландинов и антител – главных агентов воспаления в нашем организме. Поэтому меню должно содержать большое количество витаминов А, В, С и Е, полифенолов и флавоноидов, незаменимых жирных кислот. Для этого нужно есть:
- яйца;
- рыбу;
- молочные продукты;
- овощи (кроме картофеля) и фрукты;
- бобовые;
- цельнозерновые продукты и блюда из пророщенной пшеницы.
Мясо тоже важно для восстановления сустава, но есть нужно только нежирное (желательно, птица или кролик), приготовленное на пару или в фольге. Во время воспаления лучшие избегать жареных, соленых, сладких, острых продуктов – снеков, колбасных изделий, кондитерки.
Важно не голодать: разбейте суточную норму пищи на 5-6 приемов. Обязательно пейте чистую воду – свыше 2 литров в сутки.
Теперь, когда Вы знаете все необходимое о лечении воспаления в суставе колена, рекомендуем заняться профилактикой – ведь болезнь проще не допустить!
Хондромаляция надколенника
Хондромаляция надколенника – это дегенеративное разрушение хряща, расположенного по задней поверхности надколенника. Проявляется болями при движениях, длительном пребывании в положении с согнутыми коленями. Диагностируется на основании жалоб, данных физикального обследования и результатов неинвазивных визуализационных исследований. Иногда выполняется артроскопия. Лечебные мероприятия включают коррекцию режима двигательной активности, ЛФК, физиотерапию, медикаментозную терапию. При неэффективности показано артроскопическое хирургическое вмешательство.
МКБ-10

Общие сведения
Хондромаляция надколенника (chondro – хрящ, malakia – мягкость) – размягчение хряща суставной поверхности кости. Является широко распространенной патологией, составляет 9,5-19,4% от общего количества дегенеративных заболеваний коленного сустава. Страдают преимущественно активные люди молодого возраста. Женщины болеют чаще мужчин, что объясняется различиями анатомического строения нижних конечностей. При длительном течении наблюдается частое сочетание с гонартрозом. Некоторые специалисты рассматривают хондромаляцию как раннее проявление артроза.

Причины
Современные исследователи считают, что хондромаляция надколенника является полиэтиологической патологией. В основе заболевания лежат постоянные перегрузки надколенника при нарушении питания хряща. В число этиологических факторов входят:
- Анатомические особенности. Риск возникновения болезни повышается при врожденном недоразвитии суставных поверхностей надколенника и бедренной кости, к которой он прилежит своей задней поверхностью.
- Травматические повреждения. Хондромаляция может формироваться у людей, перенесших прямую травму (перелом надколенника, сильный ушиб с повреждением хряща), вывих надколенника или разрыв связок.
- Повторяющиеся микротравмы. Непродуманная нагрузка, обычно при занятиях спортом (беге, прыжках, поднятии тяжестей) ведет к небольшим повторным травмам хрящевой ткани надколенника.
- Мышечный дисбаланс. В результате слабости четырехглавой мышцы или дисбаланса между мышцами наружной и внутренней поверхности бедра возникает нестабильность надколенника, повышающая вероятность микротравм.
- Заболевания сухожилий. При тендините и тендинозе квадрицепса отмечается перераспределение нагрузки на нижнюю конечность, которое также приводит к формированию нестабильности надколенника.
Значимым провоцирующим фактором является ожирение. Определенную роль отводят нарушениям обмена веществ и эндокринным патологиям. Имеют значение предшествующие воспалительные заболевания сустава. Отмечается важность размера угла между квадрицепсом и бедренной костью – в норме этот угол больше у женщин, что обуславливает более высокую вероятность заболевания, но встречаются анатомические вариации.
Патогенез
Из-за нарушений питания в местах наибольшей нагрузки формируются локальные повреждения хрящевой ткани. Появляются участки кистозной перестройки, возникают склеротические изменения. При распаде хрящевых клеток образуются метаболиты, которые попадают в синовиальную жидкость, вызывая реактивное воспаление. Хрящ истончается, покрывается трещинами, обнажается подлежащая субхондральная кость. На заключительной стадии болезни хрящ почти полностью отсутствует, кость претерпевает дегенеративные изменения.
Классификация
С учетом изменений, выявляемых при применении неинвазивных визуализационных методик, проведении артроскопии и морфологическом исследовании хрящевой ткани, специалисты в области ортопедии и травматологии выделяют четыре степени тяжести хондромаляции надколенника:
- 1 степень. При визуальном осмотре определяются мелкие очаговые изменения. При изучении образца ткани обнаруживаются участки отека и размягчения хряща.
- 2 степень. Видны небольшие дефекты. Хрящ разволокнен, фрагментирован. Эрозии и трещины распространяются вглубь менее чем на половину толщины хрящевой ткани.
- 3 степень. Хрящ истончен, видны глубокие дефекты. Фрагментация и разволокнение хряща усугубляются. Глубина трещин и эрозий составляет более половины толщины хрящевого слоя вплоть до подлежащей кости.
- 4 степень. Хрящевая ткань отсутствует на значительном протяжении, субхондральная кость обнажена, дегенеративно изменена.
Симптомы хондромаляции надколенника
Заболевание развивается постепенно. Первые признаки, как правило, возникают в подростковом периоде или молодом возрасте. Пациентов беспокоят ноющие боли, которые локализуются в глубине по передней поверхности колена или носят опоясывающий характер. Болевой синдром появляется без предшествующей травмы, реже развивается через некоторое время после травматического повреждения.
Вначале боли отмечаются только при интенсивной нагрузке на колено или при продолжительном пребывании в неподвижном положении (например, сидении с ногами, согнутыми под углом 90 градусов, во время лекций, на работе, при посещении спектакля). В последующем болевые ощущения появляются при незначительных нагрузках, например, ходьбе по лестнице. Болезненность максимально выражена при сильном сгибании сустава, например, при попытке глубоко присесть.
Некоторые пациенты сообщают об ощущении дискомфорта или нестабильности в суставе. Иногда жалобы крайне расплывчаты и не позволяют установить локализацию патологии. При осмотре у ряда больных определяется атрофия четырехглавой мышцы, обычно – нерезко выраженная. В суставе может выявляться жидкость. При движениях возможна крепитация.
Осложнения
Наиболее распространенным осложнением являются рецидивирующие синовиты. При длительном существовании болезни развивается деформирующий артроз надколеннико-бедренного сочленения. Данные относительно связи между хондромаляцией надколенника и гонартрозом неоднозначны, но многие специалисты считают, что эти заболевания этиологически и патогенетически связаны между собой.
Диагностика
Диагноз устанавливается ортопедом-травматологом. В процессе диагностики используются жалобы, данные анамнеза жизни и заболевания (наличие факторов риска, предшествующих травм и состояний, которые могут привести к хондромаляции надколенника) и результаты дополнительных исследований. План обследования включает следующие мероприятия:
- Внешний осмотр. Предусматривает изучение анатомических особенностей строения нижней конечности (в частности – определение угла между бедренной костью и сухожилием квадрицепса), состояния и тонуса мышц, оценку состоятельности связочного аппарата.
- Пальпация сустава. В ходе пальпации иногда определяют выпот в суставе. Используя специальные приемы (прижатие надколенника), устанавливают точки максимальной болезненности. Проводят пробу на смещение надколенника для обнаружения нестабильности.
- Рентгенография коленного сустава. При хондромаляции методика малоинформативна, у ряда пациентов подтверждает нарушение положения надколенника. Назначается для выявления аномалий развития, последствий травм, признаков артроза.
- КТ коленного сустава. Компьютерная томография дает возможность определить, в какой момент движения возникают патологические симптомы. На срезах обнаруживается кистозная перестройка, в тяжелых случаях – поражение субхондральной кости.
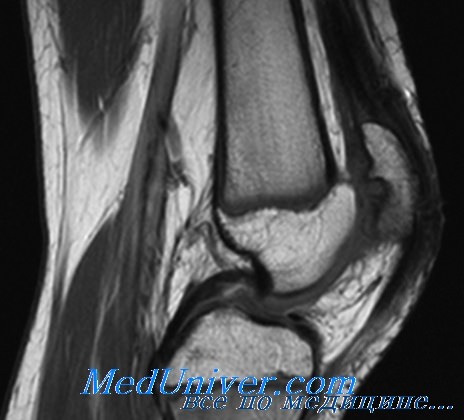
- МРТ коленного сустава. Визуализирует патологические изменения хряща. Позволяет подтвердить изменение структуры хрящевой ткани и истончение хрящевого слоя, определить наличие дефектов и их глубину.
- Артроскопия. Производится редко, обычно носит лечебно-диагностический характер. Применяется для оценки тяжести патологических изменений и исключения других причин боли.
При сходной клинической симптоматике может потребоваться дифференциальная диагностика хондромаляции с артрозом. Пациенты, страдающие артрозом, обычно относятся к старшей возрастной группе, на рентгеновских снимках обнаруживаются остеофиты и сужение суставной щели. Иногда проводят дифференцировку с препателлярным бурситом, разрывом медиального мениска, рассекающим остеохондритом и синдромом жировой подушки.
Лечение хондромаляции надколенника
Лечение обычно консервативное, производится в амбулаторных условиях, включает медикаментозную и немедикаментозную терапию. Хирургические вмешательства выполняются редко, требуются в запущенных случаях заболевания.
Консервативная терапия
Показана на ранних стадиях хондромаляции надколенника, осуществляется длительно (в течение нескольких месяцев). Проводятся следующие лечебные мероприятия:
- Охранительный режим. Пациенту рекомендуют ограничить нагрузку на коленный сустав. Необходимо исключить движения, которые могут стать причиной микротравм хряща, например, форсированное глубокое сгибание конечности. Нежелателен бег, выполнение действий с упором на колени, ходьба по лестницам.
- Фиксация сустава. Иммобилизация гипсовой повязкой не рекомендуется, поскольку это может усугубить атрофию четырехглавой мышцы и стать причиной ограничения движений в суставе. На время ходьбы можно накладывать эластичный бинт или фиксировать колено с помощью бандажа.
- ЛФК. Специальная программа включает упражнения для коррекции дисбаланса мышечных групп бедра и голени. Особое место в плане занятий лечебной физкультурой занимают статические упражнения для укрепления квадрицепса.
- Медикаментозная терапия. Прием производных салициловой кислоты на протяжении 3-4 месяцев в ряде случаев позволяет устранить размягчение хрящевой ткани на начальном этапе болезни. Возможно внутрисуставное введение хондропротекторов. Глюкокортикоиды не показаны из-за отсутствия интенсивных болей и риска усугубления дегенерации хряща.
В большинстве случаев перечисленных мер достаточно для устранения симптоматики. При сохранении болевого синдрома, хруста и выпота в суставе требуется оперативное вмешательство.
Хирургическое лечение
Операции проводятся с использованием артроскопического оборудования. Целью вмешательств является коррекция положения надколенника или стимуляция регенерации хрящевой ткани. Могут выполняться:
- Артроскопический лаваж. Обеспечивает быстрое восстановление функций сустава за счет ликвидации механических препятствий движениям и удаления продуктов распада тканей, поддерживающих воспаление. Результативен на начальных этапах болезни. На заключительных стадиях не рекомендован из-за кратковременности лечебного эффекта.
- Мобилизация надколенника. Мобилизацию наружного края надколенника осуществляют при явном наклоне кости. Операция может производиться сразу после артроскопического лаважа. Как и предыдущее вмешательство, эффективна на начальной стадии хондромаляции.
- Абразивная хондропластика. При проведении абразивной хондропластики поврежденные участки хряща удаляют, в ткань вводят стволовые клетки, которые стимулируют регенерацию. Показана при умеренном разрушении хряща.
- Мозаичная хондропластика. Предусматривает замещение дефектов небольшими костно-хрящевыми трансплантатами. Используется на II и III стадиях хондромаляции.
В послеоперационном периоде назначают реабилитационные мероприятия. На IV стадии хондромаляции и при тяжелом гонартрозе перечисленные оперативные методы малоэффективны или противопоказаны. При тяжелых нарушениях функции сустава, интенсивном болевом синдроме возможны пателлэктомия или контурная пластика надколенника.
Прогноз
У больных с ранними стадиями хондромаляции надколенника прогноз благоприятный. Возможно полное восстановление хрящевой ткани или существенное замедление прогрессирования патологического процесса. Трудоспособность полностью сохраняется. Ряду пациентов удается вернуться к активным занятиям спортом (в том числе – профессионально). При значительном разрушении хряща возможно ограничение функции сустава.
Профилактика
Профилактические мероприятия включают предупреждение травматизма, продуманный режим тренировок, позволяющий избежать перегрузок и микротравм коленного сустава. Необходимо своевременно выявлять и лечить гониты различной этиологии, тендинозы и тендиниты сухожилия квадрицепса.
1. Хондромаляция надколенника: современные концепции этиопатогенеза и лечения/Макушин В.Д., Чегуров О.К., Карасева Т.Ю., Солдатов Ю.П., Казанцев В.И.// Гений ортопедии – 1998.
2. Хондромаляция и другие повреждения хряща коленного сустава. Методические рекомендации/ Ассоциация травматологов-ортопедов России – 2016.
3. Роль МРТ в диагностике повреждений суставного хряща надколенника/ Чураянц В.В., Араблинский А.В.// Диагностическая и интервенционная радиология – 2011.
Хондропатия коленного сустава: симптомы, лечение, профилактика
Хондропатией коленного сустава называется патология, развивающаяся из-за нарушения питания хрящевых и костных тканей и их дальнейшего асептического некроза. Существует несколько видов этого заболевания, но причины их возникновения пока окончательно не выяснены. Клинически хондропатия колена проявляется суставными болями, усиливающимися при ходьбе, ограничением движений. Лечение чаще консервативное, но при тяжелом течении патологии пациентам показано хирургическое вмешательство.
Описание заболевания
Хондропатия начинает развиваться в детском или подростковом возрасте, поражая трубчатые кости ног, хрящевые ткани. Для нее характерно доброкачественное хроническое течение. Патология хорошо поддается лечению, редко становится причиной осложнений со стороны опорно-двигательной системы.
Деструктивные изменения в колене возникают из-за нарушения процессов метаболизма на фоне ухудшения кровообращения. Возникает дефицит питательных веществ, что приводит к разрушению той части кости, которая подвергается наибольшим статическим и динамическим нагрузкам. Деструктивный процесс протекает в несколько этапов:
- в течение нескольких месяцев происходит постепенное омертвение костных тканей, проявляющееся в слабой болезненности при сгибании или разгибании колена;
- около полугода кость как бы «проседает», а ее балки (структурные элементы кости) смещаются относительно друг друга, провоцируя уменьшение высоты эпифиза и увеличение суставной щели;
- на протяжении нескольких месяцев или лет омертвевшие участки кости рассасываются, а на их местах формируются грануляционные ткани, остеокласты, что становится причиной уменьшения высоты кости;
- в течения 5-18 месяцев происходит восстановление формы и структуры кости.
Всего хондропатия длится около 3 лет. Но только в редких случаях происходит полноценная регенерация костных тканей при отсутствии медицинской помощи — обычно выявляется более или менее выраженная остаточная деформация. А при своевременном диагностировании патологии и проведении лечения удается полностью восстановить кость, формирующую коленный сустав.
Основные виды
Чаще всего коленные суставы поражаются болезнью Осгуда-Шлаттера и хондропатией надколенника. От вида патологии зависит не только выраженность клинических проявлений, но и терапевтическая тактика. Несмотря на схожесть патогенеза, заболевания разнятся длительностью течения и локализацией поврежденных участков кости.
Болезнь Осгуда-Шлаттера
Это хондропатия бугристости большеберцовой кости, которая развивается у детей 12-15 лет, преимущественно у мальчиков. На начальном этапе патологии в области колена наблюдается небольшая припухлость. Затем ребенок ощущает боль, усиливающуюся при движении, особенно при подъеме или спуске по лестнице. Она возникает также при опоре на колено, сгибании или разгибании сустава. Но в целом коленное сочленение функционирует нормально, не происходит какого-либо ограничения движений. Болезнь Осгуда-Шлаттера хорошо поддается консервативному лечению, проходит без последствий.
Хондропатия надколенника
Заболевание также чаще всего диагностируется у мальчиков 10-14 лет. Хондропатия надколенника развивается в области крепления сухожилий к коленной чашечке, препятствуя поступлению питательных веществ из синовиальной жидкости к хрящевым тканям. Ведущие симптомы патологии — спонтанные боли, выраженность которых повышается при движении или при пальпации коленной чашечки. Если в полости сустава накапливается выпот, то кожа над ним разглаживается, краснеет, становится горячей на ощупь. Длительность течения этого вида хондропатии — несколько месяцев. Интенсивность болевого синдрома постепенно снижается, а затем происходит полное восстановление поврежденных структур.
Причины патологии
Этиология хондропатии коленного сустава не установлена. Наиболее часто заболевание диагностируется у подростков мужского пола, активно занимающихся спортом. Поэтому травматологи предполагают, что толчком к развитию хондропатии становятся избыточные физические нагрузки на пока еще окончательно не сформировавшиеся костные и хрящевые ткани, связочно-сухожильный аппарат. Патология возникает далеко не у всех детей, посещающих спортивные тренировки. Врачи выделяют несколько факторов, провоцирующих поражение коленного сустава:
- повышение и снижение функциональной активности гипофиза, щитовидной железы, надпочечников;
- метаболические расстройства;
- нарушение кровообращения в области колена;
- недостаток в питании микроэлементов, водо- или жирорастворимых витаминов;
- длительное нахождение на ногах.
Выдвигаются версии о генетической предрасположенности к развитию хондропатии, но пока доказательной базы у таких теорий нет.
Симптоматика болезни
У каждого вида хондропатии колена есть свои специфические признаки, часто помогающие диагностировать патологию при первом посещении врача. Но существуют общие клинические проявления, схожие с симптомами многих заболеваний опорно-двигательного аппарата:
- хруст, щелчки, потрескивание при сгибании или разгибании колена;
- отечность, гиперемия из-за переполнения кровью сосудов, повышение местной температуры;
- дискомфортные ощущения, а затем болезненность при движении.
Подросток начинает заметно прихрамывать, старается не делать полный упор на стопу, чтобы минимизировать боль. Также возможно ослабление мышц с дальнейшей атрофией, укорочение ноги на несколько сантиметров. При накоплении экссудата в полости сустава и развитии воспалительного процесса происходит ухудшение самочувствия, вплоть до диспепсических расстройств. Изменяется психоэмоциональное состояние больного. Он становится вялым, апатичным, сонливым или, наоборот, раздражительным, вспыльчивым.
Методы диагностики
Диагноз выставляется на основании жалоб пациентов, анамнеза, результатов внешнего осмотра, инструментальных исследований. Обязательно назначаются общеклинические анализы крови и мочи для оценки состояния здоровья. Проводится ряд функциональных тестов, позволяющих определить объем движений в коленном суставе, мышечную силу. Наиболее информативны такие инструментальные исследования:
- рентгенография. На полученных изображениях хорошо заметно уменьшение высоты кости, чередование темных и светлых фрагментов в области пораженных костных тканей, изменение размеров суставной щели;
- МРТ или КТ. С помощью томографии выявляются повреждения соединительнотканных структур, деструкция гиалинового хряща, оценивается кровообращение в области колена.
На начальном этапе развития хондропатии используется УЗИ. При необходимости к диагностированию могут привлекаться врачи узких специализаций — невролог, эндокринолог, ортопед.
Эффективные способы лечения
“Врачи скрывают правду!”
Даже “запущенный” АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Хондропатия коленного сустава хорошо поддается консервативной терапии. Хирургическое вмешательство показано обычно при развившихся осложнениях, например, сильной деформации кости. Пациентам рекомендовано ношение ортезов, фиксирующих суставных структуры, предупреждающие их смещение или повреждение. В некоторых случаях может быть наложена гипсовая лангетка.
Ортез на коленный сустав.
Медикаментозная терапия
Для устранения болей пациентам назначаются нестероидные противовоспалительные средства. При хондропатии колена они выражены несильно, поэтому используются препараты в форме таблеток, мазей — Нимесулид, Целекоксиб, Кеторол, Фастум, Вольтарен. Так как патология в большинстве случаев поражает детей и подростков, то врач рассчитывает суточные и разовые дозировки с учетом возраста, веса, перечисленных в аннотации противопоказаний.
| Препараты, применяемые для лечения хондропатии коленного сустава | Наименования лекарственных средств | Терапевтическое действие препаратов |
| Системные хондропротекторы | Терафлекс, Структум, Артра, Хондроксид, Алфлутоп, Дона, Хондрогард | Хондропротекторы частично восстанавливают поврежденные хрящевые и костные ткани, улучшают состояние связочно-сухожильного аппарата |
| Препараты с витаминами группы B | Комбилипен, Мильгамма, Нейробион, Нейромультивит, Пентовит | Лекарственные средства усиливают кровоток и улучшают работу нервно-мышечной и сердечно-сосудистой систем |
| Сбалансированные комплексы витаминов и микроэлементов | Мультивит, Витрум, Мультитабс, Центрум, Семевит, Супрадин, Компливит | Препараты оказывают общеукрепляющее, тонизирующее действие, восполняют запасы биоактивных веществ, улучшают работу всех систем жизнедеятельности |
Физиотерапия
Боли в коленном суставе слабой и средней выраженности, характерные для хондропатий, можно устранить проведением физиотерапевтических процедур. Оздоравливающие мероприятия также стимулируют кровоснабжение хрящей и костей, предупреждают распространение патологического процесса на здоровые ткани. Особенно хорошо зарекомендовали себя в терапии хондропатий следующие физиопроцедуры:
- УВЧ-терапия;
- магнитотерапия;
- лазеротерапия;
- ударно-волновая терапия;
- гальванические токи.
Практикуется наложение на колено аппликаций с озокеритом или парафином. Под воздействием тепла ускоряются регенерация поврежденных структур, выведение шлаков, токсинов, вредных солей. На этапе реабилитации применяется электрофорез или ультрафонофорез с хондропротекторами, витаминами группы B, раствором хлорида кальция.
Лечебная физкультура
Так как именно активные спортивные тренировки часто приводят к развитию хондропатий, то врачи рекомендуют пациентам снизить физические нагрузки. Во время терапии следует предпочесть плавание, лечебную физкультуру, гимнастику. Ежедневные занятия помогают укрепить мышечно-сухожильный аппарат колена, не подвергая нагрузкам кости и хрящи.
Допускается выполнение изометрических упражнений для сохранения силовых показателей и мышечной массы. Врачи ЛФК после изучения результатов диагностики нередко позволяют тренировки со штангой или гантелями, но не в положении стоя. А вот пробежки находятся под категорическим запретом. Впоследствии после окончательного выздоровления подросток может вернуться к бегу, футболу, баскетболу.
Хирургическое лечение
Неэффективность консервативной терапии на протяжении нескольких месяцев становится показанием для хирургического вмешательства. Артроскопические операции, проведенные малоинвазивным способом, позволяют восстановить разрушенные кости и хрящи, избежав при этом сильного повреждения соединительнотканных структур. Хирург вводит инструменты через небольшие проколы или надрезы кожи над коленом. Манипуляции осуществляются миниатюрными артроскопическими инструментами, а ход операции визуализируется на мониторе.
После хирургического малоинвазивного вмешательства пациент ненадолго остается в отделении под присмотром медицинского персонала. Спустя несколько дней он выписывается для дальнейшей реабилитации. На этапе восстановления показаны массажные, физиотерапевтические процедуры, ЛФК.
Народные средства
Средства, изготовленные по рецептам народной медицины, в терапии хондропатий использовать нецелесообразно. Во-первых, они не содержат ингредиентов, способных предотвратить деформацию хрящевых и костных тканей. Во-вторых, народные средства содержат компоненты, часто провоцирующие развитие местных или системных аллергических реакций. В-третьих, большинство лекарственных растений запрещено использовать в лечении детей и подростков.
Когда необходимо обратиться к врачу
Если комплексная терапия начинается на начальной стадии любой хондропатии, то она длится недолго и всегда приводит к полному выздоровлению пациента. Поэтому необходимо обратиться к врачу за медицинской помощью при первых признаках поражения коленного сустава.
Родителям следует насторожиться при участившихся жалобах ребенка на боль после спортивной тренировки или продолжительной ходьбы. Сигналом для обращения к врачу становятся также отечность колена, покраснение кожи, даже легкое прихрамывание.
Возможные последствия, прогноз
При отсутствии лечения хрящевые и костные структуры колена восстанавливаются, но нередко наблюдается их деформация. Впоследствии это может стать причиной развития остеоартроза — прогрессирующего дистрофического изменения сустава, с трудом поддающегося консервативной терапии, приводящего к инвалидизации. При своевременно проведенной терапии прогноз на полное выздоровление благоприятный.
Меры профилактики
Так как причины развития хондропатии пока не установлены, то нет каких-либо специфических мер для ее профилактики. Врачи рекомендуют избегать травмоопасных ситуаций, чрезмерных физических нагрузок, не находиться длительное время на ногах. Из рациона нужно исключить жареные, копченые, жирные продукты. В ежедневном меню должны присутствовать свежие овощи и фрукты, постное мясо, творог, кефир, варенец. Это позволит нормализовать массу тела, восполнить запасы витаминов и микроэлементов.
Хондромаляция надколенника

Глазков Юрий Константинович Главный врач
- травматолог-ортопед
- травматолог-хирург
- спортивный травматолог
- ортопед
- Механизм развития
- Причины
- Хондромаляция надколенника – степени и виды
- Классификация по локализации и распространенности
- Хондромаляция надколенника – симптомы
- Диагностика
- Как вылечить хондромаляцию надколенника?
- Хондромаляция надколенника – операция
Механизм развития
Хондромаляция надколенника в клинике Доктора Глазкова в Москве

Хондромаляция надколенника в клинике Доктора Глазкова в Москве
Хрящевая ткань, покрывающая суставные поверхности костей, выполняет важную биологическую функцию. Она уменьшает нагрузку на сустав, обеспечивая амортизацию, а также способствует меньшему трению поверхностей сустава во время выполнения активных и пассивных движений.
Хрящи не содержат кровеносных сосудов, питание их клеток (хондроциты) осуществляется за счет диффузии питательных веществ и кислорода из синовиальной жидкости, заполняющей полость сустава. Разрушение ткани происходит вследствие нарушения трофики на фоне изменения состава и свойств синовиальной жидкости.
Дегенеративно-дистрофический процесс приводит к нарушению функционального состояния хрящей. Их поверхность становится менее гладкой, что во время движений способствует еще большему повреждению. Далее ткани воспаляются и отекают. Патология проявляется застоем крови с прогрессированием болевых ощущений.
Причины
Хондромаляция надколенника коленного сустава – это патологический процесс, развитие которого может провоцировать воздействие нескольких этиологических (причинных) факторов. В их числе:
- Генетическая предрасположенность.
- Врожденное изменение анатомического соотношения коленной чашечки по отношению к другим структурам.
- Травма колена, при которой воздействие повреждающего фактора направлено непосредственно на коленную чашечку (падение на колено, механический удар).
- Повышенные нагрузки на колено, которые имеют место у спортсменов при систематическом беге, прыжках, приседаниях.
- Сниженный тонус и сила мышцы квадрицепса бедра, при которых затрудняется нормальное движение чашечки.
Одновременное воздействие сразу нескольких факторов приводит к тому, что развивается более тяжелая хондромаляция надколенника. Сколько повреждается хрящевых структур и какая степень их разрушения, определяются видом и силой воздействия повреждающего фактора.
Хондромаляция надколенника – степени и виды
В зависимости от выраженности повреждений хрящевых структур, которые сопровождает хондромаляция надколенника, стадии патологического процесса выделяются следующие:
Хондромаляция надколенника – степени и виды

Хондромаляция надколенника – степени и виды
- 1 стадия – развиваются небольшие локальные утолщения хряща в виде вздутий.
- 2 стадия – появляются щели и углубления на поверхности, размеры которых не превышают 1 см.
- 3 стадия – трещины и углубления по размерам превышают 1 см, они могут проникать через всю толщу хряща до поверхности кости.
- 4 стадия – самая тяжелая степень повреждения, при которой практически полностью оголяется поверхность кости.
Классификация по локализации и распространенности
В зависимости от распространенности патологического процесса выделяется хондромаляция фасетки надколенника (утолщение хрящевой поверхности, повторяющее форму коленного сустава), которая разделяется на 2 вида:
- Хондромаляция медиальной фасетки надколенника – повреждение в первую очередь затрагивает утолщение хряща коленной чашечки, локализующееся на внутренней (медиальной) стороне.
- Хондромаляция латеральной фасетки надколенника – преимущественно повреждается хрящевое утолщение, расположенное на наружной (латеральной) поверхности коленной чашечки.
- Комбинированное поражение, затрагивающее все структуры хрящевой поверхности чашечки.
Также патологическое разрушение хрящевой ткани может быть изолированным или затрагивать другие структуры колена. Наиболее часто встречается хондромаляция надколенника и мыщелка большеберцовой кости.
Хондромаляция надколенника – симптомы
Основные признаки хондромаляции надколенника включают несколько характерных клинических проявлений, к которым относятся:
Хондромаляция надколенника – симптомы

Хондромаляция надколенника – симптомы
- Острая выраженная боль, усиливающаяся при повышении нагрузки на колено (подъем или спуск по лестнице, бег, приседания, опускание на колени).
- Хроническая постоянная боль в покое. Она имеет меньшую выраженность, чем при выполнении движений в колене.
- Характерные щелчки и хруст, которые возникают при выполнении активных или пассивных движений в суставе.
- Ограничение объема движений в колене.
- Отечность и покраснение кожи в области коленной чашечки, указывающие на развитие воспалительной реакции.
Хондромаляция медиальных мыщелков и надколенника имеет выраженную клиническую симптоматику. В целом клинические проявления имеют тенденцию к постепенному прогрессированию в течение достаточно длительного периода времени. По мере прогрессирования дегенеративно-дистрофических процессов, а также на фоне присоединения воспалительной реакции интенсивность симптомов значительно повышается.
Диагностика
Достоверная диагностика степени выраженности разрушения хряща возможна при помощи дополнительных методик визуализации структур колена. К ним относится рентгенография, КТ, МРТ, УЗИ колена, артроскопия. Артроскопия, при которой в полость коленного сустава вводится трубка с камерой и освещением, может также выполняться с лечебной целью.
Как вылечить хондромаляцию надколенника?
хондромаляция надколенника

хондромаляция надколенника
После того, как был установлен диагноз хондромаляция надколенника, лечение назначается врачом комплексное. Оно включает консервативную медикаментозную терапию (применение противовоспалительных средств и хондропротекторов), физиотерапию и хирургическое вмешательство. Выбор объема и направления терапевтических мероприятий зависит от степени тяжести и локализации патологического процесса.
Хондромаляция надколенника – операция
Хирургическое вмешательство выполняется с целью пластики хрящевой поверхности коленной чашечки или имплантации искусственных материалов, выполняющих функцию хряща. Оно может проводиться открытым доступом (более травматическая методика) или при помощи артроскопии.
Все отзывы пациентов после артроскопии хондромаляции надколенника являются положительными, так как данный метод требует меньшей длительности реабилитации.
Ответы на вопросы, как лечить хондромаляцию надколенника и как долго будет проходить реабилитация, даст врач-ортопед после проведенной объективной диагностики.
Повреждения менисков, повреждение крестообразных связок, повреждение коллатеральных связок, патология синовиальных складок, удаление инородных тел коленного сустава, лечение патологии надколенника, лечение дефектов хряща, лечение артроза коленного сустава (гонартроза)
Чем опасно истощение хряща: как предупредить осложнения
Чаще всего к ортопеду обращаются с жалобами на боль в суставах – коленном, тазобедренном, голеностопном. Болевой синдром мешает двигаться, иногда стихает, а порой становится таким мучительным, что не дает покоя ни днем, ни ночью. Виной тому – истощение хряща, который подвергается во время движений непосредственной нагрузке. Именно от его состояния зависит, будет ли стремительно прогрессировать артроз и какие прогнозы озвучит врач. Как уберечь хрящ от дальнейших разрушений?

Разрушенный хрящ не способен заново «отрасти»
Что такое истощение хряща
Артроз проходит несколько стадий. На начальной – в суставе проявляются малозаметные изменения. На последней – говорят о полном изнашивании хряща и невозможности его восстановления. От того, на какой стадии человек обратился к врачу, напрямую зависит его судьба.
В норме суставный хрящ упругий и плотный, поэтому в здоровом состоянии он легко выполняет амортизирующую функцию во время движения. Вследствие дегенеративных процессов высота хряща уменьшается, он теряет влагу и перестает быть эластичным, начинает растрескиваться и расслаиваться.
По мере истощения хряща увеличивается негативное влияние на окружающие ткани. Страдают костные поверхности, сухожилия, мышцы, суставная сумка. Появляется утренняя скованность, боль после физической нагрузки. Чем тоньше и жестче хрящевая ткань, тем хуже работает сустав.

Разрушения сустава начинаются с истощения хряща
Способен ли хрящ к восстановлению? Что говорит наука?
Как предупредить осложнения
Дегенеративные процессы в хряще – это начало артроза. В зависимости от стадии, лечение бывает очень разным – от физиопроцедур до тотального эндопротезирования. Большинство пациентов обращаются за помощью при появлении устойчивого болевого синдрома – на второй стадии, когда хрящ разрушен еще не полностью. На этом этапе можно повлиять на ситуацию и приостановить процесс.
3 задачи терапии
Задача № 1. Уменьшить боль.
Очень эффективны в остром периоде нестероидные противовоспалительные препараты. Ввиду серьезных побочных эффектов (желудочные кровотечения, проблемы с давлением) долго использовать их нельзя. Эти лекарства негативно сказываются на состоянии хряща и могут усугубить течение заболевания. Кроме них, показана лечебная физкультура, с помощью которой можно укрепить мышцы вокруг сустава и улучшить его подвижность. Это справедливо при условии регулярных занятий, за исключением периода обострения.
Задача № 2. Снять воспаление.
Если с этой задачей нестероидные противовоспалительные средства не справляются, дополнительно подключают инъекции в сустав гормонов-глюкокортикоидов. Эти препараты также негативно влияют на состояние хрящевой ткани, замедляют в ней метаболизм, приостанавливают регенеративные процессы. Поэтому прибегать к этому методу нужно крайне осторожно и в исключительных случаях.

Рыба, холодец, желе – естественные источники глюкозамина
Задача № 3 – первоочередная. Остановить разрушение хряща.
Базовое средство – хондропротекторы с сульфатом хондроитина и глюкозамином, по отдельности или в комбинации. Они нужны для восстановления хрящевой ткани, приостанавливают ее разрушение и улучшают метаболизм. В состав некоторых новых препаратов включают серу и гиалуроновую кислоту.
- Сера, обладающая противовоспалительным свойством, уменьшает боль и купирует воспаление, что позволяет пациенту принимать нестероидные препараты в сниженной дозировке. удерживает влагу в хрящевой ткани, которая в норме на 80 % состоит из воды.
Вместо того чтобы месяцами принимать хондропротекторы в надежде восстановить дефицит синовиальной жидкости, можно воздействовать на хрящ напрямую. Для этого на любой стадии лечения остеоартроза назначают внутрисуставные инъекции протеза синовиальной жидкости. Гель вводят в сустав, где он покрывает собой поврежденные хрящевые поверхности и прекращает трение.
По составу жидкий эндопротез «Нолтрекс» повторяет естественную синовиальную жидкость, поэтому он с легкостью замещает в суставе ее недостаток. Хрящ остается прежним, разрушенным и потрескавшимся, однако человек уже не испытывает боли при движениях. Гель увлажняет хрящевую ткань и приостанавливает ее дегенерацию, истощенный хрящ получает обновленное питание и новую жизнь!

При артрозе хрящевая ткань разрушается в ускоренном режиме: хрящу необходима помощь
Укрепить истощенный хрящ можно и с помощью ЛФК. Во время физических нагрузок кровоснабжение сустава улучшается, он получает больше питательных веществ. Однако лечебная физкультура не избавляет от трения и первопричины боли. Поэтому ортопеды все чаще рекомендуют, чтобы помочь хрящу, именно этот метод – внутрисуставные инъекции заменителя синовиальной жидкости.


