Лечение механической желтухи
Механическая желтуха развивается при нарушении оттока желчи из желчевыводящих протоков в двенадцатиперстную кишку. Данное состояние не является самостоятельным заболеванием. Механическая желтуха – это симптом, который характерен для многих болезней органов брюшной полости. Ввиду достаточно большой распространенности, врачам разных специальностей часто приходится сталкиваться с данной проблемой и назначать пациентам различные виды лечения.
Варианты развития механической желтухи
В зависимости от причин появления, данное состояние может быть опухолевого и неопухолевого генеза. Примерно в половине всех случаев механическая желтуха связана со злокачественными новообразованиями поджелудочной железы, печени, кишечника. Печень может поражаться первичным опухолевым процессом или метастазами из отдаленных очагов.
У второй половины пациентов развитие механической желтухи обусловлено доброкачественными процессами, среди которых наиболее часто отмечаются:
- Воспалительные процессы желчного пузыря и желчевыводящих путей – холецистит, холангит, папиллит и др.
- Невоспалительные заболевания органов брюшной полости: желчекаменная болезнь, стеноз желчевыводящих путей, холангиолитиаз и др.
- Врожденные аномалии: атрезия желчевыводящих путей, дуоденальные дивертикулы, кисты и др.
В редких случаях механическую желтуху могут вызывать паразитарные заболевания. Механизм развития симптома в этом случае связан с попаданием гельминтов в желчные протоки с нарушением их проходимости.

Принципы лечения механической желтухи
Главными задачами, при составлении плана лечения, являются ликвидация холестаза (застоя желчи) и профилактика печеночной недостаточности. Для этого врач составляет комплексную программу, в которую могут быть включены как консервативные, так и оперативные методы.
Диета при механической желтухе
Соблюдать определенные правила питания необходимо как до проведения основного лечения, так и после его завершения. Пациентам с механической желтухой рекомендуется соблюдать питьевой режим, так как вода ускоряет выведение билирубина, за счет чего снижается его негативное действие на организм. Также очень важно полностью отказаться от алкоголя, очень жирной и жареной пищи, майонеза, соусов, острых приправ. Пищу следует употреблять небольшими порциями 5-6 раз в день. При этом необходимо следить за температурой блюда. Она не должна быть слишком горячей или холодной. Оптимальный вариант – это теплая пища, так как она помогает регулировать секрецию желчи, что особенно актуально при механической желтухе.

Среди других общих рекомендаций, которые касаются диеты, можно отметить ограничение количества соли в рационе. Известно, что избыток соли способствует задержке жидкости в организме, вызывает отеки и затрудняет выведение вредных веществ. Пациентам с механической желтухой рекомендуется употреблять не более 4 граммов соли в сутки. В целом точный план питания, калорийность и состав блюд подбираются индивидуально для каждого пациента, с учетом его предпочтений. Существуют списки разрешенных и запрещенных блюд, а также тех продуктов, которые должны быть ограничены. Именно этими списками и руководствуется врач при составлении программы питания. Например, к разрешенным продуктам относятся:
- Овощи (морковь, огурцы, капуста, помидоры, брокколи).
- Бананы и яблоки.
- Сухофрукты.
- Различные каши (гречневая, овсяная, перловая).
- Хлеб с отрубями, макароны, хлебцы.
- Варенье, мед, мармелад.
- Нежирное мясо (кролик, говядина), птица (куриные грудки, филе индейки) и рыба (минтай, хек).
- Фруктовые соки и чай.
Диета при механической желтухе подразумевает полное исключение консервированных овощей, бобовых, винограда, сдобы, белого хлеба, жирного молока, сливок, жирных сортов мяса и рыбы, копченостей, газированных напитков, кофе, животных жиров.
Медикаментозное лечение
Медикаментозная терапия при механической желтухе назначается с целью снижения выраженности симптомов, подготовки пациента к операции и уменьшению риска развития осложнений. Объем медицинской помощи во многом зависит от степени желтухи. Например, при тяжелой степени, медикаментозное лечение проводится в условиях отделения интенсивной терапии и включает в себя:
- Инфузионную терапию.
- Антиоксидантную терапию.
- Антибиотикотерапию.
- Гепатопротекторы.
- Стимуляторы метаболизма.
- Гормональные препараты.
Для снятия симптомов, при легких формах механической желтухи могут назначаться спазмолитики, обволакивающие препараты, антациды и другие лекарственные средства.
Хирургическое лечение
Хирургическое лечение является единственным эффективным способом, который позволяет восстановить проходимость желчных путей и устранить тем самым причину механической желтухи. Все известные виды операций можно разделить на две группы: малоинвазивные методики и прямые операции.
Малоинвазивные методы хирургического лечения
Данная группа методов отличается высокой эффективностью и малой травматичностью, однако применять их у всех пациентов подряд невозможно ввиду определенных ограничений. Малоинвазивное лечение механической желтухи проводится при помощи эндоскопических методик и чрескожной чреспеченочной холангиостомии. Эндоскопические операции могут быть следующих видов:
- Эндоскопическая папиллосфинктеротомия и литоэкстракция. Во время этой операции врач рассекает сосочек двенадцатиперстной кишки, в который впадают общий желчный проток (холедох) и проток поджелудочной железы, и удаляет камень, который блокирует отток желчи.
- Местная литотрипсия и литоэкстракция. Во время этого вмешательства желчный камень дробят с помощью специальных технологий на более мелкие фрагменты и удаляют их.
- Бужирование и стентирование желчных протоков. Во время данного вмешательства желчные протоки, стенозированные в результате патологического процесса, например, злокачественной опухоли, расширяют с помощью специальных инструментов и устанавливают в них стент – трубочку с сетчатой стенкой. В дальнейшем он обеспечивает нормальный просвет протока и свободный отток желчи.
В этих случаях для лечения механической желтухи применяется гастродуоденоскоп со специальными инструментами, которые позволяют дробить и извлекать камни, устанавливать стенты, удалять ткани. Эндоскопические операции в большинстве случаев проводятся под седацией, что делает проведение процедуры безболезненной и комфортной.
Дренирование при механической желтухе
Механическую желтуху при онкологических заболеваниях можно устранить с помощью разных малоинвазивных вмешательств, целью которых является дренирование желчных протоков:
- чрескожная чреспеченочная холангиостомия (чрескожное чреспеченочное, наружное дренирование);
- внутреннее дренирование;
- наружно-внутреннее дренирование.
Чрескожная чреспеченочная холангиостомия применяется в случаях, когда при механической желтухе невозможно выполнить декомпрессию желчевыводящих путей при помощи гастродуоденоскопа и установки стента. Суть операции заключается в установке дренажной трубки под контролем УЗИ или рентгена. При этом специальной пункционной иглой прокалывается кожа, мышцы передней брюшной стенки и ткань печени. В дальнейшем дренажная трубка может использоваться не только для отвода желчи, но и для введения антибактериальных или других препаратов непосредственно в желчные протоки.
Наружное дренирование помогает устранить механическую желтуху, но оно не очень физиологично. За счет того, что желчь оттекает наружу, в кишечник не поступают желчные кислоты, необходимые для процесса пищеварения. Кроме того, дренажная трубка, которая находится снаружи, мешает в повседневной жизни, она может сместиться или выпасть, если за нее случайно потянуть. За ней нужно постоянно ухаживать.
При внутреннем дренировании трубку устанавливают так, чтобы желчь оттекала внутрь кишки. Наружно-внутреннее дренирование сочетает обе методики.
Преимущества стентирования при механической желтухе
Таким образом, оптимальным методом восстановления оттока желчи при механической желтухе является именно стентирование. Оно обладает рядом преимуществ:
- Малоинвазивная операция, которую выполняют эндоскопически, без разрезов. Это важно, так как самочувствие пациента с механической желтухой зачастую сильно ухудшено, и ему может быть противопоказано более обширное хирургическое вмешательство.
- После вмешательства не требуется длительного восстановительного периода.
- Сразу после процедуры восстанавливается отток желчи и улучшается состояние пациента. Стент полностью находится внутри организма и не мешает в повседневной жизни, за ним не нужно ухаживать.
- При необходимости, если снова возникает механическая желтуха, стентирование можно повторить.
На данный момент в клиниках «Евроонко» накоплен большой опыт установки стентов и других малоинвазивных вмешательств при механической желтухе. Мы применяем все современные методики для того, чтобы устранить осложнения при поздних стадиях рака, улучшить состояние пациента, прогноз, и вернуть возможность проведения активной противоопухолевой терапии. Мы готовы принять онкологического пациента с механической желтухой в экстренном порядке, в любое время суток, и сразу приступить к лечению.
Другие виды хирургического лечения
Прямые хирургические вмешательства позволяют сформировать полноценный доступ к желчному пузырю и устранить механическую желтуху любой сложности. Хирург может накладывать анастомозы, устанавливать стенты, выполнять реконструктивные операции. Вмешательство может выполняться при помощи лапароскопических инструментов, либо классическим открытым полостным методом. Последний вариант является наиболее травматичным, требует длительной реабилитации и сопровождается повышенным риском развития осложнений, поэтому его применяют только при лечении сложных случаев механической желтухи.
Общие принципы лечения механической желтухи
Если говорить в общем, то тактика лечения механической желтухи включает два этапа. На первом этапе назначается консервативная терапия и малоинвазивные методы хирургического лечения. При этом рекомендуется проводить такое лечение в первые 2-3 дня с момента поступления пациента в стационар. Если данные методы оказались неэффективными, то переходят ко второму этапу лечения механической желтухи, который подразумевает более радикальные методы. Лечение на пике желтухи связано c в высоким риском развития послеоперационных осложнений, поэтому его проводят только при наличии жизненных показаний.
Другие методы лечения
Эффективное лечение желтухи подразумевает устранение основного заболевания, которое привело к развитию данного симптома. Для этого необходимо применять либо консервативные, либо оперативные методы. Другие варианты лечения механической желтухи, в частности, народная медицина, лечение в домашних условиях и самолечение не помогут достичь желаемого результата. На определенный промежуток времени они помогут скрыть симптомы и облегчить состояние пациента, но основной процесс продолжит прогрессировать и приведет к развитию осложнений. Поэтому при появлении первых признаков механической желтухи, необходимо обращаться за квалифицированной медицинской помощью, которая поможет радикально решить проблему.
Последствия и прогноз при механической желтухе
Прогноз будет благоприятным в случаях, когда лечение желтухи было своевременным и правильным. Большое значение имеет и поведение самого пациента. Если придерживаться принципов правильного питания и строго следовать всем указаниям врача, риск развития рецидива или осложнений будет минимален. В противном случае, вероятность повторной механической желтухи будет очень высокой. Кроме того, повысится риск развития сопутствующих заболеваний, например, печеночной недостаточности, цирроза печени, энцефалопатии, сепсиса и др.
Методы профилактики
Специфических методов, которые помогли бы предотвратить развитие механической желтухи, в настоящее время не разработано. Поэтому упор делается на раннее выявление и эффективное лечение данного состояния. С этой целью необходимо регулярно консультироваться у врача и проходить профилактическое обследование, которое назначит специалист.
Подпеченочная (механическая) желтуха

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
В основе подпеченочной (механической) желтухи лежит нарушение оттока желчи по внепеченочным желчным протокам вследствие нарушения их проходимости. Следовательно, имеет место нарушение выделения связанного (конъюгированного) билирубина через внепеченочные желчные протоки и его регургитация (обратное поступление в кровь). Регургитация желчи происходит вначале на уровне внутрипеченочных желчных протоков в связи с повышением давления в билиарном дереве, а затем и на уровне гепатоцитов.
Причины подпеченочной желтухи:
- обтурация печеночного и общего желчного протоков (камни, опухоль, паразиты, воспаление слизистой протока с последующим склерозированием);
- (давление печеночного и общего желчного протоков извне (опухоль головки поджелудочной железы, желчного пузыря, увеличенные лимфатические узлы, кисты поджелудочной железы, склерозирующий хронический панкреатит);
- сдавление общего желчного протока послеоперационными рубцами, спайками;
- атрезия (гипоплазия) желчевыводящих путей;
- обтурация крупных внутрипеченочных желчных протоков при эхинококкозе печени, первичном и метастатическом раке печени, врожденных кистах.
Основные черты подпеченочной (механической) желтухи:
- наиболее часто встречается у лиц старше 40 лет, как правило, чаще всего это желтуха опухолевого происхождения (40%) и вследствие желчнокаменной болезни (30-40%);
- развитию желтухи предшествует боль. При желчнокаменной болезни боль острая, приступообразная, локализуется в правом подреберье, иррадиирует в область правой половины шеи, плеча, руки, лопатки. Нередко боли подобного характера отмечаются неоднократно, после чего появляется желтуха.
При желтухе опухолевого генеза боль возникает задолго до желтухи, локализуется в основном в эпигастрии, в подреберьях, может быть менее интенсивной, довольно часто имеет постоянный характер. У 20% больных боли могут отсутствовать;
- характерно наличие диспептических расстройств.
Диспептические расстройства (тошнота, рвота) имеют при доброкачественной желтухе кратковременный характер, т.е. возникают незадолго до появления желтухи; при желтухе, обусловленной злокачественной опухолью они длительно существуют в преджелтушном периоде.
Отсутствие аппетита при доброкачественной механической желтухе появляется незадолго до желтухи, при злокачественной – отсутствие аппетита длительное, возникает задолго до желтухи;
- снижение массы тела более характерно для злокачественной подпеченочной желтухи и мало характерно для доброкачественной;
- температура тела повышена; при доброкачественной желтухе за счет инфекции желчных путей, при злокачественной – за счет самого опухолевого процесса;
- резко выражен кожный зуд;
- имеется выраженная желтуха зеленоватого оттенка;
- при выраженном и длительном холестазе отмечается значительное увеличение печени;
- селезенка не увеличена;
- подпеченочная желтуха, вызванная опухолью панкреатодуоденальной зоны сопровождается увеличением желчного пузыря (симптом Курвуазье), реже этот симптом бывает и при доброкачественной желтухе (камень в ductus choledochus);
- гипербилирубинемия резко выражена за счет прямого (конъюгированного) билирубина;
- уробилин в моче отсутствует;
- стеркобилин в кале отсутствует (ахолия кала);
- билирубин определяется в моче;
- синдром цитолиза (повышение в крови АлАТ, печеночноспецифических ферментов, альдолазы) в начале желтухи может отсутствовать, но затем возможно его появление, но в менее выраженной форме, чем при печеночной желтухе;
- регистрируются лабораторные признаки холестаза: повышение в крови щелочной фосфатазы, у-ГТП, холестерина, желчных кислот, 5-нуклеотидазы, лейцинаминопептидазы;
- УЗИ выявляет камни в желчевыводящих путях или опухоль панкреатодуоденальной зоны. При холестазе выявляются признаки эхографического синдрома билиарной гипертензии расширение общего желчного протока (более 8 мм) при внепеченочном холестазе; расширение внутрипеченочных желчных протоков в виде звездчатых “желчных озер”.
Основные клинические проявления злокачественных опухолей, вызывающих подпеченочную желтуху
Рак головки поджелудочной железы
При раке этой локализации желтуха наблюдается в 80-90% случаев. Характерные клинические признаки рака головки поджелудочной железы следующие:
- заболевание чаще встречается у мужчин в возрасте старше 40 лет;
- до появления желтухи больных беспокоят снижение аппетита, боли в верхней половине живота (они постепенно приобретают постоянный характер), похудание, зуд кожи;
- у 10% больных желтуха появляется без какой-либо другой предшествующей субъективной и объективной симптоматики;
- желтуха интенсивная, имеет все признаки, характерные для подпеченочной желтухи; появившись, она быстро нарастает и приобретает зеленовато-серый или темно-оливковый цвет;
- у 30-40% больных положителен симптом Курвуазье – пальпируется большой и безболезненный желчный пузырь, что обусловлено полным закрытием общего желчного протока и скоплением желчи в пузыре;
- определяется увеличение печени в связи с застоем желчи; при метастазировании опухоли в печень последняя становится бугристой;
- в далеко зашедших случаях прощупывается опухоль в эпигастральной области;
- характерны анемия, лейкоцитоз, увеличение СОЭ, повышение температуры тела;
- при полипозиционном рентгенологическом исследовании желудка и 12-перстной кишки выявляются смещения, вдавления и деформация этих органов, расширение петли 12-перстной кишки, инфильтрация и изъязвление стенки;
- дуоденография в условиях искусственной гипотонии (заполнение 12-перстной кишки через дуоденальный зонд после предварительного внутривенного введения 2 мл 0.1%-раствора атропина сульфата) выявляет вдавление на внутренней стенке 12-перстной кишки (обусловлено увеличением головки поджелудочной железы), двухконтурность медиальной стенки;
- УЗИ, компьютерная и магниторезонансная томография выявляют опухоль в области головки поджелудочной железы;
- сканирование поджелудочной железы с радиоактивным 75S-метионином выявляет очаговый дефект накопления изотопа в области головки;
- ретроградная панкреатохолангиография – сравнительно точный метод диагностики рака поджелудочной железы. С помощью гибкого дуоденофиброскопа контрастное вещество через специальный катетер вводят в главный панкреатический проток и его разветвления, затем делают рентгенограммы, на которых выявляются «обрывы» (незаполнение) протоков и очаги опухолевой инфильтрации, деструкция основных ходов главного панкреатического протока.
Рак фатерова соска
Для рака большого дуоденального (фатерова) соска характерны следующие особенности:
- заболевание чаще встречается у мужчин в возрасте 50-69 лет;
- появлению желтухи предшествует похудание больных;
- развитие желтухи происходит постепенно, без болей и без резкого нарушения общего состояния. При дальнейшем прогрессировании заболевания появляются боли в верхней половине живота;
- желтуха имеет все черты постпеченочной (механической), однако в начальном периоде она может быть неполной и в моче наряду с билирубином определяется уробилин;
- нередко желтуха характеризуется рецидивирующим (волнообразным) течением, периоды усиления желтухи сменяются периодами ее уменьшения. Снижение интенсивности желтухи объясняется уменьшением отека и воспаления в области опухоли или ее распадом;
- увеличивается печень;
- появляется симптом Курвуазье;
- изъязвившаяся опухоль может осложниться кишечным кровотечением;
- рентгеноскопия 12-перстной кишки выявляет изменения, характерные для опухоли фатерова соска: дефект наполнения или стойкую, грубую деформацию стенки 12-перстной кишки;
- карцинома большого дуоденального соска выявляется при дуоденоскопии. Во время эндоскопии производится биопсия участков слизистой оболочки для уточнения диагноза.
Для постановки диагноза могут быть использованы УЗИ, компьютерная и магнито-резонансная томография.
Рак желчного пузыря
Рак желчного пузыря приводит к развитию подпеченочной желтухи при распространении опухолевого процесса на печень и желчевыводящие пути (общий печеночный проток, холедох). Как правило, рак желчного пузыря возникает на фоне предшествовавшего хронического калькулезного или некалькулезного холецистита. У большинства больных на ранних стадиях заболевание протекает малосимптомно. У некоторых больных ранними признаками могут быть боли в области желчного пузыря, отрыжка горьким, ощущение горечи во рту. Указанные симптомы трудно отличить от банальных проявлений калькулезного холецистита. Анорексия, падение массы тела, подпеченочная (обтурационная) желтуха, прощупываемая плотная опухоль в области желчного пузыря являются признаками далеко зашедшего опухолевого процесса.
Для диагностики рака желчного пузыря большую роль играют УЗИ, компьютерная и магниторезонансная томография.
Первичный рак печени
Для первичного рака печени характерна следующая клиническая и лабораторно-инструментальная симптоматика:
- заболевание чаще развивается у мужчин, преимущественно в возрасте 40-50 лет;
- развитию рака обычно предшествует цирроз печени;
- больных беспокоит нарастающая общая слабость, похудание, отсутствие аппетита, боли в правом подреберье постоянного характера; высокая температура тела с ознобами;
- развивается стойкая интенсивная желтуха; она чаще всего носит подпеченочный (механический) характер в связи со сдавлением внутрипеченочных желчных путей, сопровождается кожным зудом;
- гепатомегалия резко выражена, печень увеличивается очень быстро, поверхность ее бугристая, консистенция очень плотная («каменистая печень»);
- стойкий асцит, рефрактерный к терапии, у многих больных он развивается одновременно с появлением желтухи;
- возможны эпизоды спонтанной гипогликемии, часто она неоднократно рецидивирует, моет протекать тяжело, возможно развитие гипогликемической комы;
- лабораторные данные: анемия (однако возможен и эритроцитоз в связи с тем, что опухоль может продуцировать эритропоэтин), лейкоцитоз, увеличение СОЭ; гипербилирубинемия с преимущественным увеличением содержания в крови конъюгированного билирубина; нормо- или гипогликемия; повышение содержания в крови аланиновой аминотрансферазы, щелочной фосфатазы, желчных кислот, характерно обнаружение в крови а-фетопротеина;
- УЗИ, компьютерная и магниторезонансная томография, радиоизотопное сканирование печени обнаруживают очаговое поражение печени.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Механическая желтуха
Обтурационная или механическая желтуха – это не самостоятельное заболевание, а симптом, указывающий на преграду, мешающую желчи двигаться по протокам. Как правило, пожелтение кожи, слизистых оболочек, склеры глаз наступает позже других признаков текущей болезни, но указывает на необходимость незамедлительной врачебной помощи.
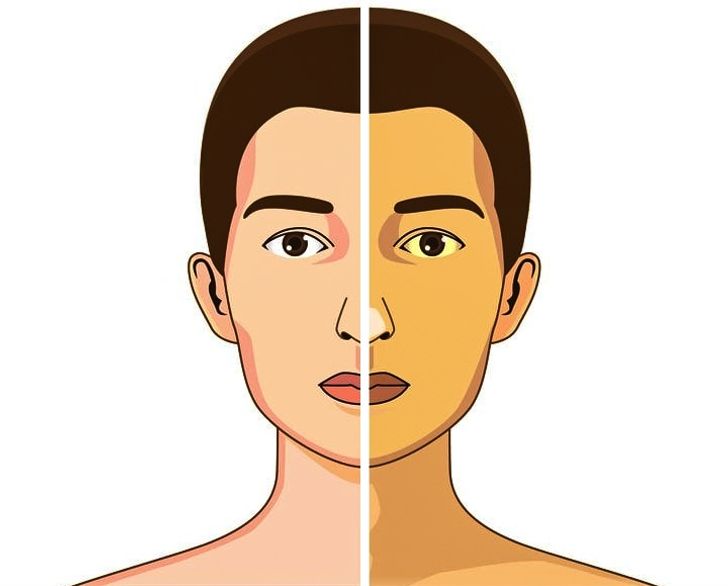
Причины появления
- опухоли злокачественные и доброкачественные как внутри протока (папилломы), так и внешние, сдавливающие канал снаружи (в том числе лимфомы и метастазы);
- камни в общем желчном протоке (холедохолитиаз);
- рубцы и стриктуры, возникшие после прошлых операций;
- воспалительные процессы;
- врожденные аномалии;
- кисты;
- глистные инвазии.
Симптомы при механической желтухе
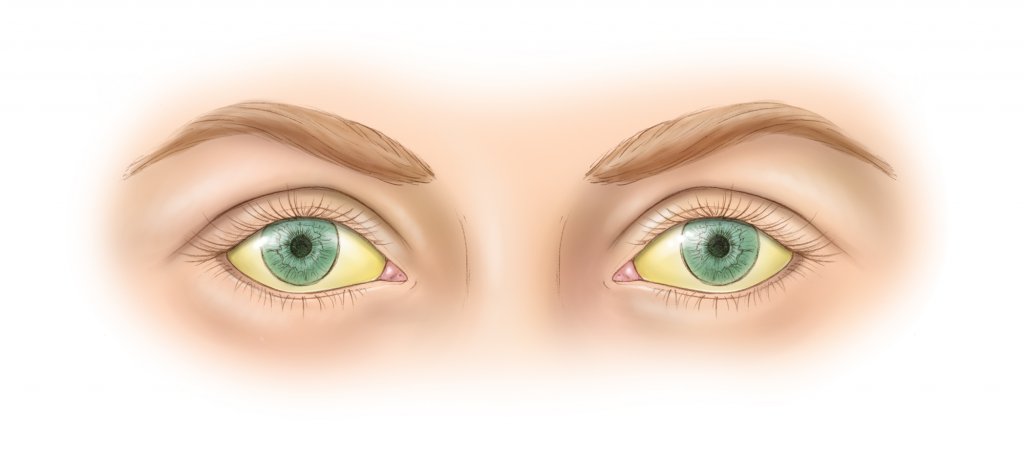
Ещё до того, как появится пожелтение, пациент начинает испытывать боль в правом подреберье. В зависимости от причины, ощущения могут быть различной интенсивности и регулярности. В норме желчь выбрасывается из пузыря в протоки при сокращении желчного пузыря, когда пищевая масса достигла двенадцатиперстной кишки. Поэтому в начале заболевания боль ощущается преимущественно после приёма пищи, может исчезать совсем или стихать до нового приступа. А когда желчь скапливается, возрастает давление на стенки протоков и пузыря, появляется постоянная сильная изнуряющая боль. Чаще опоясывающая или иррадиирующая в область лопаток.
Кал становится бесцветным и жирным, так как без желчи жиры не усваиваются и нет окрашивающего пигмента.
Моча темная, в результате выведения пигментов почками.
Если есть воспаление, то поднимается температура, появляется озноб, слабость.
Попавшие в кровь компоненты желчи отравляют организм и приводят к зуду кожи, нарушению свертываемости крови, снижению давления и сердечного ритма (брадикардия). Пациент тревожится, паникует, плохо спит.
При неполном перекрытии протока симптоматика менее выражена.
Диагностика
Поскольку механическая желтуха – это не самостоятельное заболевание, а синдром, то задача не подтвердить, а найти и дифференцировать причину. В первую очередь проводится осмотр и собираются данные о пациенте: проводились ли операции по поводу ЖКБ, наличие хронических заболеваний, особенности рациона и так далее.
Клинические и биохимические лабораторные исследования крови, кала и мочи покажут общее состояние, степень отравления, наличие воспаления, состояние свертывающей системы. Для механической желтухи характерно сильное повышение прямого билирубина, щелочной фосфатазы, повышение АЛТ и АСТ.
Ультразвуковое исследование (УЗИ) органов брюшной полости. С его помощью можно увидеть увеличение желчного пузыря и протоков, наличие камней, опухоли. Диагностическая ценность УЗИ примерно 75%. Применяют как скрининговую процедуру – безболезненную для пациента и не требующую создания специальных условий для проведения;
Компьютерная томография (КТ) с контрастом позволяет обнаружить опухоли двенадцатиперстной кишки, поджелудочной железы, холедоха;
Магнитно-резонансная томография (МРТ) обнаруживает камни и опухоли, показывает структуру печени и поджелудочной железы;
ЭРПХГ – диагностика при помощи рентген-контрастного вещества. Подробнее о ней в разделе лечение.
Главная цель обследований – отличить печеночную желтуху от механической и выявить конкретную причину и локализацию закупорки тока желчи.
Лечение
Задача врачей при лечении механической желтухи – устранить причину обструкции (перекрытия), восстановить отток желчи и назначить симптоматическое лечение.
Для лечения холедохолитиаза чаще всего используют метод ЭРПХГ (эндоскопической ретроградной панкреатохолангиографии). При помощи специального оборудования в условиях рентгенкабинета проводится эндоскопический осмотр. Затем через большой сосочек двенадцатиперстной кишки вводится контрастное вещество и по серии рентгеновских снимков анализируется состояние желчных и панкреатических протоков. Если обнаруживаются мелкие камни, их удаляют. Крупные дробят и также извлекают ЭРПХГ дает возможность делать разрез сфинктера, удалять папилломы, заслоняющие просвет. Процедура имеет ряд противопоказаний, но в ряде случаев выполняется по жизненным показаниям.
Дренирование желчных протоков при механической желтухе используют, чтобы остановить патологический процесс, убрать давление из желчных протоков. Через кожу делают прокол и по дренажу застойная желчь сливается в специальную ёмкость. У пациентов с новообразованиями трубочка остается до решения вопроса с опухолью. Операбельную убирают хирургическим путем. При неоперабельных проводят стентирование – устанавливают специальный протез-расширитель внутрь протоков, чтобы нормализовать ток желчи.
Хирургия в лечении механической желтухи может быть полостная и лапароскопическая. При ЖКБ удаляют наполненный камнями желчный пузырь, освобождают протоки от конкрементов, восстанавливают проходимость желчных путей.
При медикаментозном лечении применяют:
трансфузионные растворы для скорейшего выведения токсинов и восстановления электролитного баланса;
препараты для регуляции свёртывания крови;
антибактериальные и противовоспалительные средства и так далее.
Юсуповская больница хорошо оснащена и имеет все возможности для корректной диагностики и устранения причин и последствий закупорки желчных путей. Врачи подберут оптимальную схему и способы лечения с учетом состояния пациента, индивидуальных особенностей течения заболевания и результатов обследований.
Возможные осложнения
При своевременном обращении за медицинской помощью прогноз на выздоровление благоприятный. Однако, при длительном отравлении организма билирубином возможны поражения печени, почек, сердца, сосудов, центральной нервной системы, свертывающей системы крови. При несоблюдении врачебных рекомендаций осложнения могут возникнуть в любой из перечисленных систем органов.
В зоне самого очага могут наступить необратимые процессы в ткани печени и поджелудочной железы. Желчнокаменная болезнь имеет свойство рецидивировать, поэтому особенно важно соблюдать режим питания, установленный врачом.
Почему необходимо при первых же симптомах обращаться к врачам
Игнорировать боли и другие признаки недомогания в области печени нельзя, особенно если в анамнезе уже были операции. Занимаясь самолечением, мы лишь убираем симптомы и теряем время. Так, в случае опухолей, на ранней стадии их можно удалить и пройти курс лечения. Камни, закрывающие просвет, со временем увеличиваются в размерах и убрать их становится сложнее. Вовремя обнаруженная причина – это 50% успешного лечения.
При пожелтении кожных покровов и склер нужна экстренная медицинская помощь. Несвоевременное обращение к врачу может привести к летальному исходу.
Причины, симптомы, диагностика и лечение механической желтухи
Механическая желтуха — это патологический синдром, заключающийся в нарушении оттока печеночной желчи по желчным путям в двенадцатиперстную кишку из-за механических препятствий.
Синонимы заболевания: обтурационная желтуха, подпеченочная желтуха, ахолическая желтуха, резорбционная желтуха, внепеченочный холестаз.
Механическая непроходимость желчных путей развивается как осложнение большой группы заболеваний поджелудочной железы и билиарной системы (системы желчных протоков и сфинктеров, которые регулируют ток желчи) и сопровождается такими общими симптомами, как желтушная окраска кожи, слизистой оболочек и склер, потемнение мочи, обесцвечивание кала, кожный зуд, боли в животе.
Последствием прогрессирующей желтухи могут стать печеночная недостаточность, почечная недостаточность, гнойный холангит, сепсис, билиарный цирроз или холангитический абсцесс печени, в особо тяжелых случаях и при отсутствии квалифицированной медицинской помощи – летальный исход.
Среди наиболее частых причин механической желтухи выделяют желчнокаменную болезнь (29% случаев) и злокачественные опухоли (67% случаев). В возрасте до 30 лет преобладает желчнокаменная болезнь; в возрастной группе 30-40 лет опухоли и желчнокаменная болезнь как причины появления желтухи встречаются одинаково часто. У пациентов старше 40 преобладают опухолевые новообразования.
В целом механическая желтуха чаще диагностируется у женщин (82%). Однако опухолевая обструкции желчных путей встречается чаще у мужчин (54%).
Причины появления механической желтухи
На сегодняшний день причины возникновения механической желтухи вследствие сдавления желчных путей изучены хорошо.
В зависимости от этиологических факторов они подразделяются на 5 групп:
Врожденные аномалии развития билиарной системы: гипоплазия и атрезия желчевыводящих путей;
Доброкачественные изменения в билиарной системе и поджелудочной железе, обусловленные желчнокаменной болезнью: конкременты (камни) в желчных протоках; дивертикул (выпячивание стенки) двенадцатиперстной кишки и стеноз большого дуоденального сосочка (БДС), находящегося внутри нисходящей части двенадцатиперстной кишки; рубцовые структуры протоков; кисты; хронический индуративный панкреатит; склерозирующий холангит;
Стриктуры магистральных желчных протоков как последствие оперативного вмешательства (образовавшиеся в результате случайного повреждения протоков или неправильного наложения швов);
Первичные и вторичные (метастатические) опухоли органов панкреато-гепатобилиарной системы: рак желчного пузыря, рак головки поджелудочной железы и БДС, а также наличие в печени метастаз опухолей различной локализации (распространенный рак желудка, лимфогранулематоз);
Поражение печени и желчных путей паразитами (альвеококкоз, эхинококковая киста и др).
Наиболее часто причиной обтурационной желтухи являются опухолевые новообразования (печени, желчевыводящих путей, головки поджелудочной железы) и желчнокаменная болезнь. Врожденные пороки развития билиарной системы и паразитарные заболевания – гораздо реже. В пожилом возрасте преимущественно встречается калькулезная (из-за желчных камней) и опухолевая непроходимость, в возрасте моложе 40 лет причиной чаще становится желчнокаменная болезнь.
Язва двенадцатиперстной кишки и острый аппендицит (в случае расположения червеобразного отростка в зоне ворот печени) являются очень редкими причинами данного патологического синдрома.
Холестаз (уменьшение поступления желчи в двенадцатиперстную кишку) возникает чаще всего из-за миграции конкрементов в протоки из желчного пузыря. Образование конкрементов в самих протоках наблюдается значительно реже. Обычно они попадают из желчного пузыря в холедох (общий желчный проток) во время приступа печеночной колики. Закупорка протока происходит, когда камень большого размера не может пройти через него. Иногда из-за продолжительного спазма сфинктера Одди (гладкой мышцы, находящейся в БДС) даже маленькие камни застревают в терминальном отделе холедоха.
Наличие камней в протоках диагностируется примерно у 20% больных желчнокаменной болезнью. Желтуха при холестазе, обусловленном желчнокаменной болезнью, в 65% случаев носит преходящий характер. Её симптомы ослабевают после прохождения камней в кишечник. Частота развития стеноза (сужения) БДС составляет 25%.
Опухоли панкреато-гепатобилиарной зоны становятся причиной желтухи в 37% случаев. На первом месте по частоте стоит рак головки поджелудочной железы и БДС, на втором – опухоли магистральных желчных путей и желчного пузыря. Опухоли печени и её протоков встречаются достаточно редко.
Симптомы механической желтухи
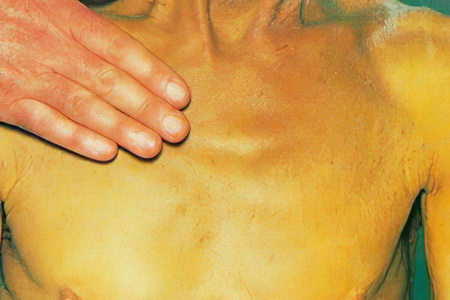
К общим признакам заболевания относятся:
Тупые боли в эпигастральной области и под ребрами справа, которые нарастают постепенно;
Темная моча и обесцвеченный, жидкий стул;
Желтизна кожных покровов, слизистых и склер глаз; желтушная окраска кожи постепенно принимает землистый оттенок;
Снижение аппетита, похудение
Повышение температуры тела;
В некоторых случаях желтоватые холестериновые отложения на веках в виде четко очерченных образований, выступающих над поверхностью кожи;
При закупорке конкрементами желчных протоков боли спазматические, резкие, могут отдавать в область грудной клетки, в правую подмышку и лопатку. Внешние признаки желтухи проявляются спустя 1-2 суток после ослабления печеночной колики. Пальпация области печени болезненна. Желчный пузырь не прощупывается. Нажатие на область справа под ребрами вызывает непроизвольную задержку дыхания. Возможны тошнота и рвота.
При опухолях поджелудочной железы, БДС, желчных путей боль тупая, локализуется в подложечной области, отдает в спину. При пальпации обнаруживается растянутый желчный пузырь, нажатие на который безболезненно. Печень увеличена, обладает эластичной или плотной консистенцией, при злокачественном процессе имеет узловатую структуру. Селезенка прощупывается редко. Внешним признакам желтухи предшествуют снижение аппетита, кожный зуд.
Увеличение печени относится к распространенным признакам продолжительной обтурационной желтухи. Печень увеличивается из-за её переполнения застойной желчью и воспаления желчных путей.
Увеличение желчного пузыря характерно для опухолей БДС, головки поджелудочной железы и терминальной части холедоха. Увеличение печени встречается у 75% пациентов, увеличение желчного пузыря – у 65%, но при лапароскопии диагностируется почти у 100% больных.
Кожный зуд часто начинает беспокоить ещё до появления признаков желтухи, особенно при опухолевом генезе заболевания. Он сильный, изнуряющий, не поддается снятию терапевтическими средствами. На коже появляются расчесы, образуются мелкие гематомы. Снижение веса обычно наблюдается при желтухе, обусловленной раковыми опухолями.
Повышение температуры преимущественно бывает связано с инфицированием желчных путей, более редко – с распадом опухоли. Длительное повышение температуры является дифференциальным признаком, отличающим подпеченочную желтуху от вирусного гепатита, при котором в период появления признаков желтухи температура снижается до пределов нормы.
Прогноз механической желтухи
Продолжительность заболевания варьируется в широком диапазоне: от нескольких дней при кратковременной закупорке камнями общих желчных путей до нескольких месяцев при опухолевых процессах. Прогноз механической желтухи определяется течением основного заболевания.
Диагностика механической желтухи

Предварительный диагноз оказывается нетрудным при наличии запущенной опухоли, которая легко пальпируется. Но при начальных проявлениях холестаза диагностика вызывает определенные сложности, так как жалобы больного и общие клинические симптомы могут быть признаками многих заболеваний. Лабораторные методы малопригодны для ранней диагностики механической желтухи. Повышение уровня холестерина, билирубина, активности щелочной фосфатазы характерны и для внутрипеченочного холестаза, и для вирусного гепатита.
Поэтому решающая роль принадлежит инструментальным методам исследования, из которых применяются следующие:
Ультразвуковая диагностика . Выявляет расширение желчных протоков, наличие в них конкрементов и очаговое поражение печени. При локализации камней в желчном пузыре вероятность их выявления составляет 90%, при локализации в терминальной части общего желчного протока – 25-30%. К редким ошибкам относится идентификация опухоли желчного пузыря как скопления конкрементов.
Релаксационная дуоденография . Метод представляет собой рентген двенадцатиперстной кишки в условиях её искусственной гипотонии. Применяется для диагностики симптома Фростберга (деформации внутренней поверхности нисходящего отдела двенадцатиперстной кишки, в результате которой её контур напоминает букву «Е») и дивертикула двенадцатиперстной кишки. Симптом Фростберга является признаком индуративного панкреатита или рака поджелудочной железы с метастазами в двенадцатиперстную кишку.
Чрескожная чреспеченочная холангиография . Показана при блокаде желчных путей у ворот печени. В этом случае под местным обезболиванием под контролем УЗИ через кожу и ткань печени в один из печеночных протоков вводится тонкая игла с контрастным веществом. Количество осложнений при этом методе больше, чем при РХПГ (внутреннее кровотечение, вытекание желчи, перитонит).
Радиоизотопное сканирование печени . Применяется для диагностирования опухолей и при паразитарных поражениях печени (альвеококкозе), когда другим способом выявить механическое препятствие в желчевыводящих путях затруднительно.
Лапароскопия . Это наиболее инвазивный метод, и применяется он тогда, когда другие методы оказались малорезультативными в плане точной диагностики. Использование лапароскопии целесообразно при выявлении метастаз, для определения степени пораженности печени при альвеококкозе и т. д.
Лечение механической желтухи
Лечение данного заболевания преимущественно хирургическое.
Консервативная терапия
Включает соблюдение диеты с упором на овощи, фрукты, молочные продукты. Питание должно быть дробным, блюда – отварными и протертыми. Рекомендуется пить как можно больше жидкости (соки, вода).
Проводится внутривенное введение глюкозы, витаминов группы В, Эссенциале, метионина или липокаина (для стимуляции кровообращения в печени), Викасола (для предупреждения кровотечений), Трентала, глютаминовой кислоты. По необходимости назначаются антибиотики, плазмаферез (очистка крови), энтеросорбция (процедура детоксикации).
Оперативное лечение
Зависит от первичного заболевания, ставшего причиной механической желтухи. В зависимости от этого может проводиться:
Наружное дренирование желчных протоков – восстановление оттока желчи при закупорке билиарной системы. Это малоинвазивный метод, который может быть применен в плановом порядке.
Эндоскопическая холецистэктомия – удаление желчного пузыря через эндоскопические отверстия в брюшной стенке.
Эндоскопическая папиллосфинктеротомия – удаление камней из желчного пузыря.
Холедохолитотомия – осуществляется совместно с удалением желчного пузыря и заключается в удалении камней из общего желчного протока, для чего вскрывается его передняя стенка.
Частичная гепатэктомия – удаление участков ткани печени, пораженных патологическим процессом.

Автор статьи: Горшенина Елена Ивановна | Гастроэнтеролог
Образование: Диплом по специальности «Лечебное дело» получен в РГМУ им. Н. И. Пирогова (2005 г.). Аспирантура по специальности “Гастроэнтерология” – учебно-научный медицинский центр.
Наши авторы
МЕХАНИЧЕСКАЯ ЖЕЛТУХА: диагностический алгоритм и лечение
Cреди хирургических заболеваний печени и внепеченочных желчных путей наиболее тяжелыми могут быть признаны те, которые сопровождаются стойкой непроходимостью магистральных желчных протоков с последующим развитием механической желтухи (МЖ). Проблемы диагн
Cреди хирургических заболеваний печени и внепеченочных желчных путей наиболее тяжелыми могут быть признаны те, которые сопровождаются стойкой непроходимостью магистральных желчных протоков с последующим развитием механической желтухи (МЖ). Проблемы диагностики и дифференциальной диагностики причин обтурации желчных путей не потеряли актуальности и в настоящее время. Хирургические вмешательства у больных МЖ, выполняемые по экстренным показаниям, сопровождаются большим числом осложнений, а летальность достигает 15-30%, что в 4 раза выше, чем в тех случаях, когда МЖ удается ликвидировать до операции [3, 7]. Огромный опыт, накопленный зарубежными и отечественными хирургами, показывает, что синдром МЖ возникает у 15-40% больных с желчнокаменной болезнью (ЖКБ) и у всех больных, имеющих опухолевое поражение желчных путей [1, 5, 9]. Декомпрессия билиарной системы является одной из главных целей и важнейшим компонентом лечебных мероприятий у этих пациентов.
Людей, страдающих МЖ, следует относить к группе пациентов с острыми хирургическими заболеваниями. В настоящее время большинство зарубежных и отечественных авторов считают оптимальным проведение лечения больных МЖ в два этапа [1, 2, 3, 7, 9, 10]. На первом этапе выполняют временную наружную или внутреннюю декомпрессию билиарных путей с помощью различных методов желчеотведения, а на втором, после ликвидации МЖ, при плановой операции стараются устранить причину, вызвавшую МЖ. Такая тактика лечения позволяет добиться уменьшения количества послеоперационных осложнений и снижения уровня общей летальности.
Вместе с тем в ходе разработки способов желчеотведения у больных МЖ возникает ряд проблем и спорных вопросов. Тяжелыми осложнениями МЖ являются холангит и печеночная недостаточность (ПН). Ведущие факторы в патогенезе холангита — холестаз с последующим присоединением инфекции.
В последнее время для декомпрессии желчных путей используют малоинвазивные эндоскопические или чрескожные чреспеченочные методы желчеотведения под контролем рентгенологического аппарата, ультразвукового аппарата (УЗИ), компьютерного томографа (КТ) или лапароскопа [2, 4, 6, 8, 10]. В 2001 году исполнилось 75 лет с начала применения чрескожных методов контрастирования билиарной системы (Burckhardt H., Muller W., 1921) и 40 лет — чрескожного чреспеченочного желчеотведения у больных МЖ (Remolar I. et al., 1956).
Узловыми вопросами в лечении МЖ остаются сроки и виды декомпрессивных вмешательств, методы профилактики и лечения послеоперационной ПН. Кроме того, оценки эффективности, преимуществ и недостатков различных «закрытых» и «открытых» методов декомпрессии желчных путей при МЖ не проводилось. Поэтому проблема выбора инструментальной дооперационной декомпрессии желчных протоков при МЖ и гнойном холангите остается предметом дискуссии.
Итак, основная цель хирургического вмешательства при МЖ — декомпрессия желчевыводящих путей, устранение обтурации, ликвидация желтухи и профилактика возникновения или прогрессирования ПН. В настоящее время арсенал желчеотводящих методов при МЖ достаточно велик и включает в себя:
- эндоскопическую ретроградную холангиопанкреатографию (ЭРХПГ) с эндоскопической папиллосфинктеротомией (ЭПСТ);
- чрескожную чреспеченочную холангиографию (ЧЧХГ) с чрескожной чреспеченочной холангиостомией (ЧЧХС);
- холецистостомию под контролем УЗИ, КТ или лапароскопа;
- назобилиарное дренирование;
- различные варианты эндопротезирования желчных протоков;
- различные интраоперационные методы декомпрессии желчных протоков.
МЖ может быть доброкачественного (наблюдается у 45-55% больных) и злокачественного генеза. Среди МЖ доброкачественного генеза наиболее часто встречается холедохолитиаз, в остальных случаях речь идет о рубцовых стриктурах внепеченочных желчных путей, панкреатитах, паразитарных заболеваниях гепатобилиарной зоны, дивертикулах и доброкачественных опухолях большого дуоденального сосочка (БДС). Опухолевая природа заболевания обусловлена раком головки поджелудочной железы (ПЖ), БДС, желчного пузыря, гепатикохоледоха, ворот печени и метастазами рака другой локализации в печень.
Накопленный опыт лечения больных МЖ позволил нам разработать и внедрить новый алгоритм диагностики и лечения данной категории больных. В алгоритм диагностики МЖ кроме стандартного клинико-лабораторного исследования входят УЗИ, эзофагогастродуоденоскопия (ЭГДС), ЭРХПГ, КТ, ЧЧХГ и лапароскопия. Каждое исследование при необходимости можно превратить из диагностической процедуры в лечебную. При разработке алгоритма мы исходили из того, что МЖ должна быть ликвидирована как можно раньше от начала заболевания из-за опасности развития холангита и ПН. При этом процесс диагностики МЖ не должен отодвигать сроки начала ее лечения. Целесообразно диагностику и лечение МЖ проводить одновременно, хотя нередко лечение опережает по времени дифференциальную диагностику причины и уровня обтурации желчных путей.
Лечение больных с МЖ должно носить комплексный характер. Консервативные мероприятия кроме нормализации гомеостаза и инфузионной терапии включают следующие мероприятия:
- удаление из организма токсических веществ. Это достигается проведением форсированного диуреза, а также введением гемодеза и аналогичных ему препаратов;
- введение пластических веществ, необходимых для репаративных процессов печеночной паренхимы. При этом необходимо иметь в виду два основных момента: во-первых, до устранения желчной гипертензии пластические вещества усваиваются гепатоцитами плохо и в небольших количествах; во-вторых, перегрузка ими организма больного до восстановления нормального оттока желчи предъявляет повышенные требования к гепатоцитам и вследствие этого может вызвать срыв адаптационных процессов и ухудшить функцию печени. В связи с этим пластические вещества должны назначаться в дозах на уровне минимальных терапевтических (если предварительно не проводилась холецисто- или холангиостомия) и не слишком продолжительными курсами (до 7-10 дней). К этой группе препаратов относятся нуклеинат натрия и другие пуриновые и пирмидиновые основания: метацин, пентоксил, оротат калия и др.;
- улучшение обмена веществ в гепатоцитах. С этой целью целесообразно введение АТФ, коэнзима А, комплекса витаминов группы В, аскорбиновой кислоты, мексидола и др. Для нормализации сниженного уровня факторов свертывания крови, протромбинового комплекса обязательно введение викасола;
- применение анаболических гормонов. Дозы препаратов не должны быть большими, чтобы не вызвать срыва компенсаторных процессов в гепатоцитах. Следует предостеречь от применения гипербарической оксигенации, которая эффективна лишь после устранения желчной гипертензии. Для улучшения кровоснабжения паренхимы печени обязательно введение препаратов, улучшающих микроциркуляцию (реополиглюкина и др.);
- борьба с инфекцией. Введение антибактериальных препаратов у больных с длительной МЖ и сниженным вследствие этого иммунитетом должно сочетаться с проведением курса стимулирующей терапии продигиозаном, имунофаном или левамизолом.
Все существующие малоинвазивные методы декомпрессии билиарной системы можно разделить на две группы: эндоскопические (без нарушения целостности кожного покрова) и чрескожные. К первой группе относятся ЭРХПГ с ЭПСТ, назобилиарное дренирование, различные варианты эндопротезирования желчных путей. ЭРХПГ с ЭПСТ на протяжении многих лет остается основным методом эндоскопического лечения холедохолитиаза. Этот метод позволяет в 85-90% случаев удалять конкременты из общего желчного протока и восстанавливать желчеотток. ЭРХПГ дает возможность не только контрастировать протоки, но и визуально оценить состояние БДС, а также периампулярной области. С этой точки зрения возможности ЭРХПГ, безусловно, шире по сравнению с другими методами исследования желчевыводящих путей. При наличии крупных фиксированных камней по ходу магистральных желчных протоков к ретроградному контрастированию последних прибегать не следует, ограничившись проведением УЗИ или КТ. Ретроградное контрастирование в этом случае ведет к ухудшению состояния больного в связи с увеличением гипертензии во внутрипеченочных протоках, инфицированием и затрудненной эвакуацией контрастного вещества и желчи. В такой ситуации показана чрескожная чреспеченочная декомпрессия желчных путей. Если размер камня больше диаметра образованного устья общего желчного протока, прибегают к внутрипротоковому разрушению камня с помощью ретроградной механической литотрипсии. Эта методика, по данным многих зарубежных авторов, может быть признана высокоэффективной. Иногда ЭРХПГ с ЭПСТ недоступна — после резекции желудка по Бильрот-II, наличие крупных дивертикулов и непреодолимых препятствий в устье общего желчного протока.
Необходимость во временном эндопротезировании гепатикохоледоха и назобилиарном дренировании вызвана наличием у пациентов выраженной желтухи и холангита в условиях, когда санация гепатикохоледоха оказалась неполной и желчеотток не был окончательно восстановлен. Назобилиарное дренирование в этих случаях помимо желчеотведения позволяет также промывать желчные пути растворами антибиотиков, что способствует быстрой ликвидации холангита и дает возможность выполнять рентгеноконтрастные исследования для контроля за отхождением фрагментов разрушенного камня и мелких конкрементов.
Транспапиллярное эндопротезирование гепатикохоледоха нами выполняется в основном при опухолях панкреатобилиарной зоны, стриктурах. Для этой цели используются стандартные эндопротезы фирм «Olimpus» (Япония) и «Willson-Cook» (США), сроки функционирования которых составляют 4-5 месяцев. Перед эндопротезированием выполняется ЭПСТ в целях профилактики острого панкреатита, который может возникнуть при обтурации устья панкреатического протока концом эндопротеза.
Ко второй группе малоинвазивных методов декомпрессии желчных путей относят ЧЧХГ с ЧЧХС, чрескожную чреспеченочную холецистостомию под контролем УЗИ, КТ или лапароскопа. Несмотря на совершенствование УЗИ диагностики и КТ, объективная информация о патологии желчных протоков, достаточная для принятия решения о методе декомпрессии, может быть получена только при прямом контрастировании желчных путей. В последние 10 лет широкое распространение получили методы чрескожных чреспеченочных эндобилиарных вмешательств [2, 5, 7, 8, 10]. Их удается осуществить независимо от уровня и протяженности обтурации желчных путей. Осложнения и летальность при них составляют от 3 до 10%. На начальном этапе ЧЧХГ проводили в целях дифференциальной диагностики МЖ, определения уровня блока желчных протоков, решения вопроса о возможности выполнения наружного дренирования. Абсолютными противопоказаниями к ЧЧХГ мы считаем непереносимость контрастных препаратов и выраженные нарушения свертывающей системы крови.
С внедрением в клиническую практику УЗИ, КТ потребность в выполнении ЧЧХГ сократилась. В настоящее время мы выполняем ЧЧХГ у больных с незначительной дилятацией желчных протоков, а также при подозрении на доброкачественную стриктуру желчных протоков и вентильный камень дистального отдела гепатикохоледоха у пациентов, которым невозможно выполнить ЭРХПГ.
В последние годы наложение чрескожной чреспеченочной холецистостомы под контролем УЗИ, КТ или лапароскопа стало наиболее распространенным методом, позволяющим не только сразу установить характер и место обтурации желчных путей, но и осуществить их декомпрессию. Рентгенологический вид блока при заболеваниях, вызывающих обтурационную желтуху, не является строго специфичным, что может быть объяснено различной распространенностью процесса, наличием мелких включений, замазкоподобных масс и воспалительного отека. Противопоказания к чрескожным чреспеченочным вмешательствам — множественные метастазы в печень, крайне тяжелое состояние больных с некорригируемой ПН, выраженная гипокоагуляция с угрозой кровотечения.
Целесообразность применения каждого метода декомпрессии определяется несколькими факторами, основными из которых являются:
- информативность диагностической методики;
- возможность трансформации диагностической процедуры в эффективное лечебное вмешательство;
- безопасность метода (вероятность осложнений и степень их тяжести);
- ехническая сложность метода.
Преимущественное значение, определяющее лечебный результат, имеют два первых фактора.
С учетом накопленного нами опыта мы рекомендуем придерживаться следующей схемы лечебно-диагностических малоинвазивных инструментальных вмешательств при МЖ: клинико-лабораторные данные, УЗИ, КТ Ѓ ЭРХПГ или ЧЧХГЃ ЭПСТ или ЧЧХС или холецистостомия Ѓ лапаротомия.
Если возможности малоинвазивных методов декомпрессии желчных протоков исчерпаны или ограничены, то в срочном порядке больному показана лапаротомия с выполнением одного из методов интраоперационного желчеотведения.
Адекватность декомпрессии оценивается нами путем изучения функционального состояния печени и изменения пейзажа микрофлоры. О степени нарушения функционального состояния печени позволяют судить данные радиоизотопной гепатографии, антипириновой и биливердиновой проб, которые выявляют снижение поглотительно-выделительной и обезвреживающей функций печени, повышение уровня билирубина в крови. Для выявления степени инфицированности желчи и определения эффективности антибактериальной терапии проводится изучение микрофлоры и количественного бактериологического анализа желчи методом газовой хроматографии и масс-спектрометрии.
Таким образом, малоинвазивные эндоскопические и чрескожные чреспеченочные декомпрессионные вмешательства представляют собой эффективный способ восстановления желчеоттока при обструкции билиарной системы. Эти методики позволяют достаточно быстро и эффективно ликвидировать МЖ и холангит, дают возможность проводить хирургические вмешательства в наиболее благоприятных условиях, в плановом порядке, а у больных пожилого возраста с тяжелой сопутствующей патологией могут служить альтернативой хирургическому лечению. Эти вмешательства малотравматичны и сопровождаются небольшим числом осложнений. Применение этих методов позволяет значительно улучшить результаты лечения больных МЖ.
Литература
1. Данилов М. В., Глабай В. П., Кустов А. Е. и др. Хирургическое лечение больных механической желтухой опухолевой этиологии //Анналы хир. гепатологии. 1997. Т. 2. С. 110-116.
2. Ившин В. Г., Якунин А. Ю., Макаров Ю. И. Чрескожные чреспеченочные диагностические и лечебные вмешательства у больных с механической желтухой //Анналы хир. гепатологии. 1996. Т. 1. С. 121-131.
3. Каримов Ш. И. Эндобилиарные вмешательства в диагностике и лечении больных с механической желтухой. Ташкент: Издательство им. Ибн Сины, 1994. 239 с.
4. Прокубовский В. И., Капранов С. А. Чреспеченочное эндопротезирование желчных протоков //Хирургия. 1990. № 1. С.18-23.
5. Савельев В. С., Прокубовский В. И., Филимонов М. И. и др. Чрескожное чреспеченочное дренирование желчных путей при механической желтухе //Хирургия. 1988. № 1. С. 3-7.
6. Хрусталева М. В. Современные эндоскопические транспапиллярные методы лечения механической желтухи //Анналы НЦХ РАМН. 1997. С. 39-42.
7. Шаповальянц С. Г., Цкаев А. Ю., Грушко Г. В. Выбор метода декомпрессии желчных путей при механической желтухе //Анналы хир. гепатологии. 1997. Т. 2. С. 117-122.
8. Cotton P. B. Endoscopic management of biliary strictures //Annu gastrointes. endoscopy. 1993. P. 6.
9. Guschieri A., Buess G., Perissat J. Operative manual of endoscopic surgery //Springer-Verlag. 1993. V. 2. P. 273.
10. Murai R., Hashig Ch., Kusujama A. Percutaneus stenting for malignant biliary stenosis //Surgical endoscopy. 1991. V. 5. P. 140.
Механическая желтуха, при калькулезном холецистите и не только
Желтуха механическая – патологический синдром, обусловленный нарушением оттока желчи из желчных протоков, проявляющийся появлением у больного желтушной окрашенности кожи и склер.
Причины механической желтухи:
– пороки развития: атрезии, кисты холедоха, дивертикулы двенадцатиперстной кишки, расположенные вблизи большого сосочка двенадцатиперстной кишки (фатерова соска), гипоплазии желчных ходов;
– желчнокаменная болезнь: камни в общем желчном и печеночных протоках, вколо-ченные камни большого сосочка двенадцатиперстной кишки;
– воспалительные заболевания: острый холецистит, перихолецистит, холангит, пан-креатит;
– воспалительные и послеоперационные стриктуры и стенозы: стриктуры желчных ходов, воспалительные или рубцовый папиллостеноз;
– паразитарные заболевания печени и желчных протоков;
– опухоли: папилломатоз желчных ходов, рак печеночных и общего желчного прото-ков, большого сосочка двенадцатиперстной кишки , головки поджелудочной железы, мета-стазы и лимфомы в воротах печени.
Механическая желтуха : Патогенез
Закупорка протоков приводит к гипертензии желчи, нарушению обмена желчных ки-слот и развитию холемии, обусловливающую токсическое поражение жизненно важных ор-ганов и систем. Кроме того имеет значение нарушение всасывания из кишечника белков, жиров и жирорастворимых витаминов А, К, D, а также развитие недостаточности всех функций печени (дезинтоксикационной, белковообразующей и т.д.).
План обследования
Задачи обследования:
– дифференцировать вид желтухи (доказать механический характер желтухи)
– выявить причину желтухи и уровень обструкции ЖВП
Механическая желтуха : Диагностика. Сбор Анамнеза.
Боли в правом подреберье, эпигастрии с иррадиацией в правое плечо, желтушное ок-рашивание склер и кожных покровов, кожный зуд, тошнота, рвота, потеря аппетита, недомо-гание, обесцвечивание стула, потемнение мочи. Выраженный острый болевой синдром, предшествующий желтухе характерен для холедохолитиаза, воспалительных заболеваний ЖВП и поджелудочной железы. Постепенно нарастающая желтуха с последующим присоединением умеренного болевого синдрома характерна для опухолевых поражений.
Объективный осмотр при механической желтухе: эктеричность кожи, следы расчесов, увеличенная болезненная печень, пальпируемый желчный пузырь, нередко симптом Курвуазье (сочетание безболез-ненного увеличенного желчного пузыря с ахоличным калом), возможны болезненность, напряжение мышц брюшной стенки в правом подреберье, гипертермия, тахикардия.
Лабораторные исследования пир подозрении на муханическую желтуху: гипербилирубинемия с преобладанием прямой фрак-ции, умеренное повышение трансаминаз и щелочной фосфатазы, гиперхолестеринемия, по-вышение мочевины, появление патологического липопротеида Х, снижение протромбина, диспртеинемия. Клинически желтуха выявляется при уровне билирубина в сыворотке выше 1,5 мг% (26 ммоль/л).
Инструментальные методы исследования при подозрении на механическую желтуху: Стандартно применяются УЗИ, КТ, ФГДС, эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ), чрескожная чреспеченочная холангиография (ЧЧХГ). По отдельным показаниям используется лапароскопия, эндоскопическое трансдуоденальное УЗИ, гепатобилисцинтиграфия, пункционная биопсия печения, ретроградная эндоскопическая или чрескожная чреспеченочная холедохоскопия с биопсией, ангиография чревного ствола. Во время операции (лапароскопии) выполняется УЗИ, холедохоскопия и холангиография. Признаками механического характера жел-тухи являются расширение внутрипеченочных и подпеченочных протоков, утолщение их стенок, неоднородность содержимого, визуализация причины перекрытия желчных путей, отсутствие поступления желчи в 12 п.кишку.
Для диагностики механической желтухи должны применяться методики, которые мо-гут быть одновременно использования с лечебной целью для декомпрессии желчных путей:
– ЭРПХГ с эндоскопической папиллосфинктеротомией (ЭПСТ);
– ЧЧХГ с чрескожной чреспеченочной холангиостомией (ЧЧХС);
– холецистостомия под контролем УЗИ, КТ или лапароскопии;
– ФГДС с эндоскопическим назобилиарным дренированием;
– ФГДС с эндоскопическим протезированием желчных протоков.
Механическая желтуха: Лечение
Принципы лечения:
1. Людей, страдающих механической желтухой, следует относить к группе пациен-тов с острыми хирургическими заболеваниями.
2. Механическая желтуха должна быть ликвидирована в течение первых 10 суток от момента возникновения в связи с угрозой развития холангита и печеночной недостаточ-ности.
3. Лечение больных механической желтухой должно быть комплексным.
Консервативные мероприятия должны быть недлительными, проводимыми одно-временно с обследованием больного и расцениваться как предоперационная подготовка больного.
1. Детоксикация: трансфузионная терапия, гемодилюция, формированный диурез; лимфосорбция, плазмоферез, экстркорпоральное подключение изолированной печени, экст-ракорпоральноая гемосорбция, гипербарическая оксигенация.
2. Улучшение обмена веществ в гепатоцитах: АТФ, коэнзим А, комплекс витаминов группы В, аскорбиновая кислота, мексидол, 10% раствор глюкозы с добавлением инсулина, реополиглюкин, манитол. Для нормализации сниженного уровня факторов свертывания кро-ви, протромбинового комплекса обязательно введение викасола, хлористого кальция.
3. Нормализация гомеостаза: полноценное белковое и углеводное, хорошо витамини-зированное питание, альбумин, аминопептид, гидролизат казеина, аминозол, альвезин, ами-нон в дозе 400-1000 мл. Коррекция электролитных расстройств осуществляется введением изотонических расторов, содержащих натрий, калий, кальций, хлор.
4. Борьба с инфекцией. Для стимуляции неспецифического иммунитета может быть с успехом применен продигиазон, имунофан или левамизол. К антибиотикам, активно выде-ляемым из организма желчью, относятся ампицилин, гентамицин, цефалоспорины, метрани-дозол, рифамицин, риматктан.
Хирургическое лечение. Операция при механической желтухе выполняется по жизненным показаниям. В зависимости от характера патологического процесса и от тяжести со-стояния больного она может быть радикальной и паллиативной. Целью радикальной опера-ции является устранение причины холестаза и декомпрессия ЖВП, при паллиативной опера-ции проводится только наружное или внутреннее дренирование ЖВП. При выраженной желтухе (более 100 ммоль/л), признак холангита (гектическая температура, боли в правом под-реберье, воспалительных изменениях в общем анализе крови), сопутствующих заболеваниях в стадии декомпенсации хирургическое лечение проводится в два или несколько этапов. На первом этапе необходима временная наружная декомпрессия желчных путей в качестве под-готовки к основному (второму) этапу лечения; в ряде случаев эта процедура может стать окончательным паллиативным лечением.
Методы наружного дренирования ЖВП:
– чрескожная чреспеченочная холангиостомия (ЧЧХС);
– холецистостомия под контролем УЗИ, КТ или лапароскопия;
– эндоскопическое назобилиарное дренирование;
– интраоперационные (лапароскопические) холедохостомия по А.А. Вишневскому, Керру, Холстеду-Пиковскому;
– гепатикостомия.
Если наружное дренирование выполняется как окончательное паллиативное вмешательство, то его необходимо дополнять дуоденостомией с последующим наружным шунти-рованием для возврата желчи в ЖКТ.
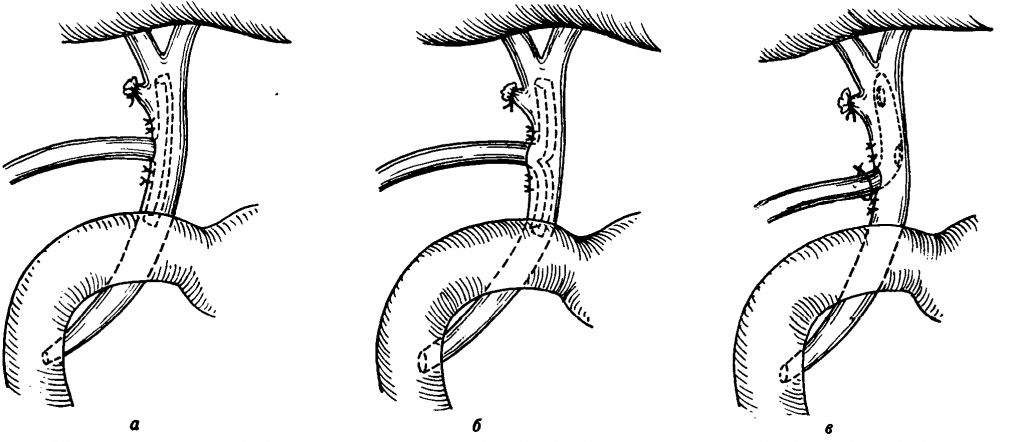
Методы внутреннего дренирования (билидингестивного шунтирования):
– эндоскопическая папиллосфинктеротомия (ЭПСТ);
– различные варианты эндопротезирования желчных протоков (“забытые дренажи”; танталовые сетчатые протезы);
– холецистоеюнодуоденостомия (операция Монатсырского) или холецистодуоденостомия;
– холедоходуоденостомия (по Юрашу, Виноградову, Флеркена, Фенстреру);
– холедохо-, бигепатико- или гепатикоеюностомия на отключенной по Ру петле с каркасными дренажами по Сейплу, Смиту-Прадери, Феклеру.
Выбор метода радикальной операции зависит от характера заболевания и уровня обтурации.
1. Холецистохоледохолитиаз – холецистэктомия, холедохолитомия, холедохоскопия, наружное дренирование холедоха. При наличии стеноза БДС 2-3 степени (проходимость менее 3 мм) выполняется интраоперационная антеградная папиллосфинктеростомия или бал-лонная диллятация, трансдуоденальная папиллосфинктеропластика, до- или послеоперационная ЭПСТ. При наличии стеноза на ротяжении 20 мм показана ХДА. При желтухе, обсуловленной послеоперационными резидуальными или рецидивными конкрементами, выпол-няется ЭПСТ или при наличии наружного свища чрескожная литоэкстракция под контролем холедохоскопии или рентгеноскопии.
2. Острый холецистит. осложненный подпеченным инфильтратом, панкреатитом или холангитом – холецистэктомия и наружные методы дренирования.
3. Доброкачественные заболевания 12 п.к., головки поджелудочной железы (парафатериальный дивертикул, индуративный панкреатит, кисты) – операции билидигестивного шунтирования.
4. Злокачественные новообразования – папиллоэктомия, панкреатодуоденальная резекция, резекция холедоха, гемигепатэктомия или паллиативные внутренние билидигестив-ные и наружные дренирующие операции.
Осложнения механической желтухи:
– острая печеночно-почечная недостаточность;
– холемические кровотечения;
– печеночная энцефалопатия;
– билиарный цирроз печени;
– сердечно-сосудистая недостаточность.
Послеоперационная реабилитация:
1. Режим зависит от объема вмешательства. После лапаротомного доступа постельный режим до 3-5 суток, после малоинвазивных вмешательств активный режим возможен со 2 суток. Проводится дыхательная гимнастика, лечебная физкультура.
2. Диета: 0 стол 1-2 сутки. Затем 3-5 сутки – 20-а стол. с 6- х суток назначают 5-а стол.
3. Дренажи из брюшной полости удаляют на 3-5 сутки. Дренаж холедоха устанавливают в положении сифона на 9-10 сутки, удаляют на 14-14 сутки после контрольной фисту-лохолангиографии.
4. В течение 3-5 суток продолжают проводить дезинтоксикационную, антибактериальную, гепатотропную терапию.


