Рак ободочной кишки
Это злокачественная опухоль, которая входит в тройку лидеров среди других онкологических заболеваний по частоте возникновения и смертности во всем мире. Рак ободочной кишки берет начало из слизистой оболочки толстой кишки, он может распространяться на все слои кишечной стенки, поражать близлежащие органы и структуры.
Раком ободочной кишки чаще болеют мужчины. Наиболее часто данное заболевание диагностируется в возрасте от 50 до 75 лет, однако в последнее время чаще, чем раньше, оно выявляется и у молодых пациентов.
Причины и факторы риска развития
Среди факторов риска развития рака ободочной кишки выделяют: рацион питания с высоким содержанием жира, красного мяса и низким процентом клетчатки, употребление алкоголя, курение, низкую физическую активность, наличие сахарного диабета, хронических воспалительных заболеваний толстой кишки (неспецифический язвенный колит, болезнь Крона), наличие в семье случаев колоректального рака.
У 3-5% пациентов рак ободочной кишки связан с наличием наследственных синдромов (семейный аденоматоз толстой кишки и MUTYH-ассоциированный полипоз, синдром Линча).
Осложнения рака ободочной кишки
Наиболее часто рак ободочной кишки осложняется кишечной непроходимостью при перекрытии опухолью просвета кишки; также может развиваться кишечное кровотечение при травмировании опухоли, перфорация опухоли – разрыв стенки кишки в области опухоли. Отдаленные метастазы рака ободочной кишки могут нарушать работу соответствующих органов (печени, легких и т.д.).
Профилактика рака ободочной кишки
Профилактикой колоректального рака считается приверженность здоровому образу жизни, снижение в диете легкоусваиваемых углеводов и жиров, красного мяса. Физическая активность, в особенности занятия спортом на свежем воздухе, достаточное употребление фруктов и овощей способны профилактировать развите колоректального рака.
Рак ободочной кишки. Симптомы
Ранние формы рака ободочной кишки длительно не вызывают каких-либо симптомов; в большинстве случаев они выявляются при проведении колоноскопии у пациентов без каких-либо жалоб. По мере роста опухоли у пациента появляются и нарастают диспепсические явления (ухудшение аппетита, отрыжка, тошнота, иногда рвота, вздутие живота или метеоризм, чувство тяжести в эпигастральной области), расстройства стула, появляется слизь и кровь в каловых массах. У пациентов с поражением левых отделов кишечника нередко возникает кишечная непроходимость. Также пациенты жалуются на постоянную слабость и повышенную утомляемость, беспричинную потерю веса, характерна прогрессирующая железодефицитная анемия.
Нередко пациенты обращаются к врачу только после появления выраженных симптомов: следов крови и слизи в кале, длительных запоров, изменения вида кала, болевых ощущений и значительного ухудшения общего состояния.
Диагностика рака ободочной кишки
Золотым стандартом в диагностике заболеваний толстой кишки является колоноскопия. Исследование позволяет не только визуализировать опухоль, определить локализацию и размеры, макроскопический тип, оценить угрозу возникновения осложнений (перфорации, кровотечения), но и получить образцы ткани для гистологического исследования.
При выявлении рака ободочной кишки на колоноскопии назначают КТ грудной клетки и брюшной полости с контрастированием, чтобы исключить наличие метастазов опухоли.
В качестве дополнительных методов исследования могут быть выполнены: МРТ органов брюшной полости и малого таза с использованием контрастирования, в сложных случаях применяют ПЭТ-КТ – позитронно-эмиссионная томография.
Стадии и способы лечения рака ободочной кишки
Способы лечения рака ободочной кишки зависят от стадии процесса. Так, при 0 и 1 стадии возможно проведение малоинвазивной эндоскопической операции в ходе колоноскопии.
Стадия 2-3 требует удаления участка кишечника с опухолью и всех региональных лимфатических узлов. Способ выполнения такой операции определяет врач. Может быть использован открытый способ, лапароскопический или роботический метод. Для улучшения отдаленных результатов лечения иногда прибегают к предоперационной химиотерапии.
Если у пациента диагностирован рак ободочной кишки 3 стадии, то после операции такому пациенту назначают адъювантную химиотерапию – она позволяет снизить риск рецидива опухоли.
В случае 4 стадии стратегия лечения разрабатывается на мультидисциплинарном консилиуме с учетом локализации и распространения первичной опухоли и метастазов, сопутствующих заболеваний. Может применяться как химиотерапия, так и хирургическое лечение, или их комбинация.
Операции, выполняемые при раке ободочной кишки
Правосторонняя гемиколэктомия – используется при опухолях восходящей ободочной и слепой кишке, печеночного изгиба ободочной кишки. Хирург удаляет конечный участок тонкой и правую половину ободочной кишки.
Левосторонняя гемиколэктомия – требуется при поражении левых отделов ободочной кишки опухолями.
Резекция поперечно-ободочной кишки – выполняется редко при расположении опухоли в средней трети поперечной ободочной кишки. Чаще всего в подобных ситуациях прибегают к расширенной правосторонней гемиколэктомии или расширенной левосторонней гемиколэктомии.
Резекция сигмовидной кишки – удаление сигмовидной кишки с опухолью.
Если радикально удалить опухоль невозможно, то для профилактики развития осложнений выполняется паллиативная или симптоматическая операция (формирование отключающей кишечной стомы, стентирование толстой кишки, формирование обходного анастомоза и др.), которая помогает улучшить состояние пациента и дает возможность безопасно начать химиотерапию.
Химиотерапия
Для лекарственного лечения рака ободочной кишки сегодня используется современная химиотерапия, применяются таргетные и иммунотерапевтические препараты. В зависимости от стадии рака ободочной кишки, наличия или отсутствия определенных мутаций, сопутствующих хронических болезней, общего состояния здоровья пациента, они могут быть назначены как по отдельности, так и в комбинации.
Лечебные мероприятия после операции
После операции пациента переводят в отделение реанимации и интенсивной терапии, где врачи осуществляют контроль за жизненно-важными функциями (артериальное давление, насыщение крови кислородом, функция почек), а также проводят необходимую терапию. При благоприятном течении послеоперационного периода пациента переводят в палату стационара, где он получает дальнейшее лечение. Режим питания для пациента в послеоперационном периоде врач подбирает индивидуально, в зависимости от объема и характера вмешательства. Главная задача после операции – ранняя реабилитация пациента. Тактика последующего лечения после выписки определяется на основании результатов гистологического исследования на онкологическом консилиуме
Метастазы рака ободочной кишки
Метастазы могут быть региональными – в лимфатические узлы, собирающие лимфу от кишки, и отдаленные. Самой частой локализацией отдаленных метастазов при раке ободочной кишки являются печень и легкие. Реже метастазы могут поражать селезенку, надпочечники, кости, забрюшинные лимфатические узлы. Самыми сложным в лечении являются метастазы по брюшине – канцероматоз брюшины.
Важно помнить, что 4 стадия — это не приговор! Правильно выработанная тактика лечения позволяет добиться 15-летней выживаемости у 11% пациентов.
Прогноз заболевания
Прогноз заболевания во многом зависит от стадии. Пятилетняя выживаемость при начальной стадии рака ободочной кишки достигает 90%, а при продвинутых стадиях не превышает 30%.
Восстановление после операции
В Ильинской больнице реализована концепция хирургии ускоренной реабилитации (ERAS – enhanced recovery after surgery). Этот комплекс мер направлен на максимально быструю физическую и психологическую реабилитацию пациента после даже обширных хирургических вмешательств, а также социальную адаптацию. Идеология основана на результатах многолетних международных клинических исследований, признана и внедрена во всех развитых странах. Она включает в себя: предоперационную подготовку – преабилитацию, особенную технику проведения наркоза во время операции в сочетании с малоинвазивной техникой оперирования, раннюю мобилизацию пациента (можно садится в постели, делать дыхательную гимнастику, вставать на ноги вскоре после перевода в палату), раннюю алиментацию (можно начинать есть и пить вскоре после операции). Это помогает быстрее восстановить работу кишечника, избежать развития осложнений со стороны дыхательной и сердечно-сосудистой систем.
Все пациенты, перенесшие операцию по поводу рака ободочной кишки, остаются под наблюдением онколога, регулярно проходят плановые исследования для своевременного выявления прогрессирования заболевания и корректировки индивидуального плана лечения.
Преимущества обращения в Ильинскую больницу
В основу стратегии лечения больных раком ободочной кишки в Ильинской больнице положена концепция мультидисциплинарного комбинированного и комплексного подхода, сочетающего применение современных хирургических технологий с достижениями лучевой, лекарственной и иммунотерапии. Каждый клинический случай разбирается на онкологическом консилиуме (Tumor-board), в котором участвуют: химиотерапевт, хирург-онколог, врач лучевой диагностики, радиолог, онкопсихолог, врач-реабилитолог. Такое подход позволяет выработать наиболее эффективную персонализированную тактику лечения пациента, учесть все индивидуальные нюансы и добиться максимальной эффективности.
Рак ободочной кишки
История хирургического лечения рака ободочной кишки насчитывает более 150 лет. Первую резекцию толстой кишки по поводу опухоли выполнил Reybard в 1833 году.
За прошедшее время на фоне научно-технического прогресса развивалась и медицина, совершенствовался хирургический инструментарий, изменился подход к лечению, принципы операций, однако, до сегодняшнего дня основным методом лечения рака ободочной кишки является хирургический метод – операция.
Уважаемые пациенты! Обратите внимание на следующие материалы сайта:
- Наши сотрудники оказывают оперативную помощь в оформлении квоты на высокотехнологичные виды медицинской помощи
- В нашей больнице применяется малоинвазивное хирургическое лечение различных видов рака с использованием робота Да Винчи по квотам на ВМП
Объем и характер операции по поводу рака ободочной кишки зависит от ряда факторов, основными из которых являются: локализация опухоли, протяженность опухоли, глубина инвазии опухоли в стенку кишки, распространение опухоли на соседние органы, а также общее состояние больного.
Адекватный выбор объема оперативного вмешательства является залогом успешного лечения и не должен сопровождаться нарушением основных онкологических принципов: абластики и антибластики. Абластикой называют комплекс профилактических мероприятий, направленных на предотвращение метастазирования опухоли, в частности рака ободочной кишки. К этим мероприятиям относятся в первую очередь удаление опухоли ободочной кишки в едином блоке с регионарными лимфатическими узлами; удаление в пределах анатомических фасциально-жировых и серозно-жировых футляров как анатомических барьеров; перевязка сосудов в начале операции для предотвращения метастазирования; и конечно, предотвращение травмирования раковой опухоли в ходе операции.
Комплекс мероприятий, направленных на удаление распределенных клеток раковой опухоли ободочной кишки, называют антибластикой. К ней относятся специальные виды обработки тканей, контактирующих с опухолью, в том числе химиопрепараты.
Основными операциями при резекции пораженного сегмента ободочной кишки и объем лимфодиссекции, необходимые для соблюдения радикализма оперативного вмешательства являются: правосторонняя гемиколэктомия (хирургическая операция резекции правой половины ободочной кишки), резекция поперечной ободочной кишки, левосторонняя гемиколэктомия, резекция сигмовидной кишки.
Правосторонняя гемиколэктомия
Правосторонняя гемиколэктомия (удаление правой половины толстой кишки) – объем операции выполняемый при локализации опухоли в слепой кишке (1), восходящем отделе ободочной кишке (2), печеночном изгибе ободочной кишки (3) и начальном отделе поперечной ободочной кишки (4) с перевязкой и пересечением стволов подвздошно-ободочной и правой толстокишечной артерий в месте их отхождения от верхней брыжеечной артерии.
Расширенная правосторонняя гемиколэктомия
При локализации опухоли в печеночном изгибе ободочной кишки (3) или в начальном отделе поперечной ободочной кишки (4) есть вероятность наличия пораженных метастазами лимфатических узлов расположенных вдоль ствола средней толстокишечной артерии. В этом случае необходимо выполнять расширенную правостороннюю гемиколэктомию, которая расширяется за счет перевязки и пересечения средней толстокишечной артерии.
Резекция поперечной ободочной кишки
Резекция поперечной ободочной кишки – объем операции выполняемый при локализации опухоли в средней трети поперечной ободочной кишки. Лимфодиссекция обеспечивается за счет перевязки и пересечения средней толстокишечной артерии и вены.
Левосторонняя гемиколэктомия
Левосторонняя гемиколэктомия (удаление левой половины толстой кишки) – объем операции выполняемый при локализации опухоли в дистальной трети поперечной ободочной кишки (5), селезеночном изгибе ободочной кишки (6), нисходящем отделе ободочной кишки (7) с перевязкой и пересечением стволалевой толстокишечной артерий в месте её отхождения от нижней брыжеечной артерии.
Резекция сигмовидной кишки
Резекция сигмовидной кишки – операция выполняемая при локализации опухоли в сигмовидной кишке (8). Лимфодиссекция осуществляется за счет перевязки и пересечения нижней брыжеечной артерии в месте её отхождения от аорты.
Виды операции при раке ободочной кишки
Традиционная операция удаления рака ободочной кишки и её особенности всем хорошо известны – это большой разрез необходимый для обзора всей брюшной полости и выполнения запланированного объема операции. Течение послеоперационного периода в данном случае сопряжено с выраженным болевым синдромом, длительным заживлением послеоперационной раны, косметическим дефектом.
Несмотря на наличие современных высокотехнологичных миниинвазивных (малотравматичных) операций (лапароскопических и роботических) традиционные операции сохраняют свою актуальность, особенно если речь идет о необходимости выполнения обширной комбинированной операции.
Лапароскопические и роботические операции резекции рака ободочной кишки относятся к разряду высокотехнологичных. Их особенность заключается в том, что операция выполняется с помощью специальных инструментов, которые вводятся в брюшную полость через маленькие проколы (от 5 до 12 мм) в передней брюшной стенке и выполняется тот же объем операции, как если бы она выполнялась традиционным способом – без ущерба онкологической радикальности.
Принципиальное различие между лапароскопической и роботической операции в том, что в случае лапароскопической операции инструменты находятся в руках хирурга, а в случае роботической операции инструменты находятся в манипуляторах робота, которыми с помощью джойстиков управляет хирург.
Основными преимуществами малотравматичных (миниинвазивных) операций являются: минимальная травматизация, минимальная кровопотеря, ранняя активизация пациента, уменьшение или отсутствие болевого синдрома, снижение сроков пребывания в стационаре, а также более быстрое восстановление пищеварительной функции и моторики кишки и косметический эффект.
В нашем стационаре доступны все перечисленные виды и методы операций. Наши специалисты прошли обучение и стажировались в крупнейших клинических и научных центрах США и Европы. Накоплен серьезный собственный опыт выполнения подобного рода операций, особенно миниинвазивных высокотехнологичных методов.
Прогноз после операции при раке восходящей и нисходящей ободочной кишки
После операции по удалению рака ободочной кишки, как восходящего отдела, так и нисходящего отдела ободочной кишки при наличии метастазов в регионарных лимфатических узлах и/или отдаленных метастазов необходимо химиотерапевтическое лечение.
Химиотерапия позволяет улучшить результаты оперативного лечения, а также стабилизировать процесс развития заболевания при запущенных опухолях.
Прогноз при раке ободочной кишки серьезный или умеренно неблагоприятный и, как правило, не зависит от размеров самой опухоли. Основным фактором риска является обширное метастазирование в регионарные лимфоузлы и в печень, которая отмечена специалистами как чаще всего поражаемый метастазами орган.
Усредненный показатель выживаемости пациентов после операции удаления рака ободочной кишки составляет 50% в течение пяти лет после проведения самой операции. Естественно, чем раньше поставлен диагноз рака ободочной кишки, тем выше прогноз выживаемости.
Рак ободочной кишки
Рак ободочной кишки является наиболее часто встречаемой патологией в онкологической практике и занимает третью позицию среди всех злокачественных раковых образований органов системы пищеварения. Как правило, заболевание поражает различные слои населения, преимущественно в возрастной категории старше 55-ти лет, независимо от половой принадлежности.
Ведущую роль в образовании атипичных клеток играют предраковые патологические процессы в органах системы пищеварения, а также употребляемая пища с низким содержанием клетчатки. К предраковым состояниям относятся полипы (полипоз), хронический неспецифический язвенный колит, дивертикулярная болезнь и болезнь Крона.
Что представляет собой рак ободочной кишки?
Рак ободочной кишки формируется из слизистой оболочки и имеет злокачественную природу. Чаще встречается аденокарцинома , реже — плоскоклеточный рак.
В большинстве случаев злокачественное новообразование образуется в результате трансформации полипов, возникших в толстой кишке. Таким образом, своевременное удаление полипов снижает вероятность развития онкологического заболевания и является хирургической профилактикой рака.
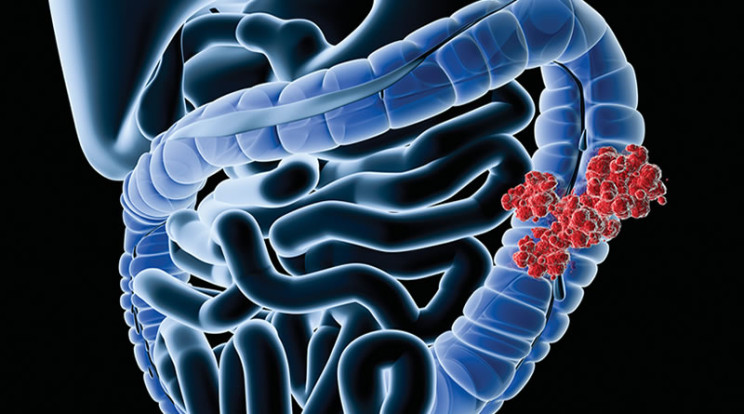
Опухоль ободочной кишки формируется в одном из ее отделов:
- Слепая кишка
- Восходящая ободочная кишка
- Поперечная ободочная кишка
- Нисходящая ободочная кишка
- Сигмовидная ободочная кишка
Несмотря на возможность формирования рака в любом из отделов ободочной кишки, частота поражения в каждом из участков значительно отличается. Так, в 50% случаев опухоль поражает сигмовидную кишку, более 20% приходится на слепую, 10% на поперечную ободочную и около 15% на участки физиологических изгибов кишки. И только в 2% случаях рак первоначально поражает несколько отделов ободочной кишки.
О заболевании
Распространение опухолевых клеток по организму происходит несколькими путями:
- лимфогенным;
- гематогенным;
- имплантационным.
Гематогенные метастазы локализуются преимущественно в печени, иногда в легких.
Классификация рака ободочной кишки
Различают несколько клинических проявлений опухолевого процесса и их признаки:
- обтурационная: основным проявлением является кишечная непроходимость разной тяжести, так при частичном закрытии просвета кишки у пациента возникает ощущение распирания, вздутие живота, схваткообразные боли в животе, запоры и плохое отхождение газов; в случае острой непроходимости кишечника требуется незамедлительное хирургическое вмешательство; чаще встречается при опухолях левой половины ободочной кишки.
- токсико — анемическая форма: выражается в анемии, возникновении слабости, вялости, повышенной утомляемости.Чаще встречается при опухолях правой половины ободочной кишки.
- диспепсическая: характерными симптомами являются тошнота, переходящая во рвоту, отсутствие аппетита, отвращение к пище, болезненность в эпигастральной области совместно со вздутием и ощущением тяжести;
- энтероколитический вид опухоли: сопровождается расстройствами функционирования кишечного тракта, проявляется диареей либо запорами, вздутием, урчанием и ощущением тяжести в области живота, кровяными и слизистыми выделениями с каловыми массами;
- псевдовоспалительный: у больного отмечается повышение температурных показателей, болезненные ощущения в области живота, расстройства кишечника; при проведении лабораторных анализов — лейкоцитоз и повышение СОЭ;
Симптомы рака ободочной кишки
Первые симптомы патологического процесса практически отсутствуют, но при этом отмечается незначительное ухудшение общего самочувствия, снижение активности и аппетита. На ранних этапах развития болезни человек начинает прибавлять в весе.
Симптомы рака ободочной кишки полностью зависят от места расположения опухоли, размеров, степени распространения, наличия других заболеваний ЖКТ и возникающих осложнений.
Клинический комплекс проявляется ощущением болезненности и дискомфорта, запорами либо поносами, кровяными и слизистыми выделениями при опорожнении кишечника, ухудшением самочувствия.
Более подробная характеристика проявляющихся симптомов:
- боли в животе различной интенсивности возникают у 85% людей с опухолью ободочной кишки;
- состояние дискомфорта в кишечнике сопровождается отсутствием аппетита, чувством тошноты и тяжести в верхних отделах живота; расстройства нормального функционирования кишечника связано с сужением просвета и нарушениями моторики в результате воспаления его стенок; проявлениями данных изменений являются диарея, запоры, урчание и метеоризм; запоры могут сменяться поносами; резкое сужение просвета кишки приводит к полной или частичной непроходимости;
- примесь в каловых массах патологического характера наблюдается практически у половины больных и состоит из гнойных выделений, кровяных и слизистых;
- изменения общего самочувствия пациентов происходят вследствие интоксикационного процесса: человек ощущает общее недомогание, высокую утомляемость, вялость, снижается вес, появляется лихорадочное состояние, анемия; более яркая симптоматика интоксикации появляется при локализации опухоли в правой половине ободочной кишки;
Фото рака ободочной кишки
Диагностика ракового заболевания ободочной кишки
Диагностика рака ободочной кишки состоит из комплекса мероприятий:
- клинические методы обследования: сбор анамнеза, присутствующих жалоб, пальпация и осмотр больного;
- Рентгенологические исследования: рентгенография органов брюшной полости, ирригоскопия, виртуальная колоноскопия.
- эндоскопические исследования: фиброколоноскопия (при проведении производится з биопсия), при необходимости — ректороманоскопия;
- радионуклеидное сканирование печени: с целью выявления метастазирования ракового процесса;
- ультразвуковое исследование и КТ органов брюшной полости.
- диагностическая лапароскопия.

Методы лечения рака ободочной кишки
Основным методом лечения рака ободочной кишки является хирургический, иногда с проведением в послеоперационном периоде химиотерапии.
Метод оперативного лечения определяется после проведения соответствующих диагностических мероприятий для выявления степени распространения опухолевого процесса:
- радикальная хирургическая операция: право-или левосторонняя гемиколэктомия, которая заключается в удалении пораженной части кишки с дальнейшим формированием анастомоза между двумя оставшимися отделами; многоэтапные вмешательства подразумевают осуществление колостомии с дальнейшей резекцией пораженного участка.
- паллиативные операции: выполняются при наличии отдаленных метастазов и могут заключаться в удалении части кишки или в формировании обходных анастомозов.
После проведения операции в течение первых 24 часов запрещается употреблять пищу, в это время проводится противошоковая терапия, а также мероприятия для устранения интоксикации и обезвоживания организма.
Начиная со второго дня больному разрешается принимать жидкую, полумягкую пищу и употреблять теплое питье. Со временем в дневной рацион включают такие блюда, как нежирные бульоны, протертые каши, пюре из овощей, омлет на пару, чаи на травяных отварах, различные соки и компоты из свежих либо замороженных фруктов и ягод.
Возможные последствия
Рак ободочной кишки — это серьезное заболевание, которое требует оперативного вмешательства. При отсутствии лечения на ранних стадиях существует риск развития осложнений:
- формирование сквозного отверстия стенки ободочной кишки;
- распространение раковых клеток в печень, легкие и другие органы;
- кишечная непроходимость;
- воспалительный процесс в тканях, окружающих опухолевое образование.
Прогноз выживаемости
Прогноз при опухолях ободочной кишки во многом зависит от стадии патологического процесса, распространения атипических клеток на близлежащие органы, ткани и лимфатические узлы, а также от гистологической структуры злокачественного новообразования.
Большую роль в длительности и качестве жизни после операции играет наличие метастазов в регионарных лимфатических узлах. Так, среди пациентов с поражением лимфоузлов в течении 5-ти лет выживаемость наблюдалась только у 40% -50%, а в случаях отсутствия поражения лимфатических узлов уровень выживаемости составил более 80% больных.
Лечебные мероприятия после операции
Лечение опухолевого процесса после операции продолжается с помощью химиотерапии.
Применение химиотерапии
Химиотерапия проводится после операции и направлена на профилактику развития отдаленных метастазов .
Основными препаратами являются фторафур и 5-фторурацил. Большинство пациентов переносят лечение хорошо, реже возникают побочные эффект в виде тошноты, аллергических высыпаниях, рвоте и изменений анализа крови.
Рак ободочной кишки
Рак ободочной кишки – злокачественная опухоль, которая чаще образуется у людей в возрасте 40-70 лет. Заболевание в течение длительного времени протекает бессимптомно или проявляется дисфункцией кишечника. По этой причине опухоль чаще выявляют на поздней стадии онкологического процесса, когда возникают сложности с выполнением радикального оперативного вмешательства.
Для диагностики и лечения опухолей ободочной кишки все условия созданы в Юсуповской больницы:
Европейский уровень комфортности палат;
Новейшая диагностическая аппаратура экспертного класса, обладающая высокой разрешающей способностью;
Высокий уровень квалификации врачей;
Применение международных протоколов и стандартов лечения злокачественных новообразований ободочной кишки;
Внимательное отношение медицинского персонала к пожеланиям пациентов и их родственников.
Пациенты, нуждающиеся в паллиативной помощи, могут находиться в хосписе. Тяжёлые случаи рака ободочной кишки обсуждаются на заседании Экспертного Совета. В его работе принимают участие доктора и кандидаты медицинских наук, врачи высшей квалификационной категории. Ведущие специалисты в области онкологии коллегиально вырабатывают тактику ведения пациента.
Причина развития заболевания
Точной причины рака ободочной кишки учёные до настоящего времени не установили. Злокачественная опухоль может развиться на фоне предраковых заболеваний: семейного и приобретенного полипоза, ворсинчатых опухолей и аденоматозных полипов. К провоцирующим образование опухоли факторам исследователи относят следующие патологические процессы:
Неспецифический язвенный колит;
Заболевание может развиться при нарушении питания и состава пищи. Новообразование чаще развивается у людей, которые употребляют в пищу большое количество мяса и мясных продуктов. Внутренняя флора может вырабатывать канцерогенные вещества из животных жиров. К образованию опухоли приводит также нарушение пассажа кишечного содержимого при недостаточном употреблении свежих овощей, фруктов, продуктов, которые содержат большое количество клетчатки.
Макроскопически различают две формы злокачественного новообразования ободочной кишки – экзофитную и эндофитную. Первая форма рака характеризуется ростом опухоли в просвет кишки. Она может иметь вид узла или полипа, чаще встречается в правой половине ободочной кишки, по форме напоминает цветную капусту. Эндофитная опухоль в большинстве случаев образуется в левой половине ободочной кишки. Она инфильтрирует кишечную стенку, постепенно захватывает её по всей окружности и вызывает циркулярное сужение. На опухоли часто образуются язвы.
Морфологи различают следующие гистологические типы злокачественных новообразований ободочной кишки:
Рак ободочной кишки поздно метастазирует. Это позволяет хирургам-онкологам производить радикальные оперативные вмешательства даже при больших размерах новообразования. Опухоль рано вовлекается в воспалительный процесс. Он часто переходит на клетчатку, которая окружает кишечник. Метастазы могут длительное время находиться в регионарных лимфатических узлах. Их во время операции удаляют вместе с брыжейкой.
Симптомы
Ободочная кишка – это сегмент толстой кишки. Основные функции ободочной кишки – секреция, абсорбция и эвакуация содержимого кишечника. Ободочная кишка имеет самую большую длину. Она состоит из восходящей, нисходящей, поперечной и сигмовидной ободочной кишки, имеет печеночный изгиб, селезеночный изгиб. Рак ободочной кишки – это одно из распространенных злокачественных заболеваний в развитых странах, население которых употребляет избыточное количество животных жиров, много мяса и очень мало свежих овощей и фруктов.
Симптомы заболевания становятся более выраженными по мере роста опухоли и интоксикации организма. Клиническая картина бывает разнообразной, зависит от локализации, формы опухоли, различных отягчающих обстоятельств. Левосторонний рак ободочной кишки характеризуется быстрым сужением просвета кишки, развитием ее непроходимости. Правосторонний рак ободочной кишки характеризуется анемией, интенсивной болью в животе. На ранних стадиях развития рака ободочной кишки симптоматика схожа с различными заболеваниями желудочно-кишечного тракта, что часто не позволяет своевременно поставить правильный диагноз. К симптомам рака ободочной кишки относятся:
- отрыжка;
- несистематическая рвота;
- тяжесть в животе после приема пищи;
- тошнота;
- метеоризм;
- боли в области живота;
- запор или диарея;
- изменение характера стула, его формы;
- ощущение дискомфорта, неполного опорожнения кишечника;
- железодефицитная анемия.
Нередко рак ободочной кишки сопровождается присоединением инфекции и развитием воспалительного процесса в опухоли. Боли в животе могут напоминать боли при остром аппендиците, часто поднимается температура, анализы крови показывают увеличение СОЭ и лейкоцитоз. Все эти симптомы нередко приводят к врачебной ошибке. Ранние проявления рака ободочной кишки – это кишечный дискомфорт, симптомы которого часто относят к заболеваниям желчного пузыря, печени, поджелудочной железы. Запоры при раке ободочной кишки не поддаются лечению, что становится важным симптомом развития онкологического заболевания. Левосторонний рак ободочной кишки гораздо чаще сопровождается кишечными расстройствами, чем правосторонний рак.
Запоры при раке ободочной кишки могут сменяться диареей, живот вздувается, беспокоит отрыжка и урчание в животе. Такое состояние может беспокоить длительное время. Назначение диеты, лечение расстройства работы кишечника не приносит результатов. Наиболее выраженные симптомы с вздутием живота и запорами, свойственные раку ректосигмоидного отдела кишечника, появляются на ранних стадиях развития рака.
Непроходимость кишечника при раке ободочной кишки – это показатель позднего проявления онкологического заболевания, чаще встречается при левосторонней форме рака. Правый отдел кишки имеет большой диаметр, тонкую стенку, в правом отделе содержится жидкость – непроходимость этого отдела наступает на поздних стадиях рака. Левый отдел кишки имеет меньший диаметр, в нем находятся мягкие каловые массы, при росте опухоли происходит сужение просвета кишки и наступает закупорка просвета каловыми массами – развивается кишечная непроходимость.
При пальпации врачи определяют в правой половине живота неподвижную, слегка болезненную опухоль. В связи с меньшим диаметром нисходящей кишки, плотной консистенцией кала, эндофитным ростом с сужением просвета кишечника при раке этой локализации часто развивается кишечная непроходимость. Рак ободочной кишки может осложняться кровотечением, кишечной непроходимостью, перфорацией (прободением стенки кишечника), прорастанием новообразования в соседние органы, воспалением опухоли.
При правосторонней форме рака больные нередко обнаруживают опухоль сами при пальпации живота.
Кровь в кале
Пациенты предъявляют жалобы на наличие в кале примесей: крови, гноя, слизи. Кровянистые выделения при раке ободочной кишки чаще отмечаются при экзофитных типах опухолей, начинаются при распаде опухоли, относятся к поздним проявлениям злокачественного образования. В ряде случаев появление крови в фекалиях является единственным признаком рака, особенно если опухоль располагается в левой половине и селезёночном углу ободочной кишки.
В зависимости от расположения опухоли кал может иметь различный вид. При поражении восходящей кишки испражнения имеют бурый цвет или наблюдается дёгтеобразный стул. Каловые массы, смешанные с кровью, – признак опухоли, расположенной в области селезеночного угла и прилежащих отделов нисходящей кишки. При поражении конечного отдела ободочной кишки неизменённая (алая или тёмно-красного цвета) кровь покрывает кал.
Кровянистые выделения при раке ободочной кишки чаще отмечаются при экзофитных типах опухолей, начинаются при распаде опухоли, относятся к поздним проявлениям злокачественного образования.
Рак восходящей ободочной кишки
Рак восходящего отдела ободочной кишки характеризуется выраженным болевым синдромом. Боль в области живота также сильно беспокоит при раке слепой кишки. Этот симптом является одним из признаков рака этих отделов ободочной кишки.
Рак селезеночного изгиба ободочной кишки
В силу своего анатомического расположения рак селезеночного изгиба ободочной кишки плохо определяется при помощи пальпации. Также плохо определяется рак печеночного изгиба ободочной кишки. Чаще всего обследование проводят в положении стоя или в положении полусидя. Такое исследование при первичном обследовании пациента позволяет получить информацию о наличии, размере опухоли и месте её локализации.
Рак поперечно-ободочной кишки
Рак поперечно-ободочной кишки развивается реже чем рак сигмовидной или слепой кишки. При растущей опухоли поперечно-ободочной кишки поражаются правые ободочные, средние, левые ободочные и нижние брыжеечные лимфатические узлы. Симптомы рака поперечно-ободочной кишки – это потеря аппетита, ощущение тяжести в верхней части живота, отрыжка, рвота. Такие симптомы чаще характеризуют рак правой стороны поперечно-ободочной кишки.

Осложнения
Рак ободочной кишки вызывает тяжёлые и опасные для жизни осложнения:
- Кровотечение;
- Кишечную непроходимость;
- Перфорацию (прободение стенки кишечника);
- Прорастание новообразования в соседние органы;
- Воспаление опухоли.
Кровотечение из ободочной кишки при наличии злокачественного новообразования редко бывает обильным. В основном кровь перемешивается с каловыми массами и определяется с помощью лабораторных исследований.
Непроходимость кишечника у большинства пациентов служит первым проявлением болезни. Она является обтурационной кишечной непроходимостью (растущая опухоль сужает просвет ободочной кишки).
Большую опасность для пациента представляет перфорация кишки. Прободение возникает либо в области опухоли при изъязвлении или распаде, либо проксимальнее (выше) её в результате чрезмерного растяжения кишечной стенки содержимым. При перфорации опухоли ободочной кишки резко ухудшается состояние пациента, развивается каловый перитонит, нередко с летальным исходом.
Большие трудности для диагностики и лечения представляют воспалительные и нагноительные процессы в клетчатке, которая окружает опухоль ободочной кишки. Инфекция чаще всего поражает позадибрюшинную клетчатку восходящего и нисходящего отделов толстой кишки, которые лишены серозной оболочки. При наличии воспаления пациенты предъявляют жалобы на боль в пояснице и задних отделах брюшной стенки. У них повышается температура тела. При пальпации врачи определяют напряжение мышц и болезненность в области передней брюшной стенки и поясницы.
Методы диагностики
Врачи клиники онкологии Юсуповской больницы устанавливают диагноз «рак ободочной кишки» на основании анализа клинической картины заболевания, данных физикального обследования, эндоскопических и рентгенологических исследований, результатов биопсии. В анализе крови могут иметь место следующие изменения:
Анемия (уменьшение количества эритроцитов и гемоглобина);
Гипопротеинемия (снижение концентрации белка);
Увеличение скорости оседания эритроцитов;
Гипопротромбинемия (уменьшение количества тромбоцитов);
С помощью лабораторного анализа определяют наличие скрытой крови в кале. Во время ирригоскопии (рентгенологического исследования толстого кишечника с контрастированием бариевой смеси) определяют расположение, размер, протяжённость и характер роста опухоли. На рентгенограммах видны характерные признаки злокачественной опухоли ободочной кишки:
Сужение (стеноз) просвета кишки;
Ригидность кишечной стенки.
Колоноскопия (эндоскопическое исследование) позволяет осмотреть все отделы ободочной кишки, произвести биопсию. Участки тканей с патологически изменённых участков кишечника отправляют в морфологическую лабораторию для верификации гистологического типа рака. С помощью колоноскопии, выполненной с применением новейших аппаратов, онкологи Юсуповской больницы выявляют начальные стадии рака ободочной кишки, недоступные для других методов исследования.
Чтобы исключить наличие метастазов в печень, проводят радиоизотопное сканирование. Результаты исследования врачи клиники онкологии учитывают при определении стадии опухолевого процесса и составлении плана оперативного вмешательства. Позитронно-электронную компьютерную томографию (ПЭТ-КТ) выполняют при подозрении на метастазы. Если с помощью этих диагностических методов установить точный диагноз не удаётся, онкологи выполняют эксплоративную лапаротомию.
Перед операцией хирурги проводят дифференциальную диагностику рака ободочной кишки со следующими заболеваниями:
Если опухоль расположена в левой половине ободочной кишки, исключают амебиаз, дивертикулит, неспецифический язвенный колит. При поражении злокачественной опухолью печёночного угла проводят дифференциальный диагноз с опухолью печени или правой почки, калькулёзным холециститом. Если онкологи подозревают рак селезёночного изгиба ободочной кишки, исключают опухоль и кисту селезёнки, хвоста поджелудочной железы или левой почки.
Лечение
Онкологи Юсуповской больницы удаляют злокачественную опухоль ободочной кишки с помощью оперативного вмешательства. Проводится резекция пораженного участка ободочной кишки вместе с брыжейкой, также удаляются лимфатические узлы. Если обнаружен рак восходящей ободочной кишки, лечение проходит путем правосторонней гемиколэктомии. Таким же методом удаляется опухоль слепой кишки. Хирург удаляет лимфатический аппарат, всю правую половину толстой кишки, в том числе треть поперечно-ободочной кишки, восходящей, слепой кишки и участок печеночного изгиба.
Подготовка к хирургическому вмешательству
Независимо от характера и объёма операции, врачи клиники онкологии проводят общую и специальную предоперационную подготовку, которая во многом обеспечивает успех оперативного вмешательства. С помощью современных инфузионных средств ликвидируют нарушения водно-электролитного баланса, нормализуют уровень белка, проводят борьбу с гипохромной анемией и интоксикацией. Пациентам проводят внутривенное вливание препаратов и компонентов крови, глюкозы с витаминами, растворов электролитов. Одновременно проводят мероприятия, направленные на улучшение функции жизненно важных органов (сердца, лёгких, надпочечников, печени, почек).
Специальная подготовка направлена на удаление механическим путём каловых масс. Пациентам дают принимать слабительные препараты, ставят клизмы, подавляют патогенную микрофлору, которая в изобилии присутствует в кишечном содержимом, лекарственными средствами.
Для предоперационной подготовки толстого кишечника используют элементную диету. За 3-5 дней до операции врачи назначают пациентам специальные препараты, которые содержат все жизненно необходимые ингредиенты пищи в рафинированном виде.
Паллиативные резекции
При отсутствии технической возможности выполнить радикальную операцию хирурги проводят паллиативные резекции ободочной кишки. Выбор паллиативного вмешательства зависит от следующих факторов:
Степени распространения опухоли;
Анатомических особенностей места расположения первичного очага;
Осложнений опухолевого процесса;
Общего состояния пациента.
Если невозможно удалить опухоль правой половины ободочной кишки, хирурги накладывают обходной илеотрансверзоанастомоз. При неоперабельных новообразованиях нисходящей кишки и селезёночного угла создают обходной трансверзосигмоанастомоз. В случае выявления опухоли конечного отдела толстой кишки, накладывают проксимальную колостому, одноствольный иди двуствольный противоестественный задний проход.
Химиотерапия
Химиотерапия в лечении рака ободочной кишки применяется с разными целями – для уменьшения опухоли перед хирургическим вмешательством, приостановки ее роста, уничтожения раковых клеток, метастазов. Колоректальный рак – это довольно резистентная к цитостатикам опухоль. Химиотерапия при раке ободочной кишки назначается врачом в зависимости от размера опухоли и наличия метастазов, проводится курсами.
При поражении регионарных лимфатических узлов, прорастании опухолью серозной оболочки кишки проводят адъювантную химиотерапию. Если существует потенциальный риск развития метастазов в другие органы, проводят максимально активную химиотерапию. После нескольких циклов лечения противоопухолевыми препаратами оценивают состояние метастазов и проводят удаление очагов. После оперативного вмешательства применяют адъювантную химиотерапию.

Метастазы
Рак ободочной кишки чаще всего метастазирует в регионарные лимфатические узлы не сразу, а через продолжительное время после развития опухоли. Опухоль чаще прорастает в соседние ткани и органы. Рак ободочной кишки генерализованный, с проникающими метастазами в легкие, печень требует консультации торакального хирурга, хирурга-гепатолога.
Нерезектабельный рак ободочной кишки характеризуется прорастанием опухоли в костные структуры, магистральные сосуды. Проводится оценка возможности удаления опухоли; если хирургическое вмешательство невозможно, используется паллиативное лечение (химиотерапия).
Исходно резектабельные метастатические очаги удаляются хирургическим путем с последующим проведением паллиативной химиотерапии. Также в качестве лечения системная химиотерапия проводится перед операцией по удалению метастазов, после операции лечение химиотерапией продолжают.
Прогноз
Прогноз при отсутствии метастазов в регионарные лимфатические узлы оптимистичный. Пятилетняя выживаемость составляет около 80%. При наличии метастазов в регионарные лимфатические узлы более пяти лет живут около 25% больных.
При появлении первых признаков нарушения функции толстой кишки записывайтесь на приём к онкологу Юсуповской больницы, позвонив по номеру телефона контакт-центра. Выявление и лечение рака ободочной кишки на ранней стадии заболевания улучшает прогноз и способствует излечению пациента.
Лечение и диагностика рака ободочной кишки
Рак ободочной кишки лечение 1, 2, 3 стадии. Симптомы, признаки, метастазы, прогноз.
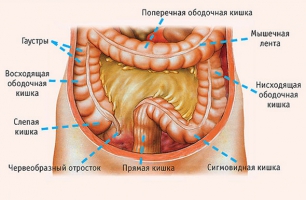
Длина толстой кишки варьируется от 1 до 2 метров. Толстая кишка состоит из следующих разделов:
- слепая кишка;
- ободочная кишка;
- прямая кишка.
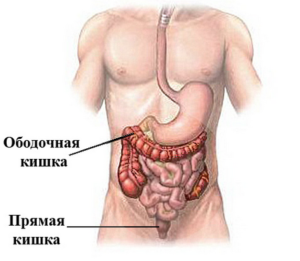
Ободочная кишка – самый длинный отдел толстой кишки. Она состоит из восходящей ободочной, поперечной ободочной, нисходящей ободочной и сигмовидной ободочной кишки.
Слепая кишка представляет собой начальный небольшой отрезок толстой кишки. Главные функции этого отдела желудочно-кишечного тракта – абсорбция, секреция и эвакуация остатков пищи из организма, все они находятся в тесной взаимосвязи, нарушения одной из них приводит к расстройствам других.
Эпидемиология
В цивилизованных, экономически развитых странах колоректальный рак является одной из наиболее распространенных злокачественных опухолей.
В структуре онкологической заболеваемости в мире колоректальный рак в настоящее время занимает четвертое место. Ежегодно в мире регистрируется около 800 тысяч вновь заболевших больных колоректальным раком, из них более половины (440 тысяч) умирает.
Рак ободочной и прямой кишок является причиной смерти около 3,4 % лиц общей популяции и второй по частоте причиной смерти в США.
В европейской популяции риск развития колоректального рака составляет 4–5 %. Это означает, что в течение жизни один из 20 человек заболевает раком этой локализации.
Хотя во всех экономически развитых странах отмечается неуклонный рост заболеваемости колоректальным раком, тем не менее, этот показатель не является фатальным спутником цивилизации. Так, в некоторых штатах США среди белого населения за последнее десятилетие отмечается некоторое снижение заболеваемости колоректальным раком, в то время как среди цветного населения этот показатель неуклонно растет.
Это объясняется рядом предпринятых профилактических мер:
- изменение характера питания в результате усиленной санитарной пропаганды (уменьшение потребления животных жиров, увеличение потребления свежих фруктов и овощей, борьба с избыточным весом);
- ранней диагностики колоректального рака.
Уровень заболеваемости раком ободочной кишки в Беларуси является типичным для Восточной Европы и составлял в 2013 году 26,9 на 100.000 населения.
Немного чаще рак прямой кишки встречается у женщин, чем у мужчин. Рост заболеваемости начинается с 45 лет, пик заболеваемости приходится на возраст 75-79 лет.
Факторы риска в развитии колоректального рака
1. Характер питания населения
Диетическими факторами, повышающие риск возникновения рака ободочной кишки являются:
- избыточное употребление животных жиров;
- употребление пищи с недостаточным содержанием растительной клетчатки;
- избыточное питание;
- употребление алкоголя (особенно пива).
- Пищевой рацион с избытком продуктов, содержащих красное мясо и животные жиры, бедный клетчаткой, является важным причинным фактором в возникновении рака прямой кишки.
Рацион с большим содержанием фруктов, овощей и богатых клетчаткой продуктов с низким содержанием насыщенных жиров призван обеспечить защиту слизистой толстой кишки от агрессивного воздействия желчных кислот и пищевых канцерогенов.
Понижают риск возникновения колоректального рака:
- употребление пищи с высоким содержанием растительной клетчатки;
- витамины D и C;
- кальций.
2. Генетические факторы
Большинство случаев рака прямой и ободочной кишки (колоректального рака) являются спорадическими, то есть не связанными с какими-либо выявляемыми на настоящий момент наследственными факторами.
Роль наследственно обусловленной мутации доказана в рамках двух синдромов:
- тотального (семейного) аденоматозного полипоза (САП);
- наследственного неполипозного рака толстой кишки (синдром Линча).
Семейный аденоматозный полипоз – это менее частый, чем наследственный колоректальный рак, патологический процесс; риск развития колоректального рака у пациентов с семейным аденоматозным полипозом составляет почти 100 %.
Семейный аденоматозный полипоз обычно характеризуется:
- сотнями колоректальных аденоматозных полипов в молодом возрасте (20—30 лет);
- аденоматозными полипами двенадцатиперстной кишки;
- множественными внекишечными проявлениями (блок 2-6);
- мутацией в опухолевом гене-супрессоре аденоматозного полипоза толстой кишки (АПТК) в хромосоме 5д;
- наследованием по аутосомно-доминантному типу (потомки пораженных болезнью имеют один из двух шансов унаследовать САП).
Наследственный неполипозный рак толстой кишки (ННРТК) – второй (после семейного аденоматозного полипоза) синдром со значительным вкладом наследственной предрасположенности.
Для данного синдрома характерны следующие критерии:
- три случая рака толстой кишки (один из которых возник в возрасте до 50 лет) в 2-3 разных поколениях;
- два морфологически верифицированных рака толстой кишки в 2-3 разных поколениях и один или более случаев рака желудка, эндометрия, тонкого кишечника, яичников, уретры, почечной лоханки (один из случаев любого рака должен быть в возрасте до 50 лет);
- молодой возраст возникновения рака толстой кишки (до 50 лет) у обоих родственников в двух разных поколениях;
- наличие синхронных, метахронных опухолей толстой кишки у одного родственника и случай рака толстой кишки у второго родственника (один из случаев любого рака должен быть в возрасте до 50 лет).
Молекулярно-генетической причиной ННРТК являются наследственные мутации в ряде генов, но 95 % этих мутаций сосредоточенно в 2 генах – MLH1и MSH2. При выявлении мутации в указанных генах у пациента рекомендуется поиск данной мутации у его родственников.
Также рекомендуется динамическое наблюдение тех родственников, которые являются носителями мутаций для выявления возможного возникновения рака толстой кишки на ранней стадии, что несомненно приведет к более эффективному лечению.
3. Прочие факторы риска
- единичные и множественные аденомы (полипы) толстой кишки;
- неспецифический язвенный колит;
- болезнь Крона;
- рак женских гениталий или молочной железы в анамнезе;
- иммунодефициты.
Выявление полипов играет исключительно важную роль в предупреждении возникновения рака, так как рак толстой кишки чаще всего развивается из полипов, а не de novo. Риск перерождения полипа толстой кишки в рак велик: при полипе размером менее 1 см – 1,1 %, 1–2 см – 7,7 %, более 2 см – 42 %, в среднем – 8,7 %.
Хотя большинство полипов так и остаются доброкачественными, некоторые, если их не удалить, могут переродиться или трансформироваться в злокачественные (раковые) опухоли.
Процесс трансформации полипов, скорее всего, обусловлен генетическими мутациями в клетках.
Бывают разные виды полипов, но считается, что только один вид способен превратиться в раковую опухоль. Этот тип полипов называется аденоматозные полипы.
Пока Вы не сделаете специальное обследование (колоноскопию), Вы не можете быть уверены в том, что в Вашем кишечнике нет полипов, потому что полипы не вызывают никаких симптомов.
Большие полипы или опухоли могут приводить к возникновению симптомов – кровотечение, кровь в стуле, анемия или нарушение проходимости кишечника. Эти симптомы достаточно редки и начинают появляться только тогда, когда полипы становятся очень большими или злокачественными.
Современные принципы диагностики колоректального рака

Своевременное выявление колоректального рака предполагает диагностику его на ранних, доклинических стадиях, когда отсутствуют всякие клинические проявления этого заболевания.
Диагностика, или раннее выявление колоректального рака, проводится с помощью пальцевого обследования, гемоккультного теста и эндоскопического метода.
При пальцевом исследовании прямой кишки возможно выявление до 70 % ректальных карцином. Основанием для проведения гемоккульт-теста является то, что колоректальные аденомы и карциномы в той или иной степени кровоточат. При проведении скрининга среди формально здорового населения от 2 до 6% обследованных имеют положительный гемоккульт-тест. При дальнейшем обследовании пациентов, имеющих положительный гемоккульт-тест, колоректальный рак выявляется в 5–10 %, а железистые аденомы – в 20–40 % случаев.
В 50–70 % случаев тест бывает ложноположительным.
Сигмоидоскопия и тотальная колоноскопия являются важными составляющими скрининга колоректального рака. При использовании современных гибких сигмоидоскопов длиной 60 см удается выявить 55 % аденом и карцином сигмовидной и прямой кишки, развивающихся de novo. Чувствительность этого метода составляет 85 %. (в настоящее время Американская ассоциация врачей рекомендует проведение сигмоидоскопии каждые 3–5 лет, начиная с 50–летнего возраста, у лиц, не предъявляющих каких–либо жалоб на дисфункцию кишечника).
Симптомы рака ободочной кишки
На ранних стадиях развития (отсутствие прорастания в мышечный слой кишки, отсутствие регионарных и отдалённых метастазов) рак ободочной кишки излечим практически в 100 %.
Опухоли толстой кишки растут медленно, и проходит достаточно большой период времени, прежде чем могут появиться первые признаки.
Симптомы зависят от места расположения опухоли, типа, степени распространения и осложнений.
Особенностью колоректального рака является то, что он “дает знать” о себе достаточно поздно. Иначе говоря, такая опухоль не видна и неощутима пациентом. Лишь только когда она вырастает до значительных размеров и прорастает в соседние органы и/или дает метастазы, пациент начинает ощущать дискомфорт, боли, отмечать кровь и слизь в стуле. Правый отдел толстой кишки имеет большой диаметр, тонкую стенку и ее содержимое – это жидкость, поэтому закупорка просвета кишки (обтурация) развивается в последнюю очередь.
Чаще пациентов беспокоит желудочно-кишечный дискомфорт, обусловленный расстройствами функций соседних органов — желудка, желчного пузыря, печени, поджелудочной железы. Кровотечение из опухоли обычно скрытое, и утомляемость и утренняя слабость, вызванные анемией, могут быть единственными жалобами.
Опухоли иногда становятся достаточно большими, что позволяет прощупать их через брюшную стенку, прежде чем появятся другие признаки.
Левый отдел толстой кишки имеет меньший просвет, каловые массы в нем — полутвердой консистенции и опухоль имеет тенденцию по кругу суживать просвет кишки, вызывая кишечную непроходимость. Застой кишечного содержимого активирует процессы гниения и брожения, что сопровождается вздутием кишечника, урчанием в животе. Запор сменяется обильным жидким, зловонным стулом. Больного беспокоят коликообразные боли в животе. Стул может быть смешан с кровью: кровотечение при раке толстой кишки наиболее часто связано уже с распадом или изъязвлением опухоли. У некоторых пациентов наблюдаются симптомы прободения кишки с развитием перитонита.
Большинству людей неудобно обсуждать функционирование своего кишечника. Тем не менее, если вы сами не скажете доктору о необычных симптомах, например, изменение формы стула, он никогда об этом не узнает и скорее всего даже не спросит!
Вот краткое перечисление того, на что нужно обращать внимание (большинство из этих симптомов встречаются у многих людей и не связаны с раком, тем не менее, позвольте это решить доктору):
- изменение режима и характера опорожнения кишки – единовременные или хронические поносы или запоры, неприятные ощущения при опорожнении кишки, изменение формы стула (тонкий, как карандаш, или тоньше, чем обычно), ощущение неполного опорожнения кишки;
- необычные ощущение, связанные с кишечником, такие как – повышенное газообразование, боль, тошнота, вздутие живота, ощущение переполнения кишечника;
- кровотечение (светло-красная или очень темная кровь в стуле);
- постоянная усталость;
- необъяснимая потеря веса;
- необъяснимый дефицит железа;
- необъяснимая анемия.
На ранних стадиях рак может развиваться бессимптомно
Единственной возможностью выявить в таких случаях рак или предраковое заболевание (аденоматозный полип), является профилактические колноскопии.
Выполнить всем без исключения жителям страны колоноскопию не по силам даже очень развитым системам здравоохранения, кроме того, инструментальное исследование носит инвазивный характер, а значит, и минимальный риск развития осложнений. Поэтому в Беларуси, как и в большинстве социально ориентированных стран, проводятся так называемые скрининг-исследования кала на скрытую кровь. При выявлении положительной реакции такому пациенту показано выполнение колоноскопии.
Диагностика рака ободочной кишки
Основным методом установления диагноза является морфологический – так называемая биопсия, когда фрагмент ткани опухоли извлекается для микроскопического исследования.
Достичь опухоли в просвете кишки возможно с помощью эндоскопических исследований:
- ректороманоскопии (введение в задний проход негнущейся трубки на глубину до 28 см);
- колоноскопии (эластичнкая оптика на всю длину кишечника).
Для определения распространённости опухоли используются методики медицинской визуализации:
- УЗИ (в том числе и через просвет прямой кишки – трансректальное УЗИ);
- компьютерную томографию;
- магнитно-резонансную томографию.
Лечение рака ободочной кишки
Хирургическое
Основным методом лечения при раке ободочной кишки является хирургический.
Вид операции зависит от того, в каком отделе толстой кишки находится опухоль.
Целью операции является удаление сегмента ободочной кишки с опухолью, а также лимфатических узлов, в которые происходит отток лимфы от пораженной части кишки.
Из-за того, что раковые клетки могут распространяться по лимфатическим протокам и попадать в лимфатические узлы, их тоже нужно удалять, чтобы снизить риск повторного появления рака. Кроме того, тщательно изучив удаленные лимфатические узлы, патологоанатом может дать ценную информацию для определения стадии опухоли. Стадирование опухоли необходимо для определения нужно ли проводить дополнительное лечение, например, химиотерапию.
Лимфатические узлы, относящися к ободочной кишке, располагаются в жировой ткани вокруг нее (это называется брыжейка ободочной кишки) вокруг кровеносных сосудов, которые обеспечивают кровоснабжение кишки.
Таким образом, распространение опухоли происходит по фиксированному пути по ходу кровеносных сосудов, питающих определенный сегмент ободочной кишки и во время операции удаляется та часть брыжейки, которая относится к питающим сегмент кишечника сосудам вплоть до начального отдела этих сосудов.
Колэктомия
Хирургическое удаление (резекция) части кишечника называется колэктомия. Для удаления опухолей, располагающихся в правой половине ободочной кишки выполняют операцию правосторонняя гемиколэктомия, а для опухолей в левой половине ободочной кишки – левосторонняя гемиколэктомия. При расположении опухоли в сигмовидной кишке выполняют резекцию сигмовидной кишки. Обычно, при стандартной резекции ободочной кишки удаляют 30-40 см кишечника, хотя длина удаленного сегмента может быть разной в зависимости от роста пациента и его веса.
При первично-множественных синхронных опухолях и локализации их как в правой так и в левой половине толстой кишки, выполняют субтотальную колэктомию, с формированием анастомоза (кишечное соединение) между конечным отделом подвздошной кишки и оставшейся частью толстой кишки.
В случаях распространения опухоли на прилежащие органы и ткани, выполняются комбинированные операции с удалением препарата в едином блоке, а при наличии отдаленных синхронных метастазов (в печени, легких, яичниках и т.д.) – одномоментное или поэтапное их удаление (что определяется консилиумом врачей).
Целесообразность проведения других методов лечения (лучевой и химиотерапии) определяется после стадирования заболевания, на основании получения окончательного морфологического заключения патоморфолога (примерно через 7-10 дней после операции).
Диспансерное наблюдение
Даже после удаления всей раковой опухоли в других органах и частях тела могут остаться раковые клетки. Эти скопления раковых клеток во время первой операции могут быть настолько маленькими, что их невозможно определить, однако, спустя какое-то время они могут начать расти.
Возможность развития рецидива рака прямой кишок (возврата заболевания) зависит от стадии и особенностей течения заболевания. Появление рецидива опухоли может усложнить последующее лечение с помощью химиотерапии и/или лучевой терапии.
При ранней диагностике рецидива рака толстой и прямой кишок пациенты имеют большие шансы на проведение успешного лечения, в том числе хирургического.
Периодическое наблюдение за пациентами позволяет выявить образование новых полипов в толстой кишке у пациентов, которые ранее уже перенесли рак толстой кишки (после операции новые полипы образуются приблизительно у каждого пятого пациента, у которого ранее был обнаружен и пролечен рак толстой кишки).
Так как с течением времени полипы могут переродиться и стать злокачественными, очень важно обнаружить и удалить их, не дожидаясь этого.
Большинство рецидивов раковых образований обнаруживается в течение первых двух лет после хирургии, поэтому интенсивность мониторинга максимальна именно в этот промежуток времени, и целью обследования является в первую очередь исключение развития возврата заболевания.
Вероятность появления рецидива рака по прошествии первых пяти лет после операции резко снижается.
Основной задачей наблюдения в этот период является обнаружение новых полипов ободочной и прямой кишок.
При контрольном осмотре оценивается состояние вашего здоровья и назначается обследование: один раз в каждые шесть месяцев в течение первых двух лет после операции и 1 раз в год в последующие 3-5 лет и включает:
Рак ободочной кишки
Рак ободочной кишки – это злокачественная опухоль эпителиального происхождения, локализующаяся в ободочной кишке. Вначале протекает бессимптомно, в последующем проявляется болями, запорами, кишечным дискомфортом, примесями слизи и крови в фекальных массах, ухудшением состояния и признаками раковой интоксикации. Нередко пальпируется узел в проекции органа. При прогрессировании возможны кишечная непроходимость, кровотечение, прободение, инфицирование неоплазии и образование метастазов. Диагноз выставляется с учетом симптомов, рентгенографии, КТ, МРТ, колоноскопии и других исследований. Лечение – хирургическая резекция пораженной части кишечника.
МКБ-10


Общие сведения
Рак ободочной кишки – злокачественное новообразование, происходящее из клеток слизистой оболочки толстого кишечника. Занимает третье место по распространенности среди онкологических поражений пищеварительного тракта после опухолей желудка и пищевода. По различным данным, составляет от 4-6 до 13-15% от общего количества злокачественных опухолей ЖКТ. Обычно диагностируется в возрасте 50-75 лет, одинаково часто выявляется у пациентов мужского и женского пола.
Рак ободочной кишки широко распространен в развитых странах. Лидирующие позиции по количеству случаев заболевания занимают США и Канада. Достаточно высокие показатели заболеваемости отмечаются в России и странах Европы. Болезнь редко выявляется у жителей азиатских и африканских государств. Для рака ободочной кишки характерен продолжительный местный рост, относительно позднее лимфогенное и отдаленное метастазирование. Лечение проводят специалисты в области клинической онкологии, проктологии и абдоминальной хирургии.

Причины
Специалисты считают, что рак ободочной кишки является полиэтиологическим заболеванием. Важную роль в развитии злокачественных неоплазий данной локализации играют особенности диеты, в частности – избыток животных жиров, недостаток грубой клетчатки и витаминов. Наличие в пище большого количества животных жиров стимулирует продукцию желчи, под влиянием которой меняется микрофлора толстого кишечника. В процессе расщепления животных жиров образуются канцерогенные вещества, провоцирующие рак ободочной кишки.
Недостаточное количество грубой клетчатки приводит к замедлению моторики кишечника. В результате образовавшиеся канцерогены длительно контактируют с кишечной стенкой, стимулируя злокачественное перерождение клеток слизистой. Кроме того, животный жир вызывает образование пероксидаз, также оказывающих негативное влияние на слизистую оболочку кишечника. Недостаток витаминов, являющихся естественными ингибиторами канцерогенеза, а также застой кала и постоянная травматизация каловыми массами слизистой в зонах естественных изгибов кишечника усугубляют перечисленные неблагоприятные воздействия.
Недавние исследования свидетельствуют о том, что определенную роль в возникновении рака ободочной кишки играют половые гормоны, в частности – прогестерон, под влиянием которого уменьшается интенсивность выделения желчных кислот в просвет кишечника. Установлено, что риск развития злокачественных неоплазий этой локализации у женщин, имеющих трех и более детей, вдвое ниже, чем у нерожавших пациенток.
Существует ряд заболеваний, способных трансформироваться в рак ободочной кишки. К числу таких заболеваний относят:
Вероятность перерождения данных патологий в рак ободочной кишки сильно различается. При семейном наследственном полипозе без лечения малигнизация наступает у всех больных, при аденоматозных полипах – у половины больных. Дивертикулы кишечника озлокачествляются крайне редко.
Классификация
С учетом типа роста выделяют экзофитную, эндофитную и смешанную формы рака ободочной кишки. Экзофитный рак бывает узловым, ворсинчато-папиллярным и полипообразным, эндофитный – циркулярно-стриктурирующим, язвенно-инфильтративным и инфильтрирующим. Соотношения эндофитных и экзофитных неоплазий – 1:1. Экзофитные формы рака ободочной кишки чаще выявляются в правых отделах кишечника, эндофитные – в левых. С учетом гистологического строения различают аденокарциному, перстневидно-клеточный, солидный и скиррозный рак ободочной кишки, с учетом уровня дифференцировки – высокодифференцированные, среднедифференцированные и низкодифференцированные новообразования.
Согласно традиционной четырехстадийной классификации выделяют следующие стадии рака ободочной кишки.
- I стадия – выявляется узел диаметром менее 1,5 см, не выходящий за пределы подслизистого слоя. Вторичные очаги отсутствуют.
- IIа стадия – обнаруживается опухоль диметром свыше 1,5 см, распространяющаяся не более, чем на половину окружности органа и не выходящая за пределы наружной стенки кишечника. Вторичные очаги отсутствуют
- IIб стадия – выявляется рак ободочной кишки такого же либо меньшего диаметра в сочетании с одиночными лимфогенными метастазами.
- IIIа стадия – неоплазия распространяется более, чем на половину окружности органа, и выходит за пределы наружной стенки кишечника. Вторичные очаги отсутствуют.
- IIIб стадия – обнаруживается рак ободочной кишки любого диаметра и множественные лимфогенные метастазы.
- IV стадия – определяется новообразование с инвазией в близлежащие ткани и лимфогенными метастазами либо неоплазия любого диаметра с отдаленными метастазами.
Симптомы рака
Вначале рак ободочной кишки протекает бессимптомно. В последующем наблюдаются боли, кишечный дискомфорт, расстройства стула, слизь и кровь в фекальных массах. Болевой синдром чаще возникает при поражении правых отделов кишечника. Сначала боли, как правило, неинтенсивные, ноющие или тупые. При прогрессировании возможно появление резких схваткообразных болей, свидетельствующих о возникновении кишечной непроходимости. Это осложнение чаще диагностируется у пациентов с поражением левых отделов кишечника, что обусловлено особенностями роста неоплазии с формированием циркулярного сужения, препятствующего продвижению кишечного содержимого.
Многие пациенты с раком ободочной кишки жалуются на отрыжку, нарушения аппетита и дискомфорт в животе. Перечисленные признаки чаще обнаруживаются при раке поперечной, реже – при поражении нисходящей и сигмовидной ободочной кишки. Запор, диарея, урчание и метеоризм типичны для левостороннего рака ободочной кишки, что связано с увеличением плотности фекальных масс в левых отделах кишечника, а также с частым циркулярным ростом новообразований в этой области.
Для неоплазий сигмовидной кишки характерны примеси слизи и крови в кале. При других локализациях рака ободочной кишки этот симптом встречается реже, поскольку при продвижении по кишечнику выделения успевают частично переработаться и равномерно распределиться по фекальным массам. Пальпаторно рак ободочной кишки чаще обнаруживается при расположении в правых отделах кишечника. Прощупать узел удается у трети пациентов. Перечисленные признаки рака ободочной кишки сочетаются с общими признаками онкологического заболевания. Отмечаются слабость, недомогание, потеря веса, бледность кожи, гипертермия и анемия.
Осложнения
Наряду с уже упомянутой выше кишечной непроходимостью, рак ободочной кишки может осложняться перфорацией органа вследствие прорастания стенки кишечника и некроза неоплазии. При формировании очагов распада возникает опасность инфицирования, развития гнойных осложнений и сепсиса. При прорастании или гнойном расплавлении стенки сосуда возможно кровотечение. При возникновении отдаленных метастазов отмечается нарушение деятельности соответствующих органов.
Диагностика
Рак ободочной кишки диагностируют с использованием клинических, лабораторных, эндоскопических и рентгенологических данных. Вначале выясняют жалобы, уточняют анамнез заболевания, проводят физикальный осмотр, включающий пальпацию и перкуссию живота, осуществляют ректальный осмотр. Затем больным с подозрением на рак ободочной кишки назначают лабораторно-инструментальную диагностику:
- Рентгеновское обследование.Ирригоскопия выявляет дефекты наполнения. При подозрении на кишечную непроходимость либо перфорацию толстой кишки используют обзорную рентгенографию брюшной полости.
- Толстокишечную эндоскопию. Пациентам проводят колоноскопию, позволяющую оценить локализацию, вид, стадию и тип роста рака ободочной кишки. При проведении процедуры выполняют эндоскопическую биопсию, полученный материал направляют на морфологическое исследование.
- Лабораторные исследования. Назначают анализ кала на скрытую кровь, анализ крови для определения уровня анемии и тест на раково-эмбриональный антиген.
- Дополнительные методы. Для обнаружения очагов в лимфоузлах и отдаленных органах осуществляют КТ и УЗИ брюшной полости.

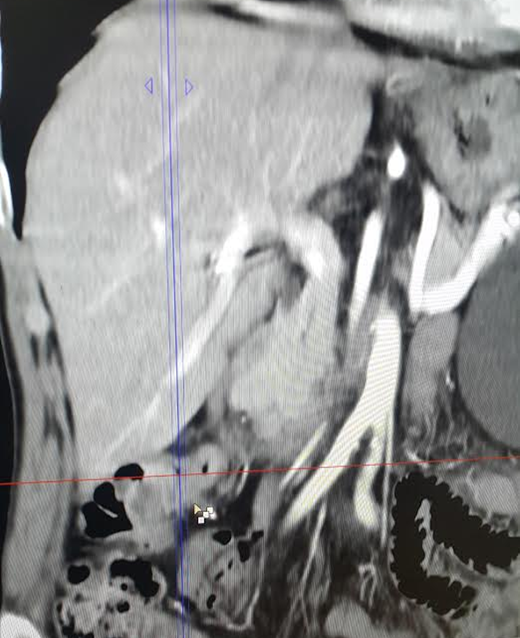
КТ ОБП/ЗП. Циркулярная мягкотканная опухоль (красная стрелка) стенки поперечной ободочной кишки, значительно суживающая ее просвет.
Лечение рака ободочной кишки
Лечение оперативное. В зависимости от распространенности процесса выполняют радикальное или паллиативное хирургическое вмешательство:
- Органосохраняющие операции. При раке ободочной кишки бывают одномоментными, двух- либо трехэтапными. При проведении одномоментного вмешательства осуществляют гемиколэктомию – резекцию участка ободочной кишки с созданием анастомоза между оставшимися отделами кишечника. При многоэтапных операциях по поводу рака ободочной кишки вначале осуществляют колостомию, затем удаляют пораженный отдел кишечника (иногда эти два этапа выполняются одномоментно), а через некоторое время восстанавливают непрерывность кишечника путем создания прямого анастомоза.
- Радикальные расширенные операции. При распространенном раке ободочной кишки осуществляют расширенные вмешательства, объем которых определяют с учетом поражения лимфоузлов и близлежащих органов.
- Паллиативное лечение. При невозможности радикального удаления неоплазии выполняют паллиативные операции (наложение колостомы, формирование обходного анастомоза). При раке ободочной кишки с развитием перфорации, кровотечения или кишечной непроходимости также накладывают стому либо обходной анастомоз, а после улучшения состояния пациента проводят радикальную операцию. При раке ободочной кишки с отдаленными метастазами назначают химиопрепараты.
Прогноз и профилактика
Прогноз при раке ободочной кишки определяется стадией онкологического процесса. Средняя пятилетняя выживаемость при первой стадии составляет от 90 до 100%, при второй – 70%, при третьей – 30%. Все пациенты, перенесшие хирургическое вмешательство по новообразования этой локализации, должны находиться под наблюдением специалиста-онколога, регулярно проходить радиологические и эндоскопические исследования для выявления локальных рецидивов и отдаленных метастазов.
2. Клинические рекомендации по диагностике и лечению больных раком ободочной кишки / Общероссийский союз общественных объединений Ассоциация онкологов России – 2014
3. Рак ободочной кишки: практические рекомендации. Учебное пособие / под ред. Петрова В.П., Орловой Р.В., Кащенко В.А. – 2014


