Правосторонняя прикорневая пневмония у ребенка – симптомы и лечение
Когда у ребёнка немного повышена температура, он покашливает и жалуется на усталость, мы думаем что это просто проявление, например, авитаминоза или же лёгкая простуда. Конечно, решают родители, в этом случае можно дать сыну или дочке попить витамины, или же какого-то противокашлевого сиропчика. В это время в голове не появляются даже мысли о том, что это могут быть признаки прикорневой пневмонии у детей. Но в случае инфицирования пневмонией лечение начинать нужно как можно быстрее, чтобы избежать всевозможных осложнений. Почему же возникает болезнь и каковы её симптомы?
Определение заболевания
Прикорневая пневмония – воспаление альвеолярной и интерстициальной ткани в области лёгочного корня. Очень важный сегмент лёгкого, так как именно в этом месте проходят вены, бронхиальные и легочные артерии, нервные окончания. При этом заболевании воспалительный процесс охватывает бронхи и распространяется на прикорневую часть лёгкого. У детей поражается в большинстве случаев правое лёгкое, так как строение бронха, расположенного там, немного отличается от левого. Он короче и толще, поэтому вредоносные микроорганизмы без особого труда могут попасть через верхние дыхательные пути в прикорневую часть именно правого лёгкого. И начинается воспалительный процесс.

Причины возникновения
Основная причина заболевания пневмонией – бактерии. Но в некоторых случаях вызвать болезнь могут и причины не бактериального характера. Факторы, способствующие возникновению прикорневой пневмонии:
- Проникновение в организм бактерий: пневмококков, стафилококков, стрептококков;
- Гемофильная палочка, хламидии, микоплазмы, грибки;
- Очень низкий уровень иммунитета;
- Переохлаждение;
- Простуда;
- Аллергены;
- Гельминты;
- Нахождение ребёнка в загрязнённой среде;
- Хронические болезни дыхательной системы.
Основной причиной воспаления прикорневой части лёгкого у детей всё же остаётся слишком низкий уровень иммунитета.
Симптомы
Симптомы, как и у обычной пневмонии очень схожи с острым бронхитом. Поэтому, чтобы точно поставить диагноз необходимо пройти рентген. На снимке при любой форме воспаления лёгких можно видеть затемнение в области воспаления. Но прикорневую пневмонию очень тяжело диагностировать по рентгенологическому снимку, так как на нём она может быть незаметной, скрытой. И это плохо, потому что лечение необходимо начинать сразу после появления первых симптомов:
- Вялость, плохой сон;
- Температура в начале заболевания невысокая, через несколько дней может зашкаливать до сорока градусов;
- Сухой непродуктивный кашель, постепенно переходящий в мокрый;
- Очень мгновенный переход буквально в течение одной ночи из острого бронхита в прикорневое воспаление лёгких.

Симптомы болезни у детей ярче выражены, чем у взрослых.
Возможные осложнения
Не так страшна прикорневая пневмония как её последствия. Среди них:
- Тяжёлая интоксикация. Если болезнь начинают лечить поздно, то в дыхательной системе происходит большое скопление вредоносных микроорганизмов и продуктов их жизнедеятельности. Возможен летальный исход;
- Плеврит. Скопление жидкости между листками плевры. Показано в некоторых случаях хирургическое вмешательство;
- Абсцесс. Образование на лёгочной ткани гнойного воспаления;
- Эмпиема плевры. Довольно сложное заболевание, так как к плевриту присоединяется вторичная инфекция;
- Пневмоторакс. В грудную клетку попадает гной и воздух. Появляется сильнейшая одышка;
- Сепсис.

Лечение
Лечение воспаления лёгких должно включать в себя борьбу с возбудителями заболевания и устранения симптоматики при пневмонии. А это высокая температура и кашель в первую очередь. Лечение детей проводят только в стационаре желательно в инфекционном детском отделении. Если будут грамотно подобраны лекарства и применение их не вызывает никаких осложнений, то уже буквально через 2-3 дня малыш будет чувствовать себя гораздо лучше.
Медикаментозным способом
Так как в большинстве случаев возбудитель заболевания бактерии, то и назначают антибактериальные средства. Если лечение пневмонии госпитальное, то лекарства вводят в организм через инъекции и капельно. Также для стабилизации температуры применяют жаропонижающие в таблетированной форме. Для борьбы с кашлем применяют лекарства, которые разжижают мокроты и помогают эвакуировать их из дыхательной системы. Наиболее востребованы для лечения детей такие медикаментозные препараты:

- Антибиотики. Начинают лечение пенициллинами. У них в сравнении с антибиотиками нового поколения меньше побочных действий. Грудничкам назначают Ампициллин, Супракс. Цефтриаксон или Цефоперазон применяются три раза в сутки исходя из возрастной дозировки.
- Пробиотики. Назначают, чтобы сберечь микрофлору ЖКТ при параллельном применении с антибиотиком. Хорошо зарекомендовал себя Линекс. Его дают детям по одной капсуле трижды в день.
- Отхаркивающие и противокашлевые препараты. Они разжижают мокроты и способствуют выведению их из дыхательных путей. Применяют чаще Эреспал и Амброксол. Достаточно по чайной ложечке трижды в день.
- Лекарства, снижающие температуру, также нужно принимать, если она повышается до 39 градусов и выше. И хотя температура показатель того, что организм борется с инфекцией, но во избежание нагрузок на сердце и судорог температуру стабилизируют Нурофеном или Панадолом. Грудничкам подойдут свечи Анальдим.
При прикорневой пневмонии обязательно обильное питьё, постельный режим.
Народными средствами
Избавиться от прикорневой пневмонии народными средствами практически невозможно. Но вот облегчить состояние больного, избавить его от надоедливого и изнуряющего кашля можно. И для этого есть несколько проверенных народных рецептов. Они хорошо подойдут детям.

Взять одну часть барсучьего жира или перетопленной свиной «сетки» и соеденить с тремя частями хорошего, качественного мёда. Лучше всего подойдёт майский или липовый. Хорошенько перемешать и уже на второй день можно давать ребёнку по чайной ложечке трижды в день этого средства. Пусть запивает тёплым молочком. Также после наступления улучшения и стабилизации температуры ребёнку на ночь можно натереть спинку в области больного лёгкого жиром и укутать.
Неплохо при прикорневой пневмонии помогает и отвар из ячменя или овса. Для его приготовления достаточно будет взять пару столовых ложек зёрен и положить в эмалированную ёмкость. Добавить туда такое же количество изюма и залить всё шестью стаканами воды. Пусть томится в духовке до уменьшения объёма ровно наполовину. Когда остынет до температуры хотя бы 40 градусов добавить столовую ложку мёда. Принимать не менее четырёх раз в день.
Смолоть двадцать ядер грецких орехов, добавить туда три мелко порезанных средних лимона. По триста грамм кашицы алоэ и мёда. Пусть средство постоянно хранится в холодильнике. Его можно употреблять по столовой ложке перед едой.
Вместо чая давать ребёнку воду с мёдом. Пропорции просты: стакан тёплой воды и чайная ложечка мёда.
Мёд аллерген. Употреблять его даже в небольших количествах надо осторожно.
Столовую ложку душицы настоять в стакане кипятка. Разделить на три части и выпить за день. Это очень эффективное отхаркивающее средство.
Биопарокс: инструкция по применению для детей
Прикорневая пневмония: симптомы и лечение у взрослых описаны тут.
Бронхиальная астма у детей //drlor.online/zabolevaniya/gortani-glotki-bronxov/astma/simptomy-i-lechenie-u-rebenka.html
Профилактика
Чтобы полностью излечиться от пневмонии, недостаточно только правильного употребления медикаментозных препаратов и использования природного сырья. Третьей составляющей успешного избавления от воспаления лёгких является тщательная и комплексная профилактика.

Улучшению здоровья после перенесенного недуга или предотвращению заболевания будут способствовать такие реабилитационные и профилактические меры:
- Для оживления пораженных тканей требуется полноценное питание. Оно должно быть сбалансированным по содержанию белков, витаминов и минералов.
- Сон, продолжительностью не менее девяти часов. Но ослабленный организм нуждается и в дневном сне. Не менее полутора часов отдыха укрепят здоровье ребёнка.
- В жилом помещении необходима постоянная влажная уборка и регулярное проветривание.
- Прогулки и игры на свежем воздухе тоже будут способствовать укреплению иммунитета.
- Витаминотерапия.
- Гимнастика. Дыхательные упражнения и физкультура, направленная на укрепление организма.
- Регулярные водные процедуры.
- Не допускать переохлаждения.
- Прививать элементарные гигиенические навыки, как то: мытьё рук после улицы, перед едой. Не протирать глаза грязными руками и т. д.
- Вакцинировать ребёнка против гриппа и кори.
Прививку можно делать только после предварительной консультации с педиатром в каждом конкретном случае.
Видео
Выводы
Прикорневая пневмония у детей – одна из форм воспаления лёгких. Очень тяжело диагностируется, даже на рентгеновском снимке её тяжело заметить. Но лечение требуется начинать незамедлительно, так как промедление или неправильно назначенные лекарственные средства могут усугубить заболевание и вызвать осложнения. В основе лечения – антибактериальная терапия, так как прикорневая пневмония у детей в первую очередь вызывается бактериями. Параллельно с основным лечением проводят симптоматическое, устраняя кашель и укрепляя иммунитет ребёнка. После преодоления острого периода и снижения температуры можно применять народные лекарственные средства. Самолечение этого заболевания у ребёнка недопустимо, так как потерянное время может привести к летальному исходу. Даже о целесообразности применения народных средств необходимо проконсультироваться с педиатром.
Прикорневая пневмония у детей – правосторонняя у ребенка, симптомы и лечение
Воспаление лёгких – опасная болезнь, поэтому ее нужно уметь правильно лечить. Особенно это актуально по отношению к малышам, так как согласно статистике, каждый год во всем мире от пневмонии умирают 1,4 миллиона детей в возрасте до 5 лет. Несмотря на достижения современной медицины, воспаление легких по частоте смертельных исходов занимает первое место среди всех инфекционных заболеваний.
Пневмония или воспаление легких – это инфекционное заболевание, при котором поражаются самые нижние отделы дыхательной системы и нарушается функция легкого. Именно поэтому основным показателем пневмонии является не кашель и насморк, а одышка, потому что альвео-лярные мешочки при воспалении легких наполняются жидкостью или гноем, что затрудняет газообмен и вентиляцию в легких.
Частое и кряхтящее дыхание ребенка – серьезный повод для обращения к врачу, даже если насморка и кашля при этом у него нет. В норме частота дыхания у детей в спокойном расслабленном состоянии должно быть следующим:
– у новорожденных младше 2 месяцев – до 50 вдохов в минуту;
– у малышей от 2 месяцев и до 1 года – до 40 вдохов в минуту;
– у детей в возрасте 1-3 лет – до 30 вдохов в минуту;
– у дошколят в возрасте 3 -7 лет – до 25 вдохов в минуту;
– у школьников 7 -10 лет – до 20 вдохов в минуту.
При воспалении легких эти показатели намного больше.
Заболеть пневмонией ребенок может в любое время года, а не только зимой. Особенно опасна пневмония для малышей до 5 лет, иммунитет которых еще неокрепший, а организм их еще не умеет справляться с инфекцией.

Пневмония редко бывает самостоятельной болезнью, чаще всего она развивается на фоне бронхита, сильной простуды и заболеваний горла из-за загустевания и плохого отхождения мокроты, препятствующей вентиляции легких. Причиной развития воспаления в легких могут быть вирусы, бактерии и грибки. Встречаются и смешанные воспаления, например, вирусно-бактериальные.
По степени развития болезни пневмония может быть односторонней и двусторонней. Двусторонняя пневмония наиболее опасная, именно она является основной причиной детской смертности. К сожалению, многие родители ошибочно принимают пневмонию ребенка за обычную простуду и ждут, когда вот-вот ему станет лучше. И только тогда, когда ребенок уже становится сосвсем слабым, а его температура не падает даже после приема жаропонижающих средств, вызывают скорую помощь.
Важно: если у ребенка высокая температура, он жалуется на боль в груди при кашле и дыхании, у него одышка, то обязательно надо вызвать врача, чтобы исключить воспаление лёгких. Специфические симптомы, по которым можно заподозрить пневмонию у ребенка, следующие:
– он болеет гриппом или другой вирусной инфекцией уже 3-5 дней, а состояние его не улучшается или после незначительного улучшения температура поднялась снова;
– жаропонижающие средства малоэффективны, они сбивают температура лишь на 30-40 минут ;
– у него частое и шумное дыхание, одышка;
– он часто кашляет, попытки сделать глубокий вдох каждый раз заканчиваются кашлем;
– он слабый, постоянно спит и ничего не хочет кушать;
– кожа у него стала бледной, а губы приобрели синюшный оттенок;
– он жалуется на боль в животе и тошноту.
Для диагностики пневмонии врач прослушивает дыхание ребенка стетоскопом, дает направление на сдачу анализа крови и прохождение рентгента грудной клетки. При пневмонии прослушиваются хрипы влажные и мелкопузырчатые, а при бронхите они сухие и свистящие. В последнее время для точной постановки диагноза “пневмония” терапевты используют результаты анализа крови на С реактивный белок.
По результатам такого исследования можно определить, насколько сильно воспаление в легких. Если уровень С реактивного белка меньше 20 мг/л, то, скорее всего, у ребенка – бронхит, а воспаления в легких нет. Если же этот показатель приближается к 100 мг/л, то надо срочно сделать рентгеновский снимок, чтобы окончательно подтвердить диагноз “пневмония”.
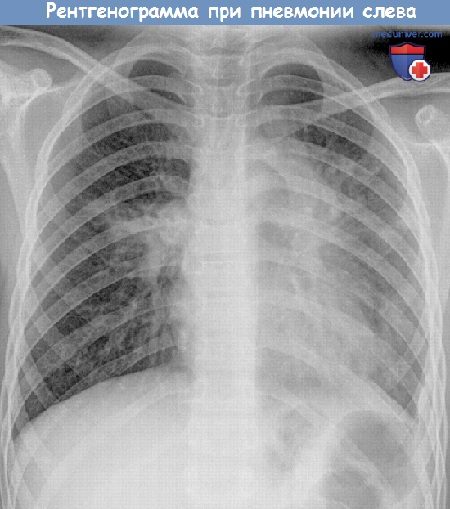
Рентгенограмма при пневмонии у ребенка.
Рентгеновский снимок – обязательный метод исследования при подозрении пневмонии (воспаления легкого).
Лечение пневмонии зависит от типа микроорганизма, который способствовал ее развитию. Вирусная пневмония, которая развивается на фоне ОРВИ, считается более легкой формы. Она не требует длительного лечения и обычно проходит вместе с вирусной инфекцией. Чего нельзя сказать о бактериальной пневмонии. Ее обязательно следует лечить антибиотиками. Они помогают не только бороться с инфекцией, но и снижают температуру. Поэтому в данном случае жаропонижающие средства врач может и не назначить.
Многие родители спрашивают врачей: “А можно ли лечить пневмонию ребенка дома?”, так как не желают оставлять его одного в больнице. Биодоступность современных антибиотиков высокая, поэтому при легких формах пневмонии врач может разрешить лечить ребенка и дома, но отказываться от госпитализации, пренебрегая врачебных рекомендаций, при воспалении легких нельзя. Особенно если родители несвоевременно вызвали терапевта и пытались лечить ребенка сами, успев дать ему попробовать 2-3 вида антибиотика. В этом случае понятно, что таблетки ребенку уже не помогут, надо делать инъекции. Начатое на ранней стадии лечение воспаления легких помогает избежать тяжелых осложнений.
Очень распространённая ошибка многих родителей – самостоятельно прекращать давать ребенку антибиотики. Полечились 3- 5 дней, температуры больше нет, и перестают давать лекарства, назначенные врачом. Этого делать ни в коем случае нельзя. Если врач назначил курс антибиотиков на 10 дней, значит, принимать их нужно именно столько времени, и ни днём меньше, даже если ребенок чувствует себя уже здоровым.
Во время болезни ребенок отказывается от еды и не хочет пить. Это нормальное явление, указывающее на то, что организм “экономит” силы, чтобы бороться с недугом. Заставлять ребенка насильно кушать не нужно, а вот поить его водой надо часто и небольшими порциями. Она разжижает слизь в легких и выводит токсины из организма. Вместо воды можно ребенку дать настой шиповника, компот из сухофруктов и ягод, а также свежевыжатые соки, разбавленные водой 1:1.
В период лечения пневмонии не нужно давать ребенку аптечные общеукрепляющие витаминные или иммуномодулирующие препараты. Они только увеличивают нагрузку на печень, которая во время болезни и так страдает. После окончания приема антибиотиков врач может назначить пробиотики, восстанавливающие микрофлору кишечника, сорбенты, чтобы ускорить очищение организма от токсинов и витаминное питание.
В комнате, где лежит больной ребенок, должно быть чисто и свежо. Полезно там поставить увлажнитель воздуха, чтобы мокроты не пересыхали и не застаивались в легких, а ребенку было легче дышать. При правильном лечении пневмонии ребенок быстро восстанавливается. К нему возвращаются прежний аппетит, отличное самочувствие и хорошее настроение.
Бронхопневмония у детей ( Очаговая пневмония у детей )
Бронхопневмония у детей — самый частый вид воспаления легких, при котором образуется один или несколько небольших очагов инфильтрации. Заболевание возникает при инфицировании пневмококком, стафилококком, гемофильной палочкой. Основные симптомы очаговой пневмонии: кашель со слизисто-гнойной мокротой, повышение температуры тела, признаки общей интоксикации. Для диагностики назначается рентгенография грудной клетки, пульсоксиметрия, бактериологические и молекулярные методы исследований мокроты. Лечение состоит из антибиотикотерапии и симптоматических средств — НПВС, муколитиков, инфузионных растворов.
МКБ-10
Общие сведения
Бронхопневмония имеет второе название «очаговая пневмония» и считается наиболее распространенным вариантом воспалительного повреждения легочной ткани. Удельный вес патологии у младенцев до 1 года составляет 1,8% от всех острых респираторных болезней, 1% — в возрастной группе 1-9 лет, 0,4% — у детей старше 9 лет. Существенных половых различий среди заболевших нет, но у мальчиков воспаление протекает тяжелее. Бронхопневмония отличается сезонностью: количество случаев начинает расти с октября-ноября и достигает пика с января по март.

Причины
Этиологическая структура пневмонии зависит от возраста. В первые полгода жизни основными возбудителями являются грамотрицательные бактерии — протеи, клебсиелла, кишечная палочка, в возрастной категории от 6 месяцев до 5 лет — пневмококк (50%), гемофильная палочка (10%), стафилококки. У детей старшего возраста бронхопневмонии в основном вызваны пневмококком и пиогенным стрептококком. Развитию патологии способствуют следующие факторы риска:
- Пренатальные патологии. На первом году жизни вероятность легочного воспаления возрастает при недоношенности, низкой массе тела при рождении, интранатальной асфиксии и гипоксии. Риск пневмонии резко повышается при бронхолегочной дисплазии, врожденных пороках сердечно-сосудистой и дыхательной систем.
- Особенности строения органов дыхания. У детей ресничный эпителий легких не до конца сформирован, что затрудняет своевременное очищение дыхательных путей от бактерий и способствует застою мокроты. Узость носовых ходов и нарушения дыхания на фоне насморка обуславливают прямое проникновение микроорганизмов в бронхи при вдохах через рот.
- Хронические очаги инфекции. Дети с тонзиллитами, гайморитами, кариозными зубами больше подвержены бронхопневмониям, поскольку инфекционные агенты способны распространяться с током крови к легким, также они создают неблагоприятный преморбидный фон — постоянное вялотекущее воспаление и сопутствующее снижение иммунитета.
- Внешние воздействия. Основным экзогенным фактором считается переохлаждение ребенка, которое обычно запускает воспаление верхних дыхательных путей (риниты, синуситы, фарингиты), переходящие в бронхиты и бронхопневмонии. Пассивное курение имеет негативное влияние на легочный эпителий и снижает сопротивляемость бактериальным инфекциям.
Патогенез
Попадание бактерий в легкие происходит 2 путями: аспирация секрета носоглотки (пневмококк, Hemophilicus influenzae) или гематогенное распространение (золотистый стафилококк). Возбудители размножаются в легочной ткани ребенка, тормозят моторную активность реснитчатого эпителия и нарушают мукоцилиарный клиренс. В пораженном участке формируется воспалительный пневмонический фокус, где скапливаются лейкоциты, частицы бактерий, слизь и гной.
Микробные агенты негативно влияют на эндотелий капилляров, провоцируя местные нарушения микроциркуляции. Часть микроорганизмов и/или их токсины попадают в системный кровоток, вызывают синдром интоксикации и ухудшают общее состояние. При бронхопневмониях поражены небольшие участки легкого, поэтому выраженная недостаточность функции внешнего дыхания и изменения газового состава крови не характерны.
Классификация
По происхождению выделяют внебольничную бронхопневмонию, возникающую при бытовом инфицировании, и внутрибольничную (нозокомиальную), которая развивается спустя 2 суток и дольше после госпитализации ребенка в стационар. По клиническому течению патология имеет среднетяжелую и тяжелую степень. По длительности существуют острая (до 6 недель) и затяжная бронхопневмония (более 6 недель).
Симптомы бронхопневмонии у детей
Основной признак бронхопневмонии — респираторный синдром, который проявляется кашлем. В начале заболевания ребенка беспокоит сухое покашливание, которое довольно быстро сменяется приступами глубокого влажного кашля. При очаговом воспалении отхаркивается небольшое количество слизисто-гнойной мокроты без резкого неприятного запаха. Дети старшего возраста жалуются на тяжесть и боли в груди.
Второй типичный признак — интоксикационный синдром. У ребенка повышается температура тела до 38-39°С, фебрильная лихорадка длится больше 3 дней. Симптомы токсикоза: снижение или отсутствие аппетита, слабость и вялость, чрезмерная сонливость или бессонница. Нарушения дыхательной функции проявляются учащением дыхания — более 30 в минуту для пациентов старше 5 лет, больше 40 — в возрасте 1-5 лет, свыше 50 — до года.
Основным физикальным признаком бронхопневмонии являются влажные мелкопузырчатые хрипы над ограниченной зоной легкого, также в этом месте выслушивается ослабленное дыхание. При сочетании воспаления легких и бронхита у ребенка определяются участки жесткого дыхания, средне- и крупнопузырчатых хрипов. В ходе перкуссии иногда удается обнаружить локальное притупление звука, но из-за малых размеров очагов этот признак не имеет большой диагностической ценности.
Осложнения
Бронхопневмония редко дает негативные последствия, в сравнении в другими видами воспалительного поражения легких. Все осложнения делятся на такие группы: легочные (абсцессы, буллы), легочно-плевральные (пневмоторакс, пиопневмоторакс, плеврит), инфекционно-токсические (бактериальный шок). Наибольшая вероятность осложненного течения у детей до годовалого возраста, пациентов с иммунодефицитами и врожденными аномалиями развития легких.
Если не назначено этиотропное лечение, очаговые инфильтраты могут распространяться на другие отделы легочной ткани, вызывая сегментарную, полисегментарную и долевую пневмонии. Последняя считается самой опасной, особенно в первые 4 года жизни. В тяжелых случаях бронхопневмония может закончиться смертью ребенка. В РФ летальность на 100 тысяч детей составляет от 30 случаев в возрасте до 4 лет до около 0,8 случаев у подростков.
Диагностика
При осмотре детский пульмонолог выявляет клинические критерии очаговой пневмонии — фебрильную лихорадку, кашель с мокротой, определяет типичные физикальные отклонения при перкуссии и аускультации. Диагноз бронхопневмонии неправомочен без инструментального подтверждения, поэтому в план диагностики включаются следующие методы исследования:
- Рентгенография ОГК. Рентгенограмма в прямой и боковой проекции — основной метод визуализации пневмонических инфильтратов. Фокусы воспаления выглядят как очаги затемнения 1-2 см в диаметре, могут быть единичными и множественными. Рентгенография проводится при первичной диагностике и для контроля динамики заболевания.
- Пульсоксиметрия. Быстрый метод оценки сатурации показан детям с клиническими симптомами дыхательной недостаточности. Признаком проблемы считают значение менее 95%. Пациентам от 5 лет при расстройствах дыхания назначается спирография с оценкой ОФВ1 и индекса Тиффно.
- Исследование мокроты, смывов бронхов. Бактериоскопия с окраской по Граму показана для экспресс-диагностики бронхопневмонии, затем выполняется посев биоматериала для культивирования инфекции и установления ее антибиотикочувствительности. Более быстрая методика видового определения возбудителя — ПЦР мокроты — позволяет начать этиотропное лечение в кратчайшие сроки.
- Анализы крови. При оценке гемограммы пульмонолог обращает внимание на нейтрофильный лейкоцитоз, повышение СОЭ более 20 мм/час. Изучение уровней прокальцитонина и С-реактивного белка информативно для оценки активности бактериального воспаления. При симптомах дыхательной недостаточности анализируется газовый состав крови.
Лечение бронхопневмонии у детей
Более 80% детей с очаговыми пневмониями проходят лечение амбулаторно. Госпитализации подлежат младенцы до 6-месячного возраста, больные с тяжелым и осложненным течением заболевания, отсутствием ответа на терапию в течение 48 часов. Режим — постельный, ребенку рекомендовано обильное теплое питье и щадящая диета. Комплексное лечение бронхопневмонии требует применения нескольких групп препаратов:
- Антибиотики. Этиотропные медикаменты составляют основу терапии. Они подбираются эмпирически, схему корректируют после получения результатов бакпосева. В детской пульмонологии преимущественно используются пенициллины, цефалоспорины, макролиды. Антибиотики назначают на 7-14 суток в средних возрастных дозах.
- Жаропонижающие препараты. Лечение антипиретиками из группы нестероидных противовоспалительных средств не проводится планово. Они показаны при фебрильных судорогах, метапневмоническом плеврите, лихорадке у пациентов грудного возраста и детей, страдающих сопутствующими болезнями сердца.
- Муколитики. Отхаркивающие препараты эффективны при влажном кашле для разжижения мокроты и стимуляции ее выведения из бронхоальвеолярного дерева. Они принимаются внутрь в виде сиропов и таблеток, а для большей эффективности вводятся с помощью ингаляций непосредственно в дыхательные пути.
- Инфузионные растворы. Дезинтоксикационное лечение необходимо при тяжелом течении бронхопневмонии. Ребенку рекомендованы внутривенные вливания в объеме 30-50 мл/кг. Для инфузий используются коллоидные и кристаллоидные растворы в соотношении 1:2, в отдельных случаях применяют свежезамороженную плазму.
Прогноз и профилактика
Вовремя начатое лечение — основное условие успешного выздоровления при бронхопневмонии. У большинства детей заболевание протекает в среднетяжелой форме и заканчивается полным клиническим излечением через 2-3 недели. Менее благоприятный прогноз у больных, страдающих врожденными пороками и иммунодефицитными состояниями, у которых зачастую развиваются гнойно-деструктивные процессы в легких.
Специфическая профилактика предполагает вакцинацию от гемофильной и пневмококковой инфекции. В период сезонного роста заболеваемости нужно максимально оградить ребенка от контактов с респираторными пациентами, воздержаться от посещения мест большого скопления людей. Круглогодично рекомендованы дозированные физические нагрузки, прогулки на свежем воздухе, сбалансированное питание и другие методы укрепления иммунитета.
Симптомы и методы лечения прикорневой пневмонии у детей
Прикорневая пневмония — это воспаление легких, которое полностью охватывает легкое вместе с близлежащими тканями.
Прикорневая пневмония у детей создает немало трудностей в диагностике, поскольку вначале может протекать неспецифично и, практически, бессимптомно, а затем наступает резкое ухудшение состояния пациента вплоть до инвалидности и летального исхода.
Причины и механизм возникновения заболевания.
В норме у здорового человека в дыхательной системе благодаря серьезным защитным барьерам поддерживается стерильность. Этому способствует механизм своевременной выработки и выведения слизи, определенное строение дыхательного эпителия и, конечно же, иммунная защита. При ослаблении любого из этих механизмов стерильность нарушается, и в легкие может попасть инфекция. Оказавшись в корне легкого, инфекция вызывает воспалительный процесс, что и приводит к развитию заболевания.
Совершенно логично, что наиболее угрожаемы по развитию прикорневой пневмонии являются дети с тяжелыми хроническими заболеваниями дыхательной, иммунной, сердечно-сосудистой систем, да и просто ослабленные по каким-либо причинам малыши. К ним относятся дети, страдающие следующими патологиями:
- муковисцидозом;
- иммунодефицитами
- недоношенные и маловесные дети
- дети с врожденными пороками сердца (особенно с вовлечением правых отделов)
- дети с родовой травмой;
- дети с внутриутробной инфекцией
- дети, страдавшие хронической гипоксией внутриутробно или имевшие острую гипоксию в родах
Конечно, неблагоприятную роль играет курение кого-либо из родственников в помещении, где проживает малыш, неблагоприятная экологическая обстановка в регионе, несоблюдение санитарных норм, а также любые вредные привычки матери во время беременности.
Вызывать прикорневую пневмонию могут как бактерии (стрептококки, стафилококки, гемофильная палочка и т.д.), так и вирусы, а также хламидии, микоплазмы и грибковая инфекция.
Особенности и виды прикорневой пневмонии
Особенность патологии заключается в том, что некоторое время она может протекать практически бессимптомно, хотя на самом деле в легких уже развивается обширный патологический процесс. На первых порах тяжесть состояния может не соответствовать тяжести реальных изменений.
Имеются неспецифические жалобы на слабость, повышенную утомляемость, небольшой сухой кашель. Температура может некоторое время оставаться в пределах нормы. Затем состояние прогрессивно ухудшается нарастает одышка, разворачивается картина дыхательной недостаточности.
Однако заболевание может и сразу проявиться ярко (высокая температура тела, частый сухой малопродуктивный кашель, одышка, выраженные симптомы интоксикации).
У младенцев нужно обращать внимание на следующие признаки:
- вялое сосание;
- учащение дыхания;
- во время еды синеет носогубный треугольник;
- чрезмерная вялость или гипервозбудимость;
- втяжение уступчивых мест грудной клетки в положении лежа.
У детей до семилетнего возраста прикорневая пневмония обычно является осложнением ОРВИ, во время которого происходит проникновение инфекции в нижние отделы дыхательной системы.
Диагностика прикорневой пневмонии у детей
Прикорневая пневмония бывает трех видов:
- правосторонняя. Данный вид патологии встречается чаще всего из-за особенностей строения прикорневой части правого легкого. Она имеет большую ширину и незначительную длину, благодаря чему бактериальной инфекции легко проникать в ткани;
- левосторонняя. Встречается нечасто, поскольку особая узкая и длинная форма левого легкого не позволяет большинству патологических микроорганизмов проникать внутрь тканей;
- двусторонняя. Данный вид заболевания встречается крайне редко и характеризуется воспалением обоих легких одновременно. Обычно такая патология возникает вследствие длительного отсутствия терапии правосторонней пневмонии, и инфекция из правого легкого перемещается в левое.
К сожалению, при обычном осмотре и аускультации (выслушивании фонендоскопом) выявить прикорневую пневмонию практически невозможно, так как классическая картина хрипов практически отсутствует. Более эффективным методом диагностики является рентгенограмма органов грудной клетки, а еще информативнее – КТ. Характерная картина на КТ позволяет подтвердить или опровергнуть данный диагноз.
Дополнительно, чтобы оценить состояние больного, назначается:
- биохимический и клинический анализы крови ( с СРБ и СОЭ), общий анализ мочи
- определение имеющихся антител к возбудителям методами серологических реакций и ПЦР;
- иногда требуется посев бронхиальных смывов
- исследование на туберкулез
Лечение прикорневой пневмонии у детей
Диагностикой и лечением малышей с подозрением на прикорневую пневмонию занимаются пульмонолог. В большинстве случаев терапия проводится в стационаре. Однако на начальной стадии развития заболевания, при возможности соблюдения всех рекомендаций, допускается лечение ребенка в домашних условиях.
Терапия прикорневой пневмонии предполагает обязательный прием антибиотиков. Вначале назначается современный антибиотик широкого спектра действия. Если в первые 2 дня применения лекарств не наблюдается улучшения самочувствия, терапия корректируется. Чаще всего основным антибиотиком для детей с 12 лет выступают лекарства на основе цефтриаксона.
Активно осуществляют внутривенное введение коллоидных и кристаллоидных растворов, тем самым, проводя дезинтоксикацию, обеспечивая ткани кислородом и питательными веществами, улучшая микроциркуляцию, восстанавливая водно-электролитный баланс.
Также обязательно назначаются отхаркивающие, мокроторазжижающие и бронхорасширяющие препараты. Часто дополняют лечение энтеросорбентами и гепатопротекторами.
После улучшения состояния назначается лечебная гимнастика, массаж, физиотерапия и мероприятия по укреплению иммунитета.
Видео


* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!
Пневмония у детей
Огромное спасибо замечательному доктору гинекологу Виктории Викторовне за отличный, очень грамотный, очень профессиональный и очень душевный прием. Я получила рекомендации по лечению и профилактике.
Рекомендую всем женщинам посетить этого замечательного доктора.
Я мама 9 лет. дочери. Были на приеме у Игнатьевой Ольги Николаевны. Понравилось отношение внимательное к нам. Все назначения подробные и адекватные. Очень понравился доктор. Однозначно будем ходить. Профессионал.
Автор:
Игнатьева Ольга Николаевна
Педиатр, кандидат медицинских наук

Пневмония у детей является довольно распространенным заболеванием, особенно в младшем возрасте, когда иммунная система еще не полностью развита. Речь идет о легочной инфекции, вызванной бактериями, грибками или вирусами. Важно, проводить правильную профилактику инфекций, и быть внимательным к первым симптомам болезни, которые возникают у маленьких детей. В настоящее время существует высокоэффективное лечение пневмонии, но, несмотря на это, возможны серьезные и опасные осложнения.
Бактериальная пневмония характеризуется внезапным началом с лихорадкой, респираторным дистрессом, болью в груди и ухудшением общего состояния. Симптомы варьируются в зависимости от возраста пациента. Среди заболеваний органов дыхания, пневмония – важнейшая отдельно взятая причина детской смертности во всем мире, которая уносит жизни примерно 1,1 млн. пациентов до 5-летнего возраста.
Общие сведения

Инфекция распространяется несколькими путями:
· аэрогенным – с каплями слюны, пыли, загрязненного воздуха;
· гематогенным или лимфогенным – при наличии очагов хронических инфекций в организме;
· от матери к плоду в утробе матери или во время родов.
При сочетании нескольких факторов практически любая инфекция, попавшая в бронхи или легкие, может свободно размножаться и активно развиваться.
Среди осложнений, возникающих на фоне пневмонии у детей, выделяют легочные и внелегочные:
· острая дыхательная недостаточность;
· абсцесс, отек и ателектаз легких;
· сердечно-сосудистая и почечная недостаточность;
· септикопиемия и сепсис.
Ранняя диагностика и лечение пневмонии у детей могут предотвратить развитие осложнений. Предупредить заболевания можно с помощью простых мер.
Причины развития пневмонии

Пневмонии развиваются при проникновении патогена в легочную ткань вследствие аспирации из носа или глотки, при вдыхании или через кровь.
Причины воспаления легких у детей:
· острые респираторные инфекции;
· обструкция дыхательных путей (включая инородное тело);
· переохлаждение или перегрев;
· аспирация жидкости в легкие;
· хронические респираторные заболевания;
В группе риска находятся дети в возрасте до 2 лет, рожденные раньше срока, с низким весом, с врожденными дефектами (расщелина неба). Более других развитию пневмонию подвержены пациенты, страдающие от судорог или церебрального паралича, дети с врожденными патологиями сердца и легких, со слабой иммунной системой, после недавно проведенной операции или полученной травмы. Вирус гриппа, ветряная оспа, корь или кашель являются распространенной причиной пневмонии у младенцев и детей до 5 лет.
Начальным фактором, вызывающим воспаление в легких, является инфекция. В патогенезе как односторонней, так и двусторонней пневмонии важную роль играет сочетание нескольких факторов:
· снижение местного бронхолегочного иммунитета;
· нарушение мукоцилиарного транспорта;
· вязкая слизь в легких и бронхах;
· увеличение или ослабление кашлевого рефлекса;
· застой венозной крови в легочном кровообращении.
Среди предрасполагающих факторов следует выделить возрастные особенности становления иммунной и легочной системы, а также ЛОР-органов растущего организма. Влияние на течение болезни оказывают климатогеографические, социальные, медико-биологические и техногенные факторы риска. Врачи сходятся во мнении, что развитие и течение болезни зависит от возраста, условий инфицирования, предшествующей антибактериальной терапии и наличия сопутствующих патологий. Значение имеет состояние здоровья матери и питание ребенка.
Классификация пневмонии

Типы пневмонии классифицируются в зависимости от причины. Принимается во внимание тип вовлеченного микроорганизма, место, где ребенок был заражен, и то, как произошло заражение. По условиям инфицирования выделяют госпитальную (внутрибольничную), внутриутробную и внебольничную пневмонию у детей. Чаще всего встречается последний тип болезни, которая развивается в домашних условиях преимущественно на фоне ОРВИ.
Типы пневмонии у детей в соответствии с классификацией, которая используется в клинической практике:
· Очаговая. Очаг инфильтрации имеет диаметр от 0,5 до 1 см. Отдельные участки инфильтрации могут сливаться, что приводит к образованию большого очага.
· Сегментарная. В воспалительный процесс может вовлекаться целый сегмент легкого. Имеет затяжной характер и часто осложняется фиброзом или деформирующим бронхитом.
· Крупозная. Характеризуется гиперергическим воспалительным процессом, который затрагивает плевральную область.
· Интерстициальная. Сопровождается пролиферацией и инфильтрацией соединительной ткани. Развивается при поражении грибами, вирусами и пневмоцистами.
По степени тяжести течения болезни различают осложненную и не осложненную пневмонию. При развитии осложнений наблюдается отек легких, легочная недостаточность, плеврит или абсцесс. Не исключены сердечно-сосудистые нарушения.
По течению выделяют затяжную и острую пневмонию у детей. Во втором случае болезнь разрешается в течение 4-6 недель. При затяжной форме воспалительный процесс сохраняется более полутора месяцев. По этиологии выделяют грибковую, бактериальную, вирусную и паразитарную пневмонию.
Клиническая классификация детской пневмонии важна для врачей, потому как, зная место и время заражения ребенка, можно определить форму возбудителя, вызвавшего пневмонию, и, соответственно, назначить эффективное лечение.
Симптомы пневмонии у детей

Признаки пневмонии у ребенка могут возникнуть через несколько дней после контакта с инфекционным агентом. Заболевание характеризуется очаговыми поражениями легких и внутриальвеолярной экссудацией. Это проявляется интоксикацией организма и респираторными нарушениями, а также физикальными изменениями со стороны легких, что сопровождается появлением тени на рентгенограмме грудной клетки.
При появлении следующих симптомов воспаления легких у детей 2-3 лет требуется врачебная консультация:
· температура выше 38 градусов;
· кашель с выделением мокроты;
· отсутствие аппетита и слабость;
· быстрое и короткое дыхание, одышка;
· рвота при кашле или глотании;
· синеватый оттенок носогубного треугольника.
Симптомы пневмонии у детей в 4 года и в 5 лет характеризуются более выраженной клинической картиной. Присутствует плаксивость и плохое настроение. Кожный покров, как правило, бледный. Отмечается увеличение температуры тела до 39-40 градусов, учащается сердцебиение. Кашель сначала сухой. Затем начинает отходить мокрота. Также имеют место расстройства системы пищеварения (срыгивание, рвота, понос).
Симптомы у детей старше 5 лет:
· сильный кашель, боль в груди;
· хрипы, одышка (более 28 в минуту);
· головные и мышечные боли;
· сонливость и слабость.
Если патологический процесс распространяется на оба легких, тогда присоединяется головная боль и головокружение, судороги и менингеальные симптомы. Важно, чтобы ребенка осмотрел педиатр при выявлении признаков пневмонии, что необходимо для своевременного лечения.
Также пневмония может протекать у ребенка без температуры. В таком случае родители принимают заболевание за ОРВИ и не принимают необходимые лечебные меры, пытаясь вылечить больного самостоятельно. Это чревато развитием осложнений. Именно поэтому при появлении признаков простуды рекомендуется проконсультироваться с врачом.
Не исключены бессимптомные пневмонии у ребенка, которые называются скрытыми. Такое состояние проявляется прогрессирующим уменьшением массы тела и появлением одышки даже при незначительной физической активности. Лицо становится бледным. Но на щеках появляются красные пятна. При вдохе и выдохе присутствуют свистящие звуки. Скрытая пневмония протекает без кашля у ребенка, что ставит в заблуждение родителей.
Диагностика пневмонии

Диагностировать легочную инфекцию не просто, т. к. симптоматика имеет схожесть с простудными заболеваниями. Любые признаки простуды должны быть проанализированы педиатром, поскольку есть вероятность того, что ОРВИ или грипп перерастет в пневмонию.
При наружном осмотре врач обращает внимание на дыхательные движения грудной клетки. При перкуссии (простукивании пальцами) грудной клетки над пораженными участками легких наблюдается специфически укороченный ударный звук, указывающий на уплотнение легочной ткани.
Основные направления диагностики пневмонии у детей:
· педиатр проводит физический осмотр, внимательно прослушивая легкие с помощью стетоскопа;
· назначается рентген грудной клетки для анализа состояния легких;
· с помощью пульсоксиметрии измеряется уровень кислорода в крови.
Постановка диагноза пневмонии у детей осуществляется на основании клинических проявлений и инфильтрата, наблюдаемого на рентгенографии грудной клетки. Когда есть подозрение на пневмонию, а рентгенография грудной клетки не обнаруживает инфильтрат, рекомендуется компьютерная томография (КТ) или повторная рентгенография грудной клетки в течение 24-48 часов.
Для подтверждения диагноза и определения типа возбудителя необходимо провести дополнительные методы исследования:
· общий анализ крови и мочи;
· микроскопия и бактериологическое исследование мокроты;
· биохимический анализ крови;
· серологическое исследование крови и мокроты;
· ультразвуковое исследование грудной клетки.
Необходимость других методов определяется врачом, исходя из тяжести пневмонии и наличия ее осложнений. Степень прогрессирования пневмонии оценивается с использованием различных клинических и лабораторных факторов.
Лечение пневмонии у детей

Существует несколько методов терапии воспаления легких, которые направлены на облегчение симптомов и нейтрализацию присутствующей инфекции. При двустороннем воспалении легких у детей рекомендуется срочная госпитализация в стационар, а в тяжелых случаях – в отделение интенсивной терапии.
Для лечения пневмонии у детей проводится:
· устранение инфекционно-воспалительного процесса в легких;
· устранение дыхательной недостаточности.
Этиологическое лечение проводится сразу после поступления в стационар, после взятия проб биоматериала для бактериологического исследования.
На сегодняшний день для лечения пневмонии у детей решено использовать пошаговую антибактериальную терапию:
· для улучшения состояния назначают антибиотики парентерально (внутривенно, внутримышечно), затем перорально;
· детоксикацию проводят капельными парентеральными кристаллоидами, глюкозо-физиологическим раствором, диуретическими препаратами;
· при необходимости для коррекции состава газа в крови (при респираторном алкалозе) назначают кислородную терапию, а в тяжелых случаях подключают к устройству искусственной вентиляции легких;
· для улучшения оттока мокроты из легких назначают бронходилататоры;
· при постоянном сухом кашле назначаются противокашлевые средства.
После нормализации температуры тела рекомендуется провести курс массажа, физиотерапевтические процедуры, лечебную гимнастику.
Даже при высокой вероятности бактериальной инфекции требуется время, чтобы идентифицировать вовлеченные бактерии и выбрать лучший антибиотик для ее устранения. При вирусных пневмониях могут использоваться специфические противовирусные препараты. Если возбудителем является грибок, тогда врач прописывает антимикотические препараты. Для повышения эффективности лечения врач может порекомендовать использовать небулайзер.
Прогноз и профилактика
Лучшее лечение пневмонии – профилактика. Вакцины доступны для детей с двух месяцев. Важно заботиться о рационе больного пневмонией. При лечении рекомендуется отдых, постельный режим и обильное питье, чтобы предотвратить обезвоживание организма малыша после образования большого количества слизи и вследствие повышенного потоотделения.
Обычно в начале заболевания у детей наблюдается потеря аппетита, но по мере выздоровления он нормализуется. Рекомендуется здоровая и полноценная диета, чтобы избежать дефицита питания, который может привести к другим расстройствам организма.
Необходимо контролировать среду, в которой находится пациент, будь то в медицинском учреждении или дома. Следует избегать присутствия дыма (например, табака) или других раздражающих легкие веществ, способных усугубить состояние.
После выписки из больницы детям требуется диспансерное наблюдение и реабилитационные мероприятия. Также рекомендовано строгое соблюдение рекомендаций врача после выздоровления, правильный режим дня, умеренный прием витаминов в качестве профилактики. Дозированные физические нагрузки способствуют общему выздоровлению детей и могут предотвратить рецидив пневмонии.
Пневмония у детей – лечение клинике «РебенОК» в Москве

В нашем медицинском центре работают педиатры, которые имеют большой практический опыт. Лечение пневмонии у детей проводится после подтверждения диагноза и определения типа возбудителя, что позволяет получить быстрый результат. Компетентные специалисты определяют симптомы скрытой пневмонии у детей, которая протекает без температуры и хрипов.
При появлении признаков простуды рекомендуется обратиться к педиатру, чтобы исключить наличие пневмонии или же предотвратить развитие заболевания. Мы используем современное диагностическое оборудование и назначаем лечение в соответствии с международными протоколами, учитывая индивидуальные особенности пациента.
Литература:
1. Ержанова Г.Е. Пневмонии у детей // Вестник казахского национального медицинского института, 2014. URL: https://cyberleninka.ru/article/n/pnevmonii-u-detey (дата обращения: 02.09.2021)
2. Сергеева Е.В., Петрова С.И. Внебольничная пневмония у детей. Современные особенности // Журнал «Педиатр», 2016. URL: https://cyberleninka.ru/article/n/vnebolnichnaya-pnevmoniya-u-detey-sovremennye-osobennosti (дата обращения: 02.09.2021)
3. Геппе Н.А., Козлова Л.В., Кондюрина Е.Г. Внебольничная пневмония у детей // Клиническое руководство «Московское общество детских врачей», 2020. URL: http://pulmodeti.ru/wp-content/uploads/Vnebolnichnaya.pdf (дата обращения: 02.09.2021)
4. Петченко А.И., Лучанинова В.Н., Кныш С.В. Возрастные особенности течения внебольничной пневмонии у детей // Журнал «Фундаментальные исследования» №2, 2014. URL: https://fundamental-research.ru/ru/article/view?id=33563 (дата обращения: 02.09.2021)
5. Какеева А.А., Боконбаева С.Д., Джанабилова Г.А. Этиологическая структура внебольничных пневмоний у детей раннего возраста // Журнал «Современные проблемы науки и образования» №3, 2021. URL: https://science-education.ru/ru/article/view?id=30897 (дата обращения: 02.09.2021)
Статья не заменяет прием врача. Обязательно проконсультируйтесь со специалистом, который определит диапозон и назначит лечение.
Современные подходы к лечению пневмонии
Пневмония – острое инфекционное заболевание, при котором в легочной ткани возникает воспалительный процесс. Для лечения воспаления лёгких в Юсуповской больнице созданы все условия. Пациентов с лёгкой или средней степени тяжести госпитализируют в клинику терапии. При тяжёлом течении воспаления лёгких пациентов лечат в отделении реанимации и интенсивной терапии.
Врачи применяют современные методы диагностики, используют новейшую аппаратуру ведущих американских, японских и европейских производителей. Использование инновационных методик лабораторной диагностики позволяет установить тяжесть течения пневмонии, изменения в других органах и системах, вызванные патологическим процессом. Пульмонологи назначают эффективные препараты, обладающие минимальным спектром побочных эффектов.
Врачи индивидуально относятся к лечению каждого пациента. Тяжёлые случаи пневмонии обсуждают на заседании экспертного Совета с участием профессоров и врачей высшей категории. При наличии показаний пациентам выполняют искусственную вентиляцию лёгких с помощью стационарных или переносных аппаратов экспертного класса.
Причины пневмонии у детей
Подавляющее большинство внебольничных пневмоний у детей является результатом активации эндогенной бактериальной флоры носоглотки. Практически здоровые дети часто являются носителями пневмококков, гемофильной палочки или микоплазмы, хламидии пневмонии, различных стафилококков. При охлаждении или острой респираторной вирусной эти микроорганизмы активизируются и приводят к развитию воспаления лёгких. Иногда микроорганизмы попадают в дыхательные пути извне.
У детей до года возбудителями пневмоний, протекающих без высокой температуры, но с упорным кашлем, является хламидия трахоматис. Аспирационные пневмонии могут развиться у детей раннего возраста. Они в большинстве случаев обусловлены рвотой и срыгиванием. В желудочном содержимом выявляют грамотрицательную флору, которая, попадая в лёгкие, вызывает воспалительный процесс. Тяжелые пневмонии у детей вызывают ассоциации различных микроорганизмов.
Вирусная пневмония возникает при гриппе и бронхиолите. Диагноз вирусной пневмонии врачи Юсуповской больницы ставят при выявлении на рентгенограмме неоднородной пневмонической тени без чётких контуров, сегментарных неплотных теней, которые быстро исчезают без лечения, отсутствии типичных для бактериальной пневмонии изменений в периферической крови и неэффективности лечения антибиотиками.
Виды воспаления лёгких у детей
Различают следующие виды пневмонии у детей:
- очаговую – на рентгенограмме определяются очаги чаще размером 1 см и более;
- очагово-сливную – имеют место инфильтративные изменения в нескольких сегментах или во всей доле лёгкого, на фоне которых видны более плотные участки инфильтрации или деструкции;
- сегментарную – в патологический процесс вовлекается весь сегмент, который находится в состоянии ателектаза (спадения)или пониженной вентиляции.
Затяжные пневмонии диагностируют при отсутствии разрешения пневмонического процесса в сроки от 1,5 до 6 месяцев от начала заболевания. Если у ребёнка воспаление лёгких многократно повторяется, врачи проводят обследование на наличие иммунодефицитного состояния, муковисцидоза, хронической аспирации пищи.
Симптомы пневмонии у детей
Пневмония проявляется общей реакцией организма на инфекцию. У детей возникают признаки интоксикации – общая слабость, заторможенность, ухудшение аппетита, повышение температуры тела. Кашель сначала сухой, затем становится влажным, с выделением мокроты. В лёгких при физикальном исследовании педиатры выявляют следующие изменения:
- отставание грудной клетки на стороне поражения в акте дыхания;
- укорочение перкуторного звука;
- ослабленное дыхание, хрипы, крепитации.
Дыхание при воспалении лёгких у ребёнка учащается. Объективные признаки воспаления лёгких у детей 1 года не позволяют установить диагноз без рентгенографии грудной клетки. Пульмонологи видят на рентгенограммах инфильтративные затемнения в лёгких, обусловленные заполнением альвеол экссудатом. У детей, страдающих воспалением лёгких, часто развивается дыхательная недостаточность.
Основой клинической диагностики воспаления лёгких у детей является общая симптоматика. Детей, страдающих острыми респираторно-вирусными заболеваниями, независимо от уровня температуры и при отсутствии обструкции направляют в стационар в случае наличия следующих симптомов:
- учащение дыхания (60 раз в минуту у детей первых месяцев жизни, 50дыханий в минуту у детей 2 от 2 месяцев до года, 40 – детей от 1года до 4 лет);
- стонущее (кряхтящее) дыхание;
- втяжение межреберных промежутков;
- цианоз (синюшность) носогубного треугольника;
Заподозрить пневмонию можно в том случае, когда у ребёнка температура 38° C держится дольше 3 дней, определяются локальные физикальные признаки воспаления лёгких, асимметрия хрипов. Этим детям делают анализ крови, направляют на рентгенографию. Исключают пневмонию у детей с острой вирусной инфекцией и признаками бронхиальной обструкции, если у них определяют асимметрию хрипов и воспалительные изменения в общем анализе крови.
Лечение пневмонии у детей
При подозрении на пневмонию детей до 6 месяцев обязательно госпитализируют в стационар. Если симптомы воспаления лёгких выявляют у детей 1 года, их при наличии условий лечат амбулаторно. Врачи Юсуповской больницы придерживаются следующих принципов при назначении антибактериальной терапии пневмонии:
- антибиотики при тяжёлом состоянии пациента или назначают незамедлительно, при сомнении в наличии воспаления лёгких решение принимают после рентгенографии;
- при подозрении на бактериальную природу пневмонии назначают «защищённые» бета-лактамы (амоксиклав, аугментин) или цефалоспорины II поколения;
- лечение атипичных пневмоний начинают современными макролидами (макропеном, сумамедом, кларитромицином);
- макролидные антибиотики не назначают в качестве препаратов первого ряда при обычных пневмониях.
Если в течение 36-48 часов при нетяжёлой и 72 часов при тяжёлой пневмонии не удаётся достичь выраженного клинического эффекта от антибиотиков первого ряда или развиваются нежелательные побочные реакции, назначают альтернативные препараты. При неосложнённых нетяжёлых воспалениях лёгких детям дают антибиотики внутрь в виде таблеток или суспензий. Если во время стартовой терапии антибиотики вводились внутримышечно или внутривенно, после улучшении состояния пациента и снижения температуры переходят на пероральный приём этих же препаратов. После курса антибактериальной терапии детям для восстановления микрофлоры кишечника обязательно назначают биопрепараты.
При лечении воспаления лёгких у детей важно соблюдать водный режим. Ребёнку с пневмонией дают пить жидкость из расчёта 140-150 мл/кг массы. Детям полезны глюкозо-солевые растворы (регидрон, оралит), овощные и фруктовые отвары. В помещении, где находится ребёнок, должен быть прохладный, увлажнённый воздух. Детям преимущественно не назначают жаропонижающие средства, поскольку они могут затруднить оценку эффективности антибактериальной терапии. Исключение составляют дети с сопутствующими заболеваниями.
Медикаментозную терапию лихорадки проводят при наличии следующих показаний:
- гипертермия до 38°С у детей младше 3 месяцев, у которых ранее имели место судороги при высокой температуре;
- температура тела выше 39°С;
- мышечная ломота или сильная головная боль.
Если у ребёнка «красный» тип лихорадки (горячие конечности, чувство жара, покраснение лица), снижение температуры тела начинают с методов физического охлаждения. Тело малыша обтирают водой 30-32°С в течение 5 минут. После обтирания его не следует укутывать. Процедуру повторяют 3-4 раза каждые 30 минут. При отсутствии эффекта от физических методов детям для медикаментозного снижения температуры назначают парацетамол.
При наличии у ребёнка лихорадки «бледного» типа, проявляющейся ознобом, бледностью и мраморностью кожных покровов, холодными конечностями, физические методы охлаждения не применяют. Детям вводят сосудорасширяющие препараты: никотиновую кислоту, дибазол, папаверин. При появлении чувства жара, потеплении конечностей назначают возрастную дозу парацетамола.
При наличии у ребёнка мучительного или упорного кашля педиатры широко используют мукорегуляторные средства: отхаркивающие (облегчающие эвакуацию мокроты) и муколитические (разжижающие мокроту) препараты. К отхаркивающим средствам относятся микстуры на основе настоя корня алтея с добавлением калия иодида и натрия бензоата, нашатырно-анисовых капель. Муколитическое действие оказывают производные алкалоида вазицина (мукосолван, бромгексин, бизолвон).
Карбоцистеины (мукодин, мукопронт, бронкатар) обладают одновременно муколитическим и мукорегулирующим эффектом. Под их действием происходит регенерация слизистой оболочки бронхов, восстанавливается её структура. Детям для улучшения отхождения мокроты дают пить настои трав (подорожника, крапивы, мать-и-мачехи, корня солодки, корня ипекакуаны, плода аниса). Назначают фитотерапевтические препараты: эвкабал, мукалтин. Хорошим муколитическим эффектом обладают ингаляции тёплой водой или 2 %-ным раствором натрия гидрокарбоната. Их детям делают с помощью небулайзера.
При наличии признаков пневмонии детям назначают физиотерапевтические процедуры: СВЧ, индуктотермию, электрофорез с 3%-ным раствором калия йодида. Сразу же после нормализации температуры делают массаж и проводят лечебную физкультуру.
В стационаре детей с воспалением лёгких помещают в отдельный бокс. Во избежание перекрестной инфекции детей выписывают сразу же по достижении клинического эффекта проводимой терапии. Сохранение хрипов в лёгких, увеличенной скорости оседания эритроцитов или остаточных рентгенологических изменений не является противопоказанием к выписке ребёнка.
Профилактика пневмонии у детей заключается в организации сбалансированного питания, улучшении экологии помещений, закаливании. Для профилактики воспаления лёгких применяют конъюгированную вакцину против гемофильной палочки, пневмококка. Вакцинопрофилактика гриппа позволяет предотвратить вирусную пневмонию.
Получить консультацию пульмонолога можно, записавшись на приём по телефону. Контакт-центр Юсуповской больницы работает круглосуточно 7 дней в неделю. Клиника принимает пациентов возраста 18+.
Пневмония у детей: самое важное
Пневмония – это воспаление лёгочной ткани. Пневмония может быть вызвана бактериями, вирусами, грибками или паразитами. Вирусы обычно являются причиной пневмонии у детей. У детей с вирусной пневмонией также может развиться бактериальная пневмония. Часто пневмония начинается после инфекции верхних дыхательных путей (носа и горла). Воспалительный процес, вызывающий накопление жидкости в легких, может приводить к нарушению дыхания. Пневмония может также развиться при попадании инородного тела или вещества, например пищи или желудочной кислоты, со вдохом в легкие.
Что может увеличить риск развития пневмонии у ребенка?
- Преждевременные роды
- Пассивное курение
- Астма или некоторые генетические нарушения, такие как серповидноклеточная анемия
- Пороки сердца, такие как дефект межжелудочковой перегородки (VSD), дефект межпредсердной перегородки (ASD) или открытый артериальный проток (PDA)
- Плохое питание
- Слабая иммунная система
- Продолжительное пребывание в людном месте, например в детском саду
Каковы признаки и симптомы пневмонии?
Признаки и симптомы зависят от возраста вашего ребенка и причины, которая вызвала пневмонию. Признаки и симптомы бактериальной пневмонии обычно проявляются быстрее, чем при вирусной пневмонии. У вашего ребенка может быть любое из ниже перечисленного:
- Лихорадка или озноб
- Кашель или проблемы с дыханием
- Боль в груди, когда ваш ребенок кашляет или глубоко дышит
- Боли в животе возле ребер
- Плохой аппетит
- Плач интенсивнее или продолжительнее, чем обычно, также ребенок может стать более раздражительный или суетливый, чем обычно
- Бледные или голубоватые губы, ногти на руках или ногах
Как заподозрить, что у ребенка проблемы с дыханием?
- Ноздри ребенка открываются шире во время вдоха.
- Кожа ребенка в межреберных промежутках и в районе шеи втягивается при каждом вдохе.
- Ребенок хрипит, вы можете услышать сильный шум, когда он совершает вдох.
- Учащенное дыхание:
- Более 60 вдохов в 1 минуту для новорожденных и детей в возрасте до 2 месяцев
- Более 50 вдохов в минуту для ребенка от 2 до 12 месяцев
- Более 40 вдохов в минуту для ребенка 1-5 лет
- Более 20 вдохов в 1 минуту для ребенка старше 5 лет
Как диагностируется пневмония?
При осмотре вашего ребенка врач для начала послушает его легкие. Вашему ребенку может также потребоваться любое из следующего:
- Рентген грудной клетки может показать наличие воспалительного процесса инфекции в легких вашего ребенка.
- Анализ крови может показать признаки вирусной или бактериальной инфекции, которая вызывала пневмонию у вашего ребенка.
- Анализ мокроты и ее микробиологическое исследование, которое может выявить микроорганизм, ставший причиной развития болезни вашего ребенка. Данное исследование может помочь врачу выбрать лучшее лекарство для лечения инфекции.
- Пульсоксиметрия измеряет количество кислорода в крови вашего ребенка.
Как лечится пневмония?
Если у вашего ребенка тяжелая пневмония, врач порекомендует остаться в больнице для лечения. Проблемы с дыханием, обезвоживание, высокая температура и потребность в кислороде являются вескими причинами для того, чтобы остаться в больнице.
Антибиотики могут быть назначены, если у вашего ребенка бактериальная пневмония.
Нестероидные противовоспалительные средства (НПВС), такие как ибупрофен, помогают уменьшить отечность, боль и жар. Это лекарство доступно без рецепта.
Если ваш ребенок принимает лекарства для разжижения крови, всегда спрашивайте, безопасны ли НПВС для него. Всегда читайте инструкцию к лекарству и следуйте ей. Не давайте эти лекарства детям в возрасте до 6 месяцев без рекомендаций от врача вашего ребенка. Ацетаминофен (парацетамол) уменьшает боль и жар. Это лекарство доступно без рецепта. Спросите Вашего врача о дозе лекарства, необходимой вашему ребенку, и как часто надо его давать. Следуй указаниям. Прочитайте инструкцию всех других лекарств, которые использует ваш ребенок, чтобы узнать, не содержат ли они также ацетаминофен, или спросите врача или фармацевта.
Вашему ребенку может потребоваться дополнительный кислород, если уровень кислорода в крови ниже, чем должен быть. Ваш ребенок может получать кислород через маску, надетую на его нос и рот, или через маленькие трубки, помещенные в его ноздри. Перед тем как снять маску или кислородную трубку, проконсультируйтесь с врачом вашего ребенка.
Как я могу управлять симптомами моего ребенка?
Пусть ваш ребенок отдыхает и спит как можно дольше, если у него отмечается повышенная утомляемость. Отдых и сон помогают организму ребенка быстрее выздороветь.
Давайте вашему ребенку пить столько жидкости, сколько вам рекомендует ваш врач. Потребление достаточного количества жидкости поможет вашему ребенку избавиться от мокроты и не даст наступить обезвоживанию организма. Спросите вашего врача, сколько жидкости должен пить ваш ребенок каждый день и какие жидкости лучше всего подходят для питья. Врач может порекомендовать воду, морс, яблочный сок, кисель, компот, бульон.
Используйте увлажнитель, чтобы увеличить влажность воздуха в вашем доме. Это может облегчить дыхание вашего ребенка и уменьшить кашель.
Как можно предотвратить воспаление легких?
Не позволяйте никому курить возле вашего ребенка. Дым может усилить кашель или нарушить дыхание вашего ребенка.
Сделайте все необходимые прививки своему ребенку. Вакцины защищают от вирусов или бактерий, вызывающих такие инфекции, как грипп, коклюш и пневмония. Доступны вакцины от гемофильной инфекции и пневмококка.
Соблюдайте гигиену и меры по предотвращению распространение микробов. Часто мойте руки, мойте руки с мылом, чтобы предотвратить распространение микробов. Не позволяйте своему ребенку делиться едой, напитками или посудой с другими.
Держите вашего ребенка подальше от других людей, которые имеют симптомы респираторной инфекции, такие как боль в горле или кашель.
Когда мне следует немедленно обратиться за медицинской помощью?


