Туберкулез поджелудочной железы: симптомы, диагностика, лечение, риски
Нарушается при туберкулезе и функция поджелудочной железы. При обследовании значительной группы больных мы могли еще в 1936 г. установить при эволютивных формах процесса порой значительные расстройства углеводного обмена. В таких случаях имеется наклонность к гипогликемии, повышается содержание молочной кислоты в крови и пировиноградной кислоты в моче, замедляется снижение сахарной кривой при нагрузке глюкозой и галактозой, уменьшается коэффициент использования углеводов и уровень гликогена в тканях, т. е. наблюдается картина гипоинсулинемии или скрытого субклинического диабета.
Эндокринные дисфункции при туберкулезе имеют сопряженный характер и поэтому при исследовании гормонального профиля больных с развитыми формами процесса удается часто обнаружить выраженную в той или иной форме и степени плюригландулярную недостаточность, например гипофункцию гипофизарно-адреналовой системы, щитовидной и поджелудочной желез и др.
При туберкулезе страдает функция печени прежде всего в связи с интоксикацией и нарушением общих регуляторных процессов в организме, а также вследствие развития в ней цирроза, амилоидоза, жировой инфильтрации, редко специфического процесса. В результате нарушается способность печени расщеплять и ассимилировать белки, жиры, углеводы, а также страдают ее обезвреживающая и выделительная (функции. Для выявления этих расстройств предложено около 500 различных проб.
Высокую степень информации о функциональном состоянии печени удается получить при определении активности различных сывороточных ферментов. Поглотительная и выделительная функции печени могут быть изучены по данным бромсульфалеиновой пробы и гепатографии с помощью радиоактивного бенгальского розового I131.
При пункционной биопсии печени иногда удается обнаружить туберкулезные бугорки, а также скопления клеточных инфильтратов, или так называемые ретотелиальные узелки (по терминологии Hamperl), и неспецифические изменения (элементы жировой инфильтрации, фиброза, амилоида, явления гидропического перерождения, формирование «баллонных» клеток).
О морфологической структуре печени можно отчасти судить и по данным эхогепатографии, основанной на учете степени отражения ультразвуковых колебаний органов или тканей с различной акустической сопротивляемостью.
Комплексное клинико-лабораторное исследование 286 больных различными формами туберкулеза легких, проведенное в нашей клинике А. Г. Гольдман (1968), у части из них выявило различного рода нарушения функции печени и морфологические изменения в ней, причем нередко даже при отсутствии клинических симптомов. Частота этих нарушений зависит не столько от клинической формы туберкулеза легких, сколько от его давности, т. е. от длительности специфической интоксикации. У некоторых больных при применении туберкулостатических препаратов возникают диспепсические расстройства, клинико-лабораторные симптомы лекарственного гепатита. Однако следует иметь в виду, что у больных туберкулезом может развиться сывороточный и инфекционный гепатит, не связанный с приемом антибактериальных, в том числе так называемых гепатотоксических, средств (рифампицин, пиразинамид и др.). Недаром после организации централизованной стерилизации игл и шприцев частота гепатита в лечебных учреждениях резко снижается. В этом мы могли убедиться на опыте нашей и других клиник.
У части больных туберкулезом нарушается желудочная секреция. При очаговом, подостром диссеминироваином, инфильтративном процессах она нередко повышена. У больных хроническими формами, в особенности фиброзно-кавернозным туберкулезом легких, секреция и кислотность желудочного сока, наоборот, понижены вплоть до полной ахилии.
При туберкулезном мезадените Ф. Л. Элинсон (1967) наблюдала повышенную кислотность желудочного сока и его гиперсекрецию, а А. П. Качаева (1969), наоборот, — угнетение кислотообразовательной и секреторной функции, гипотонию и понижение перистальтики желудка, дискенезию двенадцатиперстной, тонкой и толстой кишок и желчевыводящих путей. Такие нарушения обусловлены не только нервнорефлекторными влияниями, но и морфологическими изменениями, обычно хроническим, атрофическим гастритом, который можно обнаружить при гастроскопии. Кроме того, отрицательно действуют на желудочную секрецию ПАСК, этионамид, пиразинамид, этоксид. В таких случаях возникают впервые или усугубляются паблюдавшиеся еще до химиотерапии диспепсические расстройства.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Туберкулез: формы, симптомы, диагностика, лечение
Туберкулез – это инфекционное заболевание, вызываемое палочкой Коха (Mycobacterium tuberculosis). Патоген чаще всего поражает легкие, но существуют и другие формы: туберкулез костей, суставов, почек, кожи и других органов.
Процент смертности от туберкулеза по всему миру высок, он входит в десятку заболеваний, приводящих к летальным исходам [1]. Это не только медицинская, но и социальная проблема, поскольку на заболеваемость, помимо состояния здоровья, также влияют социальные и экономические причины, качество питания и образ жизни. Ключевыми факторами риска считаются вредные привычки, ослабленная иммунная система и хронический стресс.
Как передается туберкулез
Возбудитель передается от человека к человеку воздушно-капельным путем при чихании и кашле и просто при разговоре, а также иногда контактно (через поврежденную кожу или внутриутробно). Бактерии туберкулеза долго сохраняются активными во внешней среде в плохо проветриваемом помещении и попадают в организм здорового человека через предметы быта и продукты питания.
Заражение туберкулезом еще не означает начало заболевания: оно развивается только у 5-15% инфицированных. До развития первых симптомов может пройти несколько недель или месяцев, и основным фактором риска считается ослабление иммунных сил организма [1].
Классификация туберкулеза
- открытая форма (больной активно выделяет микобактерии в воздух и заражает других людей);
- закрытая форма (больной является носителем и не выделяет возбудителя в окружающую среду).
- первичное заражение с локальным воспалением в области проникновения и вовлечением близлежащих лимфоузлов;
- латентный период с образованием очагов воспаления в других органах;
- активная инфекция с ухудшением общего состояния здоровья, образованием каверн (полостей) в легких и множественными поражениями в других органах [2].
Симптомы туберкулеза
Признаки заражения различаются в зависимости от органа, пораженного микобактерией. Общие симптомы включают утомляемость, сниженную трудоспособность, плохой аппетит, повышенную температуру тела, потерю веса, появление румянца на щеках.
- затяжной кашель на протяжении нескольких недель (сухой или мокрый);
- кровохаркание;
- боль в области груди;
- затрудненное дыхание;
- увеличение периферических лимфоузлов (в области головы, шеи и конечностей);
- ночная потливость;
- периодическое повышение температуры.
Клинические признаки туберкулеза у детей развиваются быстрее и более выражены. Риск заражения у этой группы пациентов выше. Это связано с возрастными особенностями строения органов и нестойкостью иммунитета ребенка к агрессивным инфекциям. Помимо «взрослых» симптомов у детей также отмечаются капризность, плаксивость, необоснованная беспокойность и нарушения сна.
Диагностика туберкулеза
Это заболевание, особенно закрытая форма, сложно диагностируется. Переход из латентной фазы в активную смазанный, а клинические симптомы не позволяют установить точный диагноз или отсутствуют. В связи с этим решающее значение имеет лабораторная диагностика.
Проба Манту (или туберкулиновая проба). Для проведения этого классического анализа на туберкулез пациенту подкожно в области предплечья вводят очищенный туберкулин – смесь белков, характерных для микобактерий. Оценку иммунологической реакции проводят через 48-72 часов на основании диаметра папулы (узелка над поверхностью кожи) или участка покраснения в месте введения туберкулина. У людей, неинфицированных бактерией, папулы не образуются или их размеры незначительны. К основным недостаткам метода относятся непереносимость туберкулина и ложноположительная реакция у людей, вакцинированных от туберкулеза вакциной БЦЖ.
Квантифероновый тест на туберкулез. Этот современный иммунологический метод позволяет выявить латентный туберкулез, а также туберкулезное поражение других органов. Введения туберкулина не требуется, поэтому этот тест подходит уязвимым группам пациентов (беременные и кормящие женщины, пожилые люди, ВИЧ-инфицированные, люди с непереносимостью туберкулина). Для диагностики используется венозная кровь. Наличие в организме активного туберкулеза обуславливает появление в крови особых белков, входящих в состав микобактерий. Т-лимфоциты реагируют на присутствие этих белков и в результате такой сенсибилизации начинают усиленно вырабатывать интерферон-гамма. Квантифероновый тест основан на измерении уровня интерферона-гамма, повышение которого указывает на наличие туберкулезной инфекции в пробе крови.
Метод T-SPOT.TB. Позволяет диагностировать латентную и активную формы легочного и внелегочного туберкулеза. Для исследования используют венозную кровь. В основе метода лежит оценка количества самих сенсибилизированных Т-лимфоцитов. Он также не дает ложноположительных результатов и подходит уязвимым группам пациентов.
Анализ мокроты. Для проведения теста необходимо собрать утреннюю мокроту, которая отделяется при кашле. Во взятом образце определяют наличие самих микобактерий. Анализ подходит только для диагностики туберкулеза легких.
Анализ мочи. Выявляют изменения параметров, характерные для туберкулеза: появление лейкоцитов, эритроцитов, бактерий, белка, гноя, сдвиг реакции мочи в кислую сторону.
Отрицательные лабораторные анализы не гарантируют отсутствие туберкулеза. Пациенты с подозрением на заболевание проходят флюорографию и/или рентгенографию легких. Для выявления внелегочных форм туберкулеза проводят МРТ, КТ и другие инструментальные исследования. Также применяют биопсию (взятие образца тканей) для микроскопических исследований и посевов на питательные среды.
Дифференциальную диагностику проводят с широким рядом заболеваний в тех случаях, когда ни одно исследование не подтвердило наличие микобактерий, присутствуют атипичные симптомы или отсутствует адекватный ответ на противотуберкулезное лечение.
Лечение туберкулеза
- Медикаментозная терапия. Противотуберкулезные препараты разделяют на основные (назначаются пациентам с первичным заражением), резервные (назначаются при неэффективности препаратов основной группы или их непереносимости) и комбинированные (многокомпонентные препараты с фиксированной дозой отдельных компонентов).
- Химиотерапия. Направлена на уничтожение микобактерий или подавление их размножения.
- Симптоматическое лечение конкретных нарушений и симптомов.
- Физиотерапия при туберкулезе легких с целью улучшения питания тканей и стимуляции их восстановления (ингаляции, ароматерапия, электролечение, лазеротерапия, дарсонвализация, магнитотерапия) [3].
Полное выздоровление не гарантирует отсутствие рецидива заболевания в будущем.
Симптомы заболеваний поджелудочной железы
Поджелудочная железа – один из основных органов желудочно-кишечного тракта. Орган выделяет секрецию – панкреатический сок, который содержит в себе необходимые для пищеварения ферменты.
Поджелудочная железа – один из основных органов желудочно-кишечного тракта. Он располагается за желудком и двенадцатиперстной кишкой. Железа небольшая – 15-20 см в длину, имеет вытянутую форму.
Орган выделяет секрецию – панкреатический сок, который содержит в себе необходимые для пищеварения ферменты. Поджелудочная железа содержит клетки, которые вырабатывают глюкагон и инсулин. Эти гормоны поступают в кровь и регулируют обмен глюкозы в организме. Инсулин влияет на человеческое тело, так как его недостаточность может спровоцировать серьезные заболевания, например, сахарный диабет.
Существует множество заболеваний, которые поражают поджелудочную железу. Чаще всего воспаление этого органа сопровождается перманентными или периодическими болями различного характера. Например, это является чуть ли не основным симптомом панкреатита.
Причины появления болезней поджелудочной железы
По данным ВОЗ, самым распространенным недугом поджелудочной железы считается именно панкреатит. Это асептическое воспаление органа, которое провоцирует распад тканей. Оно возникает вследствие скопления вырабатываемых ферментов в железе и их негативного воздействия на сам орган.
Специалисты выделяют множество причин, которые провоцируют появление болезней поджелудочной железы. Основные из них:
- Неправильное питание – злоупотребление жирной, острой пищей и фастфудом.
- Несоблюдение водного баланса – человек должен потреблять не менее 2 литров воды ежедневно.
- Наличие вредных привычек – злоупотребление спиртными напитками и курение.
- Чрезмерный стресс и нервные перегрузки.
Основные симптомы болезней поджелудочной железы
Существует ряд признаков недугов поджелудочной железы. Они отличаются в зависимости от типа болезни и формы ее течения. Однако специалисты выделяют несколько основные клинические проявления, которые указывают на развитие поражения в этом органе.
Основные симптомы заболеваний поджелудочной железы у женщин и мужчин:
- Наличие нестерпимой острой боли в области левого подреберья. Болевой синдром может переходить в лопатку, спину и грудину. Продолжительность болей варьируется от нескольких часов до нескольких дней. При вовлечении в воспалительный процесс желчного пузыря, боли распространяются и в эпигастральную область. Болевые ощущения усиливаются при пальпации, а также при воздействии на пораженную область теплом.
- Нарушение обмена веществ также является основным признаком болезней поджелудочной железы. Он развивается вследствие отмирания здоровых клеток органа. Таким образом снижается выработка пищеварительных ферментов. Из-за этого в организме пациента может начать развиваться сахарный диабет и другие гормональные заболевания.
- Тошнота, рвота и острая диарея нередко сопровождают пациентов с нарушениями поджелудочной железы. Все начинается со вздутия живота, частой отрыжки, после чего появляется метеоризм. Также возможно повышение температуры тела.
- Появление высыпаний в области груди, спины и живота. Сыпь выглядит как скопление небольших красных пятнышек. Они возникают в следствие разрыва капилляров.
- Усиление болей в животе и подреберье после приема пищи. Обычно пациенты для облегчения болевого синдрома меняют свой рацион – питаются реже. Вследствие чего происходит потеря массы тела, организм начинает утрачивать свои защитные функции. На этом фоне может развиться тяжелая форма гиповитаминоза, которая может привести к ухудшению состояния волос, ногтей и кожных покровов.
При появлении первых симптомов заболевания необходимо обратиться к специалисту. Врач проведет опрос, осмотр и диагностику. После чего будет назначена стратегия терапии. Лучше не оттягивать с походом к врачу. Тогда болезнь может спровоцировать появление серьезных осложнений. Своевременное распознавание болезни и эффективно подобранное лечение, а также сбалансированная диета способны устранить воспалительный процесс в поджелудочной железе, нормализовать ее функционирование, а также предотвратить оперативное вмешательство – один из радикальных методов хирургического лечения.
Панкреатит – заболевание поджелудочной железы: симптомы заболевания у женщин и мужчин
Панкреатит – это воспаление тканей поджелудочной железы. Недуг характеризуется нарушением оттока секреции органа. Поражение происходит вследствие повышенной активности ферментных систем. При этом выделяемые соки не успевают выходить в просвет двенадцатиперстной кишки, а накапливаются и начинают переваривать собственные ткани железы.
По данным ВОЗ, распространенность заболевание выросла в несколько раз. Основные факторы, влияющие на появление панкреатита – нарушение рациона питания и злоупотребление алкогольными напитками.
Специалисты разделяют панкреатит на две формы – острую и хроническую. Первая требует срочную госпитализацию, лечение в стационаре под наблюдением специалистов.
Основные симптомы острого панкреатита у мужчин и женщин:
- Изменение цвета кожного покрова – кожа становится тусклее и приобретает землистый цвет. В области поясницы и над пупком возникают коричневые или синие пятна. Некоторые пациенты сообщают о появлении механической желтухи.
- Ощущение острой боли в подреберье – синдром бывает опоясывающим или же локализоваться только в левой или правой стороне тела.
- Нарушение функционирования пищеварительного тракта – появление икоты, отрыжки с неприятным запахом, тошнота и непрерывные приступы рвоты, диарея и запор.
- Общее ухудшение состояния организма – обезвоживание, ощущение сухости во рту, сильная слабость, апатия. Изменение артериального давления – повышение или понижение, усиленное потоотделение, одышка, повышение температуры тела.
Признаки хронического панкреатита
Они выражены слабее. Специалисты выделяют следующий ряд симптомов при таком недуге:
- Присутствуют изменения цвета кожного покрова – желтушность.
- В запущенных формах наблюдается резкая потеря веса.
- Возможно возникновение серьезных заболеваний и нарушение пищеварения – анемия, сахарный диабет, запор или диарея.
- Ощущение боли после приема пищи. Чаще всего болевой синдром возникает после употребления жирной или жареной пищи, а также большого количества алкогольных напитков. Боль локализуется в области подреберья.
- Нарушение работы желудочно-кишечного тракта – запор, метеоризм, отрыжка, отрыжка с неприятным запахом.
На ранних стадиях обнаружить заболевание практически невозможно без вмешательства специалиста, так как хроническая форма протекает без ярко выраженных симптомов.
Панкреатит поджелудочной железы редко проявляется как самостоятельное заболевание. Обычно патологический процесс объединяет несколько органов пищеварения, вовлекая в него гепатобилиарную систему – печень, желчный пузырь и протоки, двенадцатиперстную кишку, желудок. Данный факт требует проводить диагностику всей пищеварительной системы человека.
Лечение панкреатита поджелудочной железы
При появлении первых симптомов заболевания необходимо обратиться к специалисту. Врач проведет опрос, осмотр и диагностику. После чего будет назначена стратегия терапии. Лучше не оттягивать с походом к врачу. Тогда болезнь может спровоцировать появление серьезных осложнений. Врач, занимающийся диагностикой и лечением панкреатита – гастроэнтеролог.
Терапия острой формы проходит в стационаре под присмотром доктора. А хроническая форма лечится на протяжении долгого времени с применением различных процедур.
Диффузные изменения поджелудочной железы: симптомы и лечение
Это признаки патогенеза органа, которые можно обнаружить лишь при помощи ультразвукового исследования.
Специалисты выделяют разнообразные причины появления такого недуга. Диффузные изменения могут развиваться на фоне нарушения кровообращения в поджелудочной железе, эндокринных и обменных заболеваниях, а также при нарушении работы желчевыводящих путей и печени.
Например, у людей пожилого возраста и пациентов с сахарным диабетом ткань органа заметно уменьшается в объеме. Его недостающее количество восполняется жировой тканью. Такие изменения в органе не считаются патологическими и не требуют терапии. По результатам ультразвукового исследования, диагноз будет звучать как, диффузное изменение поджелудочной железы при повышенной эхогенности при нормальных размерах органа.
Диффузные изменения возникают и при равномерном замещении разрушенных тканей поджелудочной железы соединительной тканью. Размеры органы могут соответствовать норме или немного меньше. Такая ситуация наблюдается при наличии хронических обменно-дистрофических нарушений или при остром панкреатите. Если диагноз острый панкреатит не подтверждается, то диффузные изменения не требуют лечения.
Туберкулез поджелудочной железы: симптомы, диагностика, лечение, риски
Клиника факультетской хирургии №1 лечебного факультета Первого Московского государственного медицинского университета им. И.М. Сеченова
ГБОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова» Минздрава РФ, Москва, Россия
Кафедра хирургии Первого московского государственного медицинского университета им. И.М. Сеченова
кафедра анатомии человека, «Первый московский государственный медицинский университет им. И.М. Сеченова», Москва, Россия
Туберкулез поджелудочной железы
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2018;(12): 122-125
Крылов Н. Н., Пятенко Е. А., Алекберзаде А. В., Куприянов И. Е. Туберкулез поджелудочной железы. Хирургия. Журнал им. Н.И. Пирогова. 2018;(12):122-125.
Krylov N N, Pyatenko E A, Alekberzade A V, Kupriyanov I E. Pancreatic tuberculosis. Pirogov Russian Journal of Surgery = Khirurgiya. Zurnal im. N.I. Pirogova. 2018;(12):122-125. (In Russ.).
https://doi.org/10.17116/hirurgia2018121122
Клиника факультетской хирургии №1 лечебного факультета Первого Московского государственного медицинского университета им. И.М. Сеченова





В статье проанализированы распространенность, факторы риска развития первичного туберкулеза поджелудочной железы, а также его клиническая симптоматика, результаты инструментальных исследований и лабораторной диагностики. Авторы сделали акцент на особенностях дифференциального диагноза со злокачественными поражениями поджелудочной железы и подчеркнули необходимость использования наиболее информативных методов — эндоcкопического УЗИ и тонкоигольной аспирационной биопсии.
Клиника факультетской хирургии №1 лечебного факультета Первого Московского государственного медицинского университета им. И.М. Сеченова
ГБОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова» Минздрава РФ, Москва, Россия
Кафедра хирургии Первого московского государственного медицинского университета им. И.М. Сеченова
кафедра анатомии человека, «Первый московский государственный медицинский университет им. И.М. Сеченова», Москва, Россия
Туберкулез, малярия и ВИЧ-инфекция — основные причины смерти от инфекционных заболеваний в современном мире. В 2016 г. туберкулез унес жизни 1,3 млн ВИЧ-негативных людей, кроме того, 374 тыс. случаев смерти зарегистрировано среди ВИЧ-положительных пациентов. Вызывает опасения и растущая лекарственная резистентность возбудителя. В 2016 г. отмечены 600 тыс. новых случаев нечувствительности к рифампицину и рост множественной лекарственной устойчивости по сравнению с 2015 г. В борьбе с туберкулезом особое место должен занимать всеобъемлющий подход: решение проблемы бедности, недоедания, миграции и ВИЧ-инфекции. Наблюдаемый рост заболеваемости туберкулезом как оппортунистической инфекции связан с распространением ВИЧ/СПИДа. Считается, что в среднем 15% больных туберкулезом инфицированы ВИЧ [1]. Более всего распространен туберкулез легких. Пульмональные и экстрапульмональные поражения сочетаются в 5—36% [2]. Абдоминальный туберкулез составляет 11—16% внелегочных форм [3].
В брюшной полости в инфекционный процесс чаще всего вовлекаются лимфатические узлы, селезенка, брюшина, печень, толстая, тощая кишка, аппендикс, пищевод, двенадцатиперстная и сигмовидная кишка. Специфическое поражение поджелудочной железы туберкулезом встречается редко даже в эндемичных регионах. В развивающихся странах на его долю относят менее 5% всех случаев [1]. Как правило, это осложнение милиарного туберкулеза у пациентов с вирусным иммунодефицитом. Изолированный панкреатический туберкулез — явление сравнительно редкое даже у иммунокомпрометированных лиц. У ВИЧ-инфицированных пациентов туберкулез поджелудочной железы встречается в 0,46% случаев (на основании результатов УЗИ) [4]. Среди панкреатических заболеваний, требующих госпитализации, туберкулез составляет 0,17% [5]. Впервые панкреатический туберкулез был описан O. Auerbach в 1944 г. [6]. Но даже среди 1656 вскрытий ему не удалось обнаружить изолированное поражение железы, при этом вовлечение ее в имеющийся инфекционный процесс установлено в 4,7% случаев.
Редкость панкреатического туберкулеза связывают с забрюшинным расположением органа, его защищенностью от прямого воздействия факторов окружающей среды [7], а также с ферментной защитой поджелудочной железы (способность липазы и дезоксирибонуклеазы противостоять внедрению возбудителя). Есть сведения о том, что панкреатическая секреция имеет противотуберкулезный эффект in vitro [8]. Таким образом, туберкулез поджелудочной железы обычно представляет собой осложнение милиарного туберкулеза и характерен для лиц с внешнесекреторной недостаточностью и сниженным иммунным статусом.
Существует несколько вариантов вовлечения поджелудочной железы в патологический процесс: через лимфатическую систему, посредством гематогенного распространения из очагов инфекции, эндогенная реактивация спящих микобактерий при иммуносупрессии, токсико-аллергическая реакция железы в условиях генерализованного туберкулеза — «сопутствующий панкреатит». Во время лечения туберкулеза может возникнуть также лекарственный панкреатит, индуцированный изониазидом [9].
Панкреатический туберкулез способен имитировать различные заболевания поджелудочной железы (кистозная неоплазия, панкреатит, воспалительные псевдокисты, лимфома), демонстрируя особое сходство со злокачественными новообразованиями. Пациенты предъявляют жалобы на боль, дискомфорт в животе, рвоту, желтуху, лихорадку, потерю аппетита, ночную потливость и снижение массы тела в разных сочетаниях. S. Saluja и соавт. [10] определили, что чаще всего пациентов беспокоят боль в животе, подпеченочная желтуха и снижение массы тела. Помимо этого, часто выявляют лихорадку, признаки желудочно-кишечного кровотечения, острого панкреатита, портальную гипертензию, железодефицитную анемию. Принимать во внимание возможность специфического туберкулезного поражения следует также при выявлении перипанкреатического лимфаденита.
F. Xia и соавт. [11] обобщили имеющиеся наблюдения в Китае и пришли к выводу, что панкреатический туберкулез встречается в основном у молодых женщин (возрастная группа 21—40 лет); большинство пациентов имеют туберкулез в анамнезе или пребывали в эндемичных регионах; в клинической картине доминируют боль в животе (75—100%), анемия, лихорадка и ночная потливость (50%), снижение массы тела (69%), реже встречаются механическая желтуха (30%) и боль в поясничной области (31—40%).
Мы нашли в международной литературе за 2013—2018 гг. [12—53] описание 53 пациентов с иной гендерной зависимостью, чем в [11] (31 мужчина и 22 женщины). Средний возраст больных составил 38,8 года (15—95 лет). Наиболее частыми жалобами были боль в животе разной локализации (эпигастральная область, правый верхний квадрант живота, околопупочная область, иррадиация боли в спину, правое надплечье) — 44 (83%) из 53, потеря массы тела — 32 (60,4%), желтуха — 30,2%, рвота —15,1%, тошнота — 7,5%. Среди жалоб, ассоциируемых с туберкулезом, в 20 (37,7%) случаях описана лихорадка, ночная потливость (11,3%), кашель (5,7%). В одном случае фигурировали жалобы лишь на генерализованную миалгию. По данным анамнеза, 2 пациента контактировали с больными туберкулезом (туберкулез легких у родственников), 4 перенесли туберкулез (туберкулез легких у 2, в том числе ранее оперированный у 1; шейный туберкулезный лимфаденит у 1, в одном случае форма и локализация не указаны). Сахарный диабет был у 3 (5,7%) человек, ВИЧ-инфицированы 2 (3,77%).
K. Tan и соавт. [54] отметили, что о первичном туберкулезе поджелудочной железы следует думать, если пациент проживает в эндемичной области, пребывал в зонах широкого распространения туберкулеза (военный туберкулез), находится в состоянии иммунодефицита.
Для выявления специфической инфекции поджелудочной железы используют различные методы визуализации. Панкреатический туберкулез может проявляться солидным или кистозным образованием, абсцессом, острым или хроническим панкреатитом. Формирование туберкулезных абсцессов свойственно ВИЧ-инфицированным пациентам, что связывают с более высокой микробной нагрузкой и сниженным иммунным статусом. Локализован патологически измененный участок железы чаще всего в области ее головки, реже в хвосте и в теле.
С помощью УЗИ, КТ, МРТ можно уточнить локализацию поражения, состояние перипанкреатических лимфатических узлов, однако трудно исключить злокачественность. УЗИ позволяет определить изменение эхоструктуры железы, гипоэхогенный или гетерогенный участок, фокальное или диффузное увеличение органа, признаки перипанкреатической, портальной, парааортальной и другой лимфаденопатии, дилатацию билиарных протоков [12, 21].
Ткань может быть гипоэхогенна или гетерогенна при УЗИ, гиподенсна при К.Т. Выявляют расширение главного протока поджелудочной железы и перипанкреатическую лимфаденопатию нередко с центральным некрозом и формированием конгломератов лимфатических узлов. Вследствие формирования образования в железе и парапанкреатической лимфаденопатии развивается сдавление желчных протоков, происходит тромбоз воротной вены [24, 25].
На КТ и МРТ панкреатический туберкулез чаще всего представляет собой гетерогенные очаги. МРТ в Т1-взвешенном изображении демонстрирует туберкулезные участки как гипоинтенсивные, в Т2 — как гиперинтенсивные с некротическими фокусами внутри. Подобные изменения неспецифичны. ПЭТ-КТ показывает захват фтордезоксиглюкозы, по интенсивности сопоставимый с неоплазией. Это продемонстрировано в 5 (9,4%) случаях [19, 44].
В анализах крови отмечаются повышенный уровень СОЭ 15,1%, анемия 18,9% (в том числе хроническая анемия, которая разрешилась после лечения противотуберкулезными препаратами). Антиген С.А. 19−9 используют в качестве онкомаркера при злокачественных новообразованиях желудочно-кишечного тракта. Повышенный уровень антигена может наблюдаться и при некоторых доброкачественных заболеваниях. В ряде случаев увеличение его уровня до характерного для малигнизации можно встретить при панкреатическом туберкулезе, что еще более затрудняет его диагностику. Если, помимо этого, есть КТ-признаки опухолевого поражения и результаты гистологического исследования сомнительны, то скорее всего встанет вопрос о необходимости панкреатодуоденэктомии по поводу аденокарциномы поджелудочной железы. Повышенный уровень CA 19−9 был выявлен у 4 (7,5%) пациентов [17, 24, 40, 43].
При эндоскопическом УЗИ и панкреатический туберкулез, и злокачественное новообразование выглядят в большинстве случаев как гипоэхогенный участок. Для определения характера изменений и постановки диагноза необходима прицельная тонкоигольная биопсия. Результаты этого исследования всецело зависят от опыта эндоскописта и патолога. Туберкулезное поражение при эндоскопическом УЗИ с использованием эластографии выглядит как более плотный участок по сравнению с окружающей тканью [4, 14, 29, 37, 39, 40, 46].
Дифференциальную диагностику панкреатического туберкулеза проводят с несколькими заболеваниями. Так, простые кисты поджелудочной железы часто существуют бессимптомно, они гиподенсны на КТ, гипоинтенсивны на Т1-взвешенном изображении и гиперинтенсивны или неоднородны на Т2 МРТ. Это могут быть врожденные заболевания, проявления хронического панкреатита, поэтому следует искать кальцификацию, воспалительные изменения. Кистозные образования могут содержать септы, их перегородки могут быть хорошо видны, кальцинированы, образование кажется гетерогенным. Первичные кистозные опухоли — это серозная и муцинозная цистаденома, внутрипротоковая папиллярная муцинозная опухоль. Серозная цистаденома часто располагается в головке поджелудочной железы, ее микрокисты малого размера, в 20—30% случаев можно увидеть центральную кальцификацию. Такие цистаденомы в основном обнаруживают у женщин старше 60 лет. Кисты муцинозной цистаденомы крупные, расположены в основном в хвосте или теле железы. Часто встречаются у женщин в возрасте 40—60 лет. Внутрипротоковая папиллярная опухоль объединяет макро- и микрокисты, ее связь с протоком железы выявляется при магнитно-резонансной холангиопанкреатографии. Псевдопапиллярные опухоли могут со временем приобретать кистозный компонент [12, 45, 51].
Дифференциальный диагноз со злокачественным новообразованием поджелудочной железы очень сложен. Патогномоничных признаков нет. Боль в животе, снижение массы тела, визуализируемая масса и сдавление соседних органов и кровеносных сосудов не только не позволяют исключить, но и, скорее, склоняют к диагнозу злокачественной опухоли. При этом туберкулиновые тесты могут быть отрицательными, в особенности у пациентов с дефицитом питания. Не специфичны и определяемые практически в 50% случаев умеренная анемия, лимфоцитопения, повышение СОЭ, активности АЛТ, АСТ и щелочной фосфатазы. Сосудистая инвазия, нередко упоминаемая как признак малигнизированной опухоли, зачастую фигурирует и при панкреатическом туберкулезе [55]. При этом выявляют поражение как артериальных стволов, так и магистральных вен. Характерное для злокачественного новообразования перитонеальное распространение (карциноматоз) в ряде случаев наблюдают и при прогрессирующем абдоминальном туберкулезе [56]. Поэтому диагноз устанавливают лишь после гистологического исследования при тонкоигольной аспирации под эндоскопическим УЗ-контролем или при диагностическом этапе хирургического вмешательства по поводу предполагаемой опухоли. По данным литературы [13], в 60—100% случаев больным панкреатическим туберкулезом изначально был поставлен диагноз рака поджелудочной железы, и в 45—86% случаев потребовалось хирургическое вмешательство для определения диагноза. Тонкоигольная аспирация под контролем эндоскопического УЗИ в ряде случаев позволяет избежать лапаротомии и панкреатодуоденальной резекции. В отличие от чрескожной биопсии, оно имеет более высокую диагностическую точность — 76,2% [4]. Это чувствительный и наиболее предпочтительный метод диагностики [14, 42, 52, 53].
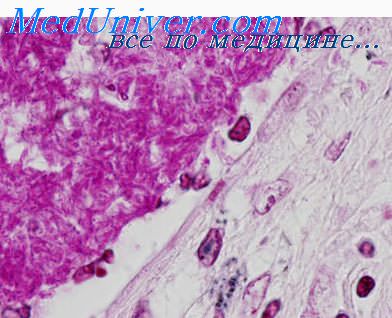
Микроскопические черты туберкулеза — эпителиоидно-клеточные гранулемы с казеозным некрозом в центре и макрофагами, эпителиоидными клетками, клетками Пирогова — Лангханса по периферии. Казеозные гранулемы при специфическом панкреатите выявляют в 75—100% случаев, а кислотоустойчивые бактерии находят в 20—40% [52, 53]. Чувствительность окраски по Цилю—Нильсену составляет около 50% против 77% при выделении культуры, требующей больше времени и обладающей более высокой чувствительностью.
Полимеразно-цепную реакцию все чаще применяют для быстрой диагностики микобактерий. Чувствительность исследования достигает 64%, на получение результата требуется не более суток. Однако этим методом не может быть определена лекарственная устойчивость, поэтому выделение культуры необходимо. Есть и другое ограничение — специфическое для региона изменение генома микобактерии [57].
В дифференциальной диагностике может также применяться квантифероновый тест. Показано, что его чувствительность составляет 80—90%, а специфичность — 97—99%, при этом отсутствуют ложноположительные результаты после вакцинации БЦЖ, а также на фоне инфицирования нетуберкулезными микобактериями [2, 14, 18, 26].
Туберкулез поджелудочной железы может быть вылечен консервативно противотуберкулезными препаратами. После установления диагноза следует начать терапию как можно быстрее. Большинство пациентов отмечают улучшение уже через несколько дней приема лекарств. Эффективность лечения впоследствии подтверждается данными визуализационных тестов. F. Xia и соавт. [11] продемонстрировали с помощью КТ, что для полного регресса воспалительного процесса необходимо 78—186 дней (в среднем 132 дня) специфической терапии. В случаях билиарной обструкции может потребоваться эндоскопическая или хирургическая коррекция.
Таким образом, следует иметь в виду возможность редкого, но крайне агрессивного течения панкреатического туберкулеза у пациентов с иммунодефицитом, пребывавших в местах распространения туберкулеза, предъявляющих неспецифичные жалобы. Предпочтительным диагностическим тестом является тонкоигольная аспирация с эндоскопическим УЗИ.
Туберкулез пищеварительной системы
Туберкулез пищеварительной системы — Туберкулез пищевода представляет одну из редких локализаций этого заболевания и в большинстве случаев наблюдается у лиц с далеко зашедшими его легочными формами незадолго до смерти.
Этиология, патогенез
Туберкулезные микобактерии попадают в пищевод при заглатывании инфицированной мокроты, при активном туберкулезе гортани, надгортанника и глотки, реже лимфогенным или гематогенным путем, а также в результате непосредственного перехода туберкулезного процесса с окружающих органов: бифуркационных лимфатичес-ких узлов, позвоночника, щитовидной железы, гортани, глотки. Туберкулезные язвы возникают в результате казеозного распада туберкулезных бугорков. Встречаются также милиарная и стенозирующая формы туберкулезного поражения пищевода.
Симптомы, течение
Заболевание может протекать бессимптомно, однако чаще его симптомы затушевываются более выраженными проявлениями туберкулезного поражения других органов (прежде всего легких и гортани) и тяжелым общим состоянием больного.
Наиболее ярким симптомом является дисфагия, которая при наличии изъязвлений слизистой может сопровождаться резкой болью.
Рентгенологическое исследование выявляет крупные туберкулезные язвы и рубцовое сужение просвета пищевода.
Диагноз
Облегчает эзофагоскопия, биопсия, бактериологическое исследование материала, полученного из язвы.
Прогноз

Определяется выраженностью туберкулезных изменений в легких и других органах. Осложнения: фистулезные сообщения пищевода с трахеей, бронхами, плеврой, гнойный медиастенит; прорыв казеозной полости в крупный сосуд грозит профузным кровотечением. При заживлении туберкулезных язв образуются стриктуры пищевода, нарушается его проходимость: в результате спаечного процесса между бифуркационными лимфатическими узлами и стенкой пищевода образуются его тракционные дивертикулы.
Туберкулез желудка встречается очень редко, обычно в терминальной фазе легочного туберкулеза. В последнее время, однако, у больных туберкулезом легких в результате длительного лечения противотуберкулезными препаратами обнаруживаются «лекарственные гастриты».
Симптомы, течение. Заболевание может протекать бессимптомно или же сопровождаться болью в эпигастральной области, отрыжкой, рвотой, резким снижением аппетита; как правило, наблюдаются общее истощение, лихорадка, повышенная потливость.
Диагноз туберкулеза желудка подтверждается рентгенологическим исследованием и гастрофиброскопией. Поэтому особую ценность имеет прицельная биопсия. При исследовании желудочного сока часто выявляется ахилия, в желудочном содержимом (чаще в промывных водах) обнаруживают микобактерии туберкулеза.
Течение и прогноз в большинстве случаев определяются тяжестью легочной и других локализаций туберкулеза. Редкими осложнениями являются перфорация туберкулезной язвы желудка, желудочное кровотечение, рубцовый стеноз привратника.
![]()
Туберкулез поджелудочной железы встречается очень редко. Даже у больных активным туберкулезом легких он выявляется лишь в 0,5–2% случаев.
Симптомы, течение. Больные предъявляют жалобы на отрыжку, понижение аппетита, тошноту, боль в верхнем левом квадранте живота, нередко опоясывающего характера, поносы, усиленную жажду (при нарушении инкреторной функции поджелудочной железы), прогрессирующее истощение, повышенную потливость, недомогание, лихорадку. Кожа иногда приобретает темноватую окраску, как при аддисоновой болезни. При пальпации поджелудочной железы отмечается болезненность в месте ее расположения.
Диагноз. Для подтверждения диагноза проводят эхографию, ретроградную панкреатохолангиографию, вирсунгографию, сканирование поджелудочной железы, исследование ее внешней и внутренней секреции (характерна недостаточность функции). Дифференциальный диагноз проводят с неспецифическими панкреатитами, злокачественными и доброкачественными опухолями поджелудочной железы.
Туберкулез печени сопровождает туберкулез кишечника в 79–99% случаев. Туберкулезные микобактерии проникают в печень гематогенным или лимфогеннным путем, возможно также распространение процесса по желчным ходам. Чаще всего наблюдаются милиарная форма или множественные туберкуломы печени с казеозным распадом в центре. Встречаются также неспецифические изменения в печени при туберкулезе легких в виде реактивного гепатита, жировой дистрофии, амилоидоза или лекарственного гепатита (при длительном применении туберкулостатических средств).
Симптомы, течение. Анорексия, общее недомогание, слабость, повышенная потливость, субфебрилитет, боль в правом подреберье. Печень увеличена, край ее плотный, в ряде случаев поверхность неровная (при гранулематозной форме) или удается прощупать узел на ее поверхности (ту-беркулому). Нередко увеличена селезенка. Заподозрить туберкулезное поражение печени можно в том случае, если у больного легочным туберкулезом обнаруживается увеличение печени, отмечается боль в правом подреберье.
Диагноз подтверждается лапароскопией, пункционной биопсией печени, эхографией и сканированием.
Туберкулез кишечника обнаруживают у 60–90% лиц, умерших от туберкулеза. Туберкулезные микобактерии попадают в кишечник чаще всего гематогенным или лимфоген-ным путем либо при заглатывании инфицированной мокроты, слюны и слизи, особенно при туберкулезном поражении гортани и глотки. Чаще всего поражаются дистальные отделы подвздошной и слепой кишки, аппендикс, реже- восходящая, поперечная, ободочная кишка.
Симптомы, течение. Вначале туберкулезное поражение кишечника может протекать бессимптомно или с общими симптомами — нарушением аппетита, тошнотой и тяжестью в животе после еды, слабостью, недомоганием, субфебрильной лихорадкой, повышенной потливостью, вздутием кишечника. Неустойчивым стулом, малохарактерными болями в животе. В дальнейшем боль становится более постоянной, локализуется чаще в правой подвздошной области и около пупка, при пальпации определяются плотные болезненные утолщения стенок слепой кишки и конечной части подвздошной кишки. При поражении прямой кишки наблюдаются тенезмы и ложные позывы. При туберкулезном мезадените боль локализуется в глубине живота несколько влево и книзу от пупка или по ходу брыжейки тонкой кишки. Во время рентгенологического исследования кишечника обнаруживают изъязвления слизистой оболочки, дискинетические явления, рубцовые стенозы, иногда дефекты наполнения слепой кишки. Поражение толстой кишки может быть уточнено при колоноскопии. При исследовании кала отмечают положительные реакции на скрытую кровь и пробу ребунале на растворимый белок. В крови — гипохромная анемия, лейкопения с относительным лимфоцитозом, при обострении — нейтрофильный лейкоцитоз, увеличение СОЭ.

Течение туберкулеза кишечника при отсутствии соответствующего лечения обычно прогрессирующее. Прогноз в значительной степени определяется тяжестью туберкулезного поражения легких и других органов. Осложнения: сужение просвета кишки, перфорация туберкулезных язв, перитонит и кишечное кровотечение.
Диференциальный диагноз проводят с неспецифическим энтероколитом, болезнью Крона, неспецифическим язвенным колитом, раком слепой кишки.
Лечение проводят в специализированных противотуберкулезных больницах. При туберкулезных язвах пищевода внутрь, дополнительно назначают медицинские препараты. Назначают щадящую диету с ограниченным содержанием жиров, исключением острых продуктов и повышенным содержанием белка. При признаках внешнесекреторной недостаточности поджелудочной железы назначают ферментные препараты.
Туберкулез внелегочный
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Туберкулез: причины появления, симптомы, диагностика и способы лечения.
Определение
Туберкулез – это инфекционное заболевание, вызываемое микобактерией Коха – внутриклеточным паразитом из группы Mycobacterium tuberculosis complex, имеющей вид прямой или немного изогнутой палочки. Палочка Коха отличается высокой устойчивостью к различным изменениям в окружающей среде.
Развитию заболевания способствует ослабленный иммунитет – когда у бактерий есть все условия для размножения, они первоначально поражают легкие, затем попадают в кровь и заражают другие органы и ткани человеческого организма. Заболевание часто протекает в бессимптомной, или скрытой форме, но, как правило, заканчивается переходом в активную.
Причины появления туберкулеза
Путей заражения туберкулезом может быть несколько:
- воздушно-капельный (заражение происходит при контакте с больными туберкулезом легких в открытой форме);
- контактный;
- через продукты питания, воду;
- внутриутробный.
Инфицирование происходит обычно в детском и подростковом возрасте, а клинические проявления манифестируют спустя длительное время.
Туберкулез периферических лимфатических узлов может являться самостоятельной формой заболевания или сочетаться с другими формами туберкулеза. Особенностью его патогенеза является, прежде всего, поражение лимфоузлов при первичном туберкулезе. Микобактерии туберкулеза, попадая в лимфатическую систему, оседают в лимфатических узлах, где в дальнейшем развиваются специфические для туберкулеза морфологические изменения. Преимущественно поражаются шейные и подчелюстные лимфоузлы. Входными воротами для инфекции чаще становятся верхние дыхательные пути.
Туберкулез мочеполовой системы – вторая по распространенности форма внелегочного туберкулеза. Обычно эта форма заболевания представляет собой вторичный процесс. В органы мочеполовой системы возбудитель попадает гематогенным или лимфогенным путем. Как правило, микобактерии размножаются преимущественно в почках, мочевом пузыре и мочеточнике, реже – в простате, уретре, маточных трубах, эндометрии, яичниках, шейке матки и во влагалище.
Туберкулез костей и суставов характеризуется выраженными дистрофическими изменениями в тканях, окружающих туберкулезный очаг. Развиваются характерные для туберкулеза костей и суставов остеопороз и мышечная атрофия. Туберкулезный процесс в костной ткани часто локализуется в теле позвонков, эпифизарных отделах длинных трубчатых костей, в губчатых костях, и реже – в диафизарных отделах коротких и длинных трубчатых костей. Особенно тяжело протекает туберкулез позвоночника, приводя к переломам позвонков. Инфекционный процесс способен вызывать туберкулезный токсико-аллергический артрит (полиартрит Понсе), воспаление суставов (чаще всего поражаются плечевые, коленные и голеностопные суставы).
Туберкулез глаз – заболевание, которое поражает роговицу, сосудистую и сетчатую оболочки, конъюнктиву, склеру и дополнительные структуры глаза. Клинически различают туберкулезно-аллергический (повышенная чувствительность тканей глаз к возбудителю заболевания) и метастатический (проникновение микобактерий в сосудистую оболочку глаза гематогенным путем) туберкулез глаз. Заболевание характеризуется хроническим, часто рецидивирующим течением, нередко приводящим к снижению зрительной функции. Болеют преимущественно лица молодого и среднего возраста. Женщины более предрасположены к развитию данной патологии.
Туберкулез мозговых оболочек (туберкулезный менингит) и центральной нервной системы включает туберкулему головного мозга, а также поражение спинного мозга при туберкулезном спондилите. Эта редкая и трудно диагностируемая патология, как правило, представляет собой вторичное туберкулезное поражение. Туберкулезный менингит является одной из наиболее тяжелых форм туберкулеза, протекает неблагоприятно, нередко заканчивается летально или приводит к тяжелым осложнениям, несмотря на комплексную терапию. Для заболевания характерно нарушение кровоснабжения мозга, повышенное внутричерепное давление, отек мозга. У детей встречается в 8-10 раз чаще, чем у взрослых.
Другие формы внелегочного туберкулеза: туберкулез перикарда, кожи, органов пищеварительной системы, брюшины, печени, селезенки, поджелудочной железы, крупных сосудов возникает крайне редко.
Классификация заболевания
Клинические формы туберкулеза различаются по локализации и клинико-рентгенологическим признакам, с учетом патогенетической и патоморфологической характеристики туберкулезного процесса. По действующей в настоящее время международной классификации болезней МКБ-10 внелегочные формы туберкулеза относят к разделу А18 «Туберкулез других органов и систем».
Выделяют три разновидности туберкулеза:
- туберкулезная интоксикация в детском возрасте и у подростков;
- туберкулез органов дыхательной системы;
- туберкулез внелегочной системы (остальных систем организма).
По классификации ВОЗ к внелегочным формам относят туберкулез плевры, бронхов, гортани и внутригрудных бронхолегочных лимфоузлов при условии, если в процесс не вовлечена паренхима легких.
В России и по рекомендациям ВОЗ принято считать туберкулез легких ведущей формой, поэтому, если у пациента диагностируют эту локализацию, всеми прочими локализациями пренебрегают.
Распространенность поражения определяется числом пораженных органов и систем, в соответствии с которым выделяют:
- локальный (ограниченный) туберкулез — наличие одного очага в пораженном органе;
- распространенный процесс — поражение, при котором в одном органе имеется несколько очагов (зон) туберкулезного воспаления;
- множественное поражение системы — поражение туберкулезом нескольких органов одной системы;
- сочетанный туберкулез — поражение двух и более органов, относящихся к разным системам. Частные формы сочетанного туберкулеза: генерализованный (активный туберкулез разных органов и систем) и полиорганный (сочетание в разных органах активного и неактивного процессов).
Туберкулезные микобактерии размножаются медленно, поэтому симптоматика проявляется лишь спустя длительное время.
Выявить внелегочную туберкулезную инфекцию довольно сложно, потому что ее симптоматика является смазанной. Но для всех форм внелегочного туберкулеза характерны общие неспецифические симптомы туберкулезной интоксикации:
- общая слабость, потливость;
- вялость, усталость;
- повышение температуры тела;
- боль в области пораженного участка;
- резкая потеря веса.
При туберкулезном лимфадените:
- покраснение кожи, болезненность и отек в области патологического лимфоузла;
- увеличение периферических лимфоузлов;
- формирование свищевых ходов.
- слабость или затруднение движения в нижних конечностях, изменение походки;
- боль, отек, ограничение подвижности суставов;
- наличие свища с серозно-гнойным отделяемым и/или туберкулезных абсцессов;
- наличие опухолевидных образований;
- деформация скелета;
- парезы и параличи конечностей.
- боль в пояснице, почечная колика;
- частые, болезненные, малопродуктивные позывы к мочеиспусканию;
- кровь в моче;
- постоянная или схваткообразная боль внизу живота;
- нарушение менструального цикла (у женщин);
- воспаление предстательной железы и придатка яичка (у мужчин).
- снижение аппетита и потеря веса;
- ощущение вздутия живота;
- дисфункция кишечника, диарея;
- боль в области живота;
- кровь в кале;
- кишечные свищи, кишечная непроходимость;
- острый перитонит.
- покраснение глазных яблок;
- слезотечение;
- чувство присутствия инородного тела в глазу, мелькание «мушек» перед глазами, светобоязнь;
- снижение остроты зрения;
- вторичная глаукома, катаракта.
- рвота, не связанная с приемом пищи;
- бессонница;
- сильная головная боль;
- раздражительность, апатия;
- невротические реакции, судороги;
- ригидность затылочных мышц;
- асимметрия лица, нарушение речи, параличи, ухудшение зрения.
- плотные на ощупь подкожные узелковые образования, которые, увеличиваясь, формируют язвы и свищи;
- кожные высыпания.
Основные методы диагностики туберкулеза.
Клинический анализ крови – одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови с подсчетом процентного содержания разновидностей лейкоцитов (определение общего количества лейкоцитов и процентного соотношения основных субпопуляций лейкоцитов: нейтрофилов, лимфоцитов, моноцитов, эозинофилов и базофилов) и определение скорости оседания эритроцитов.


