Острый обструктивный ларингит (круп)
Круп (англ. croup – каркать), также известный как вирусный круп или ларинготрахеобронхит – это респираторное заболевание, наиболее распространенное среди детей дошкольного возраста, чаще всего в возрасте от трёх месяцев до трёх лет. Симптомами крупа являются воспаление гортани и верхних дыхательных путей, что приводит к дальнейшему сужению дыхательных путей.
Традиционно различают истинный круп, возникающий в результате поражения истинных голосовых складок (дифтерийный круп), и ложный – как проявление стенозирующего ларингита недифтерийной природы (вирусный, спазматический).
Ложный круп, или острый стенозирующий ларинготрахеит, – это воспаление слизистой оболочки гортани, сопровождающееся спастическим сужением просвета гортани, которое характеризуется появлением грубого «лающего» кашля, хриплым или сиплым голосом и одышкой, чаще инспираторного характера, обусловленного отеком подсвязочного пространства.
Согласно международной классификации заболеваний МКБ-10 острый ларингит имеет шифр J04.0, острый ларинготрахеит – J04.2, острый обструктивный ларингит – J05, хронический ларингит – J37.0, хронический ларинготрахеит – J37.1.
Ложным крупом страдают дети в возрасте от 6 мес до 6 лет (чаще в возрасте от 6 до 36 мес). Соотношение мальчики: девочки составляет 1,5:1. Характерна сезонность заболеваемости с пиком поздняя осень – ранняя зима.
Что провоцирует / Причины Острого обструктивного ларингита (крупа):
Развитие крупа связано с анатомо-физиологическими особенностями строения дыхательных путей у детей указанного возраста, а именно: относительно узким просветом гортани, воронкообразной формой гортани, рыхлой волокнистой соединительной и жировой тканью подсвязочного аппарата, что обусловливает склонность к развитию отека, особенностями иннервации гортани и относительной слабостью дыхательной мускулатуры, с которыми связано возникновение ларингоспазма. Следует отметить, что отек слизистой оболочки с увеличением ее толщины всего на 1 мм уменьшает просвет гортани наполовину.
Среди инфекционных факторов обструкции дыхательных путей наибольшее значение имеют вирусные инфекции. Так, в 75% случаев ОСЛТ вызван вирусами парагриппа (чаще типа 1, возможно также типов 2 и 3); имеют значение аденовирусы, риносинцитиальные вирусы, вирусы гриппа А и В, рино- и энтеровирусы, вирус кори. Бактериальные инфекции с развитием эпиглоттита, заглоточного и паратонзиллярного абсцессов относительно реже являются причиной ОСЛТ. Однако возможно вторичное присоединение бактериальной флоры на фоне имеющейся вирусной инфекции.
Классификация крупа.
Этиология:
– вирусный;
– бактериальный.
Стадии стеноза гортани:
– компенсированная;
– субкомпенсированная;
– декомпенсированная;
– терминальная.
Характер течения:
– неосложненный;
– осложненный – появление микст-инфекции в связи с присоединением к основному процессу вторичной бактериальной гнойной инфекции;
– Рецидивирование синдрома.
Основная причина развития ложного крупа – воспалительный процесс в области подсвязочного пространства и голосовых связок (ОСЛТ). В патогенезе обструкции дыхательных путей важную роль играют такие факторы, как отек, рефлекторный спазм мышц гортани и механическая закупорка ее просвета воспалительным секретом (слизью). В зависимости от этиологии значимость этих компонентов может быть различной. В практической работе для проведения адекватной терапии и оказания эффективной помощи ребенку важно уметь быстро их дифференцировать.
Таким образом, ложный круп не является самостоятельным заболеванием, а возникает на фоне вирусной инфекции и усиливает ее тяжесть.
Симптомы Острого обструктивного ларингита (крупа):
Клиническая картина заболевания определяется степенью стеноза гортани и характеризуется «триадой» крупа:
– лающий кашель;
– осиплость голоса (до развития афонии);
– инспираторная одышка (стридор) c развитием дыхательной недостаточности.
Нарушения дыхания вследствие сужения просвета гортани чаще всего возникают ночью, во время сна, в связи с изменениями условий лимфо- и кровообращения гортани, уменьшением активности дренажных механизмов дыхательных путей, частоты и глубины дыхательных движений. В связи с этим круп называют «ночным хищником».
Сужение просвета верхних дыхательных путей при крупе происходит последовательно, стадийно. Так, при неполной обструкции гортани возникает шумное дыхание – стридор, обусловленный колебаниями надгортанника, черпаловидных хрящей, частично голосовых связок при интенсивном турбулентном прохождении воздуха через суженные дыхательные пути согласно закону Бернулли. При доминировании отека тканей гортани наблюдается свистящий звук, при нарастании гиперсекреции – хриплое, клокочущее, шумное дыхание. Следует иметь в виду, что с нарастанием стеноза за счет уменьшения дыхательного объема дыхание становится все менее шумным (!).
Инспираторный характер одышки возникает при сужении гортани в области голосовых связок или над ними и характеризуется шумным вдохом с втяжением податливых мест грудной клетки (иногда втяжение яремной впадины является единственным видимым симптомом дыхательной недостаточности у детей).
Стенозы ниже уровня истинных голосовых связок характеризуются экспираторной одышкой с участием в дыхании вспомогательной мускулатуры. Стеноз гортани в области подсвязочного пространства обычно проявляется смешанной одышкой.
Отсутствие изменения голоса свидетельствует о локализации патологического процесса выше или ниже голосовых связок. Если в процесс вовлекаются голосовые связки, возникает осиплость голоса или афония. Хриплый, «лающий» кашель типичен для подскладочного ларингита.
Другие признаки обструкции верхних дыхательных путей не специфичны: беспокойство, тахикардия, тахипноэ, цианоз, вегетативные расстройства и т. д. Учащенное дыхание и повышенная температура тела при крупе могут приводить к значительной потере жидкости и развитию респираторного эксикоза.
В зависимости от выраженности сужения просвета гортани выделяют четыре степени стеноза, имеющие значительные различия в клинической картине. При комплексной оценке состояния больного следует учитывать такие факторы, как участие в акте дыхания вспомогательной мускулатуры, наличие симптомов дыхательной и сердечно-сосудистой недостаточности, угнетения сознания и гипертермии.
Диагностика Острого обструктивного ларингита (крупа):
Врач может поставить диагноз «круп», основываясь на симптомах и медицинском осмотре.
Поскольку круп затрудняет дыхание, врач может использовать пульсоксиметр для того, чтобы измерить достаточно ли кислорода попадает в кровь.
Ложный круп следует дифференцировать с другими заболеваниями, сопровождающимися обструкцией дыхательных путей и требующими соответствующей тактики лечения: истинным (дифтерийным) крупом, аллергическим отеком гортани, эпиглоттитом, заглоточным абсцессом, инородными телами гортани и трахеи.
Следует помнить, что круп – неотложное состояние, требующее экстренной диагностики и терапии на догоспитальном этапе.
Лечение Острого обструктивного ларингита (крупа):
Лечение крупа должно быть направлено на восстановление проходимости дыхательных путей за счет уменьшения или ликвидации спазма и отека слизистой оболочки гортани, освобождения просвета гортани от патологического секрета.
Больные подлежат госпитализации в специализированный или инфекционный стационар, желательно в отделение интенсивной терапии, однако лечение следует начинать уже на догоспитальном этапе.
Ребенка нельзя оставлять одного, его необходимо успокоить, взять на руки, так как форсированное дыхание при беспокойстве и крике усиливает чувство страха и явления стеноза.
Температура в помещении не должна превышать 18°С. Показано теплое питье (горячее молоко с содой или боржоми), паровые ингаляции. Традиционно принято считать важным увлажнение воздуха (эффект «тропической атмосферы») в помещении. Однако в рандомизированном исследовании G.M. Neto и соавт. (2002) было показано, что увлажнение воздуха в помещении не влияет на улучшение клинических симптомов среднетяжелого крупа.
Анализируя фармакотерапию крупа, следует подчеркнуть, что с позиций доказательной медицины эффективность антигистаминных препаратов, бронхолитиков и спазмолитиков не доказана. При этом в лечении ложного крупа у детей существует высокий уровень доказательства клинической эффективности глюкокортикостероидов (уровень А (I): метаанализ K. Russell et al., 2004).
Научно обоснованными в качестве неотложной помощи при жизнеугрожающем крупе у детей являются эпинефрин (адреналин) – от введения через небулайзер до внутривенного пути, эндотрахеальная интубация, глюкокортикостероиды.
Таким образом, основу медикаментозной терапии ложного крупа составляют глюкокортикоидные препараты. Возможно применение дексаметазона внутрь или парентерально, будесонида через небулайзер, преднизона в суппозиториях ректально. Учитывая стремление всей медицинской общественности, тем более педиатров, уменьшить возможный риск развития побочных эффектов системной стероидотерапии, особенно перспективным представляется применение ингаляционных и ректальных форм глюкокортикостероидов.
С целью разжижения и удаления мокроты из дыхательных путей назначают отхаркивающие и муколитические препараты, вводимые преимущественно ингаляционным способом.
Эффективность антибактериальной терапии при вирусном ложном крупе не доказана. Назначение антибиотиков оправдано лишь при крупе, осложненном бактериальной инфекцией. Интубация и трахеостомия осуществляются при неэффективности консервативной терапии и проведении реанимационных мероприятий.
Прогноз.
Вирусный круп обычно является самокупирующимся и редко может приводить к смерти в результате полной закупорки дыхательных путей. Симптомы могут наблюдаться на протяжении семи дней, но обычно пик заболевания приходится на второй день. В редких случаях осложнением крупа может стать острый трахеит, который является более опасной болезнью.
К каким докторам следует обращаться если у Вас Острый обструктивный ларингит (круп):
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Острого обструктивного ларингита (крупа), ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Ларингит: причины, симптомы и лечение
Гортань – это сложный орган, представляющий собой комплекс различных тканевых структур с развитой сетью кровеносных, лимфатических сосудов и нервов.
Гортань – полый воздухоносный орган, жесткость которому придают хрящи. Сверху гортань открывается в гортаноглотку, а снизу переходит в трахею.
Внутри гортань покрыта тонкой слизистой оболочкой цилиндрического мерцательного эпителия, а в местах механической нагрузки (надгортанник, задняя стенка гортани, свободные края голосовых складок) более прочным многослойным плоским эпителием.

Скелет гортани состоит из 5 главных хрящей:
- трех непарных (перстневидный, щитовидный и надгортанник);
- двух парных (черпаловидные хрящи);
Голосовые складки представляют собой два мышечно-связочных тяжа белесовато-перламутрового цвета. 3

Гортань обеспечивает ряд важных функций:
- дыхательную
- фонаторную (голосовую)
- защитную
- кашлевую
- отхаркивающую
- речеобразующую (она основана на дыхательной и голосовой функциях)
Причины ларингита
Инфекции
Причиной возникновения острого ларингита может стать инфекция, которая проникает в слизистую глотки и гортани и легко активизируется на фоне снижения общего и местного иммунитета.
К основным возбудителям острого и хронического ларингита относятся преимущественно стрептококки и стафилококки, которые могут активизироваться под влиянием неблагоприятных факторов.
Неинфекционные причины
– курение и алкоголь
– химический и термический ожог гортани
– аллергия
– сильные голосовые нагрузки
Факторы риска развития острого ларингита:
- снижение иммунитета
- общее и местное переохлаждение
- заболевания глотки и околоносовых пазух
- влияние вредных привычек
Острое воспаление слизистой оболочки гортани может являться следствием катарального воспаления слизистой оболочки носа, околоносовых пазух (синусит) или глотки (тонзиллит, фарингит).
Острый ларингит развивается на фоне вирусов:
Среди бактерий частыми возбудителями острого ларингита являются:
- гемофильная палочка (H. Influenzae)
- хламидии пневмония (Chlamydia pneumoniae)
- моракселла (Moraxella catarrhalis)
- пневмококк (S. pneumoniae) 5
Классификация острого ларингита
Катаральный ларингит
Самая распространенная форма заболевания. Острый ларингит характеризуется катаральным воспалением слизистой оболочки гортани без признаков стеноза. Катаральный ларингит является самой простой формой ларингита, которая лечится амбулаторно
Отечный ларингит
Характеризуется отеком слизистого и подслизистого слоя гортани. Клинические проявления отечного ларингита зависят от размера отека. Причины – ангио-невротические (отек Квинке) и аллергические.
Флегмозный ларингит (абсцедирующий)
Симптомы острого ларингита
При катаральной форме ларингита наблюдаются следующие жалобы:
Симптомы ларингита при флегмонозной (асбцедирующей) форме: :
- трудности при глотании
- одышка
- фебрильная температура (38-39 градусов) отражает присоединение воспаления или переход катарального воспаления гортани во флегмонозное
- наблюдается нарастающая симптоматика стеноза гортани
Острая дыхательная недостаточность при ларингите
Выраженность клинических проявлений напрямую связана с тяжестью воспалительных изменений.
Главным симптомом острой дыхательной недостаточности является одышка. Выделяют следующие её степени в зависимости от тяжести:
- I степень дыхательной недостаточности – одышка, возникающая при физической нагрузке.
- II степень – одышка, возникающая при малых физических нагрузках (неспешная ходьба, умывание, одевание).
- III степень – одышка в состоянии покоя. 7
Клиническая картина острого ларингита при осмотре
Основным методом диагностики ларингита является инструментальная и эндоскопическая ларингоскопия.
При катаральном ларингите:
- слизистая оболочка гортани красная и отечная
- голосовые складки розовые или ярко-красные, утолщены, подвижны, смыкаются не полностью
- может скапливаться слизистый или слизисто-гнойный секрет, который может вызывать влажный кашель
В зависимости от формы острого ларингита, отек и гиперемия (красная слизистая), размеры надгортанника, сужение просвета гортани могут быть выражены по-разному.
При осложненной (абсцедирующей) форме в области надгортанника определяется шаровидное образование с просвечивающим гнойным содержимым.
При стенозе гортани происходит сужение ее просвета.
Стеноз гортани
По клиническому течению и величине просвета дыхательных путей различают четыре степени стеноза гортани: 8
- Стадия компенсации – просвет голосовой щели составляет 6-8 мм или сужение просвета трахеи на 1/3
- Стадия субкомпенсации – голосовая щель 3-4 мм, просвет трахеи сужен на ½ и более
- Стадия декомпенсации – голосовая щель 2-3 мм, щелевидный просвет трахеи
- Асфиксия – голосовая щель и/или просвет трахеи 1 мм
!Тщательный осмотр гортани может провести только врач-оториноларинголог. Самостоятельно пациент осмотреть себя и оценить тяжесть состояния не может.
Анализы при ларингите
При заболевании острым ларингитом врач может назначить следующие анализы:
- общий и биохимический анализ крови, определение ее газового состава
- микробиологическое, микологическое исследования, полимеразная цепная реакция для выявления возбудителя (ПЦР)
- при необходимости – определение чувствительности выделенных патогенов к антибиотикам
Лечение острого ларингита 9
Лечение острого ларингита требует комплексного подхода.
Антибактериальная терапия
Применение антибактериальной терапии больным нетяжелой формой ларингита не требуется. При выраженных воспалительных явлениях, при осложненных формах острого ларингита, при развитии абсцесса, а также при обострениях хронического ларингита назначаются антибактериальные препараты широкого спектра действия (амоксициллин/клавулановая кислота, цефалоспорины III–IV поколений) или респираторные фторхинолоны.
Симптоматическая терапия
Ингаляционная терапия
Показана больным любой формой ларингита, в том числе абсцедирующей.
Ингаляции могут применяться в качестве монотерапии при неосложненных формах ларингита в качестве симптоматического лечения для увлажнения слизистой оболочки гортани, а также в комплексе с другими методами лечения при воспалительных заболеваниях гортани.
В ингаляционной форме применяются лекарственные средства, обладающие антибактериальным, противогрибковым, противоотечным, муколитическим, противовоспалительным действием, а также способностью увлажнять слизистую оболочку.
Основным преимуществом ингаляций является возможность достижения быстрого и эффективного лечебного действия с применением небольшой дозы лекарственного препарата при значительном снижении отрицательного системного эффекта. Во время ингаляции происходит быстрое всасывание лекарственных препаратов. Создается высокая концентрация лекарственного средства непосредственно в очаге воспаления.
Антигистаминные препараты
Противоотечная и противовоспалительная терапия
Муколитические препараты
Прочие рекомендации по лечению:
- голосовой покой – рекомендуется разговаривать как можно меньше, избегать крика, громкой речи и шепота
- щадящая диета – не рекомендуется есть острую, соленую, слишком горячую или холодную пищу
- отказ от курения и алкоголя
При неэффективности лечения или проявлении осложнений показана госпитализация. При необходимости выполняется оперативное вмешательство.
Показаниями к экстренной госпитализации являются осложнения острого ларинготрахеита:
- отёчный ларингит
- эпиглотит
- абсцессы надгортанника, осложнённые формы заболевания (инфильтративной и абсцедирующей)
- угроза развития стеноза гортани
После перенесенного заболевания восстановительный период длится 2 недели. При проведении хирургического вмешательства рекомендуется наблюдение у оториноларинголога в течение нескольких месяцев.
Лечение острого ларингита в домашних условиях
Необходимо принимать больше жидкости: чай с лимоном и медом, морсы, минеральную воду. Полоскание горла травяными настоями ромашки, календулы, шалфея помогут успокоить слизистую глотки, но такое лечение не является основным и будет эффективно только в комплексе с другими препаратами.
Тантум ® Верде для лечения острого ларингита
Так как острый ларингит может развиваться вследствие воспалительных изменений в глотке, например тонзиллофарингитов, важно своевременно начать лечение с применения местных препаратов в этой области.
Лечение обязательно должно быть комплексным и поэтому необходимо тщательно подойти к выбору лекарства. Препарат от боли в горле должен работать как антисептик, анестетик и обладать противовоспалительным эффектом.
Всеми этими свойствами обладает препарат Тантум ® Верде, который рекомендован для лечения заболеваний глотки и профилактики острого ларингита Тантум ® Верде.
Бензидамин – действующее вещество Тантум ® Верде, обладает противовоспалительным и обезболивающим эффектом 11 . Он оказывает антибактериальное действие за счет быстрого проникновения внутрь микроорганизмов и повреждения их структуры жизнедеятельности.
Острый обструктивный ларингит (круп) у детей: диагностика и лечение (по материалам клинических рекомендаций)
Авторы: Геппе Н.А. 1 , Колосова Н.Г. 2 , Малахов А.Б. 3 , Волков И.К.
1 Клинический институт детского здоровья им. Н.Ф. Филатова ФГАОУ ВО Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет), Москва, Россия
2 ФГАОУ ВО Первый МГМУ им. И.М. Сеченова (Сеченовский Университет), Москва
3 ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» Минздрава России, Москва
Для цитирования: Геппе Н.А., Колосова Н.Г., Малахов А.Б., Волков И.К. Острый обструктивный ларингит (круп) у детей: диагностика и лечение (по материалам клинических рекомендаций). РМЖ. Мать и дитя. 2014;22(14):1006.
Острый обструктивный ларингит (круп) объединяет группу сходных посимптомам заболеваний, среди которых удетей раннего возраста ведущую позицию занимает стенозирующий ларинготрахеит (СЛТ). Причиной крупа чаще всего становится вирусная инфекция, которую вызывают вирусы гриппа или парагриппа, аденовирусы, иногда вирусы, микоплазма пневмонии, атакже ассоциации. Однако превалирующим этиологическим фактором, обусловливающим воспалительный процесс вгортани итрахее, который сопровождается развитием синдрома крупа, является вирус гриппа ипарагриппа [4]. Бактериальный ларингит встречается крайне редко. Бактериальная флора, активизирующаяся при острой инфекции (ОРВИ) или присоединяющаяся врезультате внутрибольничного инфицирования, имеет большое значение вразвитии неблагоприятного (тяжелого и/или осложненного) течения ларинготрахеобронхита.
Распространенность крупа в различных возрастных периодах неодинакова: у детей 2–3 лет круп развивается часто (более 50% заболевших), несколько реже — в грудном возрасте (6–12 мес.) и на году жизни, и редко в возрасте старше 5 лет. Клиническими маркерами этого патологического состояния являются симптомы ОРВИ и СЛТ. При отсутствии признаков ОРВИ следует проводить дифференциальный диагноз с другими заболеваниями, сопровождающимися стенозом гортани.
Круп относится к угрожающим жизни заболеваниям верхних дыхательных путей и независимо от этиологии характеризуется стенозом гортани различной степени выраженности, сопровождающимся «лающим» кашлем, дисфонией, инспираторной или смешанной одышкой. В некоторых случаях возможно развитие обструкции нижних дыхательных путей. Согласно международной классификации болезней () заболевание кодируется: J05.0 — острый обструктивный ларингит (круп). Большая часть детей со СЛТ выздоравливает без специального лечения, однако примерно 15% больных нуждаются в госпитализации, среди них 5% детей может потребоваться интубация.
Предрасполагающими факторами развития крупа являются особенности детской гортани и трахеи:
- малый диаметр, мягкость и податливость хрящевого скелета;
- короткое узкое преддверие и воронкообразная форма гортани;
- высоко расположенные и непропорционально короткие голосовые складки;
- гипервозбудимость , замыкающих голосовую щель;
- функциональная незрелость рефлексогенных зон и гиперпарасимпатикотония.
Воспаление и отек слизистой оболочки гортани и трахеи, а иногда бронхов, вызванные инфекцией, могут быстро привести к обструкции дыхательных путей. Обилие лимфоидной ткани у детей раннего возраста с большим количеством тучных клеток, сосудов, слабое развитие эластических волокон в слизистой оболочке и подслизистой основе способствуют отеку подскладочного пространства и развитию острого СЛТ (ОСЛТ). Предрасполагающими факторами развития крупа также являются: атопический фенотип, лекарственная аллергия, аномалии строения гортани, сопровождающиеся врожденным стридором, паратрофия, перинатальное поражение ЦНС, недоношенность и др. [5].
Источником инфекции является больной человек, особенно с выраженным катаральным синдромом. Выделение возбудителя у больного продолжается в течение 7–10 дней, а при повторном инфицировании сокращается на 2–3 дня. Вирусоносители не представляют большой эпидемической опасности отсутствия катаральных явлений.
Для крупа, как правило, характерна сезонность ( период). Вместе с тем случаи парагриппа встречаются круглогодично, с повышением заболеваемости в холодный период (парагрипп и типов в осенний период, типа — весной). Парагриппу свойственна определенная периодичность, равная 2 годам при заболеваниях, вызванных вирусами 1–2 типов, и 4 годам — при инфицировании вирусом типа. Заболевания регистрируются в виде спорадических случаев или групповых вспышек в детских коллективах.
Круп начинается с проявлений ОРВИ, сопровождается температурной реакцией субфебрильного или фебрильного уровня и катаральными симптомами в течение 1–3 дней. Начало болезни внезапное, преимущественно в вечерние или ночные часы. Ребенок просыпается от пароксизма грубого «лающего» кашля, шумного затрудненного дыхания. Клинические проявления ОСЛТ динамичны и могут прогрессировать во времени от нескольких минут до 1–2 сут, от стадии компенсации до состояния асфиксии. Осиплость и изменение голоса (дисфония) нарастают по мере прогрессирования отека в подскладочном пространстве. Характерно появление инспираторного или стридора — стенотического дыхания, обусловленного затрудненным прохождением вдыхаемого воздуха через суженный просвет гортани. Вдох (либо вдох и выдох) удлинен и затруднен, дыхание становится шумным, отмечаются раздувание крыльев носа и последовательное включение дыхательной мускулатуры с втяжением уступчивых мест грудной клетки (надключичных и яремных ямок, эпигастральной области и межреберных промежутков). Объективно можно подтвердить сужение подскладочного отдела гортани с помощью рентгенографии шеи в и боковой проекциях (можно обнаружить «симптом шпиля» или «симптом пирамиды»). Основной повод для рентгенологического исследования — исключение других причин стридора при атипичном течении крупа.
Наличие густой мокроты в просвете дыхательных путей, отек и воспалительные изменения слизистой оболочки подскладочного пространства гортани, и в области голосовых складок, приводят к нарушению смыкания голосовых складок при фонации и усугубляют дисфонию. При нарастании стеноза гортани изменяется окраска кожных покровов, появляются бледность, периоральный цианоз, усиливающийся во время приступа кашля. В результате развивается гипоксемия, что сопровождается реакцией ЦНС (появляется вялость или возбуждение) [5].
Выделяют следующие степени стеноза, определяющие тяжесть крупа
I степень клинически характеризуется легкой охриплостью с сохранением голоса, периодическим «лающим» кашлем. При беспокойстве, физической нагрузке появляются признаки стеноза гортани (шумное, стридорозное дыхание). Компенсаторными усилиями организм поддерживает газовый состав крови на нормальном уровне. Продолжительность стеноза гортани I степени — от нескольких часов до 1–2 сут.
При II степени происходит усиление всех клинических симптомов ОСЛТ. Характерное стенотическое дыхание, которое хорошо слышно на расстоянии, отмечается в покое. Одышка инспираторного характера постоянная. Увеличивается работа дыхательной мускулатуры с втяжением уступчивых мест грудной клетки в покое, которое усиливается при напряжении. Ребенок периодически возбужден, беспокоен, сон нарушен. Кожные покровы бледные, появляются периоральный цианоз, нарастающий во время приступа кашля, тахикардия. За счет гипервентиляции легких газовый состав крови может быть в норме. Развиваются дыхательный ацидоз, гипоксемия при нагрузке. Явления стеноза гортани II степени могут сохраняться более продолжительное время (до 3–5 дней).
При III степени общее состояние тяжелое. Характеризуется признаками декомпенсации дыхания и недостаточности кровообращения, резким усилением работы дыхательной мускулатуры с развитием гипоксемии, гипоксии, гиперкапнии, снижается уровень окислительных процессов в тканях, появляется смешанный ацидоз. Выраженное беспокойство сменяется заторможенностью, сонливостью. Голос резко осипший, вплоть до афонии. Кашель, вначале грубый, громкий, по мере уменьшения просвета гортани становится тихим, поверхностным. Одышка постоянная, смешанного характера. По мере нарастания стеноза дыхание становится аритмичным, с неравномерной глубиной и парадоксальными экскурсиями грудной клетки и диафрагмы. Шумное, глубокое дыхание сменяется тихим, поверхностным. Сатурация кислорода —
Для IV степени стеноза характерно крайне тяжелое состояние, развивается глубокая кома, могут быть судороги, температура тела падает до нормальных или субнормальных цифр. Дыхание частое, поверхностное или аритмичное с периодическими апноэ. Тоны сердца глухие, возникает брадикардия, а затем асистолия. Гипоксемия и гиперкапния достигают крайних значений, развивается глубокий комбинированный ацидоз. Кроме обструктивной дыхательной недостаточности тяжесть состояния определяется выраженностью токсикоза и наличием осложнений.
В отечественной и международной практике широко используется шкала Уэстли, которая позволяет дать унифицированную объективную оценку клинических симптомов и помогает в последующем мониторировании (табл. 1). Суммарная балльная (от 0 до 17 баллов) оценка основных параметров позволяет определить тяжесть крупа: легкий — ≤2 балла, средняя тяжесть — от 3 до 7 баллов, тяжелый — ≤8 баллов. Подходы к назначению базисной терапии СЛТ также осуществляются в зависимости от балльной оценки тяжести [9].
Верификация диагноза крупа обычно не представляет сложностей и основывается преимущественно на сочетании симптомов ОРВИ и наличии характерной триады: дисфонии, «лающего» кашля, инспираторной одышки. При вовлечении трахеи и бронхов возможно развитие обструкции нижних дыхательных путей. В этом случае одышка будет иметь характер. Основные диагностические мероприятия включают сбор анамнеза и жалоб, сведений о вакцинации (АКДС), общий осмотр ребенка, термометрию, измерение частоты дыхания, аускультацию легких, измерение АД, данных пульсоксиметрии. Круп — это клинический диагноз, который при типичном течении не требует рентгенологического подтверждения. По показаниям возможно проведение общего анализа периферической крови (число лейкоцитов обычно в пределах нормы, могут отмечаться лимфоцитоз или лейкопения), исследования газов крови [5].
Консультация и проведение фиброэндоскопии необходимы в случаях дифференциальной диагностики крупа с другими заболеваниями, протекающими с обструкцией верхних дыхательных путей и имеющими сходную клиническую картину (заглоточный абсцесс, эпиглоттит). При заглоточном абсцессе возможно развитие симптомов острого стридора в течение 1–3 дней. Отличия от крупа: выраженная интоксикация, наличие слюнотечения, отсутствие кашля и охриплости, характерно вынужденное положение головы (запрокинута назад и в больную сторону), возможен тризм жевательной мускулатуры. При фарингоскопии выявляются отек и асимметричное выпячивание задней стенки глотки. Эпиглоттит — острое воспаление надскладочного отдела гортани, преимущественно обусловленное гемофильной палочкой (реже стрептококковой, стафилококковой), которое сопровождается выраженными симптомами обструкции верхних дыхательных путей. В пользу эпиглоттита свидетельствуют быстрое, в течение нескольких часов прогрессирование симптомов стенозирования дыхательных путей на фоне выраженной дисфагии (ребенку трудно глотать даже слюну), бурно нарастающая интоксикация с лихорадкой, тахикардией, беспокойством или спутанностью сознания. В отличие от крупа интоксикация более выраженная, отмечаются воспалительный сдвиг в гемограмме, «сдавленный» голос, слюнотечение. При ларингоскопии можно увидеть отек и утолщение надгортанника, гиперемию его краев. При рентгенографии шеи в боковой проекции выявляется увеличение надгортанника — «симптом большого пальца» [7].
В ряде случаев проводится вирусологическая диагностика (при атипичной картине крупа, смешанном характере дыхательных нарушений, наличии сопутствующих катаральных изменений в легких). При подозрении на дифтерийный круп (ребенок из очага дифтерии; сочетание стеноза гортани с ангиной и отеком подкожной клетчатки шеи) необходимы бактериоскопия мазков и бактериологическое исследование на наличие возбудителя дифтерии — бациллы Леффлера.
Оценка степени стеноза гортани обусловливает медицинскую тактику и объем вмешательства, оказываемого ребенку (табл. 2). Объем медицинской помощи больному зависит также от этапа оказания помощи. Лечебные мероприятия при крупе направлены на как можно более быстрое восстановление дыхательной функции и улучшение состояния больного, предупреждение прогрессирования стеноза гортани, обструктивного трахеобронхита и летального исхода.
При обращении родителей за медицинской помощью в поликлинику (вызов врача на дом) врач уточняет давность появления симптомов ОРВИ, осиплости, затрудненного дыхания, беспокойства или вялости ребенка, оценивает степень стеноза с помощью балльной оценки симптомов по шкале Уэстли. При наличии показаний к госпитализации вызывается бригада неотложной медицинской помощи и решается вопрос о госпитализации ребенка. Показания к госпитализации:
- II и последующие степени крупа;
- возраст до 1 года независимо от степени стеноза;
- отсутствие эффекта от проводимой терапии;
- невозможность обеспечить наблюдение и лечение ребенка на дому [1, 6].
Патогенетически обоснованно использование глюкокортикостероидов, оказывающих противовоспалительный эффект, уменьшающих отек гортани и экссудацию, снижающих проницаемость капилляров. Первая линия терапии крупа — ингаляции через небулайзер суспензии будесонид в дозе 2 мг однократно или 1 мг дважды с интервалом в 30 мин [2].
Будесонид суспензия — глюкокортикостероид с возможным однократным назначением в сутки, демонстрирует быстрый клинический эффект и улучшение функциональных показателей уже в течение 15–30 мин с максимальным улучшением через 3–6 ч. Эффект будесонида обусловлен быстрым поступлением кортикостероида непосредственно в дыхательные пути, его высокой местной противовоспалительной активностью, выраженным сосудосуживающим эффектом. Для доставки будесонида следует использовать струйные или мембранные небулайзеры.
Преимущества небулайзерной терапии у детей:
- обеспечение более надежной доставки препарата в дыхательные пути вне зависимости от активности вдоха ребенка;
- простая техника ингаляции;
- возможности доставки большей дозы препарата;
- получение эффекта за более короткий промежуток времени.
У детей раннего возраста при проведении небулизации необходимо использовать маску соответствующего размера [2, 3, 6].
При неэффективности ингаляционной терапии показано назначение системных глюкокортикостероидов парентерально: дексаметазона 0,3–0,6 мг/кг, преднизолона 2–5 мг/кг. Лечебный эффект от введения стероидов наступает спустя 15–45 мин. Действие кортикостероидов длится 4–8 ч. При возобновлении симптомов необходимо их повторное введение в той же дозе. Терапия глюкокортикостероидами может проводиться в течение нескольких дней. При улучшении состояния дозу кортикостероидов снижают [10].
При крупе степени бригадой скорой медицинской помощи может быть использован эпинефрин 0,1% — 0,1–0,2 мг/кг (не более 5 мг!), разведенный в 3 мл физиологического раствора, ингаляционно через небулайзер [1, 8, 11]. Седативные средства назначать не рекомендуется, их применение затрудняет объективную оценку состояния больного и тяжести стеноза, а значит, не позволяет определить адекватную терапию. В связи с этим повышается риск неблагоприятного течения болезни.
Показаниями к назначению антибактериальной терапии при ОСЛТ являются: признаки бактериальных осложнений или сопутствующих состояний. При клинических симптомах обструкции нижних дыхательных путей показаны ингаляции через небулайзер растворов бронхолитических препаратов (фенотерол + ипратропия бромид, сальбутамол) [2, 6]. У детей с атопией оправданно включение в комплексную терапию стеноза гортани степени антигистаминных препаратов поколения. После ликвидации острых проявлений стеноза гортани с целью разжижения и удаления мокроты из дыхательных путей при сохраняющемся кашле назначают бронхолитические препараты совместно с мукоактивными средствами внутрь или в ингаляциях (амброксол, ацетилцистеин, карбоцистеин) или комбинированные препараты (сальбутамол + бромгексин + гвайфенезин).
Отвлекающая терапия (паровые ингаляции и другие методы) может быть использована на догоспитальном этапе, когда нет возможности назначить более эффективные лечебные мероприятия. Однако эффективность этих методов не была подтверждена в клинических исследованиях. Успешное лечение детей с СЛТ предполагает раннюю госпитализацию со своевременной и полноценной этиопатогенетической терапией.
Клинические рекомендации рассмотрены и одобрены на:
- общей конференции Межрегиональной общественной организации «Российское респираторное общество» (Казань, 2013);
- III Образовательном международном консенсусе по респираторной медицине (М) (Коломна, 2014);
- правлении общества по инфекционным болезням (, 2014);
- III Петербургском международном форуме оториноларингологов России (Национальная медицинская ассоциация оториноларингологов) (, 2014).
- Блохин оказания неотложной и скорой догоспитальной помощи детям и подросткам: Педиатрия. Национальное руководство / под ред. . М., 2009.
- Геппе небулайзерная терапия заболеваний респираторной системы у детей: Практическое руководство для врачей. М., 2000. 82 с.
- Зайцева крупа при ОРВИ: современные аспекты терапии // Медицина неотложных состояний. 2006. № 5 (6).
- Комплексный подход к лечению и профилактике острых респираторных инфекций у детей: Практическое руководство для врачей / под ред. проф. , проф. . М., 2012. 47 с.
- Савенкова М.С., Богомильский М.Р., Фомина В.Л. и др. Круп у детей. Методические рекомендации. М.: МЗ РФ, 2009.
- Царькова неотложной терапии крупа у детей на догоспитальном и госпитальном этапах. / , , // Здравоохранение Урала. 2002. № 2. С. 19–25.
- Bjornson C.L., Johnson // Lancet. 2008. Vol. 371. Р. 329–339.
- Johnson D. Croup // Clin Evid (Online). 2009 Mar 10. doi:pii: 0321.
- Pitluk J.D., Uman H., Safranek S. What’s best for croup? // J Fam Pract. 2011. — Vol. 60. Р. 680–681.
- Russell K., Wiebe N., Saenz A., Segura M., Johnson D., Hartling L., Klassen P. Glucocorticoids for croup // Cochrane Database of Systemic Reviews. 2004. Vol. (1). CD001955.
- Wyatt J. et al. Oxford Handbook of Emergency Medicine. Oxford University Press. Fourth edition published, 2012.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Ларингит у детей
Ларингит у детей – воспаление верхнего отдела респираторного тракта (гортани), сопровождающееся поражением голосового аппарата и расстройством дыхания. При ларингите у детей отмечается «лающий» кашель, осиплость голоса, повышение температуры, затруднение дыхания, иногда – развитие ложного крупа. Диагностика ларингита у детей проводится детским отоларингологом на основании клинической картины, ларингоскопии, вирусологического или бактериального исследования мазка. Лечение ларингита у детей предусматривает соблюдение голосового режима; прием антигистаминных, противовирусных или антибактериальных препаратов; проведение ингаляций, физиотерапии.
Общие сведения
Ларингит у детей – воспалительный процесс, захватывающих слизистую оболочку гортани и голосовые связки. Заболеваемости ларингитом особенно подвержены дети раннего и дошкольного возраста. В педиатрии ларингит выявляется у 34% детей с ОРЗ в возрасте до 2-х лет. Ларингит у детей редко бывает изолированным и обычно протекает вместе с трахеитом и бронхитом в виде ларинготрахеобронхита. На фоне ларингита у детей может развиваться острая обструкция верхних дыхательных путей, требующая оказания неотложной помощи. Из вышесказанного следует, что ларингит у детей является далеко не безобидным заболеванием и требует серьезного отношения со стороны родителей, педиатров и детских отоларингологов.

Причины
Развитие ларингита у детей может быть связано с инфекционными, аллергическими, конституциональными, психо-эмоциональными и другими факторами. Чаще всего ларингит у ребенка имеет вирусную природу и вызывается вирусами парагриппа, гриппа, простого герпеса, кори, PC-вирусами, аденовирусами. Ларингиты бактериальной этиологии встречаются у детей реже, однако и протекают значительно тяжелее. В этом случае основными возбудителями выступают гемофильная палочка типа b, стафилококк, пневмококк, гемолитический стрептококк группы А (возбудитель скарлатины), палочка Борде-Жангу (возбудитель коклюша) и др. Благодаря проведению обязательной вакцинации против дифтерии дифтерийный ларингит у детей встречается крайне редко.
Пик заболеваемости детей ларингитом отмечается в холодное время года. Этому способствует переохлаждение, нарушение носового дыхания, гиповитаминоз, ослабление иммунитета, обострение у ребенка ринита, фарингита, аденоидита, тонзиллита. К развитию ларингита более предрасположены дети с лимфатико-гипопластическим диатезом.
Ларингит аллергической этиологии у детей может развиваться при вдыхании паров лаков, красок, бытовой химии; частиц домашней пыли, шерсти животных; орошении слизистые оболочки носоглотки и полости рта лекарственными аэрозолями; употреблении пищевых аллергенов. Иногда причиной ларингита у детей выступает перенапряжение голосового аппарата (при сильном крике, занятиях хоровым пением и т. п.), сильные психо-эмоциональные потрясения, повлекшие спазм гортани, травмы гортани, аспирация инородных тел, заброс кислого содержимого из желудка при ГЭРБ (рефлюкс-ларингит).
Патогенез
Специфика течения ларингита у детей связана с возрастными анатомо-физиологическими особенностями строения дыхательных путей, а именно – узостью просвета и воронкообразной формой гортани; рыхлостью слизистой оболочки и соединительной ткани, их склонностью к отеку; особенностями иннервации гортани, слабостью дыхательной мускулатуры. Именно поэтому при ларингите у детей часто возникает острая обструкция верхних дыхательных путей и острая дыхательная недостаточность.
Следует отметить, что при отеке слизистой и увеличении ее толщины всего на 1 мм просвет гортани у детей уменьшается наполовину. Кроме этого, в генезе обструкции также играет роль предрасположенность к рефлекторному спазму мышц и механическая закупорка просвета гортани воспалительным секретом или инородным телом. Сужение просвета гортани и нарушение дыхания обычно развивается ночью вследствие изменения лимфо- и кровообращения гортани, уменьшения глубины и частоты дыхательных движений в период сна.
С учетом характера течения ларингит у детей может быть острым и хроническим; осложненным и неосложненным. В соответствиями с эндоскопическими критериями в отоларингологии выделяют острый катаральный, отечный и флегмонозный ларингит; хронический катаральный, гипертрофический и атрофический ларингит. При катаральном ларингите воспаление захватывает только слизистую оболочку гортани; при флегмонозном – подслизистый, мышечный слой, связки и надхрящницу. При гипертрофическом ларингите отмечается разрастание и гиперплазия слизистой гортани; при атрофическом – ее истончение. У детей обычно встречается катаральный и гипертрофический ларингит.
В зависимости от распространения воспалительной реакции различают подсвязочный ларингит, диффузный ларингит у детей, ларинготрахеобронхит.
Симптомы ларингита у детей
Клинические проявления острого ларингита у детей обычно развиваются через 2-3 дня после острой респираторной инфекции. Ребенок жалуется на недомогание, боль при глотании, першение в горле. Может отмечаться повышение температуры (до 37,5° C), головная боль, учащение и затруднение дыхания.
При ларингите у детей резко изменяется голос: он становится глухим, хриплым, слабым или беззвучным – развивается дисфония или афония. Появляется сухой, грубый поверхностный кашель, который через 3-4 дня сменяется влажным, с отхождением слизистой мокроты. Неосложненный острый ларингит у детей обычно длится 5-10 дней.
Стремительное прогрессирование ларингита у детей раннего возраста нередко сопровождается спастическим сужением гортани и развитием острого стенозирующего ларинготрахеита или ложного крупа. Чаще ложный круп возникает у детей в возрасте от 6 месяцев до 6 лет. Клиническое течение ложного крупа у детей характеризуется триадой признаков: лающим кашлем, осиплостью голоса, инспираторной одышкой (стридором). Приступ ложного крупа на фоне ларингита у детей обычно развивается ночью или в предутренние часы. Ребенок просыпается от резкого кашля и удушья; его охватывает беспокойство и возбуждение. Объективно выявляется форсированное свистящее дыхание, тахипноэ, тахикардия, цианоз носогубного треугольника, акроцианоз, потливость и т. д. В тяжелых случаях на фоне ложного крупа может возникнуть сердечно-сосудистая недостаточность и асфиксия.
Хронический ларингит наблюдается у детей старшего возраста. Для него характерна преходящая или стойкая дисфония, утомляемость при голосовой нагрузке, саднение и першение в горле, рефлекторный кашель. При обострении ларингита у детей данные явления усиливаются.
Диагностика ларингита у детей
Для установления диагноза ларингита детскому отоларингологу обычно достаточно данных анамнеза и клинической картины. Специальное отоларингологическое обследование ребенка включает фарингоскопию, риноскопию, отоскопию, пальпацию шейных лимфатических узлов.
Основная роль в инструментальной диагностике ларингита у детей принадлежит ларингоскопии, в ходе которой обнаруживается гиперемия, отек, усиление сосудистого рисунка или петехиальные кровоизлияния в слизистую оболочку гортани; утолщение и неполное смыкание голосовых складок при фонации. Для идентификации возбудителя ларингита у детей проводится бактериологическое, вирусологическое или ПЦР-исследование смывов из верхних дыхательных путей.
Стойкие нарушения голоса у детей, обусловленные ларингитом, требуют консультации врача-фониатра, логопеда и фонопеда; проведения исследования голосовой функции.
Ложный круп у детей необходимо дифференцировать от дифтерии гортани (истинного крупа), инородного тела гортани, заглоточного абсцесса, папилломатоза гортани, аллергического отека гортани, эпиглоттита, врожденного стридора, обусловленного ларингомаляцией, ларингоспазма вследствие спазмофилии и др.
Лечение ларингита у детей
Терапия ларингита у детей предполагает организацию лечебно-охранительных мероприятий: постельного режима, голосового покоя, температурного комфорта, достаточной влажности. Диета ребенка должна быть щадящей, исключающей холодную, горячую, раздражающую пищу, газированные напитки. Хорошим лечебным эффектом при ларингите обладает теплое щелочное питье, сухое тепло на область шеи (повязки, согревающие компрессы), небулайзерная терапия, лекарственные ингаляции, банки, горчичники.
При ларингите детям назначаются физиотерапевтические процедуры (УВЧ, электрофорез на область гортани, микроволновая терапия, фонофорез, УФО передней поверхности шеи). При стойко сохраняющихся нарушениях голоса показаны логопедические занятия по коррекции дисфонии.
Медикаментозная терапия ларингита у детей включает прием противовирусных или антимикробных препаратов, НПВС, антигистаминных, противокашлевых или отхаркивающих средств. При ларингите у детей широко используются местные препараты антисептического действия – аэрозоли, таблетки для рассасывания; при необходимости проводится эндоларингеальное введение лекарственных препаратов.
В случае развития ложного крупа необходимо немедленное начало терапии, направленной на уменьшение или ликвидацию отека и спазма гортани, восстановление нормального дыхания. До приезда «скорой помощи» следует придать ребенку вертикальное положение; обеспечить доступ свежего, увлажненного воздуха; провести щелочную ингаляцию, отвлекающие процедуры (горячие общие или ножные ванны). В стационаре ребенку проводится кислородотерапия и ингаляции; вводятся спазмолитические, гормональные, антигистаминные препараты. При крайней степени стеноза гортани выполняется интубация или трахеостомия, ИВЛ.
Прогноз и профилактика
При неосложненном ларингите у детей прогноз благоприятен. Большинство детей в школьном возрасте «перерастает» заболевание, однако при частых эпизодах воспаления возможен исход в хронический ларингит. При развитии ложного крупа прогноз во многом определяется адекватностью оказания первой помощи; при критическом стенозе гортани возможен летальный исход вследствие асфиксии.
Комплекс профилактических мероприятий, направленных на предупреждение ларингита у детей, предусматривает повышение неспецифического иммунитета, своевременное лечение заболеваний ЛОР-органов, вакцинацию против основных детских инфекций, исключение контакта с потенциальными аллергенами, соблюдение рационального голосового режима.
Острый ларингит
Острый ларингит – острое воспаление гортани любой этиологии. Флегмонозный (абсцедирующий) ларингит – острый ларингит с образованием гнойника в области язычной поверхности надгортанника или черпалонадгортанных складок.
Эпидемиология
Острый ларингит, по данным мировой статистики, возникает у 1-5 больных на 100 тыс. человек в год.
Классификация
Формы острого ларингита: катаральный, отечный, отечно-инфильтративный, флегмонозный (инфильтративно-гнойный), подразделяющийся на инфильтративный, абсцедирующий и хондроперихондрит хрящей гортани.
Этиология и патогенез [ править ]
Острое воспаление слизистой оболочки гортани может быть продолжением катарального воспаления слизистой оболочки носа, глотки или возникнуть при остром воспалении верхних дыхательных путей, ОРВИ, гриппе. Часто заболевание бывает связано с общим или местным переохлаждением. Причиной заболевания могут быть травма, вдыхание едких или горячих паров, сильно запыленного воздуха, перенапряжение голосовых складок, курение и злоупотребление алкоголем. Как самостоятельное заболевание острый катаральный ларингит чаще всего возникает в результате активизации сапрофитной флоры гортани под влиянием указанных выше местных и общих факторов.
Клинические проявления [ править ]
Начало заболевания характеризуется жалобами на внезапное появление охриплости, першения, саднения и сухости в горле. Температура остается нормальной или повышается до субфебрильных цифр, а на фоне острой респираторной вирусной инфекции и гриппа повышается до фебрильных цифр. Больной жалуется на острую боль, усиливающуюся при глотании, особенно она выражена при локализации воспалительного инфильтрата в области язычной поверхности надгортанника и черпалонадгортанной складки. Возможен кашель с густой слизистой мокротой. Страдает общее состояние, появляются недомогание и слабость. Одновременно с этим в начале болезни начинается сухой кашель, а затем кашель с мокротой. Нарушение голосообразовательной функции выражается в виде различной степени дисфонии, вплоть до афонии. В ряде случаев затрудняется дыхание, что обусловлено скоплением слизисто-гнойных корок в верхних дыхательных путях.
Острый ларингит: Диагностика [ править ]
Диагноз ставится на основании жалоб и данных ларингоскопии.
Физикальное обследование: наружный осмотр, пальпация гортани, непрямая ларингоскопия. При всех формах ларингита при осмотре определяется гиперемия, припухлость и отечность слизистой оболочки гортани. Гиперемия слизистой оболочки часто носит разлитой характер, особенно в области голосовых складок. Там же можно увидеть точечные кровоизлияния в толщу слизистой оболочки. Голосовые складки хорошо подвижны, смыкание их неполное. По мере развития заболевания в гортани появляется слизь, которая высыхает, а затем превращается в корки. При отрыве такой корки от слизистой оболочки во время кашля может возникнуть быстро проходящее кровохарканье.
Инструментальные и лабораторные методы исследования
Непрямая микроларингоскопия позволяет осмотреть доступные отделы гортани при помощи микроскопа.
Панорамная видеоларингоскопия состоит в использовании специального ларингоскопа с 70 или 90° оптикой и одновременным увеличением и видеозаписью функционирующей гортани.
Фиброларингоскопия позволяет с помощью гибкого эндоскопа осмотреть все этажи органа, включая подголосовой отдел, а также при необходимости просвет трахеи и главных бронхов.
Прямая ларингоскопия представляет собой более сложное лечебно-диагностическое исследование, проводимое под наркозом, обязательно в условиях специализированного стационара. Кроме того, могут проводиться рентгенологические исследования в виде томографии гортани, КТ и ядерномагнитного резонанса, направленные в основном на выявление плохо обозреваемых инфильтратов в нижних отделах гортани.
Анализы крови: при развитии гнойных форм ларингита в крови определяется выраженный нейтрофильный лейкоцитоз до 10-15х10 9 /л и выше, сдвиг формулы влево, резкое повышение СОЭ до 15-20 мм/ч.
При отечно-инфильтративном ларингите воспаление может протекать в разлитой и ограниченной форме. В зависимости от локализации процесса могут возникнуть признаки стеноза гортани. Пальпация передней поверхности шеи в проекции гортани часто болезненна. Нередко увеличены регионарные лимфатические узлы. При ларингоскопии слизистая оболочка гортани гиперемирована, инфильтрат обычно расположен на язычной поверхности надгортанника или занимает весь его лепесток. Часто отек локализуется в области черпала или черпалонадгортанной складки, реже в области вестибулярной складки. В значительной части случаев кроме инфильтрата имеется также округлой формы отек в виде светло-серого образования. Он может закрывать от обзора весь инфильтрат. Подвижность отдельных элементов гортани снижена. За счет отека и инфильтрации суживается просвет гортани, что зависит от локализации и распространенности воспалительного инфильтрата. В случае сужения просвета гортани появляются ощущение сдавления, затруднение дыхания, т.е. признаки стеноза гортани.
При отсутствии лечения, а также при высокой степени вирулентности возбудителя острый отечно-инфильтративный ларингит может перейти в гнойную форму – флегмонозный ларингит.
Флегмонозный ларингит (инфильтративно-гнойный ларингит) – диффузное, разлитое гнойное воспаление гортани, протекает с высокой температурой, ознобами, затруднением дыхания, болью, усиливающейся при глотании, и сопровождается дисфонией или афонией. Гнойное воспаление может распространяться за пределы гортани на глубокие и поверхностные скопления жировой клетчатки.
При ларингоскопии определяются значительная инфильтрация с припухлостью в различных отделах гортани, гиперемия слизистой оболочки, резкое сужение просвета органа. Через 4-5 сут может образоваться гнойный свищ и произойти опорожнение гнойника. Ограничена подвижность надгортанника, черпаловидных хрящей. При распространении гнойно-вопалительного процесса на ткани шеи появляются гиперемия кожи, плотная инфильтрация, резкая болезненность при пальпации. Больной при этом отмечает боль при поворотах головы, ограничение подвижности за счет болезненных инфильтратов в области шеи.
Дифференциальный диагноз [ править ]
У взрослых различные формы острого ларингита следует отличать от начальной формы туберкулеза, рака гортани, специфических поражений. Кроме того, дифференциальная диагностика проводится с дифтерией гортани, протекающей в три стадии: дисфоническая, стенотическая и стадия асфиксии. Развитие заболевания характеризуется наличием фибринозных пленок и быстрым нарастанием клинической картины стеноза гортани. Токсическая и гипертоксическая формы дифтерии развиваются молниеносно и сопровождаются отеком мягких тканей шеи. Возможно распространение отека на мягкие ткани грудной клетки. Кроме дифтерии следует учитывать воспалительное поражение гортани при таких заболеваниях, как грипп, скарлатина, тифы.
Острый ларингит: Лечение [ править ]
Цель лечения
Элиминация воспалительного очага инфекции в гортани, восстановление голосовой функции, предотвращение хронизации воспалительного процесса.
Показания к госпитализации
Лечение острого ларингита проводят в основном в амбулаторных условиях.
Пациенты с острым отечно-инфильтративным, инфильтративно- гнойным (флегмонозным) ларингитом, абсцедирующими процессами в гортани подлежат госпитализации независимо от степени тяжести общего состояния и выраженности проявления нарушения функций гортани. Они нуждаются в постоянном наблюдении, чтобы в случае необходимости своевременно провести все нужные мероприятия по восстановлению дыхания, в том числе трахеостомию. Именно поэтому чаще всего уже на догоспитальном этапе пациентам показано введение глюкокортикоидов, десенсибилизирующих и антибактериальных средств.
Немедикаментозное лечение
К общим методам лечения можно отнести рефлекторное дестенозирование – контрастные ванны для кистей и стоп. Общая терапия выполняется в условиях домашнего или в тяжелых случаях госпитального режима с установлением голосового режима, соблюдением щадящей диеты, исключающей холодную, горячую и раздражающую пищу, и курение. Для лечения острого ларингита успешно применяется низкоинтенсивное лазерное излучение, а также тепловые процедуры и светолечение. Суперфоноэлектрофорез проводят с преднизолоном и аугментином, чередуя процедуры через день.
Хирургическое лечение – при развитии абсцедирующих форм острого ларингита производят вскрытие абсцесса эндоларингеальным или наружным доступом.
Медикаментозное лечение
Наряду с хирургическим лечением при развитии гнойно-некротических форм острого ларингита проводится мощная антибактериальная терапия в сочетании с дезинтоксикационным и симптоматическим лечением. В лечении ведущее место занимают β-лактамные антибиотики: амоксициллин + клавулановая кислота, ампициллин + сульбактам, цефалоспорины III-IV поколения.
В случаях когда возбудитель неизвестен, но предполагается стрептококковая этиология, лечение начинают с внутривенного введения ампициллина в дозе 2,0 г 6 раз в сутки. Среди полусинтетических пенициллинов широкого спектра действия, устойчивых к β-лактамазам, наиболее эффективны амоксициллин + клавулановая кислота и ампициллин + сульбактам – эти препараты обладают также антианаэробной активностью. Если среди возбудителей идентифицированы или предполагаются анаэробы, в комбинацию добавляют метронидазол внутривенно капельно 500 мг во флаконе 100 мл. Как правило, широко используются цефалоспорины III-IV поколения: цефтриаксон назначают внутривенно по 2,0 г 2 раза в сутки; цефотаксим по 2,0 г внутривенно 3-4 раза в сутки; цефтазидим также внутривенно по 3,0- 6,0 г в сутки в три введения. Цефалоспорины не рекомендуется комбинировать с другими антибиотиками, но возможно сочетание с метронидазолом.
Помимо антибактериальной и противовоспалительной терапии, при лечении гнойных форм острого ларингита проводят дезинтоксикационную терапию. Последняя необходима для купирования синдрома системного воспалительного ответа, коррекции реологических нарушений и расстройств микроциркуляции.
Терапию отечного ларингита разделяют на общую и местную (внутригортанные вливания и ингаляции). Выраженным противоотечным и противовоспалительным действием обладают следующие препараты: глюкокортикоиды, антигистаминные, мочегонные. В общую терапию включаются антибиотики широкого спектра действия, муколитики. При этом нужно учитывать, что не следует назначать антигистаминные препараты одновременно с муколитиками, так как их действие противоположно направлено.
Кроме медикаментозной терапии и хирургических пособий больным показаны: лазерная и магнитолазерная терапия, внутривенное или экстракорпоральное лазерное или ультрафиолетовое облучение крови.
Лечение острого ларингита при инфекционных и соматических заболеваниях основано на предупреждении генерализации инфекции и вторичного инфицирования, в том числе и гнойно-воспалительного поражения гортани. Применяются ингаляции противовоспалительных и противомикробных препаратов и антибиотики широкого спектра действия.
Дальнейшее ведение
Состоит в динамическом амбулаторном наблюдении оториноларинголога.
Профилактика [ править ]
Своевременная диагностика и лечение заболеваний верхних и нижних дыхательных путей. Устранение или минимизация влияния указанных выше неблагоприятных факторов составляют основу профилактики воспалительных заболеваний гортани.
Прочее [ править ]
При своевременном и правильном лечении заболевания наступает полное излечение. В запущенных случаях исход неблагоприятный из-за деформации хрящей гортани и развития хронического стеноза органа. Наибольшая эффективность наблюдается при лечении на ранних стадиях заболевания.
Ларингит
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ларингит: причины появления, симптомы, диагностика и способы лечения.
Ларингит – это воспаление слизистой оболочки гортани.
Острое заболевание может возникнуть в любом возрасте, но особенно ему подвержены дети от полугода до двух лет (из-за особенностей строения гортани) и взрослые от 18 до 40 лет.
Подъем заболеваемости ларингитом в России приходится на позднюю осень, зиму и раннюю весну, что связано с сезонными климатическими особенностями.
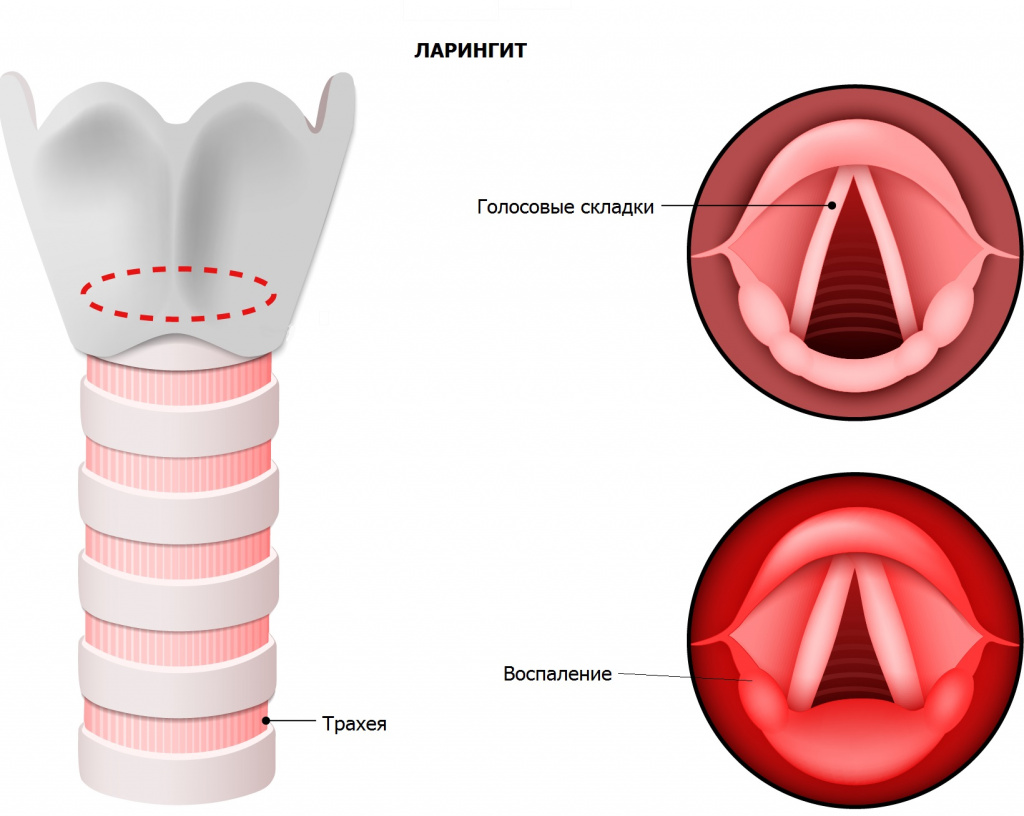
Гортань – это подвижный полый орган, состоящий из хрящей, мышц и связок. Гортань располагается между глоткой и трахеей.

Позади гортани находится пищевод, при глотании вход в гортань закрывает специальный хрящ – надгортанник, поэтому пища не попадает в дыхательную систему.
Через гортань проводится воздух, а с помощью складок слизистой оболочки (голосовых связок) формируется звук.
Слизистая оболочка покрывает надгортанник и образует голосовые связки.
Причины появления
В большинстве случаев причиной возникновения острого ларингита являются различные респираторные вирусы: вирус гриппа, аденовирус, респираторно-синцитиальный вирус, риновирус и другие.
При ларингите вирусной этиологии поражается не только гортань, но и слизистые оболочки носа, глотки, трахеи, бронхов.
Бактериальное воспаление гортани вызывают пневмококки, гемофильная палочка, моракселла, стрептококки и стафилококки, хламидии и микоплазмы.
Условно патогенные микроорганизмы, входящие в состав сапрофитной флоры ротоглотки, при ослаблении иммунитета могут спровоцировать бактериальный ларингит.
Причинами хронического ларингита чаще становятся бактерии и грибки, реже – вирусы. Заболевание может начаться после перенесенного острого ларингита.
Хроническое воспаление гортани чаще встречается у людей, имеющих вредные привычки (курение, прием алкоголя), подверженных профессиональным вредностям (производственная пыль, пары различных веществ), а также у людей, имеющих большую голосовую нагрузку.
Травмы шеи и гортани (в том числе при ингаляциях и попадании инородного тела), аллергия, гастроэзофагеальный рефлюкс (заброс желудочного содержимого в пищевод) могут стать причинами хронического ларингита. Хронические заболевания носа и околоносовых пазух служат фоном для развития хронического поражения гортани.
Классификация заболевания
Ларингит протекает остро и хронически.
По характеру поражений при остром ларингите выделяют три формы:
– катаральную;
– отечную;
– инфильтративно-гнойную.
Хронический ларингит также подразделяется на виды:
– катаральный (отек и гиперсекреция слизистой оболочки);
– отечно-полипозный (отек и разрастание слизистой по типу полипов);
– атрофический (истончение слизистой оболочки гортани);
– гиперпластический (разрастание, утолщение и изменение слизистой).
Гиперпластическая форма хронического ларингита является предраковым состоянием.
У детей слизистая оболочка гортани имеет хорошее кровоснабжение, под ней находится рыхлая подкожно-жировая клетчатка, что обуславливает быстрое распространение инфекции на гортань и возникновение отека с развитием острого обструктивного ларингита. При данной форме ларингита происходит нарушение дыхания разной степени тяжести.
Эпиглоттит – острое бактериальное (чаще всего возбудителем является гемофильная палочка) воспаление надгортанника. В основном встречается у детей и может привести к быстрому нарушению дыхания за счет сужения гортани.
Симптомы ларингита
Острый ларингит может начинаться остро или стать продолжением воспаления носоглотки. У больного отмечают ухудшение общего самочувствия, причем тяжесть состояния зависит от характера воспаления. Боли в горле, кашель, охриплость голоса и затрудненное дыхание, повышение температуры тела до 38°C характерны для катарального, чаще вирусного, процесса. Сильные боли в горле, нарушение глотания, выраженная общая слабость, температура тела выше 38°C, усиление затруднения дыхания указывают на бактериальное воспаление в инфильтративно-гнойной форме.
Стеноз (сужение просвета) гортани относится к осложнениям ларингита и проявляется затруднением вдоха, шумным свистящим или хриплым учащенным дыханием.
Хронический ларингит сопровождается изменением голоса: он может стать осиплым, хриплым, грубым, меняется тембр, снижается выносливость при голосовой нагрузке. При отечной форме хронического ларингита к этому симптому присоединяется затруднение дыхания.
Острый обструктивный ларингит у детей возникает на фоне острой респираторной вирусной инфекции, проявляющейся выделениями из носа, кашлем, першением в горле. Температура может быть субфебрильной или нормальной. Симптомы ларингита у ребенка – осиплость голоса и сухой кашель. Может возникать значительное сужение гортани, приводящее к серьезным проблемам с дыханием, иногда с развитием крупа. При нарастающей обструкции кашель становится лающим, а дыхание шумным, особенно при двигательной активности (признаки крупа легкой степени тяжести). Впоследствии кашель может участиться, шумы в дыхании усилиться с возникновением свистящего звука на вдохе, симптомы могут сохраняться в состоянии покоя (среднетяжелый круп).
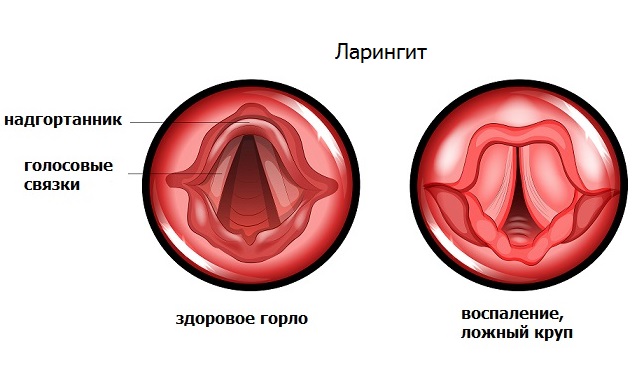
При тяжелом течении крупа очень сложно совершить как вдох, так и выдох, дыхание урежается, кожные покровы бледнеют, возможно нарушение сознания.
Чаще всего признаки обструктивного ларингита появляются у ребенка во время или после сна, так как в положении лежа усиливается кровоснабжение гортани и увеличивается отек.
Эпиглоттит начинается с подъема температуры и сильной боли в горле. Ребенок может сжимать зубы (спазм жевательной мускулатуры), иногда наблюдается слюнотечение. Дыхание шумное, но, в отличие от ларингита, нет лающего кашля.
Диагностика
Диагностика ларингита основывается на тщательном сборе жалоб и физикальном осмотре пациента.
К методам визуализации гортани относят:
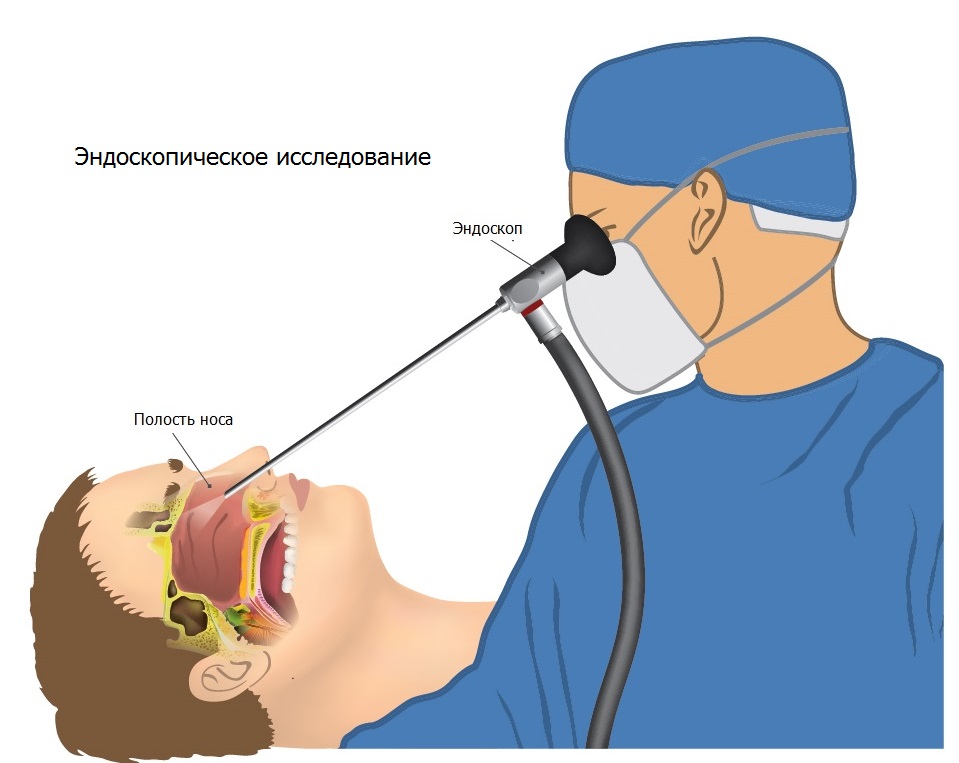
– ларингоскопию – осмотр гортани при помощи зеркал;
– микроларингоскопию – осмотр гортани при помощи линз, микроскопа;
– эндоларингоскопию – исследование гортани с помощью оптической трубки (при данном методе исследования возможна запись на видеоноситель).
Во время микроларингоскопии и эндоларингоскопии обычно берут материал на гистологическое исследование.
Гистологическое исследование – прижизненное патологоанатомическое исследование биопсийного (операционного) материала для постановки диагноза, определения тактики лечения пациента, а также для оценки прогноза течения заболевания.


