Лечение фибрилляции предсердий
Фибрилляция предсердий (ФП) наиболее часто развивается на фоне острой и хронической сердечной недостаточности. Своим возникновением заметно усложняет гемодинамику и снижает прогноз до неблагоприятного. Отмечена зависимость частоты развития фибрилляции и возрастания функционального класса сердечной недостаточности. Чем выше последний, тем больше риск развития ФП (при II ФК риск составляет 10%, при IV ФК – почти 40%).
Наличие сердечно-сосудистой патологии повышает вероятность появления фибрилляции предсердий. Если у клинически здоровых частота случаев составляет 1,6%, то при наличии заболеваний сердца и сосудов он повышается до 9,1%.
Купирование приступов имеет важное значение в оказании первой помощи больного. Также на протяжении многих лет собирался опыт по лечению фибрилляции предсердий сердца. Сегодня используются на практике различные стратегии и методики терапии ФП, которая сочетается как с хронической сердечной недостаточностью, так и другими болезнями сердечно-сосудистой системы.
Видео Фибрилляция предсердий: причины, лечение
Неотложная помощь при фибрилляции предсердий
Приступ проявляется такими симптомами, как головокружение, сильная слабость, выраженные перебои в сердечной деятельности, обморочное состояние. На доврачебном этапе, пока не подъехала бригада скорой помощи, нужно выполнить следующие действия по оказанию помощи больному:
- Нужно уложить на ровную поверхность и освободить шею (расстегнуть воротник или снять шарф).
- При наличии таких препаратов, как валокордин, валериана, корвалол следует дать один из них больному.
- При учащенном сердцебиении нужно приложить ко лбу смоченное в холодной воде полотенце, дать выпить прохладную воду.
- При обмороке человека нужно постараться привести в чувство, для чего следует похлопать по щекам или возле носа провести резко пахнущую жидкость (нашатырный спирт).

Важно в первые минуты от начала приступа обратиться в скорую помощь, поскольку очень важно как можно быстрее начать вводить внутривенно сердечные лекарства и препараты для лечения фибрилляции предсердий. Большое значение имеет тромболитическая терапия, которая предотвращает развитие инсульта.
По приезду медицинской бригады медработники подробно уведомляются о проведенных действиях. Далее начинается неотложная медицинская помощь при использовании медикаментозных и инструментальных средств.
- Приступ длился не более 24 часов – хороший эффект дает новокаинамид, который помогает в 90%. Вводится струйно внутривенно.
- Пароксизм длился не более двух дней – вводится амиодарон на глюкозе капельно, на протяжении 20-120 минут. Если за указанное время нет улучшений, тогда применяется пропафенон, в некоторых случаях заменяемый новокаинамидом.
- Течение приступа больше двух дней не купируется на этапе скорой помощи, поскольку в этом случае повышен риск развития тромбоэмболии. Поэтому больного доставляют в больницу на проведения комплексной терапии.
Медикаментозное лечение фибрилляции предсердий
Все больные фибрилляцией предсердий, особенно с впервые возникшей, госпитализируются в медицинское учреждение. После проведения общих анализов и диагностики организма назначается лечение с учетом показаний.
- Чаще всего лечение фибрилляции предсердий в условиях стационара начинают с введения дигоксина (сердечного гликозида). Этот препарат хорошо купирует приступ в ⅔ случаев.
- Использование новокаинамида через полчаса после введения дигоксина заметно усиливает действие последнего. Единственно, новокаинамид дает ряд побочных эффектов (тошнота, рвота, головная боль, снижение аппетита, бессонница, галлюцинации).
Препараты могут вводиться только в больничных условиях, поскольку необходим контроль ЭКГ. Неправильное их использование может привести к резкому снижению артериального давления и ЧСС, что способно привести к остановке сердца.
- В некоторых случаях наблюдается спонтанное прекращение непродолжительных пароксизмов. Чаще всего подобное происходит по причине чрезмерной возбудимости больного, поэтому в таких случаях рекомендуется прием седативных средств или таблетку анаприлина под язык.
- Приступ аритмии на фоне алкогольно-токсического происхождения лечится с помощью хлорида калия, которому свойственно высокое противоаритмическое действие. Частая тахикардия снимается дигоксином, при необходимости терапия дополняется таблетированным обзиданом или анаприлином.
- Пароксизм у пожилых людей, которые имеют органические заболевания сердца и сосудов, сначала лечится медленным введением строфантина. Если нет противопоказания (дигиталисная интоксикация) используется дигоксин. Отсутствие результата от введения через полчаса является показанием к применению новокаинамида. Если средство также не дало эффекта, тогда применяется электроимпульсная терапия.
Больные с постоянной формой фибрилляции предсердий госпитализируются только в тех случаях, когда уменьшается рефрактерный период атриовентрикулярного узла или увеличилось ЧСС. В таких случаях используется урежающая терапия, включающая сердечные гликозиды, хлорид калия, изоптин.
Лечение фибрилляции предсердий у беременных
ФП связана с различными заболеваниями сердца – пороками (врожденными и приобретенными), миокардитами, нарушениями коронарного кровообращения. Если на фоне этих заболеваний развивается беременность, высока вероятность развития фибрилляции предсердий. При возникновении этой патологии больной проводится лечение соответственно рекомендациям Европейского общества кардиологов от 2010 года, а также более позднего пересмотра, например 2014 и 2016 годов.

Во время лечения ФП важное значение имеет антикоагулянтная терапия. Беременным женщинам с данной патологией она проводится в обязательном порядке. Единственное, препараты, разжижающие кровь, стоит с осторожностью принимать в первом триместре и за месяц до предполагаемой даты родов. В эти сроки лучше использовать гепарин.
В лечении беременных не должны использоваться новые оральные антикоагулянты (ривароксабан, дабигатран, апиксабан). Также эти препараты не должны назначаться на этапе планирования беременности.
Хирургическое лечение фибрилляции предсердий
Медикаментозное лечение ФП в некоторых случаях не оказывается достаточно эффективным, что направляет лечение в более радикальное русло.
К нефармакологическим способам контроля частоты сердечных сокращений относятся следующие виды хирургического вмешательства:
- Радиочастотная абляция. Основывается на введение через бедренную вену катетера, которым модифицируется атриовентрикулярное соединение.

- Операция “лабиринт”. Помогает восстановить синусовый ритм в 85% случаев. Заключается в выполнении хирургического вмешательства на ткани предсердий с целью уменьшения массы сердечной мышцы, участвующей в образовании эктопического очага по механизму re-entry.
- Имплантация предсердного кардиовертера-дефибриллятора. Обладают высокой специфичностью (практически 100%) и распознаванием (до 92%) пароксизмальных приступов ФП. Приборы эффективно купируют развитие приступов, но подходят только тем больным, у которых наблюдаются редкие пароксизмы.
В некоторых случаях показана электрокардиостимуляция. Зачастую ее используют при устойчивой и пароксизмальной фибрилляции предсердий. Также ЭКС применяется после открытых операций на сердце с целью снижения риска повторного возникновения аритмии.
Лечение фибрилляции предсердий народными средствами
Во время медикаментозной терапии ФП, особенно при нечастых проявлениях, рекомендуется дополнительно применять фитотерапию. В копилке народных рецептов собрано много растений, способных справиться с аритмиями и другими сердечно-сосудистыми заболеваниями. Чаще всего используют следующие народные средства:
- Ягоды калины – богаты полезными для сердца веществами, поэтому ее применение позволяет улучшить самочувствие больных мерцательной аритмией. Из сушеных плодов делают отвар, для их берут в количестве одного стакана и заливают таким же объемом горячей воды. Далее на средне огне немного проваривают и после остывания принимают трижды в день равными порциями.

- Ягоды боярышника – ценный плоды для сердца и сосудов, поэтому из них делают настойки, которые принимают перед едой с небольшим количеством воды по 20-30 капель.
- Семена укропа – богаты теми составляющими, которые необходимы сердцу. Для приготовления отвара берут ⅓ семян и заливают стаканом кипятка, после чего укутывают для настаивания. Принимают равными частями трижды в день до еды.
Видео Факты о сердце. Фибрилляция предсердий
Несмотря на всю опасность фибрилляции предсердий при правильно проведенном лечении прогноз по заболеванию благоприятный. Главное не отчаиваться и после врачебной консультации выполнять предписанные рекомендации с верой в их успешность.
Похожие статьи

Очень быстрое и беспорядочное сокращение предсердий, при котором наблюдается их сокращение свыше 300 раз в минуту. Патология является крайне опасной для жизни человека и требует безотлагательного вмешательства медицинского персонала. Риск развития патологии увеличивается с возрастом, чему способствуют органические поражения миокарда.
Добавить комментарий Отменить ответ

Цервикальная дистония (ЦД) – это неврологическое заболевание, которое приводит к ненормальному сокращению мышц шеи.
Коэффициент атерогенности (КА) вычисляется с помощью определенных холестериновых фракций в анализе крови.
Инфекционный перикардит (ИП) – это воспаление инфекционного происхождения серозной оболочки, которая состоит из висцерального и париетального листков и облегает сердце.
Лейкопения (низкий уровень лейкоцитов или белых кровяных телец) означает, что в крови циркулирует слишком мало лейкоцитов.
Аскорбиновая кислота (витамин С) – это водорастворимый витамин, который содержится во многих продуктах, но больше всего его в цитрусовых.
© 2020. Arrhythmia Center!!
Обращаем ваше внимание, что информация, представленная на сайте, носит ознакомительный и просветительский характер и не предназначена для самодиагностики и самолечения. Выбор и назначение лекарственных препаратов, методов лечения, а также контроль за их применением может осуществлять только лечащий врач. Обязательно проконсультируйтесь со специалистом.
Лечение мерцательной аритмии оперативным путем – показания к операции и прогноз
Указанная сердечная патология характеризуется сбоями в работе желудочков и хаотичным сокращением предсердий, из-за чего сердце не способно полноценно выполнять свою функцию. Лечебные мероприятия зачастую начинаются с медикаментозной терапии. Однако лекарственные средства не всегда оказывают нужный эффект. В этом случае, как правило, назначается операция.
Показания к оперативному лечению мерцательной аритмии
Хирургическое вмешательство по поводу рассматриваемого недуга могут назначать при следующих ситуациях:
- Отсутствие положительных изменений при применении антиаритмической терапии. Кроме того, симптомы мерцательной аритмии становятся более выраженными. Подобное состояние может иметь место в случае позднего обращения к специалисту за квалифицированной медицинской помощью.
- Постоянный характер мерцательной аритмии, на фоне которого происходит быстрое развитие сердечной недостаточности.
- Негативная реакция организма на антиаритмические препараты.
Видео: Мерцательная аритмия -как вовремя начать лечение?
В любом случае, решение о проведении операции принимается исключительно кардиологом, после проведения соответствующих диагностических мероприятий и наблюдений.
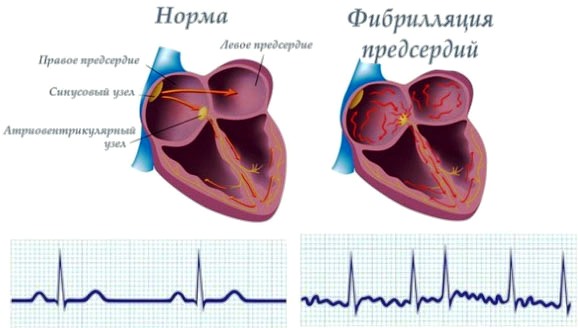
Противопоказания к хирургическому лечению при мерцательной аритмии
Как и любая другая хирургическая манипуляция операция на сердце по поводу лечения рассматриваемого недуга имеет свои противопоказания.
К ним относят:
- Состояние, при котором происходит повышение кровяного давления в легочной артерии. Подобную патологию именуют легочной гипертензией.
- Серьезные сбои в функционировании почек и печени.
- Большие параметры левого предсердия (от 55 мм).
- Инфицирование организма.
- Онкозаболевания на запущенных стадиях.
- Наличие тромбов либо аневризм в сердечнососудистой системе.
- Аллергические реакции на определенную группу веществ.
- Нарушение кровообращения в нижних конечностях, что вызвано окклюзией вен в данном участке.
- Хирургические вмешательства на перикарде, что повлекли за собой развитие спаечных процессов в указанной анатомической структуре сердца.
- Острая форма инфакрта миокарда либо кардиомиопатии.
- Стенокардия, что имеет нестабильную природу.
- Воспалительные процессы в оболочках сердца.
- Хроническая обструктивная болезнь легких.
- Спаечные явления в районе плевры, что стали следствием плеврита либо пневмонии.
Виды операций при фибрилляции предсердий
Любой вид хирургического вмешательства по поводу лечения рассматриваемого недуга начинается с подготовительных процедур.
Пациент должен получить консультацию у хирурга-кардиолога, а также пройти определенное обследование:
- Осмотр у специалиста.
- ЭКГ.
- Исследование показателей крови и мочи в лаборатории.
- Эхокардиоскопия, посредством которой можно получить сведения об анатомических структурах сердца, дегенеративных изменениях в них.
- Коронароангиография. Помогает изучить состояние артерий, которые питают сердце.
- Рентген грудины в нескольких проекциях.
При необходимости описанный выше список дополняется иными диагностическими процедурами для уточнения информации.
Видео: Мерцательная аритмия: лечить, нельзя терпеть!
Операцию по устранению мерцательной аритмии проводят в условиях стационара. Больного госпитализируют заранее: минимум за 2 дня. За сутки до манипуляции ему предстоит встреча с анестезиологом, которого будет интересовать аллергоанамнез, а также сопутствующие хронические забоолевания пациента.
Ужин вечером перед хирургическим вмешательством отменяется. Разрешается пить только негазированную очищенную воду. Утром в день совершения манипуляции нельзя пить и есть.
На сегодняшний день, существует несколько методов лечения мерцательной аритмии оперативным путем.
1. Катетерная абляция
Относится к числу малоинвазивных манипуляций. Для указанной манипуляции используют местную анестезию, и все действия осуществляются под рентген-контролем.
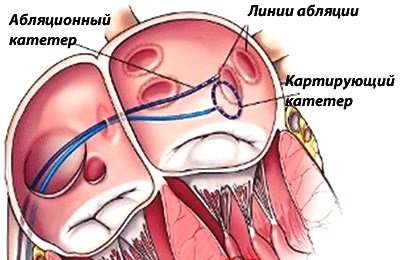
- Начальным этапом операции является определение патологического участка. Для подобных целей применяют внутрисердечную кардиограмму.
- Далее в вену внедряют электроды, которые подводят непосредственно к сердцу. Для деструкции дегенеративных участков, которые провоцируют создание импульсов, что способствуют вибрации предсердий, могут использовать лазерный луч, ультразвук либо же высокочастотную электроэнергию.
- Завершается рассматриваемое вмешательство наложением стерильной давящей повязки на место прокола.
2. Радиочастотная абляция (РЧА)
Выбор анестезии делают в пользу местной, либо внутривенной.
В операционной, где будет осуществляться хирургическое вмешательство, в обязательном порядке должно присутствовать оборудование для реанимации.
Каждый этап процедуры осуществляется под контролем рентгенотелевидения.
Электроды с гибкими проводниками подводят к рабочей области по артериям. Доступ будет определяться локализацией патологического участка:
- Если лечению подлежат правые секции сердца, задействуют бедренную и подключичную вены.
- Для проведения манипуляций на правых камерах сердца требуется прокол межпредсердной перегородки (транссептальный доступ) либо бедренной артерии.
После выявления аритмогенного участка кончик электрода, благодаря подаче высокочастотного импульса, нагревается до 70С. Прижигание нездоровой зоны выполняют в точечном порядке, что делает невозможным продуцирование ею вредоносных импульсов в будущем.
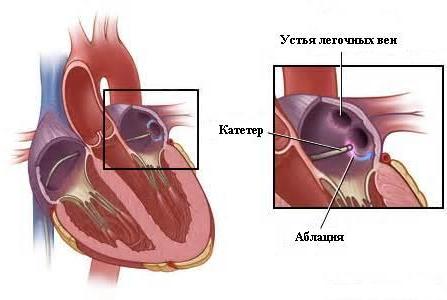
Продолжительность указанной манипуляции будет зависеть от того, как скоро будет достигнуто стабильное сердцебиение. На это может уйти 1,5 часа, а в некоторых случаях — целых 3.
Эффективность методики проверяют посредством повторной электрокардиограммы. Важно, чтобы после электроимпульсного и медикаментозного воздействия синусовый ритм оставался стабильным. В случае успеха, внутрисосудистые зонды извлекают, а место прокола перекрывают давящей повязкой.
3. Имплантация электрокардиостимулятора
Указанное устройство способствует восстановлению нормального сердечного ритма. Оно состоит из электродов, батареи, а также микропроцессора.
Активация прибора происходит только в те моменты, когда сердце перестает сокращаться в нормальном режиме: благодаря посылаемым импульсам, синусовый ритм стабилизируется.
Помимо всего прочего, указанное устройство фиксирует всю информацию о функционировании сердца. Это дает возможность кардиологу в последующем проанализировать его работу.
Установка сердечного электростимулятора начинается с местной анестезии. Точкой доступа служит надключичная зона: оперирующий делает здесь разрез, и через вену подводит электрод к сердцу.
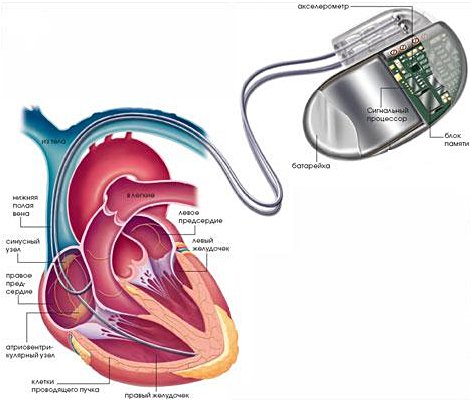
После проведения серии проверок электроды закрепляют в нужной позиции. Микроустройство зачастую располагают в подкожно-жировой клетчатке на груди. После соединения электродов со стимулятором разрез зашивают.
Указанная манипуляция, в среднем, длится около 2-х часов.
4. Лабиринт
Основная задача рассматриваемой методики – препятствие прохождения патологического импульса к пункту назначения. С этой целью хирург делает несколько насечек на легочных венах и стенках левого предсердия, образуя, тем самым, своеобразный лабиринт.
На практике подобный вид хирургического вмешательства применяется редко, в силу необходимости подключения оперируемого к устройству искусственного кровообращения.
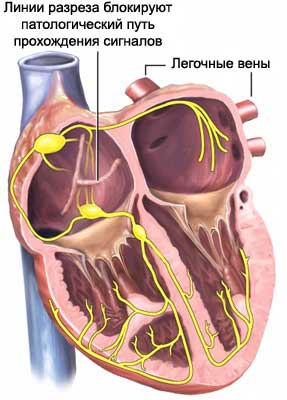
Пациентам, что входят в группу низкого операционного риска, как правило, проводят менее инвазивную операцию, которую именуют мини-лабиринтом. В этом случае прибегают к местной анестезии, а подключения к системе искусственного кровообращения не требуется – все манипуляции врач проводит на бьющемся сердце. Надсечки делают посредством радиочастотного катетера, который внедряют через небольшое резекционное отверстие (5-7 мм) в районе груди.
Видео: Аритмия сердца. Современный подход
Восстановление после операции, возможные осложнения и прогноз на будущее
Судить о результативности хирургической манипуляции по поводу лечения рассматриваемого недуга возможно по истечению 3-х месяцев. На протяжении указанного периода у каждого второго пациента могут иметь место периодические аритмии.
Подобное состояние купируется посредством антиаритмической терапии. В некоторых случаях доктор может также назначать антикоагулянтные препараты.
- Регулярно принимать препараты, которые назначит доктор. Ни в коем случае нельзя заниматься самолечением при возникновении тревожных состояний. Головокружение, болевые ощущения в районе сердца, повышение температуры тела – повод для немедленного обращения за квалифицированной медицинской помощью.
- Питаться правильно: минимизировать жирную, жаренную, соленную пищу. Ежедневное меню следует разнообразить клетчаткой (свежие овощи и фрукты), морскими деликатесами, птицей. Кушать следует по графику: 3-4 раза в день. Лучше, если блюда будут приготовлены на пару, либо тушеные.
- Отказаться от вредных привычек и тяжелых физических нагрузок. Если трудовая деятельность пациента связана с сильным физическим переутомлением, либо включает ночные смены — работу лучше сменить.
В целом же, после хирургического лечения мерцательной аритмии пациент не должен менять свой образ жизни: умеренная физическая активность должна чередоваться с отдыхом. Через 1-2 месяца разрешается водить автомобиль и приступать к работе.
Травма груди, удары током также способны вывести ЭКС из строя.
- Гематома в области пункции.
- Повреждение кровеносных сосудов.
- Образование тромбов в глубоких венах, либо артериях, что питают сердце.
- Попадание воздуха в плевральную полость.
- Перфорация лазерным лучом, либо высокочастотным током, сердечной мышцы.
- Нарушение целостности сердечного клапана.
Подобные негативные явления на практике встречаются крайне редко, и зачастую у людей старше 75 лет, а также тех, кто имеет проблемы со свертываемостью крови либо болеет сахарным диабетом.
В некоторых случаях, радиочастотная абляция неспособна полностью выровнять сердечный ритм. В подобной ситуации требуется установка электрокардиостимулятора.
Указанный прибор, как правило, не вызывает каких-либо проблем, но в редких случаях возможны неполадки в работе микропроцессора. Со стороны пациента, это может проявляться жалобами на ускоренное сердцебиение, головокружение. Подобное состояние устраняется перепрограммированием сердечного миниприбора.
Это требует прохождения курса антибиотикотерапии и полной замены устройства.
 Загрузка.
Загрузка.
Хирургическое лечение фибрилляции предсердий (обзорная статья)
Фибрилляция предсердий – самая частая тахиаритмия, характеризующаяся нерегулярными систолами предсердии, ухудшающая течение сердечной недостаточности и являющаяся источником тромбоэмболических осложнении. Хирургическое лечение основано на изоляции триггеров ре-ентри кругов, поддержание атриовентрикулярной синхронности, и восстановление предсердной механической функции. Применение процедуры Лабиринт или его модификации при сопутствующих операциях на сердца оправдана и обоснована у всех пациентов, но с учетом предикторов рецидива ФП.
Введение.
Фибрилляция предсердий (ФП) – наджелудочковая тахиаритмия, характеризующаяся быстрой, нерегулярной и хаотической предсердной активностью с последующим ухудшением механической функции предсердии.[1,2,11] ФП – наиболее распространенная устойчивая аритмия сердца и источник значительной заболеваемости и летальности. В Фрэмингэмском исследовании сердца выявлено, что наличие ФП, обуславливает повышенный риск общей летальности на 50-90%; кроме того в Фрэмингэмском исследовании выявлено, что процент инсультов связанных с ФП резко возрастает с 1,5% в 50-59 лет до 23,5% в 80-89 лет. [3] ФП также связано с высокой заболеваемостью, в том числе в четыре-пять раз повышенным риском инсульта [4,5], в два раза повышенным риском развития деменции, [6,7] и в трех кратном увеличении риска сердечной недостаточности. [4] В США с 1985 года заболеваемость ФП увеличилась втрое, и на сегодняшний деь состовляет 2,3 млн пациентов; и по прогнозам демографов, эта цифра увеличится до 3,3 млн к 2020 году и до 5,6 млн к 2050 году.
Данный прогноз свидетельствует о большой медицинской, экономической и социальной значимости роста распространённости ФП; и данное явление отнесено к числу трех сердечно-сосудистых «Эпидемии» ХХ1 столетия. Мерцательная аритмия (МА) и связанная с ней заболеваемость, составляют значительную социальноэкономическую нагрузку на системы здравоохранения, потребляющего между 0,9 и 2,4% от общего объема расходов Национальной службы здравоохранения в Великобритании, в то время как в США общий объем расходов на ФП 8.6-22.6% для пациентов во всех возрастнополовых группах [8,9] Европейское исследование сердца (The Euro Heart Survey) выявил экономическую нагрузку при стационарном и оперативном лечении ФП
На сегодняшний день после выявления ФП пациенты получают антиаритмическую терапию (ААТ) в качестве первой линии, но лечение рецидивирующей ФП часто оказывается неэффективной и связана с развитием многочисленных побочных эффектов. По данным некоторых исследований при ФП эффективность лечения ААП от 22% (APAF) до 60% (PIAF), в других же исследования говорится, что эффективность ААП в течении первого года не превышает 30% [13]. Еще один из методов терапии ФП – электроимпульсная терапия (ЭИТ), однако в своих исследованиях H.Dittrich et al. выявил, что у больных с однолетней продолжительностью ФП после ЭИТ рецидив в течении первого месяца составляет 64%.
Вторая линия терапии ФП – на сегодняшний день набирающая обороты электрофизиологическая методика. Предсердная опережающая электрокардиостимуляция (overdrive) может быть применена при лечении ФП у больных с дисфункцией синопредсердного узла или АВ- блокадой, но ценность данного метода для предотвращения рецидива ФП не исследована и не обоснована. Основной целью интервенционного лечения было – ликвидация триггерного фактора или прямое воздействие на аритмогенный субстрат. Первой концепцией была предложенная J.F.Swartz и соавторами – воссоздать линейные повреждения по типу Лабиринт методом радиочастотной аблации (РЧА). Вторая стратегия была разработана специалистами из Бордо (франция) M.Haissaguerre и коллегами, которая обосновывалась на обнаружении и прижигании (РЧА или Криоаблация) аритмогенного фокуса внутри легочной вены (так называемые легочные муфты). Тем не менее однократная интервенционная процедура могла обеспечить лишь 6080% успешности, тогда как рецидив после первой процедуры был более 30%, а успех после вторичной интервенционной процедуры менее 40%.
Учитывая ограниченность фармакотерапии и интервенционных методов лечения, хирургические методы лечения ФП с использованием стандартных или минимально инвазивных доступов приобретают все большую популярность.
Хирургическое лечение ФП.
Хирургические стратегии включают в себя три основные цели: (1) изоляции триггеров ФП и прерывание электрофизиологического субстрата, которая поддерживает аритмию как в правой, так и в левой предсердиях, восстановление или поддержание атриовентрикулярной синхронности обеспечивающая оптимальную работу сердца, и восстановление и сохранение предсердной механической функции в целях повышения диастолического наполнения и избегания застоя крови. Хирургические методы изначально были нацелены на изоляцию неправильного ритма в определенной области предсердий, тем самым ограничивая влияние на желудочки.
Хирургическое лечение ФП – исторический вопрос.
Пионерами в хирургическом лечении ФП были J.Williams и соавт., которые в 1980 году экспериментально выполнили хирургическую изоляцию левого предсердия (ЛП), а в 1981 году применили данную методику клинический. Метод назывался – « изоляция левого предсердия”; изоляция ЛП была достигнута путем выполнения левосторонней атриотомии, которая ограничивала аритмию только в ЛП и обеспечивала остальную часть сердца в регулярном желудочковом ритме. Недостатком этой процедуры было то, что аритмия в ЛП сохранялась и риск системной тромбоэмболии не исключался.
В 1985 году G.Guiradon et al. произвели операцию под названием «коридор», в котором часть межпредсердной перегородки соединяющий синоатриальный и атриовентрикулярный узлы изолировался и в результате синусовый узел смог инициировать желудочковое сокращение. Однако при этом методе не удалось добиться регулярного синусового ритма в значительном числе случаев; в добавок, предсердия за пределами узкого коридора продолжали фибриллировать, потеря транспортной функции предсердии и хронический риск тромбоэмболии сохранялся.
Во время исследований развития ФП при искусственном пороке митрального клапана у собак J.Cox одним из первых продемонстрировал патофизиологию множественных кругов re-entry (re-entry – волна возбуждения миокарда совершающая движение по замкнутому кругу, при этом эта волна возвращается к месту возникновению и снова повторяется). С целью устранения множественных кругов реентри J.Cox предложил концепцию процедуры «Лабиринт», которая основывалась на предположении, что:
- фракционирование тканей предсердий на более мелкие сегменты не позволит волнам реентри поддерживаться и
- эти сегменты должны быть связаны друг с другом, позволяя миокарду предсердии достаточно деполяризироваться не допуская повторного входа. Смысл операции Лабиринт (Maze) заключался в образовании единственного установленного пути для распространения волны возбуждении из синусного узла в АВ узел методом разреза и сшивания определённых участков левого и правого предсердии. Со временем операция претерпела несколько вариантов усовершенствований – сначала Лабиринт – 1: основными недостатками этой операции являлись выраженная хронотропная инкомпетентность вследствии насечек близко расположенных к синусовому ритму и удлиненное межпредсердное проведение из-за разреза на верхушке ЛП пересекающая пучки Бахмана.
Учитывая вышеуказанные осложнения операция усовершенствовалась до Лабиринт-2, направления разрезов были изменены, но она стала технический сложной процедурой, и была упрощена до операции Лабиринт-3. В классическом виде операция Лабиринт-3 состоит циркулярного разреза вокруг легочных вен (ЛВ), ампутации ушек обеих предсердии, разрез в области митрального и трикуспидального перешейка, 2 продольных разреза ПП, рассечение МПП и поперечная верхняя атриотомия. В 2000 году J.Cox опубликовал результаты опыта хирургического лечения 308 больных с ФП – у 98% пациентов сохранился синусовый ритм после операции без применения ААП, и еще 1% после операции в комбинации с ААП. Тем не менее не смотря на хорошие результаты операции Лабиринт-3, она не получила широкого распространения вследствие высокой технической сложности, травматичности, значительного удлинения времени операции, повышенного операционного риска, риска кровотечения, замедленное восстановление синусового ритма, снижение сократительной функции предсердии, а так же потеря автономной иннервации сердца и риск имплантации ЭКС.
Классическая операция Лабиринт-3 до сих пор считается самой успешной процедурой хирургического лечения ФП с эффективностью до 79% в разных клинических центрах. Именно поэтому дальнейшее развитие хирургического лечения шло в направлении сохраняющая принципы процедуры «Лабиринт», но с меньшими осложнениями.
Альтернативные источники энергии для хирургической аблации ФП.
В середине 90-х годов A.Patwardan с соавторами одними из первых применили радиочастотную энергию (микробиполярную коагуляцию) в хирургическом лечении ФП при совместной коррекции МК, при этом ими были отмечены результаты до 80%. Вскоре доктора H.Sie, S.Gaynor, R.J.Domiano с соавторами опубликовали результаты эндокардиальной монополярной РЧА предсердии с эффективностью около 76-80%, и техника
открытой хирургической радиочастотной аблации ФП стала стремительно набирать обороты во всем мире, получив название «операция Лабиринт-4». Со временем начались исследовательские работы по внедрению других источников энергии проводящие операции по принципу Лабиринт-4 как эндо, так и эпикардиально. В настоящее время кардиохирургами используются следующие источники энергии – криотермическая, микроволновая, радиочастотная, лазерная и ультразвуковая.
Таблица 1 – Сравнительная характеристика источников энергии используемые в Лабиринт-4 [37-43]
Отделение
хирургии
Полный цикл лечения
Многопрофильность направлений
Высокотехнологичная помощь
Хирургическое лечение фибрилляции предсердий (мерцательной аритмии)
Что такое фибрилляция предсердий?
Фибрилляция предсердий (мерцательная аритмия, устар.) – один из наиболее часто встречающихся видов нарушения ритма сердца. Характеризуется нерегулярным, чрезвычайно частым сокращением отдельных мышечных волокон предсердий, отсутствием сокращения миокарда предсердий как единого целого; учащённым, неравномерным сокращением желудочков; постепенным нарушением сократительной функции всего сердца в целом с развитием сердечной недостаточности.
Данный вид аритмии может протекать как бессимптомно, так вызывать у заболевшего человека жалобы на столько сильные, что пациент теряет дееспособность на время приступа.
Наиболее распространёнными жалобами являются:
- ощущение учащённого сердцебиения
- ощущение нарушения ритма сердца
- периодически возникающее ощущение «замирания» сердца
- ощущение боли в груди, усиливающееся при физической нагрузке
- одышка
- возникающее во время приступа аритмии
- чувство тревоги, страха
- потливость
- дрожь во всём теле
- головокружение
- потеря сознания
В своём развитии в течение жизни человека фибрилляция предсердий проходит несколько стадий:
- Пароксизмальная – после возникновения приступа аритмия может спонтанно прекратиться. Если в течение 7 суток самопроизвольного восстановления ритма не происходит, то фибрилляцию предсердий называют
- Персистирующей. Такая форма аритмии длится более 7 дней, спонтанно не исчезает и, обычно, требует электрического или медикаментозного воздействия для восстановления синусового ритма.
- Длительно персистирующая форма фибрилляции предсердий – это та, которая длится более 1 года на момент принятия решения о попытке восстановления правильного ритма сердца.
- Постоянной называют фибрилляцию предсердий лишь тогда, когда и пациент, и врач принимают совместное решение об отказе в восстановлении правильного ритма сердца.
При появлении симптомов нарушения ритма сердца необходимо как можно быстрее обратиться к врачу-кардиологу, поскольку чем дольше существует заболевание, тем тяжелее его вылечить.
Сама по себе фибрилляция предсердий:
- может являться симптомом такого заболевания сердца как:
- патология клапанов сердца
- ишемическая болезнь сердца
- может возникать на фоне существования заболеваний, не являющихся показанием к хирургическому вмешательству на сердце:
- гипертоническая болезнь
- заболевания щитовидной железы
ОЧЕНЬ ВАЖНО ПОНИМАТЬ, что фибрилляция предсердий – это заболевание, которое рано или поздно приводит к инвалидизации, что связано с:
- высоким риском тромбоэмболических осложнений – инфаркта головного мозга (инсульт), инфаркта миокарда, инфаркта почек, гангрены конечностей и др. Причиной осложнений такого рода является образование тромбов в камерах сердца по причине замедления и нарушения потока крови в них;
- развитием сердечно-сосудистой недостаточности по причине прогрессирования структурных и функциональных изменений сердца на фоне чрезмерной частоты и нерегулярности сердечных сокращений. Следствием является ограничение переносимости физических нагрузок, снижение функции органов и систем органов.
Таким образом периодическое возникновение или постоянное ощущение нарушения ритма сердца, ощущение учащённого сердцебиения, ощущение перебоев в работе сердца является очень важной причиной обращения к кардиологу.
Какое обследование необходимо пройти для определения вида аритмии, выявления причин её возникновения и определения способа дальнейшего лечения?
2) Холтеровское (суточное) мониторирование электрокардиограммы. При выполнении данного обследования необходимо «вызвать» у себя нарушение ритма сердца – другими словами, воспроизвести ту ситуацию, когда возникает ощущение нарушения ритма сердца, учащённого сердцебиения;
3) Обращение к кардиохирургу и/или аритмологу.
Если обнаружена аритмия, то перед тем, как определить вид лечения, который вам показан, врач в обязательном порядке назначит следующие виды обследования:
1) Эхокардиография – для исключения наличия тромбов в полостях сердца и для исключения поражения клапанов сердца;
2) Ангиография коронарных артерий – для исключения их поражения как первопричины возникновения нарушения ритма сердца;
3) Ультразвуковое исследование щитовидной железы и анализ крови на уровень гормонов щитовидной железы (Т3, Т4, ТТГ). При необходимости – консультация эндокринолога.
Возможности отделения кардиохирургии ФНКЦ ФМБА в лечении пациентов с фибрилляцией предсердий
Отличительные особенности метода:
– Один из самых эффективных
– Малотравматичный метод (мини-инвазивный)
Данный способ хирургического вмешательства относится к категории «открытых» операций, поскольку для лечения аритмии осуществляется непосредственное воздействие на сердце под контролем зрения. Это очень важная особенность данного метода, которая в выгодном свете отличает его от рентено-хирургических методов лечения фибрилляции предсердий.
Доступ к сердцу обеспечивается путём выполнения шести-восьми «проколов» боковой стенки грудной клетки (по 3-4 «прокола» справа и слева). После операции остаются швы длиной 1 см.
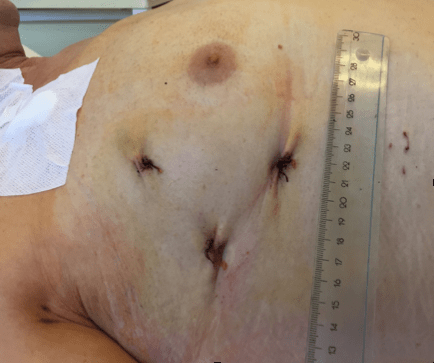
По различным оценкам эффективность данного способа лечения достигает 96%, что делает метод сопоставимым с «золотым стандартом» лечения фибрилляции предсердий – операцией «Лабиринт».
Помимо прямого воздействия на участки стенки предсердия и на устья лёгочных вен во время операции производится удаление ушка левого предсердия – той части сердца, в которой наиболее часто формируются тромбы, ответственные за развитие инсультов и других тромбоэмболических осложнений.
Противопоказания к выполнению торакоскопической радиочастотной аблации:
– перенесённые ранее операции на лёгких и сердце
– наличие заболеваний сердца, требующих хирургического лечения (атеросклероз коронарных артерий, заболевания клапанов сердца и др.)
Данное оперативное вмешательство является наиболее эффективным способом лечения фибрилляции предсердий, и потому повсеместно признано «золотым стандартом».
Операция «Лабиринт» может выполняться как изолированно, при наличии у пациента показаний к такому виду операции, так и в комплексе с другими видами операций на сердце.
Причины фибрилляции предсердий, симптомы и формы, методы диагностики и лечения

Одна из разновидностей аритмии сердца – фибрилляция предсердий, которая может иметь серьезные последствия, если вовремя не распознать опасность и не предпринять меры.
 Одно состояние – норма, другое требует срочной помощи
Одно состояние – норма, другое требует срочной помощи
Что такое сердечная фибрилляция?
Функциональные сбои в сердце, при которых предсердия сжимаются слишком часто (более 350 сокращений в минуту) называются фибрилляцией. Протекает она с нерегулярной частотой сокращений. Постоянную форму фибрилляций предсердий называют мерцательной аритмией (МА). При этом мерцание предсердий называют трепетанием, если частота находится в пределах от 200 до 350 ударов в минуту.
Чем опасна фибрилляция сердца?
При хаотичных нерегулярных сокращениях сердечной мышцы в предсердиях кровь задерживается на долгое время. Из-за этого появляется риск образования тромбов.
Возникшие в сердце сгустки крови способны впоследствии попасть в любой орган человека, потому имеется опасность закупорки сосудов:
- Тромб может попасть из правого предсердия через правый желудочек в легочную артерию и вызвать легочную тромбоэмболию.
- Из левого предсердия тромб может попасть в головной мозг, так как кровью головной мозг снабжается сосудами дуги аорты. Это вызывает инсульт.
Важно! Мерцание предсердий увеличивает риск инсульта в 6 раз.
Классификация
Врачи подразделяют данную патологию на следующие формы:
 Разновидности аритмий и препараты для их устранения
Разновидности аритмий и препараты для их устранения
- Первичная форма. При первом зафиксированном случае аритмии выявить возможность повторной аритмии нельзя.
- Пароксизмальная форма. При данной форме характерны частые эпизоды нарушения ритма, при этом восстановление проходит до 1 недели.
- Персистирующая фибрилляция. Протекает в течение одной недели и более, при этом необходимо провести кардиоверсию.
- Хроническая (постоянная) фибрилляция. При последней форме нормализация ритма невозможна или не требуется.
Чтобы правильно назначить лечение, врачу нужно выявить первый факт фибрилляции. Но сделать это сложно, потому что определить продолжительности и наличие ранее эпизодов нарушения ритма невозможно. Если установлено, что фибрилляция происходит во второй раз или это поздняя форма пароксизма, то ставится диагноз “персистирующая мерцательная аритмия”.
При возможности самостоятельного восстановления ритма сердца мерцательная аритмия причисляется к пароксизмальной форме. При этом впервые выявленная фибрилляция бывает персистирующей или пароксизмальной.
Хроническая форма устанавливается, если нарушения ритма перманентны, сохраняются в более одного года, при этом не предпринимались попытки восстановления ритма сердца кардиоверсией. Если же планируется изменить терапию, то ее приписывают к персистирующей форме.
Классификация аритмии может основываться на пульсовых частотах:
- Тахисистолия. При данной форме сокращения в желудочки передаются излишне, что вызывает повышение пульса до 90-100 ударов в минуту.
- Брадисистолия. Дефицит пульса, который не превышает 60 ударов в минуту.
- Нормосистолическая. Пульс сохраняется на нормальном уровне (70-90 ударов в минуту).
Возможные причины развития ФП
Рассматривая причины фибрилляции предсердий, можно отметить, что главный фактор – возраст. Чем старше пациент, тем выше риск появления данного нарушения. Доля молодых больных слишком мала, и ФП встречается у них как осложнение иных сердечных недугов.
Следующие причины – самые вероятные факторы:
- Высокое артериальное давление.
- ИБС.
- Пороки сердца (врожденные).
- Идиопатическая фибрилляция на фоне здорового организма, которая возникает без внешнего вмешательства. Причиной становится генетическая предрасположенность к заболеванию.
- Митральная недостаточность или ХСН.
- Кардиомиопатия.
- Заболевания щитовидной железы и гиперкалиемия.
- Перикардит.
- Последствия хирургического вмешательства.
- Гипертиреоз.
- Дыхательная аритмия.
- Вредные привычки (курение, алкоголь).
- Переизбыток кофеина.
- Трепетание предсердий. Менее выраженное фибриллирование, при котором меньше хаотичности и больше организованности в ритме сердца.
- Инфекционные заболевания.
- Отравление угарным газом.
Классификация ФП учитывает множество факторов. К примеру, если у пациента нет ревматического порока митрального клапана, то фибрилляции неклапанная.
Симптомы
При фибрилляции предсердий, независимо от формы и тяжести, возникают схожие симптомы. Чаще всего больные жалуются на следующее:
- Повышенный или пониженный ритм сердца. Если форма тахисистолическая, то сердце бьется учащенно, а если брадисистолическая – редко.
- Перебои. Пациент чувствует, что сердце “замирает”. При этом частота “замираний” может быть высокой или низкой.
- Одышка. Возникают трудности с дыханием.
- Головокружение.
- Общая усталость.
Внимание! Длительную мерцательную аритмию можно определить по отекам ног, которые появляются к вечеру.
Диагностика
Догадку о диагнозе врач может сделать при осмотре поступившего пациента, прощупывая пульс. Но полностью полагаться на свои догадки он не может, потому требуется полная дифференциальная диагностика. Диагноз ставится путем следующих мероприятий.
 Сочетанная диагностика по нескольким методикам лучше проясняет ситуацию
Сочетанная диагностика по нескольким методикам лучше проясняет ситуацию
При помощи специальных электродов, прикрепленных в области сердца, можно снять показания его работы. Данный метод позволяет увидеть нарушения ритма, их выраженность, частоту пульса.
Читайте также: Фибрилляция предсердий на ЭКГ – расшифровка полученных данных
Суточный мониторинг ЭКГ
По методике Холтеровского мониторирования пациенту прикрепляют портативную версию электрокардиографа, который записывает показания работы сердца на протяжении суток.
Эхокардиография
Если при электрокардиограмме снимают показания, которые помогают определить тип ФП, то ультразвуковое исследование позволяет установить органические патологии, которые вызывают эти нарушения.
Анализ крови
Аритмия может быть связана с патологиями щитовидной железы. Биохимический анализ крови покажет изменения в работе щитовидки, которые могли стать причиной данного недуга. Например, при низком уровне гемоглобина фибрилляция (аритмия) предсердий может приобрести сложные формы.
Рентген
При рентгенографии грудной клетки получается снимок, на котором квалифицированный врач увидит размеры и положение сердца, обнаружит возможные пороки.
Тилт-тест
Данный тест используется в тех случаях, когда электрокардиография или суточный мониторинг не выявили факта аритмии, а у пациента имеются сопутствующие тому симптомы – головокружение и обмороки.
Тест заключается в том, что при перемещении тела от горизонтального в вертикальное положение у пациента снимаются показания артериального давления и ритма сердца.
Здоровый организм автоматически регулирует артериальное давление при изменении положения тела. Одним из последствий нарушений в работе сердца становятся обмороки.
Электрофизиологическое исследование сердца (ЭФИ)
Данная процедура относительно безболезненна, при этом используется инвазивный метод. Чтобы определить форму болезни и установить факторы риска, в лабораторных условиях проводят провокацию аритмии.
Важно! Состояние пациента при выполнении теста полностью контролируется, потому никакой угрозы жизни тест не представляет.
- Пациенту дают анестетик.
- Ему устанавливают в один из кровеносных сосудов интродьюсер.
- Через него вводится катетер, который по кровеносному сосуду доставляется к сердцу.
- При помощи катетера стимулируют сердце, возбуждая аномальные импульсы.
- При помощи теста можно определить, какие лечебные препараты могут подавить аритмию.
- С завершением теста катетер и интродьюсер удаляют.
Лечение фибрилляции
Как лечить эту патологию, и как оказывается первая помощь? Уже отмечалось, что у фибрилляции может быть различный характер: приступообразный или постоянный.
Неотложная помощь при фибрилляции
Если аритмия имеет пароксизмальный характер, то ее стараются купировать (в особенности данное действие важно, если она первичная). Это стандарт оказания медицинской помощи при фибрилляции.
Если все же отмечена персистирующая форма фибрилляции, данное отклонение лечится специальными медикаментами, которые направлены на нормализацию ритма.
Как прекратить фибрилляцию предсердий (купировать)?
Для эффективного купирования применяются следующие препараты: Новокаинамид или Хинидин. Первый принимают внутрь или вводят внутривенно, а второй только внутрь. Такие медикаменты назначаются исключительно лечащим врачом с одновременным контролем артериального давления и показаний ЭКГ.
Есть менее эффективные лекарства для купирования мерцательной аритмии (Ананприлин, Верапамил), но они позволяют улучшить самочувствие и болевые ощущения, снижая ЧСС. При брадикардии назначают Аллапинин.
В большинстве случаев дефибрилляция (восстановление синусового ритма) выполняется путем электрической кардиоверсии. Но к данному методу прибегают только в том, случае если состояние пациента сильно и быстро ухудшается, а положительного эффекта от медикаментозной терапии нет.
Стоит отметить, что купирование мерцательной аритмии возможно только в течение двух суток после появления первых признаков данного заболевания. После этого времени риск образования тромбов резко возрастает.
Если пациент обратился к врачу позже, ему проводят терапию для снижения свертываемости крови. Терапия Варфарином длится около 3-4 недель. Купирование возможно только после окончания терапии. Если купирование успешно завершено, нужно еще около 3-4 недель принимать Варфарин, а если аритмия постоянная, то препарат назначается для длительного приема.
После того как успешно проведено купирование, врач назначает антиаритмические препараты для профилактики.
Лечение постоянной фибрилляции предсердий
Если после попыток купирования не удалось добиться восстановления ритма, болезнь может перейти в постоянную форму. В данном случае требуется решать две задачи:
- Контролировать ЧСС. Она должна быть на уровне 70-80 ударов в минуту в спокойном состоянии;
- Принимать препараты для снижения вероятности образования тромбов.
Первая задача решается путем приема адренаоблокаторов или антагонистов кальция, иногда препараты из данных категорий комбинируются. Чтобы решить вторую задачу, нужно постоянно принимать Варфарин, регулярно контролируя свертываемость крови по протромбиновому индексу.
Радикальные меры лечения
Среди радикальных методов можно отметить единственный способ – радиочастотная абляция легочных вен. Данная операция очень дорогая и сложная, потому катетерное вмешательство практикуется только в крупных федеральных центрах. При этом эффективность варьируется от 50 до 70 процентов.
Если часто возникают фибрилляции предсердий пароксизмальной или постоянной формы, диагностируется синдром слабости синусового узла, то может быть назначена радиочастотная блокада AV-узла. При данном способе создается искусственная поперечная блокада, называемая АВ-блокадой 3-й степени, и имплантируется электрокардиостимулятор. Симптомы мерцательной аритмии купируются, но сама болезнь не исчезает.
Внимание! В современной хирургии используют успешное оперативное лечение: “лабиринт” при фибрилляции предсердий, но, как правило, сочетают его с другими хирургическими вмешательствами на сердце. Комбинированное хирургическое вмешательство может быть выполнено при кровотечениях в митральном клапане, вызванных пороком сердца, и фибрилляции предсердий.
Фибрилляцию предсердий не относят к заболеваниям с возможным летальным исходом, потому что факторы риска внезапной смерти минимальны по отношении с желудочковой аритмией. Но все же ФП способно вызвать сгущение крови и образование тромбов, которые, направляясь по сосудам, могут попасть в головной мозг или в легкие. Потому при любых ощущениях дисфункции сердца стоит обращаться к врачу, который при ранней стадии заболевания сможет купировать болезнь и поможет избежать осложнений впервые проявившейся фибрилляции предсердий.
Фибрилляция предсердий после кардиохирургических операций
 Среди всех сердечно-сосудистых осложнений впервые возникшая послеоперационная фибрилляция предсердий (ПОФП) является одним из наиболее частых, развивается в 30-50% случаев у пациентов после операций на сердце. Для сравнения в торакальной хирургии, при операциях на легких, встречаемость ПОФП составляет 12,5-33,0%.
Среди всех сердечно-сосудистых осложнений впервые возникшая послеоперационная фибрилляция предсердий (ПОФП) является одним из наиболее частых, развивается в 30-50% случаев у пациентов после операций на сердце. Для сравнения в торакальной хирургии, при операциях на легких, встречаемость ПОФП составляет 12,5-33,0%.
ПОФП наиболее часто регистрируется в течение 5 дней после операции на сердце, с пиком заболеваемости на 2-й послеоперационный день. ПОФП увеличивает риск летального исхода и развития послеоперационных осложнений, достоверно повышает риск развития инсульта и требует использования дополнительных методов лечения. ПОФП является серьезной клинической проблемой в связи с существенным увеличением финансовых расходов на послеоперационное лечение данного осложнения.
Несмотря на большое количество исследований, до сих пор не существует четкого понимания патофизиологии ПОФП после операций на сердце, однако механизмы, лежащие в ее основе, несомненно, имеют многофакторный характер (предрасполагающие, периоперационные факторы и пусковые механизмы).
Патофизиология
На сегодняшний день детальный механизм развития послеоперационной фибрилляции предсердий до сих пор не выяснен, но нет сомнений в том, что основой развития ПОФП является сочетание нескольких факторов. Принято считать, что в каждом индивидуальном случае причиной ПОФП могут быть различные факторы, которые приводят к структурным и электрофизиологическим изменениям, создавая благоприятные условия для инициирования и поддержания фибрилляции предсердий (ФП).
Факторы риска впервые возникшей послеоперационной фибрилляции предсердий
Предоперационные
- Пожилой возраст
- Фибрилляция предсердий в анамнезе
- Гипертоническая болезнь
- Увеличение левого предсердия
- Хроническая обструктивная болезнь легких
- Сниженная фракция выброса левого желудочка
- Высокие значения EuroScore
- Сердечная недостаточность
- Ишемическая болезнь сердца
- Кардиомиопатии
- Клапанная патология
- Сахарный диабет
- Ожирение
- Курение
- Алкоголизм
- Гипертиреоидизм
- Генетическая предрасположенность
Интраоперационные
- Операции на клапанах сердца
- Использование искусственного кровообращения
- Венозная канюляция
- Повреждение перикарда и предсердий
Послеоперационные
- Гиперволемия
- Гиповолемия
- Увеличенная постнагрузка
- Гипотония
- Отмена β-блокаторов
- Отмена ингибиторов АПФ
Областями, в которых наиболее часто развивается аритмогенная активность, являются так называемые «муфты» левого предсердия, которые расположены в устьях легочных вен. Именно поэтому изоляция легочных вен обязательна при выполнении процедуры катетерной радиочастотной абляции (РЧА). В силу некоторых гистологических, анатомических и электрофизиологических свойств легочных вен аритмогенная активность здесь гораздо выше по сравнению с другими участками миокарда.
Известно также о существовании других «нелегочных» очагов (фокусов), ответственных за запуск ФП. Они включают: коронарный синус, связку Маршалла, заднюю стенку левого предсердия, межпредсердную перегородку, верхнюю полую вену и ушко левого предсердия.
Заболевания сердца и ряд сопутствующих заболеваний приводят к значительным нарушениям в метаболизме миокарда. В сочетании с интраоперационными факторами (ишемия/реперфузия, оксидативный стресс, хирургические манипуляции, воспалительный ответ) активируются процессы структурного и электрического ремоделирования кардиомиоцитов. Появление очагов аномальной импулъсации, дисбаланс автономной нервной системы в итоге провоцируют возникновение ПОФП
В настоящее время существует три теории, объясняющие механизм сохранения ФП:
- локальные изменения проводимости, обусловленные наличием клеток проводящей системы с различным рефрактерным периодом, что обеспечивает возможность повторного проведения возбуждения;
- высокий автоматизм клеток проводящей системы, который вызывает образование одного или нескольких эктопических очагов, генерирующих волны возбуждения с высокой частотой;
- теория кругового движения волны возбуждения (роторов), которая описывает движение волны возбуждения при отсутствии анатомического препятствия.
Немаловажным является вклад вегетативной нервной системы в развитие ФП. Симпатическая и парасимпатическая стимуляция может активировать многочисленные изменения в электрофизиологии миокарда путем повышенного автоматизма, ранней деполяризации и поздней постдеполяризационной триггерной активности.
Индивидуальную восприимчивость к развитию ПОФП можно объяснить наличием ранее существовавших структурных и электрофизиологических изменений, упомянутых выше, и непосредственно самим хирургическим вмешательством за счет сильных «триггерных» факторов, ответственных за возникновение ПОФП.
Реакции системного и местного воспаления вследствие использования искусственного кровообращения (ИК), повреждение предсердия путем прямого разреза являются постоянными компонентами кардиохирургических операций и способствуют возникновению ПОФП. Считается, что хирургический стресс как таковой является более существенным триггером ПОФП, нежели системное воспаление.
Другими независимыми факторами, которые способствуют развитию ПОФП, являются окислительный стресс, колебания системного артериального давления в периоперационном периоде и изменения волемического статуса (гиповолемия и гиперволемия).
Профилактика
В ходе поиска эффективного метода и лекарственной терапии для профилактики ПОФП было проведено очень большое количество исследований среди пациентов кардиохирургического профиля.
Бета-блокаторы
В настоящий момент существуют убедительные доказательства того, что периоперационное использование бета-блокаторов является наиболее эффективной лекарственной стратегией для снижения риска ПОФП. В соответствии с руководством ESC/EACTS (2014 г.) по реваскуляризации миокарда применение бета-блокаторов настоятельно рекомендуется для снижения риска ПОФП (класс рекомендации I; уровень доказательности А).
Самым крупным исследованием по применению бета-блокаторов для профилактики ПОФП после операций на сердце является исследование «Beta-blocker Length of Stay (BLOS)». В рандомизированном, двойном слепом, плацебо-контролируемом исследовании 1 000 пациентов были рандомизированы для получения метопролола (100 мг в день) или плацебо после прибытия пациента в ОРИТ в течение 14 дней или до выписки из стационара в зависимости от того, что наступало раньше. После включения в исследование 411 пациентов доза препарата была увеличена до 150 мг/сут. Авторы обнаружили 20%-ное снижение риска развития ФП при приеме метопролола (р = 0,01). При этом продолжительность пребывания в стационаре и стоимость послеоперационного ухода в обеих группах лечения были сопоставимы.
В ряде исследований проводили сравнение эффективности внутривенных и пероральных бета-блокаторов, а также разных групп бета-блокаторов. В исследовании Р. В. Maniar показано, что внутривенное введение эсмолола по сравнению с пероральным приемом бета-блокаторов не дает никаких преимуществ в профилактике ПОФП, а наоборот, связано с увеличением риска побочных эффектов.
Многочисленные исследования подтвердили тот факт, что карведилол обладает большей эффективностью по сравнению с метопрололом в плане уменьшения риска развития ранней ПОФП. Превосходство карведилола над метопрололом можно частично объяснить подавлением окислительного стресса, который играет важную роль в механизме развития ПОФП.
В недавнем метаанализе 53 исследований показано, что применение бета-блокаторов достоверно снижало частоту развития наджелудочковых аритмий (6 420 пациентов) и продолжительность пребывания в стационаре (2 450 пациентов). Однако остается открытым вопрос о влиянии препаратов данной группы на развитие гипотонии, брадикардии, а также на летальность, острый инфаркт миокарда, инсульт, застойную сердечную недостаточность.
В исследовании R. Sanjuan et al. проводилось сравнение эффективности соталола и атенолола для профилактики ПОФП. Показано, что использование соталола достоверно снижало частоту ПОФП по сравнению с группой атенолола (р = 0,013). Из результатов последнего метаанализа рандомизированных контролируемых исследований применения соталола для профилактики ПОФП в кардиохирургии стало известно, что частота и относительный риск развития послеоперационных наджелудочковых тахиаритмий при приеме соталола или плацебо составили 22,5 и 41,5% (р
Фибрилляция предсердий
Фибрилляция предсердий или мерцательная аритмия – это нарушение сердечного ритма, которое сопровождается частым и хаотичным возбуждением и сокращением предсердий (подёргиванием), фибрилляцией отдельных групп мышечных предсердных волокон. Частота сердечных сокращений при заболевании составляет от 350 до 600 ударов в минуту.
Если приступ (пароксизм) фибрилляции предсердий длится дольше двух суток, резко увеличивается риск образования тромбов и развития ишемического инсульта. При постоянной форме аритмии может прогрессировать хроническая недостаточность кровообращения.
По статистическим данным фибрилляция предсердий составляет 30% от всех госпитализаций, связанных с аритмией. Чаще заболевание встречается у пожилых пациентов в возрасте старше 60 лет.
Классификация фибрилляции предсердий
С учетом особенностей клинического течения, электрофизиологических механизмов и этиологических факторов кардиологи классифицируют заболевание следующим образом:
- хроническая или постоянная форма фибрилляции предсердий (симптомы остаются ярко выраженными, электрическая кардиоверсия оказывается неэффективной);
- персистирующая форма фибрилляции предсердий (длится более недели);
- преходящая или пароксизмальная форма фибрилляции предсердий (приступ длится от 1 до 7 суток).
Персистирующая и пароксизмальная формы фибрилляции предсердий часто имеют рецидивирующий характер. Также выделяют впервые выявленный приступ мерцательной аритмии и рецидивирующий.
Фибрилляция и трепетание предсердий
Болезнь может протекать по двум различным типам предсердных нарушений – фибрилляция и трепетание предсердий. При фибрилляции сокращаются только отдельные группы мышечных волокон, за счет чего не возникает координированного сокращения. В результате в атриовентрикулярном соединении концентрируется большое количество электрических импульсов. Одни из них распространяются на миокард желудочков, другие – задерживаются.
По частоте сокращений желудочков фибрилляция предсердий бывает трех форм:
- брадисистолическая (менее 60 желудочковых сокращений в минуту);
- нормосистолическая (от 60 до 90 сокращений);
- тахисистолическая (более 90 желудочковых сокращений в минуту).
При пароксизмальной фибрилляции предсердий кровь не нагнетается в желудочки. Предсердия сокращаются недостаточно эффективно, из-за чего в момент расслабления (диастола) желудочки заполняются кровью лишь частично. Следовательно, выброс крови в систему аорты происходит не всегда.
При трепетании отмечается учащенное сокращение предсердий (200 – 400 в минуту), правильный координированный предсердный ритм сохраняется. Сокращения миокарда при этом следуют друг за другом почти без перерывов, диастолическая пауза практические не наступает, предсердия не могут расслабиться и большую часть времени находятся в состоянии систолы. Они не полностью заполняются кровью, уменьшается и ее поступление в желудочки.
Причины
Главная причина фибрилляции предсердий – это сбой в работе проводящей системы сердца, который вызывает нарушение порядка сердечных сокращений. Мышечные волокна в такой ситуации сокращаются не синхронно, а в разнобой, предсердия не могут сделать один мощный толчок каждую секунду и вместо этого дрожат, не проталкивая требуемое количество крови в желудочки.
Причины, вызывающие фибрилляцию предсердий, условно разделяют на сердечные и несердечные. К первой группе относятся:
- Высокое артериальное давление. Сердце при гипертонии работает в усиленном режиме и выталкивает очень много крови. Сердечная мышца не справляется с увеличившейся нагрузкой, растягивается и значительно ослабевает. Нарушения затрагивают и синусовый узел, проводящие пучки.
- Клапанные пороки сердца, сердечные заболевания (кардиосклероз, инфаркт миокарда, миокардит, ревматический порок сердца, тяжелая сердечная недостаточность).
- Врожденные пороки сердца (отмечается недостаточное развитие сосудов, питающих сердце, слабая сформированность сердечной мышцы).
- Опухоли сердца (вызывают нарушения в строении проводящей системы, не дают проходить импульсу).
- Перенесенные операции на сердце. В послеоперационный период может образовываться рубцовая ткань, которая замещает собой уникальные клетки проводящей системы сердца. Из-за этого нервный импульс начинает проходить по другим путям.
В группу несердечных причин входят:
- физическое переутомление;
- вредные привычки, алкоголь;
- стрессы;
- большие дозы кофеина;
- вирусы;
- болезни щитовидки;
- прием некоторых лекарственных средств (мочегонные, адреналин, «Атропин»);
- хронические болезни легких;
- сахарный диабет;
- удар электротоком;
- синдром ночного апноэ;
- электролитические нарушения.
Симптомы фибрилляции предсердий
Симптомы фибрилляции предсердий зависят от:
- состояния миокарда;
- формы болезни;
- особенностей клапанного аппарата.
Хуже всего пациенты переносят тахисистолическую форму фибрилляции предсердий. У них возникают:
- одышка;
- учащенное сердцебиение;
- боль в сердце;
- чувство замирания сердца;
- пульсация вен шеи.
Типичные случаи болезни характеризуют:
- потливость;
- хаотичность сердцебиений;
- необоснованный страх;
- дрожь;
- полиурия.
Если частота сердечных сокращений очень высокая, появляются приступы Морганьи-Адамса-Стокса, обмороки. Как только синусовый сердечный ритм восстанавливается, названные признаки исчезают.
Болеющие хронической (постоянной) формой мерцательной аритмии с годами вообще перестают ее замечать.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Лучшие врачи по лечению фибрилляции предсердий
Диагностика
Диагностика фибрилляции предсердий включает:
- Анализ жалоб пациента и анамнеза. Выясняется, когда начались перебои в работе сердца, возникают ли боли в груди, имели ли место обмороки.
- Анализ анамнеза жизни. Врач изучает, перенес ли больной какие-либо операции, есть ли у него хронические болезни, вредные привычки. Также уточняется, страдал ли кто-то из родственников от болезней сердца.
- Общий анализ крови, мочи, биохимия.
- Физикальный осмотр. Оценивается состояние кожных покровов, их цвет. Выясняется, есть ли шумы в сердце, хрипы в легких.
- Гормональный профиль (проводится для изучения уровня гормонов щитовидной железы).
- Электрокардиография. Основной ЭКГ признак фибрилляции предсердий – отсутствие зубца, который отражает нормальное синхронное сокращение предсердий. Также выявляется нерегулярный сердечный ритм.
- Холтеровское мониторирование электрокардиограммы. Кардиограмму записывают на протяжении 1-3 суток. В результате определяют наличие бессимптомных эпизодов, форму болезни, условия, способствующие возникновению и прекращению приступа.
- Эхокардиография. Направлена на изучение структурных сердечных и легочных изменений.
- Рентгенография грудной клетки. Показывает увеличенные размеры сердца, изменения, возникшие в легких.
- Тредмил-тест или велоэргометрия. Предполагает использование ступенчатой возрастающей нагрузки.
- Чреспищеводная эхокардиография. Больному вводится в пищевод зонд со специальным ультразвуковым датчиком. Метод дает возможность обнаружить тромбы в предсердиях и их ушках.
Лечение фибрилляции предсердий
Лечение фибрилляции предсердий направлено на:
- восстановление, поддержание синусового ритма;
- предотвращение рецидивов;
- контроль за частотой сердечных сокращений.
Лечение пароксизмальной формы мерцательной аритмии предусматривает использование:
Прием лекарственных препаратов осуществляется под постоянным контролем уровня артериального давления и ЭКГ. Также при пароксизмальной фибрилляции предсердии могут назначаться «Анаприлин», «Дигоксин», «Верапамил». Эти лекарства обеспечивают не такой выраженный эффект, но также улучшают самочувствие пациента и снижают частоту сердечных сокращений.
Если медикаментозное лечение не дает положительных результатов, прибегают к помощи электрокардиоверсии. Импульсный электроразряд наносят на область сердца, за счет чего приступ купируется.
Если пароксизм продолжается дольше 2 суток, во избежание образования тромбов проводится антикоагулянтная терапия фибрилляции предсердий («Варфарин»). В профилактических целях, когда синусовый ритм уже восстановлен, применяются «Пропанорм», «Кордарон соталекс» и др.
Лечение постоянной формы фибрилляции предсердий предусматривает длительный прием:
- «Дигоксина»;
- адреноблокаторов («Эгилок», «Атенолол», «Конкор»);
- «Варфарина»;
- антагонистов кальция («Верапамил», «Дилтиазем»).
Хирургическое лечение фибрилляции предсердий
Хирургическое лечение фибрилляции предсердий осуществляется, если:
- антиаритмическая терапия оказалась неэффективной;
- предотвращение рецидивов;
- во время пароксизмов возникает нарушение кровообращения.
Наиболее часто кардиологи используют следующие методы хирургического лечения:
- Радиочастотная абляция источников фибрилляции предсердий. Через бедренные сосуды к сердцу проводится специальная тоненькая трубка. По ней подается радиочастотный импульс, который устраняет возможные источники аритмии.
- Радиочастотная абляция атриовентрикулярного узла и установка электрокардиостимулятора. Операция проводится, если диагностирована хроническая форма фибрилляции и получить нормальную частоту сердечных сокращений с помощью лекарств не удается. Это крайняя мера.
Радиочастотный импульс полностью разрушает узел, отвечающий за передачу импульса от предсердий к желудочкам. Для обеспечения нормальной работы сердца устанавливается электрокардиостимулятор, который подает электрические импульсы на сердце и создает нормальный искусственный ритм. - Установка предсердного кардиовертера-дефибриллятора. Кардиовертер-дефибриллятор – это устройство, которое вшивают под кожу в верхней части грудной клетки. От него к сердцу идет электрод. Прибор блокирует приступы фибрилляции предсердий мгновенно, подавая электрические разряды.
- Операция на открытом сердце. Проводится, если имеются другие серьезные заболевания сердца. При этом параллельно воздействуют на источники фибрилляции предсердий.
Лечение фибрилляции предсердий народными средствами
Для нормализации сердечного ритма могут использоваться рецепты народной медицины:
- Настойка боярышника (продается в аптеке). Принимать по 20 капель 2-3 раза в день.
- Настой из плодов калины. 1 ст. л. плодов калины залить стаканом кипящей воды. Томить на медленном огне 5 минут. Процедить. Пить по полстакана 2 раза в день после еды.
- Настой семян укропа. 1/2 чайной ложки семян залить стаканом кипятка. Настаивать 30 минут. Процедить. Выпить полученную порцию в три приема. Можно добавлять в настой натуральный мед.
Диета
При фибрилляции предсердий больной должен употреблять продукты, богатые витаминами, микроэлементами и веществами, способными расщеплять жиры. Имеются в виду:
- чеснок, лук;
- цитрусовые;
- мед;
- клюква, калина;
- кешью, грецкие орехи, арахис, миндаль;
- сухофрукты;
- кисломолочные продукты;
- проросшие зерна пшеницы;
- растительные масла.
Из рациона нужно исключить:
- шоколад, кофе;
- алкоголь;
- жирное мясо, сало;
- мучные блюда;
- копчености;
- консервы;
- наваристые мясные бульоны.
Не допустить образования тромбов помогает яблочный уксус. 2 ч. л. нужно развести в стакане теплой воды и добавить туда ложку меда. Пить за полчаса до еды. Профилактический курс составляет 3 недели.
Опасность
Самые частые осложнения фибрилляции предсердий – сердечная недостаточность и тромбоэмболия. Если заболевание протекает параллельно с закупоркой левого атриовентрикулярного отверстия тромбом, сердце может остановиться.
Внутрисердечные тромбы нередко попадают в систему артерий большого круга кровообращения. Тогда развивается тромбоэмболия внутренних органов. Каждый шестой ишемический инсульт диагностируется у больных с фибрилляцией предсердий.
Группа риска
В группу риска по развитию фибрилляции предсердий входят:
- пожилые люди в возрасте старше 60 лет;
- болеющие артериальной гипертензией;
- имеющие сердечные заболевания;
- перенесшие операцию на сердце;
- имеющие врожденные пороки сердца;
- злоупотребляющие спиртным.
Профилактика
Первичная профилактика фибрилляции предсердий предусматривает грамотное лечение сердечной недостаточности и артериальной гипертензии. Вторичная профилактика состоит в:
- соблюдении врачебных рекомендаций;
- проведении кардиохирургического лечения;
- ограничении психических и физических нагрузок;
- отказе от спиртных напитков, курения.
Также больной должен:
- рационально питаться;
- контролировать массу тела;
- следить за уровнем сахара в крови;
- не принимать бесконтрольно лекарственные препараты;
- ежедневно измерять артериальное давление;
- лечить гипертиреоз и гипотиреоз.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.


